Как уменьшить боль, когда начинаются схватки
На сегодняшний день существуют относительно безопасные способы избавить роженицу от сильной боли при родах. Однако многие врачи настороженно относятся к этим мероприятиям. Дело не только в риске побочных эффектов (который хоть и не велик, но все-таки существует), но и в том, что препараты могут привести к ослаблению родовых функций.
Если врач все же принимает решение о необходимости обезболивания, выбор отдается одной из групп средств:
1. Лекарственное обезболивание. Сюда входят различные анальгетики, принимаемые, в основном, перорально (запивая водой).
2. Эпидуральная анастезия. Обезболивающее вещество (лидокаин, ропелокаин и др.) доставляется под оболочку спинного мозга с помощью тонкой иглы, которую врач вводит между позвонками. Метод эффективный (после введения чувствительность ниже спины пропадает полностью), но из-за ряда нюансов его используют только в исключительных случаях. Например, в результате такой анестезии женщина уже не может эффективно тужиться, поэтому может потребоваться инструментальное вмешательство.
Предпочтительнее, когда роды проходят естественно, без медикаментозного вмешательства3.
Почему беременность после ЭКО требует повышенного внимания?
Беременность после ЭКО имеет свои специфические моменты. В первую очередь, они связаны с причинами, по которым женщине пришлось прибегнуть к этой процедуре для того, чтобы стать мамой:
- Клеточный фактор (возраст женщины старше 35 лет, малое количество яйцеклеток) — в этом случае у женщины как правило уже бывают какие-то «болячки» (давление, «почки», «вены», «спина», мигрени и т. д.), которые во время беременности активируются и мешают ее нормальному течению. Так, например, при склонности к повышенному давлению (гипертонической болезни) или заболеваниях почек у женщин существенно возрастает риск развития во время беременности такого ее осложнения, как ГЕСТОЗ — (повышение артериального давления, отеков на ногах, нарушения работы почек (выделения белка с мочой). В тяжелых случаях гестоз может привести к преждевременной отслойке плаценты, кровотечению и необходимости экстренного кесарева сечения независимо от срока беременности, поэтому шутить с этим нельзя.
- Мужской фактор (неудовлетворительное качество спермы, требующее ее специальной обработки, выбора сперматозоида для оплодотворения клетки, а иногда — операции, чтобы получить сперматозоиды из яичек). Этот фактор повышает риск формирования эмбриона с генетическими мутациями, в результате которых он может остановится в развитии на ранних сроках беременности.
- Аутоиммунный фактор (по-простому — аллергическая реакция организма на клетки эмбриона или несовместимость с партнером, когда женский организм вырабатывает агрессивные антитела против клеток супруга). Это один из самых сложных факторов невынашивания беременности. Его труднее всего преодолеть, требуется лечение гормональными препаратами, иммунокорректорами, сеансами плазмафереза.
- Нарушение проходимости маточных труб (возможно даже у молодой, в остальном здоровой пары). В такой ситуации повышен риск гиперстимуляции яичников в программе ЭКО, при которой вырабатывается непривычно большое и поэтому агрессивное для организма женщины количество гормонов. Они, в свою очередь, вызывают серьезные нарушения в работе других органов и систем — могут привести к выпоту жидкости из сосудистого русла в брюшную, а в тяжелых случаях — плевральную полость и даже в сердечную сумку, нарушить работу сердечно-сосудистой системы, почек и т. д. В перспективе, при прогрессировании беременности, особенно если эта беременность многоплодная, эти риски возрастают, и такие женщины требуют особого внимания и комплексной терапии в условиях стационара.
- Многоплодная беременность (двойня, редко — тройня) частая ситуация после ЭКО, достаточно непростая для матери, все риски и проблемы в этом случае возрастают в два и более раз. Особенно это касается риска невынашивания беременности, преждевременных родов, и таких проблем, как гестоз. Но все это вовсе не значит, что нужно впадать в уныние, паниковать, нервничать, перелопачивать тонны малопонятной и от этого еще более страшной литературы, бояться выпить любую таблетку, особенно гормоны и замирать на кровати, сложив руки на груди на весь период беременности, чтобы, не дай Бог, лишний раз не пошевелиться, и не спровоцировать «чего-либо такого». Можно понять женщин, которые уже однажды сталкивались с проблемами невынашивания беременности после ЭКО, и их действительно пугает все, что происходит в их организме после зачатия. Нагрубание молочных желез — плохо, отсутствие нагрубания — еще хуже, боли «как перед менструацией» — все пропало, «ничего не болит» — значит все идет не так… Но хочется все-таки всех успокоить — не так все страшно, как это можно себе представить.
Сохранить и благополучно доносить «экошную» беременность поможет правильное обследование, проведенное до протокола ЭКО, и адекватное выполнение рекомендаций врача после программы.
Когда на самом деле у мамы мало грудного молока?
Организм мамы может вырабатывать меньше молока, чем нужно ребенку, если у женщины серьёзные неполадки в гормональной системе:
- Проблемы со щитовидной железой – гипотиреоз или гипертиреоз – и мама не получает гормонозаместительную терапию;
- При диабете лактация может медленно развиваться;
- Повреждение гипофиза при сильной кровопотери — Синдром Шихана (однако он может пройти через 1-6 месяцев);
- Если остались куски плаценты после родов, она продолжает вырабатывать прогестерон (гормон беременности), который блокирует пролактин (гормон лактации).
Есть причины, которые могут снизить лактацию у некоторых мам, а у других никак не отразятся:
- Анемия;
- Гипертония;
- Поликистоз яичников (если был в юности);
- Гипоплазия молочных желез — недостаточность железистой ткани. Насчёт нее ещё раз хочется отметить, что никогда нельзя судить о железе по форме или размеру груди. Только в ходе наблюдения, как она функционирует, при исключении всех прочих причин!
Выработка молока также снижается:
- В результате новой беременности;
- Приёма гормональных контрацептивов;
- Курения;
- Употребления алкоголя.
Количество молока может уменьшиться на фоне приема некоторых лекарств, или если мама регулярно пьет чай с мятой или шалфеем.
Стресс тоже может негативно влиять на лактацию, однако его воздействие сильно преувеличено. Молоко не может пропасть «от нервов» в одночасье. Гормоны стресса блокируют выработку окситоцина, который отвечает за выделение молока, проще говоря, за прилив. Оно просто перестает вытекать.
Чтобы «разблокировать» окситоцин иногда достаточно попить теплого. Если стресс очень сильный, я рекомендую постельный режим и медитацию типа «шавасаны». Помогают также кинезиологические упражнение для расслабления.
Если стресс хронический и вы не можете справиться с ним на уровне тела, необходимо обратить к профессиональному психологу, который работает с кормящими мамами.
Как видите, ни одна из этих причин, не ставит крест на кормлении грудью. Что-то поддается лечению и коррекции, что-то просто требует время и терпения. При настоящей гипоплазии молочной железы можно сохранять лактацию на смешанном вскармливании, а затем постепенно заменять докорм на прикорм твердой пищей.
Несмотря на то что «мало молока» – самая частая причина завершения грудного вскармливания, в большинстве случаев ее легко преодолеть. Однако для этого нужно владеть верной информацией и навыками правильного прикладывания ребенка! Если вы не чувствуете в этом уверенности, лучше обратитесь к консультанту по грудному вскармливанию. Он поможет вам увеличить лактацию.
Автор статьи
Консультант по грудному вскармливанию Ольга Аксенова
Фото
Евгении Базескиной
Причины дискомфорта в железах молодых женщин
Циклически возникающие неприятные ощущения в молочных железах перед менструацией в виде уплотнения и чувства тяжести, болезненности при прикосновении, иногда небольшого повышения температуры кожи, получил название масталгия — больная железа. Это не может считаться нормальным состоянием, болезненность и отёчность тканей — свидетельство сбоя в регуляции выработки половых гормонов, дающих неадекватные сигналы в железы как орган-мишень. Не всегда в анализах можно обнаружить неправильный уровень гормонов, тем не менее, невозможность выявить изменения совсем не означает их отсутствие.
Приём противозачаточных таблеток тоже способен вызывать аналогичный дискомфорт, поскольку все контрацептивы содержат половые гормоны, влияющие на железистую ткань груди.
В международной клинике Медика24 маммолог работает в связке с гинекологами, что позволяет провести оптимальное лечение расстройств органов репродуктивной сферы, подобрать индивидуальную программу контрацепции и при доброкачественных процессах в молочных железах довести беременность до благополучных родов.
Время после родов
Давайте вернемся в первый час после рождения вашего малыша. Помните свое состояние эйфории и безграничного счастья?
- Гормональный фон.
- Внешний вид ребенка.
- Много гормонов счастья.
Все это запускает выработку молока в вашем организме!
Родился долгожданный ребенок, его положили вам на живот. Вы смотрите на него и чувствуете безграничную любовь.
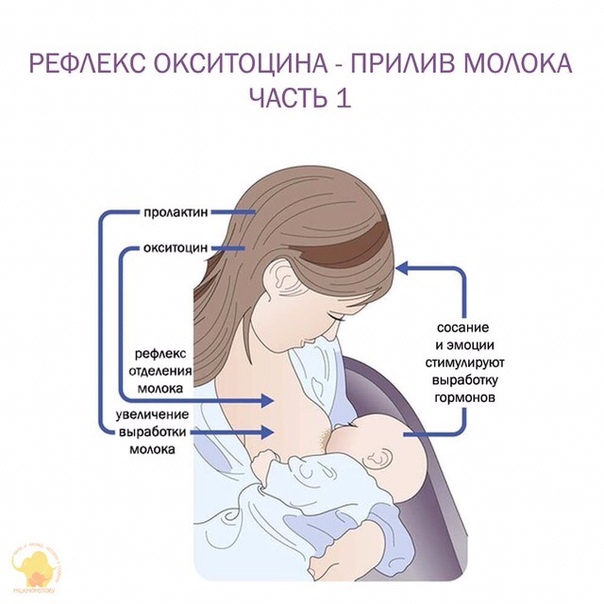
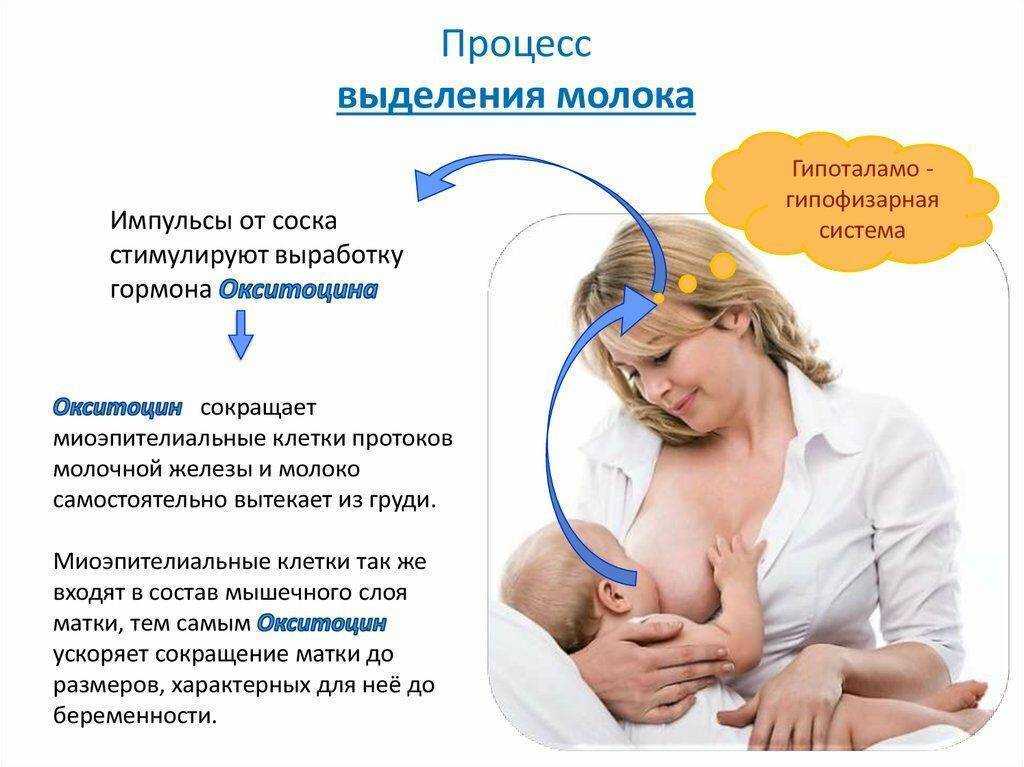
Женщины после родов благодарны всем врачам и акушеркам, которые находятся сейчас с ней. В этот момент у мамы много в крови гормона окситоцина. Окситоцин – это гормон, который отвечает за выделение молока из груди. У женщины формируется тот самый гормональный фон, который запускает выработку молока
Поэтому чрезвычайно важно правильно провести первые часы после родов и обязательно провести прикладывание ребенка к груди
Прилив молока: что это?
Данные ощущения являются проявлениями прилива молок:
- Покалывание.
- Распирающие ощущения в груди.
- Зуд, жжение во время кормления
Многие мамы замечают, что когда начинается покалывание в груди и распирающие ощущения, то молоко свободно вытекает из груди, ребенок начинает активно и жадно сосать, делает частые сглатывающие движения.
Иногда детки могут даже немного захлебываться во время прилива. Малышу намного легче сосать на приливе и многие дети этим пользуются, а когда прилив заканчивается, они начинают капризничать. Ничего страшного в этом нет, продолжаем давать ребенку грудь, молоко все равно есть и из груди выделяется. Ребенок поймет, что сосать нужно не только на приливе, но и после, правда уже приходится потрудиться.
Какие ощущения сопровождают развитие опухоли?
Формирование и развитие раковой опухоли редко сопровождается дискомфортом или болезненностью, боли возникают при вовлечении в опухоль крупных нервов грудной стенки. Нередко при 5-сантиметровой опухоли может не быть неприятных ощущений, даже распадающаяся раковая язва может быть безболезненной.
Инфильтративно-отёчная форма, когда опухоль распространяется по железе как воспаление, в большинстве случаев начинается с локальных болезненных ощущений, сопровождающихся покраснением и отёком кожи и увеличением железы в размере.
Без обследования невозможно найти причину дискомфорта, который в равной мере может говорить как о незначительной проблеме со здоровьем, так и большой беде. Для выявления патологии желез используются разные методики, какая диагностика подходит Вам, определит только специалист. Маммолог международной клиники Медика24 предложит оптимальный способ ликвидации неприятности со здоровьем, и никогда не отмахнётся от Ваших ощущений, как малозначительных. Запишитесь на консультацию по телефону +7 (495) 120-19-58
Как можно помочь малышу преодолеть этот период
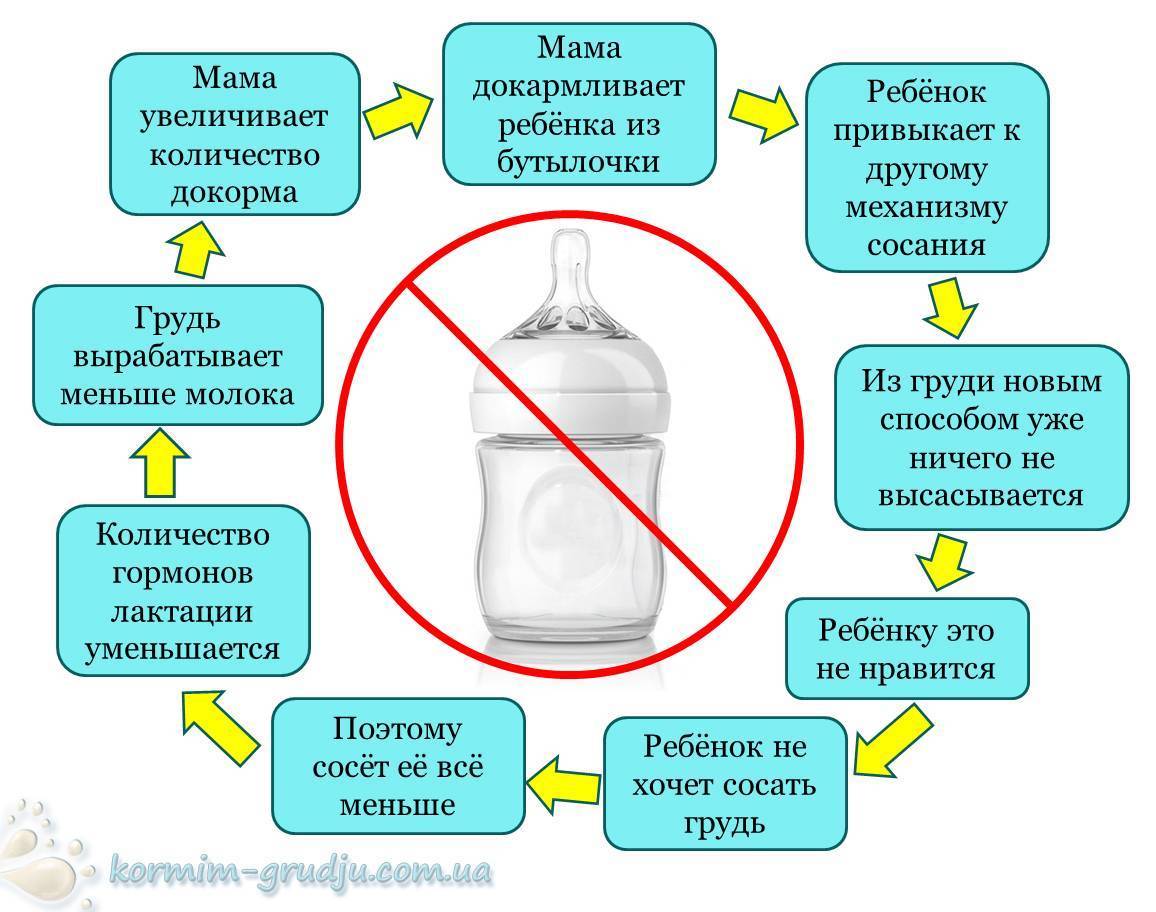
Как отучить ребенка от грудного вскармливания? Отвлеките его. Если он привык получать мамино молоко, когда устал или когда вы вместе лежите, предложите ему напиток, поиграйте с ним или почитайте вслух, чтобы он смог утолить свое желание, но новым способом.
- Старайтесь не садиться в те места, где вы обычно кормите малыша грудью.
- Поменяйте распорядок дня, чтобы в нем появились изменения и малышу не хотелось кормления в привычных местах в привычное время.
- Переставьте мебель в комнате, где вы обычно кормили ребенка грудью.
- Попросите близких помочь вам отвлекать малыша.
- Если кроха в этот период особенно привязался к своему одеяльцу или игрушке, не препятствуйте этому — так вы поможете ему создать новую эмоциональную связь, теперь уже не только с ситуацией кормления.
Будьте терпеливы. Детки всегда переживают эту ситуацию тяжело, у них может повыситься раздражительность. Все это временно.
Желаем успешного завершения грудного вскармливания!
Список использованной литературы
- Аверьянова Н. И., А.А. Гаслова. Вскармливание ребенка первого года жизни. Москва: Издательство «Феникс», 2007.
- Гуот-Гумбергер Марта, Хорман Элизабет. Грудное вскармливание. Москва: Издательство «Нева», 2017.
- Ларионова, Т.В. Грудное вскармливание. Что может быть лучше? Москва: Издательство «Феникс», 2017.
- Назаретян, В. Г. Вскармливание детей первого года жизни и раннего возраста. Москва: Издательство «Феникс», 2016.
- Разахацкая, Н. В. Грудное вскармливание. Советы кормящей маме. Санкт‑Петербург: Издательство «Питер», 2015.
- Розенталь Сара. Грудное вскармливание. Все, что нужно знать о естественном кормлении малыша. Москва: Издательство «ФАИР-Пресс», 2017.
- Эйгер Марвин С. Все о кормлении грудного ребенка. Москва: Издательство «АСТ», 2018.
Вялое сосание новорожденного
Заботливая мама может ответить на этот вопрос, исходя из ряда показателей:
Моча и стул малыша
При недостатке грудного молока ребенок мочится менее 6-8 раз в сутки, при этом его моча более концентрированная, чем обычно. Количество мочи следует считать по количеству мокрых подгузников. Если цвет мочи имеет ярко выраженный желтый цвет и резкий запах, это свидетельствует о том, что малышу не хватает жидкости. Конечно, сам по себе этот показатель не годится, когда родители используют подгузники. В этом случае трудно подсчитать количество мочи, а также сложно оценить этот показатель, если малыш также питается водой или болен дисбактериозом и, как следствие, имеет жидкий стул.
Если малышу не хватает молока, у него возникает так называемый «голодный стул». Нормальный детский кал имеет кашеобразную форму, по виду и консистенции напоминает жидкую сметану, а при «голодном стуле» кал становится более плотным и имеет темно-коричневый или темно-зеленый цвет. У малыша могут быть затруднения с опорожнением кишечника, или как это называется запор. Обычно младенцы опорожняют кишечник около 8- раз в сутки в первые месяцы, практически сразу после каждого кормления, в более поздние месяцы дефекация может быть менее частой.
Вес тела малыша
Увеличение веса вашего ребенка является важным показателем того, что он получает достаточно молока. Чтобы определить прибавку в весе, следует сравнивать вес ребенка в течение как минимум двух недель. Если малыш за две недели прибавил хотя бы 250 грамм, то маме можно особо не переживать, малыш сытый. Некоторые мамы взвешивают ребенка каждый день или даже после каждого кормления. Эти взвешивания лишены смысла, так как не могут быть критерием определения молочной достаточности, так как ребенок не всегда высасывает одинаковое количество молока. Если ваш малыш за месяц набрал менее 500 граммов, то маме необходимо срочно обратиться к педиатру, это может быть причиной отсутствия молока для кормления.
Поведение малыша и частота кормления
Если материнского молока не хватает и ребенок не сыт, это проявляется в поведении малыша. Если ребенок жизнерадостный, активный, жизнерадостный и его ничего не беспокоит, то количество молока, которое он получает, вполне удовлетворительное. В норме малыш, насытившись, засыпает в конце кормления, а последние порции съедаются во сне. Если материнского молока недостаточно, а ребенок все еще голоден, при опорожнении груди он начинает «протестовать», стонет и начинает плакать, отказывается продолжать сосание, так как ему не нравится, что молоко не поступает в его рот на струю. В этом случае не следует прекращать грудное вскармливание и переходить на искусственное вскармливание, а нужно перевести ребенка на другую грудь, а если он еще не успокоится, докормить его из чашки.
Нормальным считается, если интервал между кормлениями составляет ,-3 часа, а если малыш не ест, то он не выдерживает этот интервал и начинает требовать грудь раньше. Но маме следует иметь в виду, что малыш может проснуться не только от голода, но и тогда, когда ему плохо и что-то болит, или ему просто не хватает тепла и ласки мамы.
Даже если вы по каким-то признакам установили, что малышу не хватает молока, не паникуйте. Это не значит, что все потеряно, ведь надои можно увеличить.
Есть несколько способов увеличить лактацию: . Кормление грудью по требованию. Прикладывайте ребенка к груди каждый раз, когда он просыпается и плачет, а также позволяйте ему оставаться на груди столько, сколько он хочет.
2. Правильное прилегание к груди. Ребенка следует научить правильно захватывать сосок вместе с окружностью соска, при этом нижняя губа ребенка должна быть обращена наружу.
3. Попеременное кормление двумя грудями и ночью. Если ребенок не ест из одной груди, необходимо перейти на другую. Кормить надо и ночью. Кормление обеими грудями и ночные кормления значительно стимулируют лактацию.
4. Правильное питание и отдых. Для увеличения количества молока маме необходимо много отдыхать, хорошо питаться, высыпаться и выпивать до 2 литров жидкости в день.
Информация на сайте является предметом консультации лечащего врача и не заменяет очную консультацию с ним. Подробнее см в пользовательском соглашении.
Сцеживание молока – показания и методика
Показания для сцеживания молока:
- кормление недоношенного или больного ребёнка (в случае, когда малыш не может сосать);
- оставить молоко, если матери необходимо отлучиться от малыша;
- в случае лактостаза (застой молока), чтобы предотвратить мастит (воспаление молочной железы);
- усиленная выработка молока (когда ребёнок уже наелся, а грудь ещё полная молоком).
- При втянутых сосках у мамы (временное сцеживание).
- Ручное сцеживание. Рекомендуется вымыть руки с мылом. Одной рукой придерживаем стерильную ёмкость для молока, другой ладонью приподнимаем молочную железу, сверху по краю околососкового кружка (ореолы) устанавливаем большой палец, снизу указательный, остальные пальцы участвуют в поддержке груди. Указательный и большой палец лёгкими надавливающими движениями направляем к грудной клетке, надавить и отпустить повторяем много раз, пока не будет сцежено молоко. В начале процесса сцеживания струя молока будет маленькая, но после нескольких движений пальцами струя увеличится (рефлекс окситоцина). Необходимо избегать, скольжение или трение пальцев по коже, нельзя сжимать сами соски.
- Сцеживание при помощи ручного или электрического молокоотсоса. Ручной молокоотсос – это стеклянная трубка, с одного конца имеет резиновую грушу, а с другого расширение для соска. Для использования сначала нужно нажать на грушу, чтобы выпустить из неё весь воздух, потом приложить расширение для соска к груди и отпустить грушу (таким образом, создастся вакуум и автоматическое втягивание соска внутрь). При нажатии на грушу молоко начнёт вытекать. Электрический насос не имеет груши, он имеет кнопки, при их нажатии он делает всё за вас.
- Сцеживание грудного молока методом «тёплой бутылки». Применяется при переполненной молоком груди. При помощи бутылки с широким горлышком (диаметр примерно 4 см), нагревается горячей водой, когда горлышко охладилось, плотно его приложить к ореоле (околососковому кружку), предварительно смазать ореолу вазелином. При охлаждении бутылки образуется вакуум, и молоко вытекает в бутылку.
Когда нужно обратиться к врачу
Многие пациентки интересуются у врача, может ли молозиво, наблюдаемое во время месячных, быть вариантом нормы. По статистике, у каждой десятой женщины, имеющей молозиво из сосков, диагностируется онкология. Оттенок секрета не является основанием для постановки диагноза. При обнаружении молозива накануне месячных, не связанного с лактацией и беременностью, необходимо обращаться к специалисту для дальнейшего обследования:
- ультразвуковое исследование (до менопаузы);
- маммография с использованием контраста (в климактерическом периоде);
- определение уровня основных половых стероидов;
- цитологическое исследование секрета.
Рекомендации
Сбалансированное питание
Для того, чтобы предотвратить избыточный вес у будущего малыша, а также для сохранения собственной фигуры женщине стоит уделить внимание составлению своего рациона. Ну и, конечно, достаточно пить.
Витамины
Обычно гинекологи назначают витаминные препараты, когда к этому есть прямые показания. Однако не стоит забывать о том, что, несмотря на обилие продуктов, не все они способны в полной мере обеспечить организм женщины необходимыми нутриентами. Посоветовавшись с врачом, можно приобрести витаминный комплекс, подходящий именно вам.
Физическая активность. Беременность – не повод забывать про активный образ жизни. Именно во втором триместре женщина может себе позволить длительные прогулки на свежем воздухе, а также различные упражнения. Это обеспечивает организм будущей мамы и её крохи кислородом, заряжает энергией и хорошим настроением. Плавание в бассейне и йога довольно-таки популярны среди беременных.
Отдых. Для полноценного развития здорового человечка необходимо, чтобы его мама испытывала поменьше стресса и уделяла достаточно времени на отдых и сон. Когда женщина слишком устаёт и переживает по разным причинам, малыш это чувствует. К тому же организм беременной и так испытывает нагрузку, а стресс и недосып его лишь дополнительно изнашивают.
Если ваш гинеколог говорит о наличии определённых рисков, которые могут привести к прерыванию беременности, стоит воздержаться от интимной близости, чтобы не создавать дополнительную нагрузку на мышцы тазового дна и не спровоцировать выкидыш.
Спокойная обстановка. Малыш не только чувствует сердцебиение мамы, но также улавливает её настроение и слышит, что происходит вне его маленького мира. Расслабляющая или классическая музыка, чтение вслух, пение оказывают положительное воздействие на его развитие.
Помните, что малышу хорошо тогда, когда его мама чувствует себя комфортно и пребывает в позитивном настроении. Наслаждайтесь этим чудесным периодом единства со своим будущим крохой и берегите себя!
Настройки отображения
Возможные проблемы грудного вскармливания. Пути решения.
31 марта 2014
В
первые дни лактации у кормящей матери могут возникнуть проблемы с выделением
молока, наполнением молочной железы. Эти проблемы могут привести к ухудшению состояния,
и что самое нежелательное, прекращению грудного вскармливанию.
Наиболее частые
неотложные состояния, которые могут возникнуть у кормящей мамы.
Молокопришло!!! (Наполнение)
Физиологическое
явление. Прилив молока обычно бывает на 4-5 день после родов. Грудь равномерно
наполнена, увеличена в размерах, молоко вытекает, может подняться температура
до 38 С.
Помощь.
При повышении
температуры более 38 С, принять безопасные жаропонижающие препараты однократно.
Часто, по требованию, прикладывать ребенка к груди. Следить за правильностью
прикладывания, чтобы обеспечить хороший отток молока. Кормить ребенка в разных
позах – сидя, лежа, из-под руки. Чередовать грудь при каждом кормлении.
«Каменную грудь» следует сцедить до появления чувства облегчения, но не раньше чем через сутки после прихода молока,
чтобы не спровоцировать дополнительный прилив молока.
Лактостаз (застой молока).
Иногда у кормящей
матери возникают такие болезненные состояния, как уплотнение отдельных участков
молочной железы, боль при пальпации, чувство давления, повышение температуры
тела, недомогание.
Помощь.
Если просто заблокирован
молочный проток, и переполнена грудь, но при этом нет покраснения, такое
уплотнение можно согреть. Перед сцеживанием – теплый компресс на проблемную молочную железу (15-20 минут). После сцеживания холодный компресс
(10-15 минут).
Молочную
железу рекомендуется хорошо расцедить. Сцеживать нужно до тех пор, пока грудь
не сделается легкой, молоко перестанет бить струйками.
Необходимо
правильно прикладывать малыша к груди, чтобы обеспечить хороший отток молока.
Кормить
ребенка часто, по требованию и в разных позах – сидя, лежа, из-под руки. Носить
свободную одежду и удобное белье.
Если через 1-2 дня нет улучшения, обратитесь к врачу, чтобы в дальнейшем избежать хирургического вмешательства.
Мастит.
Мастит
– это инфекционное воспаление тканей молочной железы. Развивается на фоне
лактостаза, сильного прилива молока, инфицирования трещин сосков (именно через
них чаще всего инфекция проникает внутрь).
Ухудшается
самочувствие, повышается температура тела, грудь становится красной, болезненной,
горячей на ощупь.
Помощь.
Обязательно –
консультация хирурга.
Трещины сосков.
Причинами возникновения
трещин могут быть: неправильное прикладывание ребенка к груди, нарушение правил
ухода за молочной железой.
Помощь.
Не мыть грудь
специально для кормления, так как это может повредить кожу, удаляет с нее
натуральные масла, которые предохраняют соски от трещин, а также полезные микробы,
покрывающие кожу железы. Достаточно мыть грудь раз в день, во время душа. Как
можно чаще, между кормлениями делать для сосков воздушные ванны. После каждого
кормления, смазывать сосок каплей позднего молока, богатого жиром. Можно
использовать кремы или мази, не имеющие запаха, и не требующие их смывать перед
кормлением (пурелан). Мазь наносить
только на трещину (не на весь сосок) тонким слоем, грудь оставить подсохнуть
открытой на 10-15 минут. Если трещина не заживает в течение 2-7 дней, можно не
прикладывать ребенка к этой груди 1-3 дня, но необходимо сцеживать из нее.
Ребенок получает одну здоровую грудь. Если он остается голодным, его можно докормить
молоком, сцеженным из больной груди.
Желаем
Вам никогда не попадать в столь неприятные ситуации.
А
если это случилось, как можно скорее вернуться в форму
и
наслаждаться счастьем материнства!
Кормилицы по дружбе
Мама двухгодовалого Елисея Екатерина Онуфриева признаётся: ей пришлось выкинуть 30 пакетов грудного молока, потому что никто не откликнулся на её предложение его забрать. Девушка долго «сидела» в группе «Милкдонор» и искала желающих, причём молодая мама готова была отдать своё молоко бесплатно. Но в итоге излишки питательной жидкости пришлось выбросить.
«У меня были постоянные застои, молока было нереально много. Я усугубила ситуацию тем, что постоянно сцеживалась, опасаясь новых застоев. А из-за этого молока становилось ещё больше. Замкнутый круг, из которого я долго не могла выйти.
Я была подписана на группу «Милкдонор» в Instagram, оттуда и узнала, что есть такая практика, как донорство грудного молока. Заполнила анкету, но запросы на молоко были только в крупных городах – Екатеринбург, Москва, Санкт-Петербург. А в моём небольшом сибирском городе Кемерово желающих не было вообще. Я думаю, многие брезгуют, от незнания и недостатка информации», — рассказала нам кемеровчанка Екатерина.
Брезгливое отношение к чужому грудному молоку действительно зачастую становится решающей причиной отказа от донорства. На первый взгляд, и правда: как решиться на то, чтобы дать своему ребёнку молоко чужой женщины? А вдруг она чем-то болеет? Гигиенично ли это? Безопасно?
«Здоровая молочная мама — один из основных принципов безопасного обмена донорским молоком. Многим принимающим семьям достаточно тех результатов анализов, которые остаются у молочной мамы со времён беременности. Другие просят сдать какие-то анализы. Это приемлемо при наличии возможности и желания у молочной мамы, и при условии, что все расходы оплачивает принимающая сторона.
Если полное обследование донора невозможно, или состояние здоровья донора вызывает сомнения, или для того, чтобы уменьшить риски передачи ВИЧ и/или других патогенных факторов, грудное молоко можно пастеризовать в домашних условиях.

Два наиболее часто используемых типа пастеризации грудного молока:
- Длительная низкотемпературная пастеризация (LTLT). Она подразумевает нагрев молока до 62.5ºC/144.5ºF и поддержание этой температуры в течение 30 минут.
- Кратковременная высокотемпературная пастеризация (HTST). Из-за высокой скорости нагрева, мгновенная пастеризация считается основным способом коммерческой пастеризации», — говорит врач-гинеколог и специалист по эстетической и реконструктивной гинекологии Татьяна Павлюк.
Несмотря на неоспоримую пользу грудного молока и в целом положительного отношения общества к донорству «белого золота», многие женщины признаются: своему ребёнку не дали бы «непроверенную» жидкость, даже при наличии свежих результатов анализов «молочной мамы».
Об этом говорит и мама пятерых детей, перинатальный психолог, доула и консультант по грудному вскармливанию Юлия Плотникова:
Да, состав молока и все антитела, которые в нём есть, подстраиваются под конкретного ребёнка. Но здесь нужно опираться на своё самоощущение и мнение: выбор в любом случае за вами. И нужно помнить, что детская смесь вообще не подстраивается под ребёнка, это некая “неживая” субстанция.
Кормилицы были во все времена. И сегодня, если есть возможность, лучше обратиться к молочной маме, чем бежать в магазин за смесью. Конечно, вы должны быть уверены в чистоплотности и ответственности женщины, готовой дать своё молоко вашему малышу. Я считаю, что донорство молока должно быть с индивидуальным подходом. Лично я не дала бы своему ребёнку грудное молоко, не зная лично женщину-донора».
С личными контактами с потенциальными донорами всё понятно: иногда своим молоком может поделиться близкая подруга или сестра, и здесь вопрос лишь в личном доверии к человеку. А как обстоят дела с официальным донорством, когда женщины жертвуют своё молоко в специальные учреждения — банки донорского грудного молока?
Как стимулировать образование молока?
Как было сказано выше, что образование молока происходит под воздействием двух гормонов, пролактина и окситоцина, которые вырабатываются в ответ на сосание груди рожавшей женщины. Поэтому для того, чтобы стимулировать образование молока, необходима частая стимуляция этих двух гормонов, это подразумевает частое прикладывание ребёнка к груди (обязательно ночные прикладывания), правильный захват груди. Исключение стрессов, напряжённости, повышенной психической и физической напряженности, усталости, эти факторы способствуют снижению выработки окситоцина и пролактина, и если их будет недостаточно, то мышечные клетки не смогут образовать и выделять молоко, в результате чего ребёнок не сможет получить нужное ему количество молока. Таким образом, всем кормящим матерям необходимо: спокойствие, отдых, спокойная обстановка, должны стараться хорошо выспаться (обязателен дневной сон, рядышком с ребёнком). Постоянный контакт с ребёнком (воздействует на выработку гормонов). Тёплый душ, способствует лучшему выделению молока. Специальные лактогонные (лучшее выведение молока) чаи (продаются в аптеках) для кормящих мам. Лактогонные препараты, например: Апилак
Грецкий орех с мёдом тоже обладает лактогонным действием, с осторожностью использовать мёд мамам, с детьми страдающими аллергиями
Кормящая мать должна соблюдать режим питания: кушать во время, калорийную пищу и богатую витаминами (не важно, изменится ваш вес или нет), пить по больше жидкости, забыть о всяких диетах. Ни в коем случае, нельзя курить или употреблять спиртные напитки