Чего не нужно делать
Прежде всего, не стоит ждать, когда проблема исчезнет сама собой. Неоднократные и длительные нарушения стула у грудничка всегда требуют консультации врача-педиатра.
Кроме того, не рекомендуется:
- кормить ребенка строго по часам – малыш сам «знает», сколько и когда молока ему нужно; кормление по требованию способствует нормальной работе кишечника и, кроме того, стимулирует лактацию у матери;
- докармливать ребенка грудью после срыгивания: это нормальный акт, помогающий ребенку освободиться от попавшего в желудок воздуха и избытка пищи;
- докармливать ребенка смесью или полностью переходить на искусственное вскармливание, полагая, что малышу недостает молока, – ориентиром того, что ему хватает еды, должен быть крепкий сон и нормальный набор веса;
- часто использовать газоотводную трубку, прибегать в помощи клизм и другим методам стимуляции дефекации;
- применять народные методы стимуляции прямой кишки, например, вставлять кусочек мыла в задний проход: мыло раздражает слизистую и может вызвать ее химический ожог; слабительного эффекта можно добиться щадящими средствами, например, микроклизмами МИКРОЛАКС;
- принимать лекарства без консультации с врачом – все они могут проникнуть вместе с молоком в организм ребенка и оказывать влияние на его организм в целом и работу желудочно-кишечного тракта в частности.
Беременные болеют чаще и сильнее: правда или миф?
Во время беременности женский организм претерпевает ряд физиологических изменений в иммунной и сердечно-легочной системе. Это делает будущую маму уязвимой к различным заболеваниям. Особенно высока предрасположенность к респираторным вирусным инфекциям 1.
Вспомним эпидемию свиного гриппа в 2009–2010 годах — уровень заболеваемости беременных тогда составлял 27,9%2.

На сегодня доказано, что женщины в положении болеют COVID-19 чаще, чем люди в популяции3, 4. Но ряд публикаций из Китая, Италии и США свидетельствует об одинаковом течении заболевания ковидом во время беременности и среди обычных людей5, 6. Несмотря на это будущая мама, инфицированная коронавирусом, сразу попадает в группу высокого риска тяжелой заболеваемости и смертности. Это объясняется высокой реактивностью иммунной системы и избыточной восприимчивостью к респираторным вирусам. Больше информации о простудных заболеваниях при беременности, их последствиях и лечении вы найдете здесь.
Возбудители болезни
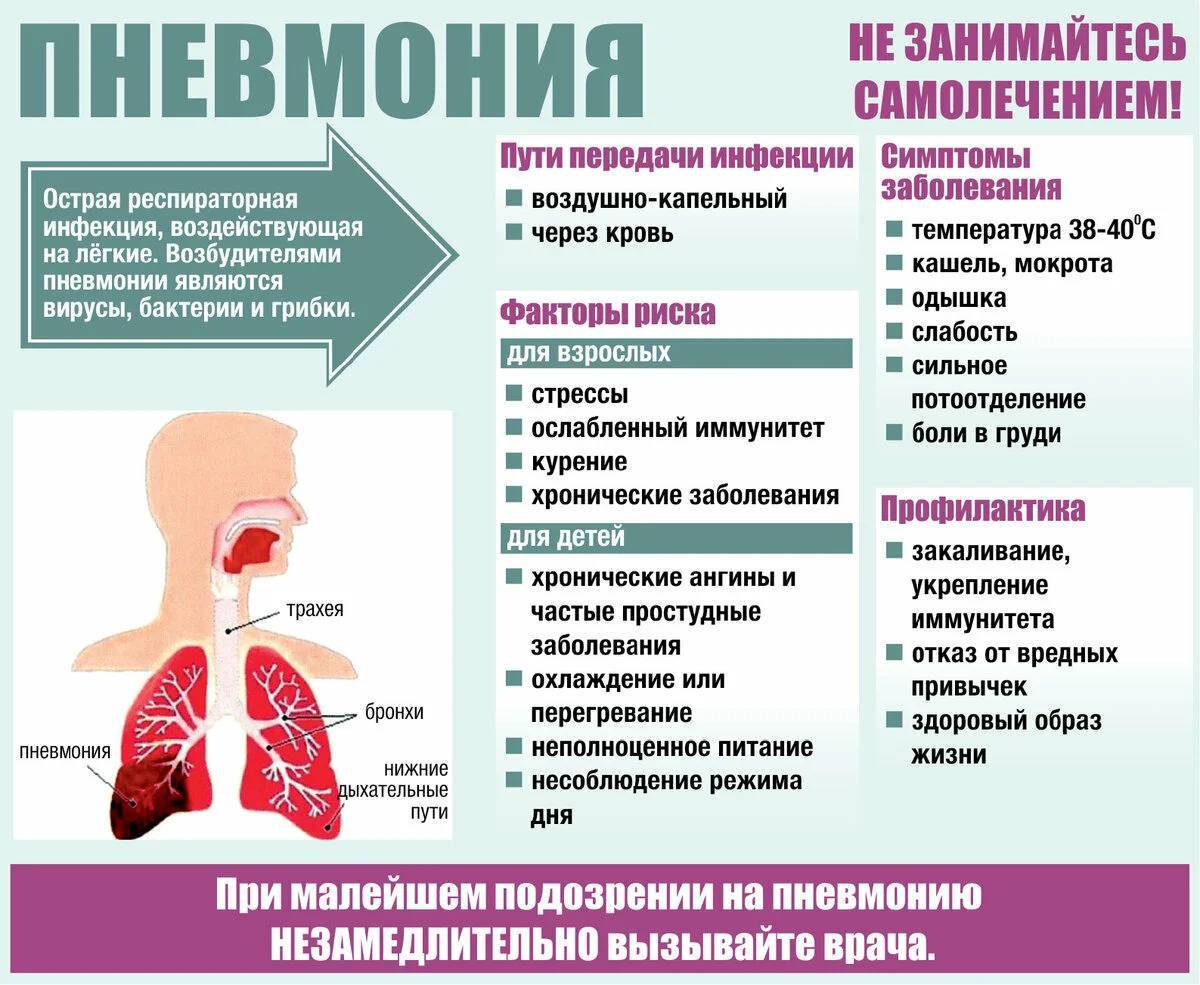
В большинстве случаев пневмония вызывается инфекционными агентами – бактериями, вирусами, грибками.
Бактериальная пневмония находится на первом месте по частоте случаев. Чаще всего ее вызывают грамположительные организмы: пневмококки (40-60 % случаев), стафилококки и стрептококки (от 2 до 5 %). К грамотрицательным бактериям, провоцирующим возникновение воспаления легких, относятся палочки (кишечная, гемофильная), протеи, легионеллы.
Вирусная пневмония возникает под воздействием вирусов гриппа, парагриппа, адено- , коронавируса. Заболевание могут вызывать простейшие микроорганизмы (микоплазма), грибки. Пневмония может быть смешанной (бактериально-вирусной), такой вид патологии наиболее опасен.
Симптомы пневмонии у детей
Характерным симптомом для пневмонии является дыхательная недостаточность, которая проявляется учащенным дыханием или даже одышкой. Типичными симптомами для всех видов пневмоний являются:
- Повышение температуры до 39 °С;
- Бледность кожных покровов;
- Боль в груди при кашле;
- Кашель c отделением мокроты;
- Потливость;
- Резкая слабость;
- Отставание в дыхании пораженной части грудной клетки от здоровой;
Пневмонию у ребенка всегда сопровождают симптомы интоксикации, такие как резкая слабость, головная боль, отсутствие аппетита, тошнота, рвота.
У детей грудного возраста симптомы пневмонии могут быть не столь выражены, температура может повышаться не выше субфебрильной, и кашель может быть не всегда столь выражен.
Симптомы и признаки пневмонии
Типичная пневмония имеет характерные симптомы: резкий рост температуры тела, порой до сорока градусов, кашель с обильным отхождением мокроты (гнойные выделения из легких), часто наблюдается одышка и боль в легких (плевральные боли). Поскольку медлить с началом лечения крайне опасно, особенно у детей, при появлении симптомов воспаления легких необходимо срочно вызывать врача!
Но существует и так называемая атипичная пневмония. Она начинается вяло, повышение температуры, как правило, незначительное. Больные жалуются на плохое самочувствие, головные боли, кашель, причем, в отличие от обычного воспаления легких, кашель сухой, без отхождения мокроты.
Опасные заболевания, сопровождающиеся кашлем
- Пневмония. Это воспаление паренхимы легких, вызванное вирусами, бактериями или грибами. Симптомы заболевания изначально похожи на грипп, позже к ним присоединяются хрипы, затрудненное дыхание и боль в груди. Вирусная пневмония чаще встречается в периоды эпидемий гриппа, то есть поздней осенью и зимой. Пневмония также может быть осложнением простуды или гриппа. Особенно это опасно для пожилых людей и людей с пониженным иммунитетом. Лечение вирусной пневмонии не требует приема антибиотиков. При бактериальной пневмонии антибиотикотерапия проводится не менее 7 дней. Лечение пневмонии также включает борьбу с жаром и болью с помощью жаропонижающих и обезболивающих. Нужно отдыхать и пить много жидкости. Пациентов с легкой пневмонией можно лечить дома. Больничное лечение обычно необходимо, когда болеет маленький ребенок, пожилой, хронически больной, а также когда пневмония связана с тяжелыми симптомами.
- Туберкулез. Это инфекционное заболевание, вызываемое микобактериями туберкулеза. Часто обнаруживаются случайно, так как симптомы: кашель и боли в груди, не уникальны для этого заболевания. При лечении туберкулеза, помимо регулярного приема противотуберкулезных и противовоспалительных препаратов, важна диета, богатая свежими фруктами и овощами, продуктами с высоким содержанием белка и цельнозерновыми продуктами. Для повышения иммунитета также рекомендуется увеличить дозы витаминов С и А, а также потребление селена и цинка. Пациенту следует как можно больше находиться на открытом воздухе.
- ХОБЛ. Хроническая обструктивная болезнь легких — это синдром, характеризующийся прогрессирующим ограничением воздушного потока через дыхательные пути. Это результат разрушения паренхимы легких, связанный с реакцией организма на вредную пыль и вещества, в том числе табачный дым. Наиболее частый симптом ХОБЛ — стойкий продуктивный утренний кашель и одышка при незначительных физических нагрузках. Сегодня статистическому пациенту с ХОБЛ около 40 лет, но этот возраст уменьшается с каждым годом. Чтобы избавиться от кашля, достаточно бросить курить, правильно питаться и начать регулярно заниматься спортом. Если болезнь запущена, шансы на полное выздоровление не очень высоки. Больным выписываются бронходилататоры, противовоспалительные препараты, отхаркивающие средства. Полезна кислородная терапия.
- Рак легких. Это наиболее распространенное злокачественное новообразование, от которого ежегодно умирает более миллиона человек во всем мире. Основная причина заболевания — вдыхание табачного дыма. Наиболее частые симптомы: хронические, то есть продолжающиеся более трех недель, кашель и одышка, постоянная усталость и значительно замедленный рост ногтей. Рак легких уносит больше жизней, чем рак груди, колоректальный рак и рак простаты вместе взятые. Через год после постановки диагноза выживает только пятая часть заболевших, а через пять лет только десятая часть. Однако это касается только средней и запущенной стадии. Процент выздоровления среди пациентов, у которых изменения были замечены достаточно рано и которым оперативно сделали операцию, — 80%.
Особенности течения ковида-19 во время беременности
Быстрое развитие критического состояния10.
Стабильное и легкое течение болезни — это не повод терять бдительность. Ситуация может ухудшиться молниеносно и привести к очень серьезным последствиям.
Более частая госпитализация
Среднетяжелое течение инфекции — показание для госпитализации беременной женщины, в отличие от остальной части населения.
Особая необходимость в эндотрахеальной интубации11, 12.
Пневмония — далеко не редкий спутник ковида во время беременности.
Повышенная смертность относительно небеременных пациентов8.
Процент летального исхода от инфекции SARS-CoV-2 среди беременных составляет до 25%11.

Восстановление после пневмонии
Для скорейшего восстановления после воспаления легких необходимо уже в стадии разрешения болезни начинать реабилитационные мероприятия. Это массаж, физиотерапия, лечебная физкультура.
Последствия пневмонии – слабость, остаточный кашель, одышка, субфебрильная температура – могут сохраняться до 3 месяцев после выписки больного из стационара или получения справки о выздоровлении
В это время важно заниматься лечебной, физкультурой, дыхательной гимнастикой, больше времени проводить на свежем воздухе, можно посещать бассейн. В меню должно быть достаточно белковой пищи, овощей, фруктов
Хороший эффект оказывает санаторно-курортное лечение.
Как подготовиться к поездке
Профилактическое лечение остеоартроза в санатории требует подготовки. Накануне необходимо пройти обследование и получить заключение специалиста о состоянии суставов, опорно-двигательного аппарата, а также о наличии хронических болезней. При гипертонии, ишемической болезни сердца или сосудов головного мозга подбирайте санаторий из местных, чтобы избежать резкой смены климата.
Некоторые физиотерапевтические методы противопоказаны при доброкачественных новообразованиях – фибромах и миомах, поэтому о них тоже необходимо иметь информацию
Важно знать и о состоянии крови, ведь при некоторых патологиях кроветворных органов массаж, к примеру, противопоказан
В течение 2-3 недель до отъезда желательно подготовить организм морально и физически к новому режиму. Постарайтесь избегать в этот период авралов, стрессов, неотложных дел. По возможности откажитесь от вредных привычек, настройтесь на «новую волну» и ожидайте приятного времяпрепровождения.
Без результатов комплексного обследования отправляться на санаторно-курортное лечение не имеет смысла
Как правильно выбрать курорт для лечения заболеваний опорно-двигательного аппарата? Советы эксперта-курортолога:
Лечение пневмонии у детей
Лечение бактериальной пневмонии осуществляется с помощью назначения антибиотиков. Врач назначает антибиотики широкого спектра действия, поскольку определить возбудителя при первом визите к врачу не представляется возможным. Оценка эффективности назначенного антибиотика производится в течение 2-3 дней. Считается, что препарат подействовал, если температура тела снижается, а симптомы пневмонии облегчаются. При отсутствии эффекта препарат необходимо заменить на другой. Курс антибиотиков обычно составляет до 10 дней. При тяжелом течении пневмонии возможна госпитализация ребенка.
Что делать при температуре?
Повышение температуры играют защитную роль – так организм борется с инфекцией. Однако, высокая температура (выше 38’5 °C) плохо переносится детьми, у них могут развиваться судороги. Для того, чтоб снизить температуру рекомендован прием жаропонижающих средств, таких как парацетамол и других нестероидных противовоспалительных препаратов.
Для разжижения мокроты и облегчения ее отделения рекомендуется прием отхаркивающих и муколитических средств (Лазолван, Доктор Мом, Амброксол).
Желательно принимать обильное питье, поскольку организм теряет большое количество жидкости в результате сильного потения (с потом из организма выводятся токсины). Также необходимо соблюдение постельного режима.
Ангина или острый тонзиллит представляет собой воспаление небных миндалин. Рассказываем, какие симптомы сопровождают это заболевание и какие меры необходимо принять для лечения и профилактики ангины
Что делать без температуры?
Обычно пневмония протекает с лихорадкой, повышением температуры до высоких цифр. Однако, в ряде случаев возможно ее атипичное течение с субфебрильной температурой. В данном случае необходимо дифференцировать пневмонию от других респираторных заболеваний. В этом поможет врач- педиатр. Если диагноз пневмонии подтвердится, врач назначит соответствующую антибактериальную терапию.
Можно ли принимать антибиотики?
Принимать антибиотики при бактериальной пневмонии не можно, а нужно. Однако, решение о назначении того или иного антибактериального антибиотика производится врачом. При неэффективности назначенного препарата он может быть заменен на другой. При пневмонии, вызванной вирусами необходимо назначение противовирусных препаратов и средств, укрепляющих иммунитет (витамин С, Иммунал).
Восстановление в домашних условиях
После того, как доктор убедится в полном выздоровлении (для этого рентгеновский снимок легких должен показать отсутствие воспалительного процесса и в легких не должно прослушиваться хрипов), ребенку можно будет выходить в детский сад или школу. Но это не значит, что лечение завершено. Иногда требуется закончить курс антибиотикотерапии, продолжать пить отхаркивающие препараты до полного исчезновения мокроты
При этом важно не забыть принимать пробиотики для восстановления микрофлоры кишечника, пострадавшую от приема антибиотиков
Однако восстановление дыхательной функции может длится от нескольких месяцев до 1 года в зависимости от тяжести заболевания и состояния здоровья ребенка. В этот период желательно продолжать реабилитационные процедуры. К таким процедурам относят:
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
КЛИНИЧЕСКИЙ ПРИМЕР
Пациентка Н., 38 лет, служащая
9 декабря
Больная госпитализирована в терапевтическое отделение с жалобами на кашель с отделением мокроты слизистого характера, слабость, одышку при физической нагрузке, общую слабость, потливость и снижение аппетита, повышение температуры тела до 39,0–39,5 °С.
История заболевания
Считает себя больной с начала ноября, когда после перенесенной ОРВИ длительно сохранялся кашель. Лечилась самостоятельно домашними средствами, амоксициллином, бромгексином, колдрексом с переменным эффектом. Температура тела вновь стала повышаться.
Данные объективного обследования
Состояние средней тяжести. Рост — 168 см, вес — 65 кг. Тело- сложение правильное. Конституция нормостеническая. Подкожная жировая клетчатка развита нормально, распределена равномерно. Кожные покровы чистые, бледные, нормальной влажности. Видимые слизистые влажные, обычной окраски. Отеков нет. Лимфоузлы не увеличены. Щитовидная железа не увеличена. Дыхание через нос свободное, ритмичное. ЧДД — 20 в минуту. Тип дыхания грудной. Форма грудной клетки правильная, цилиндрическая, симметричная. При аускультации легких дыхание проводится во все отделы, равномерно ослабленное, выслушиваются мелкопузырчатые влажные рассеянные хрипы, в небольшом количестве. Перкуссия: притупление перкуторного звука в нижних отделах легких с двух сторон.
Тоны сердца приглушены, ритм правильный. Перкуссия: границы сердца не расширены. ЧСС — 90 в минуту. АД 130/80 мм рт. ст.
Язык влажный. Живот мягкий, безболезненный при пальпации. Печень — у края реберной дуги, селезенка не увеличена. Физиологические отправления в норме.
Данные лабораторных и инструментальных методов исследования
В общем анализе крови: лейкоциты — 12,9; СОЭ — 30 мм/ч.
Биохимический анализ крови: СРБ — 18. Остальные показатели в пределах нормы.
На R-графии органов грудной клетки: картина двусторонней полисегментарной пневмонии.
Заключение: двусторонняя полисегментарная пневмония.
Диетотерапия
Назначена индивидуальная диета.
Первые четверо суток назначен 1-й и 2-й рацион ощелачивающей диеты.
Примерное меню 1-го рациона:
Завтрак: чай с молоком с сахаром (200,0); рис отварной с овощами (190).
11 часов: морковный сок (100,0).
Обед: суп овощной протертый с мясом со сметаной (435,0/10,0).
16 часов: кофе с молоком (200,0), печенье отрубное (30,0).
Ужин: салат из свежих овощей со сметаной (150,0); бульон слабый с яичными хлопьями (100,0).
На ночь: отвар шиповника с сахаром (200,0).
Во второй рацион добавляется 50 г белого бессолевого хлеба и 25 г масла сливочного.
В первый и второй лечебный рацион ежедневно вводится 24 г смеси белковой композитной сухой.
12 декабря
На фоне проводимой терапии состояние больной с положительной динамикой. Относительно удовлетворительное. Мокрота отходит хорошо. Температура тела 37,2 °С. Слабость уменьшилась. Потливость сохраняется. Аускультативная картина прежняя.
Диетотерапия
Питание проводится по третьему и четвертому рационам.
Примерное меню третьего рациона:
Завтрак: чай с сахаром и яблоком (200,0); печеный картофель (100,0); сметана (30,0); омлет паровой (60,0).
11 часов: бессолевой хлеб (25,0); масло (10,0); ягодный сок (200,0).
Обед: суп овощной протертый с рисом (500,0); котлеты мясные паровые (100,0); морковь тушеная (120,0); компот из черной смородины (200,0).
16 часов: яблоко печеное (100,0).
Ужин: капустные котлеты со сметаной (190), яйцо вареное (1 шт.).
На ночь: отвар шиповника с сахаром (200,0).
В третий лечебный рацион ежедневно вводится 24 г смеси белковой композитной сухой.
Примерное меню четвертого рациона:
Завтрак: творожное суфле со сметаной (100,0/20,0); яйцо вареное (1 шт.); морковь тушеная (150,0); чай с сахаром с лимоном (100,0).
11 часов: фруктовый или ягодный сок (100,0).
Обед: борщ на овощном бульоне со сметаной (500,0/20,0); бефстроганов из отварного мяса (105,0); вермишель отварная (160,0); яблочное пюре (150).
16 часов: какао с молоком (200,0); печенье отрубное (30,0).
Ужин: булочка с изюмом (100,0); пюре из кураги (50,0); напиток из черной смородины (200,0).
На ночь: отвар шиповника с сахаром (200,0).
На день хлеб бессолевой 200,0; сахар 20,0; масло сливочное 15,0.
В четвертый лечебный рацион ежедневно вводится 27 г смеси белковой композитной сухой.
На десятые сутки пациентка переведена на вариант диеты с повышенным количеством белка (ВБД) с включением в рацион 36 г смеси белковой композитной сухой ежедневно.
Чем лечить ковид?
Противовирусные препараты
Эффективных средств против SARS-CoV-2 пока не разработано13. А рекомбинантный интерферон альфа-2b и противомалярийные средства, используемые в общей популяции, противопоказаны к применению у будущих мам. Чем же лечить это заболевание?
Есть лишь один препарат, который разрешен для лечения ковида во время беременности и в послеродовом периоде. Это Гриппферон14.
Начинать лечение Гриппфероном нужно при появлении первых симптомов и не позднее 7–8 дней от начала болезни.
Восстановление водно-солевого баланса
При лечении COVID-19 необходимо восполнять суточную потребность организма в жидкости. В среднем необходимо выпивать 2,5–3,5 литра в сутки.
Но высокая температура, одышка, повышенная потливость, диарея и рвота могут потребовать увеличения объема потребляемой жидкости.
Профилактика тромбов
Адекватный питьевой режим и двигательная активность играют главную роль в тромбопрофилактике при ковиде во время беременности15. Но не стоит пренебрегать применением антикоагулянтов.
Гепаринотерапия требуется всем беременным, которые подлежат госпитализации (среднетяжелые и тяжелые формы).
Легкая форма заболевания также может послужить основанием для назначения лечения низкомолекулярными гепаринами (НМГ). В частности, при наличии сопутствующих заболеваний, требующих профилактики, или таких факторов риска, как:
ожирение;
артериальная гипертензия;
сахарный диабет;
возраст старше 35 лет и другие.
Рекомендуются профилактические дозы НМГ с продолжением лечения после полного выздоровления в течение 7–14 дней.
Симптоматическое лечение
Оно включает в себя:
жаропонижающие лекарственные средства;
комплексную терапию ринита и фарингита;
комплексную терапию бронхита.
Сбивать необходимо температуру выше 38,0 °C. Резкие головные боли, повышение артериального давления, выраженное сердцебиение могут послужить основанием для приема жаропонижающих средств при более низких цифрах. Препарат первого выбора — парацетамол. В 1-м и 2-м триместрах беременности может быть назначен целекоксиб.
При заложенности или выделениях из носа рекомендованы промывания или орошения носовых полостей солевыми растворами на основе морской воды. В случае их неэффективности показаны назальные деконгестанты или средства с антисептическим действием.
Кашель и одышка при ковиде-19 во время беременности нередко становятся основанием для назначения лечения с помощью бронхорасширяющих средств. На протяжении всей беременности может быть использован сальбутамол, а во 2-м и 3-м триместре — ипратропия бромид + фенотерол, а также ингаляции разжижающих мокроту средств с помощью небулайзера (например, амброксола).
Антибиотики назначаются лишь в том случае, когда есть подозрение на бактериальную инфекцию с характерными симптомами.

Что делать при запорах у новорожденного при грудном вскармливании
Действовать нужно, исходя из причины запора. При диагностированных органических запорах лечение основного заболевания назначает врач. Решение проблемы приводит к нормализации опорожнения кишечника.
При функциональных запорах врачи рекомендуют:
1. Кормить грудью2.
Грудное молоко, содержащее иммунные факторы матери, обеспечивает естественную защиту малыша от инфекций, способствует становлению микрофлоры его кишечника и развитию пищеварительной системы в целом2. При слабой лактации и недостатке грудного молока и неустойчивом стуле со склонностью к запорам у ребенка врачи рекомендуют докорм адаптированными молочными смесями с добавлением пребиотиков2. Они способствуют подержанию микрофлоры кишечника, от которой отчасти зависит пищеварение2.
2. Соблюдать диету кормящей матери
От питания матери напрямую зависит состав грудного молока, поэтому, изменив питание, можно повлиять на пищевой рацион ребенка4. Для работы желудочно-кишечного тракта малыша важны соблюдение водного режима, съеденные мамой овощи, фрукты, крупы, хлеб грубого помола, то есть продукты с большим содержанием клетчатки4. Следует ограничить потребление продуктов, провоцирующих повышенное газообразование: капусты, лука, томатов, риса, бобовых, черного хлеба, груш, винограда, грибов, солений, копченостей и пряностей3.
В качестве естественного слабительного средства при грудном вскармливании от запоров у новорожденного помогут чернослив, курага и простая отварная свекла – нужно только включить их в рацион питания.
Для поддержания микрофлоры кишечника полезны кисломолочные продукты2. А вот при диагностированной у ребенка непереносимости коровьего молока кормящей маме придется полностью отказаться от молочных продуктов, приготовленных из него4.
3. Поддерживать физическую активность ребенка
Грамотно организованный режим дня и физическая активность – важнейший фактор лечения запоров у ребенка2. Физические нагрузки подбираются индивидуально в соответствии с возрастом ребенка2. Для новорожденных и грудничков первых 5 месяцев жизни достаточно их естественной активности и специальной гимнастики2
Очень важно, чтобы одежда не стесняла движения ребенка и позволяла ему самостоятельно в процессе познания мира совершенствовать свои двигательные навыки
4. Делать массаж живота
Прежде всего, после кормления нужно обязательно держать грудничка в вертикальном положении, чтобы он отрыгивал воздух, и затем укладывать его на животик.
Массаж живота подразумевает легкие поглаживания по животику в направлении часовой стрелки, то есть по кругу, начиная с правой подвздошной области и заканчивая левой подвздошной областью. При этом ребенок должен лежать на спинке. В конце процедуры нужно, держа за голеностопные ставы, поочередно прижать ножки малыша к животику. Это стимулирует отхождение газов и дефекацию.
5. Разумно использовать средства, уменьшающие газообразование
Большое количество газов растягивает стенки кишечника, ослабляет его перистальтику и приводит к появлению колик. Укропная вода, легкий чай с фенхелем, препараты на основе симетикона могут облегчить симптомы, сопутствующие запору4.
В ряде случаев полезны средства, помогающие механически удалить газы из кишечника, например, газоотводная трубка или клизмы4. Однако их частое ее использование усугубляет проблему запора: желудочно-кишечный тракт малыша начинает «лениться» и перестает самостоятельно выполнять свои функции3.
6. Микроклизмы МИКРОЛАКС
В комплексном лечении запоров у новорожденных на грудном вскармливании особое место занимают микроклизмы. Они способствуют опорожнению кишечника и тем самым облегчают страдания малыша.
МИКРОЛАКС для детей с 0 лет создан для самых маленьких деток, снабжен специальным коротким «носиком» и может использоваться с самого рождения до 3 лет6. В состав препарата входят натрия цитрат, вытесняющий воду из каловых масс, натрия лаурилсульфоацетат, разжижающий содержимое прямой кишки, и сорбитол, стимулирующий поступлением воды в кишечник6.
Усиливая действие друг друга, компоненты МИКРОЛАКС способны размягчить каловые массы и облегчить дефекацию6. При этом действие препарата может начаться через 5-15 минут6.
Важно, что действие препарата МИКРОЛАКС ограничивается конечным отделом кишечника. Он не всасывается, не поступает в общий кровоток и потому не влияет на работу других органов и систем6
Для удобства использования МИКРОЛАКС выпускается в форме одноразовой микроклизмы, снабженной укороченным носиком-наконечником6. Достаточно отломать пломбу – и микроклизма с 5 мл препарата будет готова к использованию.
Причины пневмонии у детей
Подавляющее большинство внебольничных пневмоний у детей является результатом активации эндогенной бактериальной флоры носоглотки. Практически здоровые дети часто являются носителями пневмококков, гемофильной палочки или микоплазмы, хламидии пневмонии, различных стафилококков. При охлаждении или острой респираторной вирусной эти микроорганизмы активизируются и приводят к развитию воспаления лёгких. Иногда микроорганизмы попадают в дыхательные пути извне.
У детей до года возбудителями пневмоний, протекающих без высокой температуры, но с упорным кашлем, является хламидия трахоматис. Аспирационные пневмонии могут развиться у детей раннего возраста. Они в большинстве случаев обусловлены рвотой и срыгиванием. В желудочном содержимом выявляют грамотрицательную флору, которая, попадая в лёгкие, вызывает воспалительный процесс. Тяжелые пневмонии у детей вызывают ассоциации различных микроорганизмов.
Вирусная пневмония возникает при гриппе и бронхиолите. Диагноз вирусной пневмонии врачи Юсуповской больницы ставят при выявлении на рентгенограмме неоднородной пневмонической тени без чётких контуров, сегментарных неплотных теней, которые быстро исчезают без лечения, отсутствии типичных для бактериальной пневмонии изменений в периферической крови и неэффективности лечения антибиотиками.
Причины
Онемение может быть признаком широкого спектра заболеваний или состояний, при которых есть ограничение притока крови или повреждение нервов.
Временное онемение может быть связано с любой деятельностью, которая вызывает длительное давление на нерв (нервы), например, сидение со скрещенными ногами или езда на велосипеде на большие расстояния. Онемение может также возникать вследствие умеренной или серьезной ортопедической или сосудистой патологии, а также состояний и заболеваний, которые приводят к повреждению нервной системы. В некоторых случаях, онемение является симптомом опасного для жизни состояния, которое требует экстренной медицинской помощи.
Сердечно-сосудистые причины онемения
Онемение может быть вызвано нарушением (отсутствием) притока крови к определенной области из-за таких состояний, как:
- Артериовенозные мальформации
- Болезнь Бюргера
- Тромбоз глубоких вен (тромб в ногах может оторваться, что может приводить к легочной эмболии в легких, инфаркту, инсульту)
- Отморожения
- Заболевания периферических артерий (атеросклероз сосудов, при котором происходит сужение артериального русла).
- Синдром Рейно, при котором происходит стойкий спазм периферических сосудов и нарушается кровообращение в дистальных отделах конечностей. Спазм сосудов, как правило, провоцируется холодом или иногда стрессом.
Ортопедические причины онемения
Онемение может также возникать из-за наличия незначительных или серьезных ортопедических заболеваний, которые приводят к повреждению нервов:
- Хлыстовая травма шеи
- Переломы костей
- Синдром запястного канала
- Дегенеративные заболевания межпозвонкового диска
- Грыжа межпозвоночного диска
- Компрессия ущемление нерва
- Остеопороз
Неврологические причины онемения
Онемение в результате компрессии нерва или повреждение нервов может быть связано с такими заболеваниями, как:
- Алкоголизм
- Опухоли головного мозга
- Диабетическая нейропатия
- Энцефалит
- Отравление тяжелыми металлами, такими как отравление свинцом
- Гипотиреоз
- Рассеянный склероз
- Периферическая нейропатия
- Травма спинного мозга или опухоли
- Инсульт
- Системная красная волчанка
- Миелит
- Миелопатия
- Недостаток витамин В12
Онемения во время беременности
Беременные женщины сталкиваются со многими изменениями в организме, и онемение является одним из них. У некоторых беременных женщин развивается запястный туннельный синдром и, как полагают, это связано с задержкой воды в теле при беременности.
По мере развития плода происходит накопление жидкости в организме, ткани набухают, в том числе и в области запястья, возникает компрессия срединного нерва и развивается синдром запястного канала. Симптомы запястного туннельного синдрома более выражены в утренние часы, так как происходит накопление жидкости в организме в ночные часы. Как правило, синдром запястного канала беременных излечивается самостоятельно после родоразрешения.
Онемение у детей
Существует много причин, из-за которых дети могут испытывать онемение в различных частях тела. Нарушения питания, нехватка витаминов и минералов могут быть причиной онемения в нижних конечностях, это особенно характерно для нехватки для витаминов группы B. Спортивные травмы также могут быть причиной онемения
Поэтому, в детском возрасте необходимо внимание родителей к жалобам детей на онемение, которое длится более нескольких минут и может быть признаком повреждения связок, сухожилий или костных переломов. Нередко тревога в детском возрасте может быть источником онемения губ и лица
Клинические симптомы
У 50% пациентов с диагностированным Covid-19 первично проявляются кишечные симптомы коронавирусной инфекции. Такие респираторные симптомы заболевания, как одышка, сухой кашель, боль в горле, повышение температуры тела, могут развиться позже. К наиболее вероятным симптомам кишечного коронавируса, можно отнести:
- частичная или полная утрата аппетита;
- расстройства стула в виде диареи;
- тошнота и рвота;
- режущая боль в животе.
Дополнительно, клиническая картина кишечной формы коронавируса может быть дополнена головной болью, головокружением, лихорадочным состоянием, общей слабостью, повышенной потливостью и мышечной болью.
Продолжительность так называемой острой фазы инфекционного поражения ЖКТ индивидуальна. В среднем, этот период составляет от 4 до 10 дней. По сравнению с респираторной формой коронавируса, кишечная форма заболевания протекает тяжелей, а ее симптомы более выражены.
Расстройства стула при кишечном коронавирусе у человека сохраняются на протяжении 2-5 дней. Рвотные позывы могут сохраняться в течение 2-4 дней.
Как женщине защитить себя от заражения ковидом во время беременности?
Особых мер защиты, как и лечения, для беременных нет. Поэтому следует придерживаться общих принципов неспецифической профилактики:
Носите одноразовые медицинские маски, меняя их каждые 2 часа.
Прикасайтесь к лицу только чистыми салфетками или вымытыми руками.
Избегайте мест большого скопления людей.
Регулярно обрабатывайте руки спиртосодержащими антисептиками.
Используйте одноразовые салфетки при чихании или кашле.
При повышенной температуре тела, кашле или затрудненном дыхании немедленно обратитесь за медицинской помощью.
Вакцинация «Гам-КОВИД-Вак» при беременности рекомендована в тех случаях, когда ожидаемая польза для матери превышает потенциальный риск для плода, и разрешена с 22-х недель беременности, т.е. в конце 2-го и в 3-м триместре25, 26, 27.
Симптомы воспаления легких
Основные признаки типичной пневмонии, вызванной бактериями, – резкое повышение температуры, продуктивный кашель с обильным выделением мокроты, в которой часто появляется примесь гноя. Боль в грудной клетке присутствует при вовлечении в процесс одной или нескольких долей легких, при очаговом поражении болевого синдрома нет или он возникает очень редко. При массивной площади поражения присоединяется одышка.
Атипичный вариант заболевания характеризуется постепенным началом, кашель может быть сухим, без отделения мокроты. Присутствуют симптомы со стороны других органов: головная боль, боли в мышцах, боль и першение в горле, общая слабость. Начало атипичной пневмонии может протекать без температуры (часто такие случаи отмечаются при воспалении легких, вызванном covid-19), однако она, как правило, поднимается при развитии заболевания.
Обращаться к врачу следует при первых признаках заболевания – повышении температуры, кашле, ухудшении общего состояния. При обращении за медицинской помощью на первой стадии развития воспаления и правильном подборе терапии течение болезни будет легче, а риск развития осложнений – ниже.
Лечением пневмонии, если оно проходит в стационаре, занимается врач-пульмонолог. В поликлинике больные, как правило, обращаются к терапевту, который при необходимости направляет их к узким специалистам.