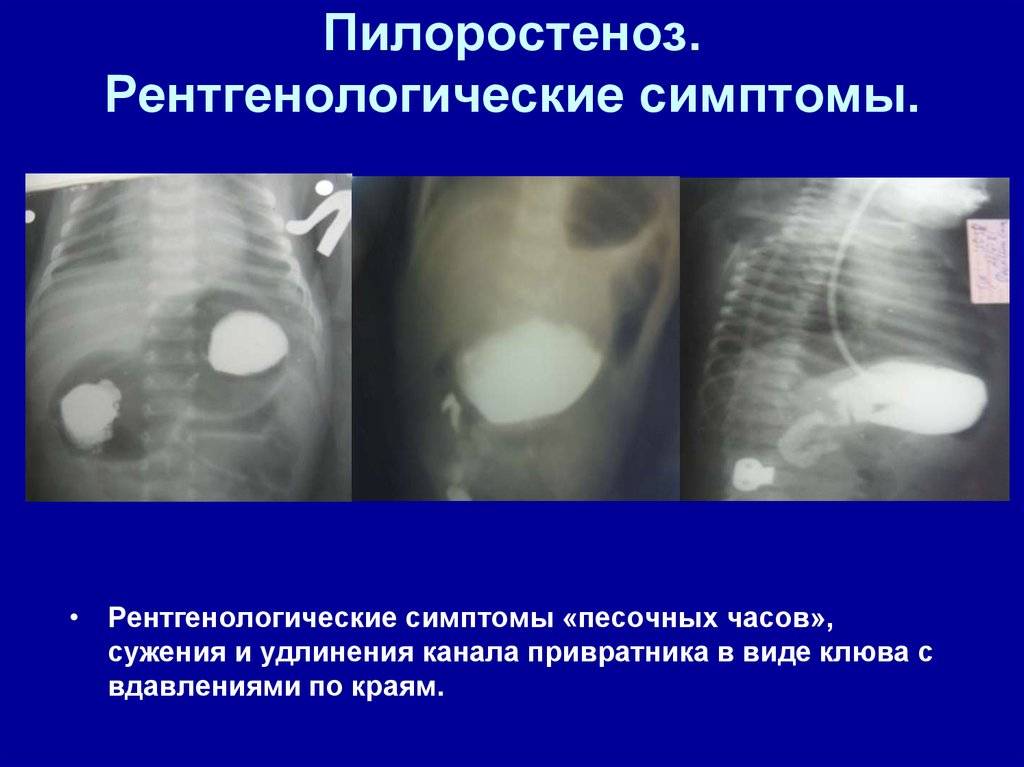
Симптомы
Первым симптомом у большинства детей является рвота:
- Рвота может возникать после каждого кормления или только после некоторых кормлений
- Обычно рвота начинается примерно с 3-недельного возраста, но также может начаться в любое время между 1-недельным и 5-месячным возрастом
- Рвота форсированная
- После рвоты ребенок голоден
Другие симптомы появляются через несколько недель после рождения и могут включать:
- Боль в животе
- Отрыжку
- Постоянное чувство голода
- Обезвоживание (ухудшается по мере прогрессирования рвоты)
- Отсутствие прибавки в весе или потерю веса
- Волнообразные движения живота вскоре после кормления и перед возникновением рвоты
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» окажут помощь при любых формах полинейропатии. Специалисты проведут полноценную диагностику, чтобы точно выявить степень и локализацию поражения, а затем назначат лечение и реабилитацию в соответствии с индивидуальными особенностями организма. Мы используем комплексные методы, которые включают:
- лекарственную терапию в соответствии с показаниями и современными рекомендациями лечения полинейропатии, включающий курсы инфузий;
- различные виды физиотерапии: магнитотерапию, воздействие лазером и ультразвуком, фонофорез и электрофорез;
- лечебная физкультура под наблюдением опытного инструктора, обучение упражнениям для восстановления функций конечностей в домашних условиях;
- лечебный массаж;
- занятия с психотерапевтом при наличии депрессии, бессонницы, повышенной тревожности;
- организация санаторно-курортного лечения для полноценной реабилитации.
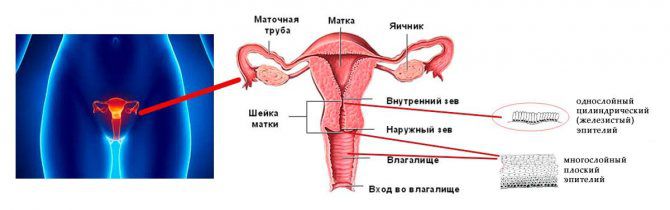
Эктропион и эктопия
Эктропион шейки матки – это выворот слизистой оболочки цервикального канала во влагалище, который может возникать в результате разрыва шейки матки после родов или абортов. Выворот обычно локализуется вокруг наружного зева шейки матки со стороны задней губы, но может быть и более выраженным.
Эктопия шейки матки ( её еще называют ” эндоцервикоз” ) – это состояние, при котором в область многослойного плоского эпителия, покрывающего наружную часть шейки матки, попадают клетки цилиндрического эпителия , покрывающего внутреннюю часть шейки. При осмотре шейки матки в зеркалах визуализируется участок гиперемии вокруг наружного зева цервикального канала, шириной от нескольких мм до 2 см без чётких границ.
В редких случаях эктопии могут быть врождённые. Они формируются в течение внутриутробного периода из-за смещения зоны, укрытой цилиндрическим эпителием, за пределы цервикального канала. Зачастую они имеют небольшие размеры, ярко-красный цвет, ровную поверхность и не сопровождаются воспалительным процессом. Врожденные эрозии могут проходить самостоятельно, но при их сохранении до половозрелого возраста в дальнейшем склонны инфицироваться.
Цилиндрический эпителий закрывает образовавшийся дефект, но и постепенно прорастает внутрь тканей, формируя своеобразные разветвляющиеся железистые ходы. Он продуцирует собственный секрет, скапливающийся в образовавшихся каналах. Если они сильно ветвятся, отток секрета из них затрудняется, что приводит к формированию кист разного размера и количества. Они могут быть очень мелкими и незаметными для невооруженного глаза или достигать крупного размера и становится отчетливо видимыми даже при стандартном гинекологическом осмотре. Иногда образуются настолько большие кисты в области эрозии, что они становятся похожими на полипы шейки матки.
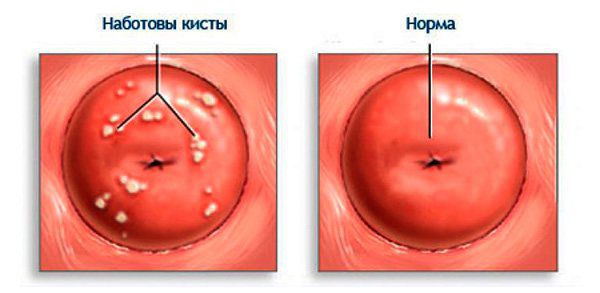
Если своевременно не обнаружить патологию и не начать лечение, количество кист будет прогрессивно увеличиваться, что спровоцирует утолщение шейки матки (гипертрофию). В зависимости от того, какие кистозные образования формируются, выделяют разные виды эктопий шейки матки:
- фолликулярные или железистые – отличаются наличием ярко обозначенных кист и железистых ходов;
- папиллярные – характеризуются присутствием на поверхности кистозных образований сосочковых разрастаний с характерными признаками воспаления;
- смешанные – имеют черты обоих видов псевдоэрозий.
Для беременных наличие эрозии чревато повышением вероятности выкидыша или преждевременных родов. Но лечение в этот период не проводится, поскольку оно еще более повысит вероятность прерывания беременности.
Дифференциальный диагноз
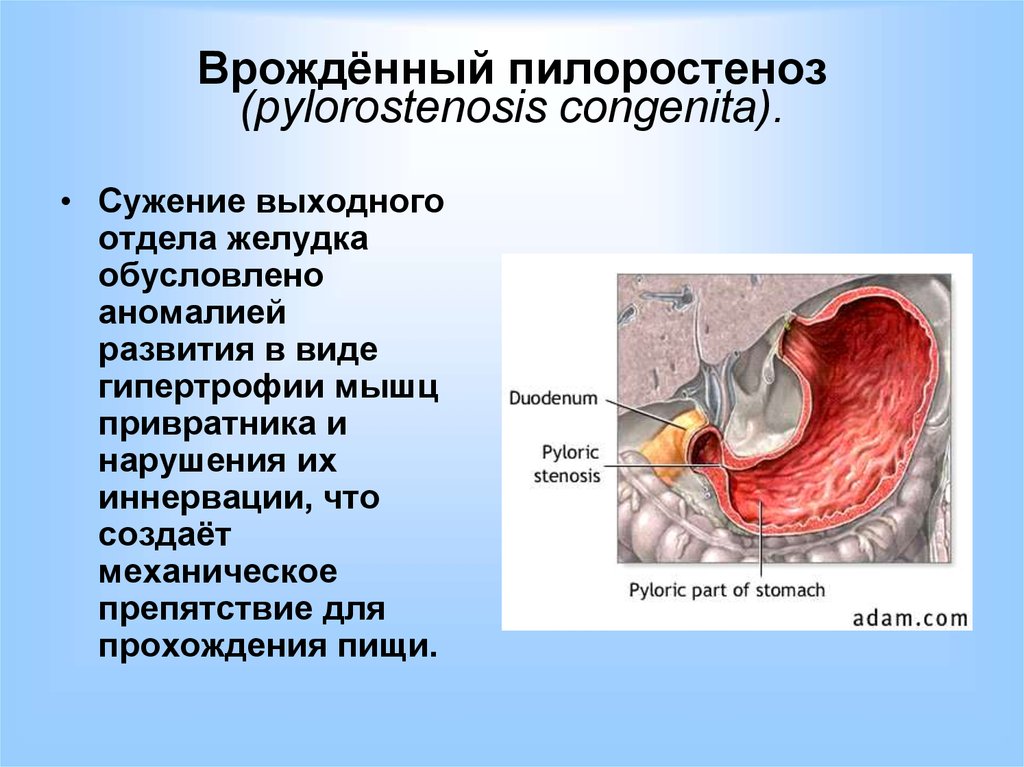
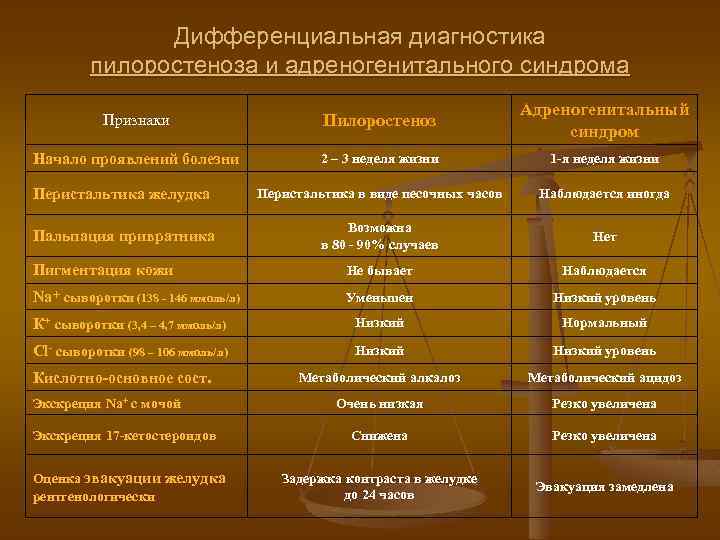
В первую очередь пилоростеноз необходимо отличить от врождённого пилороспазма, который чаще встречается у детей с перинатальным поражением центральной нервной системы. Пилороспазм скорее функциональное состояние. Спазм привратника не стойкий. У ребёнка наблюдаются частые срыгивания, чаще они возникают к началу следующего кормления.
Объём срыгиваний при пилороспазме никогда не превышает количество съеденной пищи.
Ребёнок плохо набирает вес. Но данное состояние носит транзиторный характер и в течение 1 – 2 недель исчезает. Применение атропина и аминозина могут прекратить срыгивания, в то время как при пилоростенозе эффекта не наблюдается.
Также важно исключить заболевания: высокую кишечную непроходимость (особенность: рвота зеленью с рождения и отсутствие переходного стула), гастроэзофагеальную рефлюксную болезнь (консервативная терапия даёт положительный эффект), грыжу пищеводного отверстия диафрагмы, стеноз двенадцатиперстной кишки. Для этого применяют инструментальные методы диагностики
Формы и степени ПМР у детей
Заболевание может быть первичным и вторичным. Причина ПМР первичного типа – врожденный дефект устья мочеточника либо стенки мочевого пузыря. Вторичное заболевание – это продолжение болезней мочевыводящей системы, например рецидивирующего цистита.
Также болезнь может быть постоянной или транзиторной. Постоянный ПМР присутствует всегда, а транзиторный появляется при других заболеваниях – остром простатите, цистите.
Степени ПМР
| Степень | Описание |
|---|---|
I | Рефлюкс малого объема мочи ограничен тазовым отделом мочеточника, который не расширен. Симптомов нет, риск осложнений минимален. |
II | Заброс мочи по всей протяженности мочеточника, но без его расширения. Моча не доходит до почек и чашечно-лоханочной системы. Ярко выраженных симптомов нет, появляется небольшой риск получения инфекции, рефлюкс быстро прогрессирует. |
III | Моча попадает в почки, но лоханки не расширяются. Почечная функция может быть снижена на 20 %. Мочеточник расширяется, моча застаивается в выделительной системе, что повышает риск инфекционного осложнения. Появляются средне выраженные симптомы. |
IV | Мочеточник существенно расширен, чашечно-лоханочная область деформирована, функция почек снижена на 50 %, вырабатывается меньше мочи. Выражена симптоматика, повышается температура тела, появляются отеки. Если ПМР двухсторонний, могут развиваться угрожающие жизни ребенка состояния. |
V | Сохраняются все признаки предыдущих степеней, почки сильно поражены, их паренхима истончена. Мочеточник приобретает коленообразные изгибы. Нарастают симптомы почечной недостаточности – тошнота, рвота, снижение мочевыделения, кожный зуд. |
Лечение врожденного пилоростеноза
Наличие у ребенка врожденного пилоростеноза требует активной хирургической тактики. Проведение бужирования привратникового канала приводит к его кратковременному раскрытию и повторному стенозированию.
Хирургическому лечению врожденного пилоростеноза предшествует предоперационная подготовка ребенка, включающая инфузионную терапию глюкозо-солевыми и белковыми растворами, применение спазмолитиков, восполнение дефицита жидкости и питательных веществ микроклизмами.
При врожденном пилоростенозе проводится пилоромиотомия по Фреде-Рамштедту, в ходе которой рассекается серозно-мышечный слой привратника до слизистой, тем самым устраняется анатомическое препятствие и восстанавливается проходимость привратникового канала. Операция выполняется открытым, лапароскопическим или трансумбиликальным способом. В послеоперационном периоде осуществляется дозированное кормление, объем которого к 8-9 суткам доводится до возрастной нормы.
Патологическая анатомия
Для частичного П., врожденного П., сочетающегося с деформацией привратника (пилоростеноз Ландерера — Майера) характерно изменение пилорического кольца, принимающего округлую или щелевидную форму. Микроскопические изменения при этом виде П. или полностью отсутствуют, или обнаруживается гипертрофия отдельных мышечных волокон пилорического кольца. При пилоростенозе Гиршспрунга пилорический канал приобретает форму трубки с резко утолщенной стенкой, достигающей плотности хряща. Микроскопически наблюдается гипертрофия слизистой оболочки пилорического отдела вплоть до формирования полипов, однако наиболее типичным признаком является резкая гипертрофия мышечных волокон преимущественно циркулярного слоя, сочетающаяся с гипертрофией эластических волокон и дегенерацией ядер ганглиозных клеток нервных сплетений стенки желудка. Изменения мышц связывают с гипертрофией «пилорического утолщения» эмбриона, возникающего на ранних этапах эмбриогенеза.
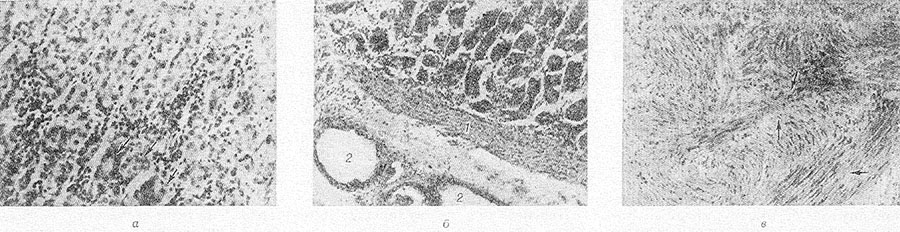
Рис. 1. Микропрепараты пилорического отдела желудка при пилоростенозе: а — слизистая оболочка; гиперплазия обкладочных клеток указана стрелками; окраска гематоксилин-эозином; Х80; б — подслизистая основа; 1—гипертрофия мышц слизистой оболочки, 2— расширение просвета сосудов; окраска гематоксилин-эозином; х80; в — мышечная пластинка; резкая гипертрофия мышечных волокон указана стрелками; окраска гематоксилин-эозином; х160.
Приобретенный П. делят на функциональный и органический. При функциональном П. возникает утолщение стенки пилорического отдела желудка без сужения его просвета и расширение других отделов желудка. Органический П. может быть частичным (компенсированным и субкомпенсированным) или полным (декомпенсированным). При частичном П. пилорическое кольцо имеет диаметр не менее 0,5 см. Сужение пилорического кольца до нескольких миллиметров относят к полному П. При приобретенном П. слизистая оболочка пилорического отдела желудка обычно утолщена, складки ее грубые. Атрофия слизистой оболочки развивается только в поздних стадиях заболевания. Мышечные слои стенки желудка в большинстве случаев уплотнены и утолщены. При длительном существовании П. мышечные волокна пилорического кольца истончаются. Микроскопически наблюдается гиперплазия пилорических желез слизистой оболочки, их просвет заполнен слизью. Отмечается также гиперплазия обкладочных и париетальных клеток главных желез (рис. 1,а), что свидетельствует об их повышенной секреторной деятельности. Наблюдается отек слизистой оболочки, пролиферация тучных клеток в ней, гипертрофия ее мышечных волокон с истончением и извитостью их в поздних фазах процесса. В подслизистом слое — увеличение числа сосудов (рис. 1,6). В мышечных слоях отмечается очаговая или диффузная гипертрофия мышечных волокон с увеличением размеров их ядер и вакуолизацией цитоплазмы (рис. 1, в) в сочетании с гиперплазией эластических волокон вокруг них. Число ганглиозных клеток в нервных сплетениях желудка уменьшено, в ядрах их наблюдается дистрофия.
К каким докторам следует обращаться если у Вас Пилоростеноз у детей:
Педиатр
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пилоростеноза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Лечение
Основной метод лечения пилоростеноза у детей – хирургическое вмешательство. Когда его проводить, решает врач, но обычно с операцией не затягивают. В дополнение к ней могут назначаться медикаментозные препараты, соблюдение диеты, особенно если речь идет о детях старшего возраста, которые питаются самостоятельно.
Пилоростеноз категорически запрещается лечить народными средствами, травами. Обезвоживание и другие симптомы развиваются стремительно, врачи предостерегают родителей от пустой траты времени на неэффективные методы терапии.
Подготовка и проведение операции
Чтобы спасти ребенка от развития осложнений, необходимо провести операцию. Существует несколько вариантов хирургического вмешательства, последние годы врачи практикуют метод Фреде-Рамштеда. Мышечный слой привратника желудка рассекается, затрагивая серозный слой, в результате чего увеличивается просвет между этим отделом и двенадцатиперстной кишкой.
Разрез важно провести по бессосудистой линии грубого края привратника, чтобы не задеть слизистую оболочку
Чтобы провести операцию по этому или другому методу, назначается подготовка. Основными ее принципами являются такие правила:
- восстановление водного баланса, устранение последствий обезвоживания путем внутривенного введения физраствора;
- оральная регидратация;
- промывание желудка – при необходимости (при определенных видах хирургического вмешательства);
- антибактериальная терапия – при необходимости.
В завершении операции брюшину сшивают узловыми швами, при правильной работе хирургов с годами на этом месте остается небольшой шов.
Послеоперационный период
В период после операции требуется следить за питание малыша, необходимо, чтобы некоторое время он с мамой провел в больнице под наблюдением специалистов.
Обычно врачи дают такие рекомендации:
- через несколько часов после завершения операции ввести глюкозу (5%);
- через 3-4 часа покормить малыша сцеженным молоком;
- в первые сутки разовый объем молока за кормление не должен превышать 30 мл;
- со вторых суток его увеличивают до 50 мл;
- прикладывать ребенка к груди можно не раньше, чем через 5-6 дней после операции.
Прикладывать ребенка к груди сначала можно на несколько нет. Если появляется рвота, с таким кормлением лучше повременить, давая несколько дней молоко в бутылочке или смесь (по рекомендации врача). Затем можно снова попробовать приложить к груди.
Пилоростеноз – опасная патология, но если вовремя обнаружить симптомы и провести операцию, соблюдая все рекомендации врача, о болезни будет напоминать лишь небольшой шрам на животе. Подтвердить диагноз позволяет инструментальное обследование, а назначением терапии занимается гастроэнтеролог.
Лечение стеноза привратника
При стенозе привратника лечение просто необходимо. Само по себе состояние не улучшится. Скорее всего, потребуется операция, называемая пилоромиотомией.
Если операция невозможна по состоянию здоровья, то лечение пилоростеноза следует проводить консервативно. Эта концепция терапии направлена на то, чтобы как можно меньше стимулировать мышцу привратника. Кроме того, пациенты получают небольшие порции пищи, до 12 раз в день. При этом необходимо спать с приподнятой верхней частью тела.
При медикаментозном лечении пилоростеноза назначаются спазмолитические препараты. Самый большой недостаток консервативного лечения: иногда оно длится несколько недель, что увеличивает риск недостаточного питания, который необходимо компенсировать. Таким образом, пилоромиотомия зарекомендовала себя как лучший способ лечения пилоростеноза.
Причины развития поллиноза

Аллергическая реакция – это, прежде всего, реакция иммунной системы человека на попадание некого чужеродного вещества (аллергена) из внешней среды в организм человека. При поллинозе в качестве такого вещества выступает цветочная пыльца растений. У обычного человека, неподверженного ее опасному воздействию, при вдыхании и выдыхании пыльцы не наблюдается никакой иммунной реакции. Но иммунная система пациента с поллинозом после попадания мельчайшей пыльцы, даже в 10 микрон, в дыхательные пути или же на слизистую оболочку глаз или на кожу, включает систему распознавания аллергического вещества, как какого-нибудь болезнетворного вируса или бактерии, после чего начинает от этого «вредного» агента активно защищаться – появляется аллергическая реакция или аллергическое воспаление. Аллергию на пыльцу растений могут иметь от 1 до 15-20% населения, в зависимости от климатической зоны и региональных особенностей. Естественно, что на севере болеют реже, а на юге чаще. Периоды обострения поллиноза напрямую связаны с периодами цветения определенных растений. Аллергическая реакция у пациентов проявляется при цветении ольхи, березы, орешника, дуба, семейства злаковых культур, полыни, амброзии и многих других растений. Симптоматика поллиноза усиливается при ветреной и сухой погоде вследствие увеличения концентрации в воздухе пыльцы. С наступлением сырой и дождливой погоды количество пыльцы снижается и выраженность заболевания уменьшается. Значительную роль в развитии поллиноза играет наследственная предрасположенность. Клинически доказано, что если оба родителя ребенка подвержены аллергическим заболеваниям, то вероятность проявления аллергии у ребенка может достигать 80%, если только один из родителей является аллергиком – 25-40%. В случаях, когда такого заболевания у родителей не наблюдалось – риск развития аллергического заболеваний составляет всего 10 %.
Диагностика
Диагностика полинейропатии требует всестороннего обследования, которое включает:
- опрос: выявление жалоб пациента, уточнение времени и обстоятельств возникновения каждого симптома;
- сбор анамнеза: фиксация всех перенесенных заболеваний, травм, интоксикаций, хронической патологии, наследственных факторов риска и т.п.;
- неврологический осмотр: оценка кожной и проприоцептивной (пространственной) чувствительности, двигательной функции, силы мускулатуры, качества рефлексов;
- консультации узких специалистов: эндокринолога, нарколога, токсиколога, нефролога и т.п.;
- общий анализ мочи, общий анализ крови, биохимия крови (определение уровня глюкозы, липидного спектра, содержания витаминов и микроэлементов, показателей работы почек и других параметров);
- анализ крови на ВИЧ и другие инфекции;
- генетические и иммунологические исследования по показаниям;
- электронейромиография позволяет выявить поражения нервных волокон и исключить другие заболевания со сходной симптоматикой;
- биопсия нервной и мышечной ткани;
- люмбальная пункция (исследование спинномозговой жидкости) для исключения нейроинфекций;
- УЗДГ сосудов нижних конечностей.
Список обследований может быть скорректирован в зависимости от формы полинейропатии и сопутствующей патологии.
Методы постановки диагноза «стеноз привратника желудка»
Для точного диагноза применяют несколько методов:
- рентгенологический снимок (смотрят, увеличен ли желудок, сужен ли канал, уменьшена ли перистальтическая активность, за какое время проходит эвакуация пищи из желудка);
- эзофагогастродуоденоскопия (дает возможность выяснить, сужен или расширен желудок, нет ли деформации);
- узи (можно увидеть увеличенный желудок лишь на поздних стадиях);
- электрогастроэнтерография — изучение моторной функции (анализирует тонус, сокращения желудка, электрическая активность).
Лечить данное заболевание можно исключительно хирургическим способом. Лекарства должны воздействовать на организм в двух направлениях:
- лечить заболевание, корректируя состояние;
- готовить организм к операции.
Для облегчения состояния применяют противоязвенные препараты. В лечении используют средства, действие которых направлено против нарушений обмена веществ. Также занимаются восстановлением массы тела. Профилактика сводится к своевременному лечению язвенной болезни под контролем специалиста.
Лечение Пилоростеноза у детей:
Эффективен для лечения пилоростеноза у детей хирургический метод. Операцию проводят через 1-3 суток после установления точного диагноза. Противопоказанием не является слишком большое истощение ребенка, поскольку без операции наиболее вероятен летальный исход.
Если ребенок очень истощен, важно перед проведением операции восстановить водный и солевой обмен. На протяжении 2-4 суток ребенку делают от 2 до 4 переливаний крови или плазмы (количество 10 мл на 1 кг)
Растворы Рингера, физиологический и 5% глюкозы вводят подкожно, внутривенно, в клизмах. В сутки больной ребенок должен получать минимум 500—600 мл жидкости.
Если у малыша есть сопутствующие болезни (отит, пневмония), для лечения также важны антибиотики. Перед операцией проводят переливание крови, общую ванну, с 24:00 ребенку не дают воду и пищу. Если схемы придерживаться до конца, то перед операцией не нужно будет промывать желудок ребенку. Наилучший подход к желудку и привратнику осуществляют через срединный разрез от мечевидного отростка грудины длиной 4—5 см. При правильно сделанном разрезе печень препятствует эвентрации кишечника.
Операция рассечения привратника у детей называется пилоротомия. Она проводится по способу Фреде — Рамштедта. Суть операции – в продольном рассечении серозно-мышечного слоя привратника по бессосудистой линии без вскрытия слизистой оболочки. После разреза края раны привратника раздвигают пинцетами до полного освобождения слизистой оболочки и выбухания ее в рану привратника. Кровотечение, как правило, незначительное. Края раны привратника не сшивают.
На брюшину вместе с апоневрозом накладывают узловые кетгутовые швы с добавлением 2—3 шелковых. Кожу зашивают непрерывным обвивным кетгутовым швом, который способствует лучшему гемостазу. После операции производят переливание крови. Через 2 часа после операции ребенку нужно дать 10 мл 5% раствора глюкозы, еще через 1 час после этого начинают кормление сцеженным грудным молоком через каждые 2 часа с шестичасовым перерывом на ночь.
В первые сутки разовая доза молока ребенку должна составлять от 20 до 30 мл. Если есть рвота или ранение слизистой оболочки, количество молока составляет 5-10 мл. Каждый день суточную дозировку молока для больного ребенка увеличивают на 100 мл. Если на пятые или шестые сутки нет рвоты, ребенка два раза по 5 минут прикладывают к груди. С 7-х суток можно кормить грудью с перерывами длиной в 3 часа.
После операции важна терапия по борьбе с обезвоживанием, истощением и нарушением солевого обмена. Очень скоро после операции исчезают все симптомы – как те, что видны на рентгенограмме, так и те, что ощущаются физически. Прогноз благоприятный при правильном проведении операции. Ребенок развивается согласно возрасту, нарушений в ЖКТ не наблюдается.
Вероятные осложнения (до операции):
- аспирационный синдром
- язвенные поражения слизистой желудка
- нарушение электролитного состава крови и обезвоживание (в организме нехватка натрия, калия, хлора, кальция)
Если вовремя не проведена диагностика и операция, то может быть летальный исход. Дети задыхаются, закупоривая дыхательные проходы рвотными массами, или получают тяжелую форму обезвоживания, при которой организм уже не в состоянии функционировать. Если поздно начать лечение, ребенок может задержаться в росте и развитии, поскольку организму не будет хватать витаминов, питательных веществ, минералов.
Лечение стеноза позвоночного канала
Большинство эпизодов боли в спине успешно поддается консервативному лечению. Однако стоит отметить, что стеноз позвоночного канала является одной из лидирующих причин хирургических операций в старшей возрастной группе.
План лечения составляется нейрохирургами и зависит от многих факторов: длительность заболевания, интенсивность симптомов, наличие сопутствующей патологии, результаты диагностической визуализации (объем поражения). При необходимости привлекаются специалисты смежных специальностей.
Консервативная терапия включает назначение лекарственных препаратов, курсов физиотерапии (электрофорез, грязелечение, магнитотерапия), а также лечебной физкультуры.
Медикаментозная терапия представлена следующими средствами:
- Противовоспалительные препараты назначаются для снижения локального отека, болевого синдрома
- Миорелаксанты расслабляют мышцы в пояснично-крестцовой области
- Внутрипозвоночные регионарные блокады направлены на купирование болевого синдрома, заключаются в локальном введении обезболивающего препарата для достижения максимального эффекта
- Препараты, улучшающие кровообращение
При выраженных изменениях, неэффективности консервативного лечения рассматривается вариант хирургического лечения. Цель операции – снижение болевых ощущений, замедление прогрессирования заболевания. Все это достигается путем устранения давления на ультрачувствительные анатомические структуры позвоночника и создания оптимальных анатомических взаимоотношений.
Методы оперативного лечения включают:
- Операция по микрохирургической декомпрессии позвоночного канала и корешков спинного мозга, с установкой фиксирующих имплантов
- Необходимость в установке имплантов и “каких” определяет нейрохирург после консультации (осмотр пациента, анализ результатов исследований МРТ, рентгенография)
Клиническая картина
Выделяют три фазы развития приобретенного П.: компенсации, субкомпенсации и декомпенсации. В фазе компенсации П. отмечаются жалобы на чувство полноты в эпигастрии после еды, периодическую рвоту. В фазе субкомпенсации наблюдается постоянное чувство тяжести в эпигастрии, отрыжка «тухлым», обильная рвота, видимая на глаз перистальтика. Натощак из желудка откачивается большое количество содержимого с примесью накануне съеденной пищи с признаками гнилостного брожения. Для фазы декомпенсации характерны тяжелые нарушения общего состояния, большая потеря веса, обезвоживание организма (см.), гипопротеинемия, гипокалиемия (см.), азотемия (см.), алкалоз (см.). В далеко зашедших случаях вследствие прогрессирования нарушений водно-электролитного баланса, резко выраженной гипохлоремии (см.) и гипокальциемии (см. Тетания) развивается судорожный синдром (так наз. желудочная тетания). Рвота при этом может отсутствовать. Видны контуры переполненного желудка, постоянно определяется шум плеска. При зондировании удаляется большое количество гниющих пищевых масс.
Клиническая картина
Время появления симптомов заболевания зависит от степени сужения пилорического канала и компенсаторных возможностей организма. Первые признаки болезни возникают в возрасте от нескольких дней до 1 месяца.
Основным симптомом острой формы пилоростеноза является рвота «фонтаном», начинающаяся внезапно среди полного здоровья. Рвотные массы не содержат желчи, их количество превышает количество молока, высосанного при последнем кормлении. Нередко рвота имеет застойный кислый запах, что указывает на задержку желудочного содержимого. Длительные изнурительные рвоты приводят к ухудшению общего состояния ребенка, нарушению водно-солевого обмена (гипохлоремия, эксикоз, иногда гипокалиемия). Острая стадия заболевания характеризуется тем, что у ребенка в течение нескольких дней развивается полное нарушение проходимости желудка. Кормление становится невозможным, несколько глотков молока вызывают рвоту. Дети за 1–2 дня теряют до 0,4–0,5 кг массы тела. Снижается количество мочеиспусканий. Возникает задержка стула или появляется диспепсический «голодный» стул.
Показателем тяжелого состояния ребенка с пилоростенозом является ежедневная потеря массы тела по отношению к массе тела при рождении (в процентах). По этой классификации различают три формы заболевания:
легкую (0–0,1 %),
среднетяжелую (0,2–0,3 %) и
тяжелую (0,4 % и выше).
У детей с острой формой пилоростеноза потеря массы тела достигает 6–8 %.
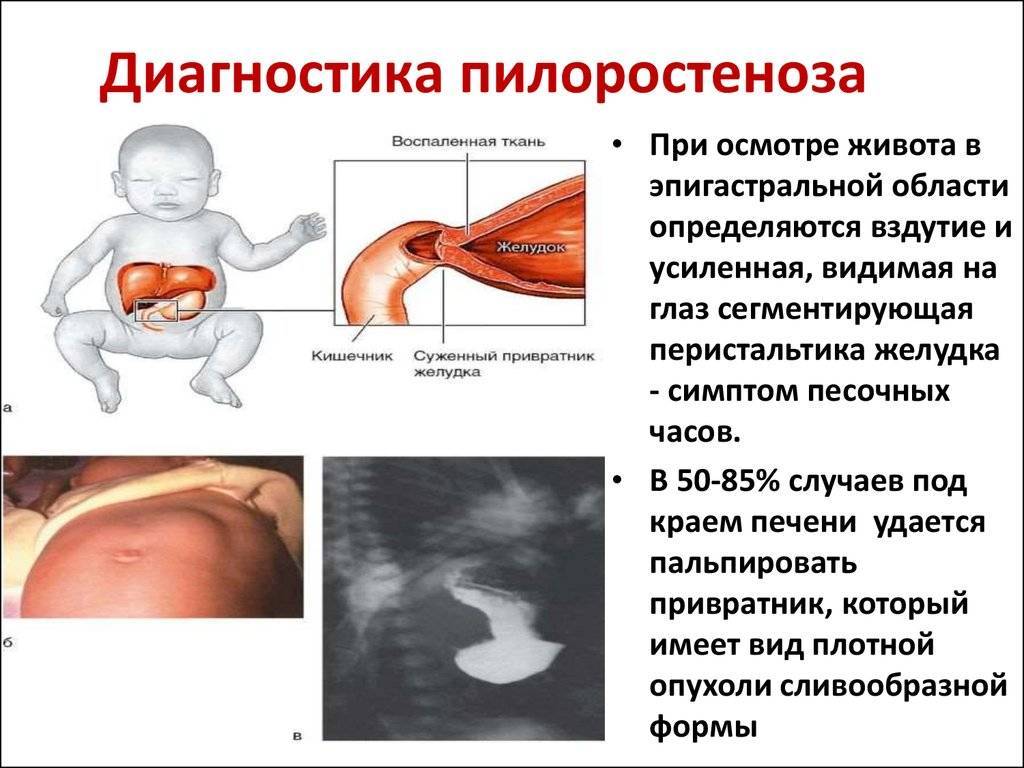
При осмотре ребенок слабо реагирует на окружающее, выражение лица страдальческое. Кожные покровы бледные, слизистые – яркие и сухие. Родничок западает
Обращает на себя внимание вздутие эпигастральной области
, уменьшающееся или исчезающее после рвоты. При поглаживании по брюшной стенке или после нескольких глотков пищи можно заметить волны перистальтики желудка. Нередко желудок приобретает форму песочных часов
Этот симптом является постоянным признаком врожденного пилоростеноза и имеет большое значение для установления диагноза
Нередко желудок приобретает форму песочных часов
. Этот симптом является постоянным признаком врожденного пилоростеноза и имеет большое значение для установления диагноза.
Симптомы пилоростеноза
При врожденном характере заболевание обнаруживает себя с середины первого месяца жизни младенца и проявляется:
- обильной рвотой «фонтаном» без примеси желчи, возникающей через четверть часа после кормления. С ростом ребенка этот интервал увеличивается. Рвотные массы имеют характерный кислый запах, а по объемам могут превышать количество съеденного молока;
- истощением и обезвоживанием организма, развивающимися вследствие упорной рвоты;
- недостаточным весом, постоянно уменьшающимся;
- истончением, сухостью и дряблостью кожных покровов;
- запорами;
- скудным и редким мочеиспусканием. Моча имеет яркий цвет и специфичный запах;
- характерным признаком служит сокращение мышечных тканей живота в форме «песочных часов», возникающее при поглаживании кожи в этой области, визуально заметное. Интенсивнее этот признак проявляется, если незадолго ребенок выпил небольшое количество воды.
Клиническая картина
Выделяют три фазы развития приобретенного П.: компенсации, субкомпенсации и декомпенсации. В фазе компенсации П. отмечаются жалобы на чувство полноты в эпигастрии после еды, периодическую рвоту. В фазе субкомпенсации наблюдается постоянное чувство тяжести в эпигастрии, отрыжка «тухлым», обильная рвота, видимая на глаз перистальтика. Натощак из желудка откачивается большое количество содержимого с примесью накануне съеденной пищи с признаками гнилостного брожения. Для фазы декомпенсации характерны тяжелые нарушения общего состояния, большая потеря веса, обезвоживание организма (см.), гипопротеинемия, гипокалиемия (см.), азотемия (см.), алкалоз (см.). В далеко зашедших случаях вследствие прогрессирования нарушений водно-электролитного баланса, резко выраженной гипохлоремии (см.) и гипокальциемии (см. Тетания) развивается судорожный синдром (так наз. желудочная тетания). Рвота при этом может отсутствовать. Видны контуры переполненного желудка, постоянно определяется шум плеска. При зондировании удаляется большое количество гниющих пищевых масс.
Диагностика варикоза
Диагностика патологии начинается с тщательного сбора анамнеза. Далее проводится общий осмотр в положении стоя.
Функциональные пробы:
- Пробы, определяющие клапанную недостаточность поверхностных вен: Шварца, Гаккенбруха-Сикара, Броди – Троянова – Тренделинбурга;
- Пробы, выявляющие несостоятельность перфорантных вен: Пратта-I, трех жгутовая проба Барроу – Купера – Шейниса, Тальмана;
- Пробы, выявляющие проходимость и состояние глубоких вен: Мейо – Пратта, Дельбе – Пертиса, Иванова;
Инструментальная диагностика:
- Цветное дуплексное ангиосканирование. Методика определения и визуализации скоростей потоков крови в режиме реального времени. Метод обладает особенной чувствительностью в отношении сосудов с низкоскоростным током крови (вен).
- УЗДГ вен нижних конечностей. Ультразвуковое допплерографическое исследование достоверно оценивает состояние магистральных венозных стволов и выявляет при наличии рефлюксы (забросы крови из глубоких в поверхностные вены).
Степени тяжести поллиноза
В зависимости от симптомов поллиноз может иметь легкую, среднюю или тяжелую степень тяжести.
При средне-тяжелом и тяжелом течении могут наблюдаться симптомы пыльцевой интоксикации в виде общей слабости, недомогания, головной боли, снижения аппетита. В случае неадекватного лечения поллиноза или при тяжелом его течении могут появиться осложнения болезни в следствие присоединения вторичной инфекции – гнойный конъюнктивит, гайморит, гаймороэтмоидит, бронхит, пневмония.
У некоторых пациентов реакция на пыльцу растений может сопровождаться симптомами развития пищевой аллергии, причем её проявления будут носить круглогодичный характер. Например, если у пациента наблюдается аллергия к пыльце деревьев, то у него может появиться реакция и на плоды деревьев (яблоки, груши, персики, абрикосы, сливы, орехи и т.д.), а также на сырую морковь и некоторые другие виды продуктов. Это проявляется наличием першения в горле, дискомфорта в области горла, зудом, отечностью в полости рта и в области горла.
Иногда поллиноз и аллергический ринит могут сопровождаться развитием полипозного риносинусита. Необходимо знать, что проявления сезонного аллергического ринита, бронхиальной астмы наблюдаются не только при аллергии на пыльцу растений, но и на плесневые грибы (плесень). Огромное количество микроскопических спор плесневых грибов появляются в воздухе с начала спорообразования – с марта и до середины осени.
Таким образом, поллиноз может протекать и в рамках круглогодичного аллергического ринита (персистирующего аллергического ринита), когда происходит сочетание аллергии к пыльце растений с аллергией к внесезонным аллергенам.
Очень часто поллиноз может скрываться под диагнозами «хронический ринит» или «вазомоторный ринит», что уводит в сторону от выбора правильной тактики лечения.
Лечение
Лечение
Консервативное лечение
Консервативное лечение при врожденном гиперитрофическом пилоростенозе не рекомендовано.
Хирургическое лечение
При врожденном гипертрофическом пилоростенозе рекомендовано выполнить пилоромиотомию по неотложным показаниям.
- Рекомендовано начать энтеральную нагрузку через рот по 10,0 мл через 6 часов после окончания наркоза при гладком течение операции и анестезии.
- При 3-х кратном усвоении энтеральной нагрузки по 10,0 мл и отсутствии срыгиваний, рвоты и вздутия живота, необходимо продолжить постепенное расширение энтеральной нагрузки.
- Антибактерииальная терапия в течение 2-3 послеоперационных суток
Рекомендовано проводить предоперационную подготовку
- назначение энтеральной паузы
- постоянное дренирование желудка с целью профилактики аспирации содержимого
- внутривенная инфузионная терапия для коррекции метаболических нарушений (если таковые имеются)
- обязательным является предоперационная антибиотикопрофилактика
- контроль диуреза (не менее 2 мл/кг/час)
При гипотрофии 3 степени рекомендовано выполнение предоперационной коррекции в отделении реанимации и/или интенсивной терапии.
Рекомендовано выполнить антибиотикопрофилактику за 30 мин. до начала операции.
Рекомендовано провести антибактериальную терапия в процессе предоперационной подготовки, продолжать в послеоперационном периоде.
Эндотрахеальный наркоз.