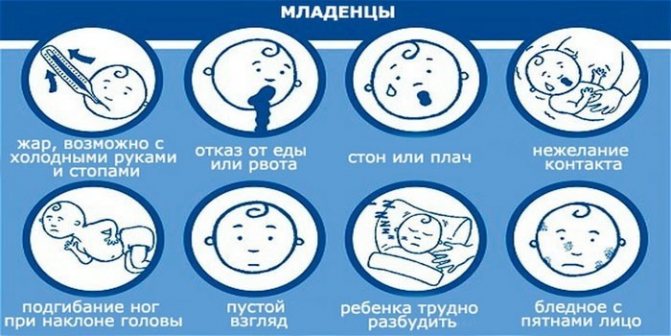
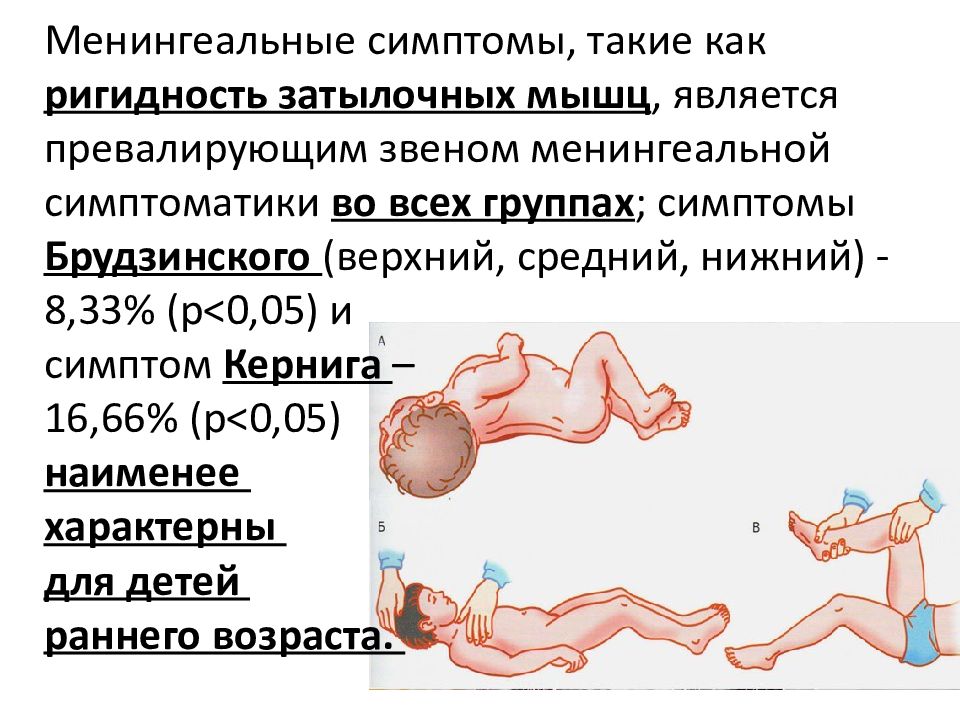
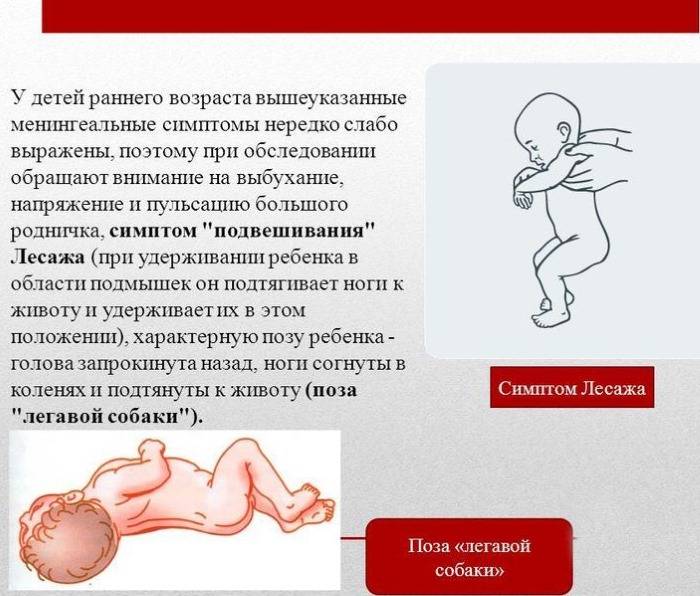
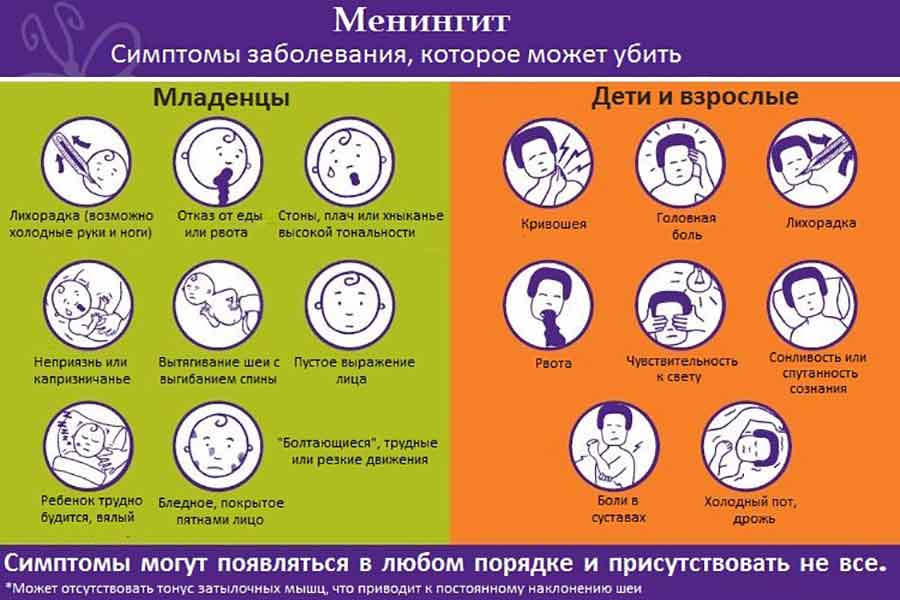
Диагностика
Лечением менингита у детей и взрослых занимаются инфекционист или невролог. Правильная постановка диагноза на начальных стадиях болезни затруднена. Связано это с тем, что первые проявления похожи на признаки обычной простуды. Чтобы определить заболевание, нужно применить следующие методы диагностики:
Визуальный осмотр
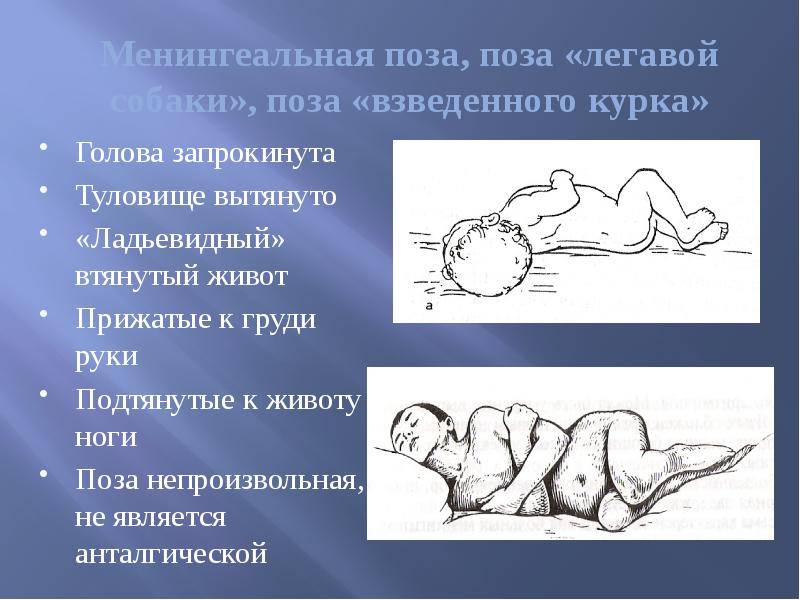
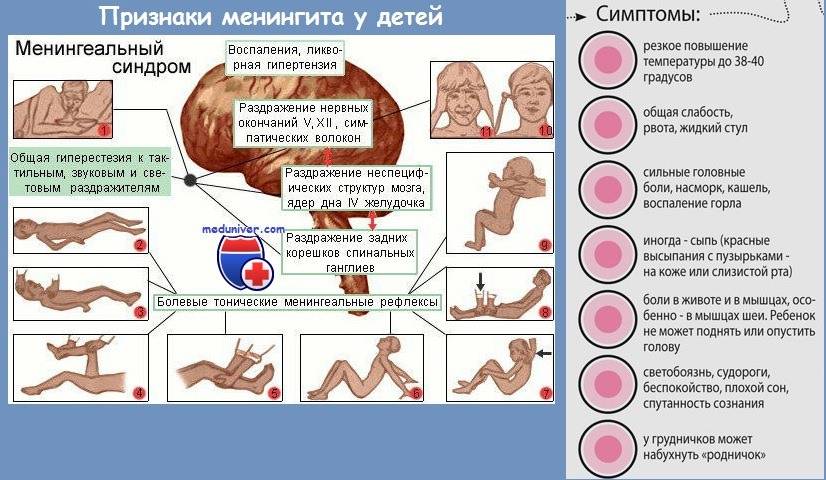
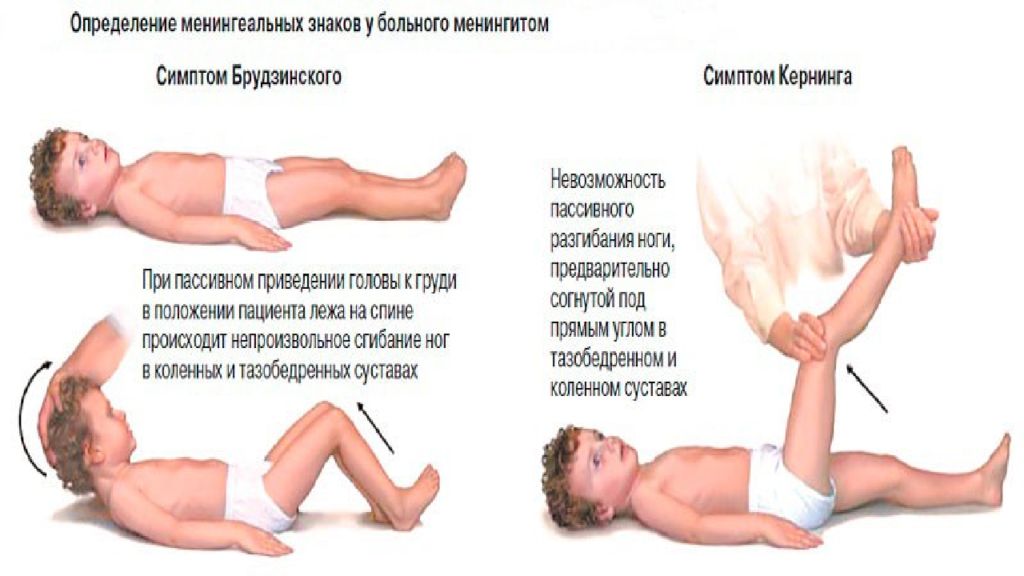
Доктор обращает внимание на положение больного ребенка: он лежит на боку, колени подогнуты к животу, голова запрокинута назад, мышцы затылка напряжены. На коже у малыша видны множественные высыпания
Они обнаруживаются по всему телу – от стоп до глазных яблок. Менингеальная сыпь имеет характерный звездный рисунок.
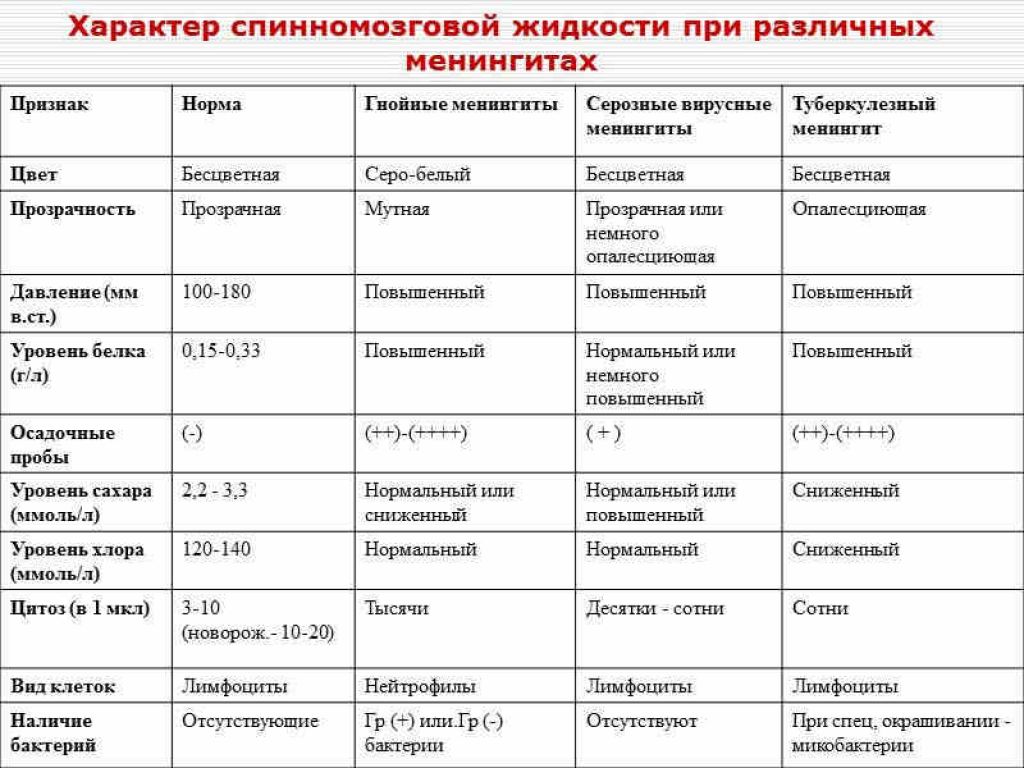
Спинномозговая пункция. Врачи осуществляют исследование жидкости спинного мозга (ликвора). При менингококковой инфекции обнаруживается увеличение белка и понижение уровня глюкозы. Анализ спинномозговой жидкости могут проводить каждые 5 дней до выздоровления пациента.
МРТ. Метод назначается доктором в качестве дополнительного исследования. МР-сканирование позволяет установить возможные осложнения менингита, выявить причину заболевания.
Причины
Для развития менингита нужно сочетание трех факторов:
- Инфекционный агент в организме. Какой именно — не имеет большого значения. Провокатором расстройства может стать любая инородная структура.
- Проникновение бактерии, вируса, грибка в область головного мозга. Как правило, при непосредственной близости к церебральным структурам. Источниками могут стать кариозные полости, области поражения десен, больное горло, уши, пр.
- «Промашка» иммунитета. Недостаточный ответ защитных сил организма.
В таком случае развивается патологический процесс. Далее, симптоматика менингита зависит от возраста пациента, состояния его здоровья, типа возбудителя, интенсивности ответа иммунной системы, качества проводимого лечения и момента его начала.
Особенности менингита в период новорожденности
Среди малышей грудного возраста чаще всего встречается гнойный менингит, который является последствием сепсиса, родовой травмы, а также недоношенности. Инфекционные возбудители данного заболевания проникают в организм малыша через плаценту от больной матери, а также через сосуды пуповины.
Возбудителями этого заболевания являются стафилококки, стрептококки и кишечная палочка. Для менингита, возникшего в период новорожденности и на первом году жизни, характерно тяжелое течение, которое сопровождается нарушением функции желудочно-кишечного тракта, а также обезвоживанием детского организма.
Диагностика
Для постановки диагноза менингит и определения его возбудителя необходимо:
Собрать анамнез
Важно понимать, контактировал ли пациент с зараженными менингитом людьми, путешествовал ли в эндемичные по менингиту районы и имеет ли особенности иммунного статуса – возможно, страдает ВИЧ или другими иммунодефицитами, принимает лекарства, подавляющие иммунную систему.
Оценить общее состояние. Врач проводит клиническое обследование больного, оценивает тяжесть его состояния, проверяет наличие специфических симптомов.
Провести необходимые лабораторные тесты
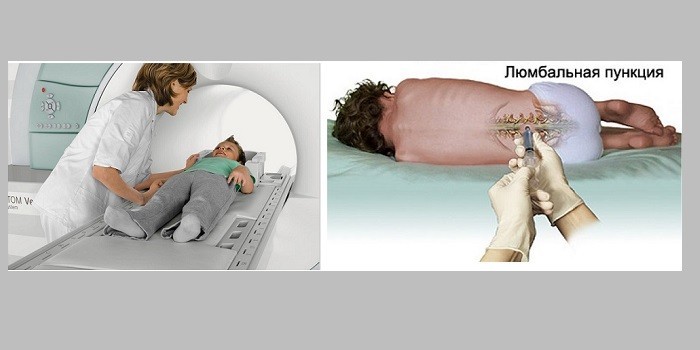
Сюда относятся классические лабораторные исследования, такие как общий анализ мочи, общий анализ крови, биохимическое исследование крови и самое главное – люмбальная пункция.
Люмбальная пункция – это процедура, в ходе которой под местным обезболиванием врач вводит специальную иглу в спинной мозг (непосредственно в его подпаутинное пространство) между III и IV поясничными позвонками и осуществляет забор спинномозговой жидкости. Далее проводится ее исследование и оценивается цвет, наличие осадка, преобладание определенных клеток, наличие бактерий, количество белка и глюкозы. По результатам исследования можно определить вид менингита, сделать вывод о характере воспалительного процесса, выделить возбудителя, определить необходимое лечение.
Стоит отметить, что при подозрении на бактериальный менингит антибактериальная терапия назначается сразу, до получения результатов анализов. Это происходит с целью как можно раннего начала лечения, так как в случае менингококковой инфекции счет идет на часы. Далее по результатам анализов лечение может быть скорректировано и назначены другие антибиотики.
Механизм развития болезни
В основе патологического процесса лежит группа возможных факторов, всегда инфекционного генеза.
В общем виде, патогенез нарушения будет таким:
- Проникновение возбудителя в организм пациента. Это могут быть самые разные агенты: грибки, бактерии, вирусы или простейшие, вроде амеб. В зависимости от типа микроорганизма, степень тяжести патологического процесса будет меньше или больше.
- Формирование инфекционного очага. К менингиту приводят области поражения, которые физически расположены близко к голове, церебральным структурам.
Поэтому так опасны хронические гаймориты, синуситы вообще, кариес и прочие проблемы с зубами, поражения слухового аппарата. Они практически всегда носят инфекционную природу, потому сопровождаются септическим изменением тканей на местном уровне.
Далее, наблюдается транспортировка возбудителя в головной мозг. Происходит это несколькими путями: лимфогенным, гематогенным. То есть с током лимфы или крови.
Если иммунитет обладает достаточной силой, он сумеет сдержать и подавить распространение инфекции, уничтожить незваных гостей. Но когда интенсивность ответа защитных структур недостаточна, микроорганизмы начинают делиться и размножаться с катастрофической скоростью.
Момент проникновения инородного агента в головной мозг и отсутствие достаточного иммунного ответа можно считать отправной точкой менингита.
Далее, бактерии, вирусы и грибки производят свои копии, начинают разрушать ткани церебральных структур.
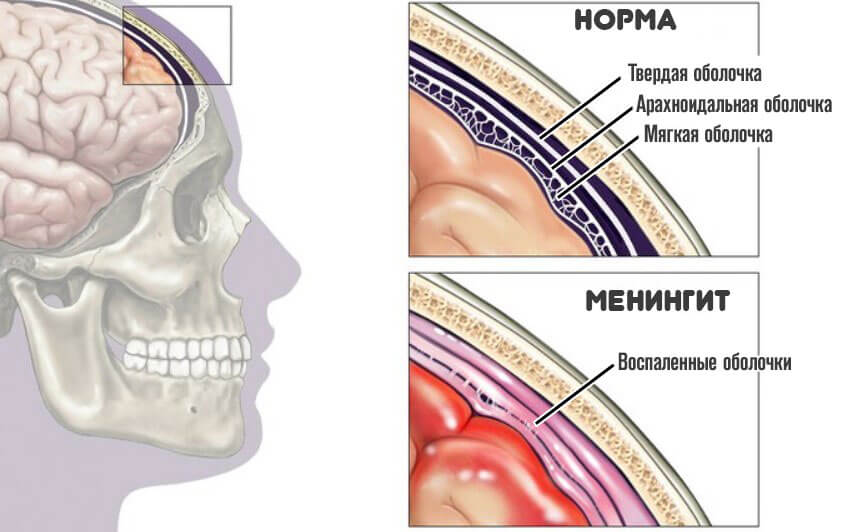
Организм отвечает воспалительным процессом. Результат — неврологический дефицит разной степени тяжести и характерная клиническая картина.
В течение какого периода развивается патологический процесс, сказать трудно. Все зависит от силы иммунного ответа, крепости самого организма и типа инфекционного возбудителя.
Если не предпринять необходимых действий, аномальные структуры двигаются дальше.
С током ликвора, цереброспинальной жидкости они беспрепятственно проникают в спинной мозг, поражают его ткани. А это чревато параличами, парезами и прочими инвалидизирующими нарушениями. Даже если пациенту повезло выжить.
Профилактика
Если новорожденный ребенок имеет один из факторов риска инфицирования возбудителями менингитом, то медицинские специалисты предпочитают выполнить ряд профилактических мероприятий, которые способны защитить детский организм от развития столь серьезного заболевания. Снизить риск заболеваемости помогут такие рекомендации:
Перед любым контактом с новорожденным малышом каждый из членов семьи должен тщательно вымыть руки с мылом. Предметы для ухода за новорожденным ребенком, детские игрушки, а также посуду и одежду малыша следует обрабатывать в соответствии с гигиеническими нормами;
Если в семье один из членов семьи страдает ОРВИ, то грудничка изолируют от инфицированного человека
Кроме того, каждый из членов семьи должен принимать аптечный Интерферон в течение 7 дней;
Ребенка первого года жизни нужно оградить от нахождения в местах повышенного скопления людей;
Собираясь на прогулку, малыша важно одевать в соответствии с погодными условиями и температурными показателями. Как правильно сделать это, подскажет наша статья https://vskormi.ru/children/kak-odevat-rebenka/.
Эти простые рекомендации дают возможность снизить риск заболеваемости новорожденного ребёнка не только менингитом, но и другими инфекционными патологиями.
Подписывайтесь на нашу группу Вконтакте
Разновидности заболевания
У грудничков чаще всего развиваются следующие виды менингита:
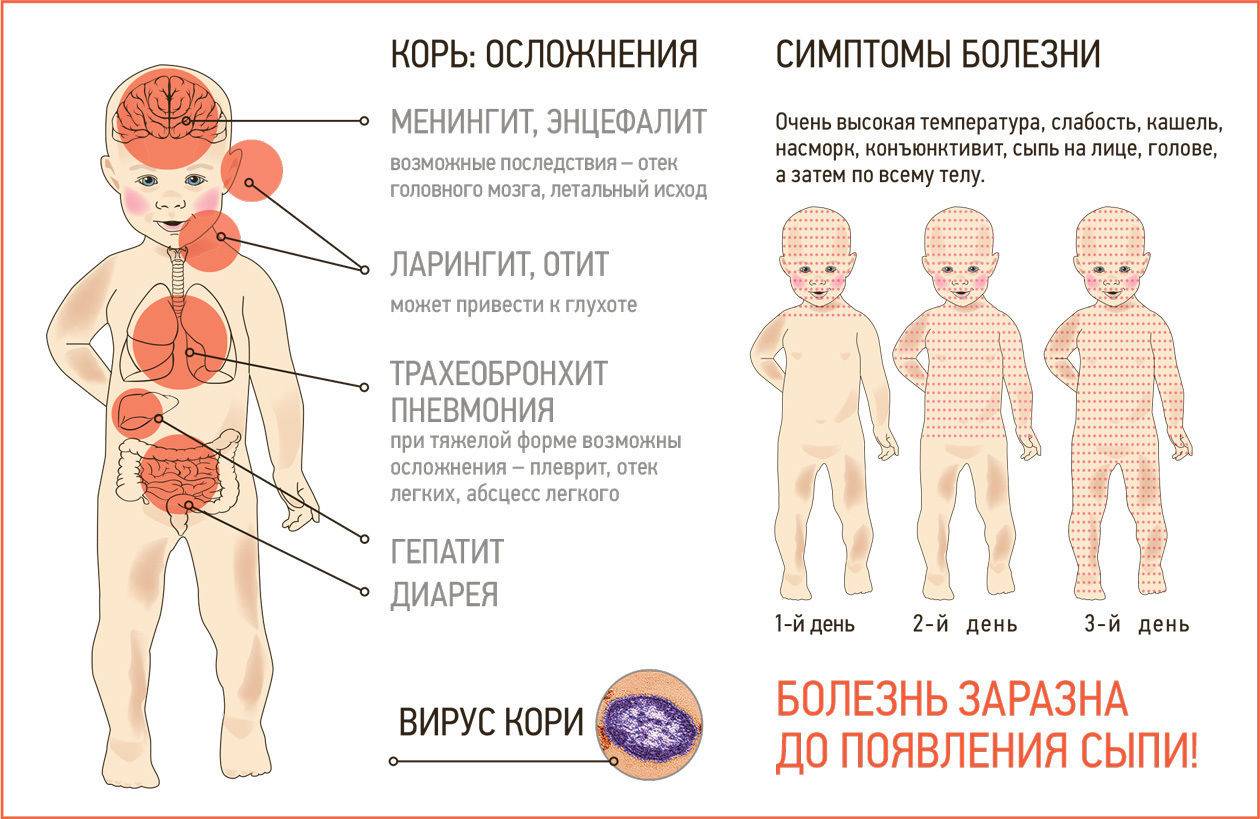
- Вирусный – возникает на фоне гриппа, кори, ветрянки и паратита, поэтому его трудно диагностировать.
- Грибковый – встречается у новорожденных, родившихся раньше срока и у детей с ослабленным иммунитетом. Заразиться им ребенок рискует прямо в роддоме при несоблюдении правил гигиены.
- Бактериальный – встречается чаще всего, вызывается любым гнойным воспалением, если проникла инфекция. С кровью она достигает оболочек мозга и создает гнойные очаги. Гнойные менингиты у новорожденных образуются при инфицировании такими видами бактерий, как гемофильная палочка, менингококк и пневмококк. В 70% случаях заражение происходит менингококковой инфекцией, которой можно заразиться воздушно-капельным путем, через рот или нос и оттуда в кровь. Большое количество бактерий, попавших в кровь, вызывает стремительное течение болезни и через 10-12 часов ребенок может погибнуть.
Все виды заболевания требуют разных методов лечения, которые должен назначить врач, поставив точный диагноз.
Группы риска
Существуют факторы, которые увеличивают риск заболевания менингитом. К ним относят:
- Возраст. Новорожденные, дети младшего школьного возраста, подростки 13-17 лет, а также пожилые люди считаются более восприимчивыми к возбудителям менингита.
- Организованные коллективы. Вспышки менингококковой инфекции не раз наблюдались в местах, где большое количество людей вынуждены длительно пребывать на одной территории: в казармах, университетских городках и пр.
- Медицинские факторы. Сюда могут относиться определенные проблемы со здоровьем: иммунодефицитные состояния и заболевания иммунной системы, ВИЧ-инфекция, отсутствие селезенки, прием некоторых групп лекарственных препаратов, понижающих естественный иммунитет (химиотерапия, цитостатики и др.), а также хирургические вмешательства.
- Контакт с инфекциями-возбудителями менингита. Этот фактор особенно касается микробиологов, которые могут регулярно контактировать с возбудителями менингита из-за специфики своей работы.
- Путешествия. Посещение географических зон, эндемичных по определенному возбудителю (характерная для него зона обитания), также увеличивает риск заболевания менингитом. Например, пребывание в странах менингитного пояса в Африке.
Источники
- Global, regional, and national burden of meningitis, 1990–2016: a systematic analysis for the Global Burden of Disease Study 2016 // The Lancet. Neurology, 2018.
- Epidemiology of Meningitis Caused by Neisseria meningitidis, Streptococcus pneumoniae, and Haemophilus influenza // cdc.gov, 2016.
- Rebecca M. Cantu; Joe M Das. Viral Meningitis // NCBI, 2021.
- Meningitis // who.int
- What Do You Want to Know About Meningitis? // healthline.com, 2018.
- YouTube. Исследование и оценка менингеальных симптомов у ребенка.
- Клинический протокол диагностики и лечения. Менингиты у детей и взрослых // rcrz.kz, 2016.
- Kenadeed Hersi; Francisco J. Gonzalez; Noah P. Kondamudi. Meningitis // NCBI, 2021.
Вакцинация против менингита
Существует несколько вакцин, предотвращающих большинство случаев вирусного и бактериального менингита.
Доступные препараты для профилактических прививок включают:
- вакцина против паротита (отдельно или в комбинации с вакцинами против кори и краснухи);
- вакцина против менингококковой инфекции группы С;
- вакцины против дифтерии, коклюша, столбняка (АКДС или АДС-м) и вируса полиомиелита;
- вакцина против гемофильной палочки типа B (Hib);
- пневмококковая комбинированная вакцина.
Часть из этих вакцин входит в Национальный календарь прививок и вводится бесплатно на всей территории Российской Федерации, некоторые могут быть поставлены в частном порядке и при наличии особых показаний. Узнайте у врача о сроках вакцинации и доступных видах прививок в вашем регионе.
В январе 2013 Европейская комиссия по здравоохранению лицензировала новую вакцину под названием Bexsero, которая защищает от менингококковой инфекции группы В — сравнительно редкой, но смертельно опасной разновидности бактериального менингита. Данный препарат уже доступен для применения в некоторых странах Европы и Северной Америки, но в России Bexsero пока не зарегистрирован (по состоянию на февраль 2014 года).
Группы менингококковых инфекций A, Y и W135 особенно распространены в некоторых странах мира. Если вы путешествуете за рубежом, то может иметь смысл привиться против групп A, C, W и Y менингококковых бактерий.
Области повышенной заболеваемости по менингококковому менингиту:
- часть Африки;
- Саудовская Аравия.
Вакцинация против групп A, C, Y и W135 менингококковой инфекции рекомендуется, если путешествуете в регион с высоким уровнем риска и если вы планируете:
- пребывать там дольше, чем один месяц, занимаясь пешим туризмом;
- проживать с местными жителями в сельских районах, совершая Хадж или Умру (паломничества в Мекку, центр исламского мира) в Саудовской Аравии;
- выполнять сезонные работы в период Хаджа в Саудовской Аравии.
От туристов, прибывающих в Саудовскую Аравию для осуществления Хаджа и Умры, и в качестве сезонных рабочих в период Хаджа, требуют подтверждения вакцинации против групп A, C, Y и W135 менингококковой инфекции.
Комплексная прививка способна защитить вас сразу от нескольких групп менингококковой инфекции. Вакцинация должна быть проведена за 2–3 недели до путешествия. Для взрослых и детей старше 5 лет однократная прививка эффективна в течение приблизительно 5 лет. Продолжительность действия для вакцинированных детей младше 5 лет составляет от 2 до 3 лет.
Для младенцев и маленьких детей в возрасте от 2 месяцев до 2 лет курс вакцинации состоит из 3 доз, вводимых с интервалом в 3 месяца. Вакцина против менингита не подходит для младенцев младше 2-х месяцев.
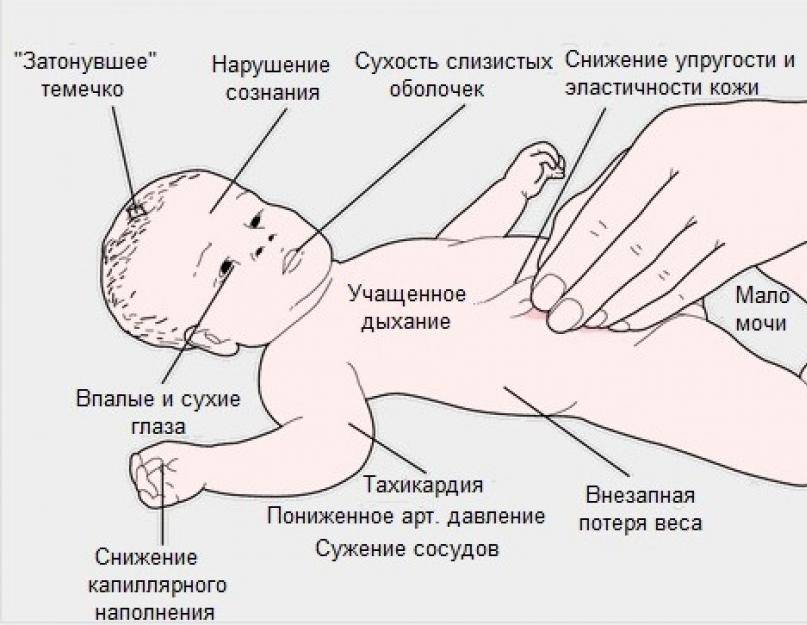
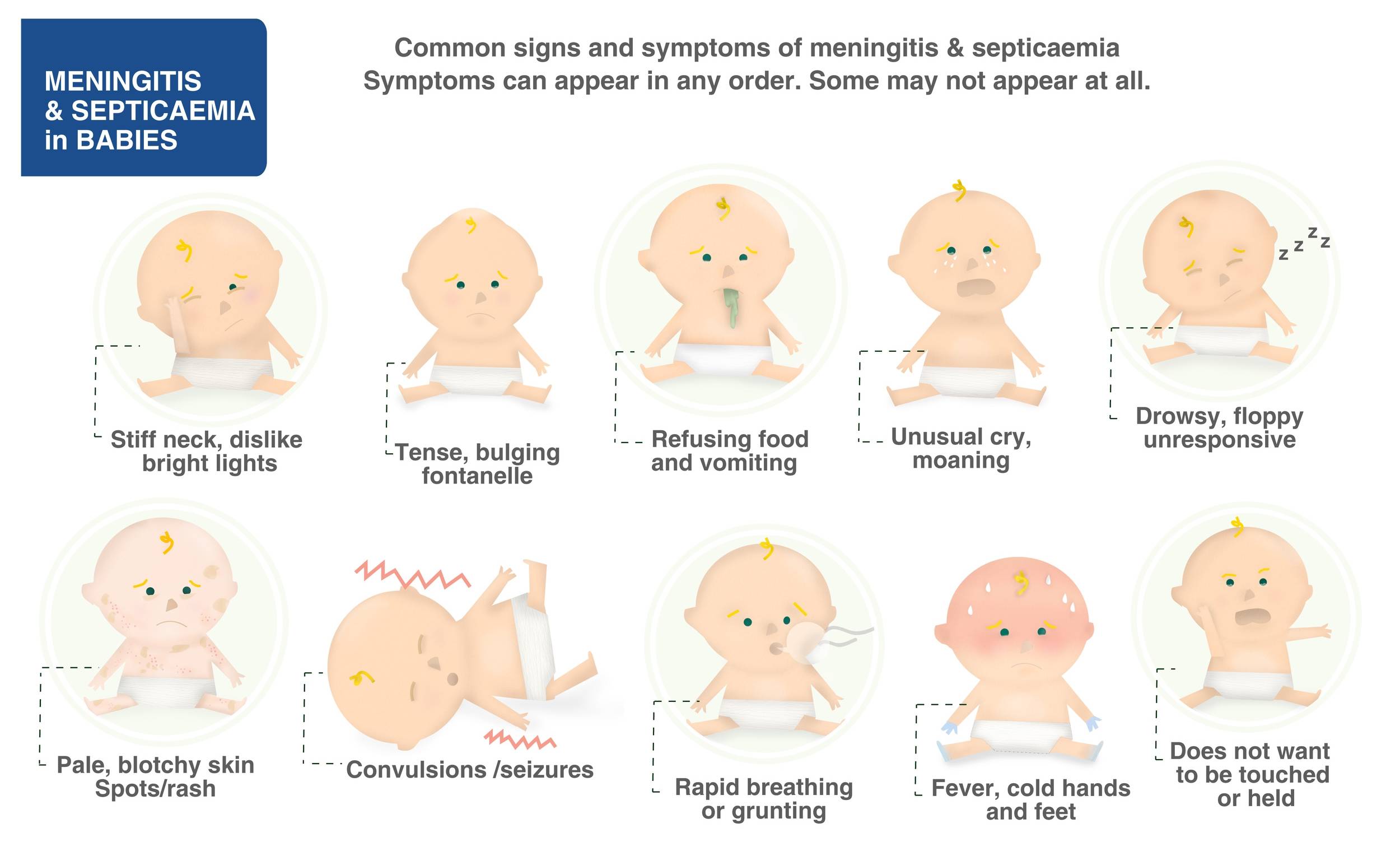
Как проявляется у новорожденных?
Многих родителей интересует вопрос, как проявляется менингит у грудных детей, ведь они не могут предъявить жалобы, а заболевание опасное и представляет угрозу для жизни.
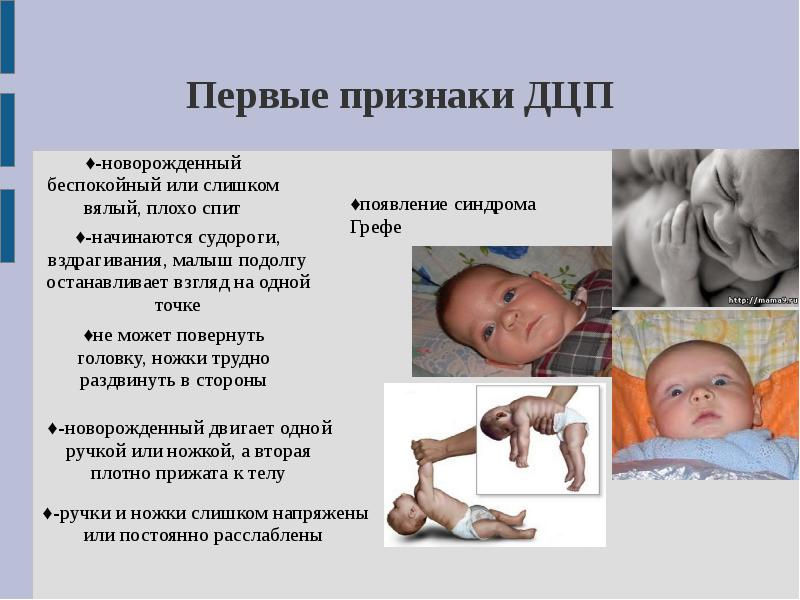
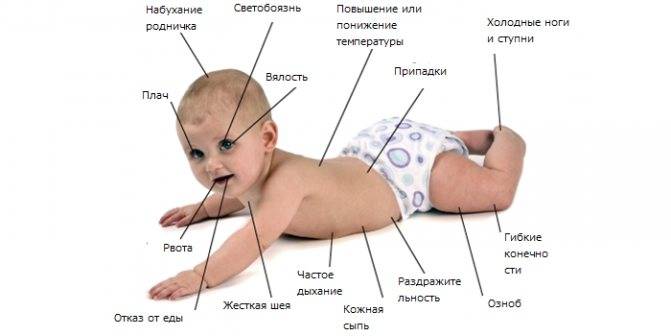
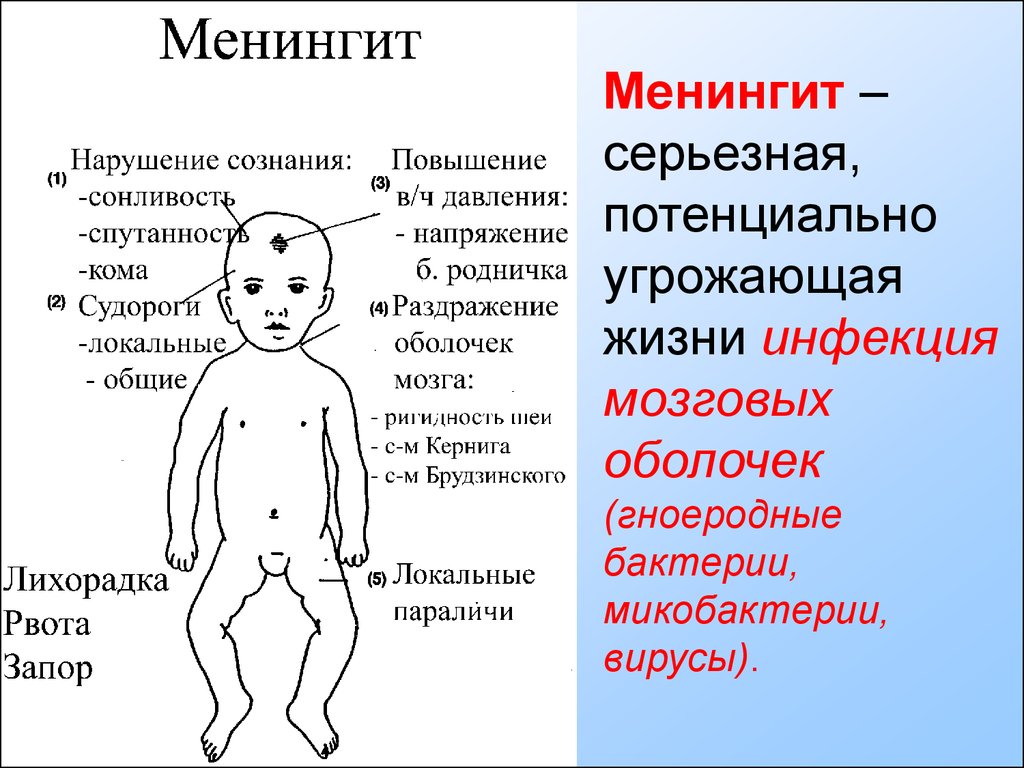
Менингит у новорожденных сопровождается характерными признаками:
- диспепсия;
- монотонный крик;
- гипервозбудимость;
- частое срыгивание;
- подергивание рук и подбородка;
- рвота;
- запрокидывание головы;
- потеря аппетита;
- субфебрильное повышение температуры;
- повышенный мышечный тонус.
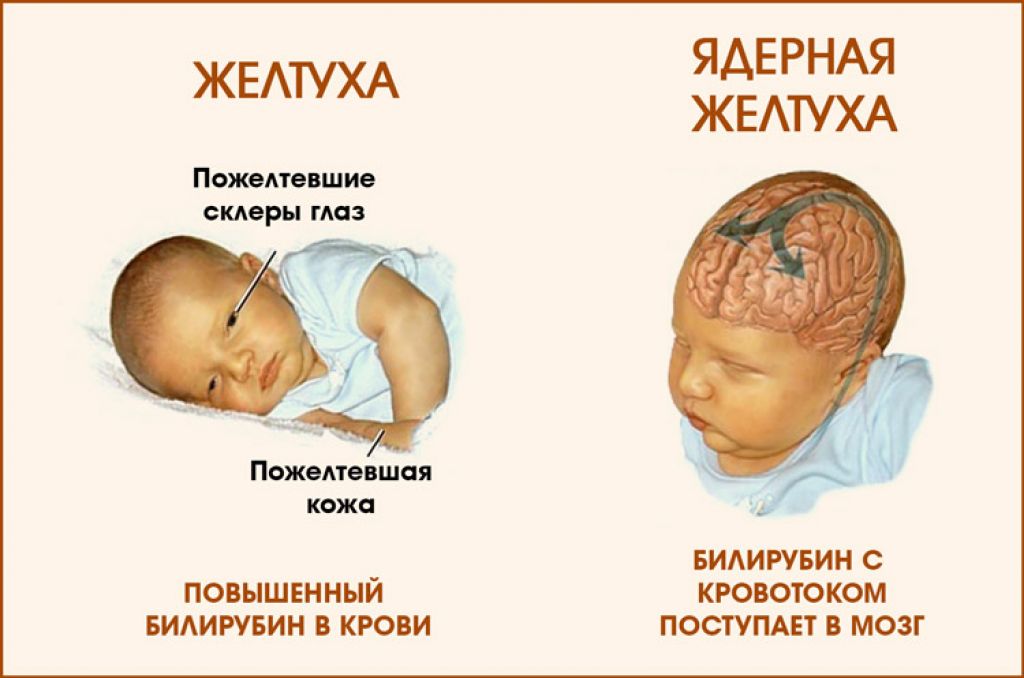
Эти же симптомы возникают после тяжелых родовых травм и гипоксии, поэтому точный диагноз выставляют только после исследования спинномозговой жидкости.
Заболевание у новорожденных и детей первых месяцев жизни протекает с тяжелой интоксикацией, гипотонией мышц, нарушением дыхания, возможны повторные судороги.
Причины появления болезни
Основные причины менингита у детей симптомы и признаки кроются в разных инфекционных возбудителях. Типы болезни отличаются друг от друга в зависимости от источников:
- Бактериальный. Часто болезнь спровоцирована микробами, в особенности, речь идет о стафилококке, стрептококке, менингококке, кишечной палочке.
- Вирусный. Люди, страдающие менингитом, часто имеют вирус герпеса, паротита, гриппа.
- Кандидозный. Возникает из-за кандиды и критококков.
- Простые микробы. К ним следует отнести амебы, токсоплазму.
В отдельной группе появляются болезни комбинированной формы. В этой ситуации болезнь появляется из-за нескольких различных возбудителей.
Печальная статистика
Согласно статистике, каждый 6-й ребёнок умирает, 80% умерших детей нет и 3-х лет. К сожалению, даже при своевременной диагностике и адекватном лечении на ранних стадиях болезни погибает до 10% людей за 48 часов, а при поздней диагностике около 50% случаев имеет смертельный исход.
10%-15% выживавших людей после бактериального менингита приобретают тяжёлое поражение мозга и инвалидность.
Последствиями менингита могут быть: снижение зрения и потеря слуха, гидроцефалия, снижение интеллекта, трудности в обучении и параличи, почечная недостаточность, нарушение памяти, стойкий судорожный синдром и нарушение походки.
Лечение менингита

Лечение новорожденных осуществляется только в условиях стационара. Часто такие дети нуждаются в ИВЛ, круглосуточной инфузионной терапии, кардиоподдержке.
Если менингит был спровоцирован бактериальной микрофлорой, для лечения назначают антибиотики. Их выбор зависит от вида возбудителя, тяжести течения и времени появления симптомов.
У новорожденных первой недели жизни противомикробную терапию выполняют внутривенно или внутримышечно. При поздно диагностированном менингите антибиотики вводят интравентрикулярно (внутрь желудочка головного мозга).
Патогенетическую терапию новорожденных назначают для восстановления и поддержания основных функций организма. Она включает в себя борьбу с гипоксией, судорогами, противошоковую и противоотечную помощь, нейровегетативную и метаболическую защиту клеток мозга.
При детском менингите обязательна пассивная иммунокоррекция с помощью иммуноглобулинов.
Лечение новорожденных в стационаре проводится до полного выздоровления, которое подтверждается контрольной пункцией ликвора.
Последствия
Тяжелые последствия менингита чаще регистрируются у детей раннего возраста и при запоздалом лечении. Если диагноз не установлен вовремя и терапия запаздывает, развиваются опасные осложнения: сепсис, эндокардит, пневмония, абсцесс или отек головного мозга.
Наиболее частые последствия, перенесенного в детстве менингита:
- гидроцефалия;
- задержка умственного развития;
- эпилептические припадки;
- парезы;
- снижение или потеря слуха;
- поражения черепных нервов.
Даже при благополучном исходе, после выписки у ребенка наблюдаются астеноневротические состояния: нарушение сна, беспокойство, головные боли, снижение памяти, утомляемость.
Ошибочные мнения касательно лечения менингита
- Менингитом можно заболеть, если не носить шапку. Обычно такими фразами пугают детей. Следствием воспалительного процесса считаются источники инфекции, но никак не холод.
- Менингит вовсе не опасное заболевание. В реальности смерть возможна.
- Менингит невозможно вылечить. В реальности грибковые и бактериальные формы можно лечить препаратами, так как созданы особые лекарства против таких инфекций. Если форма вирусная, то дела похуже, так как отсутствуют действенные противовирусные средства.
- После менингита человеку прописывают инвалидность. В реальности после перенесенной бактериального менингита лишь 20% людей получают инвалидность. Самое частое осложнение — потеря слуха, но также есть проблемы с запоминанием и прохождением учебы, если менингит у детей выявлен.
Причины
Среди различных форм менингитов большую часть занимают инфекционные формы. Зачастую их вызывают различные вирусы или бактерии. Менингококковая инфекция — несомненный лидер среди возбудителей воспалительного процесса мозговых оболочек. Она встречается в 70-80% случаев у заболевших менингитом.
Серозные менингиты вызываются в 80-85% вирусами. Часто виновниками болезни становятся возбудители краснухи, ветряной оспы, кори, вирусы герпеса и Эпштейн-Бара. У ослабленных малышей менингит может вызвать также обычная гриппозная инфекция. В таких случаях у ребенка, как правило, есть нарушения в функционировании иммунной системы или даже иммунодефицит.
Для детей с сахарным диабетом или принимающих с рождения глюкокортикостероиды, возможно заражение кандидозным менингитом. В этом случае в ослабленном детском организме быстро распространяется условно-патогенный грибок — кандида. Попадая с током крови в мозговые оболочки, микроорганизм быстро там размножается и вызывает сильное воспаление. Лечение таких форм болезни обычно более длительное, чем бактериальных форм.

Травматический вариант встречается после родовой травмы. Обычно заболевание развивается в течение нескольких дней или месяцев после рождения ребенка. Травматический менингит протекает тяжело. Могут встречаться также многочисленные осложнения. Для лечения ребенка с травматической формой менингита требуется обязательная консультация нейрохирурга и наблюдение невролога.
Причины и факторы риска
Основной причиной возникновения этого заболевания в период младенчества и на первом году жизни является попадание в детский организм стрептококков, стафилококков или кишечной палочки. Эти инфекционные возбудители разносятся гематогенным и лимфогенным путём по всем органам и тканям, попадая в оболочки спинного и головного мозга, с последующим развитием инфекционно-воспалительных очагов. Существуют факторы риска, присутствие которых увеличивает вероятность развития менингита в периоде новорожденности.
К таким факторам относят:
- Травмы во время родового процесса;
- Снижение защитных сил организма малыша;
- Иммунодефицитные состояния;
- Наличие внутриутробной патологии;
- Недоношенность, а также малый вес при рождении;
- Мужской пол.
Каждый из перечисленных факторов способен косвенно влиять на уровень риска заболеваемости менингитом в возрасте до 1 года.
Диагностика менингита при отите
При наличии характерных менингеальных симптомов и картины спинномозговой жидкости диагноз несложен. Установив менингит, необходимо выяснить ряд обстоятельств — связан ли он с заболеванием уха, не является ли он эпидемическим цереброспинальным или туберкулезным менингитом, не является ли он следствием другого отогенного внутричерепного осложнения (например, экстрадурального или мозгового абсцесса).
Острое воспаление или обострение хронического гнойного воспаления среднего уха говорит в пользу отогенного характера менингита. Нахождение в спинномозговой жидкости менингококков или туберкулезных микобактерий выявляет характер менингита. Однако микобактерии высеваются при туберкулезе далеко не всегда. Для туберкулезного менингита характерны прозрачная жидкость, вытекающая при пункции под высоким давлением, лимфоцитарная реакция ликвора, выпадение пленки фибрина. Уточнению диагноза способствует выявление органного туберкулеза. Однако это удается далеко не всегда, а в то же время клиническое течение туберкулезного менингита может быть атипичным.
Наряду с туберкулезным менингитом следует дифференцировать отогенный менингит от цереброспинального менингита. Последний характеризуется внезапным началом, отсутствием всякой продромы, которая при отогенном менингите может быть в виде постепенно нарастающей головной боли за несколько дней до развитой картины заболевания. Если при гнойном менингите имеется картина острого среднего отита или обострения хронического гнойного среднего отита не следует медлить с операцией на ухе.
В преобладающем большинстве случаев операционные находки подтверждают правильность принятого решения. На операции чаще всего удается обнаружить и другие внутричерепные осложнения, если менингит возник на их почве. При отсутствии таких находок необходимо тщательное наблюдение за неврологической симптоматикой и динамикой изменений спинномозговой жидкости, учитывая прежде всего возможность нераспознанного абсцесса мозга. Подозрение в отношении абсцесса мозга должно возникнуть при отсутствии улучшения неврологического статуса с одновременной тенденцией к нормализации ликвора и при белковоклеточной диссоциации в ликворе (повышенное содержание белка при незначительном плеоцитозе).
Причины и последствия менингита у новорожденных детей
Наиболее подвержены заболеванию следующие категории детей:
- недоношенные дети;
- рожденные вследствие аномально протекающей беременности или беременности с осложнениями, при наличии родовых травм, открытых или закрытых травматических повреждений головного и спинного мозга;
- заболевшие в грудничковом возрасте гнойными воспалительными заболеваниями (например, эндокардит, тонзиллит, остеомиелит и некоторые другие);
- дети, страдающие от различных нарушений функционирования нервной системы.
Пути передачи возбудителя инфекции:
- контактно-бытовой;
- фекально-оральный (с пищей, водой);
- воздушно-капельный (от больных людей и носителей инфекции);
- трансмиссивный (при укусах кровососущих насекомых);
- гематогенный, лимфогенный (с током крови и/или лимфы из пораженных органов);
- сегментарно-васкулярный (по регионарным сосудам из первичного очага инфекции, расположенного вблизи, минуя общее кровяное русло);
- периневральный (по тканям, окружающим нервы);
- чрезплацентарный (от беременной женщины плоду).
По данным Всемирной организации здравоохранения, ежегодно в мире регистрируется около 1 млн. случаев менингитов, из которых примерно 200 тыс. случаев заканчиваются летально. Риск летальности также зависит от возраста детей: чем младше ребенок, тем выше вероятность трагического исхода. Исход болезни определяется в основном внимательностью родителей, врачей и своевременным началом адекватной терапии. Врачи утверждают, что опасно не столько само воспаление оболочек мозга (чем и является менингит), а те катастрофические осложнения и последствия, которые оно может спровоцировать в отсутствии должного лечения.
Предрасположенность к этому заболеванию детей первых лет жизни объясняется незрелостью иммунной системы и повышенной проницаемостью гематоэнцефалического барьера. Не все родители знают, что фоном для развития болезни могут служить гипотрофия – неправильное питание малыша, которое сопровождается недостаточным приростом массы тела ребенка по отношению к его росту и возрасту. Также к проблемам со здоровьем могут привести ошибки в уходе за новорожденным, систематическое переохлаждение, стресс и в некоторых случаях даже смена климатических условий.
Лучшим средством защитить ребенка от этого опасного заболевания станет профилактика. Сегодня прививка от этой болезни проводится как государственными, так и частными медицинскими учреждениями.
Диагностика
Сначала осуществляется сбор анамнеза, выполняется осмотр пациента. Затем наступает черед инструментальных и лабораторных исследований:
- анализов мочи и крови;
- рентгена лёгких;
- спирографии;
- бактериального посева мокроты;
- бронхоскопии;
- биопсии плевры лёгкого;
- компьютерной томографии грудной клетки.
При проведении физикального исследования при подозрении на наличии пневмонии выявляется уплотнение лёгочной ткани. Для этой патологии характерны:
- крепитация;
- появление влажных, мелкопузырчатых, очаговых звучных хрипов.
Рентгенограмму при пневмонии обычно делают непосредственно в начале заболевания. Её выполняют и спустя 3-4 недели (в целях контроля эффективности лечения и исключения других патологий). При любой из форм пневмонии патологическим процессом охватываются нижние доли лёгкого. При выполнении этой диагностической процедуры могут быть выявлены разнообразные изменения (в частности, наличие диффузных или очаговых затемнений разной локализации).
Менингит: какой врач лечит
Так как менингит – это чаще всего инфекционное заболевание, то лечение назначают врачи-инфекционисты. Они же проводят и диагностику. Причем все это выполняется после госпитализации больного, т.е. в отделении инфекционки. Дополнительно необходимо наблюдение невролога, так как инфекция воздействует на нервную систему.
Даже подозрение на менингит требует немедленной госпитализации до выяснения причин. У этой болезни очень высокий уровень смертности, а еще выше уровень неврологических осложнений. Для профилактики нужно делать вакцинацию, соблюдать гигиену, правильно питаться. Будьте здоровы!
Причины и механизм развития менингита
Менингит — болезнь, прежде всего, инфекционная. По МКБ-10 процесс относят к разделам G00-G09: Воспалительные поражения ЦНС.
Причины и условия его возникновения у новорожденных существенно отличаются от путей развития у взрослых. Инфицирование младенца может произойти внутриутробно, во время или сразу после родов.
Причиной внутриутробных менингитов у новорожденных является патогенная микрофлора матери, недоношенность, незрелость плода. Позднее поражение мозговых оболочек — это прежде всего госпитальные инфекции.
У младенцев первого месяца жизни с длительно стоящими венозными катетерами или ИВЛ повышается риск инфицирования золотистым стафилококком, синегнойной палочкой и грибами рода Кандида.
Значительно реже у детей до года встречается менингит на фоне пневмококков и стрептококков серогрупп А, D, Е. Поздний вариант инфекции проявляется на 21-м дне жизни новорожденного, когда количество антител, полученных от матери, снижается до минимума.
Попав в организм младенца, болезнетворные микробы разносятся током крови и лимфы по всем системам, проникают в ткани мозга, где вызывают гнойно-воспалительный процесс.
Увеличению риска инфицирования и развития менингита у новорожденных способствуют следующие факторы:
- мужской пол;
- недоношенность или малый вес при рождении;
- иммунодефицитные состояния матери;
- ослабление иммунитета ребенка;
- родовые травмы.
Для вспышек менингита характерны сезонность и цикличность. Пик заболеваемости новорожденных регистрируется каждые 10–15 лет в зимний и весенний периоды.