Осложнения
Обычно заболевание у детей протекает в легкой форме. Последствия от перенесенной болезни возможны в том случае, если у ребенка был ослаблен иммунитет, или в момент заболевания к нему присоединилось еще одно. Сложнее переносится болезнь не привитыми детьми.
Возможные осложнения:
- ангина;
- пневмония;
- менингоэнцефалит;
- отит;
- артрит;
- тромбоцитопеническая пурпура (понижение количества тромбоцитов в крови характеризуется частыми кровотечениями, локальными кровоизлияниями на коже);
- краснушный энцефалит (воспаление оболочек мозга). Ребенок выздоравливает и состоит на учете у невролога и инфекциониста еще 2 года (а может и больше). Есть вероятность смертельного исхода.
Врожденная патология имеет такие последствия:
- глухота;
- сахарный диабет;
- энцефалит;
- поражение костей;
- тромбоцитопеническая пурпура;
- пневмония;
- задержки в развитии;
- гепатолиенальный синдром (увеличение печени и селезенки);
- пороки развития глаз, пороки сердца.

Скарлатина
Скарлатина – это острое инфекционное заболевание, которое вызывается β-гемолитическим стрептококком группы А и протекает с симптомами острого тонзиллита.
Источником заболевания может быть больной человек или бессимптомный носитель стрептококковой инфекции. Передача бактерии происходит преимущественно воздушно-капельным путем. Место входа инфекции – полость рта. Алиментарный путь заражения (через пищу) наблюдается при несоблюдении гигиенических норм при приготовлении продуктов. А контактно-бытовой путь передачи инфекции актуален только для маленьких детей. Одна из опасностей стрептококка – это высокая выживаемость во внешней среде, на бытовых предметах и в молочных продуктах они могут сохраняться до нескольких месяцев.
Наиболее часто скарлатиной болеют дети в возрасте от 2 до 10 лет, особенно если они пребывают в скученных коллективах. После болезни формируется стойкий иммунитет, а повторные случаи заболеваемости возможны при развитии иммунодефицита.
Скарлатина начинается с резкого повышения температуры до 39 С°, появляется головная боль, рвота. Уже в первый день заболевания появляется боль в горле, которая усиливается при глотании. Близлежащие лимфатические узлы уплотняются и становятся болезненными.
Мягкое небо при осмотре ярко-красного цвета, а на миндалинах появляется фибринозно-гнойный налет. К 4-5 дню заболевания налет на языке сменяется явлением «малиновый язык» (ярко-красный с крупными сосочками).
Сыпь на теле у ребенка появляется на 1-2 день заболевания. Это ярко-розовые пятна на фоне общей гиперемии кожи. Сыпь появляется одномоментно по всему телу, единственный участок, который не поражается ей, – это треугольник Филатова (носогубный треугольник). К 4-5 дню заболевания сыпь становится бледной, а затем начинает активно шелушиться.
У новорожденных случаи заболевания скарлатиной наблюдаются редко. Однако, при отсутствии лечения они могут осложняться стрептодермией (гнойно-воспалительным поражением кожи), пневмонией, сепсисом и менингитом. У детей старшего возраста также могут развиваться серьезные осложнения при этом состоянии:
- инфекционно-токсический шок;
- острая ревматическая лихорадка;
- кардит;
- артрит;
- хорея;
- PANDAS-синдром;
- Гломерулонефрит.
Многие из этих осложнений развиваются не сразу, а спустя несколько месяцев после выздоровления.
Диагностика скарлатины основана на данных анамнеза и лабораторных исследований. Для быстрой диагностики стрептококка и выбора подходящей антибиотикотерапии даже существует специальный тест.
Лечением скарлатины занимается детский врач-инфекционист. Терапия может проводиться как в домашних условиях, так и в стационаре. Этот выбор основывается на степени тяжести заболевания. Для борьбы со стрептококковой инфекцией используются антибиотики, а для облечения самочувствия подбирается симптоматическая терапия. Лечить скарлатину народными методами нет смысла, это лишь приведет к развитию серьезных осложнений.
В настоящее время нет прививки против скарлатины, а единственные методы профилактики – это частое мытье рук и объяснение ребенку правил личной гигиены.
Какие осложнения краснухи могут возникать во время беременности?
Заболевание беременной ничем не отличается от других взрослых, но вынашиваемый плод имеет плохие перспективы.
- Выкидыши отмечаются в каждом третьем случае, каждый пятый рождается мертвым, погибает каждый четвертый новорожденный.
- В первом триместре инфекция проникает в плод в 8 случаях, во втором и третьем триместрах – в 3-5 из десяти.
- Инфицирование 9-12-недельного плода гарантирует у каждого третьего новорожденного пороки развития, до 20 недель – уродства отмечаются у каждого десятого.
- Каждый десятый новорожденный с аномалиями развития – это действие краснушного вируса.
- Синдром врождённой инфекции гарантирован 60% при инфицировании мамы на 3-4 неделе беременности, к 12 неделе частота снижается до 15%, к 14 неделе – до 7%.
Способы передачи и симптомы заболевания
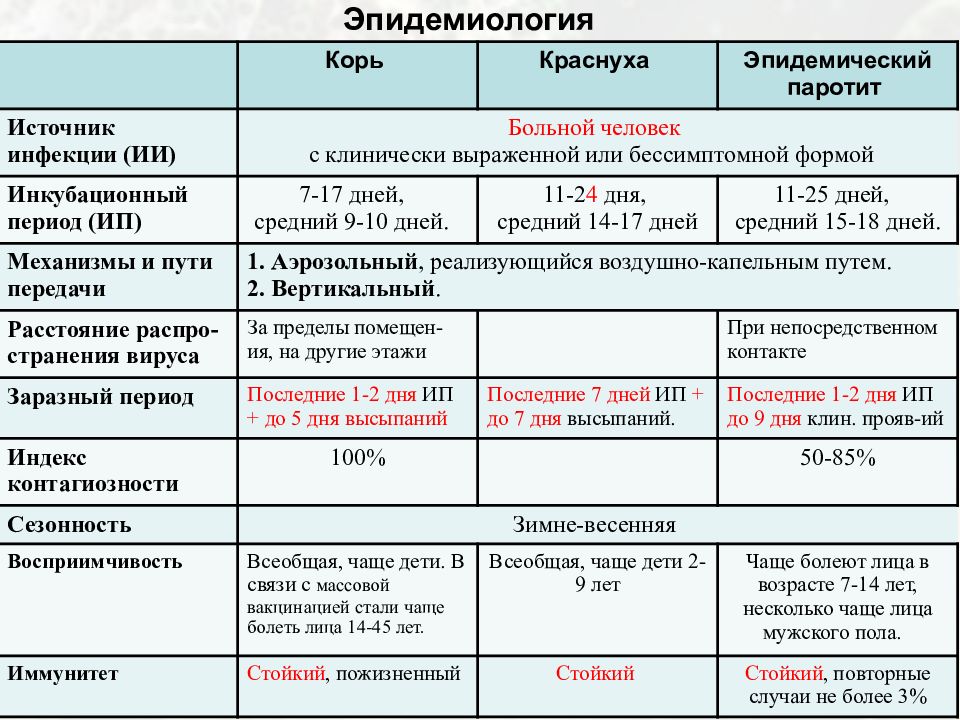
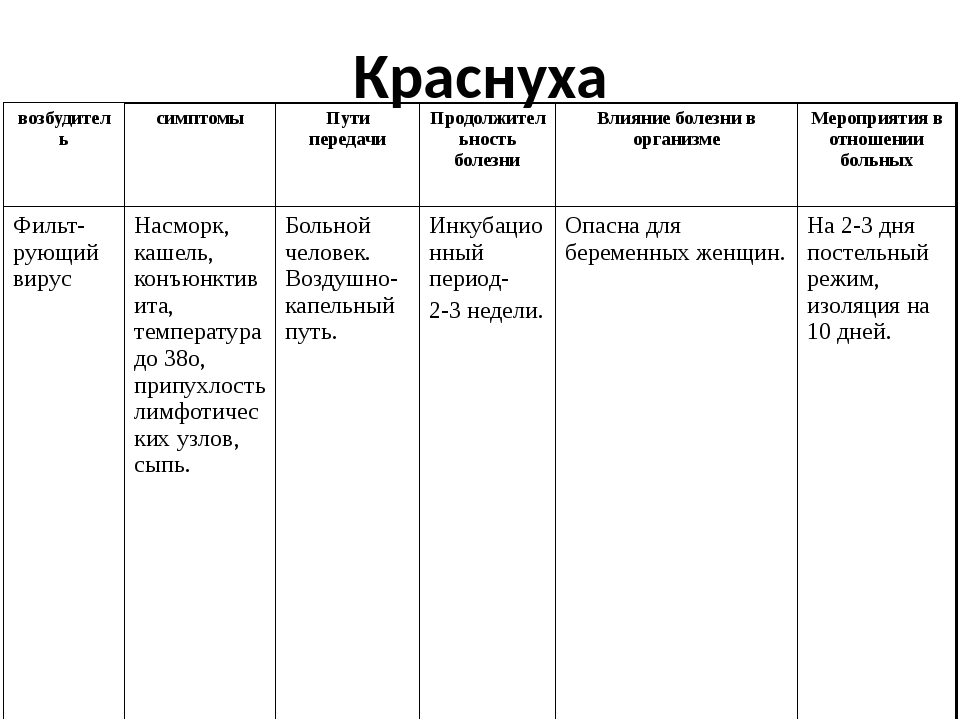
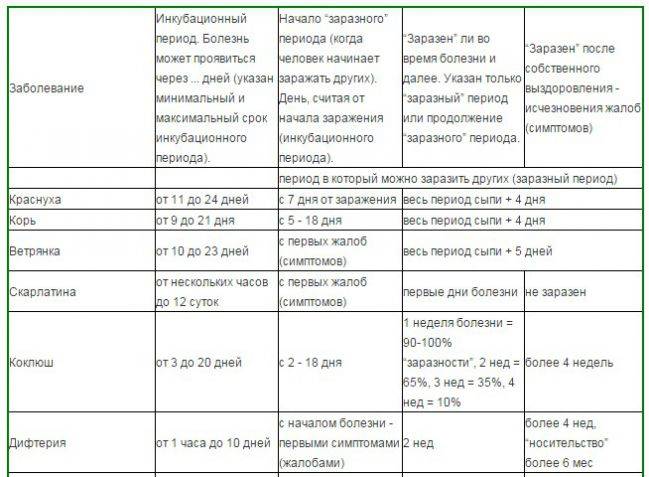
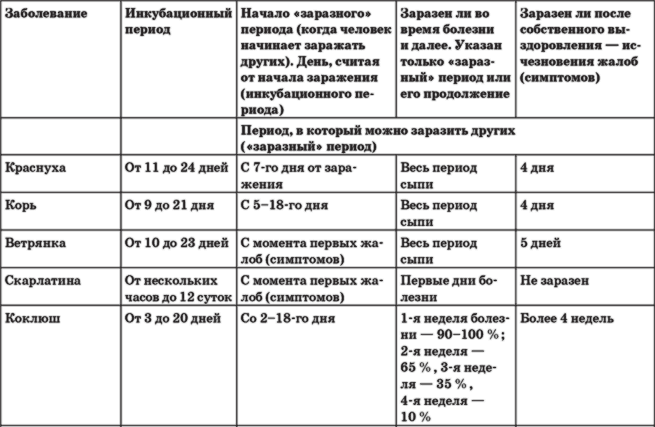
Краснуха передаётся преимущественно воздушно-капельным путём, но ребёнок может заразиться ей ещё в утробе матери, если женщина заболеет в период беременности. Источником заражения является человек с выраженным заболеванием или стёртой формой краснухи, которая протекает без явно выраженных симптомов. Больной становится распространителем инфекции за неделю до появления сыпи и остаётся заразным ещё около недели. Ребёнок, который родился с краснухой, выделяет возбудитель инфекции почти два года, поэтому может заразить многих людей.
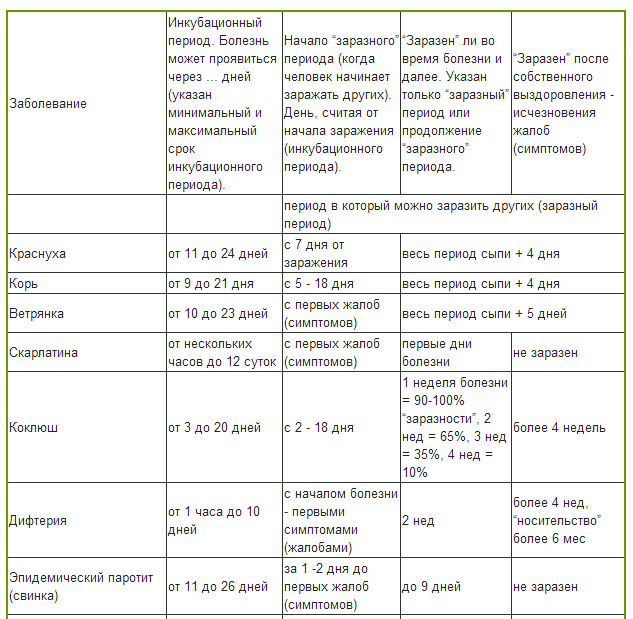
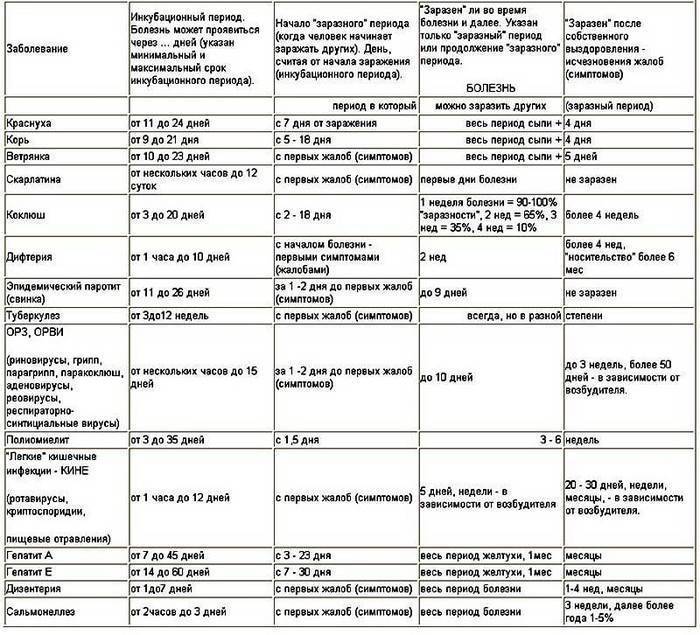
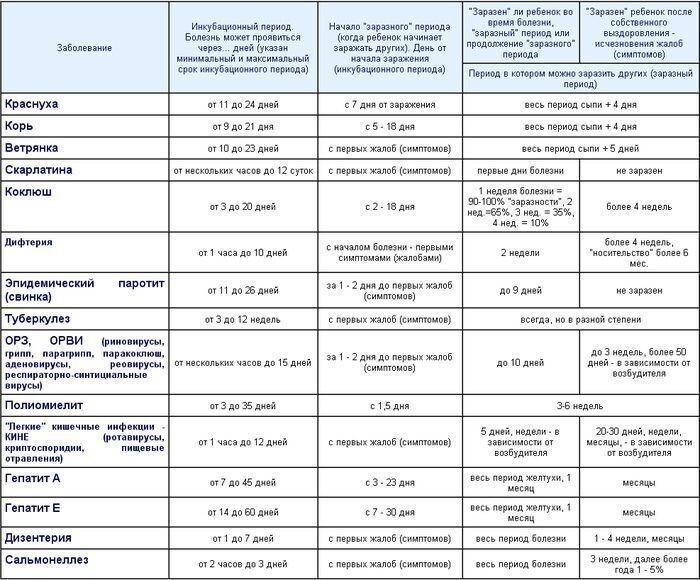
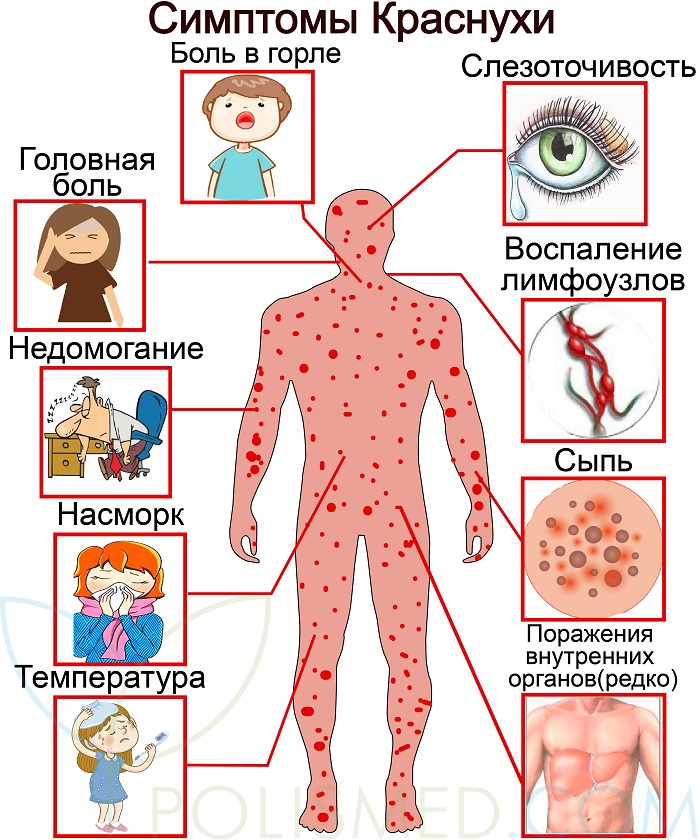
Инкубационный период краснухи может длиться от 11 до 24 дней. Дети переносят заболевание легче, чем взрослые. Они чувствуют лёгкое недомогание, слабость, головную боль, боли в мышцах и суставах, небольшой жар. Характерным для краснухи признаком является появление сыпи. Высыпания начинаются с лица и шеи, а затем распространяются на всё тело. Сыпь может пройти быстро или продержаться несколько дней, но обычно не больше недели. Пятна преимущественно мелкие, розово-красного цвета, отсюда и название болезни. Помимо сыпи, у больного опухают лимфатические узлы за ушами и на шее, это тоже клинический признак краснухи.
Взрослые переносят болезнь более тяжело, у больных сильно повышается температура, болит голова и мышцы, отсутствует аппетит, может развиваться артрит. Возможны и более серьёзные осложнения: энцефалит, тромбоцитопеническая пурпура, тяжёлые врождённые пороки развития ребёнка, возможна даже внутриутробная гибель плода.
Дети с синдромом врождённой краснухи (СВК) могут иметь целый ряд отклонений, страдать от нарушений слуха и зрения, иметь пороки сердца, сахарный диабет, дисфункцию щитовидной железы. Некоторые дети рождаются аутистами. В группе наибольшего риска рождения детей с СВК находятся женщины детородного возраста не имеющие иммунитета к краснухе. Иммунитет вырабатывается либо после перенесённой болезни, либо после вакцинации.
Профилактика краснухи
Единственной действующей и доказанной профилактической эффективностью обладает только вакцинация против краснухи!
Вакцину изготавливают из многократно ослабленного вируса краснухи. После её введения вырабатываются антитела к вирусу у 99 % вакцинированных людей. Вакцинный вирус может выделяться в течение 18 — 25 суток с секретом носоглотки. Передача его окружающим не доказана.
Первую прививку от краснухи малышу делают в возрасте 12 месяцев. Ревакцинация с целью выработки более стойкого иммунитета происходит в 6 лет. Особенно прививки важны для девочек. Они должны получить иммунитет к болезни до вступления в детородный возраст.
Вакцина противопоказана беременным женщинам, так как содержит живой вирус краснухи, хотя и многократно ослабленный. После вакцинации женщине необходимо предохраняться от беременности в течение 3 месяцев. Однако случайное введение вакцины беременной женщине – не повод для её прерывания.
Противопоказания к вакцинации:
- аллергия на компоненты вакцины (анафилаксия на антибиотик неомицин);
- заболевания в острой фазе или в обострении (при хронических болезнях);
- снижение иммунитета (при первичных иммунодефицитах, злокачественных новообразованиях, приёме высоких доз гормональных препаратов, при ВИЧ-инфекции);
- недавнее введение иммуноглобулина.
После сделанной прививки может подняться температура тела, появиться сыпь, увеличение лимфатических узлов, боли в суставах. Артрит может развиться через 10 — 21 день после прививки.
Перед планированием беременности женщине необходимо в обязательном порядке вакцинироваться против краснухи, либо лабораторно подтвердить наличие иммунитета к данному заболеванию.
Вопреки распространённому мнению, краснуха — не такая уж и безобидная инфекция. Отказавшись от вакцинации девочки, можно поставить под угрозу здоровье будущего поколения. Болезнь можно просто не распознать из-за нетипичного течения и тем самым навредить другому, ещё не родившемуся ребёнку. Наконец, не стоит считать, что краснуха – это редкая болезнь. Благодаря отказам от вакцинации эпидемии этой, сейчас нечастой, болезни могут вновь вернуться, и тогда последствия будут плачевными.
Лечение краснухи у взрослых
Лечение неосложненной краснухи симптоматическое – уменьшение неприятных симптомов, убивающих вирус лекарств пока не существует.
После контакта с больным не привитому ранее и не переболевшему взрослому с высокой вероятностью осложнений будет предложена прививка от краснухи. Прививка в любом возрасте лучшая профилактика болезни и связанных с ней осложнений, но планирующая рождение детей женщина просто обязана выяснить свой иммунологический статус, сделав анализы на краснуху и при отсутствии иммунитета пройти иммунизацию.
Многие болезни приходят нежданно-негаданно, и человек не в силах их предотвратить, но это не относится к краснухе и другим «родственным» ей инфекциям, их можно остановить простыми прививками.
Если Вам дорого собственное здоровье, пройдите обследование на наличие иммунитета против инфекционных заболеваний, а специалисты рассчитают индивидуальную профилактическую стратегию. Обратитесь в Центр инфекционных заболеваний международной клиники Медика24 по телефону +7 (495) 120-19-58
Материал подготовлен врачом-инфекционистом международной клиники Медика24, доктором медицинских наук Нагибиной Маргаритой Васильевной.
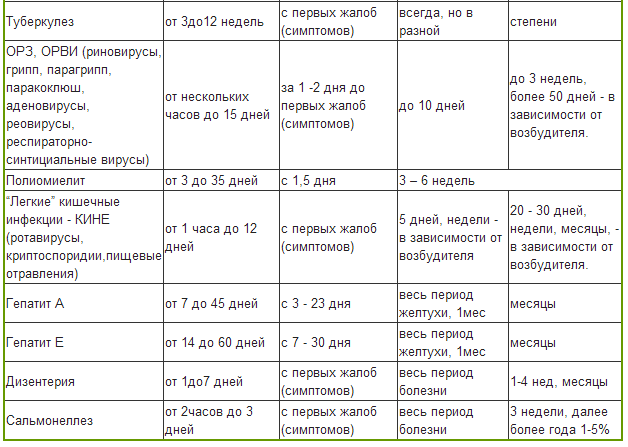
Симптомы ОРВИ и гриппа
Мир вирусов очень богат и разнообразен, и, несмотря на общие проявления симптомов, существуют еще некоторые различия по клиническим признакам. Именно эти особенности помогают врачу более точно определить возможного возбудителя. Разберем часто встречающиеся вирусы:
- Аденовирусная инфекция
- Риновирусы
- Респираторно-синцитиальная инфекция
- Энтеровирусная инфекция
- Коронавирусная инфекция
Аденовирусная инфекция
Острое инфекционное заболевание, поражающее слизистые оболочки дыхательных путей, органов зрения, кишечника, лимфоидной ткани. Чаще заболевают дети и лица молодого возраста. Инкубационный период длится до 14 дней.
Основные симптомы:
- ринит (насморк) с обильным слизистым или водянистым отделяемым
- фарингит или тонзиллит
- конъюнктивит
- повышение температуры 37-38°C и выше
Возможны проявления ларингита, трахеита, бронхита, увеличение нескольких групп лимфатических узлов, увеличение селезенки и печени. У детей возможна диарея, боли в животе.
Риновирусы
Острое, очень заразное инфекционное заболевание. Основным и ведущим симптомом является насморк (ринит) с очень обильными водянистыми выделениями.
Основные симптомы:
- выраженный ринит
- сухой кашель
- возможно развития синусов и отита
- иногда повышение температуры до 37°C и чуть выше
У маленьких детей болезнь протекает тяжелее, чем у взрослых. Осложнения наблюдаются редко.
Респираторно-синцитиальная инфекция
Заболевание, которое характеризуется лихорадкой и развитием бронхита. Чаще болеют дети, особенно до 2 лет. Инкубационный период длится от 3-6 суток.
Основные симптомы:
- постоянный приступообразный сухой кашель, влажный кашель
- повышение температуры до 37-38°C и выше
- чихание
- фарингит (редко)
Энтеровирусная инфекция
Это группа острых инфекционных болезней, вызываемых кишечными вирусами и характеризующуюся разнообразием вариантов клинического течения. Чаще всего болеют дети. Инкубационный период длится от 1 до 10 дней.
Основные симптомы:
- внезапный подъем температуры до 38-40°С
- головная боль, общее недомогание, головокружение, слабость
- тошнота и рвота
- явления тонзиллофарингита с проявлением сыпи в виде множественные красных пузырьков на дужках, мягком небе в начале заболевания
- ринит
- сухой или влажный кашель
- часто сочетается с другими синдромами – кишечными расстройствами, болью в мышцах
Коронавирусная инфекция
Это группа инфекционных заболеваний, в большинстве случаев проявляется ринитом с обильными водянистыми выделениями из носа при отсутствии симптомов интоксикации и лихорадки, но с поражением нижних дыхательных путей. Инкубационный период составляет 1-14 дней.
Основные симптомы:
- Легкое течение
- ринит
- повышение температуры до 37-38°С
- головная боль, головокружение
- боль в мышцах и суставах
- боль в глазных яблоках
Осложненное течение:
- повышение температуры выше 38°С
- сухой кашель
- одышка
- чувство нехватки воздуха
- головная боль, головокружение
- боль в мышцах и суставах
- боль в глазных яблоках
Возможны кишечные проявление в виде боли в животе, вздутия, диареи.
У большинства больных (80-90%) заболевание заканчивается выздоровлением.
Определение болезни
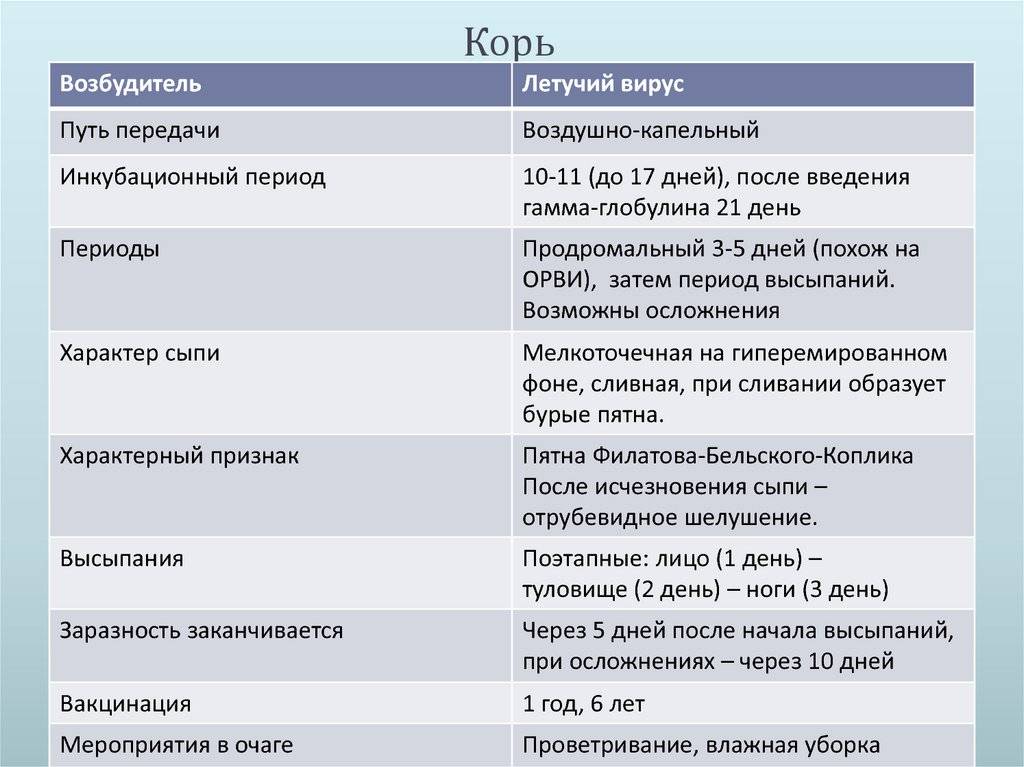
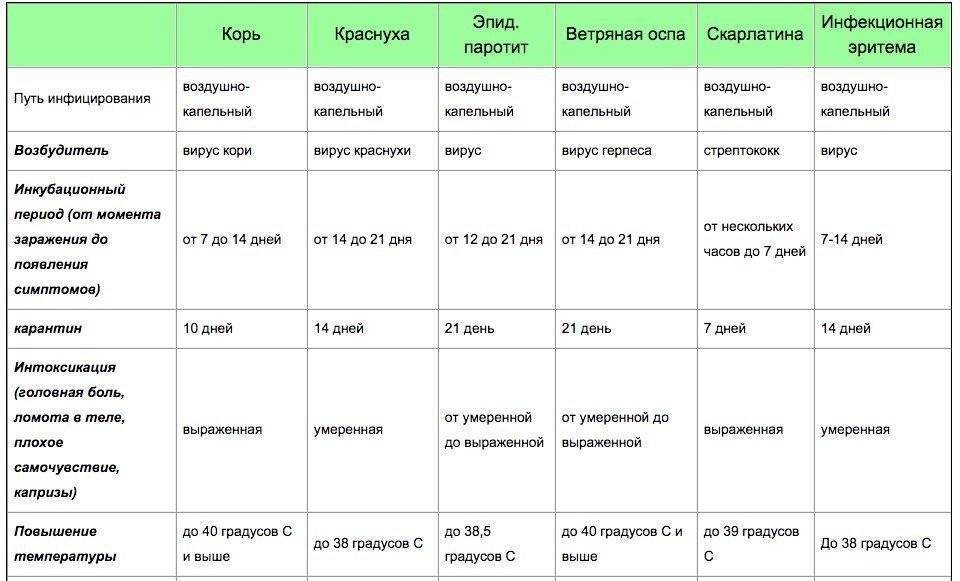
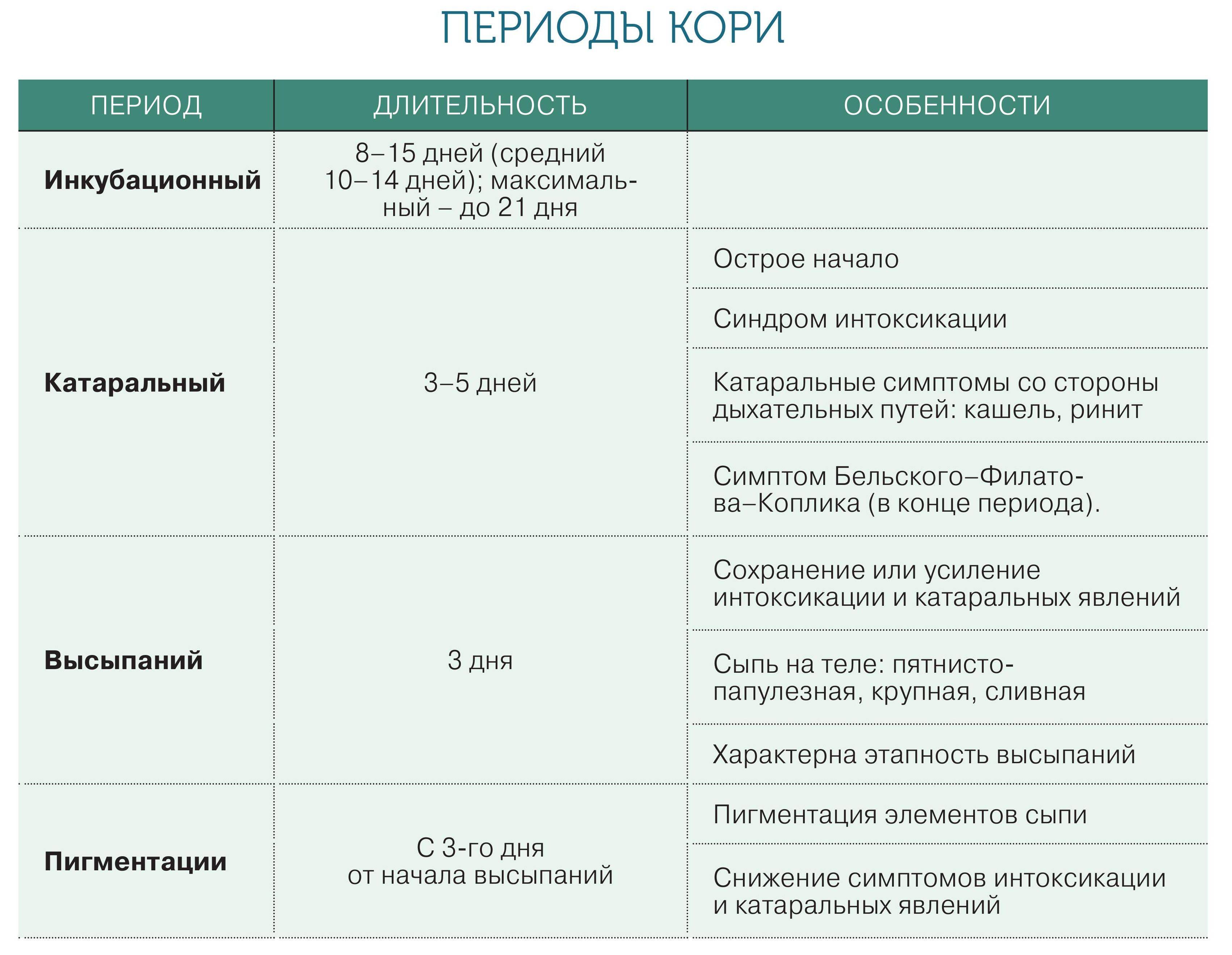
Краснуха — это вирусная инфекция, которую вызывает Rubella virus. Она крайне заразна, протекает в острой форме, вызывает повышение температуры и появление красной сыпи на коже. Дети болеют ею чаще, но переносят болезнь легче в сравнении со взрослыми. Чем старше заразившийся человек, тем сильнее будут выражены симптомы краснухи¹.
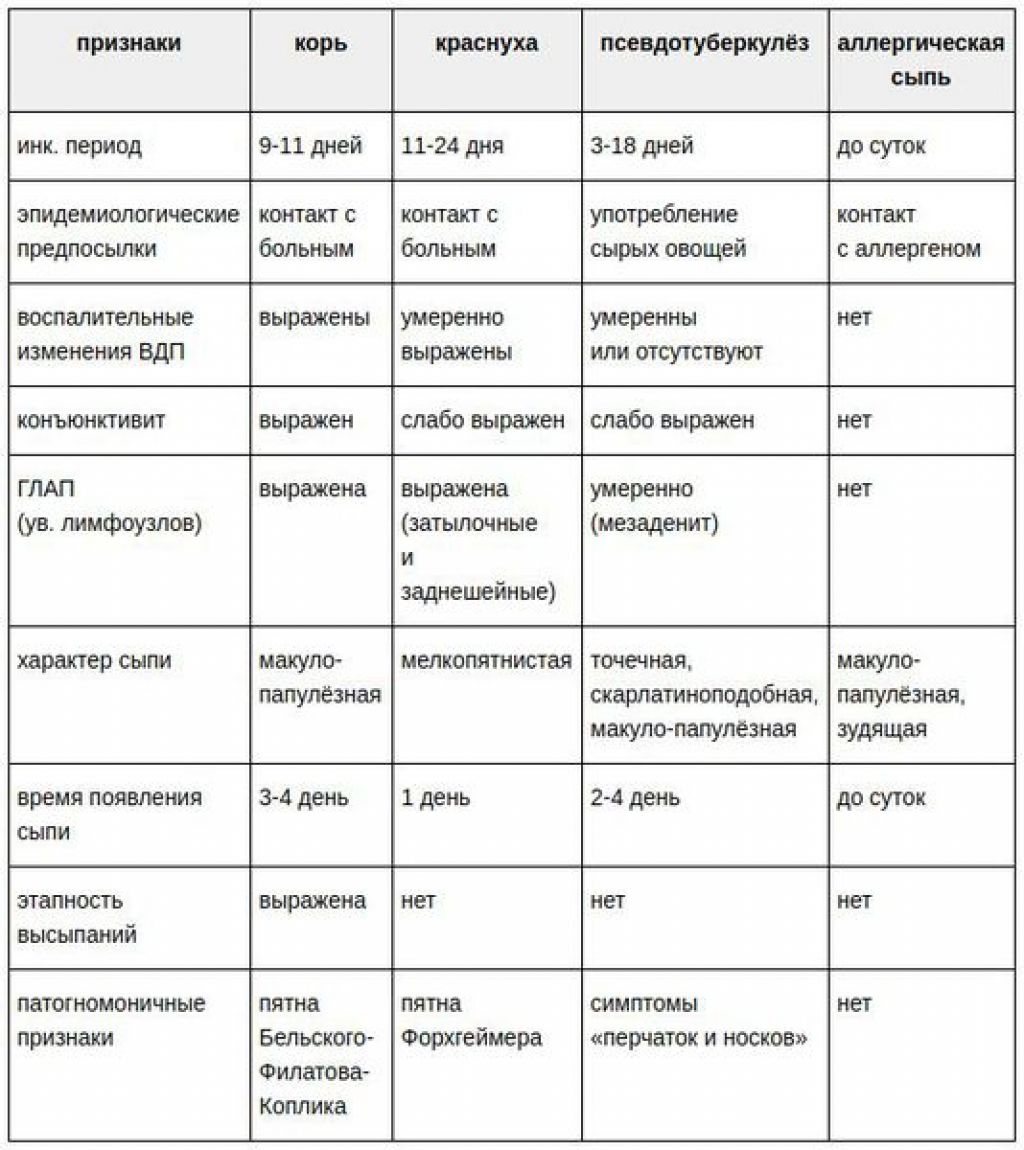
Краснуха и корь: в чем разница
Краснуху часто путают с корью. Обе болезни считаются «детскими», имеют схожее течение, и даже вакцинация против них проводится одновременно. Отличие в возбудителе (их вызывают разные вирусы), а также в течении заболевания и уровне контагиозности и опасности осложнений. В сравнении с корью, краснуха — менее опасная болезнь, при которой сыпь не такая выраженная, быстрее проходит, а температура чаще всего поднимается незначительно. Корь — заболевание с тяжелым течением, высоким риском осложнений, одна из ведущих причин детской смертности.
Методы диагностики краснухи
Не стоит полагаться на то, что у Вас или Вашего ребёнка уже есть иммунитет, поскольку наблюдались симптомы, попадающие под описание краснухи. Сходные симптомы могут иметь и другие вирусные заболевания. Абсолютную уверенность может дать только анализ крови на специфические антитела.
Серологический анализ крови
Серологический анализ позволяет обнаружить присутствие в крови антител к вирусу краснухи. Подобный анализ можно сделать отдельно, а можно воспользоваться профилем “Диагностика ToRCH-инфекций”.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Прогноз
При типичной краснухе без осложнений прогноз благоприятен. Заболевание быстро переходит в период реконвалесценции. Последствий для здоровья и снижения качества жизни в дальнейшем не отмечается.
Если развились осложнения, то в данном случае прогноз зависит от их степени тяжести, от того, насколько корректно была подобрана терапия и от общего соматического статуса ребёнка.
Критерии выздоровления
Как понять, что ребёнок (или заболевший взрослый) уже здоров? При отсутствии сыпи, катаральных явлений, а также при адекватной температуре тела и нормальных показателях общего анализа крови, человек может считаться выздоровевшим.

Классификация
Существует несколько клинических форм краснухи. Все они протекают по-разному, имеют разный риск осложнений и последствий для здоровья.
Приобретенная краснуха может протекать в типичной, атипичной или субклинической форме:
- При типичной форме появляются обычные признаки заболевания: красная сыпь, которая постепенно распространяется по телу, повышение температуры, увеличение лимфатических узлов, недомогание.
- При атипичной или стертой форме появляются не все симптомы. Сыпи нет, а больного беспокоит только увеличение лимфатических узлов, боль, першение в горле, легкий насморк, кашель.
- При субклинической форме течение болезни бессимптомное, у нее нет вообще никаких проявлений. Понять, что человек перенес инфекцию, можно только в том случае, если он контактировал с больным краснухой и после этого у него появились антитела.
Осложнения могут возникать после краснухи, перенесенной в типичной или атипичной форме. При бессимптомном течении инфекции есть возможность избежать последствий для здоровья после перенесенного заболевания.
Профилактика краснухи
Лучший способ профилактики краснухи – вакцинация согласно Национальному календарю профилактических прививок. Вакцинация проводится в два этапа: первый раз в возрасте 12-15 месяцев, вторично – в 6-7 лет. Также прививку от краснухи делают девочкам, достигшим 13 лет и не привитым ранее (а также не болевшим краснухой). Обратитесь к врачу, если вы не уверены, делалась ли вам или вашему ребенку эта прививка.
Прививку от краснухи можно также сделать в любом возрасте. Детей чаще прививают комплексной вакциной, которая защищает сразу от трёх инфекций: краснухи, кори и паротита. Иногда потребность в вакцинации возникает во время вспышки заболеваемости этими инфекциями, а также если планируете беременность (см. ниже). Если вам уже делали прививку ранее, повторная вакцинация не причинит вам вреда.
Прививка перед путешествием
Краснуха распространена в некоторых регионах, например, в некоторых частях Африки, Азии и Южной Америки. Проконсультируйтесь со своим врачом перед поездкой в регионы, где распространена краснуха, если вы не уверены, что обладаете иммунитетом к этому заболеванию. В некоторых случаях перед поездкой рекомендуется сделать прививку от краснухи.
Если вы планируете завести ребенка
Если вы планируете завести ребенка, попросите вашего терапевта проверить, есть ли у вас иммунитет к краснухе, перед тем, как пробовать забеременеть. Иногда иммунитет к краснухе со временем ослабевает (даже если вам делали прививку), поэтому необходимо, чтобы врач проверял ваш уровень иммунитета перед каждой беременностью.
Если по результатам анализа у вас нет иммунитета к инфекции, рекомендуется сделать прививку от краснухи. После вакцинации необходимо предохраняться от беременности в течение 3 месяцев. Во время беременности вакцинация противопоказана.
Если вы беременны, в рамках дородового наблюдения вам положено сделать анализ крови на краснуху. В большинстве случаев, анализ подтверждает наличие иммунитета к инфекции и никаких дополнительных действий не требуется. Если у вас нет иммунитета к краснухе, постарайтесь избегать контакта с больными. Сообщите вашему врачу, если вы контактировали с больным краснухой.
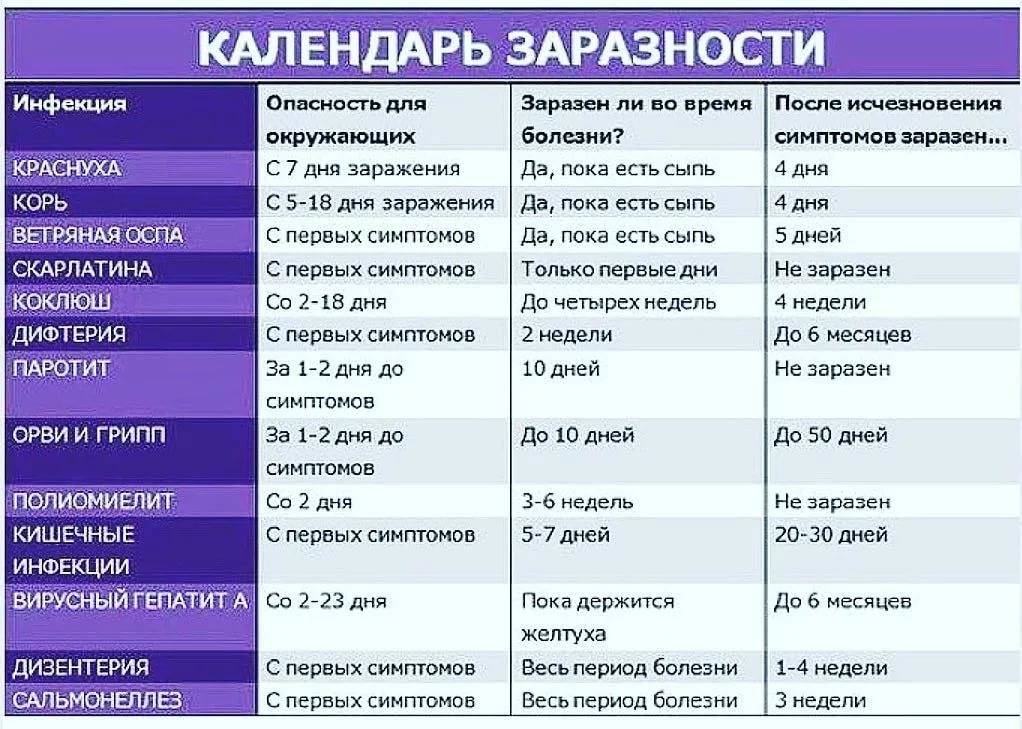
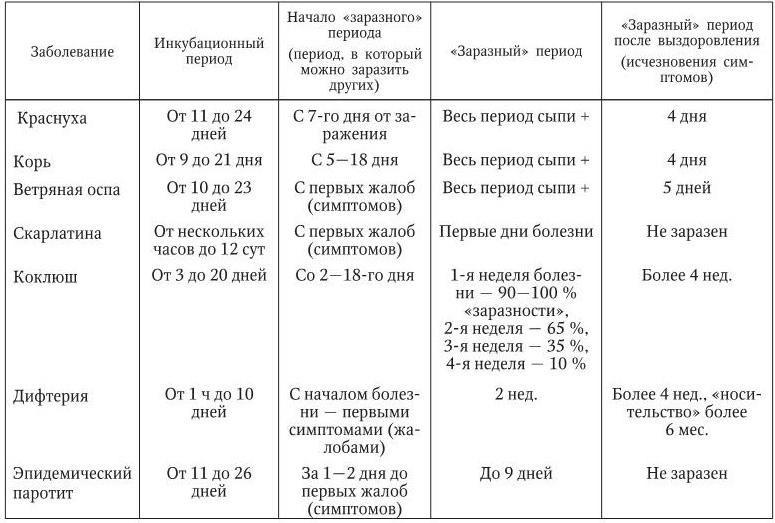
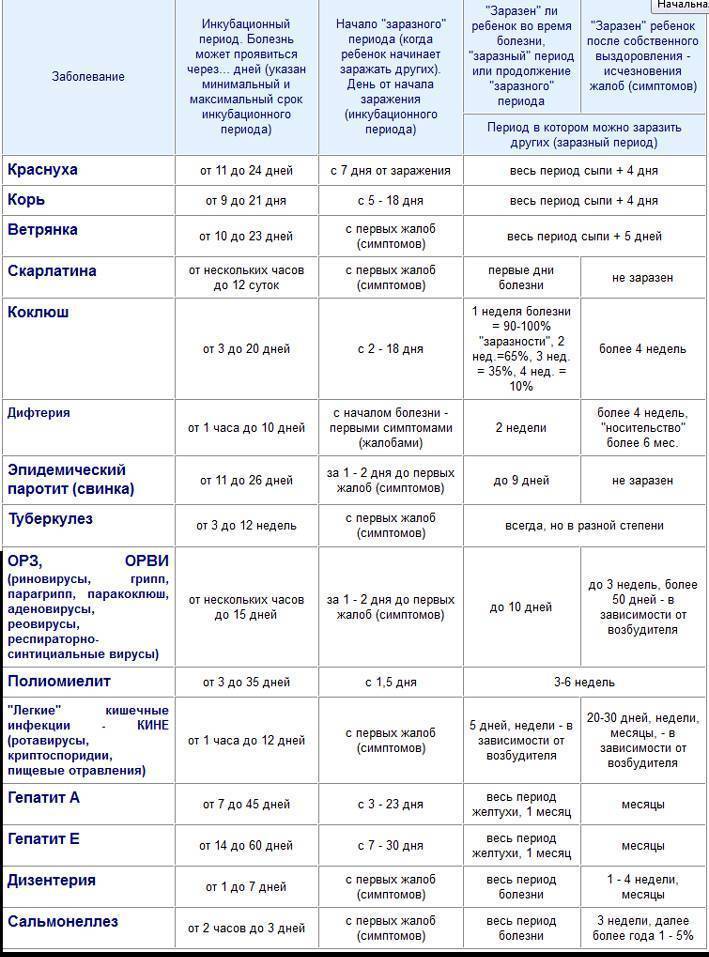
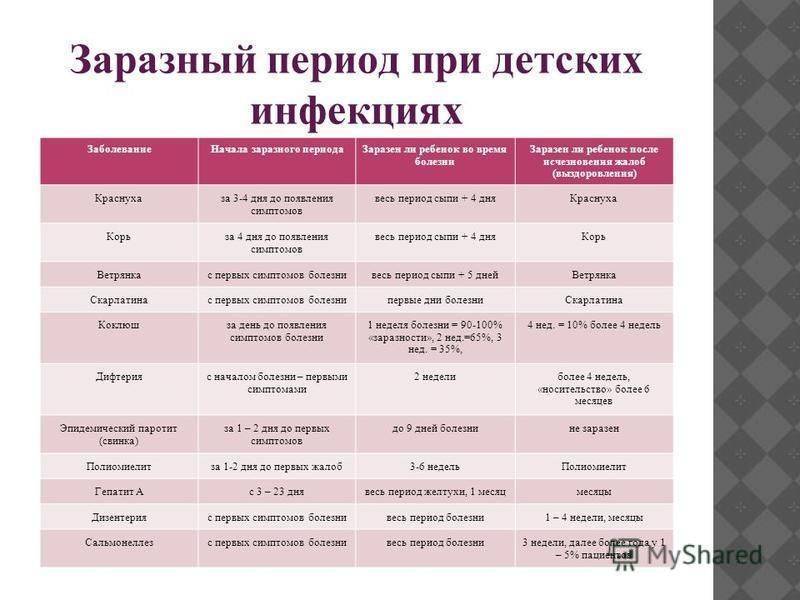
Когда больной максимально опасен для окружающих?
Выделение инфекционного агента во внешнюю среду начинается, когда ни сам носитель, ни окружающие даже не предполагаю инфекции. С виду здоровый человек, а внутри уже наполненный болезнетворными микроорганизмами, выбрасывает зараженную слюну за неделю до развития сыпи.
И после появления сыпи, когда от него уже все шарахаются, как от возможной причины будущих неприятностей со здоровьем, он тоже выделяет инфекционных агентов, в общей сложности минимально две недели больной опасен для здоровых и не привитых людей. Родившиеся с врожденной краснухой детишки способны стать причиной заражения взрослых от года до полутора лет, все это время в их слюнках и выделениях живет инфекционный агент.
Online-консультации врачей
| Консультация эндокринолога |
| Консультация невролога |
| Консультация детского психолога |
| Консультация иммунолога |
| Консультация онколога |
| Консультация специалиста по лечению за рубежом |
| Консультация нарколога |
| Консультация сурдолога (аудиолога) |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация маммолога |
| Консультация общих вопросов |
| Консультация психолога |
| Консультация массажиста |
| Консультация пластического хирурга |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
Новости медицины
Футбольные фанаты находятся в смертельной опасности, 31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов, 28.01.2020
Назван легкий способ укрепить здоровье, 20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон, 15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19, 12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек, 11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек, 04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет, 27.02.2020
Народные средства
При лечении краснухи хорошо использовать травяные сборы, действие которых направлено на повышение иммунитета и лечение кожной сыпи. Таких рецептов народная медицина предлагает множество. Несколько рецептов витаминного чая, который рекомендуется пить два-три раза в течение дня:
- В пропорции 1:1 заварить плоды шиповника и ягоды черной смородины;
- В пропорции 1:1 заварить ягоды брусники и плоды шиповника;
- В пропорции 3:1:3 заварить плоды шиповника, ягоды брусники, листья крапивы.
В аптеке можно купить готовые сборы, из которых готовятся настои, которые следует пить три-четыре раза в день по 1/3 стакана. Сбор содержит почки березы, череда, цветки клевера, корень одуванчика, трава полыни, трава тысячелистника, смешанные в равных частях. Березовые почки снимают зуд, воспаление, обезболивают, хорошо влияют на обменные процессы, ускоряют выведение метаболитов.
Лечение
Лечение краснухи у ребенка заключается в соблюдении строгого домашнего режима, приеме обильного витаминизированного питья, жаропонижающих средств при лихорадке, антигистаминных препаратов в первые 2–3 дня при обильных высыпаниях. Антибиотики назначаются при подозрении на развитие осложнений после обязательного осмотра специалистом. Осложнений, как правило, не возникает, но у маленьких детей могут наблюдаться энцефалиты, менингиты, пневмония при присоединении бактериальных инфекций. В данных случаях требуется госпитализация ребенка в соответствующее отделение лечебного учреждения для лечения осложнений.
Очень опасен контакт с больным краснухой для беременной женщины, так как на малом сроке вирус вызывает тяжелые, несовместимые с жизнью пороки развития плода. А перенесенная женщиной инфекция в более поздние сроки вызывает развитие у младенца врожденной формы краснухи, которая протекает тяжело и длительно, и, зачастую, с развитием осложнений.
Будьте внимательны к любому пятнышку, появившемуся на теле Вашего малыша, и подумайте, может быть вместо похода в поликлинику стоит вызвать педиатра на дом!
Как происходит заражение?
Инфекция передается воздушно-капельным путем: при кашле и чихании, а также через посуду, игрушки, одежду. Ребенок является источником инфекции за сутки до появления первых симптомов и в последующие 2-3 недели. Малыши 6-7 месяцев болеют редко, поскольку защищены материнским иммунитетом через грудное молоко. Чаще скарлатина встречается у детей до 10 лет, которые активно общаются друг с другом в детском саду и школе, гуляют на площадках.
Многие родители интересуются, может ли взрослый заразиться от ребенка. Такой риск существует, если человек не переболел в детстве и его иммунитет ослаблен. Повторно заболевают в исключительных случаях.
Этиология и патогенез
Возбудитель краснухи
Возбудитель краснухи – РНК-содержащий вирус, он носит название Rubella virus и относится к семейству Togaviridae, роду Rubivirus. Входными воротами для инфекции может являться слизистая верхних дыхательных путей, откуда он разносится через лимфатическую и кровеносную системы по всему организму.

Периоды патогенеза
- Первый период. Происходит попадание вируса через слизистую оболочку верхних дыхательных путей, его проникновение, размножение, распространение через лимфатическую систему.
- Второй период. Вирус попадает в кровеносное русло. В этот период размножению вируса активно препятствуют поствакцинальные антитела.
Классификация по видам
Как было указано выше, существуют нетипичные формы заболевания. Иногда они имеют схожие с другими диагнозами признаки.
Для уточнения типа вируса необходимо обратиться к педиатру. Он соберет полный анамнез и назначит анализ крови.
Ложная краснуха
Так называют розеолу розовую, которая также относится к группе инфекционных заболеваний. Диагнозы имеют схожие симптомы — при розеоле повышается температура тела, проявляются признаки простуды, начинаются кожные высыпания.
ЧИТАЕМ ТАКЖЕ: симптомы и фото начальной стадии розеолы у детей
Поставить диагноз можно только после проведения анализа крови на вирус герпеса 6 типа. Однако до получения его результатов отличить ложную краснуху можно по 2 критериям:
- при розеоле сыпь появляется через 3 дня после нормализации температуры;
- не увеличиваются лимфоузлы на затылке.
ЧИТАЕМ ТАКЖЕ: что делать, если у ребёнка увеличены затылочные лимфоузлы?
Врожденная форма
Этот тип диагностируется при инфицировании плода во внутриутробном периоде. Инфекция попадает в организм малыша через сосуды и плаценту зараженной матери. Риск заражения ребенка зависит от срока беременности (в первом триместре — до 90%, в 3-6 месяцев беременности — 10-20%, затем риск снова увеличивается, т.к. плацентарный барьер ослабевает).

Врожденная форма опасна своими осложнениями — вирус, дошедший до плода, оказывает влияние на хромосомы, замедляя развитие и рост органов. Чаще у таких грудничков диагностируются нарушения зрительной и слуховой функций, возможны расстройства нервной и сердечно-сосудистой систем. Реже наблюдаются проблемы с пищеварительной и мочевыделительной системами.
Основным симптомом заболевания является ярко-розовая сыпь, с которой ребенок появляется на свет. Обычно она самостоятельно проходит через несколько недель после родов. Возможна длительная желтуха новорожденных, общая заторможенность и недоразвитость младенца.
Вирус размножается в организме до полутора лет — все это время ребенок будет носителем заболевания. Дальнейший прогноз зависит от его тяжести — либо выработается стойкий пожизненный иммунитет, либо ребенок будет нуждаться в постоянной медикаментозной поддержке, и возможен летальный исход.
Коревая форма
Это типичная форма заболевания, характеризующаяся заражением организма вирусом Rubella. Раньше при появлении характерных симптомов, врачи ставили диагноз «коревая краснуха». Тогда же выделяли скарлатиновый тип. Спустя время ученые установили, что скарлатина и краснуха – разные болезни, требующие разного лечения.
Термин «коревая краснуха» все еще встречается в обиходе, однако это и есть обычная форма «третьей болезни». Она бывает и атипичной, когда происходит заражение вирусом, и есть все признаки краснухи, кроме сыпи.

Краснуху и корь часто путают, отличить их можно по характеру высыпаний. При кори они крупнее, могут локализоваться в одном месте, зудеть. Пятна от вируса Rubella будут немного выпуклыми и напоминать узелки (см. на фото).
ЧИТАЕМ ТАКЖЕ: симптомы, фото и лечение кори у детей
Профилактика Краснухи у детей:
Профилактика краснухи у контактных лиц проводится иммуноглобулином (0,55 мл/кг) в течение первых 7 дней после контакта. Однако, предупреждая кожные проявления, введение иммуноглобулина не препятствовало развитию виремии у 44% больных. Такая профилактика рекомендуется только на ранней стадии беременности женщинам, не имеющим антител к краснухе и не соглашающимся на прерывание беременности. В случае контакта беременной женщины с больным краснухой необходимо исследование её кровь на антитела. При наличии антител риск заболевания ничтожен и беременность может продолжаться. При отрицательном результате проба повторяется через 3 нед. (вместе с замороженной частью первой сыворотки). При положительной второй пробе диагностируется инфицирование. При отрицательной второй пробе исследование повторяют через 6 нед., что позволяет полностью исключить инфицирование.
В ряде стран у всех беременных при первом обращении определяют антитела к краснухе. Констатация инфицирования в I триместре беременности является показанием к искусственному ее прерыванию. Вакцинация беременных не проводится, поскольку в 1,6% случаев она может приводить к инфицированию плода (без формирования пороков развития).
Краснуха у детей до года
 Краснуха у детей до года встречается достаточно редко. У младенцев собственная иммунная система не функционирует, а вся защита от инородных организмов осуществляется за счет иммунитета матери. Антитела к возбудителям заболеваний, содержащиеся в крови женщины, во время беременности передаются ребенку через плаценту в процессе обмена кровью.
Краснуха у детей до года встречается достаточно редко. У младенцев собственная иммунная система не функционирует, а вся защита от инородных организмов осуществляется за счет иммунитета матери. Антитела к возбудителям заболеваний, содержащиеся в крови женщины, во время беременности передаются ребенку через плаценту в процессе обмена кровью.
Таким образом, к рождению ребенок имеет иммунитет, который характеризуют как пассивный врожденный, за счет «донорства» антител матери. К тому же при грудном вскармливании ребенок продолжает получать антитела, которые вырабатываются в организме матери в реальном времени. Когда ребенок до года заболевает краснухой, это означает либо то, что мать не перенесла заболевание до родов и не получала специфическую профилактику, то есть не вакцинировалась.
Так как иммунитет малыша еще не умеет сам вырабатывать антитела, защиты против болезни у него нет. А это означает, что болезнь не только разовьется, но и ничем не сдержится. Течение краснухи у таких детей молниеносное, наблюдается очень быстрое поражение головного мозга, судорожный синдром, а также развивается ДВС-синдром (диссеминированное внутрисосудистое свертывание). Лечение краснухи у детей до года проводится в условиях отделения интенсивной терапии.
Также различают врожденную краснуху, условия для развития которой те же: отсутствие у матери специфического иммунитета. Подтверждение диагноза краснухи у беременной в первых 12 недель является абсолютным показанием к аборту. Врожденная краснуха характеризуется развитием у плода триады: поражение глаз (катаракта), поражение слуха (глухота) и пороки сердца.
Также имеют место случаи развития микро- и гидроцефалии, формирование умственной отсталости, параличи, судорожные синдромы, гиперкинезы. Также поражению подвергаются пищеварительная, мочеполовая, дыхательная система, система гемостаза и костный скелет. Здесь и встает вопрос о целесообразности вакцинации.
Думается, ответ очевиден. Ввиду тяжести течения заболевания у взрослых, а также риска формирования порока развития плода во время беременности у женщин вакцинация обязательна в сроки, установленные действующими приказами Министерства здравоохранения. Разработана активная иммунизация краснухи, позволяющая выработать пассивный приобретенный иммунитет.
Естественный активный иммунитет после перенесенной краснухи сохраняется пожизненно.
Как видно, краснуха является обманчивым заболеванием, с одной стороны протекающим тем легче, чем младше ребенок (за исключение периода младенчества). С другой стороны, каждый ребенок с подозрением на эту болезнь должен быть тщательно обследован. Нигде не сделают это лучше, чем в многопрофильном медицинском центре имени Святослава Федорова
Детские инфекционисты, работающие в штате медцентра, с вниманием подходят к каждому пациенту, тщательно обследуют каждый случай, после чего с уверенностью подтверждают или опровергают диагноз. Благодаря лечению в медцентре им
Федорова ваш ребенок будет здоров в кратчайшие сроки. Не занимайтесь самолечением и некомпетентным наблюдением. Доверьтесь профессионалам!
Патогенез
Попадая в носоглотку, вирус краснухи через слизистые оболочки поступает в кровь и вместе с ее током достигает лимфоузлов. В них он “оседает”, а с током крови достигает всех тканей и оказывает негативное воздействие на кожу, вызывая появление характерной сыпи. У больного могут возникать и другие симптомы краснухи.
Обычно краснуха у детей и взрослых протекает легко и не приводит к осложнениям. После ее перенесения у больного формируется стойкий иммунитет. Если на протяжении 10-20 лет перенесшие краснуху не встречаются с инфекцией, то может происходить ослабление иммунитета и повторное заражение.