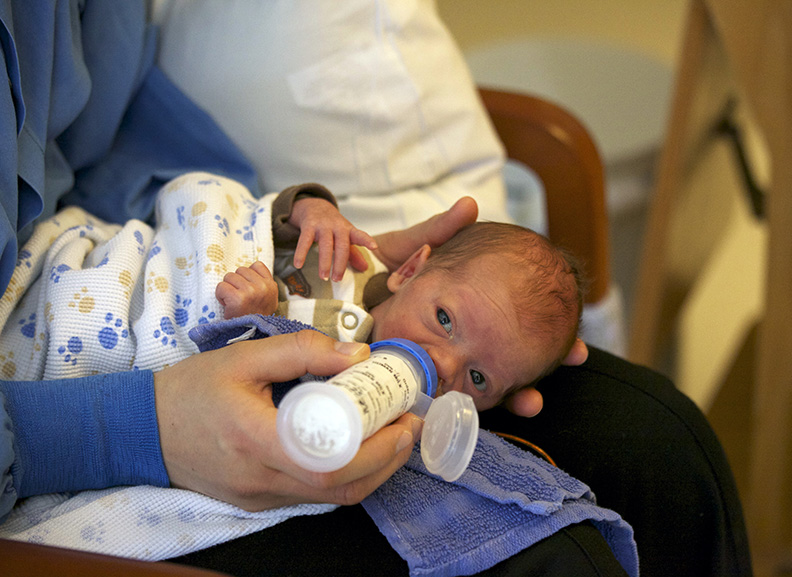
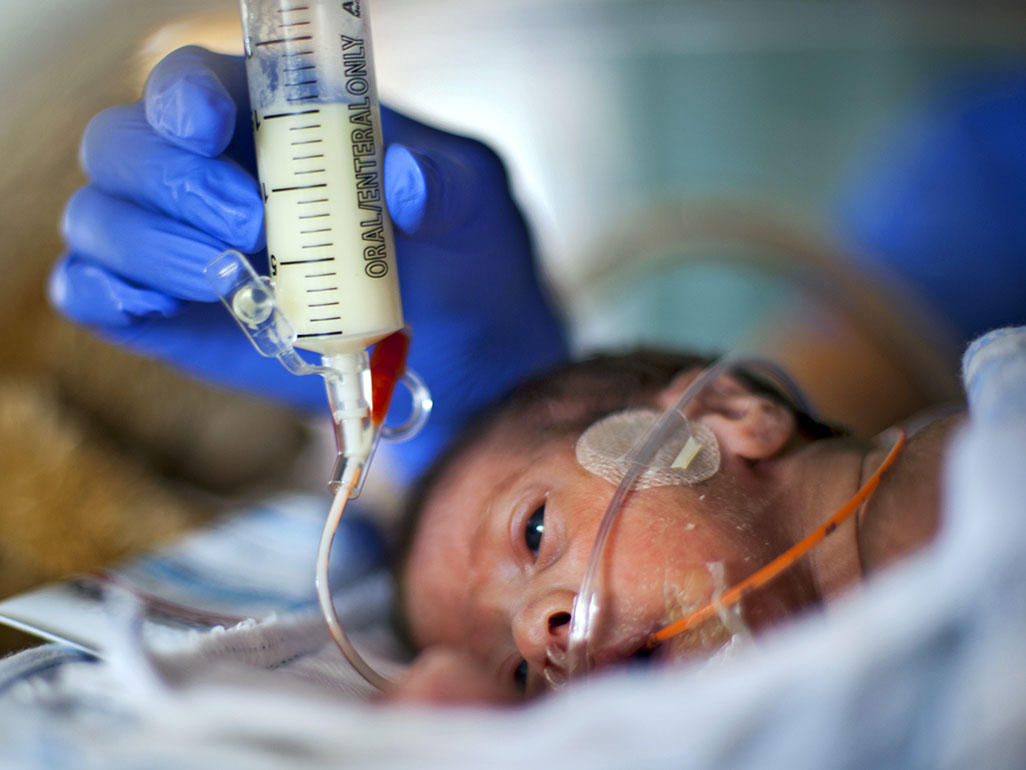
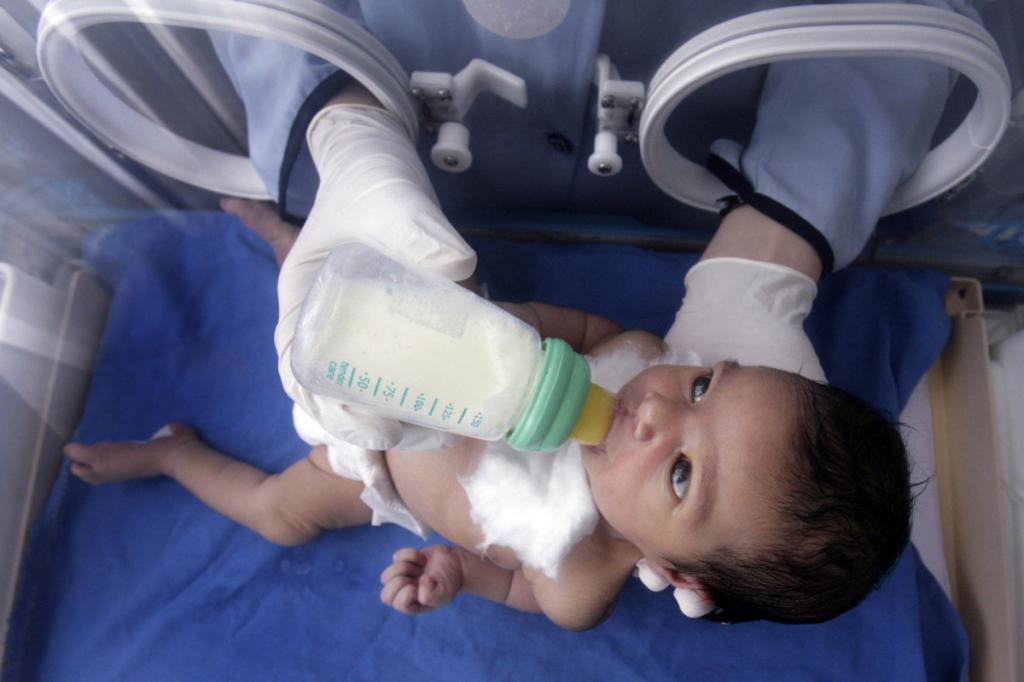
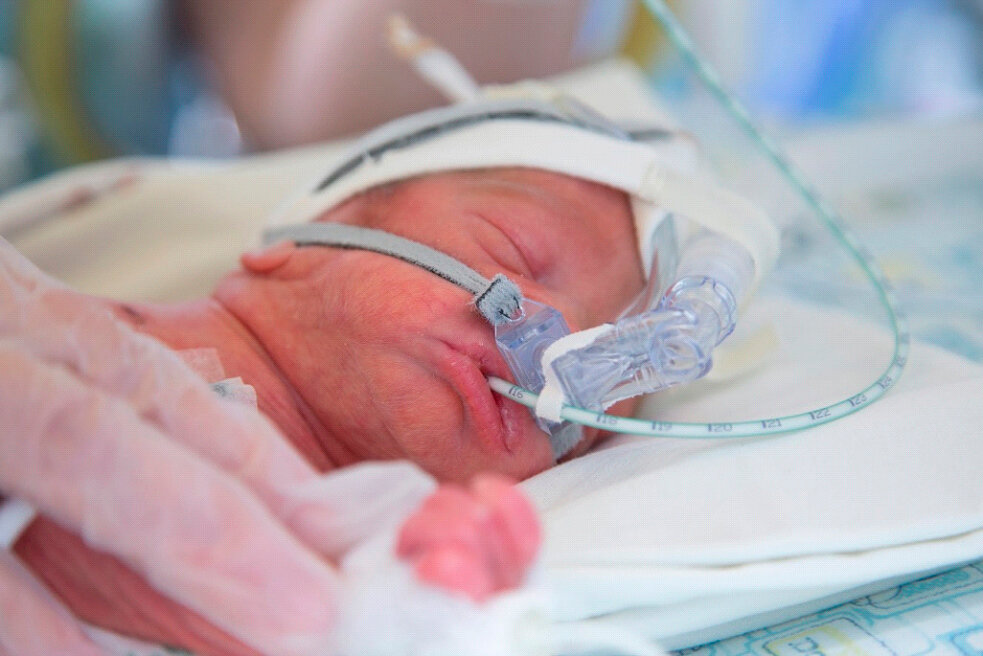
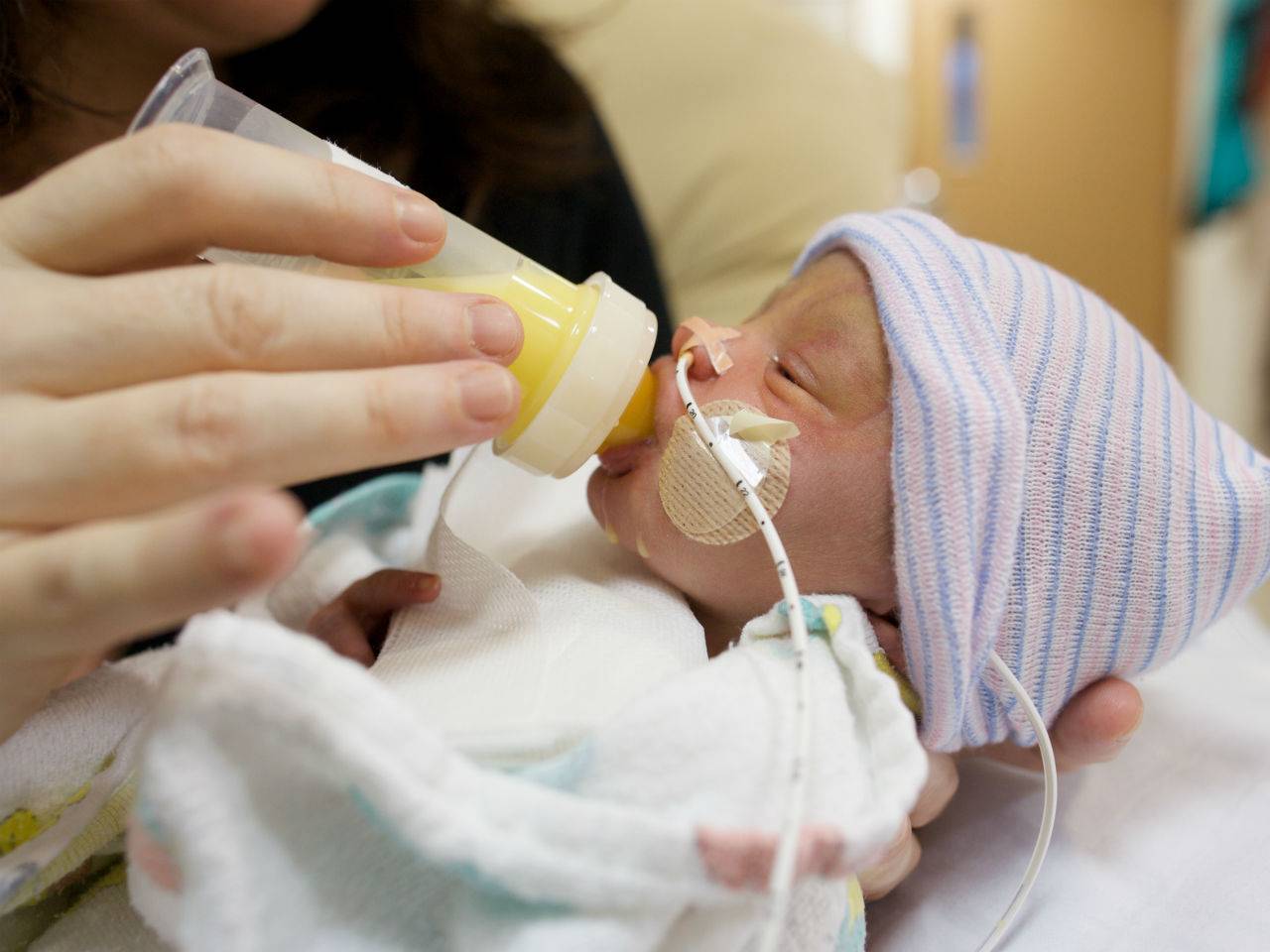
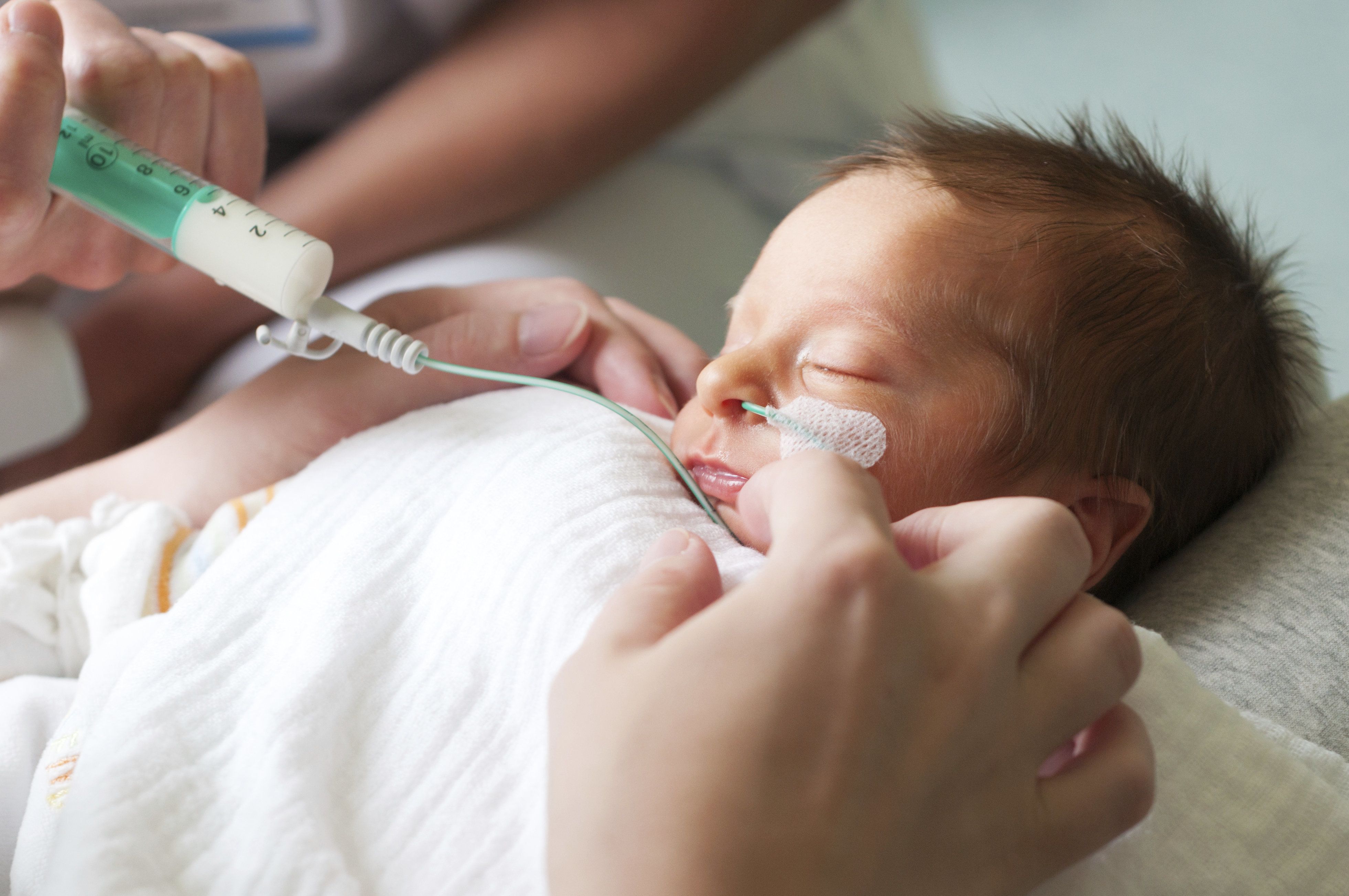
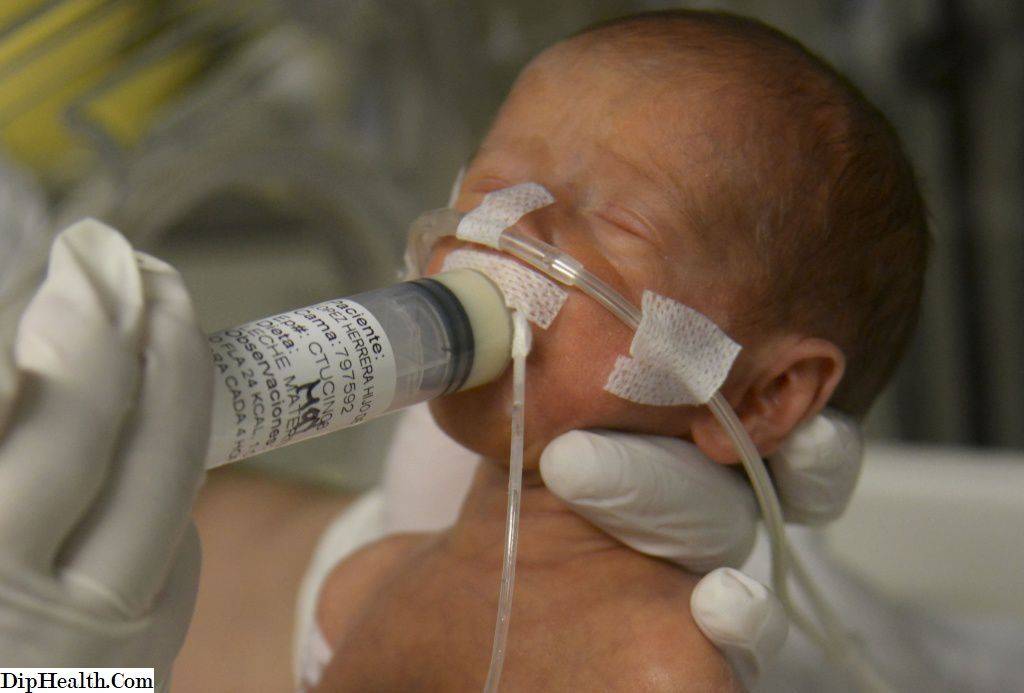
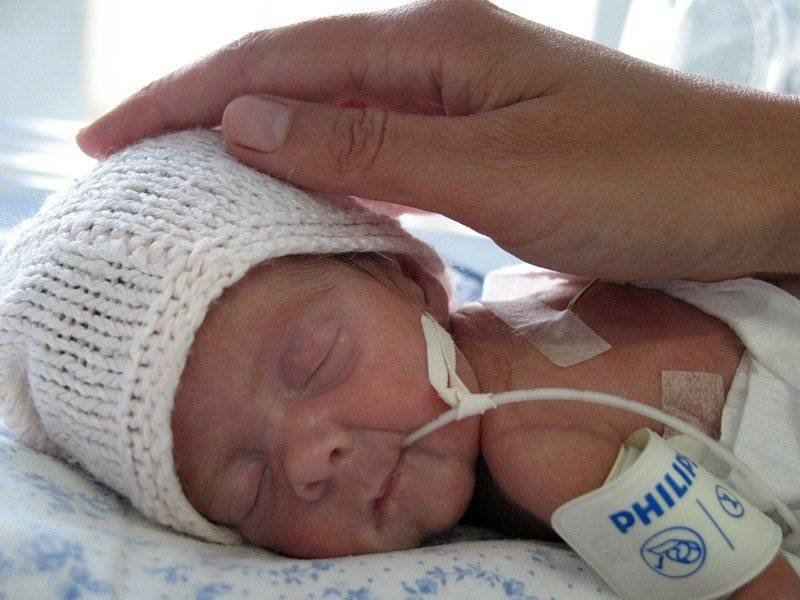
Введение прикорма для недоношенных детей
Прикармливать недоношенного малыша нужно немного по-другому, чем грудничков, родившихся в срок. В этом случае первый прикорм начинают в 5-6 месяцев с 5% гречневой каши, а не с овощных пюре. Не начинайте прикармливать малыша, если он болен и плохо себя чувствует, в период активного прорезывания зубов, при сильных коликах и проблемах с животиком!

Первые каши готовят на воде или овощном бульоне в соотношении 5 грамм крупы на 100 мл воды. В блюдо добавляют несколько капель грудного молока или молочной смеси, затем постепенно переходят на 7,8 и 10% кашу. После гречки вводят рисовую и добавляют в кашу подсолнечное или оливковое масло. На молочные каши не рекомендуется переходить ранее восьми месяцев.
В возрасте полугода включают овощное пюре из цветной капусты и брокколи, картофеля и кабачка. На восьмом месяце малышу дают мясное пюре из кролика и индейки, затем включают курицу и растертый яичный желток.
В возрасте восьми месяцев также начинают давать прикорм в виде фруктовых и овощных соков. Основным соком является яблочный, также крохе можно давать напитки из груши, вишни и черной смородины, чуть позднее вводят морковный сок. К девятому месяцу можно давать детское печенье и овощной суп.
Таблица, приведенная ниже, расскажет о сроках введения и объемах пищи в прикорм недоношенного ребенка.
| Прикорм | Возраст | Объем порции |
| Безмолочная каша (гречневая и рисовая, позднее — кукурузная) | 6 месяцев | С 10 гр и увеличивают к году до 180-200 гр |
| Овощное пюре (кабачок, картофель, цветная капуста и брокколи) | 6-7 месяцев | С 10 гр и увеличивают к году до 180-200 гр |
| Фруктовое пюре (Яблоки, груши, абрикос) | 7 месяцев | С 5 гр и увеличивают к году до 100 гр |
| Растительное масло (оливковое или подсолнечное) | 7 месяцев | С 1 гр и к девяти месяцам увеличивают до чайной ложки |
| Мясное пюре (кролик, индейка, курица) | 7- 8 месяцев | С 10 гр и увеличивают к десяти месяцам до 80 гр |
| Сливочное масло | 7- 8 месяцев | С 1 гр и к девяти месяцам увеличивают до 5 гр |
| Творог | 7-8 месяцев | С 10 гр и увеличивают к девяти месяцам до 50 гр |
| Фруктовый и овощной сок (яблоко, груша, вишня) | 8 месяцев | С 10 мл и увеличивают к десяти месяцам до 80-100 мл |
| Яичный желток | 8 месяцев | С ¼ и постепенно увеличивают до ½ |
| Молочная каша (гречневая, рисовая, кукурузная, овсяная) | 8-9 месяцев | С 5-10 грамм и увеличивают к году до 180-200 гр |
| Кефир и йогурт | 9-10 месяцев | С 10 мл и увеличивают к году до 150-200 мл |
| Рыбное пюре (минтай, хек) | 9-10 месяцев | С 10 гр и увеличивают к году до 50-70 гр |
После того, как кроха получит прикорм, докармливайте его грудным молоком. Не прекращайте грудное кормление минимум до 8-9 месяца, а лучше продолжать вскармливание наряду с введением прикорма до 1,5-2 лет. Это улучшает усвоение новой пищи и нормализует работу пищеварения, сокращает риск отравления и ухудшения стула. Молоко продолжает давать необходимые элементы для полноценного развития ребенка, так как оно меняется вместе с ростом младенца и подстраивается под его потребности.
Подписывайтесь на нашу группу Вконтакте
Введение прикорма недоношенным детям
Начать вводить первый прикорм недоношенным детям рекомендуется с 4–6-месячного возраста. До четырех месяцев пищеварительная система и обменные процессы таких малышей еще очень незрелые и не могут справиться с новыми продуктами. Недопустимо и позднее (после шести месяцев) введение прикорма, потому что запас нутриентов (минеральных веществ и отдельных витаминов) у детей, родившихся раньше срока, резко ограничен.
В этом случае исключение делается для малышей с очень низкой и экстремально низкой массой тела при рождении, которые получают специальные смеси для маловесных и недоношенных детей, предназначенные для использования после выписки из стационара.
Эти смеси содержат все необходимые для недоношенных малышей нутриенты, что позволяет вводить прикорм с шести месяцев
Введение прикорма должно осуществляться медленно и постепенно. До достижения ребенком 7–8-месячного возраста после каждого кормления прикладывайте малыша к груди или давайте ему смесь.

Для маловесных детей, которые в первые недели и месяцы жизни получали лекарственную терапию, в том числе антибиотики, характерны различные нарушения моторики желудочно-кишечного тракта, дисбактериоз. Очередность введения продуктов прикорма таким малышам имеет свои особенности.
Расширение рациона питания начинается за счет каши или овощного пюре, в которые добавляется растительное масло. В возрасте 6 мес вводится мясное пюре. При сбалансированном рационе и адекватной скорости роста творог назначается детям в более поздние сроки. В питание детей родившихся с ОНМТ и ЭНМТ он вводится при отмене специализированной смеси с повышенным содержанием белка, качество которого значительно выше. Первая каша должна быть безглютеновой и безмолочной, как и у всех остальных детей. Разводить кашу нужно той молочной смесью, которую получает малыш.
Родителям недоношенных малышей важно отдать предпочтение продуктам прикорма промышленного производства, ведь при их приготовлении используется экологически чистое сырье, они имеют гарантированный состав и соответствующую степень измельчения, обогащены витаминами и минеральными веществами.
Материал подготовлен на основании «Национальной программы оптимизации вскармливания детей первого года жизни в Российской Федерации», М.: Союз педиатров России, 2019
Введение прикорма детям на искусственном и смешанном вскармливании
Современные адаптированные молочные смеси содержат в своем составе весь необходимый малышу набор витаминов и минеральных веществ.
И если раньше здоровым детям на искусственном и смешанном вскармливании вводили прикорм в более ранние сроки, чем при вскармливании грудным молоком, объясняя это тем, что малыш недополучает полезные вещества, то теперь такой необходимости нет.
Поэтому в настоящее время принята единая схема введения прикорма для здоровых детей, и не важно, получают они грудное молоко или адаптированные детские молочные смеси. Об этой схеме мы подробно рассказали в нашем материале «Когда нужно вводить прикорм?».
Первые часы
Естественные, физиологические роды даются недоношенным детям очень тяжело. Поэтому если преждевременные роды неизбежны, врачи нередко настаивают на кесаревом сечении. Но иногда операцию проводить уже поздно, и тогда остаются только роды естественным путем – в этом случае кроху стараются принять как можно бережнее, чтобы избежать родовой травмы. После рождения малыша осматривает неонатолог – на предмет проблем с дыханием, весом, врожденных аномалий или пороков развития. Если нет необходимости в детской реанимации или интенсивной терапии, недоношенного ребенка заворачивают в стерильные пеленки и помещают в специальный кувез – отныне он станет его домиком.
Кормление недоношенных детей
В организации питания учитывается несколько ключевых моментов:1.2.3.питаниякормление4.
Первое кормление
При первой степени недоношенности и хорошем состоянии здоровьяПри сроке менее 33-34 недель гестации и массе тела ребенка при рождении до 2000 граммовкишечникжелудок
Чем кормить?
Естественное вскармливаниеискусственного вскармливанияСмесь для недоношенных детей
| Смесь | Состав и преимущества | Недостатки | Отзывы родителей |
| “NAN Пре” |
|
| Дети с удовольствием питаются смесью и хорошо набирают в весе. |
| “Нутрилак Пре” |
| Недостаточное содержание витаминов и минералов. | Дети набирают в весе хорошо, проблем со стулом практически не возникает. |
| “Нутрилон Пре” |
| Много меди по отношению к цинку. | 50/50. Часто возникают колики и запоры. При этом дети меньше срыгивают. Если смесь подходит, то кормят долго. |
| “Фрисо Пре” |
|
| Хороший набор веса, не вызывает аллергии. Редко развиваются запоры и колики. |
Смеси-фортификаторыжирные кислотыразвитиеДонорское грудное молокогрудного молока
- Быстрая заморозка в морозильных камерах с холодным потоком воздуха (технология No Frost).
- Использование специальных контейнеров для сбора и хранения молока.
- Не рекомендуется доливать свежее сцеженное молоко в порцию, собранную ранее и уже замороженную.
- Хранение при температуре -18-20oС до 6 месяцев или года.
- Разморозка при комнатной температуре либо под краном с теплой водой. Не используется микроволновка.
Объем кормления
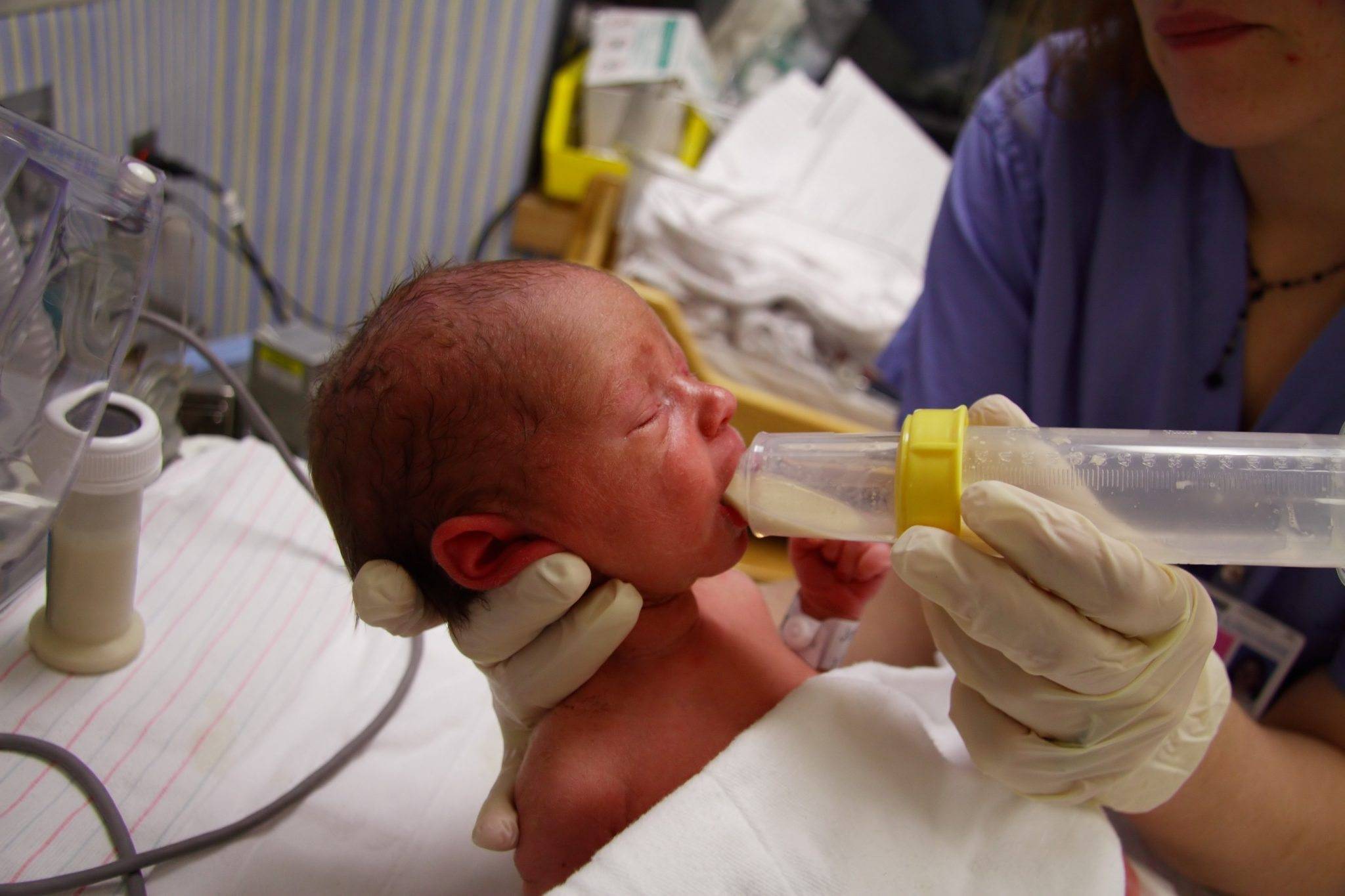
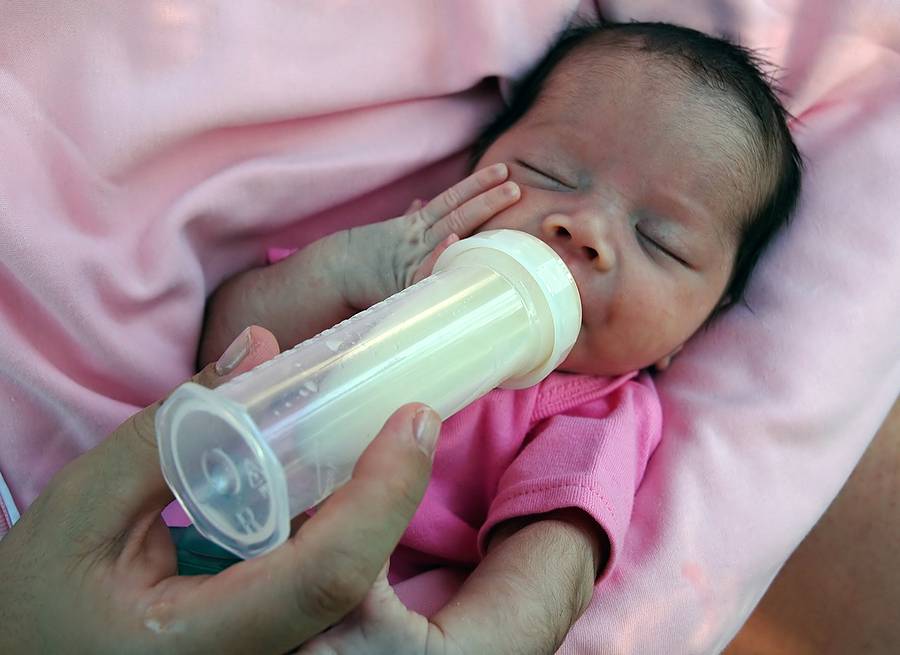
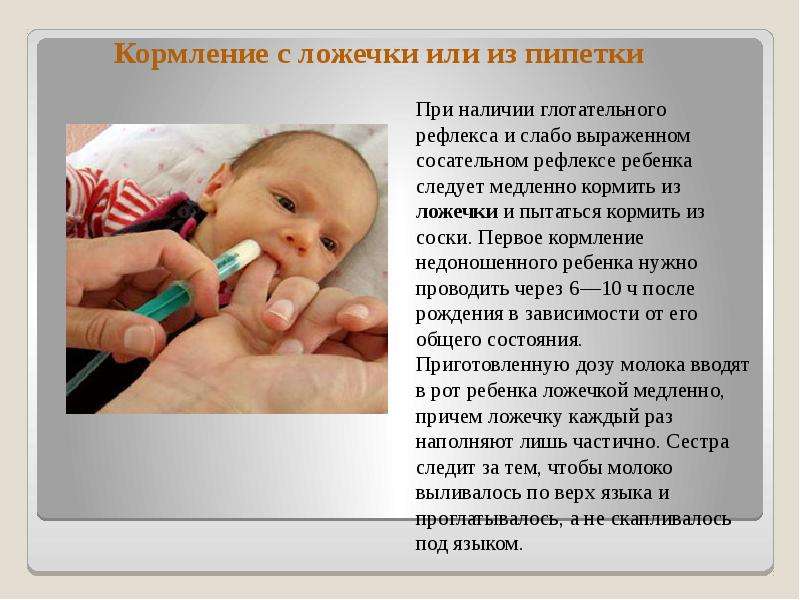
- Ребенка с весом более 2000 граммов и при наличии у него сосательного и глотательного рефлексов прикладывают к маминой груди, а при необходимости докармливают из шприца, рожка или ложечки.
- Вес от 1500 до 2000 граммов — первые кормления по 5 мл, от 1000 до 1500 граммов — по 2-3 мл. Количество смеси или маминого молока постепенно увеличивается на 3-5 мл. Кроха кормится через 2-2,5 часа без ночных перерывов.
- Масса тела менее 1000 граммов — первое кормление спустя 12-24 часа после рождения. Начинают с 2-3 мл на одно кормление, постепенно увеличивая количество смеси или грудного молока на 2-3 мл.
Способы кормления недоношенных детей
- Старше 33-34 недель: ребенок обычно прикладывается к маминой груди. При необходимости малыш докармливается через шприц или ложечку.
- До 33-34 недель: у малыша слабо выражены глотательный и сосательный рефлексы. Поэтому, как правило, глюкоза, молочная смесь или грудное молоко вводятся при помощи зонда.
Установка зондаапноэ
- Каждый раз зонд перед кормлением вводится в желудок, по завершению — удаляется.
- Ребенок постоянно получает мамино молоко на протяжении суток в виде медленных, буквально по каплям, вливаний в желудок при помощи подключенного зонда к инфузионному насосу. Наиболее часто применяется у глубоко недоношенных детей.
Кормление через шприц
Прививки недоношенным детям
вакцины
Вакцины против инфекционных заболеваний
- Полиомиелит — вирусная инфекция, которая “любит” нервную систему, приводя к необратимому параличу мышц (отсутствию движений). В тяжелых случаях быстро наступает смерть от паралича дыхательных мышц. Заболевание неизлечимо. В группе риска — дети до пяти лет.
- Столбняк поражает нервную систему, приводя к возникновению судорог всех мышц, которые сокращаются несогласованно. Смерть может наступить от паралича дыхательных мышц.
- Дифтерия приводит к воспалению верхних дыхательных путей. Тяжесть течения болезни обусловлена воздействием крайне ядовитого дифтерийного токсина. В группе риска — дети в возрасте 3-7 лет.
- Коклюш вызывает воспаление верхних дыхательных путей и проявляется приступообразным спазматическим кашлем. Во время приступа возможна остановка дыхания. Наиболее восприимчивы не привитые дети до 5 лет.
- Гемофильная инфекция протекает тяжело у детей первых трех-четырех лет жизни, приводя к развитию менингита (воспаление оболочек мозга), отита (воспаление слухового прохода), пневмонии.
полиомиелита
- Живые ослабленные вирусы.
- Убитые вирусы (инактивированные).
Как догнать ровесников?
Этот вопрос очень волнует любую маму, но излишне тревожиться не стоит: в первый год жизни организм малыша способен восстанавливаться в рекордные сроки. Конечно, без вашей помощи ребенку не обойтись, и один из лучших методов — массаж. Его можно начинать, когда вес малыша достигнет 2500 г: сначала простые поглаживания, потом более интенсивные движения. Обязательно проконсультируйтесь с педиатром — он покажет вам специальные массажные приемы.
Сравнительная таблица навыков
| Навык | Доношенный ребенок | Ребенок с массой до 2500 г | Ребенок с массой до 2000 г | Ребенок с массой до 1500 г |
| Может сосредоточиться на чем-то (зрительно или слухом) | 2 – 4 нед. | 1 – 1,5 мес. | 2 – 2,5 мес. | 3 мес. |
| Уверенно держит голову | 2,5 – 3 мес. | 3,5 – 4 мес. | 4 мес. | 5 мес. |
| Переворачивается со спинки на живот | 5 – 6 мес. | 5,5 – 6 мес. | 6 -7 мес. | 7 – 8 мес. |
| Ползает | 8 – 9 мес. | 9 – 10 мес. | 10 -11 мес. | 11 – 12 мес. |
| Начинает стоять самостоятельно | 9 – 11 мес. | 10 – 11 мес. | 11 – 12 мес. | 12 – 14 мес. |
| Совершает первые шаги | 11 – 12 мес. | 12 – 13 мес. | 12 – 15 мес. | 14 – 16 мес. |
Иногда специалисты также рекомендуют грудничковое плавание, водную гимнастику и физиотерапию, но эти процедуры можно проводить только после консультации с врачом. Конечно, каждая мама хочет, чтобы малыш развивался «по книжкам», но ему, прежде всего, необходимо время и ваша забота. Вот увидите: к году-двум ваш ребенок непременно догонит сверстников, и от трудного старта не останется и следа
Список использованной литературы
- Заугстад О. Д. Недоношенный ребенок. Если ребенок родился раньше. Москва: Издательство «ГЭОТАР-Медиа», 2012. — 192 с.
- Кузнецова Е. Уход за ослабленным новорожденным. Саратов: Издательство «Научная книга», 2017. — 352 с.
- Коллектив авторов. Принципы этапного выхаживания недоношенных детей. Москва: Издательство «ПедиатрЪ», 2014.
Кормление недоношенных детей в первые дни жизни
Питание малышей, родившихся раньше положенного срока – довольно сложная проблема. При кормлении возникают определенные трудности, вызванные следующими причинами:
- отсутствием или снижением сосательных и глотательных рефлексов;
- небольшим объемом желудка;
- заниженной скоростью эвакуации желудочного содержимого;
- пониженной перистальтикой кишечника;
- сниженной активностью ферментов желудочно-кишечного тракта;
- ограниченным запасом питательных веществ.
Таким образом, недоношенный ребенок обладает ограниченной способностью к получению питательных веществ и их усвоению, хотя очень сильно его организм нуждается в них.
Способ кормления выбирается специалистом в зависимости от массы тела, тяжести состояния, гестационного возраста.
Новорожденные дети с весом более 2000 г в первые часы жизни могут быть приложены к материнской груди. Мамам следует наблюдать за состоянием своего ребенка при кормлении. Появление признаков усталости (одышки, периорбитального цианоза) свидетельствует о необходимости прикладывания к груди на меньшее время и докармливания сцеженным молоком.

Малышу, масса тела которого составляет 1500–2000 г, через некоторый промежуток времени после рождения проводят пробное кормление материнским молоком из бутылочки. Если он сосет с неудовлетворительной активностью, то врач назначает зондовое кормление.
Глубоко недоношенных деток с массой тела менее 1500 г кормят через зонд. Питание может осуществляться благодаря методу длительной инфузии или порционно.
При длительном зондовом питании применяют шприцевые инфузионные насосы. Врачи осуществляют кормление недоношенных детей грудным молоком или молочной смесью по определенной схеме. Например, может быть выбран один из следующих способов:
- круглосуточное введение без перерывов с неизменной скоростью;
- инфузии продолжительностью по 3 часа с перерывами не менее и не более 1 часа;
- инфузии по 2 часа с перерывами такой же продолжительности.
Врач может назначить в ночное время вводить растворы глюкозы.
При порционном питании рекомендуется кормить кроху 7–10 раз. Так как объем желудка очень маленький, организм получает недостаточное количество нутриентов. В связи с этим врачи осуществляют дополнительно парентеральное введение питательных веществ.
Недоношенным детям в редких случаях может назначаться искусственное вскармливание. Показанием к этому может быть отсутствие молока у матери или наличие у ребенка его непереносимости.
Прикорм для недоношенных детей
Прикорм для малышей, родившихся раньше срока, не рекомендуется вводить ранее 6 месяцев. Это объясняется незрелостью пищеварительной системы, обменных процессов. Когда вводить прикорм для недоношенных детей, можно рассчитать самостоятельно.
Например, если новорожденные появились на месяц раньше, то дополнить рацион новой пищей следует не в 6, а в 7 месяцев (то есть нужно прибавить 1 месяц к возрасту, когда рекомендуется вводить прикорм). Позднее вводить продукты прикорма тоже неправильно, ведь запас витаминов и минеральных веществ у недоношенных детей ограничен.
При вводе прикорма не следует лишать малыша материнского молока. После каждого кормления его нужно прикладывать к материнской груди или давать молочную смесь. Расширение рациона начинается за счет введения различных каш, а затем уж меню дополняют овощным, фруктовым пюре.
Первыми рекомендуется вводить гречневую, рисовую, кукурузную каши. Их можно разводить теми специализированными молочными смесями для новорожденных детей, которыми кроха питается. Нельзя добавлять какие-либо дополнительные продукты (сахар, фрукты и др.). После каш можно постепенно вводить овощи, мясо, а затем молочные и кисломолочные продукты.
Не стоит рано приучать к сокам, особенно если они свежеприготовленные. Если малыш слишком рано начнет их употреблять, то у него могут возникнуть: аллергическая реакция, диарея, колики. Кроме этого, у соков маленькая пищевая ценность.

Желательно перед вводом в рацион дополнительной пищи проконсультироваться с врачом-педиатром, ведь адекватное и своевременное введение прикорма – успех правильного развития малыша, родившегося раньше срока.
Как можно снизить риски до наступления беременности:
Обследование семейной пары на инфекции (ЗППП). Своевременно начатое лечение инфекции исключит или значительно снизит риск ее передачи ребенку, риск преждевременных родов и осложнений во время беремнности. Это достоверно доказано для инфекций передающихся половым путем.
Выявление и контроль хронических заболеваний. Компенсация сахарного диабета, артериальной гипертензии, бронхиальной астмы, гипотиреоза, аутоиммунных и многих других заболеваний позволит уменьшить частоту осложнений во время беременности, при этом само по себе наступление беременности более вероятно в случае хорошего контроля над хроническим заболеванием.
Вакцинация будущей мамы. Заблаговременная вакцинация женщины от таких инфекций, как краснуха (не менее чем за 1 месяц до возможного наступления беременности, для женщин у которых нет антител IgG к краснухе), грипп, ковид-19, коклюш, дифтерия и т.д. позволит защитить как будущего ребенка, так и будущую маму от тяжелого течения инфекции во время беременности, избежать дополнительного применения лекарств, и госпитализации, связанной например, с тяжелым течением гриппа или ковид-19.
Консультация генетика в случае неблагоприятных исходов предыдущих беременностей, рождения ребенка с редким или не диагностированным заболеванием, наличия генетической патологии у одного из родителей
Консультация генетика поможет сориентироваться какие дополнительные обследования необходимо сделать паре, когда необходимо проведение ЭКО, во избежание рождения ребенка с генетической патологией.
Очень важно за 2-3 месяца до наступления беременности начать прием фолиевой кислоты в стандартной дозе (400-800 мкг для женщин без отягощенного анамнеза, и 4 000 мкг женщинам имеющим ребенка со Spina bifida и их родственницам), чтобы снизить вероятность возникновения порока развития нервной системы у плода.
Что может скрываться под маской СДВС?
Большинство случаев смерти детей грудного возраста имеют причины. Порой для того, чтобы найти эти причинные факторы, проводится тщательное расследование и вскрытие экспертами. И лишь изредка смерть так и остается загадкой, получая название СВДС.
Последствия жестокого обращения
Смерть ребенка может стать следствием вспышки гнева родителя, либо произойти по причине хронических побоев и издевательств. К сожалению, такое происходит чаще, чем хотелось бы. И если серьезные травмы и переломы прибывшие на место трагедии врачи находят сразу, то некоторые последствия насилия увидеть сразу не удается.
К ним относят намеренное удушение и синдром тряски младенца. Последний – это повреждение тонких сосудов мозга в результате встряхивания малыша. Неокрепшая шея и относительно большая голова ребенка первого года жизни предрасполагают к тяжелым повреждениям мозга вплоть до потери сознания, комы и смерти.
Повторный случай СВДС в семье наталкивает на мысль о возможном насилии над детьми. Если и третий ребенок погибает так же внезапно, то судебные медики не сомневаются в жестоком обращении родителей.
Непреднамеренное удушение
Бессонные ночи, гормональные перемены и грудное вскармливание по требованию утомляют каждую маму. Поэтому ее ночной сон может быть очень крепким, несмотря на повышенную чувствительность к крикам малыша. Если ребенок спит в одной кровати с мамой, то есть некоторый риск его непреднамеренного удушения. В несколько раз этот риск возрастает при приема матерью алкоголя или препаратов от бессонницы.
Одним из самых известных литературных и исторических фактов СВДС была притча о Соломоновом суде из Ветхого Завета. К Соломону пришли две матери, одна из которых нашла своего ребенка мертвым в кровати («приспала» его) и подложила тельце в постель второй матери.
Живого младенца она назвала своим сыном. Соломон мудро рассудил спор женщин, отдав ребенка настоящей маме, которая не согласилась рубить его на две части. С тех пор привычка класть малыша в кровать родителей появлялась и исчезала у разных народов.
В 18-19 веках были даже строгие запреты на совместный сон, а «присыпание» ребенка приравнивалось к преднамеренному убийству. В настоящее время большинство мам старается укладывать малышей в отдельную кроватку, хотя случаи их внезапной смерти все равно встречаются.
Вирусные и бактериальные инфекции
У детей грудного возраста многие инфекционные болезни протекают нетипично. При тяжелом поражении органов порой не бывает ярких симптомов. Особенно это касается маловесных недоношенных малышей. Поэтому прежде, чем ставить диагноз СВДС, патологоанатом обязательно исключит пневмонию, менингит и другие грозные осложнения инфекций.
Нюансы и различия в развитии недоношенных детей
Невзирая на то, что появление на свет недоношенным может вызвать у ребенка определенные проблемы в развитии, чаще всего никаких отклонений у таких детей в будущем не наблюдается. Основное отличие недоношенного ребенка от доношенного, заключается в том, что все навыки и умения кроха постигает позже, чем его развитые сверстники. К примеру, если малыш рожденный в срок держит головку уже в два месяца, то недоношенный карапуз научится ее держать в три.
Отставание в развитии будет зависеть от состояния здоровья крохи при появлении на свет и от степени недоношенности. Если ребенок родился после наступления тридцать второй недели, то различия в развитии с обычными детьми будут составлять около месяца, а для тех детей, которые появились на свет раньше тридцати недель отставания будет составлять от трех до четырех месяцев.
У недоношенных детей ЦНС также функционирует по-особому. Такие малыши требуют к себе повышенного внимания, так как они пока не могут жить отдельно от организма своей мамы. Недоношенный ребенок постоянно должен чувствовать материнское тепло, поэтому таких малышей зачастую помещают в специальный бокс, в котором поддерживается оптимальная температура и условия для дыхания. Подобная атмосфера позволяет детскому организму корректно развиваться, избегая каких-либо осложнений.
У деток, родившихся раньше срока существуют серьезные проблемы с адаптацией к окружающей обстановке. Чтобы помочь малышу быстрее привыкнуть к миру, в который он попал, необходимо окружить его заботой и создать комфортную для него атмосферу. До годовалого возраста, родители недоношенных детей должны проводить с ними много времени, при этом не ограничивая общения малыша со сверстниками, так как оно позволяет крохе быстрее освоить некоторые навыки, глядя на то, как другие дети уже пользуются ими в повседневной жизни.
Если за недоношенным карапузом правильно ухаживать, кормить его качественным питанием и обеспечивать ему комфортную атмосферу для роста и развития, то он быстро догонит сверстников, избежав каких-либо отклонений в развитии.

Как можно снизить риски преждевременных родов и патологии плода во время беременности?
Важно продолжить прием фолиевой кислоты на всем протяжении беременности, но критически важным периодом для формирования нервной системы плода являются первые 4-8 недель беременности, когда в отсутствие адекватной обеспеченности фолиевой кислотой могут формироваться грубые пороки развития нервной системы.
Важно находиться под наблюдением гинеколога, а в случае наличия хронического заболевания и профильного специалиста, продолжать прием базовых препаратов, что позволяет уменьшить вероятность осложнений во время беременности.
Своевременно выявить и компенсировать впервые возникшие заболевания. Компенсация гестационного сахарного диабета, позволит избежать пороков развития и диабетической фетопатии у плода, коррекция артериальной гипертензии, уменьшит вероятность возникновения гестоза, внутриутробной задержки роста плода и преждевременных родов.
Своевременно пройти пренатальные скрининги
По результатам скрининга может быть заподозрена патология плода, что может потребовать изменения дальнейшей тактики, и в случае подтверждения заболевания, необходимо планировать роды в перинатальном центре, где может быть оказана вся необходимая помощь роженице и ребенку, в том числе рожденному преждевременно. В условиях перинатального центра реанимационная помощь глубоко недоношенному ребенку оказывается командой специалистов, что повышает шансы ребенка на выживание и улучшает прогноз. В некоторых случаях, при выявлении редких и сложных врожденных пороков развития, может потребоваться перевод новорожденного ребенка в специализированное хирургическое отделение.
Актуальным остаётся применение антирезусного иммуноглобулина при определенных условиях женщинам с резус-отрицательной группой крови для предупреждения развития резус-сенсебилизации.
При угрозе преждевременных родов на сроке 24-34 нед гестации улучшить выживаемость ребенка помогает использование стероидов для ускорения созревания легких и уменьшения риска развития тяжелого респираторного дистресс синдрома (максимальная эффективность после введения необходимой дозы дексаметазона или бетаметазона составляет от 2 до 7 дней.).
Обеспечить защиту от вакциноуправляемых инфекций в 3 трм беременности (на сроке 27-36 недель) разрешено введение инактивированных вакцин от гриппа, коклюша-дифтерии-столбняка (Адасель), ковид-19 (спутник V).
Может быть полезным провести скрининг на бета-гемолитический стрептококк типа А в 3 триместре особенно в случае бессимптомной бактериурии. В этом случае бывает показана антибактериальная терапия интранатально (в момент родов) для предупреждения инфекции у малыша.
Прочь тревогу!
Недоношенные дети – всегда повод для особой тревоги и волнения, ведь им предстоит уже на первом году жизни проделать огромную восстановительную работу. Однако постарайтесь не паниковать, и как можно раньше наладить психологический контакт со своим малышом.
Нередко недоношенный ребенок становится причиной серьезных комплексов для своих родителей – и тогда появляется повышенная опека, тревожность, стремление баловать малыша, нежелание отпускать его от себя. Но имейте в виду, что при должном уходе и правильно подобранном курсе реабилитации даже глубоко недоношенные дети уже к полутора-трем годам ничем не отличаются от своих более благополучных сверстников.
Инесса Смык
Методы диагностики анемии у детей
Основной метод исследования при подозрении, что у ребенка присутствует анемия, – это лабораторные анализы. Так, в клиническом анализе крови сразу видно снижение уровня гемоглобина – менее 110 г/л, а также Er, ЦП сывороточного железа, концентрации ферритина, содержания витаминов, билирубина, насыщения трансферрина железом.
Иногда для установления точной причины симптоматики нужна биопсия костного мозга с последующим гистологическим исследованием.
Диагностика позволяет установить степень тяжести и форму анемии. По ее результатам ребенку могут потребоваться консультации у узкопрофильных врачей (нефролога, гастроэнтеролога, гинеколога и др.), обследования почек (УЗИ) и органов ЖКТ (УЗИ брюшной полости, ЭГДС).
Виды анемии у детей
Существует несколько классификаций этого заболевания.
По причине возникновения анемия бывает:
- физическая (травмы, операции и др.);
- пищевая (плохой рацион);
- генетическая (наследственная);
- инфекционная (вторичная, появляющаяся на фоне других заболеваний);
- радиационная (из-за воздействия радиации);
- возникающая при отравлении химикатами и медикаментами.
По типу заболевания выделяют следующие его виды:
Заболевание может быть связано с недостаточной выработкой эритроцитов костным мозгом. К этому виду патологии относятся следующие подвиды:
- железодефицитная;
- белководефицитная;
- медьдефицитная;
- талассемия;
- витаминодефицитная;
- оротовая ацидурия.
Анемии у детей также разделяются на степени тяжести по содержанию гемоглобина (Hb) в крови: у ребенка может быть легкая форма болезни (110-90 г/л), средняя (90-70 г/л), тяжелая (70-50 г/л), сверхтяжелая (до 50 г/л).
Также у ребенка может быть скрытая анемия, которая напоминает по проявлениям другие формы заболевания, но симптоматика при этом проявляется существенно реже.
Лечение анемии у детей
Когда анемия у детей является не самостоятельным заболеванием, а симптомом другой патологии, все меры направляются на лечение первичного очага. В других же случаях первое, что должны делать родители, если у ребенка анемия, – это скорректировать его рацион. Необходимо не только сбалансированное питание, но и правильный режим приема пищи.
Детям старшего возраста рекомендуется употреблять больше говядины, печени, морепродуктов, зелени, бобовых, зеленых овощей и фруктов, овощных и фруктовых соков (свежевыжатых, а не пакетированных).
Если анемией болеет грудной младенец, находящийся на вскармливании материнским молоком, то нужно в первую очередь скорректировать рацион матери – включить в него не только богатые железом продукты, но и препараты железа, поливитаминные комплексы. Не следует затягивать с введением прикорма – мясного пюре, яичного желтка, фруктовых и овощных соков, овощей. Когда ребенок – на искусственном вскармливании, то педиатр должен назначить специальную молочную смесь с повышенным содержанием железа.
Клинические рекомендации для детей при анемии также включают дополнительный сон, достаточные прогулки на свежем воздухе, УФО, массаж, ежедневную гимнастику.
Осложнения заболевания
Если анемия у ребенка существует длительное время, то ее последствиями могут быть: выпадение волос, высокая ломкость ногтей. Тяжелая форма патологии может приводить к повышенной кровоточивости (геморрагический синдром), потерям сознания.