Диагностика при планировании беременности
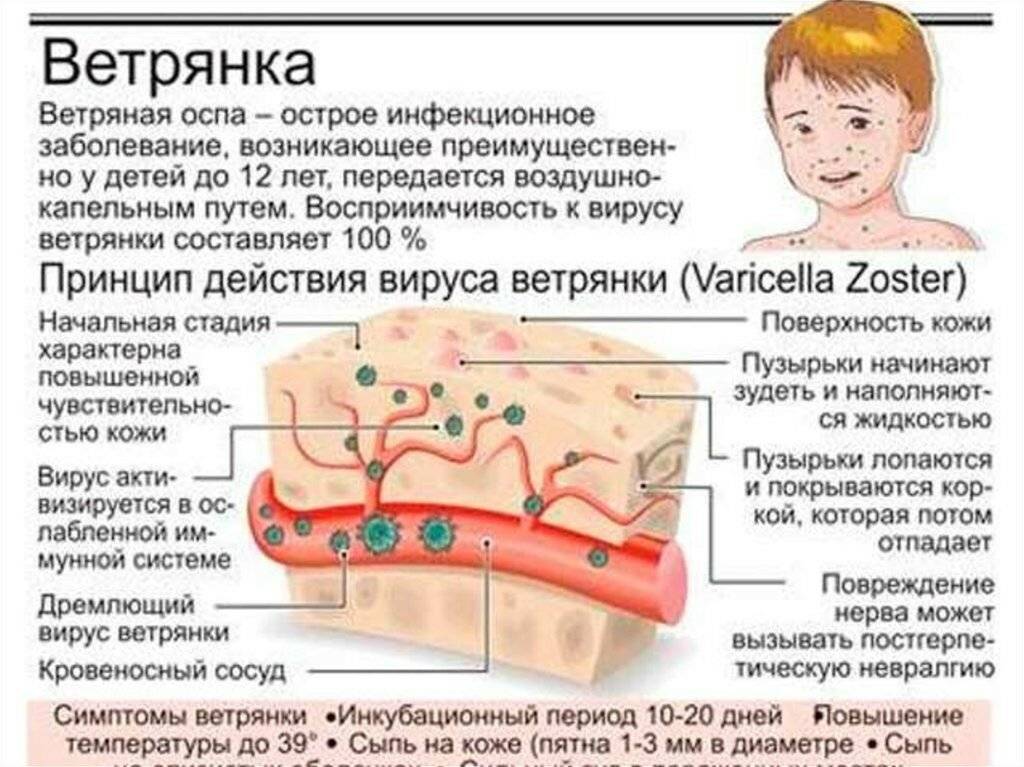
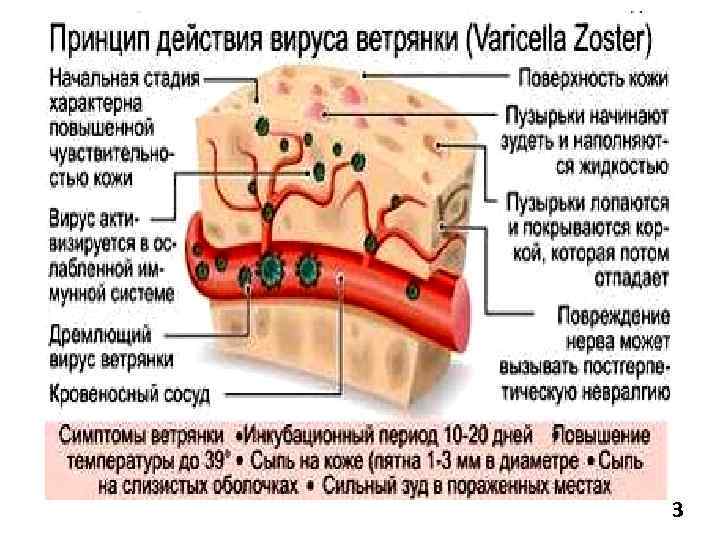
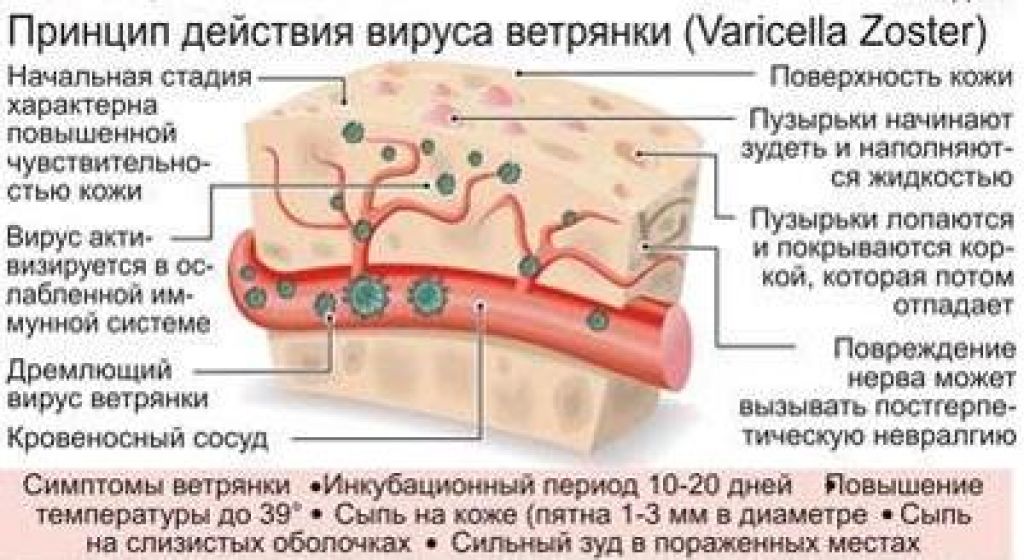
Возбудителем ветряной оспы является вирус Varicella Zoster (человеческий герпес третьего типа). Попадая в организм, он вызывает появление симптомов интоксикации и пятнисто-папулезной сыпи. У взрослых развитие инфекции (инкубационный период, продромальный период, время появление на теле характерных высыпаний, наступление выздоровления) затягивается. Если ребенок в возрасте от 3 до 6 лет болеет ветрянкой в среднем 15-20 дней, у взрослых болезнь может растягиваться на полтора месяца.
За это время вирус способен принести непоправимый вред здоровью. Если клеточный паразит вместе с кровотоком попадает в сердце, печень, поражает ткани легких, то возникают осложнения, угрожающие жизни. Так, например, при ветряночной пневмонии у беременных и у новорожденных детей смертность наступает в 50% случаях. Каждый второй больной умирает. Предотвращение подобных сценариев – ответственность, которая ложится на плечи женщины, планирующей стать матерью. Она должна точно знать, болела в детстве ветрянкой или нет.

Выяснить это можно, двигаясь в нескольких направлениях:
- Проще всего расспросить родителей, старших родственников, они должны знать, какими инфекциями в детстве болел их ребенок.
- Если такой возможности нет, нужно изучить записи в своей медицинской карте. У многих она хранится дома, в ней отмечаются все болезни, которыми ранее болел человек.
- Часто бывает так, что родных старшего поколения уже нет в живых, или они не помнят о том, что было в далеком прошлом, медицинские карты теряются при переездах, поэтому, вернее всего сдать анализ на ветрянку. У переболевшего человека к инфекции формируется иммунитет. После болезни вирус никуда не исчезает, он проникает в корешки спинномозговых нервов, впадает в латентную форму и сохраняется там пожизненно. Иммунитет контролирует его количество при помощи антител. Они находятся в крови. Их наличие у женщины, которая планирует стать матерью, защитит ее в течение беременности от повторного заражения. Их отсутствие должно заставить предпринять шаги, способные помочь свести риски инфицирования к минимуму.
Выяснить, есть антитела или нет, помогает ИФА (иммуноферментный анализ). Его можно сделать в поликлинике или в частном диагностическом центре. При его проведении берут кровь из вены. Из нее удаляют все ферменты, получают сыворотку. Ее смешивают с особым составом, в котором есть клетки живого вируса. И если в крови присутствуют антитела, реакция это покажет. На руки выдаются результаты с записью «обнаружено/не обнаружено».
При отрицательном ответе у женщины еще до беременности есть шанс пойти в поликлинику и сделать прививку от ветрянки. Она поможет предотвратить возможность заражения в период беременности. Прививать живую вакцину можно не позднее, чем за три месяца до предполагаемого зачатия. Это идеальный вариант. Но не все женщины пользуются такой возможностью. Поэтому медицине известны случаи развития ветрянки при беременности.
Особенности инкубационного периода
Коронавирус и все его мутации относятся к возбудителям ОРВИ (риновирусам, аденовирусам) с характерными способами передачи. Во-первых, аэрогенный путь. При чихании, кашле изо рта и носа больного человека вырываются возбудители, которые окружающие вдыхают при близком контакте. Во-вторых, контактно-бытовой путь. «Подхватить» инфекцию можно через контаминированную (зараженную) поверхность. В этом случае частички вируса попадают на руки, и человек сам заносит их в организм, трогая нос, рот, глаза. В отношении Омикрона ученые отмечают высокую активность, что объясняет ускоренное распространение инфекции среди населения.
Особенностью нового штамма стало сокращение инкубационного периода (по сравнению с Гамма COVID-19 и Дельта COVID-19). С момента попадания Омикрона в верхние дыхательные пути до появления первых признаков болезни проходит всего пару дней. Это связано с увеличением точечных мутаций (>50) в геноме самого Омикрона, которые изменяют свойства SARS-CoV-2. Кроме того, длительность инкубационного периода зависит от полученной вирусной нагрузки. Чем больше возбудителей, тем быстрее они преодолевают иммунную защиту. Учитывая контагиозность Омикрона, за один проезд в общественном транспорте можно «подцепить» инфекцию сразу от нескольких бессимптомных больных, то есть получить увеличенную дозу вируса. Во время инкубационного периода у человека отсутствуют признаки болезни, но он является носителем, поэтому потенциально опасен для окружающих. Заболеванию подвержена как взрослая, так и детская половина населения. И это еще одна отличительная черта нового штамма, поскольку предыдущие мутации коронавируса были не так страшны для детей.
Вопрос-Ответ
Как начинается ветрянка у детей?
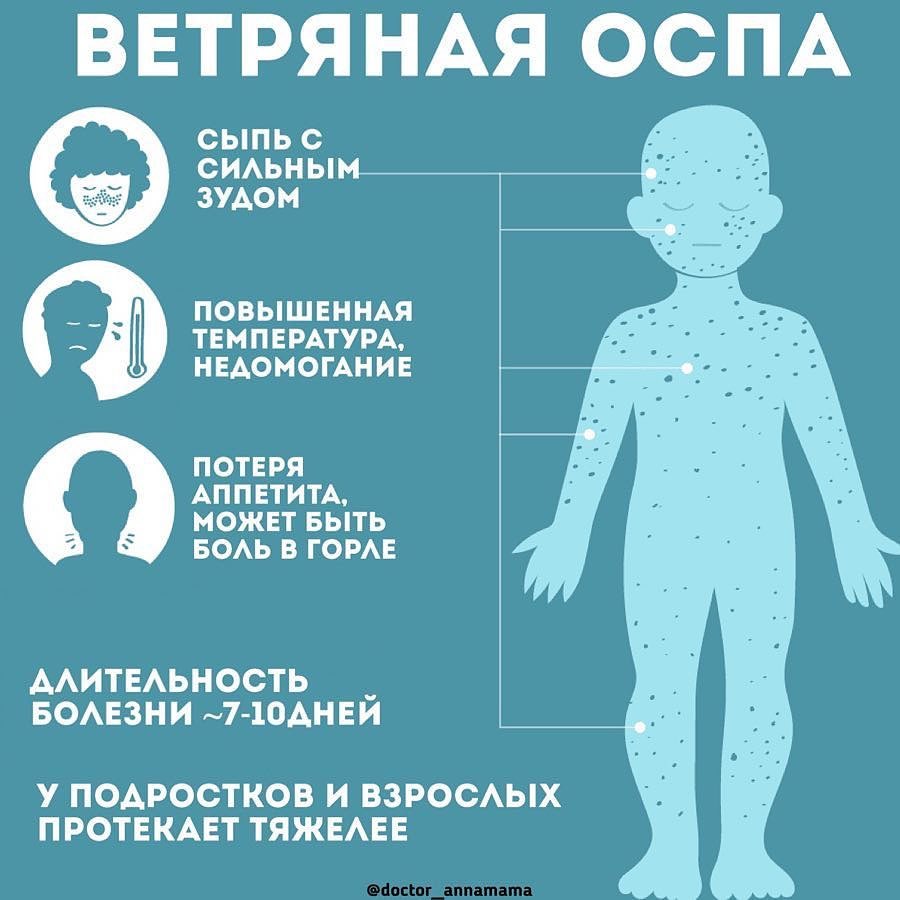
В большинстве случаев, первые признаки ветрянки у детей – резкое повышение температуры тела (чаще всего, до 39-40 °C), появление ветряночной сыпи, которая быстро заполняется жидкостью (на ладонях и подошвах сыпь, как правило, отсутствует), а затем и зуда. Спустя 8-10 часов пузырьки лопаются и покрываются корочкой, которую нельзя сдирать и расчесывать. Поскольку, к первым симптомам при травмировании папул ветряной оспы может присоединиться вторичная инфекция, образоваться рубцы. Симптомы ветрянки у взрослых полностью соответствуют симптомам болезни у детей.
Чем мазать высыпания при ветрянке?
Рекомендуется обработка везикул 1% раствором бриллиантового зеленого (“зеленка”), можно использовать 1-2% раствор марганцовки, а также любое другое антисептическое средство. После еды необходимо полоскать ротовую полость растворами антисептиков (приказ МОЗ № 354). Также для облегчения симптомов местно может использоваться каламиновый лосьон, возможен прием антигистаминных препаратов для лиц старше 1 года (например, хлорфенамин (Piriton)).
Можно ли при ветрянке выходить на улицу?
В острый период, когда клиническая картина (вялость, слабость, повышенная температура тела, сыпь с сильным зудом) имеет выраженный характер, гулять на улице и контактировать с другими людьми, не болевшими ветряной оспой, запрещено. Но, комнату, в которой находится больной, нужно обязательно проветривать. Начинать прогулки можно после исчезновения яркой симптоматики, примерно на 5 день болезни, но соблюдая правила безопасности для окружающих: выбирать места для прогулки вдали от людных мест и магазинов, следить, чтобы ребенок не потел, не купаться в водоемах.
На какой день проявляется ветрянка?
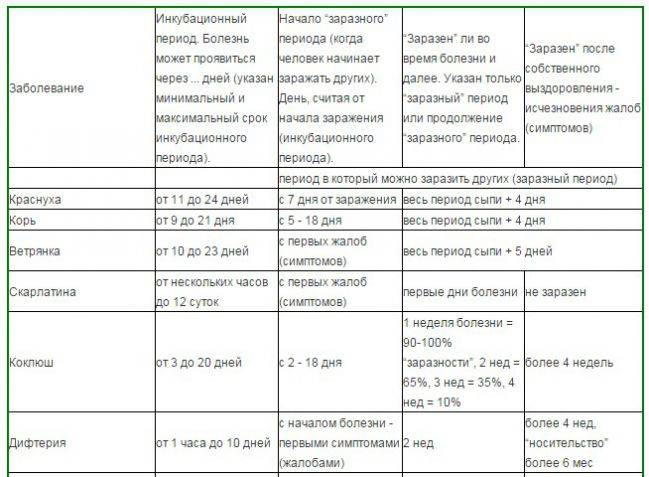
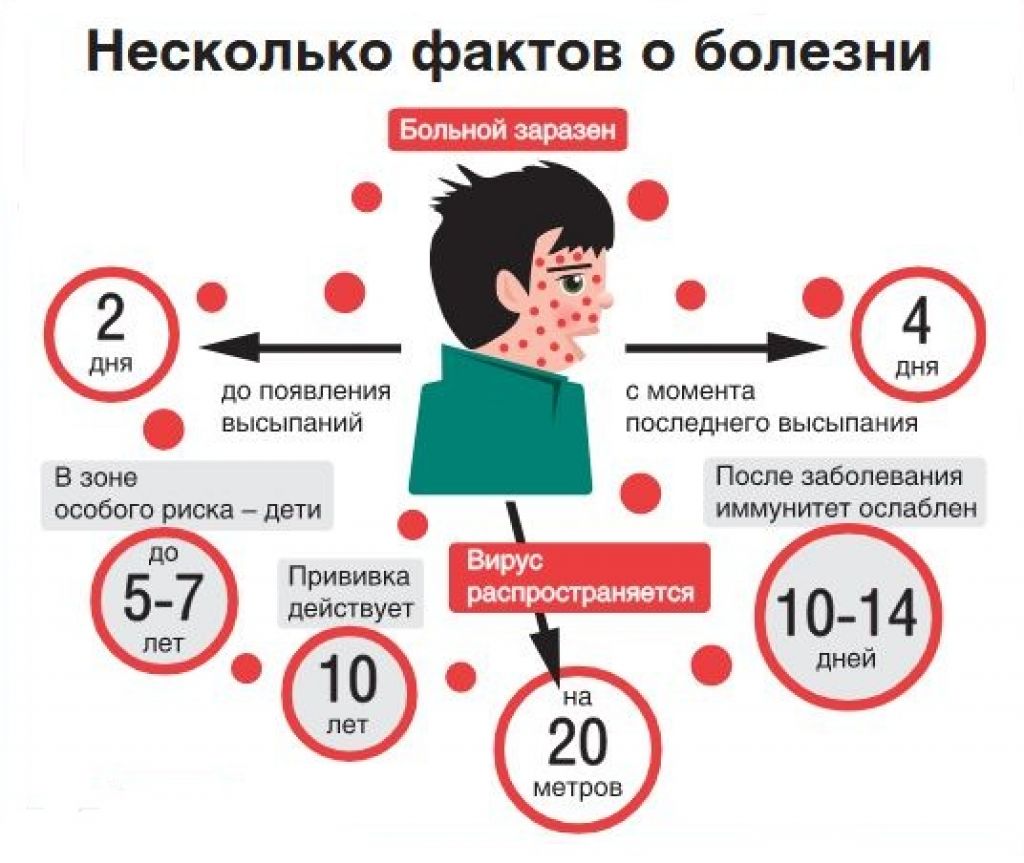
Инкубационный (скрытый) период ветряной оспы может длиться от 1 до 3 недель (в большинстве случаев, 2 недели). При этом, симптомы могут появиться не ранее 7 дней, но и не позже 21 дня с момента контакта с вирусоносителем. Человек перестает быть заразным, когда последние появившиеся кожные поражения (везикулы) покрываются корочкой.
Методы профилактики
Вакцинация — лишь одна из мер профилактики инфекции. Обычно врачи назначают приём витаминных комплексов для укрепления иммунитета. Общие рекомендации по предотвращению заражения сводятся к стандартным мерам: соблюдать гигиенические нормы, питаться сбалансировано.
Табличка-памятка для профилактики
| Беременным нужно | Беременным нельзя |
| Избегать массовых мероприятий. | Посещать образовательные учреждения (ясли и садики). |
| Сделать прививку старшему ребёнку, если он не болел ветряной оспой. | Контактировать с людьми с кожными высыпаниями и простудными симптомами. |
| Изолировать заболевшего малыша (временно отселить в другую комнату, отправить к бабушке). | Касаться кожных покровов заболевших оспой людей. |
Диагностика
Для определения клинической картины нужно сделать следующее:
- детально объяснить врачу симптоматику. Например, зуд беспокоит только в определенное время
- сдать анализы
- осмотреть тело пациента
- определить источник заражения
- найти следы самого клеща или его личинок
Обычно болезнь определяют по следующим критериям:
- гнойные пузырьки
- сухая корочка
- краснота на ягодицах
- чесоточные ходы (важнейший критерий)
Чтобы определить чесоточный ход, поражение можно покрасить йодом, маслом, содержащим минералы или просто надавить на эпидермис предметным стеклом. Это позволит блокировать доступ крови к пораженному участку и четко увидеть пораженное место. Еще его можно обнаружить с помощью дерматоскопии (во время процедуры обнаруживается и сам клещ).
Клеща можно обнаружить с помощью молочной кислоты. Одну каплю (40%) нужно нанести на любое поражение и подождать 5 минут. После разрыхленную кожу можно соскоблить острой ложкой, пока не появится капиллярное кровотечение. Полученный эпидермис нужно нанести на предметное стекло и посмотреть на него под микроскопом. Метод позволит определить большинство паразитов и продуктов их активности.
Что такое Ветряная оспа и опоясывающий герпес у беременных –
Ветряная оспа – это высокозаразное заболевание, характеризующееся эпидемическими подъемами заболеваемости в зимне-весенний период. Восприимчивость к ветряной оспе – всеобщая, за исключением детей первых месяцев жизни от матерей, ранее болевших ветряной оспой. Источником инфекции является человек, больной ветряной оспой или опоясывающим лишаем (с момента высыпаний до подсыхания везикул).
Распространение ветряной оспы происходит воздушно-капельным, контактным и трансплацентарным путем. После ветряной оспы развивается стойкий иммунитет, повторные случаи этого заболевания чрезвычайно редки. В пубертатном возрасте доля зараженных составляет 90 %. Только 5- 7 % женщин детородного возраста серонегативны и восприимчивы к ветряной оспе. Опоясывающий герпес – это вторичная инфекция, развивающаяся в результате активации латентной WZ-инфекции, у лиц, ранее болевших ветряной оспой. Беременные относятся к группе риска из-за гестационного снижения иммунитета. В ходе различных исследований было установлено, что на 1 000 родов приходится 5 случаев ветряной оспы и 2 случая опоясывающего герпеса.
В связи с физиологическим снижением иммунитета во время беременности возрастает вероятность инфицирования ветряной оспой ранее не болевших ветряной оспой женщин (5-6 %) и активации латентной инфекции в виде появления опоясывающего герпеса. При этом опасность для беременной представляет не сама WZ-инфекция, а вызванные ей осложнения: пневмонии, внутриутробное инфицирование плода, синдром потери плода. Ветряная оспа у беременных женщин осложняется WZ-пневмонией в 20 % случаев. Пневмонии развиваются при инфицировании ветряной оспой на поздних сроках гестации и быстро приводят к дыхательной недостаточности и вторичным бактериальным осложнениям. Смертность от WZ-пневмонии в целом по популяции составляет 10-20 %, но среди беременных достигает 45 % без проведения специфической терапии. При лечении ацикловиром смертность снижается до 10-11 % как у беременных, так и вне беременности.
Ветряная оспа может передаваться плоду трансплацентарно и трансцервикально восходящим путем во время беременности и во время родов и постнатально воздушно-капельным путем. Внутриутробно вирус передается плоду от матери, больной ветряной оспой, в 25 % случаев. Возможное влияние инфекции на плод зависит от срока беременности и тяжести инфекции у матери. Риск для плода и новорожденного составляет приблизительно 8 %. При этом осложнениями беременности являются самопроизвольные выкидыши и неразвивающиеся беременности в первой половине беременности в 3-8 % наблюдений и фетальный ветряночный синдром. Если заболевание у беременной возникло в I триместре, у 5- 12 % инфицированных новорожденных отмечаются врожденные пороки – атрофия конечностей, рубцы на коже, рудиментарные пальцы, атрофия коры большого мозга, а также параличи и судорожный синдром. Считается, что частота эмбриопатий и фетопатий после перенесенной в первые 20 нед беременности ветряной оспы составляет 2 %. При заболевании после 25 нед описаны лишь единичные случаи пороков развития плода.
Опасно инфицирование беременной ветряной оспой накануне родов, когда достаточный титр защитных специфических антител не успевает трансплацентарно передаться плоду. Если беременная заболела менее чем за 10 сут до родов, у плода могут развиться тяжелые поражения – неонатальная ветряная оспа. Летальность новорожденных в этом случае достигает 21 %. В отношении летальности время появления первичной экзантемы у новорожденного играет важную роль. Если у ребенка экзантема появляется в возрасте 5- 10 дней, то ожидаются тяжелые осложнения и летальность составляет 21 %. У детей, чьи высыпания видны уже в первые 5 дней жизни, тяжелых осложнений и летальных исходов не наблюдается.
В отличие от ветряной оспы при заболевании опоясывающим герпесом осложнений со стороны плода не наблюдается, так как у матери имеются специфические защитные антитела IgG и нет вирусемии.
Заразность
Причина болезни — вирус ветряной оспы, Varicella Zoster. Он входит в группу герпесвирусов и называется еще вирус герпеса третьего типа. В окружающей среде очень неустойчив, погибает под воздействием солнечных лучей. В каплях слюны сохраняет активность около 15 минут. Ветряночный вирус умеет распространяться на большие расстояния — за что он и получил свое название.
Источником инфекции является человек, больной ветрянкой. Он становится заразным с последнего дня инкубационного периода — то есть еще до появления симптомов. Прекращается заразность на пятый день после появления последних высыпаний. Распространение инфекции происходит воздушно-капельным путем — вирус выделяется с капельками слюны при чихании, кашле. При этом необязательно быть в тесном контакте с больным — вирус может проходить даже в соседние помещения через вентиляционные решетки.
Взрослые заражаются ветрянкой обычно при уходе за больным ребенком или при нахождении в одном помещении с больным. Заболеть может лишь тот взрослый, который в детстве не болел ветрянкой. Повторные случаи ветряной оспы казуистически редки. Исключение составляют взрослые с ослабленным иммунитетом — онкологические заболевания, ВИЧ-инфекция.
Вирус после перенесённой ветрянки пожизненно остается в организме. Именно его присутствие обеспечивает поддержание специфического иммунитета и препятствует возникновению повторных случаев. Реактивация инфекции происходит на фоне переохлаждения, стресса, ослабления иммунитета и проявляется в виде опоясывающего герпеса, который также бывает лишь однократно.
Распространённость
В 2018 году заболеваемость в России составила 570 случаев на 100 тысяч населения. Из этого количества заболеваемость взрослых всего 10%. Болеют мужчины и женщины одинаково. Регистрируется ветрянка во всех регионах. У ветрянки прослеживается чёткая сезонность — пик заболеваемости приходится на осень и зиму.
Виды
Ветряная оспа протекает в нескольких клинических формах:
- типичная — с недомоганием и пузырьковой сыпью (обычно без гноя);
- рудиментарная — с очень скудной сыпью;
- геморрагическая — содержимое пузырьков кровянистое;
- генерализованная — с поражением внутренних органов.
Гнойные пузырьки при ветрянке у взрослых появляются в случае присоединения вторичной инфекции. Обычно это наблюдается при неправильном уходе за кожей, несоблюдении гигиены.
Выделяют три степени тяжести ветрянки:
- легкая;
- средняя;
- тяжелая.
Степень тяжести определяется по выраженности симптомов интоксикации, обильности сыпи.
Как лечить ветряную оспу?
После того, как инфекция диагностирована, важно начать лечение как можно скорее. Для этого применяется противовирусная терапия в сочетании с иммуноглобулином против вируса ветряной оспы
Доступные противовирусные препараты включают ацикловир, валацикловир и фамцикловир. Все эти лекарства имеют категорию В по классификации рисков для плода по FDA: исследования на животных не выявили риски отрицательного воздействия на плод, надлежащих исследований у беременных женщин не было. Таким образом, применение этих препаратов у беременных возможно в случаях, когда ожидаемая польза терапии для матери превосходит потенциальный риск для плода или грудного ребенка. Возможно пероральное и внутривенное введение препаратов, в зависимости от тяжести инфекции.
Ацикловир представляет собой синтетический нуклеозидный аналог гуанина, обладающий высокой специфичностью в отношении клеток, инфицированных вирусом ветряной оспы или вирусом простого герпеса. Препарат ингибирует вирусную ДНК-полимеразу и останавливает репликацию вируса в инфицированных клетках. Поскольку пероральная форма ацикловира имеет низкую биодоступность, необходим его частый прием per os для достижения терапевтических уровней в крови. Оптимальная доза составляет 800 мг 5 раз в сутки per os в течение 7 дней.
Валацикловир и фамцикловир являются пролекарствами ацикловира и пенцикловира соответственно. Эти пролекарства имеют более длительный период полураспада и более высокую пероральную абсорбцию и биодоступность. Поэтому их можно принимать реже, что удобнее для пациента. Все беременные женщины должны получать валацикловир по 1 г 3 раза в сутки в течение 7 дней или фамцикловир по 500 мг 3 раза в сутки.
По сравнению с плацебо противовирусная терапия сокращает продолжительность лихорадки и симптомов ветряной оспы у иммунокомпетентных взрослых, если ее начать в течение 24 часов после появления сыпи. При введении в течение 24 ч и до 72 ч после появления сыпи ацикловир эффективно снижает материнскую смертность и риск тяжелых осложнений, особенно при внутривенном введении. При развитии пневмонии, ассоциированной с ветряной оспой, оптимальная доза обычно составляет 10–15 мг/кг массы тела в/в каждые 8 ч в течение 5-10 дней.
Как упоминалось выше, противовирусную терапию можно назначать отдельно или в сочетании с иммуноглобулином в дозе 125 МЕ/10 кг массы тела.
Как лечат ветряную оспу у беременных
Для лечения ветрянки при беременности применяют безопасные для деликатного положения женщины противовирусные препараты и обрабатывают сыпь растворами антисептических средств. Специфическая терапия оправдана только в осложненных случаях. В основном лечение носит симптоматический характер: будущей маме назначают лекарственные препараты, снимающий зуд и раздражение кожных покровов, а также средства, которые понижают температуру и укрепляют иммунитет.
Вот как выглядит стандартная программа лечения:
- будущей маме назначают противовирусное лекарственное средство Ацикловир;
- рекомендуют обрабатывать пораженные места кожи зеленкой или раствором марганцовокислого калия;
- после родов делают инъекцию иммуноглобулина маме и младенцу.
Болеющая ветрянкой женщина может смело начинать кормить малыша грудью – противовирусный препарат, который ей назначат, на состав молока негативного влияния не окажет.

Диагностика
В большинстве случаев диагноз ветряной оспы ставят на основе беседы с больным и специфических симптомов. Врач спрашивает, был ли недавний контакт с инфицированным человеком, и изучает, как выглядит и развивается сыпь.
При нечеткой клинической картине врач дополнительно назначает лабораторные тесты, подтверждающие наличие активности Varicella Zoster в организме. Обычно проводят:
- Иммуноферментный анализ (ИФА). Позволяет выявить высокий уровень антител IgM и IgG к вирусу-возбудителю и нарастание их титра более чем в 4 раза в течение 10 дней.
- Полимеразную цепную реакцию (ПЦР). Дает возможность определить наличие ДНК вируса Varicella Zoster в крови больного.
Дифференциальная диагностика
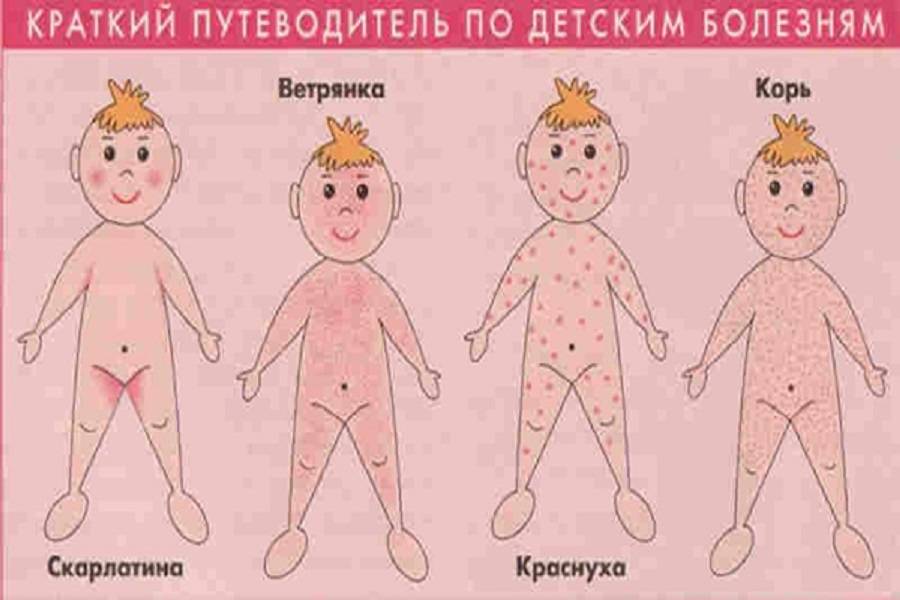
Ветряную оспу следует отличать от других патологий с похожими кожными высыпаниями.
Болезни с похожими симптомами:
| Название болезни | Описание | Особенности сыпи | В чем отличие от ветрянки |
|---|---|---|---|
| Опоясывающий герпес | Вирусное заболевание с высыпаниями на коже и сильной болью | Сыпь появляется в районе ребер | Возникает у людей, которые уже перенесли ветрянку в детстве. Причины: переохлаждение, травмы грудной клетки или ослабление иммунитета |
| Ящур | Вирусная инфекция, которая передается через пищу или воду от крупного рогатого скота | Сыпь преимущественно на кистях и в межпальцевых промежутках кистей и стоп, а также в ротовой полости и на половых органах | Эрозии, остающиеся после вскрытия везикул, склонны группироваться |
| Стрептодермия | Бактериальное поражение кожи, которое возникать после контакта с больным на ангину или другую стрептококковую инфекцию | Высыпания видны на лице и конечностях | Сыпь никогда не переходит на волосистую часть головы. Общее состояние человека при этом удовлетворительное, температура тела повышается редко |
| Аллергическая реакция | Индивидуальная непереносимость определенных лекарств | Появляется схожая с ветряной оспой кожная сыпь с выраженным зудом и отеком | Сыпь может появляться уже спустя несколько часов с момента приема лекарства и также быстро и бесследно исчезать |
Легкие формы ветрянки лечатся в домашних условиях, при среднетяжелом и тяжелом течении или развитии осложнений показана госпитализация в инфекционный стационар.
Госпитализация показана при тяжелом течении ветрянки или при появлении осложнений. Фото: Wavebreakmedia / Depositphotos
При тяжелом течении заболевания проводят медикаментозную терапию с использованием следующих лекарств:
- Противогерпетические средства — ацикловир, фамцикловир, валацикловир. Нацелены на подавление вируса герпеса и ускорение восстановления. Используются курсом от 7 до 14 дней.
- Нестероидные противовоспалительные препараты (НПВС) — парацетамол, ибупрофен. Позволяют снизить температуру тела, устранить головную боль.
- Антигистаминные препараты — лоратадин, дезлоратадин. Назначаются при сильном кожном зуде.
Дополнительно врачи могут использовать антибиотики, иммуномодуляторы, витаминные комплексы и др.
Чем мазать сыпь?
При легких формах заболевания единственным лечением может быть локальная обработка элементов сыпи и личная гигиена.
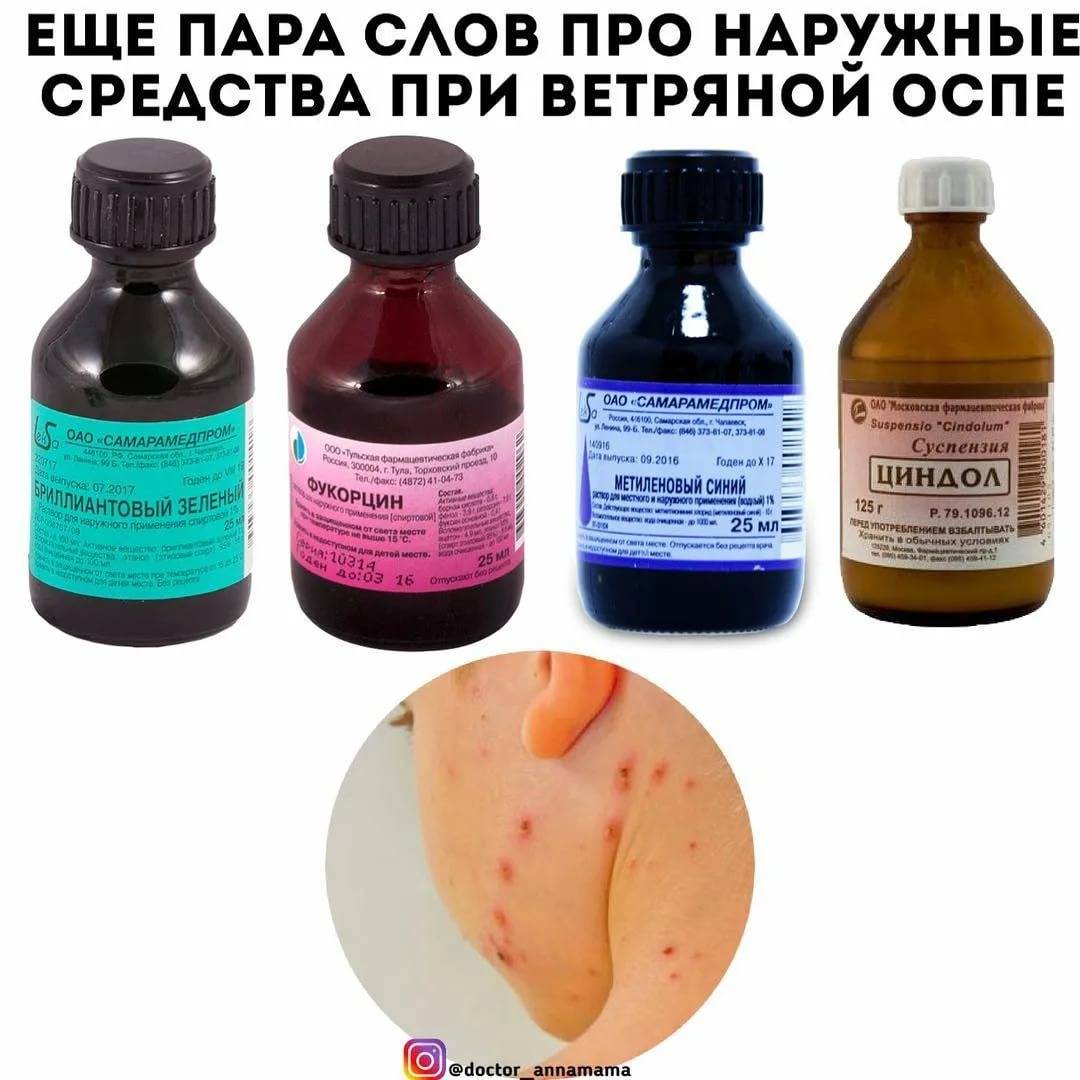
Чаще всего для местного лечения используются спиртовые красители — бриллиантовый зеленый или метиленовый синий. Врач также может применять антисептики (хлоргексидин, фукорцин) и косметические средства с содержанием цинка (каламин). Последние не только выступают антисептиком, но и устраняют зуд.
Каламин применяют при различных кожных заболеваниях, в том числе ветрянке. Фото: benedamiroslav / Depositphotos
Диагностика ветрянки
Для диагностики ветрянки редко применяют какие-либо специальные исследования. Для подтверждения диагноза врачу достаточно зафиксировать её характерные симптомы: повышенная температура, после нее — зудящая сыпь, пузырьки и образование корочек.
Обычно наиболее типичным симптомом ветрянки является ветряночная сыпь, и этого достаточно, чтобы отличить ее от других болезней, хотя иногда ее принимают за другие поражения кожи, например, укусы насекомых или чесотку (заразное кожное заболевание, вызывающее сильный зуд). Если вы не уверены в том, что именно вызывает симптомы, врач может сделать простой анализ крови, чтобы определить вирус.
Когда обращаться к врачу
1. При появлении на коже сыпи, похожей на ветряночную, повышении температуры и общем недомогании, вызовите врача на дом. Врач сможет исключить другие причины сыпи, подтвердить или опровергнуть ваши предположения о ветрянке. Кроме того, врач обязан занести информацию о заболевании в вашу медицинскую карту и сообщить в органы санитарно-эпидемического контроля, организовать карантинные мероприятния в коллективе, который посещал больной. Взрослым на время болезни, а также на время ухода за ребенком положен больничный лист.
2
Особенно важно обратиться за медицинской помощью, если:
- вы беременны;
- у вас ослаблен иммунитет (защитная система организма);
- больному ребенку меньше четырех недель.
В этих случаях ветряка может вызывать тяжелые осложнения, если ее не лечить
Крайне важно обратиться к врачу, чтобы вы смогли получить надлежащее лечение
3. Обратитесь к терапевту, если вы заболели ветрянкой в период грудного вскармливания. Врач скажет вам, следует ли вам продолжать кормить ребенка грудью.
Анализ крови при ветряной оспе
После того, как вы обратились к терапевту, вам может потребоваться сдать кровь на анализ, чтобы проверить, есть ли у вас иммунитет к ветрянке. Если вы в прошлом уже болели ветрянкой, крайне маловероятно, что вы заболеете ею повторно. Если вы не болели ветрянкой или вы не уверены, что болели, может потребоваться анализ на состояние иммунитета.
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Как лечить ветряную оспу?
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.
Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.
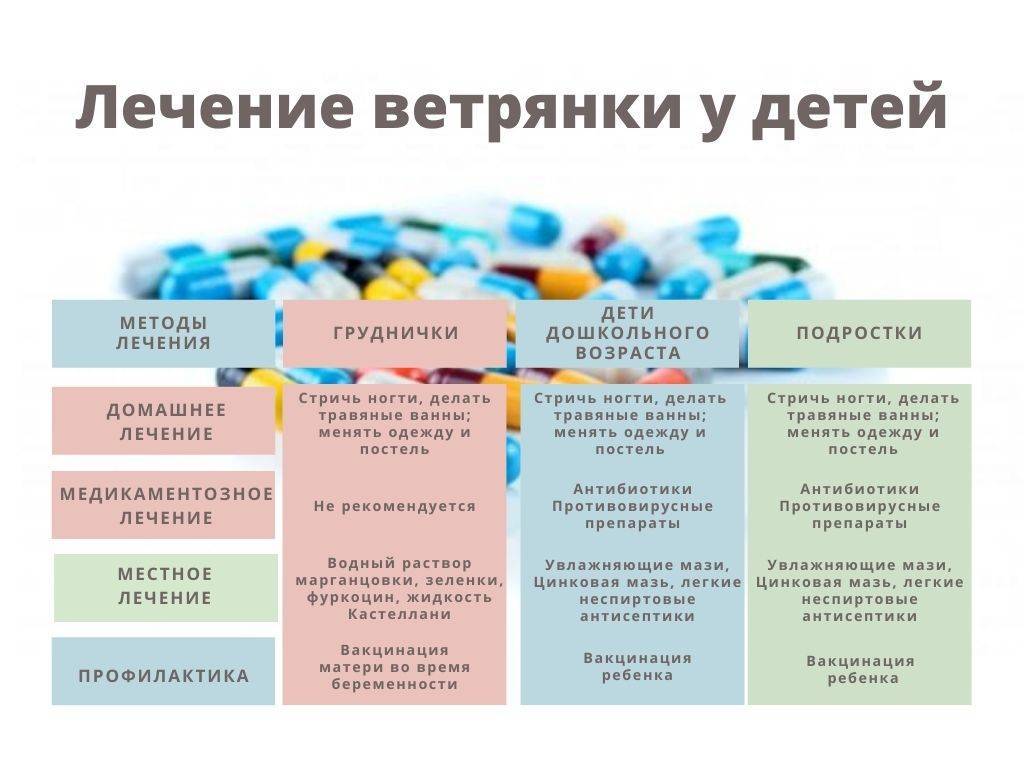
Лечение ветрянки
Ветрянка у детей до 1 года лечится практически так же, как и у более взрослого населения. Лечение назначается в зависимости от степени тяжести заболевания:
- Противовирусная терапия проводится в условиях стационара при тяжёлой степени ветрянки.
- В свою очередь, лёгкая и средне-тяжёлая степени спокойно вылечиваются в домашних условиях.
Если высокая температура держится долгое время, её можно сбить с помощью жаропонижающих средств (например, перед сном). Но следует помнить о том, что антитела к вирусу ветряной оспы вырабатываются именно при повышенной температуре, поэтому всё время её снижать не нужно. В любом случае, необходимо лечить ребёнка по назначениям врача, а также спросить, что лучше сделать в том или ином случае. Например, некоторые педиатры назначают вместо жаропонижающих препаратов антигистаминные средства.
В том случае, когда у ребёнка появляются осложнения (распространённые высыпания на слизистых оболочках, присоединение бактериальной инфекции, воспалительные процессы во внутренних органах), его направят в стационар, где он будет находиться под пристальным наблюдением врачей и получать соответствующее лечение.
Ветрянка у грудничка требует соблюдения домашнего режима. Необходимо следить за тем, чтобы у малыша не возникло обезвоживание. Можно давать ему пить воду, чай или компот. При этом большая роль отводится уходу за кожей.
Как ухаживать за кожей малыша?
Ребёнку до года сложно объяснить, что расчёсывать элементы сыпи нельзя. Он всё равно будет пытаться избавиться от зуда таким образом, а это приведёт к распространению вируса и образованию новых высыпаний. Поэтому родителям необходимо следить за тем, чтобы эти действия сводились к минимуму. Малышу можно надевать рукавички, которые будут смягчать воздействие на кожу. Чтобы зуд не увеличивался, нужно регулярно проветривать комнату, следить за температурой в ней, а также за тем, чтобы ребёнку не было жарко (пот раздражает кожу, что усиливает неприятные ощущения).
Чтобы легче было отслеживать, на какой стадии находится ветрянка у грудничка, можно использовать зелёнку. Она не ускоряет выздоровление, но помогает визуально определять новые высыпания, а также немного снимает зуд.
Не стоит полностью отказываться от купаний. Главное — не растирать кожу после этого, чтобы не нарушить целостность пузырьков с серозной жидкостью. А также необходимо помнить о регулярной смене постельного белья и одежды.
Беременность и ветряная оспа. Стоит ли беспокоиться?
Во время периода ожидания ребенка иммунитет у женщины снижается. Это необходимо для того, чтобы организм не отторгал будущего малыша.
Если в детстве женщина переболела ветряной оспой, то второй раз она не заболеет. В крови уже присутствуют необходимые антитела, которые защищают ее и будущего ребенка.

У тех 5–6% женщин, которые не болели ветрянкой в детском возрасте, существует риск инфицирования вирусом варицелла-зостер. Ветрянка и беременность совместимы, и врачи не рекомендуют делать аборт.
Риски для женщины и плода меняются в зависимости от срока гестации:
- Срок до 20 недель – угроза развития осложнений для ребенка составляет всего 5%. В таких случаях выявляется врожденный синдром ветряной оспы. Он выражается в нарушении функций коры головного мозга, атрофии конечностей, параличах, судорожных состояниях, рубцовых изменениях на кожных покровах.
- После 20 недель – риск снижается до 2%. В любом случае при ветрянке во время беременности показано УЗИ и дополнительные исследования. В обязательном порядке проводится амниоцентез – забор околоплодной жидкости. Это позволит выявить генетические и хромосомные аномалии у будущего ребенка и оценить дальнейшие риски. Кроме этого, рекомендуется пройти кордоцентез – забор пуповинной крови у ребенка.
- Если беременная заболела ветрянкой за 7–10 дней до родоразрешения, то у ребенка развивается неонатальная ветряная оспа. Это состояние опасно своими осложнениями – энцефалитом, воспалительными заболеваниями печени и дыхательных путей.
Диагностика ветрянки у беременных основывается на осмотре и опросе пациентки
Особое внимание уделяют переболевшим женщинам. Обязательно проводится внеплановое УЗИ для определения пороков развития у будущего малыша
Если на обследовании врач определил типичные для вируса патологические изменения у плода, то рекомендуется провести анализ околоплодной жидкости.
Общая симптоматика
Симптомы существенно зависят как от возраста, так и от индивидуальных особенностей заболевшей женщины. Если беременная заболела ветрянкой, то начинают проявляться следующие симптомы:
- часто начинает болеть живот;
- повышается температура тела;
- наблюдается общее недомогание;
- через 2 дня начинает появляться сыпь в виде красных пузырьков, наполненных мутной жидкостью;
- высыпания появляются эпизодически;
- эпизоды повторяются через каждые 3–5 дней.
Симптомы ветряной оспы у беременных аналогичны детским признакам ветрянки, только количество высыпаний гораздо больше. Заболевание сопровождается сильной интоксикацией. Сыпь начинает развиваться позднее, чем при ветрянке у детей. Волдыри всегда появляются с гнойным содержимым.
Анализ на ветрянку при беременности
Это не обязательное исследование. Зачастую достаточно клинических проявлений, чтобы поставить правильный диагноз. Однако, существует возможность проведения специфического исследования. При сомнениях можно провести анализ на иммуноглобулины М и G к вирусу ветряной оспы.
Данные антитела начинают определяться в организме только на 5 день после начала периода высыпаний. После, IgG к вирусу ветрянки сохраняется у человека пожизненно, поэтому он будет определяться всегда. Вирус ветряной оспы также вызывает еще одно заболевание — опоясывающий лишай, поэтому при прямом контакте с носителем, даже при перенесенной ветрянке, возможно возникновение данной патологии.
Если проводить обследование грудничку, первые 6-7 месяцев, в его крови также будут определяться данные антитела, которые были переданы через плаценту во время беременности.
Вторичное инфицирование ветрянкой при беременности
Если инфекция хроническая, то есть женщина уже ранее переболела данным вирусом, то вероятность формирования пороков у малышей встречается крайне редко. Но здесь также могут возникнуть различные проблемы, если вирус, попадая в организм, провоцирует рецидивирующую форму. В этом случае он может повреждать плаценту, которая, в свою очередь, является своеобразным фильтром и при её повреждении нарушается кровоток в маточно-плацентарном круге кровообращения, что также может привести:
- к формированию неразвивающейся беременности;
- к формированию пороков развития плода – крайне редко, но единичные случаи в мировой практике есть.
Детская и неопасная?
 АО Семейный доктор – Ветряная оспа – преимущественно детское заболевание
АО Семейный доктор – Ветряная оспа – преимущественно детское заболевание
Детских болезней достаточно много, и, как правило, заболевание стараются предотвратить, для чего проводится иммунопрофилактика – ребенку делают соответствующие прививки. Прививок от ветряной оспы в Национальном календаре профилактических прививок – нет. Вернее, всё же есть, но эту прививку рекомендуется делать лишь тем, кто находится в группе риска (в первую очередь тем, у кого проблемы с иммунитетом – ВИЧ-инфицированным, онкобольным, тем, кто страдает тяжелыми хроническими заболеваниями). Почему так?
Считается, что ветрянкой болеют один раз: формируется устойчивый специфический иммунитет, который сохраняется всю жизнь. То есть достаточно переболеть в детстве, и больше ты с этой болезнью не встретишься. Во всяком случае, данное утверждение справедливо для подавляющего большинства. В детстве же ветрянка переносится легко. А вот если детство позади, а встречи с ветрянкой не было, то лучше её избегать и впредь. Взрослые переносят это заболевание гораздо хуже. Так что, если вы – не болевший ветрянкой взрослый, то лучше подстраховаться и сделать прививку.
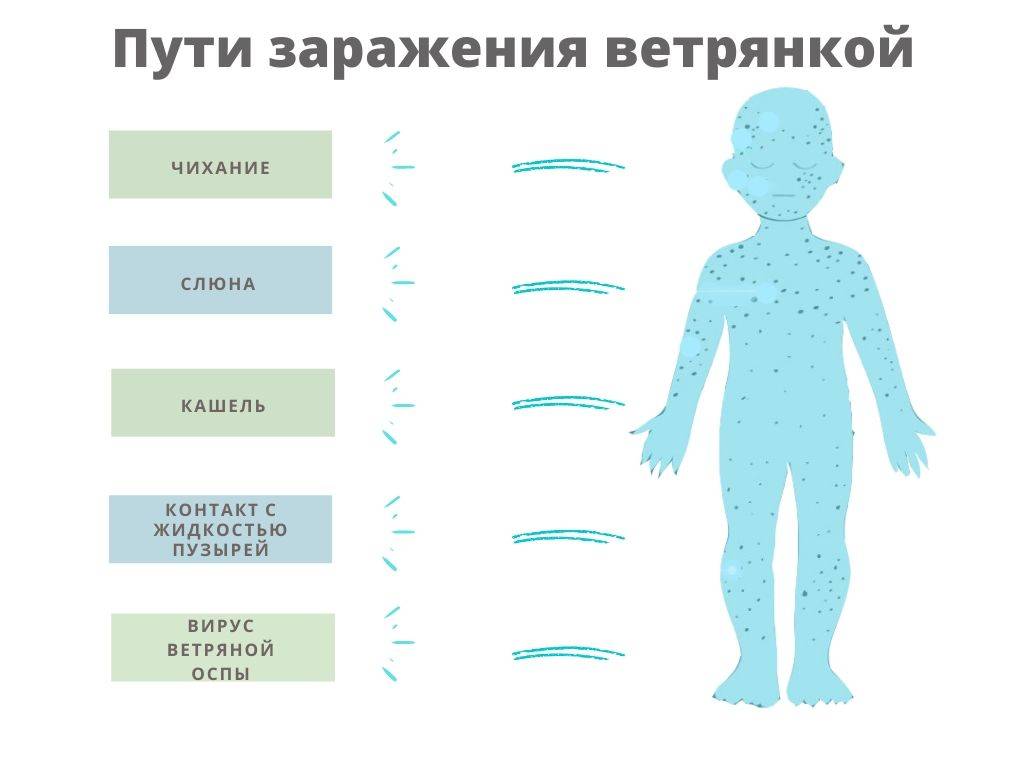
Как передается ветрянка
Механизм передачи ветрянки — аэрозольный, путь передачи — воздушно-капельный. При разговоре, чихании и кашле больной человек выделяет огромное количество возбудителей во внешнюю среду, которые с током воздуха могут переноситься на большие расстояния.
Заразиться можно, находясь с больным человеком в одной комнате или непосредственно с ним разговаривая. Возможна трансплацентарная передача вируса от матери плоду.
Инфицирование ветряной оспой маловероятно через третьих лиц, различные предметы и вещи.
После перенесенного заболевания у человека формируется стойкий пожизненный иммунитет. Устойчивость новорожденного к ветрянке обусловлены полученными от матери антителами, которые циркулируют в крови малыша несколько первых месяцев его жизни.
Причины возникновения ветрянки
Возбудителем ветряной оспы называют вирус Варицелла-Зостера или вирус герпеса 3 степени. Заразиться вирусом возможно воздушно-капельным путем либо через жидкость, что находиться во волдырях при личном контакте. Данный вирус коварен, ведь можно заразиться за несколько дней до появления признаков болезни у человека и даже после выздоровления. Т.е заразившийся человек даже не подозревает, что он инфицирует других.
Когда женщина беременна, ее иммунитет значительно ослабляется и существенно изменяется гормональный фон. Так что заразиться ветрянкой беременной не так уже и невозможно.












![Как лечить ветрянку [ветряную оспу]? ~ медиком](https://eco-mama.ru/wp-content/uploads/3/4/2/342aa97bf7c36f9bae7fe0f90e2455ee.jpeg)