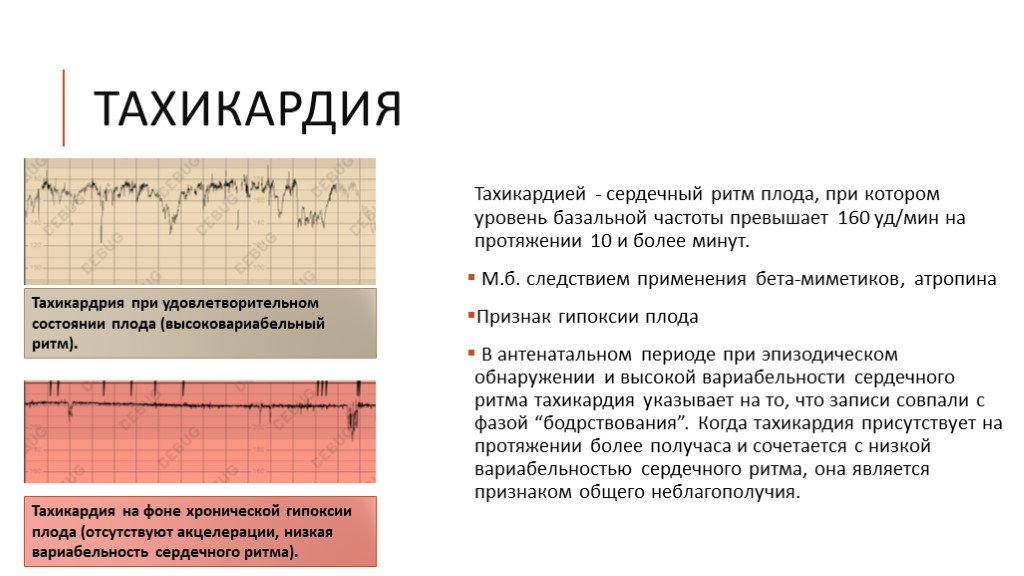
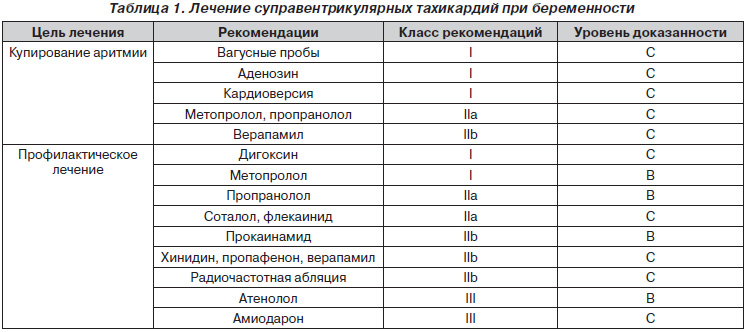
Причины учащенного сердцебиения
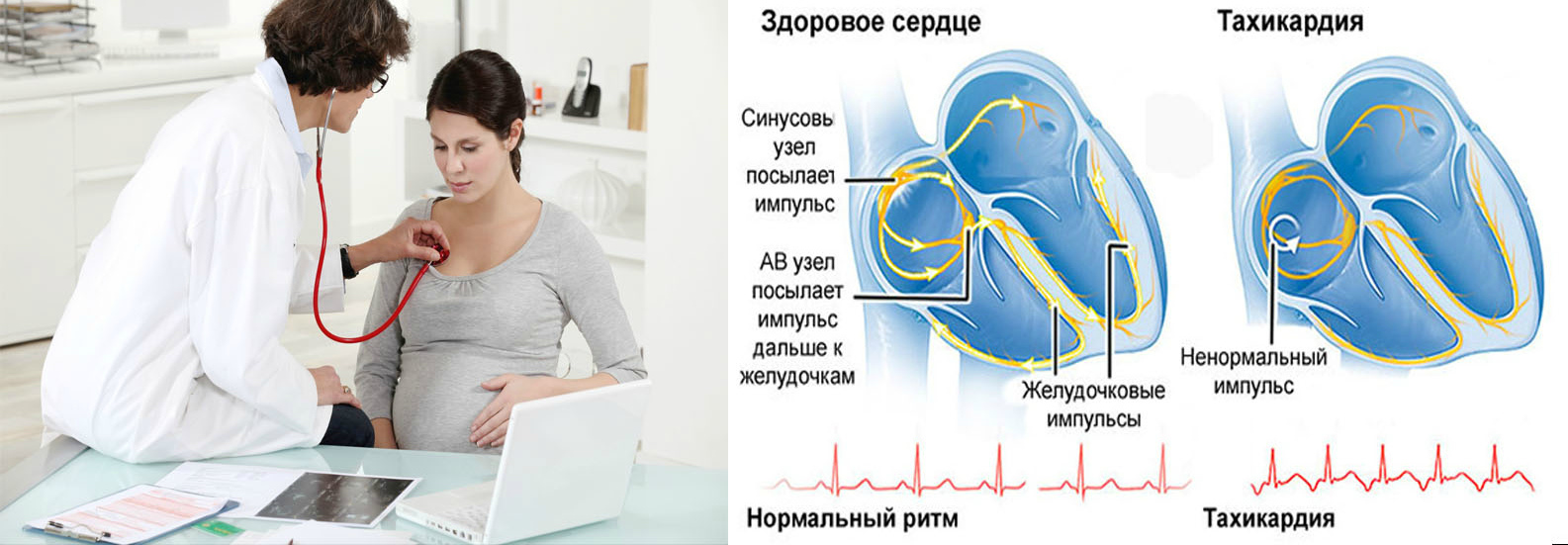
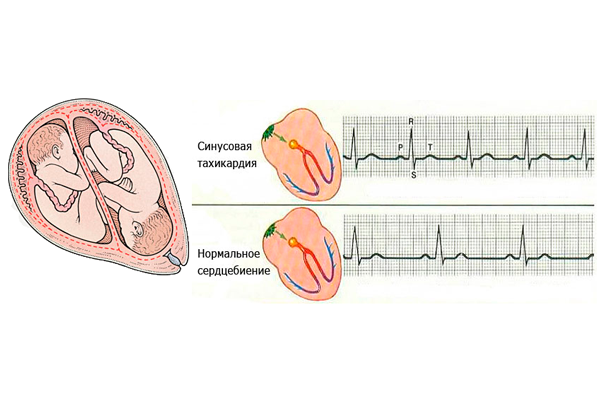
Синусовая тахикардия — учащенное сердцебиение безе перебоев — это вариант нормы. Причины, которые ее запускают — физиологические и эмоциональные нагрузки.
Но иногда она может быть связана с системным патологическим процессом, например:
- падением сахара в крови;
- повышением температуры тела;
- снижением артериального давления;
- опухолью надпочечников;
- анемией.
Также синусовую тахикардию может провоцировать употребление:
- кофе;
- энергетиков;
- крепкого чая;
- некоторых лекарственных препаратов.
Остальные виды тахикардии являются патологическими. Основными причинами в этом случае становятся:
- ИБС;
- повышенное артериальное давление;
- атеросклероз сосудов миокарда;
- миокардит;
- кардиомиопатии;
- пороки сердца;
- хронические заболевания бронхов и легких;
- избыток веса;
- саркаидоз и амилоидоз;
- постинфарктный кардиосклероз;
- нарушение работы щитовидной железы.
Симптомы
Многие будущие мамочки игнорируют сигналы тахикардии при беременности, считая, что это ни к чему опасному не приведет. Конечно, легкие приступы сердцебиения почти незаметны и не доставляют неприятностей беременной. Но когда ЧСС учащается и становится регулярной, следует сразу же сказать об этом своему врачу.
Тахикардию при беременности относят к нормальным явлениям. Частое сердцебиение возникает вследствие увеличенного объема циркулирующей крови. Это позволяет обеспечить ребенка в утробе всеми необходимыми питательными веществами и кислородом, благодаря чему он будет правильно развиваться.

Диарея — один из признаков тахикардии
Иногда появляются такие признаки недуга, которые нельзя игнорировать:
- расстройство желудка;
- головокружение;
- тошнота;
- сонливость, быстрая утомляемость и слабость;
- резкие перепады настроения;
- болезненные ощущения за грудиной, в области сердца;
- обморок;
- онемение любой части тела;
- констипация;
- рвота.
Сроки обнаружения ЧСС плода
В первые месяцы гестации уже слышно сердечко будущего ребенка. С помощью ультразвуковой диагностики специалисты на 5-й неделе гестации слышат сердечно. Еще раньше (на 3-й или 4-й неделе) ЧСС плода можно услышать, пройдя диагностику вагинальным датчиком. Именно на этих сроках можно услышать сердце своего будущего ребенка первый раз.
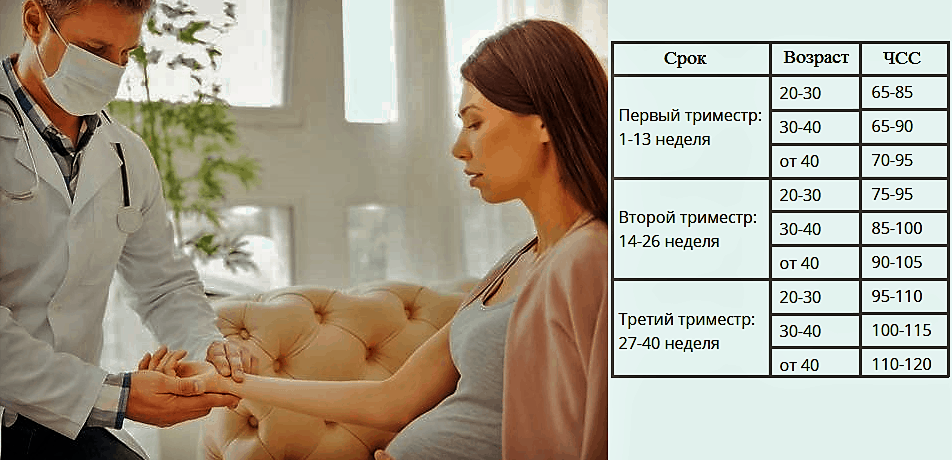
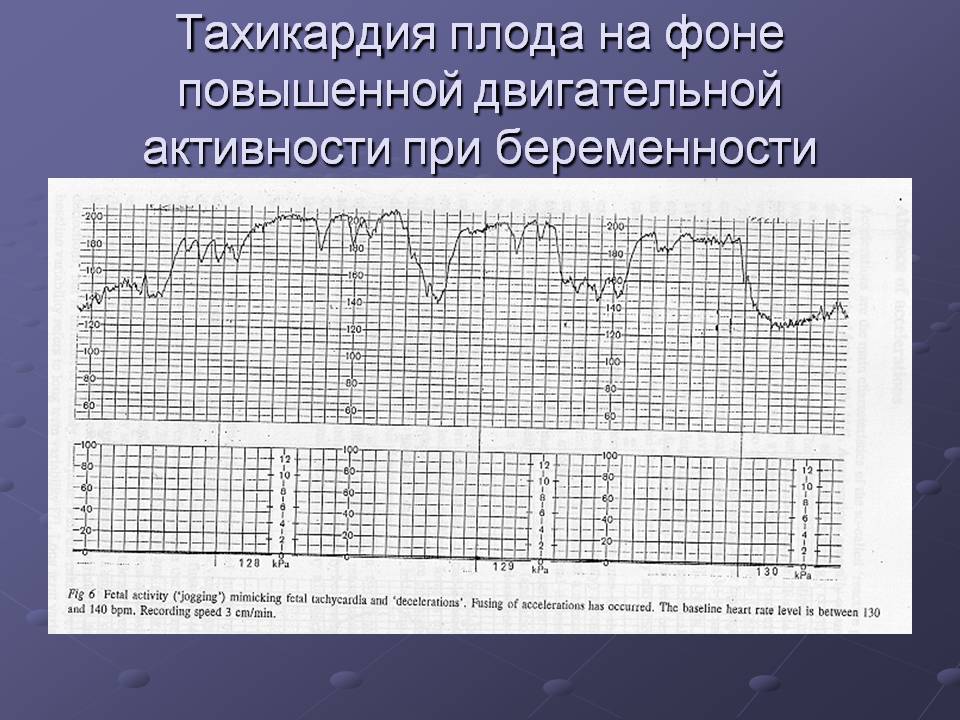
Со сроком вынашивания и с активностью плода меняется и ЧСС. 110-130 ударов в мин регистрируют на 6-8-й неделе. Максимум 190 ударов выслушивается в 8-11 нед гестации, а 140-160 ударов можно услышать, начиная с 11-й недели от зачатия. Гинеколог должен оценить, в какой фазе находится активность ребенка во время определения ЧСС, время проведения процедуры, есть ли у будущего малыша болезни, и есть ли определенные патологии у его мамы.
Диагностика
Проведение адекватной дифференциальной диагностики невозможно без выполнения ряда обследований:
- ЭКГ в комбинации с допплерографией: отследить не только деятельность сердечных структур, но и кровопотоки;
- ЭХО КГ: выявляет возможные расстройства деятельности сердца, пороки клапанов, иные патологические состояния;
- различные лабораторные обследования – анализы крови, мочи;
- консультации кардиолога, невролога, окулиста, а также эндокринолога, по необходимости – кардиохирурга.
Только полнота информации от вышеперечисленных диагностических процедур позволяет специалисту выявить первопричину тахикардии при вынашивании малыша, чтобы подобрать рациональные мероприятия по ее устранению.
Симптомы тахикардии
Тахикардия устанавливается с помощью измерения частоты пульса. Больные с тахикардией также могут жаловаться на:
Учащенное сердцебиение
Пациенты с тахикардией, как правило, жалуются на ощущение сердцебиения. Однако подобное ощущение субъективно. Оно может наблюдаться без объективного учащения ритма.
Одышка
При тахикардии возможны одышка и ощущение нехватки воздуха.
Слабость
Тахикардия может сопровождаться такими симптомами, как общая слабость, головокружение, повышенная утомляемость. ухудшение настроения, потеря аппетита.
Нарушения сна
Учащенное сердцебиение может мешать заснуть и часто становится причиной бессонницы.
Лечение и его особенности
Тахикардия у беременной женщины требует тщательной диагностики и правильной схемы лечения. В первую очередь, больной назначают исследования крови и ЭКГ. В отдельных случаях по настоянию врача можно пройти дополнительные процедуры.
Лечение тахикардии при беременности нельзя проводить непоследовательно. Если врач составил схему лечения при помощи медикаментов, консультаций у психоаналитика или невропатолога, этой схемы необходимо неукоснительно придерживаться.
Если вы переживаете за свое здоровье и здоровье будущего малыша, при появлении симптомов тахикардии обратитесь к врачу-гинекологу или посетите кардиолога. Безопасная для здоровья диагностика поможет точно установить диагноз или успокоить будущую маму, если опасения не подтвердятся.
Признаки и диагностика тахикардии во время беременности
Говоря о диагностике тахикардии, следует учитывать индивидуальные особенности организма каждой будущей мамочки. Кто-то прекрасно себя чувствуют даже при «переборе» веса, а у кого-то уже при малейшем волнении «выскакивает» сердце. Тем не менее, существуют симптомы, сигнализирующие о возможной угрозе для здоровья матери и малыша. «Бить тревогу» необходимо, если:
- имеет место превышение частоты сердечных сокращений без физических нагрузок (более 90 ударов в минуту);
- часто возникает упадок сил, сонливость;
- кружится голова, немеют части тела, в ушах слышится шум;
- бывают обморочные состояния с тошнотой, приступами потливости и расстройствами пищеварения;
- болевые ощущения распространяются на область сердца;
- состояние усугубляется повышением тревожности и раздражительности.
 Учащение сердцебиения является нормальным «спутником» беременности, и сами по себе такие приступы не должны вызывать у будущей мамочки панику. Однако если к ним добавляется любой из перечисленных симптомов, да еще и на длительное время – консультация врача необходима как можно скорее, чтобы исключить серьезные осложнения беременности.
Учащение сердцебиения является нормальным «спутником» беременности, и сами по себе такие приступы не должны вызывать у будущей мамочки панику. Однако если к ним добавляется любой из перечисленных симптомов, да еще и на длительное время – консультация врача необходима как можно скорее, чтобы исключить серьезные осложнения беременности.
Диагностика тахикардии заключается в:
- консультации врачей (гинеколога, кардиолога, эндокринолога и др.);
- проведении электрокардиограммы и допплерографии с целью наблюдения за сердечным ритмом;
- поведении эхокардиограммы и УЗИ с целью определения работы сердца, сосудов и выявления патологий.
Всестороннее обследования поможет врачу выявить первопричины тахикардии и дать нужные рекомендации для облегчения состояния беременной.
Особенности диагностики тахикардии
Чтобы правильно интерпретировать симптомы тахикардии, поставить диагноз и, если нужно, определить протокол лечения, врач проводит многоплановое диагностическое исследование, куда входят:
- первичный опрос пациента — врач выясняет, какие обстоятельства провоцируют приступ тахикардии, сколько он обычно длится, как внезапно возникает, какой образ жизни ведет человек и т.д.;
- осмотр пациента, прослушивание стетоскопом для выявления сердечных шумов;
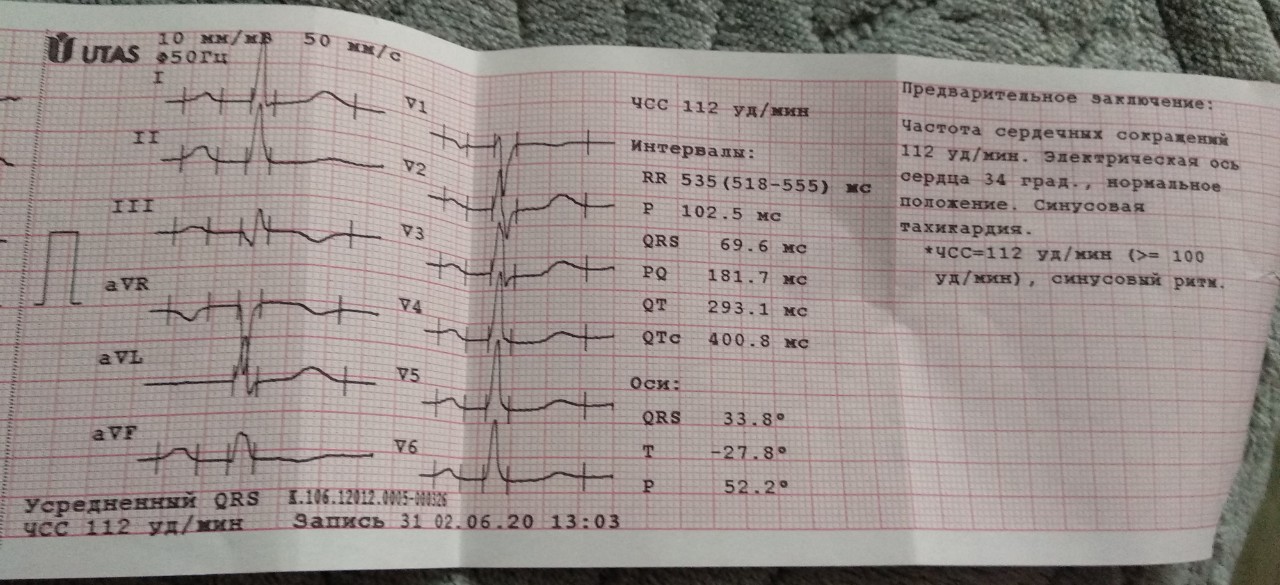
- электрокардиографическое обследование — ЭКГ, регистрирующее электрополя, входит в обязательные диагностические процедуры;
- суточный мониторинг (в частности, по методу Холтера) — на пациенте закрепляются специальные аппараты, в течение 24 часов записывающие ритм и изменения деятельности сердца в стандартных для человека бытовых условиях;
- лабораторные анализы крови;
- рентген грудной клетки, ЭхоКГ, МРТ, ЭФИ и другие исследования механизма тахикардии.
В зависимости от типа тахикардии, диагностический протокол может отличаться. К примеру, для выявления причин синусовых нарушений используют ЭКГ (и одномоментный, и суточный), выявляют внутрисердечные патологии на МРТ или ЭхоКГ. Также кардиологи изучают, как электрический импульс распространяется по мышцам, определяют нарушения проводимости на ЭФИ. Чтобы исключить заболевания крови и ЦНС, исследуют головной мозг, делают анализы.
При желудочковой тахикардии, как правило, достаточно стандартной электрокардиографии, дающей информацию о локализации нарушений. Дополняет исследование суточный мониторинг — он дает информацию о длительности приступов, связи с внешними факторами. ЭФИ выявляет электрофизиологические свойства патологии. В отдельных случаях требуется кардиотелеметрия и имплантаты — петлевые мониторы.
Предсердную тахикардию чаще всего выявляют при стресс-тестах ЭКГ или по жалобам: сердечным болям, головокружению. Диагностировать ее можно лишь во время приступов — кардиологи иногда их стимулируют искусственно. Атриовентрикулярная патология определяется по анамнезу, физикальному обследованию. Также ее диагностируют с помощью нагрузочных ЭКГ: проб, суточного Холтер-мониторинга, ЧППС.
Ведение беременности женщин с заболеваниями сердца
Пациентки с отягощенным сердечно-сосудистым анамнезом должны ответственно подходить к вопросу планирования беременности. Даже при отсутствии каких-либо жалоб рекомендовано обследование у кардиолога. Именно этот врач решает вопрос о пролонгировании беременности, выборе тактики ведения и способа родоразрешения.
Подготовка к беременности
Будущая мама должна пройти обследование для выявления возможных заболеваний. Не стоит опасаться посещения врача и считать, что беременность является тем состоянием, которое излечивает все болезни, и сам факт ее наступления автоматически признает женщину здоровой. Для оценки риска необходимо пройти:
ЭКГ;
ЭхоКС;
нагрузочные тесты для оценки работе сердца;
МРТ при поражении аорты.
При подозрении на наследственные заболевания необходимо обратиться к медицинскому генетику. Полное обследование покажет, можно ли планировать беременность.
Беременность на фоне ССЗ
Если беременность наступает у женщины, с поражением сердца или сосудов, кардиолог проводит текущее обследование для решения вопроса о возможности ее сохранения. Так показаниями к прерыванию служат состояния с выраженными нарушениями кровообращения, активным ревматическим процессом:
мерцательная аритмия на фоне порока сердца;
недостаточность аортального клапана;
стеноз аортального клапана с увеличением размеров сердца и нарушением функции миокарда;
недостаточность митрального клапана с развитием недостаточности кровообращения, аритмией, активным ревматическим процессом;
операции на сердце в прошлом (индивидуально);
обострение ревматизма с тяжелыми проявлениями;
кардиомиопатия тяжелого течения;
выраженные врожденные пороки (открытый артериальный проток, стеноз легочной артерии, дефект межжелудочковой перегородки).
Если консилиум специалистов допускает женщину к вынашиванию ребенка, она подлежит совместному наблюдению акушером-гинекологом, терапевтом и кардиологом. Во время беременности необходимо регулярно оценивать состояние сердца, а при ухудшении состояния назначать медикаментозную терапию. Лечение проводится амбулаторно или в условиях стационара. Кардиологи рекомендуют минимум 3 плановых госпитализации:
в 1 триместре для решения вопроса о сохранении беременности;
на сроке 228-32 недели для профилактического лечения;
на сроке 36 недель для выбора способа родоразрешения.
Ведение родов при заболеваниях сердца
Вопрос о способе родоразрешения решается комиссионно с учетом вида и тяжести заболевания, срока беременности. Среди показаний к кесареву сечению:
тяжелые нарушения кровообращения;
заболевания сердца в сочетании с акушерской патологией;
порок аортального клапана;
стеноз митрального клапана;
мерцательная аритмия;
коарктация аорты;
тяжелые ревматические процессы;
инфаркт миокарда у женщины.
Если консилиум допускает женщину до самостоятельных родов, необходимо применение эпидуральной анестезии, сокращение 2 периода за счет эпизиотомии. Возможно применение акушерских щипцов. Для родоразрешения рекомендовано положение на левом боку. Команда врачей наблюдает за состоянием женщины и готова оперативно оказать помощь.
Беременность, роды на фоне ССЗ может представлять опасность для матери и ребенка. Полное обследование на стадии планирования и наблюдение командой специалистов помогут избежать развития осложнений.
Причины
К основным причинам тахикардии сердца во время вынашивания ребенка относят:
- малокровие;
- повышенное давление на крупные сосуды, диафрагму;
- ожирение, лишний вес;
- пневмония;
- сепсис;
- лихорадка, повышенная температура тела;
- наличие вредных привычек (спиртное, сигареты);
- патологии сердечно-сосудистой системы;
- передозировка медикаментами;
- пищевое отравление;
- побочные действия от приема лекарств;
- бронхиальная астма;
- нарушения эндокринной системы, патологии щитовидной железы, обусловленные чрезмерным синтезом тиреоидных гормонов;
- смещение сердца из-за увеличения размеров матки;
- обезвоживание организма из-за сильного токсикоза;
- кровотечения из матки, которые возникли по причине ранней отслойки плаценты, внематочной беременности, серьезной травмы;
- небольшая возбудимость нервной системы.
Почему тахикардию следует устранять?
Учащенное сердцебиение является довольно опасным симптомом, который необходимо как можно раньше устранить. Из-за частых сокращений сердце не получает достаточного отдыха и быстро истощается. В результате возникает сердечная недостаточность – несоответствие между потребностями организма в кислороде и работой сердца.
Поэтому при появлении тахикардии следует обратиться к врачу. Даже при отсутствии конкретных симптомов, которые сопровождали бы учащенное сердцебиение, достаточно для начала посетить терапевта. После проведения необходимых обследований он направит вас к соответствующему специалисту.
Лечение народными средствами
Существует множество рецептов, оказывающих положительное влияние на лечение тахикардии.
Очень эффективным считается успокоительный отвар из соцветий ромашки, измельчённого корня валерианы и мяты. В одинаковых долях нужно перемешать все ингредиенты. Затем 1 ст.л. фитосмеси залить 1 стаканом кипятка. Настаивать 20 минут (лучше в термосе), процедить и принимать тёплым по 60 мл 3 раза в день после еды.
Чтобы нормализовать сон и уменьшить частоту сердечных сокращений принимают такие отвары:
- Отвар из лесного хвоща, боярышника и спорыша. Необходимо смешать ингредиенты в отношении 2:5:3 соответственно, затем добавить 1 ст.л. фитосмеси в 1 стакан кипятка и настаивать в тепле 40 минут. Принимать по 85 мл 3 раза в день.
- Отвар из мяты (4 ст.л.), вахты (4 ст.л.), измельчённого корня валерианы (2 ст.л.) и шишек хмеля (2 ст.л.). Полученную фитосмесь залить 1 стаканом кипятка, настаивать 20 минут, процедить и принимать по 100 мл 2 раза в день.
Кроме того, употребление свежих ягод жимолости и варенья из них, мёда, перги также способствует стабилизации сердцебиения.
Лечиться дома?
Извечные вопросы: можно ли вылечить тахикардию и как это сделать в домашних условиях? Однозначного ответа, конечно, нет, поскольку форма тахикардии определяет последствия и прогноз. Если с синусовой тахикардией (и то не с каждой!) нефармакологические средства могут как-то справиться, то о лечении желудочковой тахикардии, которая зачастую требует срочной реанимации, просто речи быть не может, поэтому больной должен знать, какой вариант ему достался и что с ним делать. Но все равно предварительно следовало бы посоветоваться с врачом. А вдруг у пациента еще нет уточненного диагноза?
Все препараты от тахикардий должны назначаться исключительно врачом с учетом анамнеза и результатов обследований.
Далее – общеукрепляющие и оздоравливающие рецепты, более всего подходящие при простой синусовой аритмии.
Боярышник – основа народных рецептов
Многие настойки от тахикардии в своем составе имеют боярышник, валериану и пустырник. Отличаются они лишь тем, какую настойку к ним еще добавить. Одни добавляют корвалол, другие – пион, а некоторые вообще покупают в аптеке готовый сбор, сами настаивают на водке или спирте и принимают.
Хотелось бы заметить, что вряд ли настои на водке могут быть абсолютно безвредны при длительном употреблении, особенно, детям. Все-таки это спиртовые растворы и настойку боярышника не зря называют в народе «аптечным коньяком». Принимая трижды в день по столовой ложке, человек слегка привыкает к лекарствам, настоянным на спирте и это необходимо помнить. Особенно это касается лиц с отягощенным анамнезом в этом плане. К тому же, есть рецепты, которые не требуют обязательного добавления спиртосодержащих жидкостей.
Бальзам витаминный
Рецепт лекарства, названного витаминным бальзамом, состоит из ягод боярышника и калины, взятых по литровой банке, ягод клюквы (хватит и пол-литра) и плодов шиповника тоже пол-литра. Все это потихоньку укладывают слоями в банку емкостью 5 л, пересыпая каждый из слоев стаканом сахара, а лучше заливая таким же количеством меда. К приготовленному таким образом лекарству добавляется литр водки, которая через три недели впитает в себя все целебные свойства ингредиентов и станет полноценным народным средством для лечения тахикардии. Принимается полученная смесь, пока не закончится (по 50 мл утром и вечером). Если кому-то алкоголь противопоказан, то настой можно приготовить без водки. Оставшиеся от настоя ягоды умные люди не выбрасывают, а добавляют в чай, которому они придают аромат и вносят полезные вещества, поскольку они не растеряли их в процессе настаивания.
Соки овощей и фруктов
Говорят, очень полезны овощные соки, которые если и не вылечат тахикардию, то вреда не принесут однозначно. Например, сок свеклы, моркови и редьки (смешанных в одинаковых пропорциях) следует пить 3 раза в день по 100 мл в течение 3 месяцев. Или сок черной редьки, сдобренный медом (соотношение – 1:1) нужно месяц принимать по ст. ложке утром, в обед и вечером. А можно делать кашицу из луковицы и яблока и съедать ее ежедневно в перерывах между трапезами.
Бальзам «Восточный»
Этот бальзам называется «Восточный», наверное, потому, что в своем составе имеет курагу, лимоны, грецкие орехи, мед. Для его получения все перечисленные ингредиенты берутся по 0,5 кг, перемешиваются в блендере (лимоны – с цедрой, грецкие орехи – только ядра) и принимаются по чайной ложке на голодный желудок. Восточный бальзам будет еще лучше, если к нему добавить чернослив и изюм.
***
К теме о лечении тахикардии в домашних условиях хочется добавить, что некоторым удается купировать приступ с помощью несложных дыхательных упражнений:
сделать глубокий вдох, затем задержать дыхание, напрягая грудную клетку.
Люди, которые этот метод практикуют, утверждают, что приступ проходит за несколько секунд. Что ж, вреда от такого лечения, наверное, не будет, поэтому этот рецепт тоже можно попробовать. Глядишь, и не понадобится размешивание настоек и употребление не всегда вкусного и приятного лекарства, тем более, что для его приготовления нужно время и составляющие.
Симптомы
Заподозрить у себя развитие тахикардии, женщина может по таким признакам:
- учащенное сердцебиение;
- быстрая утомляемость и ощущение постоянной слабости;
- дискомфорт в сердечной области;
- головокружение;
- изменения характера мочеиспускания.
Эти симптомы могут возникать обособлено или проявляться в комплексе. Если приступ возникает нечасто и длится не дольше 10 минут, то состояние считается неопасным и специального лечения не требует. Но, если недомогания дают знать о себе регулярно, сопровождаются паническим состоянием, тошнотой, рвотой или нарушением чувствительности, то стоит обратиться к врачу. Читайте подробную статью о тошноте во время беременности>>>
Виды
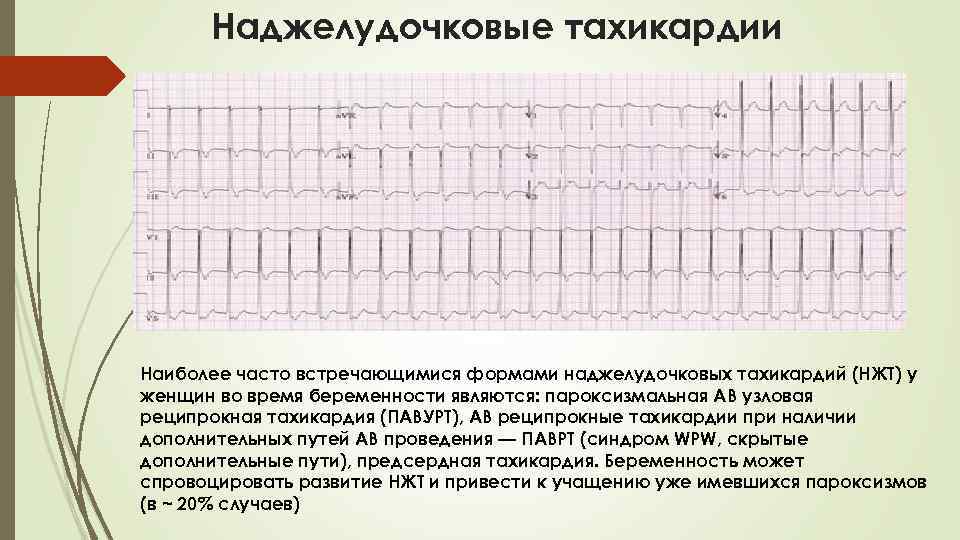
Специалисты выделяют 2 вида тахикардии — пароксизмальная и синусовая.
Пароксизмальная тахикардия характеризуется частотой сердцебиения свыше 140 ударов в минуту. Такое состояние является опасным как на ранних, так и поздних сроках беременности. Ее признаками являются:
- резкое снижение кровяного давления;
- головокружение;
- ощущение нехватки воздуха;
- мигрень;
- полиурия;
- дискомфорт в груди;
- обморок;
- звон в ушах;
- общее ухудшение самочувствия.
Приступы такой формы тахикардии начинаются и заканчиваются внезапно, по времени могут длиться как пару секунд, так и несколько часов или дней. Подобное состояние требует вмешательства специалиста.
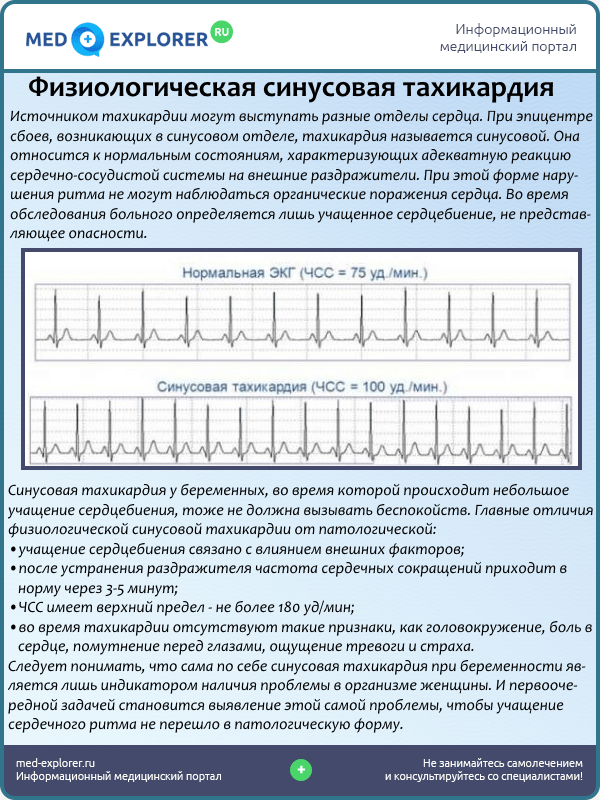
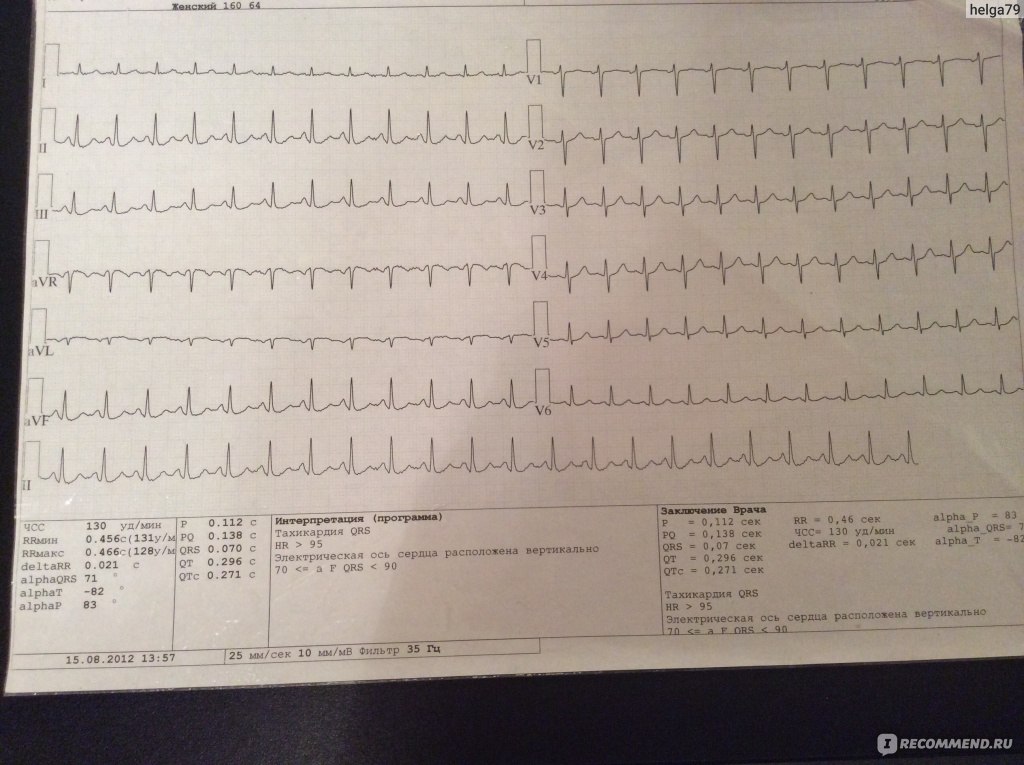
Отличительной чертой синусовой тахикардии является правильный ритм и ЧСС (частота сердечных сокращений) выше 100 ударов в минуту. Этот вид тахикардии развивается из-за:
- повышенного метаболизма;
- патологий сердечно-сосудистой системы;
- возросшей нагрузки на сосуды, сердце;
- чрезмерной нагрузки на нервную систему;
- давления, которое оказывает растущая матка на внутренние органы, сердце.
Как правило, синусовая тахикардия не представляет опасности и успешно лечится с помощью седативных лекарств. В том случае, когда недомогание возникло из-за сердечных патологий, отсутствие лечения при беременности может привести к выкидышу или сложным родам.
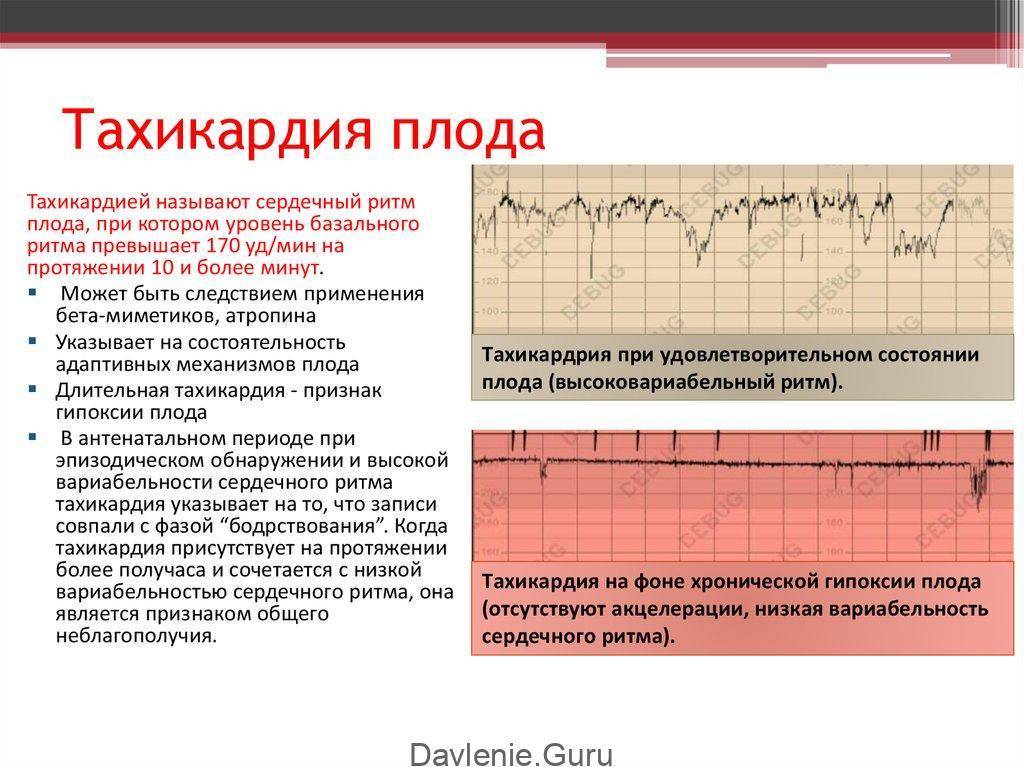
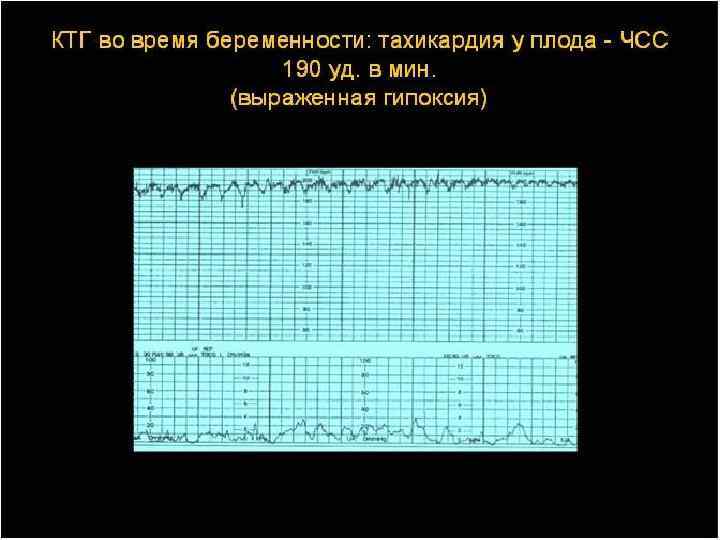
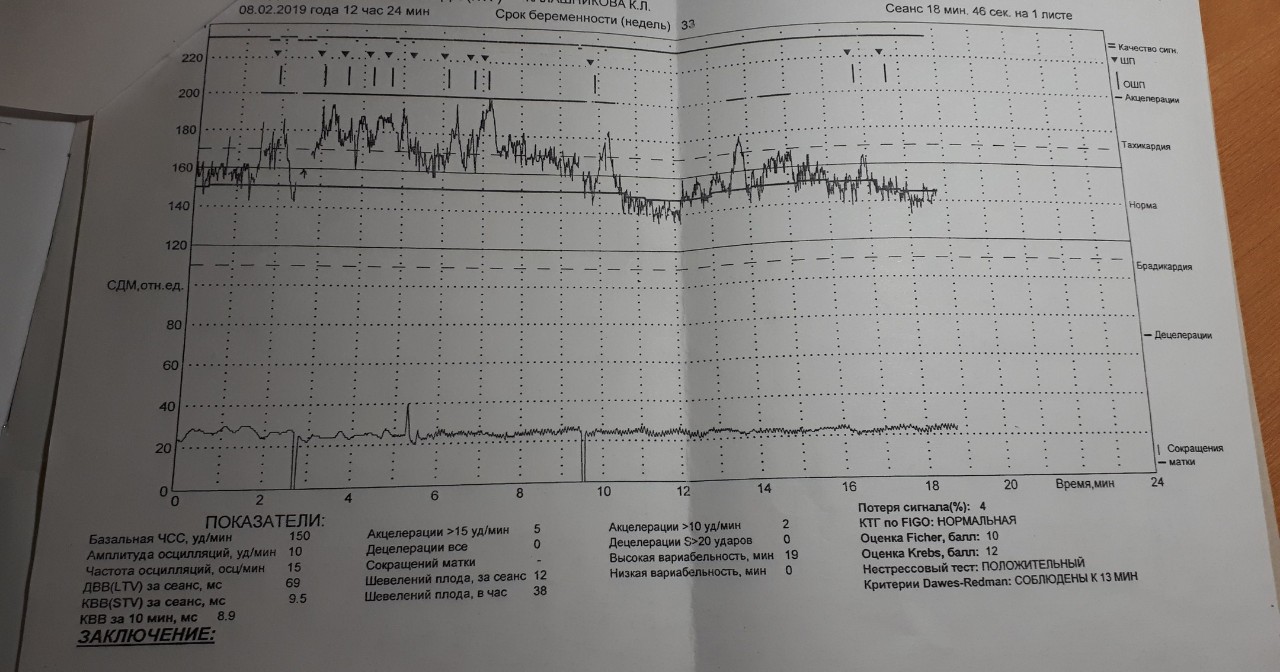
Тахикардия у плода
Тахикардия при беременности у плода является поводом для тревоги у всех будущих мам. Почему возникает это состояние? Причины бывают разными, и многое зависит не только от мамы, но и от плода.
Причины тахикардии у плода при беременности, возникшие по вине будущей мамы:
- гипертиреоз (повышенная функция щитовидной железы);
- болезни сердца и сосудов;
- болезни органов дыхания;
- серьезная кровопотеря;
- прием отдельных медикаментов.
Причины тахикардии у ребенка при беременности, касающиеся его самого:
- гипоксия плода;
- анемия плода;
- хромосомные нарушения;
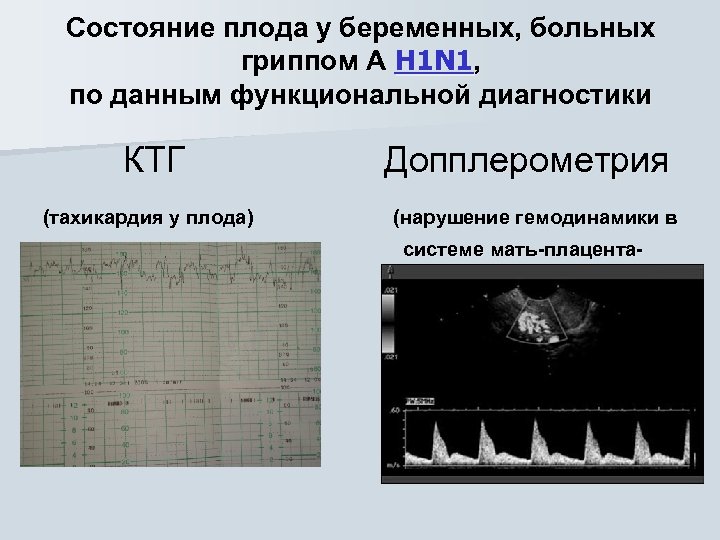
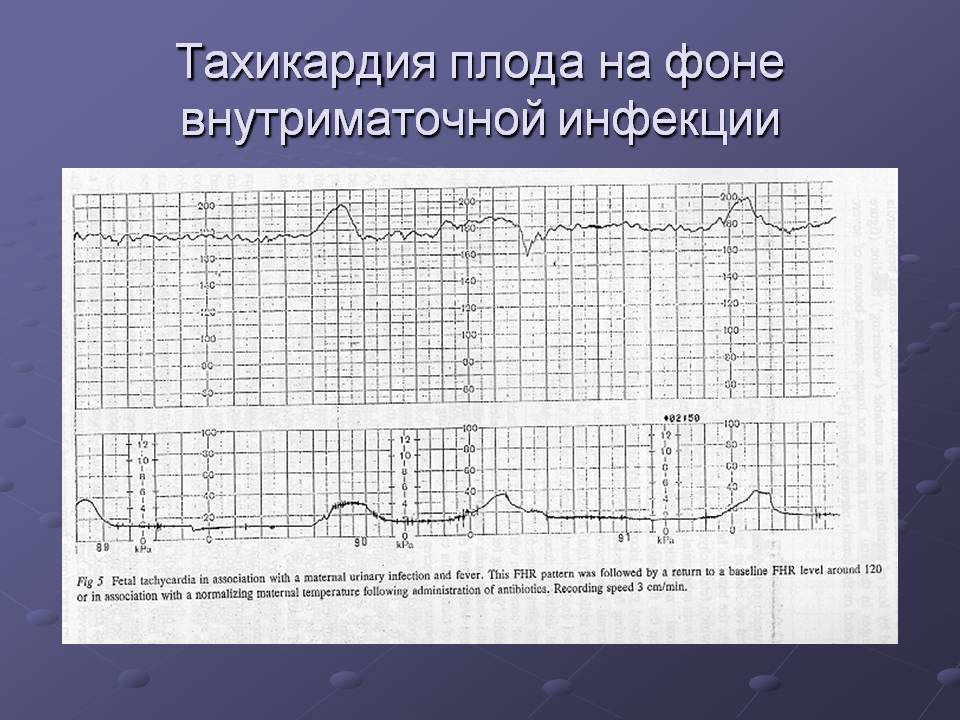
- внутриутробная инфекция.

Чем лечить тахикардию при беременности у плода, определяет врач. В большинстве случаев встает вопрос о введении антиаритмических средств непосредственно в пуповину или внутримышечно матери.
Тахикардия — это физиологический вариант нормы во время беременности, не представляющий угрозы для ее вынашивания. Опасным считается состояние, когда частота сердечных сокращений превышает 100 ударов в минуту.
Основными причинами этого состояния являются заболевания сердечно-сосудистой системы, щитовидной железы, нарушение гормонального фона и стрессы
Если будущую маму беспокоит тахикардия, необходимо обратить внимание на обстоятельства, предшествующие развитию приступов сердцебиения, их продолжительность и сопутствующие симптомы. Эти факты помогут врачу установить вид тахикардии и помочь пациентке устранить или облегчить эту проблему со здоровьем
При серьезных приступах, которые сопровождаются рвотой, обморочным состоянием, судорожным синдромом, жгучей болью за грудиной, необходимо немедленно вызывать скорую помощь.
Что такое гипоксия плода
Во время беременности увеличивается потребность в насыщении крови кислородом. Недостаток этого элемента может негативно сказаться как на вашем организме, так и на ребенке.
Данное патологическое состояние возникает по разным причинам. При длительной нехватке кислорода, развивается кислородное голодание.
Организм ребенка компенсирует данный недостаток собственными ресурсами, а именно: увеличивается сердечный ритм (для лучшего кровотока).
Существуют два вида кислородного голодания. Различаются они продолжительностью и периодом развития патологии. Бывают:
- Острый вид;
В период беременности развивается редко. Острая гипоксия плода обычно возникает при родах.
Фактором, который способствует развитию данной патологии, является хроническая нехватка кислорода ранее. Данный вид угрожает жизни ребенка.
- Хронический.
Данный вид развивается на фоне осложненного течения беременности, в результате длительного кислородного голодания. Впоследствии это может отразиться на умственном и физическом развитии.
При хронической гипоксии плод находится в состоянии кислородного голодания длительное время;
Такое состояние возникает при тяжелом течении беременности, несоблюдении правильного образа жизни во время беременности, хроническом стрессе будущей мамы.
Для хорошего самочувствия важно получать достаточное количество свежего воздуха, а для этого – много гулять. Подробнее читайте в статье Прогулки при беременности>>>. Хроническое кислородное голодание опасно как на ранних, так и на поздних сроках;
Хроническое кислородное голодание опасно как на ранних, так и на поздних сроках;
Поэтому так важно с самого начала беременности следить за своим питанием, контролировать основные анализы: кровь, моча, вести здоровый образ жизни. Подробнее о питании читайте в книге Секреты правильного питания для будущей мамы>>>
Подробнее о питании читайте в книге Секреты правильного питания для будущей мамы>>>
Внутриутробная гипоксия плода на ранних сроках может вызывать отставание в развитии. Ведь в этот период происходит формирование всех внутренних органов;
Подробнее о том, как развивается малыш, читайте в статье Развитие ребенка в утробе матери>>>
- Если дефицит кислорода появился на более поздних сроках – это может повлиять на нервную систему плода;
- Гипоксия плода на позднем сроке может провоцировать отставание в росте, плохую адаптацию ребенка, тревожные и нервные расстройства;
Такой ребенок после рождения может быть чрезвычайно плаксивым, стремиться к постоянному пребыванию у вас на руках и страдать тревожным сном.
- Острая гипоксия, возникающая в ходе родов, обычно длится от нескольких минут до нескольких часов. Если в этот момент не сделать экстренное кесарево, то это может стоить ребенку жизни;
- Острый и продолжительный дефицит кислорода приводит к внутриутробной асфиксии.
Поэтому так важно хорошо готовиться к родам, правильно дышать на схватках и не соглашаться на меры дополнительной стимуляции. Любая стимуляция сбивает естественный ход родов и никто не даст вам гарантии, как на таблетку или укол среагирует ребенок
Любая стимуляция сбивает естественный ход родов и никто не даст вам гарантии, как на таблетку или укол среагирует ребенок.
Подготовкой к естественным родам мы занимаемся в рамках интернет-курса Легкие роды>>>
Лучшим средством против всех нежелательных заболеваний является профилактика.
Здоровый образ жизни, занятия специальной гимнастикой для беременных, правильное питание, – помогут избежать многих патологических состояний и заболеваний.
Прогноз и выводы
Тахикардия, вызванная изменениями, происходящими в организме беременной женщины, обычно проходит после родоразрешения. При соблюдении профилактических мер (режим дня, питание, отдых, эмоциональный покой) последствий такого временного нарушения не будет.
Опасность несут приступы учащенного сердцебиения, которые являются признаком серьезных патологий внутренних органов, в том числе и сердечно-сосудистой системы. В целом, прогноз тахикардии у беременных зависит от возраста женщины, стадии сопутствующего заболевания, срока, на котором возникло отклонение, и проводимого лечения. Ситуация осложняется тем, что во многих случаях нельзя провести необходимую терапию, так как большинство лекарств несовместимо с беременностью.
Бывают случаи, когда у женщины диагностируют состояния, при которых вынашивание ребенка и его рождение становится невозможным из-за реальной угрозы для жизни будущей матери.
Сердце – главный орган человека. У беременной оно должно быть здоровым и способным выдержать предстоящие нагрузки. Поэтому малейшее отклонение в его работе нуждается в особом внимании и контроле. Если тахикардия доставляет дискомфорт или указывает на дополнительное заболевание, ее надо лечить. Важную роль при этом играет поведение женщины, понимание ею своей ответственности перед будущим малышом.
Для подготовки материала использовались следующие источники информации.