Лечение
Заболевших детей, в срочном порядке, госпитализируют в отделение патологии или в хирургическое для новорожденных. Основными направлениями в лечении сепсиса являются: укрепление иммунитета больного, подавление жизнедеятельности патогенных микробов, лечение очага инфекции. Больного малыша нужно кормить грудным молоком.
Препараты
Лечение происходит с помощью мероприятий, стимулирующих иммунные механизмы. Благодаря использованию антител создаётся искусственный иммунитет. Синтетические препараты усиливают влияние на иммунные клетки, и улучшается обмен веществ.
Для борьбы с инфекцией используют антибиотики. Для лечения применяют более сильные средства борьбы с характеристиками инфекционного процесса. Антибиотики применяют внутривенно или внутримышечно. Длительность терапии длится до наступления стойкого лечебного эффекта и обычно составляет от 7 до 14 дней.
При инфекционных заболеваниях часто возникают аллергические реакции. Для борьбы с ними, применяются средства подавляющие аллергию и гормональные препараты. К лечению гормонами обязывают только крайние случаи:
- Бурные реакции на инфекционные заболевания;
- Недостаточная естественная выработка гормонов;
- Применение гормональной терапии до заболевания;
- Лечение антибиотиками или антибактериальными препаратами в больших дозах;
- Сильная аллергическая реакция на вредоносные микроорганизмы;
- Крайне тяжёлое течение заболевание.
Для нормализации обмена веществ и поражённых органов, ребёнку назначаются дополнительные витамины группы B. Для нормализации циркуляции крови в головном мозге применяются успокоительные препараты.
Физиотерапия
Происходит лечение дыхательной и сердечно-сосудистой систем. Больному вводят энергетические смеси, подключают к искусственной вентиляции лёгких, очищают кровь и применяют . В период реабилитации рекомендовано проходить физиопроцедуры, массаж, применять лечебно-физические упражнения и пропить курс гомеопатических препаратов.
Основные этиологические факторы
У детей раннего возраста сепсис чаще всего развивается при распространении по крови грамположительных микробов. Это могут быть стрептококки и стафилококки. Часто выявляются грамотрицательные бактерии.
У каждого десятого больного ребенка высевается смешанная микрофлора. Она может включать в себя грибки.
Чаще всего инфекция проникает в организм малыша через пуповину. Известны следующие способы инфицирования плода:
- контактный;
- гематогенный;
- восходящий.
Нужно знать не только то, что такое сепсис, но и почему он развивается. Основными факторами риска являются:
- внутриутробная гипоксия плода;
- инфицирование пупочной ранки;
- гнойничковое поражение кожи;
- средний отит;
- конъюнктивит;
- нахождение ребенка на аппарате ИВЛ;
- воспалительные заболевания нижних и верхних дыхательных путей;
- инфекции мочеполовой системы;
- внутриутробные инфекции;
- внутричерепные травмы.
Ранний неонатальный сепсис часто развивается у детей, находящихся на парентеральном питании. Фактором риска является септицемия. Это патология, в основе развития которой лежит системная воспалительная реакция. С подобной проблемой могут столкнуться беременные. В группу риска входят дети, рожденные от больных вагинитом или эндометритом матерей.
Развитие сепсиса у новорожденных возможно на фоне ВИЧ-инфекции. Причиной является резкое снижение иммунитета. Инфицирование младенцев иногда происходит в стенах родильных домов при несоблюдении санитарных правил. Возможно проникновение микробов во время медицинских манипуляций.
Причины возникновения сепсиса
Сепсис может быть вызван большинством известных в эпидемиологии микроорганизмов, среди которых бактерии, вирусы (в том числе сезонные вирусы гриппа), грибы, паразиты. Обычно возбудитель инфекции попадает в организм из внешней среды. При определенных условиях, например, при иммунодефицитах, заболевание может развиться от естественной, условно-патогенной флоры организма, которая в норме присутствует у каждого человека.
Само по себе наличие инфекции еще не является гарантией развития сепсиса. Необходимы дополнительные условия, которые приведут к генерализации процесса и патологическому ответу организма. Вероятность таких событий увеличивается в следующих случаях:
- Возраст больного старше 75 лет.
- Выполнение операций или инвазивных процедур.
- Наличие травм и ожогов.
- Нарушения иммунной системы — СПИД, онкологические заболевания, проведение химиотерапии, необходимость применения иммуносупрессивной терапии (например, после трансплантации органов), необходимость приема высоких доз глюкокортикостероидов.
- Долгое лечение в условиях стационара.
- Наличие катетеров, канюль, зондов и других инвазивных устройств.
- Беременность и роды.
- Наличие химической зависимости — алкоголизм, наркомания.
- Наличие хронических заболеваний — хроническая почечная недостаточность, дыхательная недостаточность, сахарный диабет и многое другое.
Профилактика
Профилактика развития сепсиса у грудничков начинается еще с того момента, как женщина узнает, что беременна, и должна проводиться на протяжении всего неонатального периода
К мерам предосторожности относятся:
Своевременное посещение беременной женщиной участкового гинеколога, сдача всех необходимых анализов для выявления скрыто протекающих заболеваний.
Будущая мама должна следить за свои питанием, сделать его здоровым и сбалансированным, а также соблюдать гигиенические правила.
Если у беременной возникают очаги инфекции, купировать их нужно как можно быстрее. Роженицы, которые накануне переболели инфекционным заболеванием, например, ангиной или пиодермией, помещаются в изолированный родзал, а за новорожденным ведется особое наблюдение.
Персонал роддомов регулярно проверяется на носительство устойчивых форм стафилококков. Время от времени проводят бактериологическое исследование воздуха, инвентаря, постельного белья.
При рождении пуповину отрезают быстро, используя стерильные инструменты и перевязочный материал. Следят за правильным наложением скобок Роговина. Возможна обработка ультрафиолетом или окуривание для предупреждения возникновения инфекции
В дальнейшем в домашних условиях пупочную ранку обрабатывают, используя антисептики.
В качестве профилактики развития омфалита рекомендуется принятие новорожденным ванн со слабым раствором марганцовки.
Большое внимание уделяется дезинфекции помещений, в которых находятся роженицы и матери с новорожденными. В палате не должно находиться слишком много мамочек
Также помещения следует регулярно проветривать.
Предметы по уходу за роженицами и необходимый инвентарь стерилизуются.
Новорожденного изолируют, если у него была обнаружена стафилококковая инфекция даже в легкой форме.
Роддома поддерживают тесную связь с поликлиниками, что позволяет вовремя выявлять случаи инфицирования и предупреждать их эпидемическое развитие.
Итак, сепсис новорожденных — это опасное и серьезное заболевание, которое лечится исключительно в больничных условиях и может иметь тяжелые последствия, включая смертельный исход. Чтобы избежать подобных заражений, следует серьезно относиться к своему здоровью, особенно когда речь идет о беременной женщине, вести здоровый образ жизни и ответственно подходить к лечению, если инфекция каким-то образом проникла в организм.
Сепсис новорожденных
У детей вследствие сепсиса происходит нарушение многих процессов в организме (движение крови, перфузия). Статистика показывает, что частота случаев заболевания у новорожденных остается высокой, но эта проблема активно изучается.
Сепсис у детей способен развиться в качестве сопутствующего другим заболеваниям симптома и может не иметь собственных признаков. Это заболевание является реакцией организма на попадание в него патогенной микрофлоры. При воспалительном процессе происходит неконтролируемое образование гноя. У новорожденных сепсис может возникнуть при воздействии клебсиеллы и синегнойной палочки, а также стрептококков, энтеробактерий или кандиды. Иногда болезнь возникает при воздействии нескольких микроорганизмов. Чаще всего сепсис поражает детей до одного года с низкой массой тела.
При развитии молниеносной формы сепсиса возникает септический шок, который в большинстве случаев заканчивается летально. Болезнь приводит к резкому снижению температуры тела, сопровождается сильной слабостью, вялостью, повышенной кровоточивостью, отеком легких, сердечно-сосудистыми нарушениями, острой почечной недостаточностью.
Лечение сепсиса
Комплексное лечение сепсиса
- антибиотикотерапию – применение антибактериальных препаратов, которые уничтожают возбудителя;
- иммунотерапию – применение препаратов, которые повышают защитные силы организма;
- применение лекарственных средств, которые устраняют симптомы сепсиса, нарушения в организме, восстанавливают работу внутренних органов;
- хирургическое лечение – устранение гнойных очагов в организме.
Лечение антибиотиками
Правила антибиотикотерапии при сепсисе
- лечение должно начинаться немедленно, как можно раньше;
- врач выбирает препараты в зависимости от чувствительности возбудителя к тем или иным видам антибиотиков, которая устанавливается во время посева крови;
- обычно назначают 2-3 разных препарата в максимально возможных высоких дозах;
- в среднем антибиотикотерапия может продолжаться от 6 до 10 недель.
В зависимости от возбудителя, при сепсисе могут применяться антибиотики из разных групп:
- пенициллины;
- цефалоспорины;
- аминогликозиды;
- карбапенемы;
- линкозамиды;
- антибиотики из группы левомицетина и пр.
Лечение иммуностимуляторами
- тималин;
- тактивин;
- тимоптин;
- тимактид;
- вилозен;
- миелопид;
- тимоген;
- иммунофан;
- нуклеинат натрия;
- рибомунил;
- бронхо-мунал;
- биостим;
- левамизол и др.
Внутривенные вливания различных растворов при сепсисе (инфузионная терапия)
Цели внутривенного вливания различных растворов при сепсисе
- Увеличение объема крови в организме, благодаря чему восстанавливается нормальное кровообращение.
- Восстановление нормального распределения жидкости в организме.
- Восстановление нормальных физико-химических свойств плазмы (жидкой части крови).
- Улучшение кровотока в мелких сосудах: органы начинают получать с кровью больше кислорода и питательных веществ.
- Выведение из организма токсинов бактерий, воспалительных веществ.
Питание больных
Способы кормления больных сепсисом, не способных принимать пищу самостоятельно
- Через желудочный зонд, который представляет собой трубку, обычно введенную через нос.
- Внутривенно, при помощи специальных растворов.
Другие лекарственные средства, применяемые при сепсисе
- препараты, восстанавливающие функции внутренних органов: сердца, печени, почек и пр.;
- витамины и антиоксиданты;
- обезболивающие препараты;
- препараты для повышения артериального давления;
- препараты, улучшающие кровообращение в мелких сосудах и пр.
Хирургическое лечение
Хирург проводит:
- вскрытие гнойника;
- его очищение от гноя;
- удаление всех нежизнеспособных тканей, которые отравляют организм своими продуктами распада;
- промывание антисептиками, обеспечение оттока содержимого.
Осложнения сепсиса
| Осложнение | Описание |
| Септический шок | Наиболее тяжелое осложнение сепсиса. Нарушается работа всех органов, обмен веществ, кровоток. Наиболее высок риск развития септического шока у пожилых лиц, больных с ослабленным иммунитетом. До половины всех пациентов с этим осложнением погибает.Симптомы септического шока:
Если больному в состоянии септического шока не будет срочно оказана врачебная помощь – он погибнет. |
| Снижение массы тела, истощение | Статистика показывает, что каждый четвертый больной сепсисом теряет около 20% массы. |
| Кровотечения | В результате поражения сосудов при сепсисе могут развиваться внутренние кровотечения в разных органах, например, в желудке. Состояние больного ухудшается, появляется бледность, слабость. |
| Тромбофлебит | Тромбофлебит – это воспаление венозной стенки с образованием на ней тромбов.Симптомы:
|
| Тромбоэмболия легочной артерии | Чаще всего является осложнением тромбофлебита. При тромбоэмболии кусок тромба отрывается, попадает с током крови в сердце, а затем в легочные сосуды. Достигая достаточно мелкого сосуда, тромб перекрывает его.Симптомы:
Течение тромбоэмболии легочной артерии может быть разным. Иногда она не сопровождается практически никакими симптомами, а иногда быстро приводит к гибели пациента. |
| Тромбоэмболия сосудов головного мозга | Является, как правило, осложнением тромбофлебита. Часто происходит по ночам.Симптомы:
|
Лечебная тактика при сепсисе
Лечение новорожденных проводится в стационаре. Терапия должна быть комплексной. Она включает:
- применение антибактериальных препаратов;
- выхаживание малыша в кувезе;
- дезинтоксикацию организма;
- повышение иммунитета;
- ликвидацию очагов инфекции.
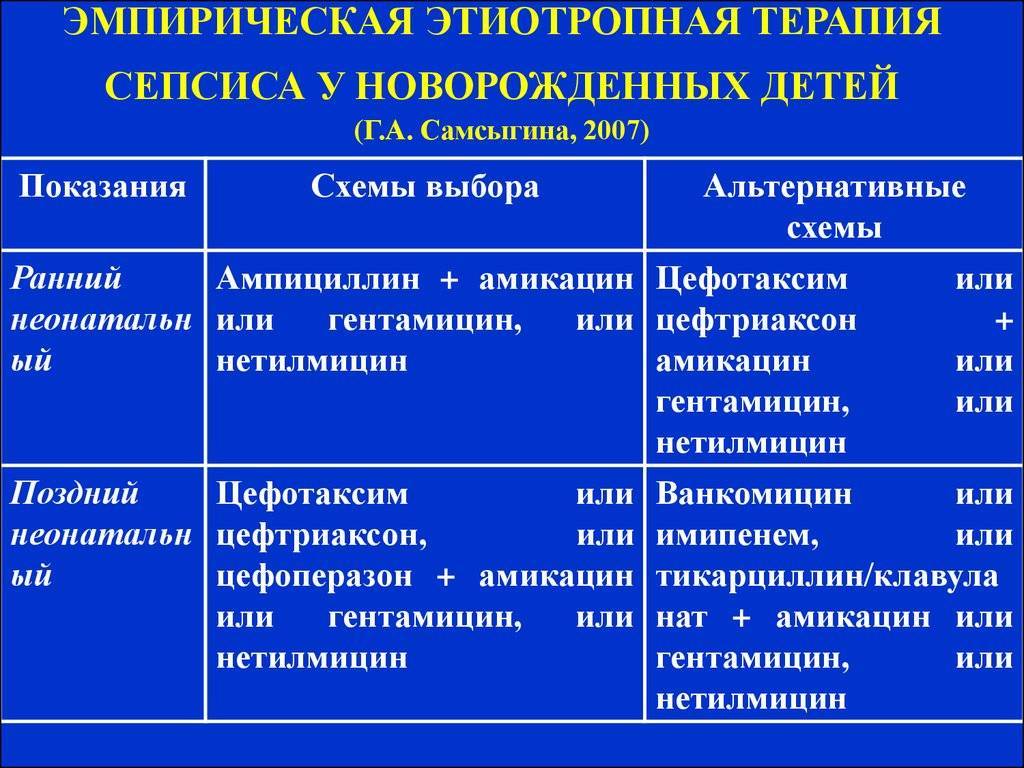
Противомикробная терапия начинается незамедлительно. Антибиотики вводятся внутривенно. Продолжительность лечения составляет 1-2 недели. Предпочтение отдается препаратам, обладающим широким спектром действия. После установления возбудителя может потребоваться корректировка лечения. Чаще всего назначается сразу 2-3 препарата. Могут применяться пенициллины, карбапенемы и цефалоспорины.
При необходимости проводится иммунокорригирующая терапия. Важным аспектом лечения является дезинтоксикация организма. Проводится инфузионная терапия. Внутривенно вводятся различные растворы (глюкозы, физиологический). Инфузионная терапия увеличивает объем крови, улучшает микроциркуляцию, нормализует физико-химические свойства плазмы, ускоряет выведение токсинов и микробов.
При сепсисе используются кровезаменители, солевые и белковые растворы. При необходимости вводятся иммуноглобулины. В тяжелых случаях проводится переливание компонентов крови. Может потребоваться плазмаферез. При образовании на коже гнойников (фурункулов, абсцессов) требуется их вскрытие. Применяются местные антибиотики и ферменты.
Для обеспечения тканей кислородом проводится оксигенотерапия. Необходимо постоянно оценивать функцию сердца и легких. Измеряются пульс, артериальное давление и частота дыхания. При тяжелом сепсисе малышей переводят на парентеральное питание.
При лихорадке могут применяться жаропонижающие. Дополнительно больным малышам показаны витамины и антиоксиданты. В остром периоде новорожденные нуждаются в постоянном уходе. В период выздоровления рекомендуются физиопроцедуры, массаж, лечебная гимнастика и купание в ванне. Прогноз при несвоевременном и неполном лечении неблагоприятный.
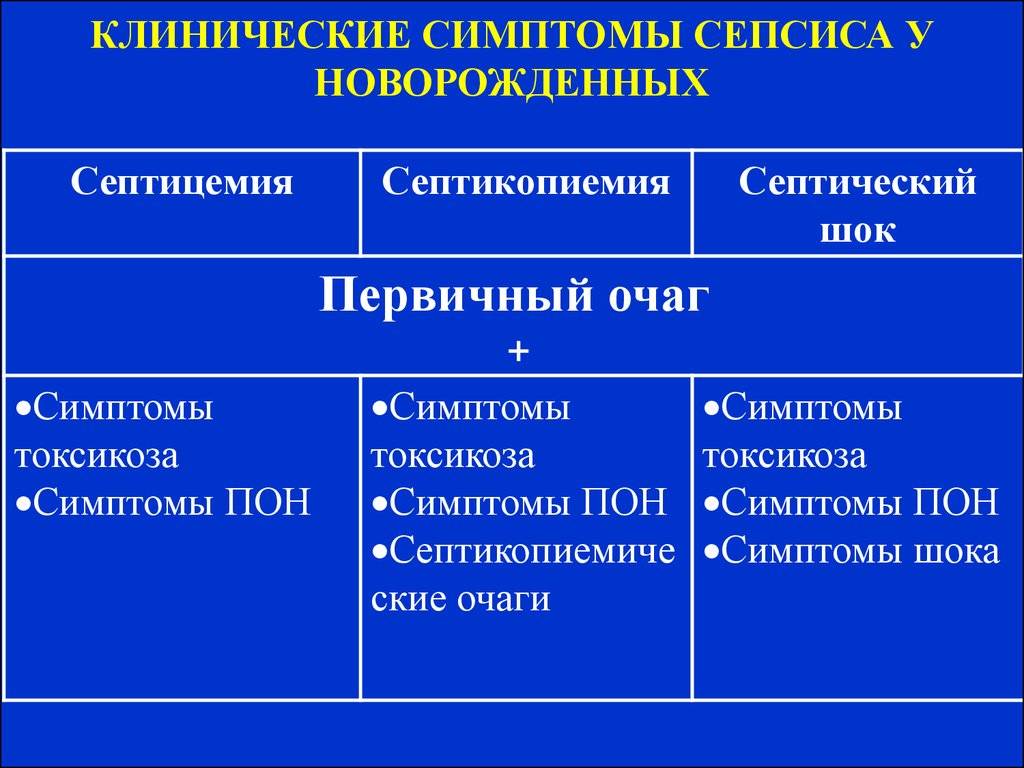
Клинические формы сепсиса новорождённых
Данная форма более характерна для раннего неонатального сепсиса и проявляется наличием возбудителя в крови ребёнка, тяжёлым состоянием крохи, выраженными явлениями интоксикации. Особенность септицемии заключается в поражении внутренних органов без образования гнойных очагов;
септикопиемия.
При развитии септикопиемии возбудитель проникает в различные органы и образует в них гнойные очаги. Данная форма болезни чаще встречается при позднем сепсисе, возникшем не ранее 7 дня жизни крохи.
Отличается сепсис и в зависимости от течения болезни:
- при молниеносной форме заболевание может протекать быстро, состояние малыша в таком случае ухудшается на глазах. Длительность болезни не превышает недели, в течение которой микроорганизм успевает проникнуть во все органы и системы;
- острый сепсис длится от 1 до 2 месяцев, подострый – до 3 месяцев, а затяжной протекает более 3 месяцев. Возможно развитие хронического течения болезни, длящейся до года и рецидивирующего варианта с чередованием периодов улучшения и ухудшения состояния малыша.
Хотя проявления сепсиса отличаются в зависимости от формы и течения болезни, при любом варианте существуют общие клинические проявления, характерные симптомы сепсиса.
Как вести себя после операции?
После операции Вы будете находиться в стационаре от 1 до 5 суток, в зависимости от сложности перенесённой операции. Вам будет назначена, при необходимости, антибактериальная терапия, выполняться перевязки с ранозаживляющими мазями. После операции может потребоваться задержка стула для заживления раны.
Ваш лечащий врач обучит Вас уходу за раной и эти рекомендации крайне важно соблюдать неукоснительно. Одной из важных рекомендаций является орошение раны струей воды 3-4 раза в день с целью механической ее очистки и периодический врачебный контроль правильного заживления в направлении «от дна раны». После обучения, как правило, перевязки Вы сможете выполнять самостоятельно в домашних условиях
После обучения, как правило, перевязки Вы сможете выполнять самостоятельно в домашних условиях.
Прогноз и лечение
При стремительном развитии сепсиса умирает около половины новорожденных. При менее острых формах летальность несколько ниже.
Бактериальный сепсис новорожденного лечится только антибиотиками. Их вводят внутривенно, чтобы добиться большего эффекта. После получения бакпосева терапию корректируют. Результатов анализов никогда не ждут. Терапию начинают мгновенно, терять драгоценные минуты нельзя. Это предусмотрено протоколами лечения сепсиса, основанными на рекомендациях опытных врачей.
Ребенку также может понадобиться поддержка в дыхании, препараты для корректировки давления. В некоторых случаях используют гормональные средства, при тяжелом течении болезни переливают кровь или плазму
Во время лечения важно повышать иммунитет младенца, существуют лекарства, способные усиливать защиту организма
Если причиной распространения инфекции стала ранка, например, пупочная, ее необходимо обрабатывать антибактериальными средствами, обязательно удаляя гной.
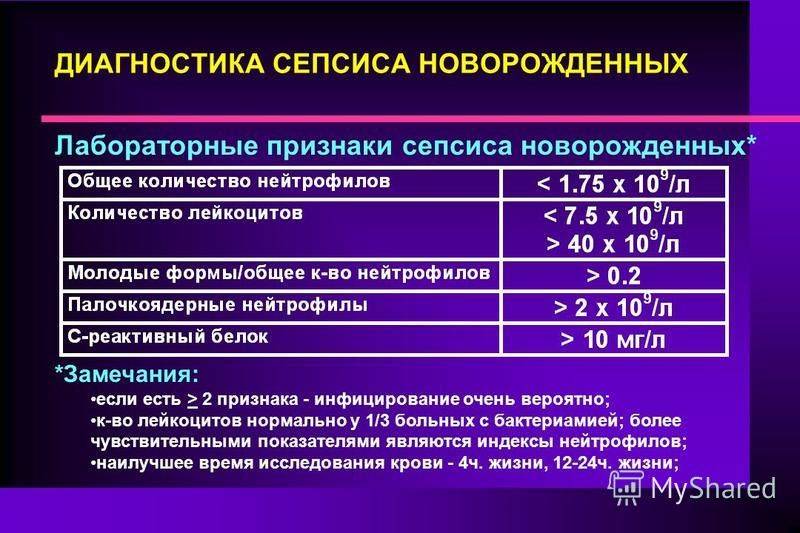
Симптомы
Ранние симптомы сепсиса у новорожденных можно определить по крайне тяжёлому состоянию:
- Повышение температуры тела;
- Кожный покров со значительными дерматитами и бледно-серой окраской;
- Обезвоживание организма;
- Отёчность;
- Геморрагическая сыпь;
- Желтуха (заболевание типично для большинства недоношенных детей, но при сепсисе кожа обладает зеленоватым или восковидным оттенком);
- Срыгивание;
- Пониженное артериальное давление;
- Рвота;
- Большая первичная потеря массы тела;
- Околоплодные воды с зеленоватой окраской;
- Увеличение печени и селезёнки.
https://youtube.com/watch?v=7npjxT_GheA
Поздние симптомы сепсиса новорожденных развиваются поэтапно, ухудшение состояния происходит на первой либо второй неделе после рождения малыша:
- Повышение температуры тела на протяжении продолжительного времени;
- Бледность кожных покровов с градационным приобретением серого или зеленоватого оттенков;
- Беспокойство, плохой сон;
- Вялость,слабая подвижность;
- Заостренные черты лица;
- Зеленоватый кал со слизью;
- Отказ от питания, угасание сосательного рефлекса;
- Покраснение в области пупка (кровоточивость), плохое заживление пупочной ранки;
- Рвотой (обильным срыгиванием);
- Судороги;
- Снижение массы тела;
- Одышка;
- Усиленная выраженность и длительная продолжительность желтухи;
- Гнойничковые высыпания на слизистых оболочках;
- Поверхностное отрывистое дыхание;
- Отёчность конечностей и стенки живота;
- Гнойное воспаление кожи.

Симптомы сепсиса новорожденных могут быть нечётко выражены, а проявляться только в срыгивании, низким сосательном рефлексе и небольшой прибавкой в массе тела.
Лечение
Общими принципами лечения сепсиса являются:
- Стабилизация гемодинамики: инфузионная терапия, вазоактивные фармсредства.
- Коррекция и протезирование органной дисфункции.
- Контроль инфекции: санация очага инфекции, антибактериальная фармакотерапия:
- Санация очага инфекции предусматривает оперативное выполнение манипуляции для непосредственного доступа к предполагаемым очагам инфекции. Получение биоматериала из возможного очага инфекции должно быть произведено сразу после его обнаружения.
- В случае прогрессирования органной дисфункции рекомендуется стандартное обследование пациентов с органной недостаточностью на присутствие инфекции для наиболее раннего выявления тяжелого сепсиса и соответствующей реализации своевременной интенсивной терапии.
- Расположение инфекционного очага должно быть определено в течение первых 12-ти часов, и при необходимости выполнена его хирургическая санация.
- Пациентам с подтвержденной инфекцией или получавшим антибиотикотерапию в течение 24-х часов до госпитализации в лечебное учреждение периоперационная профилактика не проводится (проводится терапия).
- Введение антибиотиков для профилактики проводится в течение 1-го часа до рассечения кожи.
- Антибиотики с целью профилактики отменяются в течение 24-х часов (48 часов – для кардиохирургических пациентов) после завершения оперативного вмешательства.
Первоначально проводится незамедлительная эмпирическая антибактериальная терапия, после получения микробиологического анализа переходят к целенаправленной антибактериальной терапии с учетом антибиотикорезистентности выявленного возбудителя. Антибиотикотерапия прекращается после эрадикации и снижения титра инфекционного агента и снижения уровня прокальцитонина.
При выявлении кандидозной инфекции проводится терапия кандидемии антимикотическими фармсредствами (эхинокандины, азолы, полиены).
Профилактика тромбоза глубоких вен при помощи гепаринотерапии существенно влияет на результаты лечения больных с сепсисом.
Для профилактики возникновения стресс-язв в желудочно-кишечном тракте назначаются блокаторы H2-рецепторов и ингибиторы протонной помпы
Помимо того, необходимо учитывать, что, кроме перечисленных фармсредств, важное значение в профилактике образования стресс-язв отводится полноценному энтеральному питанию
При возникновении почечной недостаточности, которая приводит к быстрому прогрессированию полиорганной недостаточности, проводится гемодиализ, перитонеальный диализ.
Классификация асфиксии по шкале Апгар
Чтобы поставить оценку степени тяжести асфиксии новорожденного, используют шкалу Апгар. С ее помощью врач оценивает частоту пульса, дыхание, мышечный тонус, окрас кожи и рефлексы, после чего определяет степень тяжести патологического состояния.
Чтобы поставить оценку, каждый из пяти признаков врач оценивает в 0, 1 или 2 балла. Соответственно, максимальная и самая лучшая оценка – 10 баллов. Оценку определяют с учетом таких критериев:
| Признак | 0 баллов | 1 балл | 2 балла |
|---|---|---|---|
| Пульс, ударов в минуту | Нет | До 100 | От 100 и выше |
| Дыхание | Нет | Нерегулярное, слабое | Активное, ребенок кричит и плачет |
| Тонус мышц | Руки и ноги свисают | Слабое сгибание рук, ног | Активные движения |
| Рефлексы | Нет | Слабые | Присутствуют, хорошо выражены |
| Цвет кожи | Бледный, синюшный | Тело – розовое, руки и ноги – синюшные | Розовое тело, конечности |
Состояние оценивают на первой и пятой минутах жизни. Соответственно, ребенок получает две оценки: например, 8/10. Если оценка составляет 7 и ниже, состояние малыша оценивают дополнительно на 10-й, 15-й и 20-й минутах.
В зависимости от оценки по шкале Апгар, определяют степень асфиксии:
- 1-3 балла – тяжелая;
- 4-5 баллов – средняя;
- 6-7 баллов – легкая, или умеренная.
Оценка Апгар не отличается высокой степенью чувствительности. Поэтому если у ребенка присутствуют отклонения, для оценки асфиксии необходима дополнительная диагностика.