ВВЕДЕНИЕ
Беременность — это физиологическое состояние, создающее предрасположенность к респираторным вирусным инфекциям. В связи с физиологическими изменениями в иммунной и сердечно-легочной системе, у беременных женщин повышена вероятность тяжелого течения респираторных вирусных инфекций . В эпидемию 2009-2010 года заболеваемость беременных свиным гриппом, вызванным вирусом A(H1N1)09 достигала 27,9% . Кроме того, известно, что и SARS-CoV, и MERS-CoV вызывают тяжелые осложнения при беременности, в том числе необходимость в эндотрахеальной интубации и госпитализации в отделение реанимации, а также приводят к почечной недостаточности и смерти , . Процент смертности от инфекции SARS-CoV среди беременных составляет до 25% . В настоящее время имеется недостаточное количество данных, которые носят противоречивый характер, о влиянии НКИ COVID-19 на беременных женщин и детей грудного возраста, не существует конкретных рекомендаций
для беременных относительно диагностики и лечения COVID-19.
Признаки сепсиса у новорождённых
Вне зависимости от формы болезни, сепсис – очень серьёзное заболевание, при котором происходит значительное ухудшение состояния малыша. Ребёнок становится вялым, заметно снижение аппетита. Малыш перестаёт набирать в весе, развивается гипотрофия, происходит заострение черт лица;
изменение температуры тела.
У доношенных детей повышается температура тела, достигая фебрильных цифр, более 38°С.
Особенностью недоношенных детей является слабость иммунного ответа, температура при сепсисе у недоношенных детей, в отличие от зрелых малышей, понижается. Гипотермия не превышает 36 °С, согреть ребёнка становится сложно;
изменение цвета кожного покрова.
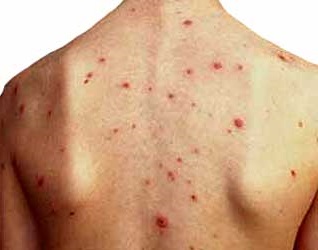
На развитие сепсиса указывает изменение цвета кожи – появление грязновато-серого или бледного оттенка кожи. Нередко такой цвет сочетается с желтушностью и признаками расстройства кровообращения
Обращают на себя внимание геморрагии (кровоизлияния), мраморность и нарушение циркуляции крови, синюшный оттенок кистей и стоп. Часто возникает общая отёчность и склонность к кровоточивости;. развитие дыхательной и сердечно-сосудистой недостаточности
развитие дыхательной и сердечно-сосудистой недостаточности.
Появляется одышка, частота дыхательных движений превышает 60 в минуту. Со стороны сердца может отмечаться как тахикардия, более 160 ударов в минуту, так и брадикардия – до 110 сердечных сокращений;
дисфункция желудочно-кишечного тракта.
Появляются срыгивания и рвота, ребёнок перестает усваивать пищу
При осмотре обращает на себя внимание увеличенный и вздутый живот с венозной сетью на передней брюшной стенке. Печень и селезёнка увеличиваются в размерах;. поражение мочевыделительной системы
поражение мочевыделительной системы.
Ребёнок становится отёчным, почки производят недостаточное количество мочи. В тяжёлом состоянии моча отсутствует полностью (анурия);
расстройство нервной системы.
Отмечается угнетение нервной системы, снижение или отсутствие рефлексов новорождённых. Малыш становится вялым и практически не реагирует на окружающих. Иногда возникает наоборот, повышенная возбудимость, раздражительность крохи. Состояние может ухудшаться и приводить к судорогам.
Направления терапии сепсиса
- Антибиотикотерапия.
Даже до получения результатов посевов и точного определения возбудителя назначается, как правило, 2 сильных антибиотика. Лекарственные препараты вводят внутривенно, чтобы добиться максимальной эффективности. Коррекцию антибиотикотерапии проводят после получения результатов анализов, выделения возбудителя.
- Интенсивная терапия.
В зависимости от тяжести состояния крохи, малышу может потребоваться дыхательная поддержка, коррекция артериального давления, инфузионная терапия, внутривенное введение лекарств. В тяжёлых случаях не исключено применение гормональных препаратов, переливание крови и свежезамороженной плазмы.
- Коррекция иммунитета.
Для повышения защитных сил организма, создания иммунитета против бактерий, используют иммуноглобулины, например, пентаглобин, интерфероны. Лекарства усиливают противоинфекционную защиту, активируют иммунитет, снижают явления интоксикации.
- Устранение очага инфекции.
Чаще всего первичным очагом инфекции является пупочная ранка, неправильный уход за которой приводит к инфицированию и распространению инфекции. При пупочном сепсисе проводят лечение омфалита (воспаления пупочной ранки), удаляют выделения и нагноения из пупочной ранки. Медсестра проводит ежедневный гигиенический уход и круглосуточное наблюдение за пациентом.
- Симптоматическая терапия.
Симптоматическое лечение включает в себя коррекцию анемии, восстановление нормальной микрофлоры кишечника, противогрибковую и другие виды терапии.
- Восстановительные мероприятия.
Младенца, перенёсшего сепсис, ждёт длительный реабилитационный период. Нередко малышам показан массаж, гимнастические упражнения, физиотерапевтические процедуры. Зачастую кроха остается на диспансерном учёте у нескольких специалистов до 3-летнего возраста.
Поздние симптомы
Признаки интоксикации нарастают постоянно и последовательно, состояние новорожденного стремительно ухудшается. Первичные симптомы сепсиса дополняются поздними проявлениями.
Бледность кожных покровов с градационным приобретением серого или зеленоватого оттенков
Кожа новорожденного приобретает неестественный оттенок. Бледность и желтушность могут сменяться серым или серо-зеленым цветом кожных покровов с эффектом воскового налета.
Беспокойство, плохой сон
Новорожденный не может отдохнуть, постоянно плачет, спит урывками, испытывает беспокойство из-за нарушений работы нервной системы.
Вялость, слабая подвижность
Бессонница, потеря полученной пищи из-за срыгиваний и рвоты и нарастающая интоксикация делают новорожденных вялыми и малоподвижными.
Заостренные черты лица
Личико младенца уменьшается, черты лица становятся более определенными, заостряются. Кожа усыхает, приобретает восковидный оттенок.
Новорожденные плохо едят, сосание затруднено, так как требует сил. Сосательный рефлекс не развивается, а угасает.

Гипотрофия нарастает из-за плохого усвоения пищи и общего расстройства всех органов и систем.

Одышка
Нарушение дыхательных функций выражается в одышке – новорожденному при сепсисе не хватает воздуха, ритм сбивается.
Усиленная выраженность и длительная продолжительность желтухи
Желтушность со временем не исчезает (как у большинства новорожденных), а становится более выраженной. Кожа и склеры приобретают неестественный цвет.
Глубина и ритм дыхания нарушены – новорожденный дышит поверхностно и часто.
Новое в лечении сепсиса у ребенка

За каждой статистикой смертности от сепсиса стоит ребенок, чья смерть могла быть предотвращена, и родители, которые переживают трагедию. Сегодня разрабатываются и внедряются новые протоколы, в них описываются три основанных на доказательствах шага, которые неонатологи должны незамедлительно предпринять для ребенка с риском развития сепсиса. После того, как протоколы были введены в действие в США, исследователи оценили результаты лечения пациентов, получавших терапию в отделениях неотложной помощи, реанимационных отделениях и роддомах с середины 2014 до 2016 года. Исследование включало около 1200 детей, у которых был выявлен сепсис, провоцируемый различными видами бактерий.
Сепсис у детей: рекомендации по профилактике
Какие меры профилактики этого заболевания можно принять?
- Прежде всего, соблюдения личной гигиены мамы и малыша. Простые правила мытья рук и смены одежды, прежде чем прикасаться к новорожденному могут сберечь ему здоровье и жизнь.
- Кроме того, нужно каждой маме ответственно подходить к рождению ребенка и перед зачатием проверить собственное здоровье и вылечить, по возможности, хронические заболевания половых органов.
- Рождение ребенка должно проходить в нормальных санитарных условиях в стенах медицинского учреждения.
Перед выпиской ребенка домой из роддома хорошо бы провести ремонтные работы в помещении, особенно, если нет уверенности, что на стенах и старых обоях нет патогенных организмов и плесени. Ну, и, конечно же, при первых подозрениях на сепсис следует тут же обратиться за квалифицированной медицинской помощью.
Справочно-информационный материал
Автор статьи
Врач общей практики
- https://www.who.int/ru/news-room/fact-sheets/detail/sepsis
- https://cyberleninka.ru/article/n/klinicheskie-rekomendatsii-po-diagnostike-sepsisa-u-detey
- https://ru.wikipedia.org/wiki/Сепсис
- https://cyberleninka.ru/article/n/sovremennye-podhody-k-lecheniyu-sepsisa-novorozhdennyh
- https://www.rmj.ru/articles/infektsiya/SEPSIS__SOVREMENNAYa_PROBLEMA_KLINIChESKOY_MEDICINY/
- Марченко Г.Д. Диссертация на соискание ученой степени кандидата медицинских наук “Диагностика хирургического сепсиса новорожденных”, на правах рукописи, 1986
Профилактика новой коронавирусной инфекции
1. Неспецифическая профилактика COVID-19
Неспецифическая профилактика представляет собой мероприятия, направленные на предотвращение распространения инфекции, и проводится в отношении источника инфекции (больного человека), механизма передачи возбудителя инфекции, а также потенциально восприимчивого контингента (защита лиц, находящихся и/или находившихся в контакте с больным человеком).
Мероприятия в отношении источника инфекции:
• Ранняя диагностика и активное выявление инфицированных, в том числе с бессимптомными формами.
• Изоляция больных и лиц с подозрением на заболевание.
Диагностика: признаки сепсиса у детей
Этим заболеванием, по данным ВОЗ, каждый год болеет не менее трех миллионов детей и 1.2 млн новорожденных. Недуг почти всегда сопровождается жаром, дыхательной недостаточностью, дисфункцией сердечно-сосудистой системы и других органов.
У детей все процессы скоротечны, поэтому есть ряд признаков, на которые надо обратить внимание родителям. Итак, каковы симптомы сепсиса у детей?
- слабость;
- увеличение частоты дыхания;
- кашель при воспалении легких;
- боли в спине при пиелонефрите;
- лихорадка с температурой выше 38,3°С;
- учащение пульса до 160 ударов в минуту;
- нарушения моторики ЖКТ с тошнотой и рвотой;
- снижение температуры тела ниже 36°С
Если вовремя не диагностировать сепсис крови у ребенка, то может наступить и летальный исход от септического шока.
Коклюш
Инкубационный период: 6 — 20 дней.
Инфекционный период: примерно в течение 25-30 дней с момента заболевания, особенно заразными больные являются в начале болезни. Если с ранней стадии болезни назначаются антибиотики, это помогает устранить симптомы и ограничить заразный период до 5 дней.
Симптомы как при простуде, а также кашель, который постепенно усиливается. Спустя 2 недели начинаются сильные приступы кашля. Из-за этих приступов ребенок обессиливает, во время приступа ему сложно дышать.
Маленькие дети (до шести месяцев) переносят болезнь гораздо тяжелее, у них может появиться апноэ — временная остановка дыхания. Во время приступов наблюдается цианоз губ и лица. Ваш ребенок может задыхаться, страдать рвотой. Приступы кашля могут длиться несколько недель и вплоть до трех месяцев.
В связи с тяжестью проявлений, очень важна профилактика коклюша, для чего существует вакцина.
Что делать?
Обратитесь к врачу, если у вашего ребенка кашель, и он не проходит, а лишь усиливается, приступы кашля становятся продолжительнее и учащаются
В интересах других детей важно знать, есть ли у вашего ребенка коклюш. Проконсультируйтесь со своим врачом по поводу того, как ухаживать за вашим ребенком. Избегайте контакта с маленькими детьми, так как они наиболее подвержены тяжелым осложнениям
Избегайте контакта с маленькими детьми, так как они наиболее подвержены тяжелым осложнениям.
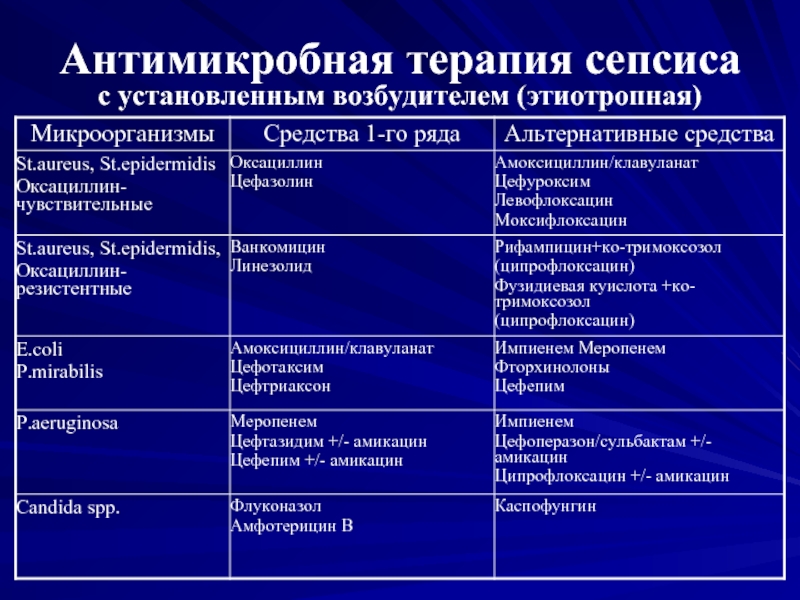
Лечение бактериального сепсиса новорожденного
Проводится комплекс лечебных мероприятий, которые включают проведение гигиенических мероприятий, правильное вскармливание новорожденного, этиотропную терапию и патогенетическое лечение, направленное на восстановление гемостаза и повышение иммунной защиты организма. Ведущее значение имеет борьба с инфекцией. С этой целью используют антибиотики или комбинацию антибактериальных препаратов с бактерицидным действием, способных проникать через гематоэнцефалический барьер. Коррекция гуморального иммунитета проводится с помощью иммунозаместительной терапии препаратами иммуноглобулинов (пентаглобин). При нарушении клеточного иммунитета назначается рекомбинантный интерлейкин-2. Применяется инфузионная терапия, позволяющая восполнить объем циркулирующей крови и восстановить баланс электролитов.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Цефепим (антибактериальное средство из группы цефалоспоринов IV поколения). Режим дозирования: у детей от 2 мес. до 16 лет и с массой тела до 40 кг рекомендуемый режим дозирования по всем показаниям (исключая фебрильную нейтропению) — 50 мг/кг каждые 12 ч внутривенно; при фебрильной нейтропении — 50 мг/кг каждые 8 ч. Продолжительность лечения как у взрослых.
- Амикацин (антибиотик группы аминогликозидов). Режим дозирования: недоношенным новорожденным начальная доза внутривенно — 10 мг/кг, затем по 7,5 мг/кг каждые 18-24 ч; новорожденным начальная доза — 10 мг/кг, затем по 7,5 мг/кг каждые 12 ч в течение 7-10 дней.
- Ванкомицин (антибиотик группы гликопептидов). Режим дозирования: для новорожденных начальная доза должна составлять 15 мг/кг, а затем 10 мг/кг каждые 12 ч в течение первой недели их жизни. Начиная со второй недели жизни — каждые 8 ч до достижения возраста одного месяца. Каждую дозу следует вводить в течение не менее 60 мин.
- Имипенем + Циластатин (Гримипенем) – антибиотик: карбапенем + почечной дегидропептидазы блокатор). Режим дозирования: вводится в/в капельно. У детей, начиная с 3-месячного возраста, с массой тела до 40 кг, разовая доза внутривенно составляет 15 мг/кг, которую вводят каждые 6 часов. Максимальная суточная доза составляет 2 г.
- Линезолид (антибактериальное средство из группы оксазолидонов). Режим дозирования: препарат предназначен для внутривенного введения. Продолжительность инфузии составляет 30-120 мин. Режим дозирования и продолжительность лечения зависят от возбудителя, локализации и тяжести инфекции, а также от клинической эффективности.
Рекомендуемый режим дозирования Линезолидом для детей младше 12 лет
| Показания (включая инфекции, сопровождающиеся бактериемией) | Разовая доза и кратность введения | Рекомендуемая продолжительность лечения |
| Внебольничная пневмония, вызванная Streptococcus pneumoniae (включая полирезистентные штаммы), включая случаи, сопровождающиеся бактериемией, или Staphylococcus aureus (только метициллинчувствительные штаммы) | 10 мг/кг каждые 8 ч | 10-14 дней |
| Госпитальная пневмония, вызванная Staphylococcus aureus (включая метициллинчувствительные и метициллинрезистентные штаммы) или Streptococcus pneumoniae (включая полирезистентные штаммы) | 10 мг/кг каждые 8 ч | 10-14 дней |
| Осложненные инфекции кожи и мягких тканей, включая инфекции при синдроме диабетической стопы, не сопровождающиеся остеомиелитом, вызванные Staphylococcus aureus (включая метициллинчувствительные и метициллинрезистентные штаммы), Streptococcus pyogenes или Streptococcus agalactiae | 10 мг/кг каждые 8 ч | 10-14 дней |
| Инфекции, вызванные штаммами Enterococcus faecium, резистентными к ванкомицину, в том числе сопровождающиеся бактериемией | 10 мг/кг каждые 8 ч | 14-28 дней |
Лечебная тактика при сепсисе
Лечение новорожденных проводится в стационаре. Терапия должна быть комплексной. Она включает:
- применение антибактериальных препаратов;
- выхаживание малыша в кувезе;
- дезинтоксикацию организма;
- повышение иммунитета;
- ликвидацию очагов инфекции.
Противомикробная терапия начинается незамедлительно. Антибиотики вводятся внутривенно. Продолжительность лечения составляет 1-2 недели. Предпочтение отдается препаратам, обладающим широким спектром действия. После установления возбудителя может потребоваться корректировка лечения. Чаще всего назначается сразу 2-3 препарата. Могут применяться пенициллины, карбапенемы и цефалоспорины.
При необходимости проводится иммунокорригирующая терапия. Важным аспектом лечения является дезинтоксикация организма. Проводится инфузионная терапия. Внутривенно вводятся различные растворы (глюкозы, физиологический). Инфузионная терапия увеличивает объем крови, улучшает микроциркуляцию, нормализует физико-химические свойства плазмы, ускоряет выведение токсинов и микробов.
При сепсисе используются кровезаменители, солевые и белковые растворы. При необходимости вводятся иммуноглобулины. В тяжелых случаях проводится переливание компонентов крови. Может потребоваться плазмаферез. При образовании на коже гнойников (фурункулов, абсцессов) требуется их вскрытие. Применяются местные антибиотики и ферменты.
Для обеспечения тканей кислородом проводится оксигенотерапия. Необходимо постоянно оценивать функцию сердца и легких. Измеряются пульс, артериальное давление и частота дыхания. При тяжелом сепсисе малышей переводят на парентеральное питание.
При лихорадке могут применяться жаропонижающие. Дополнительно больным малышам показаны витамины и антиоксиданты. В остром периоде новорожденные нуждаются в постоянном уходе. В период выздоровления рекомендуются физиопроцедуры, массаж, лечебная гимнастика и купание в ванне. Прогноз при несвоевременном и неполном лечении неблагоприятный.
Симптомы психосоматических заболеваний
Иногда врачи сталкиваются с ситуациями, когда не удается точно установить причину того или иного заболевания. Бывает, что никаких физиологичных предпосылок для развития заболевания нет, но болезнь прогрессирует.
Если медицинское обследование не может обнаружить физическую или органическую причину заболевания, или если заболевание является результатом таких эмоциональных состояний как гнев, тревога, депрессия, чувство вины, тогда болезнь классифицируется как психосоматическая.
Есть определенные сигналы того, что причина болезни лежит именно в области психологии:
- Частое повторение заболевания. Человек получает лечение согласно рекомендациям врача, но в итоге симптомы ненадолго исчезают и в скором времени появляются вновь. То есть, адекватное медикаментозное лечение не дает ожидаемого результата.
- Наличие психологической травмы или хронических стрессов. Если пациент знает, что у него был трудный период или что-то не так в личной жизни, лучше сразу обращаться и к терапевту, и к психотерапевту, что поможет скорее установить истинную причину заболевания и подобрать правильное лечение.
- Традиционное лечение не помогает – еще одна особенность психосоматического заболевания.
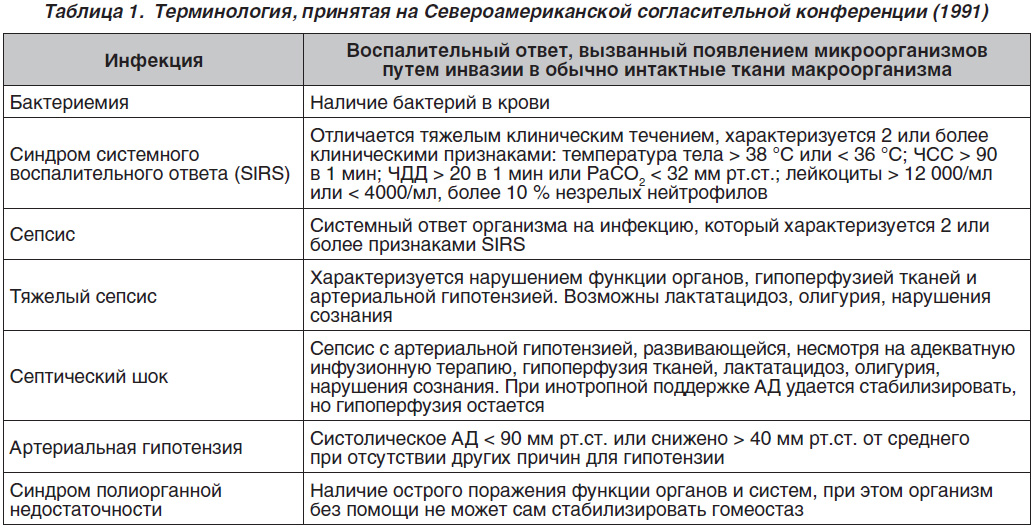
3.1 Лабораторная диагностика:
1. Общий (клинический) анализ крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы. Особое значение имеет наличие лимфопении .
2. Биохимический анализ крови (креатинин, печеночные ферменты, альбумин, лактат, лактатдегидрогеназа, ферритин, СРБ, прокальцитонин). Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, имеют определенное прогностическое значение, оказывают влияние на выбор лекарственных средств и/или режим их дозирования. Уровень СРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при пневмонии .
Виды сепсиса
В зависимости от времени течения
- Молниеносный (острейший). Все симптомы возникают и нарастают очень быстро. Сильно нарушается работа внутренних органов. Состояние пациента быстро ухудшается. Уже через 1-2 дня может наступить смерть.
- Острый. Симптомы нарастают медленнее заболевание продолжается до 6 недель.
- Подострый. Протекает, как правило, от 6 недель 3-4 месяцев.
- Рецидивирующий. Продолжается до полугода и дольше. На смену улучшению состояния пациента приходят новые обострения – болезнь протекает волнообразно.
- Хрониосепсис (хронический сепсис). Продолжается длительно, в течение нескольких лет. Имеется очаг воспаления, который длительное время никак не заживает. Снижаются защитные силы организма.
В зависимости от изменений, происходящих в организме
- Септицемия – состояние, при котором нарушается общее состояние организма, в нем возникает системная воспалительная реакция, но нет очагов гнойного воспаления во внутренних органах. Эта форма чаще всего протекает остро или молниеносно.
- Септикопиемия – форма сепсиса, при которой в разных органах образуются гнойники.
- Септический эндокардит – разновидность септицемии, при которой очаг воспаления находится на поверхности клапанов сердца.
В зависимости от источника инфицирования
- Внебольничный – заражение произошло вне стен больницы.
- Внутрибольничный – заражение произошло в больнице после перенесенной операции, инъекции, родов, аборта, различных врачебных манипуляций.
Что нужно для лечения сепсиса?
Общеизвестно, что сепсис крайне тяжело поддается лечению. Смертность при нем крайне высока и в некоторых ситуациях достигает 50%. Впрочем, своевременно оказанная помощь снижает этот показатель в разы.
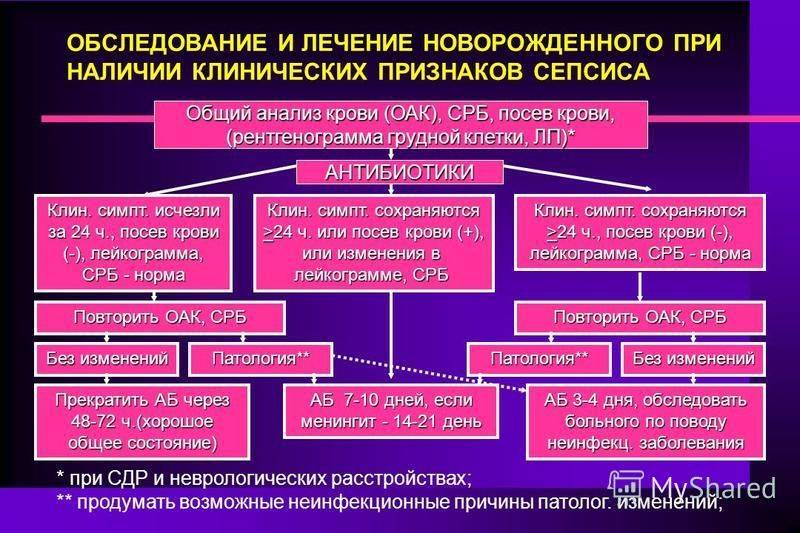
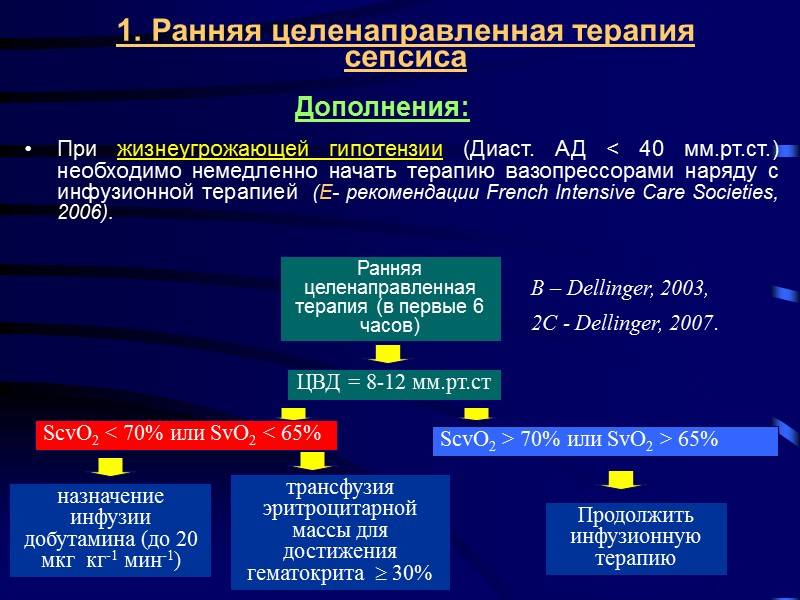
Согласно клиническим рекомендациям в 2019 году больных сепсисом лечат в отделениях интенсивной терапии или реанимации. Это вызвано необходимостью постоянного контроля жизненных показателей. В течение первых 6 часов усилия врачей направлены на доведение этих цифр до определенного значения и стабилизации их:
- кол-во выделяемой мочи — 0,5 мл/ (кг*ч) и более;
- насыщение смешанной венозной крови кислородом — 70% и более;
- центральное венозное давление — до 8-12 мм. рт.ст.;
- артериальное давление — до 65 мм рт.ст. и выше.
Обычного это достигается применением различных инфузионных растворов, которые вливаются через «капельницу», часто сразу в несколько периферических вен или в одну центральную. Иногда приходится переливать препараты крови и добавлять в растворы препараты, повышающие давление. Только эти мероприятия уже снижают смертность больных на 17% (с 50 до 33).
Лечение заключается в ликвидации возникших осложнений, которые в большинстве своём являются реанимационными.
Для последнего случая также создана таблица:
| Локализация первичного очага | Наиболее вероятные возбудители |
| Лёгкие (нозокомиальная пневмония развившаяся вне ОРИТ) | Streptococcus pneumonia, Enterobacteriaceae (E.colli), Staphylococcus aureus |
| Лёгкие (нозокомиальная пневмония развившаяся в ОРИТ) | Pseudomonias aeruginosa, Acinetobacter spp, а также вышеперчисленные возбудители |
| Брюшная полость | Bacteroides spp, Enterococcus spp, Streptococcus spp, Pseudomonias aeruginosa, Staphylococcus aureus |
| Кожа и мягкие ткани | Streptococcus spp, Staphylococcus aureus, Enterobacteriaceae |
| Почки | Enterobacteriaceae, Enterococcus spp |
| Ротоглотка | Staphylococcus spp, Streptococcus spp, анаэробы |
| После спленэктомии | Streptococcus pneumonia, Haemophilis influenzae |
| Внутривенный катетер | Staphylococcus epidermididis, Staphylococcus aureus, энтерококки и кандиды |
При формировании вторичных гнойных очагов необходимо их хирургическое лечение – вскрытие абсцессов, удаление гноя и промывание ран, иссечение пораженных участков.
8.5 Транспортировка новорожденного до определения COVID-статуса ребенка или COVID-позитивного новорожденного
1. Все перемещения новорожденных (вне- и внутригоспитальные) производятся в транспортном кувезе вне зависимости от гестационного возраста и массы тела при рождении.
Кувез должен быть оснащен герметизирующими портами для манипуляций и проведения через стенки кувеза необходимых для жизнеобеспечения ребенка устройств.
2. Все транспортировки новорожденных производятся с участием минимум двух медицинских работников, один из которых врач.
3. Транспортная бригада должна быть заранее осведомлена лечащим врачом ребенка (передача информации «врачом врачу») о COVID-19 статусе ребенка, его состоянии, необходимом оборудовании для поддержания его жизненно важных функций во время транспортировки, его подробном анамнезе и клиническом статусе.
4. Отделение, принимающее ребенка, должно быть заранее осведомлено лечащим врачом ребенка (передача информации «врачом врачу»)
o COVID-19 статусе ребенка, его состоянии, необходимом оборудовании для поддержания его жизненно важных функций при поступлении ребенка, его подробном анамнезе и клиническом статусе.
5. Весь медицинский персонал и водитель транспортной бригады должен использовать СИЗ, рекомендованные к использованию при инфекции COVID-19 , , , .
Причины сепсиса новорожденных
В зависимости от характера и начала течения различают следующие виды сепсиса новорождённых:
- ранний (развивается спустя три дня после рождения);
- поздний (появляется позже трёх дней после рождения ребёнка).
Причиной сепсиса, имеющего раннее начало, являются патогенные микроорганизмы, которые могут попасть в организм ребёнка в родах. У большинства младенцев симптоматика развивается спустя шесть часов после того, как они рождаются, а большинство инфекций вызваны В-стрептококками и кишечной палочкой. Именно их выявляют при проведении культурального исследования мазков, взятых у 35% женщин.
Кроме В-стрептококка и кишечной палочки, сепсис новорождённых также могут вызывать:
- клебсиеллы;
- энтерококки;
- листерии;
- D-стрептококки и т.д.
Если сепсис имеет позднее начало, это означает, что попадание возбудителя в организм ребёнка происходит из внешней среды — в частности, по причине внутрибольничной инфекции. От 30 до 60% клинических случаев сепсиса обусловлены стафилококками, которые проникают через внутрисосудистые устройства. Чаще всего речь идёт о центральном сосудистом катетере. Кишечная палочка также может стать причиной позднего сепсиса, особенно если ребёнок рождается с критически низкими показателями массы тела.
Отдельно следует выделить грибковые инфекции, которые являются одной из возможных причин развития позднего сепсиса. Сепсис новорождённых грибковой этиологии возникает у 12-18% детей, имеющих низкую массу тела.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Вольерный кашель
Данное заболевание известно еще как инфекционный трахеобронхит – острое контагиозное заболевание собак, которое вызывается комплексом бактерий и вирусов. Они могут оказать негативное влияние не только в совокупности, но и отдельно друг от друга. Среди них вирус парагриппа, аденовирус 2 типа, реовирус, герпес собак, стрептококки, стафилококки, микоплазмы, а также бактерия Bordetella bronchiseptica.
Зараженное животное распространяет заболевание преимущественно через слюну, носовые отделения, слезную жидкость. Реже заражение происходит через мочу и кал. Поэтому основным путем заражения признан воздушно-капельный путь, контактно-бытовой реже, но он все же не исключается. Содержание нескольких животных в одном вольере, слабые гигиенические условия увеличивают риск заражения. Также в зоне опасности оказываются посетители выставок собак, или площадок с массовым выгулом питомцев, хотя риски в этом случае и снижены, но они сохраняются.
Первые симптомы заражения могут появиться уже через 1-3 дня, максимально до 10 дней. Здоровое животное на 7-10 день самостоятельно справляется с инфекцией благодаря крепкой иммунной системе. Но это в том случае, если вольерный кашель вызван вирусом, так как бактерии и микоплазмы могут присутствовать в организме дольше, соответственно и клинические симптомы будут появляться позднее. В результате заболевание может обрести хроническое течение.
Симптомы вольерного кашля
Клинические признаки вольерного кашля включают в себя:
- Сухой приступообразный кашель. Появляется спустя несколько дней после начала заболевания. Кашель является основным симптомом заболевания. Он может усиливаться при воздействии раздражителя, а со временем появляется пенистая мокрота белого цвета, которая может напоминать по внешнему виду скудные рвотные массы.
- Выделения из носа, глаз.
- Повышение температуры тела.
- Угнетенное настроение, апатичность.
Респираторные признаки со временем усиливаются, что говорит о присоединении бактериальной инфекции, и как следствие, развитии воспаления легких.
Длительность заболевания и тяжесть его течения напрямую зависят от иммунного статуса животного, количества инфекций, которые спровоцировали вольерный кашель. Хронические заболевания бронхолегочной и других органов и систем, проведение вакцинации и другие меры профилактики также влияют на степень тяжести и саму возможность заболеть, хотя и не являются при этом 100% гарантом безопасности
Однако именно меры предосторожности значительно сокращают риски и длительность заболевания при его диагностировании. Взрослая здоровая собака может переболеть данным видом кашля в течении 1-2 недель без каких-либо последствий. А вот щенки более уязвимы, так как их иммунитет слабее
Взрослые особи с хроническими заболеваниями в анамнезе рискуют получить такие осложнения, как отек легкого
А вот щенки более уязвимы, так как их иммунитет слабее. Взрослые особи с хроническими заболеваниями в анамнезе рискуют получить такие осложнения, как отек легкого.
Грамотная квалифицированная помощь ветеринара – это главный аспект в лечении вольерного кашля у собак. Не стоит затягивать с визитом в ветеринарную клинику, и уже при первых признаках болезни необходимо показать питомца специалистам.
4.8 Антибактериальная терапия
при осложненных формах инфекции у беременных, рожениц и родильниц с COVID-19
Показания к назначению антибактериальных препаратов:
– При подтвержденной COVID-19 инфекции (ПЦР, КТ, клиническая картина) не требуется назначения эмпирических антибиотиков.
– Эмпирические антибиотики должны быть применены лишь в случае, если есть подозрение на бактериальную инфекцию с характерными симптомами (нейтрофильный сдвиг, долевое уплотнение на КТ или рентгене и т.д.). Однако отсутствие этих признаков не исключает бактериальную инфекцию.
– При решении о назначении антибактериальных препаратов необходимо:
– Начать лечение эмпирическими антибиотиками после постановки диагноза пневмонии в течение 4-х часов, при тяжелой пневмонии немедленно – в течение часа.
Анатомия среднего отдела органа слуха
Барабанная полость, находящаяся в височной кости, составляет основу уха в его средней части. Ее размер около 1 см³. В ней расположены три косточки — молоточек, наковальня и стремечко. Среднее ухо представляет собой своеобразный мостик, который выполняет важную функцию: принимает и транспортирует звуковые колебания к внутреннему уху. Звуковые волны попадают в слуховой аппарат через наружное ухо. В среднюю его часть колебания звука направляются через перепонку, которая соединена с рукояткой молоточка. С другой стороны эта косточка соединяется с наковальней, а та — со стремечком. Стремя передает сигнал внутреннему уху и усиливает его. Давление с обеих сторон барабанной перепонки выравнивается евстахиевой трубой, которая соединяет среднее ухо с носоглоткой. Если снаружи давление меняется, может заложить уши. Устранить заложенность помогают зевота или глотательные движения.