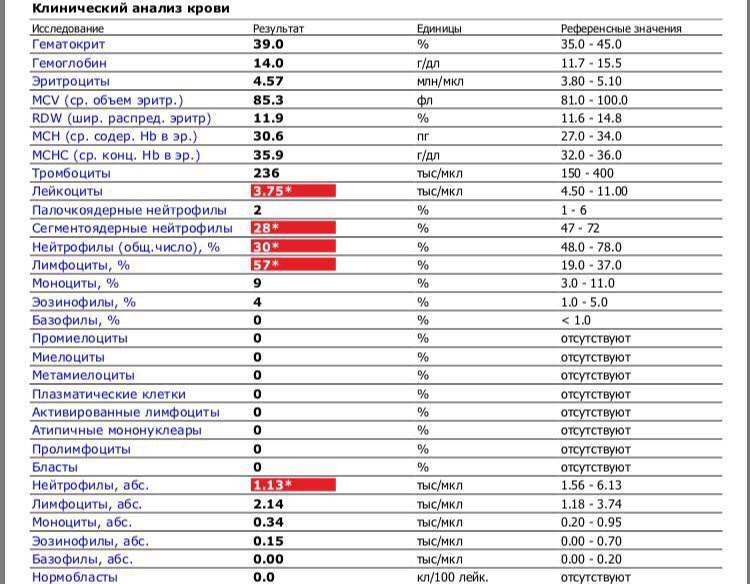
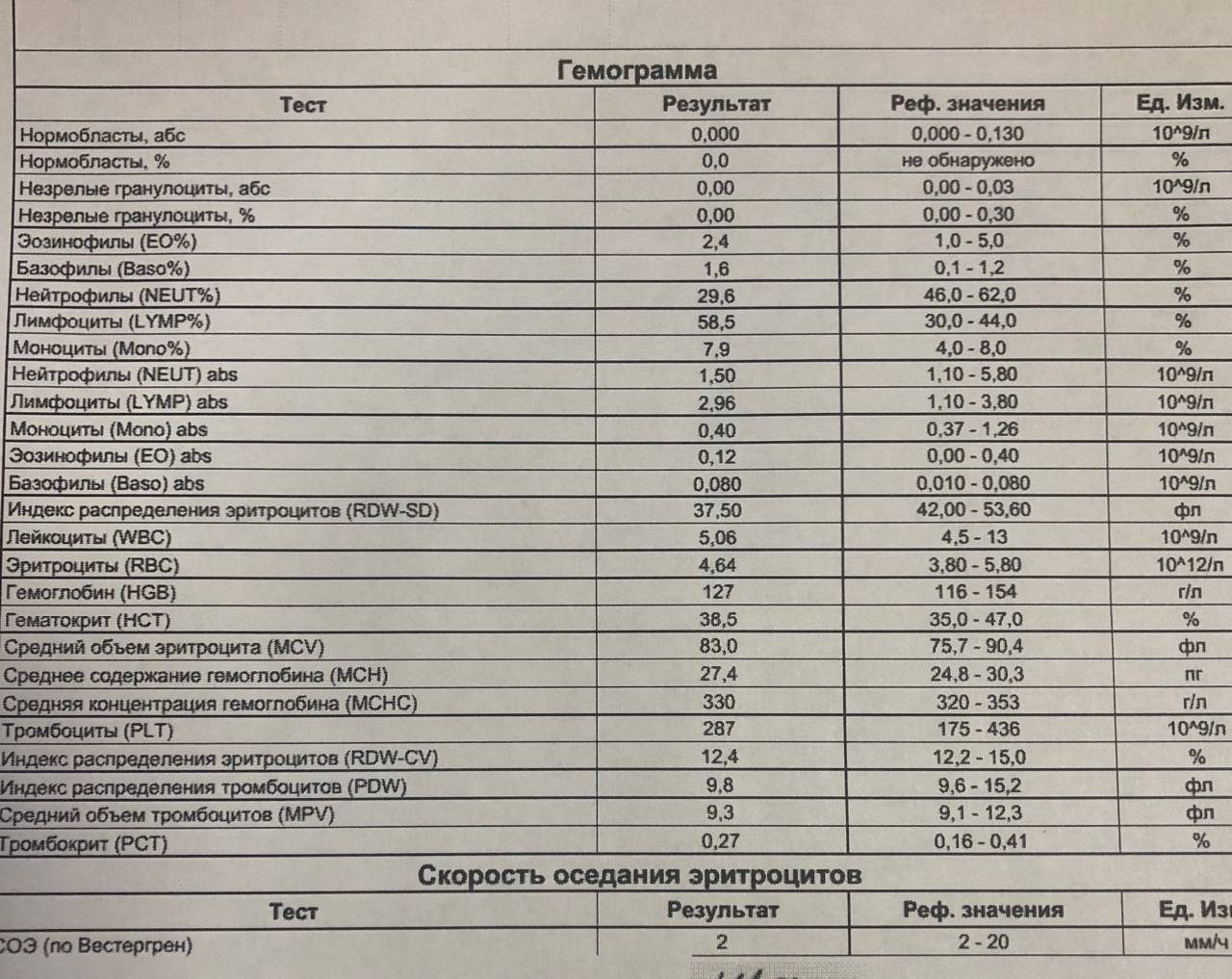
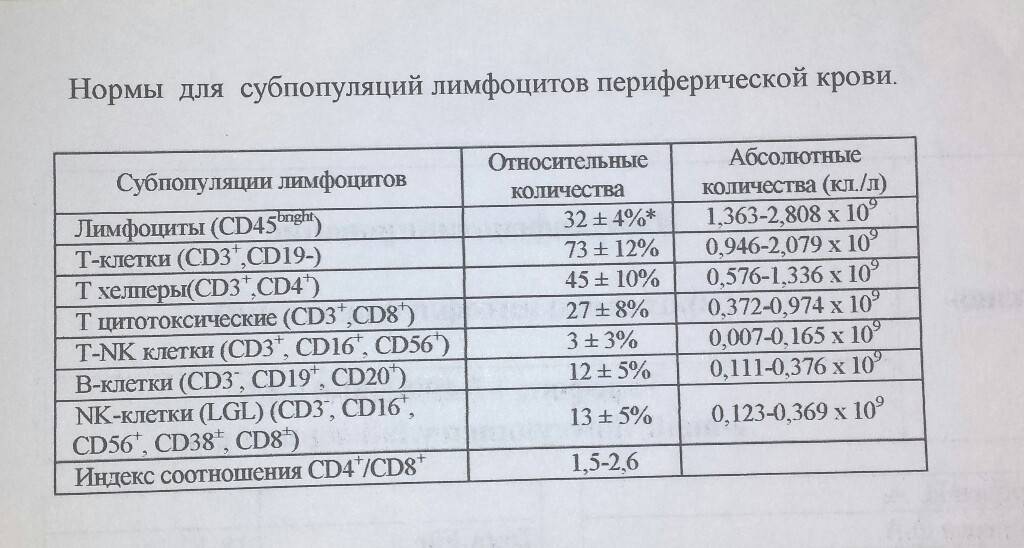
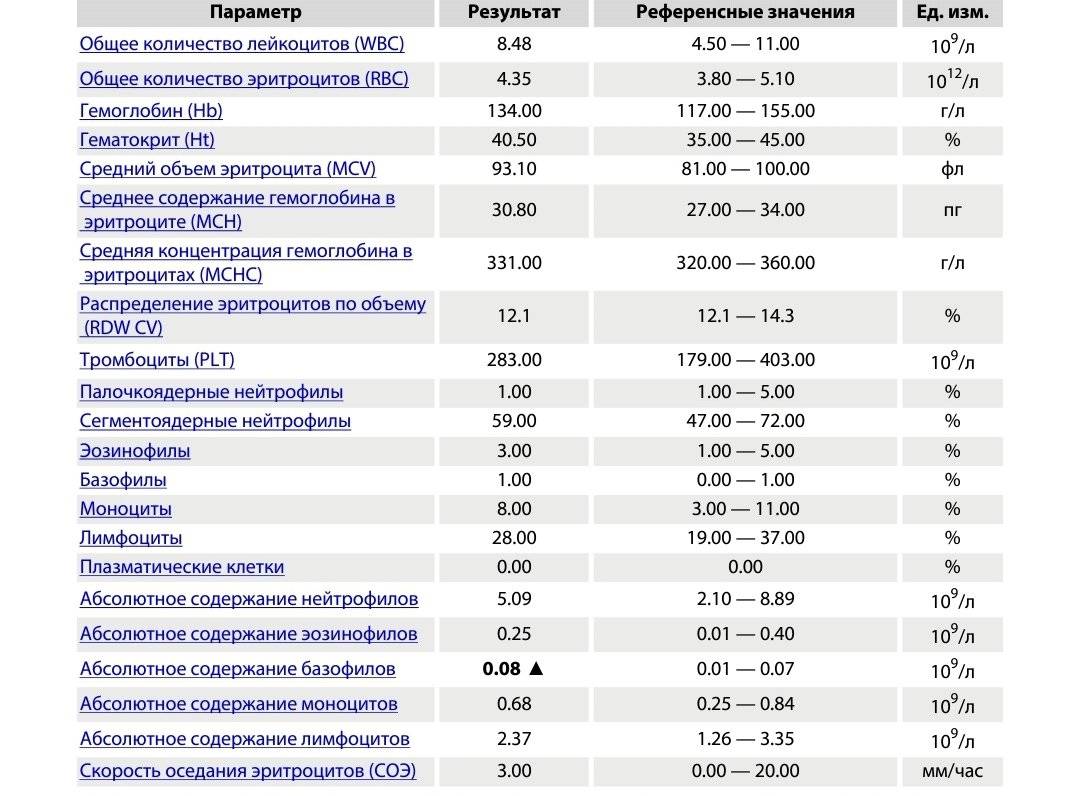
Варианты лечения
Лечение зависит от причины, и устранение основного фактора, как правило, устраняет лимфоцитопению. Также может потребоваться терапия для предотвращения инфекций или других осложнений, связанных с нарушением работы иммунной системы.
Если лекарственная терапия вызывает такие низкие показатели лимфоцитов, доктор может остановить лечение ребенка или сменить лекарство. Такая лимфоцитопения обычно проходит после того, как ребенок перестает принимать препарат. Врач может назначить ребенку следующие лекарства:
- противовирусные препараты, антибиотики, противогрибковые или противопаразитарные препараты для лечения определенных инфекций;
- гамма-глобулин, чтобы помочь предотвратить инфекции, которые могут возникнуть из-за B-клеточной лимфоцитопении;
- трансплантацию стволовых клеток костного мозга.
Лимфоцитопения является распространенным диагнозом, определяемом в общем анализе крови. Некоторые дети могут иметь значения немного меньше, чем нормальный диапазон, без какой-либо причины. Большинство случаев разрешаются спонтанно без медицинской помощи.
Если у ребенка диагностирована острая лимфоцитопения, педиатр будет тщательно контролировать уровень клеток с последующими анализами крови. Могут понадобиться дополнительные анализы и лечение для устранения основной причины. Это может включать направление к специалисту, анализ крови, визуализацию или биопсию костного мозга.
Профилактика
Для уменьшения рисков развития вторичной лимфопении необходимо соблюдать правила: в питание необходимо включать нормальное количество белка, регулярное обращение ко врачу поможет выявить болезни на раннем этапе и назначить своевременную терапию и профилактику, соблюдать душевный покой, избегать стрессовых ситуаций, выпивать необходимое количество жидкости (для взрослых около 2 литров, детям нормы рассчитываются исходя из возраста – от 250 до 1.4 литров). Регулярная сдача крови для лабораторного исследования на процентное содержание элементов, при сидячем образе жизни необходимы физические нагрузки, сбалансированный рацион.
Без грамотной консультации врача лимфопения не лечится, поэтому при наличии перечисленных симптомов – необходимо записаться на приём. Терапевт после получения анализов может направить к узкопрофильным врачам: это гематолог, иммунолог, онколог, трасплантолог. Они проведут дополнительные исследования для установления точного диагноза и назначат курс лечения.
Норма лимфоцитов в крови. Какой уровень является пониженным?
Ниже, представлены стандартные абсолютные и относительные нормы содержания лимфоцитов в крови. Если анализы показывают меньшие значения — данное состояние называется лимфопенией и требует как минимум дополнительной диагностики, а в большинстве случаев и назначения конкретной терапии.
У взрослых
Абсолютное значение уровня лимфоцитов — от одной до 4,5 X 10⁹ единиц/литр.
Относительное значение уровня лимфоцитов — от двадцати до 34 процентов.
У детей
У детей, лимфоцитов в крови гораздо больше, чем у взрослого, а конкретные нормы зависят от возраста ребенка:
Возраст — относительное/абсолютное значение уровня лимфоцитов:
- Дети до года — от 55 до 75 процентов / 4–10,5 X 10⁹ единиц/л.
- Дети до четырёх лет — от 45 до 65 процентов / 2–8 X 10⁹ единиц/л.
- Дети до шести лет — от 35 до 55 процентов / 1,5–7 X 10⁹ единиц/л.
- Подростки до десяти лет — от 30 до 50 процентов / 1,5–6,5 X 10⁹ единиц/л.
- Молодые люди до 21-го года — от 30 до 45 процентов / 1–4,8 X 10⁹ единиц/л.
Исходя из представленных выше данных, нормальный уровень содержания лимфоцитов в крови снижается с возрастом — наибольшая их концентрация бывает у детей до 12-ти месяцев.
Что это значит?
Вышеозначенное состояние нельзя считать болезнью — это симптом, обусловленный рядом причин, среди которых могут быть как физиологические, так и патогенные факторы, чаще всего инфекционно-токсические быстротекущие процессы.
Данный диагноз ставится после первичного и повторного исследования крови и определения точного иммунного статуса пациента. Симптоматика лимфопений зачастую выражена очень слабо либо вообще отсутствует. На проблему, могут указывать постоянные изменения размеров миндалин и лимфоузлов, появление таких ассоциированных болезней, как экзема, пиодермия, аллопеция, частые повторные инфекционные поражения на протяжении короткого периода времени.
Виды лимфоцитопении
Низкие показатели лимфоцитов также называется лимфоцитопенией. Её классифицируют в зависимости от различных факторов.
По содержанию
Различают относительную и полную. В первом случае – уменьшается небольшая часть, во втором – содержание клеток уменьшается на больше половины лимфоцитов.
Полная лимфопения – болезнь, происходящая из-за нарушений костного мозга. Причинами могут служить иммунодефицит; приём лекарств, содержащих кортикостероиды; проблемы с кровообращением; рак.
Относительная лимфопения – при ней количество лейкоцитов не уменьшается, а понижение числа лимфоцитов происходит на фоне увеличения нейтрофилов. Указанный тип может развиваться на фоне постоянно текущих либо острых инфекций, поражающих организм.

По происхождению
Выделяют врождённую – обнаруживают у детей с рождения, и форму приобретенную – возникшую в ходе жизни. Врождённый тип редок, он возможен при наличии ВИЧ инфекции у матери или генетической предрасположенности. Приобретенный тип связан со снижением функций иммунитета.
По скорости
Острая – стремительное развитие, внезапно появление, опасность для жизни, однако легко лечится. Хроническая – развитие медленное, трудно контролируемо и может нести угрозу в дальнейшем.
Острая стадия – последствия курса лечения от опухолей – химиотерапии или ионизирующего излучения, нарушений функции почек.
Лечение хронического лимфолейкоза
Многие пациенты с данным диагнозом живут очень долго, а доказательств пользы раннего начала лечения, тяжело переносимого организмом, на сегодняшний день не существует. Именно по этой причине врачи назначают его только после появления беспокоящих симптомов и прогрессирования, то есть ускорения развития заболевания.
В качестве начальной терапии специалисты применяют множество различных лекарств и их комбинаций. Они включают в себя:
- Моноклональные антитела – искусственные, то есть созданные в лаборатории белки иммунной системы, которые прикрепляются к определенной мишени – белкам, находящимся на поверхности измененных клеток.
- Химиотерапию – препараты, которые принимаются внутрь либо вводятся в вену или мышцу и уничтожают лейкозные клетки. Они попадают в кровоток и распространяются по всему телу, воздействуя на любые его области. Такое лечение проводится циклами, включающими в себя периоды отдыха, необходимые организму для восстановления.
- Таргетную терапию – препараты, которые работают только против определенных изменений, присутствующих в неправильных клетках. Они блокируют белки, которые помогают им быстро расти и существовать гораздо дольше, чем длится обычный жизненный цикл.
Если единственной серьезной проблемой является разрастание областей лимфоидной ткани, врачи назначают местное лечение:
- Лучевую терапию – разрушение лейкозных клеток с помощью радиации.
- Хирургию – удаление вызывающей тяжелые симптомы увеличенной селезенки.
В некоторых случаях избыток неправильных клеток приводит к лейкостазу – нарушению кровообращения. Их количество может уменьшить химиотерапия, но это происходит не раньше, чем через несколько дней после введения первой дозы препаратов. Перед ее проведением выполняется лейкаферез – изъятие излишков измененных клеток. Эта процедура сразу же улучшает показатели крови, но эффект от нее длится не долго.
Пациентам, у которых врачи обнаружили очень высокий риск развития заболевания, перед началом лечения может быть рекомендована трансплантация стволовых клеток, из которых образуются нормальные клетки крови.

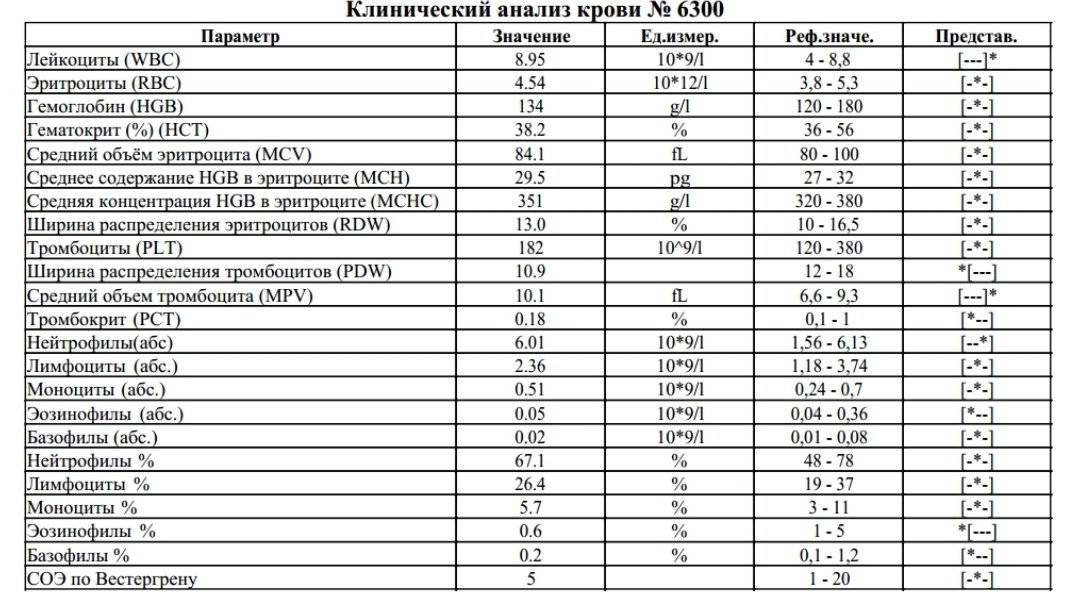
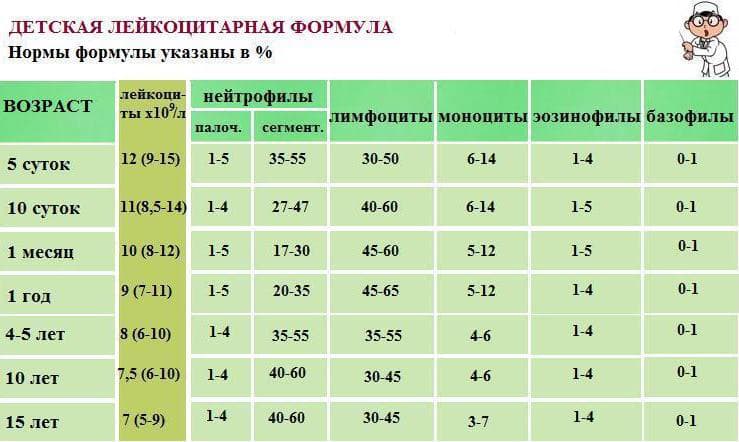
Норма лимфоцитов
Белые клетки оценивают так же, как и лейкоциты, на основании абсолютного (LYM#) и относительного (LYM%) показателей.
| Возраст | Показатель (норма) |
| До 1 года | 45-70% (2-11*109/л) |
| 1-2 года | 37-60% (3-9,5*109/л) |
| 2-4 года | 33-50% (2-8*109/л) |
| 5-10 лет | 30-45% (1,5-6,8*109/л) |
| 10-16 лет | 30-45% (1,2-5,2*109/л) |
| 16-18 лет и старше | 13-37% (1-4,8*109/л) |
В случае выявления аномальных значений назначаются дополнительные анализы, которые позволяют точно определить количество подвидов лимфоцитов. Как правило, такая потребность возникает для оценки активности иммунного процесса, ответа и памяти.
Что значат повышенные лимфоциты в крови?
Лимфоцитоз – увеличение числа лимфоцитов. Он может быть относительным и абсолютным
- Абсолютный лимфоцитоз – состояние, при котором количество лимфоцитов превышает возрастные нормы. То есть у взрослых людей — более 4*109 клеток на литр.
- Относительный лимфоцитоз – изменение процентного состава белых клеток в пользу лимфоцитов. Такое бывает при снижении общего числа лейкоцитов за счет нейтрофильной группы. В итоге процент лимфоцитов становится больше, хотя их абсолютное значение остается нормальным. Подобную картину крови рассматривают не как лимфоцитоз, а как лейкопению с нейтропенией.
Важно помнить, что если нейтрофилы понижены, а лимфоциты повышены лишь в процентах,это может не отражать истинной картины. Поэтому чаще всего в анализе крови ориентируются именно на абсолютное число лимфоцитов (в клетках на литр)
Симптомы
Для хронического лимфолейкоза характерно длительное бессимптомное течение; основной причиной обращения к врачу являются изменения в общем анализе крови, сданном в рамках профилактического осмотра или по поводу иного заболевания. Активных жалоб на момент первичного осмотра пациент может и не предъявлять, но при этом зачастую даже в этой ситуации уже выявляется увеличение лимфатических узлов и изменение их консистенции до тестоватой. Сами лимфоузлы не уплотнены, сохраняют подвижность относительно окружающих тканей. В случае присоединения инфекции лимфатические узлы значительно увеличиваются; по мере прогрессирования хронического лимфолейкоза лимфоузлы — в первую очередь брюшной полости — способны
образовывать конгломераты.
Первые возникающие жалобы обычно не носят специфического характера: повышенная утомляемость, слабость, выраженная потливость. По мере развития заболевания могут возникнуть аутоиммунные проявления, в первую очень гемолитические анемии (в 10-25% случаев) и тромбоцитопении (в 2-3% случаев). Гемолитическая анемия развивается в связи с разрушением самим организмом эритроцитов; чаще всего развивается, как и сам хронический лимфолейкоз, постепенно, но может проявиться и острым кризом — с повышением температуры, появлением желтухи, потемнения мочи. Тромбоцитопения может быть гораздо более опасным состоянием в связи с развитием кровотечений, в том числе и жизнеугрожающих (например, кровоизлияния в головной мозг).
Кроме того, так как В-лимфоциты относятся к клеткам, обеспечивающим иммунитет, типичным является присоединение инфекционных осложнений, в том числе оппортунистических, то есть вызванных микроорганизмами, постоянно находящимися в человеческом организме и не проявляющими себя при адекватном иммунном ответе. Чаще всего оппортунистическими инфекциями поражаются лёгкие.
Стадии заболевания
В настоящее время стадирование осуществляется согласно классификации, предложенной Binet:
- A — содержание гемоглобина более 100 г\л, тромбоцитов — более 100×10 9 \л, поражено менее трёх лимфатических областей (к ним относятся: шейные лимфоузлы, подмышечные лимфоузлы, паховые лимфоузлы, печень, селезёнка),
- B — содержание гемоглобина более 100 г\л, тромбоцитов — более 100×10 9 \л, поражено более трёх лимфатических областей,
- C — содержание гемоглобина менее 100 г\ или тромбоцитов — менее 100×10 9 \л.
Помимо классификации по Binet, используется классификация по Rai, используемая преимущественно в США. Согласно ей, выделяют четыре стадии заболевания:
- 0 — клинические проявления включают в себя только повышение лимфоцитов более 15×10 9 в периферической крови и более 40% в костном мозге,
- I — повышено количество лимфоцитов, диагностируется увеличение лимфоузлов,
- II — повышено количество лимфоцитов, диагностируется увеличение печени и\или селезёнки вне зависимости от увеличения лимфоузлов,
- III — наблюдается повышение количества лимфоцитов и снижение уровня гемоглобина менее 110 г\л вне зависимости от увеличения селезёнки, печени и лимфоузлов,
- IV — наблюдается повышение количества лимфоцитов и снижение числа тромбоцитов менее 100×10 9 вне зависимости от уровня гемоглобина, увеличения органов и лимфоузлов.
0 стадия характеризуется благоприятным прогнозом, I и II — промежуточным, III и IV — неблагоприятным.
Причины развития заболевания
Существует очень много разных причин возникновения лейкопении. Перечислим некоторые из них:
- Бактериальные и вирусные инфекции. Самый распространенный пример — ОРВИ.
- Врожденные нарушения работы красного костного мозга — органа, который производит клетки крови.
- Онкологические заболевания, поражающие красный костный мозг, например, лейкозы, множественная миелома.
- Аутоиммунные заболевания, при которых происходит разрушение лейкоцитов или клеток-предшественниц в красном костном мозге.
- Тяжелые инфекции (например, пневмония, фурункулез, сепсис), при которых организм не успевает восполнить «израсходованные» белые кровяные тельца.
- Прием некоторых лекарственных препаратов.
- Саркоидоз — неинфекционная патология, при которой в разных органах развивается воспаление и образуются узелки (гранулемы).
- Апластическая анемия — заболевание, при котором в красном костном мозге перестают вырабатываться все виды кровяных телец. Развивается анемия, лейкопения и тромбоцитопения.
- ВИЧ-инфекция, СПИД.
- Голодание, неполноценное питание, нехватка витаминов в организме.
- Системная красная волчанка.
- Миелодиспластические синдромы — заболевания, при которых в результате мутаций нарушается нормальное кроветворение.
- Ревматоидный артрит.
- Туберкулез.
Лейкопения в онкологии
Снижение уровня лейкоцитов в крови нередко встречается у людей, страдающих злокачественными опухолями
Здесь причины тоже бывают очень разными, важно в них правильно разобраться, чтобы понять, как помочь пациенту
Нередко лейкопения возникает после химиотерапии, лучевой терапии и трансплантации красного костного мозга как побочный эффект этих видов лечения. Это происходит из-за того, что химиопрепараты и ионизирующие излучения уничтожают не только опухолевые, но и здоровые быстро размножающиеся клетки, в том числе в красном костном мозге. Лучевая терапия несет особенно высокие риски лейкопении, когда облучают несколько частей тела.
Тяжесть лейкопении во время курса химиотерапии зависит от видов и дозировок препаратов. Обычно уровень белых кровяных телец начинает снижаться через неделю с момента начала очередного цикла. Через 7–14 дней он достигает минимума. В это время наиболее высок риск заболеть инфекцией. Затем уровень лейкоцитов начинает постепенно подниматься. Обычно он возвращается к норме через 3–4 недели. После этого пациент готов к новому циклу химиотерапии.
К снижению уровня лейкоцитов может привести рак с метастазами. Это типичный симптом злокачественных опухолей кроветворной и лимфоидной ткани: лимфом, лейкозов, множественной миеломы.
Многие люди, страдающие злокачественными опухолями на поздних стадиях, находятся в ослабленном, истощенном состоянии, не могут полноценно питаться. У больных в отделении реанимации повышены риски тяжелых инфекций — сепсиса, пневмонии.
Наиболее высок риск лейкопении у онкологических больных старше 70 лет, у людей с изначально сниженной иммунной защитой: при ВИЧ/СПИД, приеме иммунодепрессантов после трансплантации органов, других сопутствующих заболеваниях, которые мы перечислили выше.
Методы лечения
Чтобы устранить патологию, необходимо избавиться от первопричины. Для подбора оптимальной схемы лечения требуется пройти диагностику, чтобы врач мог выявить клиническую картину и поставить правильный диагноз.
Врачи предупреждают, что лечение требуется, только если снижение показателя вызвано опасной патологией. Обычно уровень нормализуется самостоятельно в течение 2 месяцев
Важно знать, что количество лимфоцитов всегда понижается из-за инфекционных заболеваний, эта реакция организма естественна и не является опасной
Если медик подтвердил, что лечение не требуется, но родители хотят помочь малышу повысить лимфоциты, можно воспользоваться такими способами:

- С ребенком нужно ежедневно совершать длительные пешие прогулки на свежем воздухе и играть в подвижные игры.
- Необходимо следить за гигиеной малыша, не позволять крохе есть грязными руками и употреблять в пищу немытые фрукты и овощи.
- Добавить в рацион ребенка больше свежих фруктов и ягод (особенно полезна черника, смородина и малина), также овощи, насыщенные аскорбиновой кислотой и белком.
Причины лейкопении
Снижение числа белых клеток крови бывает обусловлено:
- Нехваткой веществ, которые требуются для образования таких кровяных клеток. К таким веществам относят витамины группы В, аскорбиновую кислоту, железо, цинк, селен, белки, йод и многие другие соединения. При их недостаточном поступлении у ребенка также будет снижаться число эритроцитов и количество гемоглобина.
- Разрушением белых кровяных клеток, которое могут вызвать бактериальные инфекции, лекарственные препараты, токсины и многие другие факторы.
- Иммунным ответом на вирусную инфекцию, при котором лейкоциты перемещаются в пораженные вирусом ткани, а в кровотоке их становится меньше, хотя в целом число лейкоцитов в организме не понижается.
- Нарушением функции костного мозга. Выработка в нем лейкоцитов может угнетаться некоторыми генетическими болезнями, опухолевым процессом, ядами, ионизирующим облучением, химиотерапией и аутоиммунными процессами.
Советуем посмотреть познавательное видео, в котором освещается проблема пониженного уровня лейкоцитов у детей:
Лейкопения наблюдается:
- При вирусных инфекциях, например, ветряной оспе, мононуклеозе или краснухе. Пониженный показатель при таких болезнях отмечают и некоторое время после выздоровления.
- При гиповитаминозе, а также при недостаточном питании (голодании).
- При .
- При апластической анемии.
- При гнойных инфекциях и септическом поражении.
- В последних стадиях опухолей, а также при остром .
- При системных заболеваниях. Лейкопению отмечают при ревматоидном артрите, а также при волчанке.
- После лечения цитостатическими препаратами, которые наиболее часто назначают при опухолях. Также снижение лейкоцитов провоцирует применение стероидов, антибиотиков, противовоспалительных, противосудорожных средств и некоторых других лекарств.
- После воздействия радиационного излучения. Такие лучи угнетают выработку лейкоцитов, поэтому их снижение будет при радиотерапии или лучевой болезни.
- При выраженной аллергии (анафилактическом шоке).
- При эндокринных болезнях, например, при поражениях щитовидной железы (гипотиреозе) или при сахарном диабете.
- При гиперфункции селезенки, в результате чего кровяные клетки разрушаются в большем количестве.
Подготвка к проведению забора биоматериала
Анализ на лимфоциты в крови входит в общий забор материала, который берется с пальца пациента или вены. Данный вид исследования характеризуется рядом условий, которые необходимо соблюдать для точных показателей. Основными среди них являются такие пункты:
- Кровь берется у пациента в утреннее время (до 10 утра).
- В среднем, за 10 часов до сдачи биоматериала, необходимо не принимать еду, можно только пить воду, но при пробуждении лучше даже воздержаться от этого.
- Помимо еды и воды, за несколько дней до сдачи нельзя употреблять алкогольные напитки, даже со слабым количеством спирта, а также с момента пробуждения и до взятия крови не рекомендуется курить, так как это также может повлиять на показатели.
Чтобы результат анализа наверняка показывал правильное количество всех показателей, необходимо также стоит воздержаться от разнообразных физических нагрузок. При этом, когда человек прийдет в лабораторию, стоит минут 5-10 посидеть, чтобы его физическое состояние пришли в норму, а после сдачи крови нужно выпить сладкий чай или взять с собой плитку шоколада.
Повышенные лимфоциты в анализах крови
Концентрация лимфоцитов выше нормы также может свидетельствовать о заболевании. Такое состояние является следствием:
- инфекции (например, вирусные, бактериальные);
- новообразования в кроветворной или лимфатической системе;
- аутоиммунного расстройства.
Повышенный уровень лимфоцитов в крови, т.е. лимфоцитоз, наблюдается прежде всего при течении инфекционных заболеваний, например:
- грипп;
- ветряная оспа;
- туберкулез;
- свинка;
- краснуха;
- бруцеллёз;
- герпес;
- мононуклеоз.
Длительное сохранение лимфоцитоза может свидетельствовать о наличии хронического лимфоцитарного лейкоза, других заболеваний крови или болезни Вальденстрема.
Симптомы повышенного уровня лимфоцитов зависят от заболевания, способствующему возникновению этого состояния. К возможным заболеваниям относятся:
- лимфоцитарный лейкоз, СПИД (ВИЧ);
- инфекционный мононуклеоз;
- множественная миелома;
- туберкулез;
- системный васкулит;
- коклюш.
Без паники
Повышенное содержание лимфоцитов в крови называется лимфоцитозом. Увеличение количества клеток выше нормы в процентном выражении подразумевает относительный лимфоцитоз, в абсолютных значениях, соответственно, абсолютный. Таким образом:
Обнаруженное в общем анализе крови некоторое повышение лимфоцитов у взрослого здорового человека не должно пугать своими цифрами, если:
- Этому предшествовал тяжелый физический труд, активные занятия спортом, отдых на пляже для получения «шоколадного» загара, свадьба или именины приятеля.
- Анализы принадлежат молодой здоровой женщине. Возможно, у нее период до, во время или сразу после месячных. В этой фазе цикла в эндометрии развивается асептическое воспаление с некрозами, отеком, инфильтрацией лейкоцитами, которое, впрочем, не рассматривается как настоящий воспалительный процесс, это период десквамации – явление вполне физиологическое.
- Кровь сдала беременная женщина. Известно, что во время беременности снижается иммунитет. Это происходит потому, что организм, пытаясь не допустить реакции между плодом и матерью (ведь плод несет 50% чужой информации), подстраивается и снижает собственную силу защиты, повышая при этом уровень циркулирующих лимфоцитов.
Представление о лимфоцитах
Что это за клетки?
Лимфоциты – это клетки крови, а если быть точнее, то это вид лейкоцитов – белых кровяных клеток.
Существует пять основных разновидностей лейкоцитов. Они подразделяются на: содержащие гранулы клетки – базофилы, нейтрофилы, эозинофилы, и на клетки, которые не содержат гранул в цитоплазме – лимфоциты и моноциты.
Таким образом, лимфоциты – это лейкоциты без гранул в цитоплазме.
Как и все клетки крови, лимфоциты синтезируются в костном мозге из клеток-предшественников.
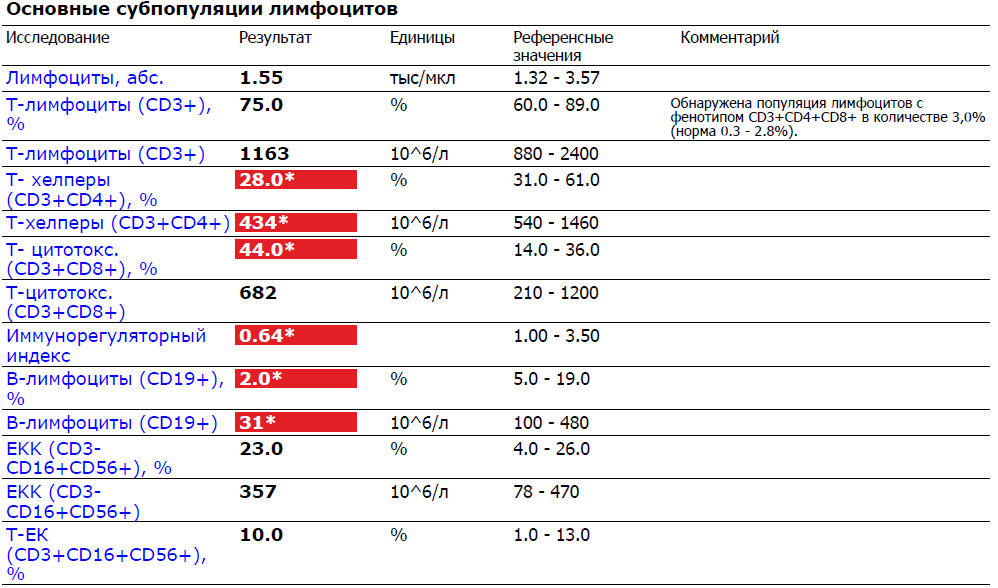
Лимфоциты ещё делятся на две группы: Т-лимфоциты и В-лимфоциты. Каждая из них имеет своё место созревания, то есть орган, который вырабатывает зрелые клетки, готовые выполнять свои функции.
Так, местом синтеза зрелых Т-лимфоцитов является вилочковая железа, а В-лимфоцитов – костный мозг. Теперь осталось выяснить, различается ли роль этих лимфоцитов.
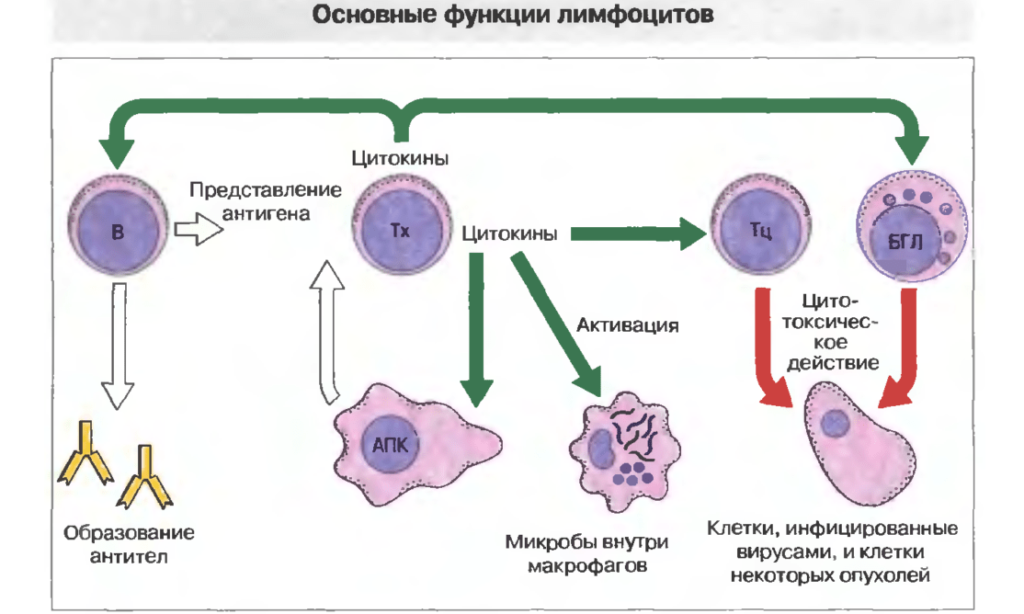
Функции лимфоцитов
Лимфоциты являются главными клетками иммунной системы. Они способствуют активации эффекторных механизмов, регулируют процессы дифференцировки клеток и синтеза ими необходимых веществ (цитокинов). Главная функции этих клеток – запуск иммунного ответа в ответ на внедрение патогенного агента, который может быть представлен вирусом, бактерией, грибом или простейшим. Аллергическая реакция тоже основана на взаимодействии лимфоцитов и аллергена.
Так различаются ли функции у Т-лимфоцитов и В-лимфоцитов? Незначительно. Оба вида играют важную роль в иммунном ответе:
- Т-лимфоциты. Существует несколько субпопуляций, которые выполняют различные функции. Например, есть так называемые Т-хелперы, которые помогают другим клеткам активизироваться, или Т-киллеры, которые способны разрушать другие клетки. Главная их роль – участие в клеточном иммунном ответе;
- В-лимфоциты. Их тоже бывает несколько видов, например, клетки памяти. При повторном проникновении патогена иммунный ответ развивается быстрее. Главная роль этих лимфоцитов состоит в превращении их в плазматические клетки, которые способны вырабатывать антитела, участвуя в гуморальном иммунном ответе.
Это лишь маленькая часть тех функций, которые выполняют лимфоциты в нашем организме.
Диагностика хронического лимфолейкоза
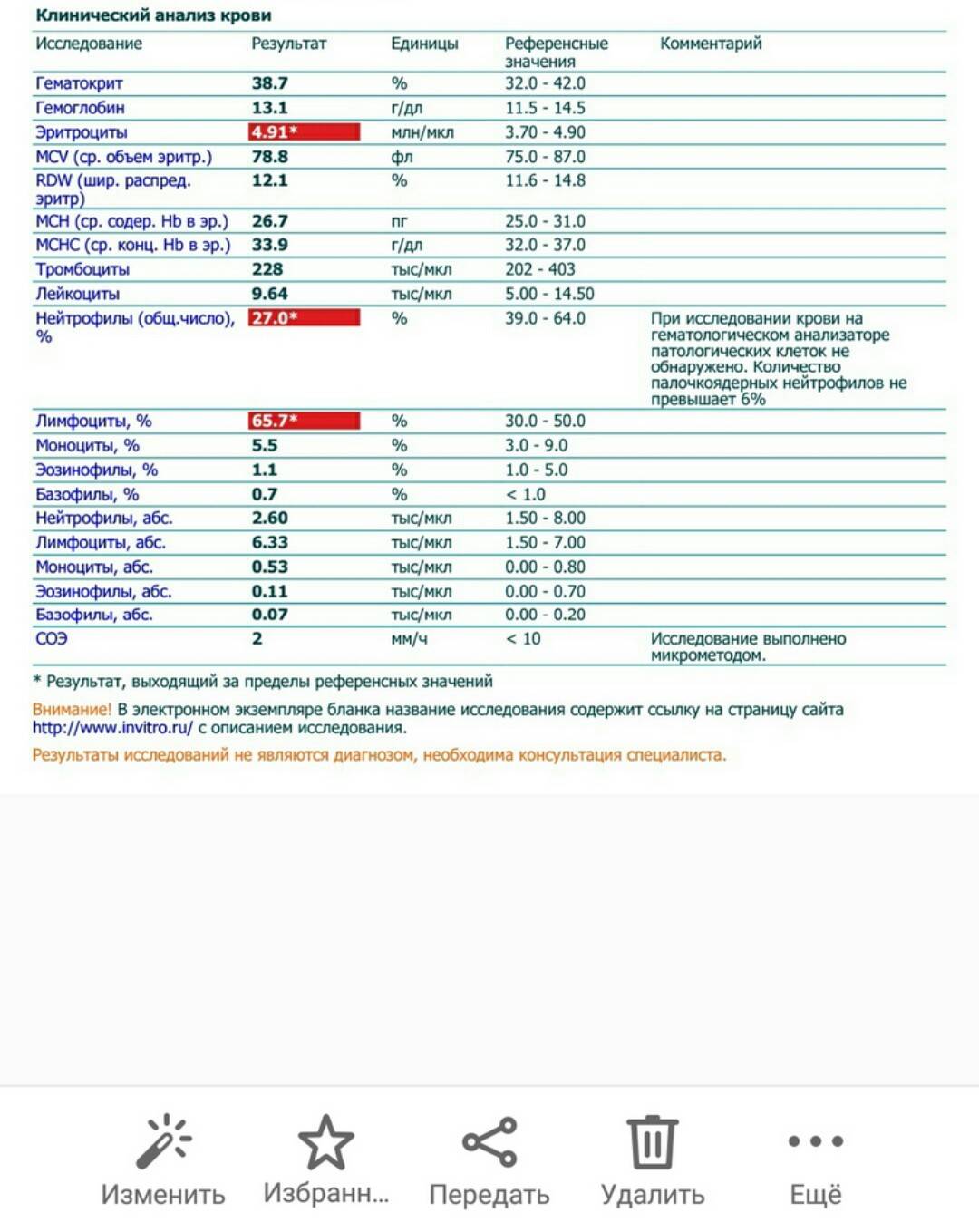
Диагноз хронического лимфолейкоза может быть заподозрен при оценке результатов обычного клинического анализа крови — обращает на себя внимание увеличение абсолютного количества лимфоцитов и лейкоцитов. Основным диагностическим критерием является абсолютное количество лимфоцитов, превышающее 5×10 9 \л и прогрессивно увеличивающееся по мере развития лимфолейкоза, достигая цифр 100-500×10 9 \л
Важно обращать внимание не только на абсолютное число, — если в начале заболевания лимфоциты составляют до 60-70% от всего количества лейкоцитов, то при его дальнейшем развитии они могут составлять 95-99%. Другие показатели крови, такие, как гемоглобин и тромбоциты, могут быть в норме, но при прогрессировании заболевания может быть выявлено их снижение
Абсолютным критерием для установки диагноза «хронический лимфолейкоз» является выявление более 5000 клональных В-лимфоцитов в 1 мкл периферической крови.
В биохимическом анализе крови может быть выявлено снижение общего белка и количества иммуноглобулинов, но это характерно для более поздних стадий заболевания. Обязательным этапом в диагностическом поиске является трепанбиопсия костного мозга. При гистологическом исследовании полученного пунктата на ранних этапах заболевания так же, как и в общем анализе крови, обнаруживается небольшое содержание лимфоцитов (40–50%), но при высоком лейкоцитозе лимфоциты могут составлять 95–98% костномозговых элементов.
Так как изменения в костном мозге являются неспецифическими, окончательный диагноз хронического лимфолейкоза устанавливается на основании данных иммуногистохимического исследования. Характерный иммунофенотип хронического лимфолейкоза включает экспрессию антигенов CD19, CD5, CD20, CD23, также отмечается слабая экспрессия на поверхности клеток иммуноглобулинов IgM (нередко одновременно с IgD) и антигенов CD20 и CD22. Главным цитогенетическим маркером, непосредственно влияющим на выбор терапии, является делеция 17p. Желательно выполнять анализ, направленный на выявлении этой делеции, до начала лечения, так как её выявление приводит к изменению тактики ведения пациента. Помимо биопсии костного мозга, в случае значительного увеличения отдельных лимфатических узлов показана пункция и их с целью исключения лимфомы.
Из инструментальных методов диагностики проводятся рентгенография органов грудной клетки и УЗИ наиболее часто поражаемых групп лимфоузлов и органов брюшной полости – в первую очередь печени и селезёнки, так как именно эти органы чаще всего поражаются при хроническом лимфолейкозе.

Нормы нейтрофилов в крови у взрослых и детей
Нейтрофилы имеют аббревиатуру Neut, считаются в процентах или как абсолютное содержание нейтрофилов в единицах на литр крови. Выбор зависит от лаборатории, в которой проводится анализ. Нормы нейтрофилов у мужчин женщин, детей представлены в таблицах.
У женщин вариабельность показателей достаточно высокая, коррелируется возрастом, зависит от колебаний гормонального фона: половое созревание (особенно с задержкой), месячные, беременность. Данные могут несколько понижаться в зависимости от состояния пациентки при сдаче анализа, но никогда не растут.
В среднем, норма нейтрофилов в крови у женщин, составляет до 60%. Это несколько выше, чем у мужчин, что объясняется физиологическими и иммунными особенностями женского организма.
| До 18 и от 45 до 60 | 50-55 |
| До 21 | 51,5-56,5 |
| До 35 и после 60 | 52-60 |
| До 45 | 50-58,5 |
У мужчин нормальные показатели нейтрофилов в кровотоке несущественно меньше: до 57%, коррелируются возрастом и состоянием пациента при сдаче теста.
| До 18 и от 35 до 45 | 50-54 |
| До 21 и старше 60 | 50-56 |
| До 35 | 51,5-57 |
| 45-60 | 49-53 |
У детей подсчет нормы нейтрофилов в крови ведется по дням, месяцам, годам, поскольку колебания самые вариабельные. Резкое повышение в первые дни жизни связано с активным формированием иммунитета, адаптацией к внешней среде.
| Новорожденный | 59-60 |
| 12 часов | 65,1-68,1 |
| 1-е сутки | 60,1-61,1 |
| 7 дней | 39,9-42,9 |
| 14 дней | 39,1-40,5 |
| 30 дней | 35,5-38,2 |
| 6 месяцев | 30,1-32,1 |
| 1 год | 30,5-31,5 |
| 2 года | 30,3-33,5 |
| 4 года | 40,1-42,5 |
| 6 лет | 49,1-51,1 |
| 8 лет | 50,5-53,1 |
| 10 лет | 50,1-54,1 |
| 11-18 лет | 52,5-55,5 |
Подготовка к процедуре
Подготовка к анализу предполагает следующие действия:
- перед сдачей крови в течение 10-12 часов нельзя употреблять пищу. Поэтому анализ назначают на утреннее время (обычно до 12 часов), кроме случаев, когда уровень лимфоцитов необходимо контролировать регулярно. У грудничков процедуру проводят через 1,5-2 часа после кормления.
- воду можно пить только без газа, а за 1-2 часа до процедуры воздержаться и от нее. Соки, горячие напитки, газировка и т.д. запрещены.
- за 24 часа до процедуры необходимо исключить алкоголь, острую и тяжелую пищу, а за 2 часа отказаться от курения или использования никотинозаменителей.
- перед сдачей крови нужно сообщить врачу о приеме лекарств и прохождении физиотерапевтических или других лечебных курсов. Желательно делать анализ до или через 2 недели после лечения.
- рекомендуется сдавать анализ (в том числе повторный) в лаборатории той больницы, где будет проходить дальнейшее обследование и лечение.
Для стандартного микроскопического исследования берут капиллярную кровь из пальца или из вены. У новорожденных забор крови может производиться из пятки.
Если в лаборатории применяются современные счетчики-цитометры, то для исследования необходимо не менее 5 мл материала. В этом случае забор крови осуществляется из вены.
Как лечить?
В первую очередь, для того чтобы повысить уровень лейкоцитов, нужно уточнить точную причину их снижения. Часто могут потребоваться дополнительные методы обследования. При установлении точного диагноза назначают этиотропную терапию, которая направлена на устранение самой причины патологии, например:
- Если это признаки авитаминоза группы В, назначают препараты, содержащие эти вещества, и корректируют диету.
- Если лейкопения вызвана сахарным диабетом, то применяют препараты для поддержания уровня сахара в крови и нормализации работы поджелудочной железы.
- При ВИЧ-инфекции назначают пожизненную АРВТ терапию. Вирусная нагрузка (количество копий вируса) падает, и иммунитет самостоятельно восстанавливается.
Из общих медикаментозных средств применяют иммуностимуляторы, иммуномодуляторы (восстанавливают работу иммунитета) и иммунокорректоры (устраняют поврежденные звенья иммунной системы):
- рекомбинантные – интерфероны альфа, бета, гамма;
- колониестимулирующие факторы – Филграстил, Ленограстим;
- грибкового и микробного происхождения — Бронхомунал, ИРС-19, Ликопид;
- животного происхождения – Миелопид, Тимоген, Тималин;
- интерлейкины –межлейкоцитарные медиаторы (Ронколейкин);
- другие активные вещества – витамины, адаптогены (элеутерококк, женьшень и т.п);
- растительного происхождения – средства, содержащие эхинацею (Иммунал, Ихинацин, Ихингин).
Кроме этого, необходимо самостоятельно помочь организму повысить лейкоциты, для этого следует сбалансировано питаться: употреблять больше овощей и фруктов, белковой пищи, снизить потребление жиров. В рационе должно присутствовать мясо, бобовые, молочные продукты, крупы, грецкие орехи. Жирную рыбу и мясо употреблять не рекомендуется. Во время приготовления блюд не использовать специи и приправы.
Помимо медикаментозного лечения, повысить уровень лейкоцитов можно в домашних условиях. Народные рецепты при лейкопении следует применять в качестве вспомогательной терапии, но не как основной.