У новорожденной девочки и мальчика набухли, увеличены молочные железы: причины, опасно ли это?
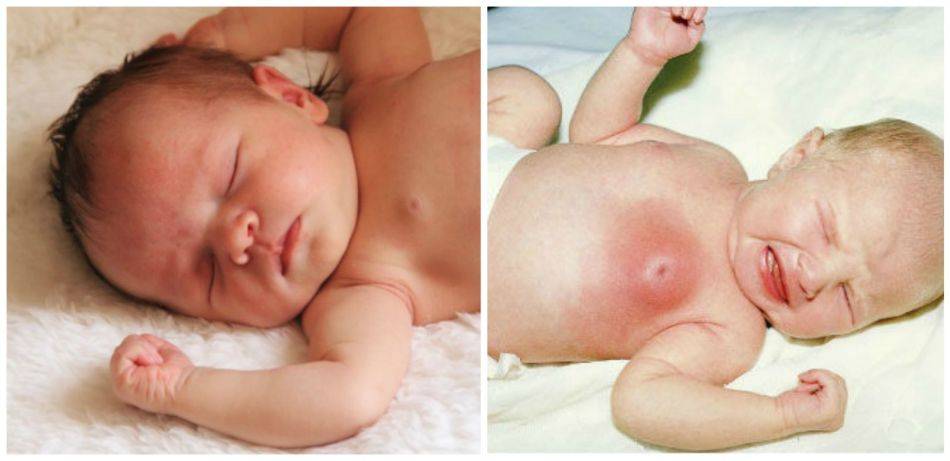 У новорожденной девочки и мальчика набухли, увеличены молочные железы: причины, опасно ли это?
У новорожденной девочки и мальчика набухли, увеличены молочные железы: причины, опасно ли это?
В утробе матери ребенок получает огромную дозировку гормонов. После появления на свет, малыш лишается источника разных веществ и начинает свою жизнь. Поэтому у него резко падает уровень биологических компонентов, что ведет к появлению нежелательных симптомов. Все это причины набухания грудных желез, которые могут наблюдаться как у девочки, так и у мальчика.
Опасно ли это, что у новорожденной девочки или мальчика набухли, увеличены молочные железы? Давайте разберем все по порядку:
- Многие специалисты склоняются к тому, что набухание грудных желез у новорожденного ребенка или появление небольшой отечности, это обычный физиологический процесс. За ним надо следить, но лечение не требуется.
- На 6-7-й день жизни у крохи тонкая и нежная кожа вокруг сосков может покраснеть и набухнуть. Нормой считается и то, что вместе с отеком появляется немного молозива, выделяющегося из сосков.
- Гормональный криз появляется у 70% новорожденных. Считается, что такое состояние встречается у хорошо развитых детей — крупных по весу и крепких здоровьем. У таких малышей обычно высокая оценка по шкале Апгар.
- Однако игнорировать это состояние не стоит. Железы могут не только набухнуть. Они воспаляются и появляется процесс нагноения. Кроме этого симптома наблюдаются небольшие выделения из половых органов, что также влечет появление инфекции, но уже в этом органе. Гормональные следы появляются и на лице в виде сыпи с белыми прыщиками. Они исчезают позже всех других симптомов и также могут гноиться.
 У новорожденной девочки и мальчика набухли, увеличены молочные железы: причины
У новорожденной девочки и мальчика набухли, увеличены молочные железы: причины
Что нужно делать родителям, если их ребенка наблюдаются подобные проблемы:
- Наблюдайте за малышом. Если набухли не только грудные железы, но и половые органы, обратитесь за консультацией к педиатру.
- Обратиться к врачу необходимо, если у малыша поднялась температура — выше 38 градусов.
- Если на лице появились прыщики их нельзя выдавливать, так же как недопустимо выдавливать молозиво из сосков. Это может привести к инфицированию и осложнениям.
- Соблюдайте правила гигиены прежде чем подойти к новорожденному: тщательно мойте руки, особенно после посещения туалета или улицы, купайте ребенка каждый день, регулярно подмывайте, не подпускайте к малышу людей, которые болеют ангиной, ОРВИ или имеющих гнойные раны на теле.
Что собой представляет половой криз?
Набухание молочных желез у малыша в пределах 5 сантиметров не является поводом для паники молодых родителей. Дело в том, что в период беременности через плаценту плод получает различные половые гормоны от матери. После рождения их уровень значительно снижается, что и провоцирует патологическое состояние. Обычно физиологическая мастопатия (такое название проявления можно услышать от врачей) проходит сама в течение 2-4 недель, без применения каких-либо лечебных мероприятий.
В это время ребенка лучше одевать в мягкие распашонки и пеленать в такие же пеленки, во избежание натирания груди. Набухание молочных желез встречается у 70% новорожденных доношенных девочек. У мальчиков отклонение диагностируется намного реже.
У недоношенных детей признак полового криза в большинстве случаев не проявляется. Врачи иногда склонны считать, что отсутствие набухания желез у крохи является патологией. Но веских оснований переживать в этой ситуации нет.
Особенности физиологической мастопатии
Именно таким термином обозначается увеличение размеров грудных желез у новорожденных детей. Чаще всего у малышей происходит двустороннее затвердение грудных желез. В разгар полового криза малыш не испытывает какого-либо дискомфорта или болевых ощущений, поэтому в специализированной помощи он не нуждается.
Сроки появления данных признаков индивидуальны для каждого младенца. Чаще всего это происходит в течение 1 недели с момента рождения. Физиологическая мастопатия исчезает самостоятельно к концу 1 месяца. В норме у ребёнка происходит увеличение грудных желез в пределах 2,5-3 см в диаметре. На поверхности кожных покровов в данной области отсутствуют какие-либо изменения.
В особо редких случаях родители замечают незначительные выделения из сосков грудничка. Цвет выделений напоминает материнское молозиво. Удалять самостоятельно данные выделения не рекомендовано, так как любые манипуляции могут привести к инфицированию грудных желез.

Родителям не рекомендовано использовать какие-либо мази и компрессы, так как этот процесс физиологичен для ребёнка, и проходит он самостоятельно
При физиологической мастопатии у грудничка очень важно избегать травматизации грудных желез ребёнка. Одежда малыша должна быть удобной и просторной
Также рекомендовано избегать наложения любых повязок на область грудной клетки.
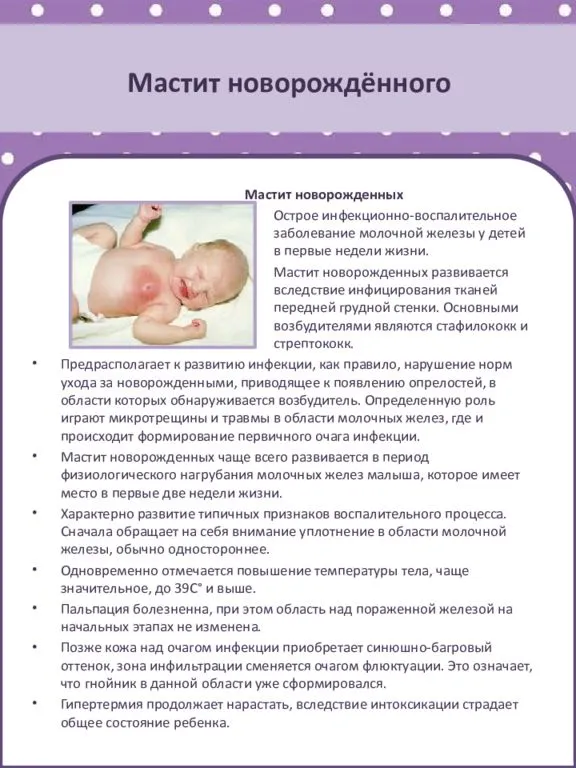
Основная задача родителей заключается в своевременном обнаружении и дифференцировке физиологической мастопатии и такого заболевания, как мастит. Эта патология встречается редко среди новорожденных детей, однако полностью исключать её нельзя.
Диагностика
Для диагностики мастита используют различные методы: пальпацию, лабораторные анализы, ультразвуковое исследование (УЗИ).
Лабораторные исследования включают:
- клинический анализ крови и мочи;
- бактериологическое исследование молока из обеих желез (качественное и количественное определение микробных тел в 1 мл молока);
- цитологическое исследование молока (подсчет количества эритроцитов в молоке как маркеров воспалительного процесса);
- определение рН молока, активности редуктазы и т.п.
Лабораторными признаками мастита на начальных стадиях являются:
- увеличение количества лейкоцитов до 15-20 тыс. в 1 мкл крови (лейкоцитоз);
- повышение числа эозинофилов (эозинофилия);
- сдвиг Л-формулы влево;
- увеличение скорости оседания эритроцитов (СОЭ) до 30-40 мм/ч.
С развитием гнойного процесса эти показатели ухудшаются. Эозинофилия сменяется моноцитозом. Возможно и развитие лейкопении – понижения уровня лейкоцитов. Наблюдается нарастание признаков анемии со снижением гемоглобина до 40-45 г/%, токсическая зернистость нейтрофилов. В анализах мочи обнаруживаются белок, лейкоциты, эритроциты, цилиндры.
УЗИ молочной железы – это оптимальный метод диагностики мастита, характеризующийся высокой эффективностью (около 90%). В норме молочные железы имеют однородную структуру. Молочные протоки визуализируются как эхонегативные образования диаметром 10-20 мм. Ткани молочной железы хорошо дифференцируются друг от друга.
При серозной форме железистая ткань утолщается и отекает, обнаруживаются гиперэхогенные участки, поверхностная пластинка собственной фасции груди имеет нечеткие контуры.
Серозно-инфильтративный мастит характеризуется наличием гипоэхогенных зон в инфильтрате.
При инфильтративно-гнойной форме визуализируется ячеистое строение образования.
О развитии гнойного процесса говорит выявление гипоэхогенных очагов различных размеров с повышенной звукопроводимостью и неправильной формой.
Для диагностики мастита маммография обычно не проводится, так как патология достаточно легко обнаруживается указанными методами. При сомнительных результатах УЗИ прибегают к биопсии молочной железы (получение подозрительного материала тонкой иглой под контролем УЗИ — прицельная биопсия) и дальнейшему гистологическому исследованию.
Причины мастопатии
Развитие мастопатии напрямую зависит от гормонального фона женщины. Ведущую роль играют пролактины, эстрогены и тиреоидные гормоны.
К разрастанию железистой или соединительной ткани при мастопатии приводят:
- выработка недостаточного или избыточного количества гормонов;
- их несвоевременная продукция.
Повышают риск мастопатии:
- избыточный вес, употребление избытка сахара, фастфуда;
- несбалансированное питание, изнурительные диеты, недостаток йода в рационе;
- наследственная предрасположенность по женской линии;
- хронический стресс, психоэмоциональные нарушения;
- снижение либидо, нерегулярный секс, позднее начало или отсутствие половой жизни;
- курение, алкоголь, другие вредные привычки;
- неблагоприятная экологическая обстановка;
- первые роды после 30 лет;
- отказ от грудного вскармливания или прерывание его до трех месяцев;
- неоднократные прерывания беременности: аборты, выкидыши;
- ранний климакс;
- самостоятельное назначение себе гормональных контрацептивов и бесконтрольный их прием;
- травмы груди, ношение тесного бюстгальтера;
- нарушения менструального цикла (скудные, обильные, нерегулярные, болезненные месячные);
- заболевания половых органов (например, поликистоз яичников, бесплодие, опухоли матки, эндометриоз);
- гипер- или гипотиреоз, диабет I, II типов, другие эндокринные патологии;
- заболевания желчного пузыря, печени.
Длительное воздействие избытка эстрогенов и недостаток прогестеронов – основная причина мастопатии. Реже на нее влияет избыток пролактина, вырабатываемого гипофизом.
Категории
- Анализы и диагностика(0)
- Беременность и роды(86)
- Бесплодие(3)
- Болезни сосудов(1)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(1)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(1)
- Диетология и грудное вскармливание(49)
- Иммунология(3)
- Инфекционные болезни(0)
- Кардиология(3)
- Кожные болезни(5)
- Косметология(1)
- Красота и здоровье(0)
- Маммология(12)
- Маммология для Пап(1)
- Наркология(4)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(1)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(4)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(1)
- Эндокринология(0)
Методы лечения
Терапия заболевания подбирается лечащим врачом и зависит от симптоматики и формы течения мастита. На первых этапах патологии терапия носит консервативный характер. При этом применяются такие средства:
- УВЧ-терапия. При использовании высокочастотного электромагнитного поля удается снять воспалительный процесс и отек тканей.
- УФО-терапия. Этот метод оказывает общеукрепляющее действие, повышает иммунитет, снимает негативную симптоматику.
- Антибактериальное лечение. Антибиотики позволяют справиться с патогенными агентами, вызвавшими заболевание.
Прием антибактериальных средств допускается лишь в случае лабораторного подтверждения инфекционной природы заболевания и исключительно по назначению специалиста. Самостоятельное применение подобных лекарств может нанести серьезный вред ребенку.

Профилактика мастита
В 95 случаях из 100 мастит фиксируют у кормящих матерей. Именно потому профилактика этого заболевания очень важна. В период кормления грудью женщина должна следить за гигиеной молочных желез
Важно избежать их пересушивания. Утром женщина принимает душ, меняет бюстгальтер
Для гигиенических процедур нужно выбрать мыло с нейтральным содержанием рН, оно не сушит кожные покровы.
Рекомендованы для ежедневного применения впитывающие прокладки. Их помещают в бюстгальтер, менять прокладки нужно несколько раз в сутки. После приёма душа нужно нанести на кожу груди специальные увлажняющие средства, например Пурелан, который состоит из 100 % ланолина, Бепантен, масляный раствор витамина А.
Трещины сосков нужно лечить при помощи Видестима, облепихового натурального масла, бальзама Спасатель. В тяжёлых случаях применяют компрессы с линиментом синтомицина (синтомициновой мазью), фурацилиновой мазью или масляным раствором хлорофиллипта. После того, как вы покормили ребенка, на чистую кожу соска нужно нанести какое-либо из выше перечисленных средств. Не забудьте смыть лекарство перед кормлением малыша, чтобы препарат не попал ему в грудь.
Между кормлением малыша можно воспользоваться несколькими капельками грудного молока, которые нужно выдавить, растереть по соску и груди и дать впитаться. Подобная мера эффективно заживляет соски после появления на них трещин.
Мастит нужно лечить на острой стадии, чтобы избежать печальных последствий. Женщины, вступающие в климактический возраст, должны быть особенно внимательны к своему здоровью. У них часто находят хроническое воспаление желез. Среди профилактических мер для избежания мастита женщины должны минимум раз в год посещать гинеколога/маммолога.
Важно заботиться об иммунитете, лечить дисбаланс гормонов, правильно питаться, лечить инфекции в организме. Нужно избегать механическим травм груди
Если же такое случилось, обратитесь к врачу. Нужно своевременно лечить ссадины и царапины на кожи груди и то же самое на сосках. Необходимо беречь грудную железу от переохлаждения, а также перегревания. Не рекомендуется злоупотреблять соляриями, а также воздействием ультрафиолетовых лучей в летний период с целью получения загара.
Причины
Первичным поиском причин гинекомастии занимаются эндокринологи и маммологи. Этиология гинекомастии изучается до сих пор, крайне разнообразна и может говорить как о незначительных, так и об опасных для жизни проблемах со здоровьем. Кроме избыточного питания, приводящего к жировой гипертрофии в том числе и грудных желез, заболевание чаще всего возникает вследствие гормональных сдвигов. Процессы, ведущие к гинекомастиям:
- Снижение выработки андрогенов. Бывает возрастное, после травм мошонки, операций на яичках, приема антиандрогенных препаратов. Когда в крови снижается концентрация андрогенов, то повышается относительное количество эстрогенов, их влияние приводит к гиперплазии железистой ткани.
- Уменьшение чувствительности организма к мужским половым гормонам.
- Опухоли, особенно злокачественные, яичка. Рак разрушает ткань яичка и возникает недостаток андрогенов с известными последствиями. К счастью, обнаружить опухоль в мошонке несложно на ощупь самостоятельно, а для дообследования уже обратиться к онкологу.
- Опухоли надпочечников. В результате повреждения ткани надпочечника в нем нарушается выработка половых гормонов.
- Опухоли гипофиза. Микро-, макропролактиномы у женщин вызывают мастопатию и фиброаденомы молочных желез, а у мужчин стимулируют развитие железистой ткани грудных желез.
- Гипертиреоз, тиреотоксикоз, — повышенная активность щитовидной железы стимулирует продукцию половых гормонов, в процессе дальнейшего метаболизма усиливается утилизация тестостерона в печени.
- Гипотиреоз. Стимулируется связывание тестостерона в печени.
- Печеночная или почечная недостаточности.
- Прием анаболических стероидов.
- Прием антидепрессантов.
- Алкоголизм, наркомания.
- Генетические аномалии.
- Неврологические нарушения вследствие черепно-мозговых травм, инфекционных заболеваний ЦНС, эпилепсии, паркинсонизма.
- Тяжелые психологические травмы.
Диагностирование идиопатической гинекомастии означает, что повреждающий фактор обнаружить не удалось.
Врожденные пороки развития груди
Врожденные пороки развития груди по степени тяжести варьируются от относительно незначительных до крупных деформаций грудной стенки. Незначительные деформации могут даже не распознаваться.
Серьезные деформации вызывают серьезные функциональные, психологические и эстетические проблемы. Больная может обратиться за консультацией в любом возрасте, но это часто происходит в раннем детстве из-за беспокойства родителей
Важно определить характер проблемы, ее прогноз на будущее, а также соответствующие показания и сроки хирургического вмешательства.
Серьезные пороки груди делятся на две категории:
- наличие избыточной ткани груди;
- отсутствие или недоразвитие ткани груди.
Полителия
Диагностика и самообследование
Первый и регулярный шаг в сохранении здоровья груди — самопроверка. После 20 лет самостоятельное обследование стоит включить в регулярную рутину
Его задача в том, чтобы женщина хорошо узнала форму, особенности структуры своей груди и могла обратить внимание на изменения. Самопроверку стоит делать раз в месяц, желательно после завершения менструации, а в менопаузе — в одинаковые дни месяца.
Как проверить свою грудь
найдите ростовое или поясное зеркало, которое находилось бы на уровне ваших глаз, встаньте перед ним;
поднимите левую руку вверх, согните ее в локте и заведите ладонь за затылок;
правой рукой осторожно ощупайте левую молочную железу по кругу, начиная сверху;
таким же образом ощупайте правую железу левой рукой;
легко надавите на соски, убедитесь, что из них нет выделений;
так же по кругу ощупайте впадины подмышек.
Если вы обратили внимание на:
- любые изменения размера, формы, незначительную асимметрию груди (кроме известной вам врожденной);
- уплотнение, нагрубание ткани в молочной железе, подмышкой;
- втянутый или частично втянутый внутрь сосок;
- любые выделения из соска;
- видимые изменения кожи груди — покраснение, бугристость по типу “апельсиновой корки”, запишитесь к маммологу или гинекологу.
Маммолог или гинеколог, в свою очередь, могут пригласить онколога, хирурга для принятия решения об оперативном лечении, генетика для подробной диагностики гормональной и онкопатологии.
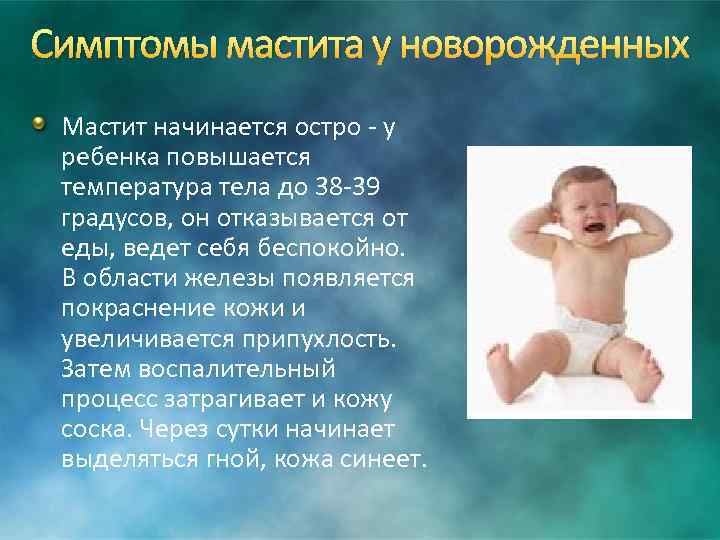
Как лечат такой мастит?
Если вы подозреваете гнойный мастит у ребенка, необходимо немедленно обратиться в детскую хирургрию или к хирургу поликлиники. Мастит новорожденных лечится исключительно в стационаре. Прежде всего, врачи возьмут посевы отделяемого с определением чувствительности микроба к антибиотикам. Тогда можно будет подобрать активное и хорошо помогающее средство. Лечение заключается в следующем:
- на стадии инфильтрации, когда гноя нет, применяют компрессы, антибиотики и средства, предотвращающие воспаление.
- при гнойной фазе необходимо вскрытие и удаление гноя с бережным сохранением ткани железы. Разрез желают под наркозом около соскового кружка, потом назначают рассасывающие и специальные повязки. Обязательно назначение антибиотиков и физиолечения.
Мастит – дело серьезное. Избежать его можно, если при нагрубании молочных желез у новорожденного не применять «бабушкиных советов» и средств народной медицины. Просто не трогайте область железы и не получите осложнений.
Лечение
Сам по себе половой криз у детей до года не нужно лечить. Общий порядок действий взрослых повторяет обычные ежедневные процедуры. Самое главное – соблюдение гигиены: своевременная смена одежды, проглаживание всех вещей перед использованием. Банные процедуры желательно проводить в кипяченой воде. Для стерильности возможно добавить немного марганцовки.
Строго запрещены всевозможные компрессы и примочки – они могут привести к повреждению кожи, то есть стать причиной инфицирования. Никогда не потакайте желанию выдавить выделения из припухших молочных желез, особенно если имеются гнойные области.
Заметив, что кроме набухания груди болезнь сочетается с повышением температуры, родители должны незамедлительно обратиться к врачу (подробнее в статье: наличие какой температуры у грудного ребенка считается нормой?). Все лечебные процедуры должны осуществляться в стационаре. Начальная форма болезни предполагает применение антибиотиков и препаратов, направленных на снятие воспаления. В лечение также входит прикладывание мазей и лечебных растворов. Все процедуры проводятся строго под присмотром врачей.

Когда болезнь уже перешла в стадию обострения и имеются признаки абсцесса, требуется строчное оперативное вмешательство. Врачи осуществляют вскрытие гноящейся области и вымывание гноя. Тяжелое течение заболевания, перешедшее во флегмону или сепсис, требует перемещения ребенка в реанимационное отделение, что связано с сильным ухудшением его самочувствия.
Мастит для последующей взрослой жизни не так опасен для мальчиков, как для девочек. У девочек, перенесших мастит в детстве, нередко наблюдается закупоривание молочных протоков, воспаление груди в период полового созревания и во время лактации (рекомендуем прочитать: как следует ухаживать за новорожденной девочкой?). Все это может привести к невозможности самого процесса грудного вскармливания, а кроме того, резко повышается риск появления мастопатии и онкологии.
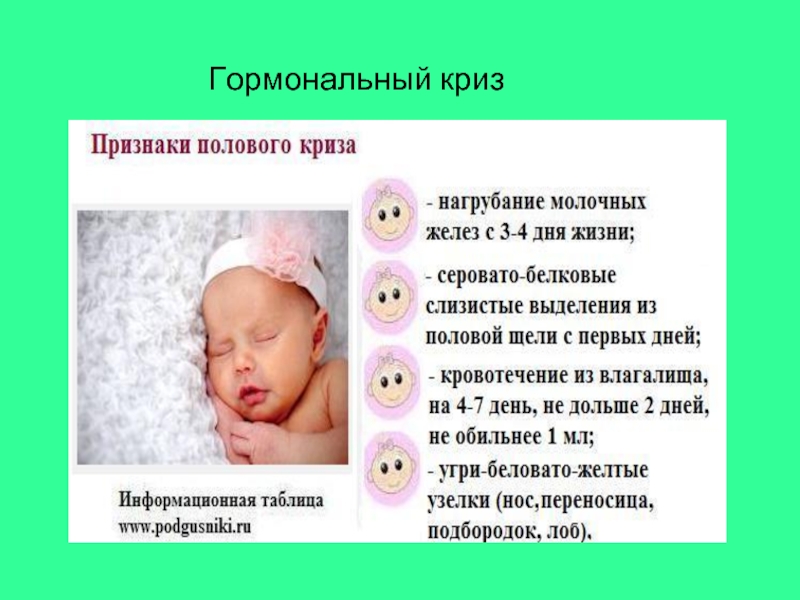
Половой криз
После того как малыш покидает утробу матери, уровень эстрогена в его организме резко падает, что дает толчок для начала гормональной перестройки. Поэтому набухание детских молочных желез является следствием изменений гормонального фона.

Обычно уплотнение в груди появляется у 70 грудничков из 100. По статистике, увеличение области грудных мышц происходит у большинства девочек, а также у 50% мальчиков.
Половой криз чаще всего развивается у доношенных детей, а малыши, которые родились раньше срока, зачастую не подвержены этому явлению. Некоторые врачи говорят, что отсутствие такой симптоматики является скорее патологией, чем нормой. Поэтому этот процесс не требует лечения.
Симптоматика полового криза:
- увеличение грудной области;
- появление слизистых или кровянистых выделений из влагалища;
- наличие высыпаний в области лица.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Профилактика мастита
Основа профилактики мастита — своевременная борьба с застоем молока, правильная техника кормления, сцеживания и ухода за молочными железами.
Физиологические механизмы образования молока, его накопления в груди и отдачи во время кормления очень сложны. Для их правильного формирования очень важна тесная связь между мамой и ребенком. Поэтому начальными мерами профилактики мастита являются:
- раннее прикладывание к груди (в первые 30 минут после родов);
- совместное пребывание мамы и малыша в родильном доме.
Техника грудного вскармливания
Каждая женщина после родов должна научиться правильно кормить грудью. При неправильном кормлении повышается риск трещин сосков, застоя молока (лактостаза) и в дальнейшем — мастита.
Технике правильного кормления женщину должен обучить лечащий врач-акушер-гинеколог или акушерка. По всем вопросам грудного вскармливания вы можете обращаться к персоналу родильного дома.
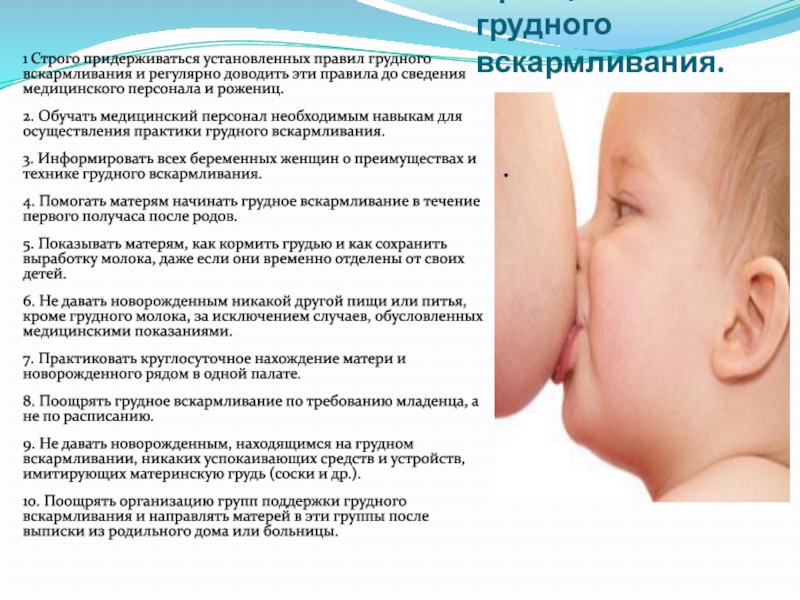
Основные правила грудного вскармливания:
1. Перед кормлением нужно принять душ или обмыться до пояса теплой водой с детским мылом, грудь можно обмыть только водой, чтобы не сушить кожу сосков.
2. Вы должны принять удобную позу: сидя или лежа, чтобы не возникало чувства усталость в мышцах и не требовалось менять положение тела, прерывая кормление.
3. Ребенка необходимо надежно удерживать рукой около себя, предварительно удостоверившись, что даже если уснете во время кормления, малыш не упадет. Для этого можно подложить под руку подушку или отгородить край кровати валиком из одеяла.
4. Во время кормления все тело ребенка должно быть развернуто к маме, головка и спинка — находиться на одной линии, рот малыша — напротив соска. Ребенок должен иметь возможность свободно двигать головой, чтобы устроится поудобнее.
5. Самый важный момент — правильное захватывание груди во время кормления. Ребенок должен взять грудь широко открытым ртом, не только сосок, но и большую часть околососкового кружка — ареолы. Нижняя губа у малыша во время сосания должна быть вывернута наружу.
6. Если малыш ритмично и глубоко сосет, не беспокоится, не надувает щёки и не попёрхивается, а вы не чувствуете боли во время сосания, — значит все правильно.
7. Если необходимо прервать кормление, нельзя вытягивать грудь изо рта ребенка, это может травмировать сосок. Чтобы безболезненно извлечть грудь, аккуратно надавить пальцем на грудь около губ малыша, тогда сосок можно будет легко освободить.
8. После кормления остатки молока необходимо сцедить. Если есть явления лактостаза, то малыша в первую очередь прикладывают к больной груди.
Как правильно сцеживать молоко
При явлениях лактостаза эффективнее ручное сцеживание, хотя это очень трудоемкий и иногда болезненный процесс.
- Чтобы облегчить отхождение молока перед сцеживанием можно сделать мягкий массаж молочной железы.
- Во время сцеживания располагайте пальцы на периферии ареолы (на границе кожи и околососкового кружка), не тяните грудь непосредственно за сосок.
- Сцеживание чередуйте с поглаживающими движениями от периферии молочной железы к ареоле соска.
Уход за молочными железами
Кожа молочных желез, особенно оклососкового кружка очень ранима, через повреждения на коже внутрь молочной железы может проникать инфекция. Поэтому необходимо придерживаться следующих правил:
Вывод
Беременность – великолепное время, чтобы в полной мере ощутить себя истинной женщиной. Однако, определенных проблем и неприятностей избежать выходит не всегда. При этом следует понимать, что никакая информация не бывает исчерпывающей. Каждый организм индивидуален. Грудь по-разному может проявлять себя в разные периоды при беременности. Сроки различных факторов могут сдвигаться по времени в ту или иную сторону, могут не проявиться и вовсе.
Но непреложно одно: женская грудь в период беременности особо чувствительна, и ей необходима отдельная забота. Если же возникают подозрения либо состояния патологического характера, необходима врачебная консультация.