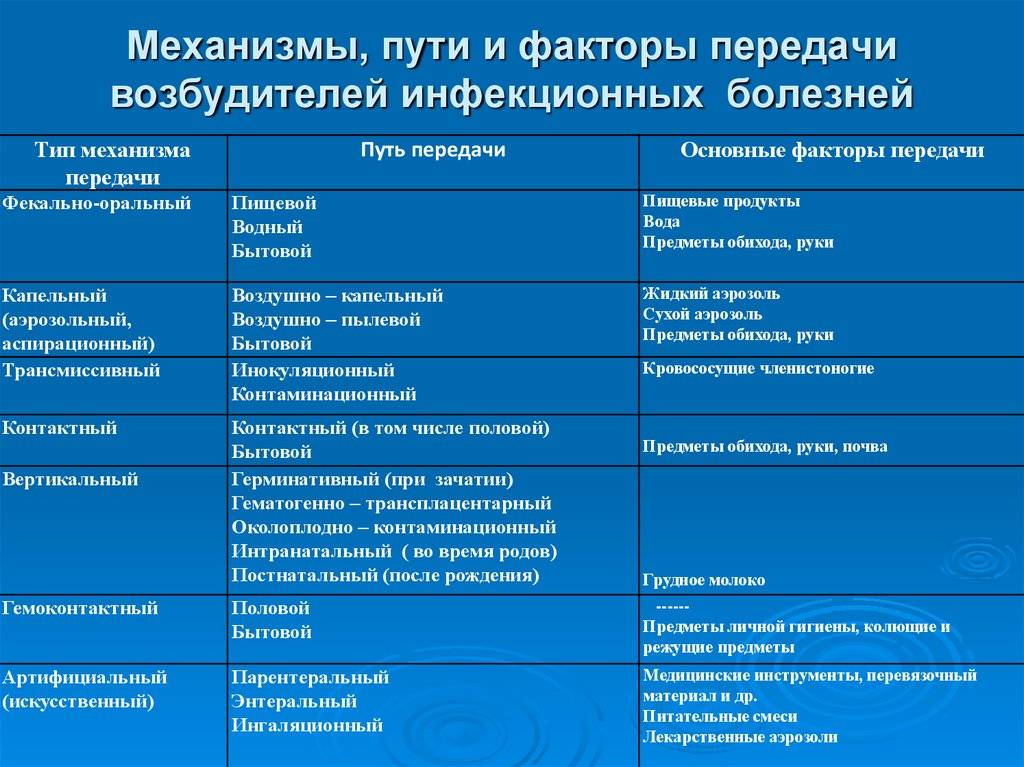
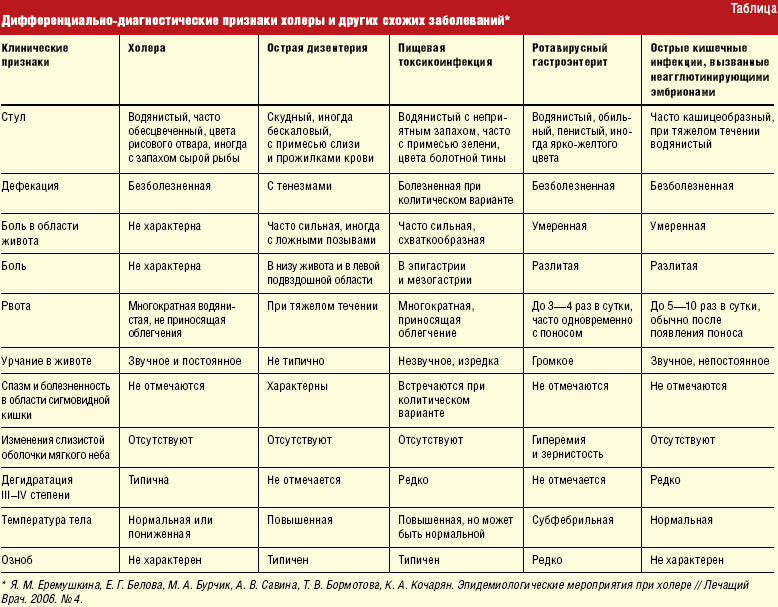
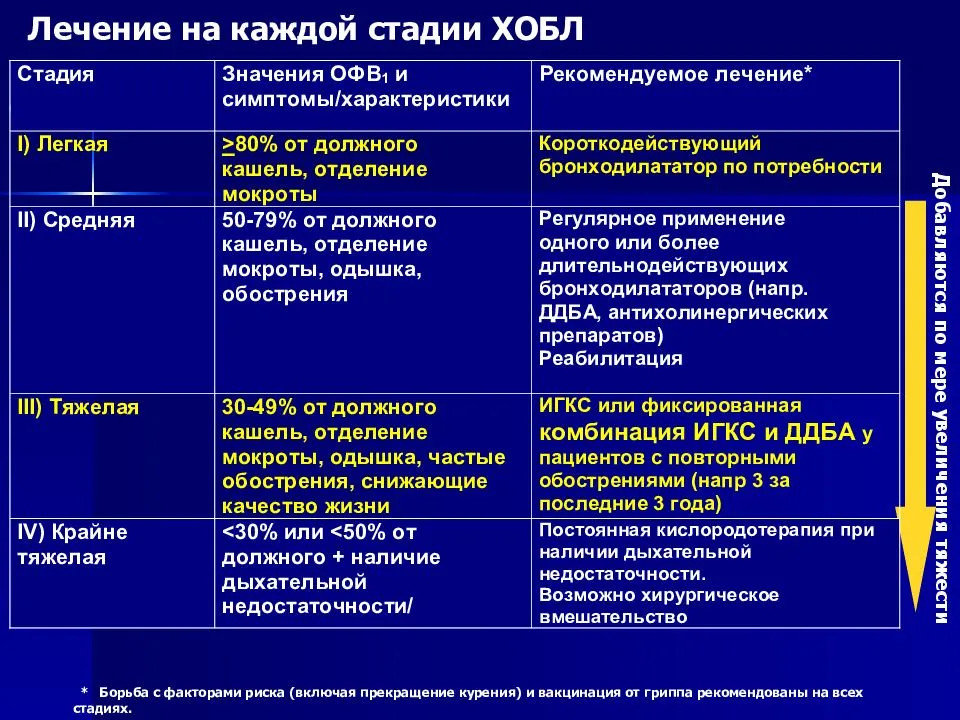
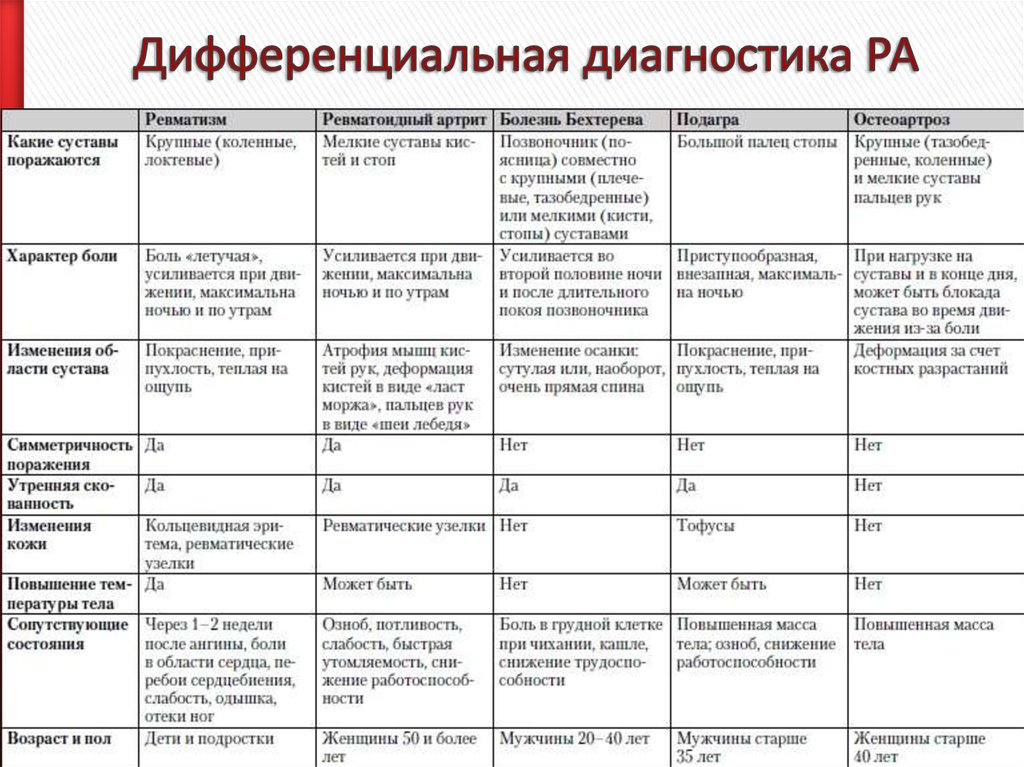
На что обращает внимание врач при осмотре ребенка?
Как и в случае с любым ребенком, которого обследует врач, первое, что необходимо определить, это насколько тяжелое состояние у ребенка
Чтобы определить это, врачи смотрят на ряд факторов, включая общий вид ребенка, жизненно важные показатели, такие как частота сердечных сокращений, частота дыхания, температура, а также принимают во внимание всю информацию, которую им сообщили родители
Затем врач исследует животик. Просто положив руку на живот, врач может получить много полезной информации. Если животик мягкий при надавливании и не сильно болит, то серьезная причина для боли гораздо менее вероятна. Если же при давлении на живот ребенка, и он испытывает сильный дискомфорт, следует без промедления задуматься о госпитализации. К сожалению, дети плохо умеют локализовать боль. Так боль, вызванная причиной вне брюшной полости (например, базальная пневмония, перекрут яичка), также может проявляться в виде боли в животе. И наоборот, внутрибрюшные проблемы могут приводить к болям в другом месте (например, проблемы с почками могут проявляться в виде боли в яичках, а субдиафрагмальные проблемы могут вызывать боль в плече).
Часто проводятся простые исследования, такие как проверка мочи ребенка на наличие инфекции или определение уровня сахара в крови. Собрав всю информацию, врач попытается выяснить причину боли в животе ребенка
У нездорового ребенка важно найти причину, но часто у здорового ребенка такую причину найти не удается
Диагностика Мастоидита:
Диагностика мастоидита в типичных случаях не представляет трудностей, однако при атипичном течении заболевания диагноз усложняется. Следует учитывать совокупность объективных признаков мастоидита
Важное значение имеет рентгенография, при необходимости выполняется КТ или МРТ височных костей, которые являются наиболее информативным методом диагностики, при этом определяется различной интенсивности” снижение пневматизации, завуалированность ячеек сосцевидного отростка. Дифференциальная диагностика мастоидита проводится с фурункулом наружного слухового прохода при локализации его в области задней стенки
В этом случае, как и при мастоидите, возникает припухлость позади ушной раковины. Давление на planum mastoideum и верхушку сосцевидного отростка болезненно при мастоидите, а при фурункуле вызывает боль надавливание на козелок, жевание, потягивание за ушную раковину. При мастоидите эти симптомы отсутствуют, но имеется выраженное снижение слуха, что не характерно для фурункула. Кроме того, при фурункуле наблюдается сужение в перепончато-хрящевом отделе, при мастоидите – в костном.
Причины неврологических заболеваний у детей
Развитие неврологических заболеваний у детей до года обычно связано с особенностями протекания внутриутробного процесса развития. В качестве наиболее распространённых причин специалисты называют:
- получение ребёнком механической травмы позвоночника или головного мозга во время родов;
- кислородное голодание (гипоксия) плода, возникающее по разным причинам, например, из-за многократного обвития шеи пуповиной;
- сложный процесс родов и родовой деятельности, который приводит к инфицированию родовых путей, увеличению безводного промежутка, развитию воспалительных осложнений, кровотечениям во время родов или после них;
- острый токсикоз беременных на протяжении всего срока;
- генетическая наследственность.
Что касается детей старше 1 года, то корень неврологических патологий следует поискать в:
- низком иммунитете и постоянных инфекционных заболеваниях ребёнка;
- частых стрессах, депрессиях;
- неправильном использовании некоторых лекарств, например антибиотиков, противовоспалительных препаратов, кортикостероидов;
- чрезмерных нагрузках на организм – физических и умственных;
- пребывании в постоянном страхе и угнетённом состоянии, вызванном поведением родителей, сверстников дома, в детском саду, школе, кружках и секциях;
- чрезмерной эмоциональности ребёнка;
- неблагоприятной экологической обстановке;
- болезнях головного мозга, внутренних органов, травмах.
Каковы бы ни были причины неврологических заболеваний у детей, важно своевременно обнаружить нарушения и начать лечение. Чем раньше это произойдёт, тем меньше вероятность развития серьёзных осложнений и тем лучше прогноз на выздоровление
Возможные осложнения
Развитие осложнений возможно, если у ребенка низкий иммунитет, или лечение мезаденита было неадекватным, несвоевременным. Особого внимания требует гнойное воспаление брюшных лимфоузлов, которое может приводить к опасным для жизни состояниям:
- Сепсис (заражение крови) – тяжелое проявление бактериального заражения при проникновении микробов из полости живота в кровь. Нарушается ее ток, все органы страдают от недостатка кислорода. Возможны изменения свертываемости крови, тромбозы. Обычны высокая температура, вялость, нарушения сознания. Необходимо лечение в условиях больницы.
- Нарушение кишечной проходимости возникает при сдавлении петель кишечника увеличенными лимфоузлами. Наблюдаются задержка стула, усиление болей. Возможен некроз сдавленного отдела кишечника. Боль парадоксально уменьшается, поскольку нервные окончания, передающие болевые импульсы к мозгу, в месте некроза умирают, развивается перитонит. Требуется хирургическое лечение.
- Абсцесс брюшной полости возможен при осумковании воспалительного процесса, когда в результате иммунных реакций образуется капсула, отграничивающая место воспаления лимфоузлов от окружающих структур. Боль становится более локализованной, повышение температуры может быть длительным. Требуется оперативное вмешательство. Прорыв абсцесса в брюшную полость является причиной перитонита и даже смертельного исхода.
- Спаечная болезнь – возможное последствие самоизлечения мезаденита, когда ткань воспаленных узлов замещается тяжами соединительной ткани. Это ведет к непроходимости кишечника, сопровождается болями, которые усиливаются при еде и движениях. Применяют физиотерапию, хирургическое рассечение спаек.
- Перитонит (воспаление брюшины) угрожает жизни, счет идет на часы и минуты. Хотя начало бывает постепенным, общее состояние ребенка становится хуже – от беспокойства и раздражительности до вялости и отключения сознания. На фоне лихорадки могут наблюдаться диспепсия и резкое напряжение мышц живота. Обязательна хирургическая операция с полным очищением брюшной полости растворами антибиотиков, установкой дренажей для оттока гноя на несколько дней с последующим ушиванием брюшной стенки, инфузионной терапии.
Причины боли в животе и жидкого стула у детей
Конечно, живот при поносе у ребенка болит не всегда, но появление одновременно обоих симптомов может означать наличие воспаления в кишечнике17, спазма17 или перерастяжения его стенки13.
Если у ребенка болит живот, и начался понос, причиной может быть острая кишечная инфекция. У детей и подростков она протекает остро, обычно вызывается вирусами11 (ротавирусная инфекция3, также известная как «кишечный грипп»6) или бактериями – сальмонеллез, кампилобактериоз8, дизентерия2. При кишечной инфекции боль обычно возникает из-за спазма гладких мышц кишечника18.
Инфекционные гастроэнтериты — воспаление желудка и тонкого кишечника — у детей проявляются характерной симптоматикой16:
- острое начало;
- повышение температуры тела;
- отсутствие аппетита;
- тошнота, рвота;
- схваткообразные боли в животе;
- диарея, иногда – с ложными позывами к дефекации.
При появлении перечисленных жалоб нельзя медлить или заниматься самолечением — нужно обратиться к специалисту. Если инфекция исключена, врач продолжает поиск уже среди неинфекционных причин боли в животе и диареи у детей. В отличие от острых кишечных инфекций, эти расстройства пищеварения длятся обычно 3 месяца и более и протекают в хронической форме7.
Предлагаем разобрать наиболее частые причины боли в животе при поносе у ребенка, не связанные с воздействием вирусов и бактерий.
Синдром раздраженного кишечника
На понос и боли в животе обычно жалуются дети, которые часто тревожатся, имеют какие-либо фобии или склонны к перепадам настроения. Если ваш ребенок привык подавлять эмоции или с трудом справляется с психологическим стрессом, это может повлиять на двигательную активность кишечника, вызывая диарею. Одновременно стресс способен понижать порог боли15, поэтому ребенок становится чувствительнее даже к обычному, неболевому раздражению кишечной стенки19. Подобное состояние характерно для синдрома раздраженного кишечника15.

Перенесенная острая кишечная инфекция (ОКИ)
У некоторых детей после перенесенных кишечных инфекций диарея приобретает хронический характер4. К этому предрасполагают следующие факторы4:
- низкая масса тела;
- иммунодефицит;
- рацион, бедный питательными веществами и микроэлементами;
- неправильное лечение острого воспаления или несоблюдение врачебных рекомендаций.
Если после ОКИ, на фоне нормализации общего самочувствия, продолжает сохраняться понос – следует обратиться к гастроэнтерологу. Игнорирование болезненных проявлений в дальнейшем может стать причиной серьезных проблем с пищеварением4.

Нарушение микрофлоры
Дисбактериоз (дисбиоз) – это качественное и количественное изменение нормального состава микрофлоры кишечника. По сути, это ситуация, когда уменьшается число «хороших» микроорганизмов – бифидо-, лактобактерий и энтерококков, а количество «плохих», наоборот, растет14,20.
Такой дисбаланс развивается в том числе при синдроме избыточного бактериального роста (СИБР). СИБР способствует формированию местного воспаления, нарушает нормальную моторику (двигательных активность) и, как следствие, провоцирует диарею и боли в животе14,20.
Питание
Несбалансированное питание достаточно часто становится причиной жидкого стула и болей в животе7. Важную роль играет любовь детей и подростков к жирной пище7, лимонадам и подслащенным напиткам4.
К поносам и боли в животе также склонны дети и подростки с пищевой непереносимостью или аллергией на определенные продукты3. В этих случаях соблюдение строгой диеты позволяет нормализовать работу ЖКТ3.

Но иногда к появлению таких жалоб приводят попытки родителей обеспечить правильное питание. Если рацион перегружен пищей, которая усиливает моторику (свежие овощи и фрукты), или запускает процессы брожения (бобовые, дрожжевые продукты)4, ребенка может беспокоить понос и болезненность, которая связана с перерастяжением кишечных стенок и спазмом их гладких мышц17,19.
Смена климата
В некоторых случаях при переезде в страну с непривычным климатом в первые 2 недели наблюдаются понос и боль в животе. Это проявления так называемой «диареи путешественников»2,22.
Помимо смены климата, расстройство пищеварение зависит еще от ряда факторов2:
- отказа от привычного рациона;
- непривычного минерального состава питьевой воды;
- экзотических блюд в меню;
- стресса от переезда.

Прием некоторых лекарств
Особого внимания требуют ситуации, когда диарея и боль в животе появились на фоне приема медицинских препаратов. Это может говорить о развитии побочных реакций. Самостоятельно корректировать лечение в таком случае нельзя, нужно проконсультироваться с педиатром3.
Профилактика заболевания
Чтобы в будущем не задаваться вопросом о том, как вылечить хронический вазомоторный ринит, нужно позаботиться о мерах его профилактики. Для этого необходимо:
- следить за уровнем артериального давления;
- не использовать вредную бытовую и раздражающую косметику;
- ликвидировать аномалии в строении полости носа;
- устранить непроходимость дыхательных путей;
- пересмотреть рацион питания в пользу здоровой пищи;
- обогатить свое меню минералами, витаминами группы А и Е;
- отказаться от вредных привычек (алкоголь, курение, наркотики);
- стабилизировать психоэмоциональное состояние;
- заняться лечебной физкультурой;
- избегать заражения вирусно-респираторными заболеваниями;
- нормализовать работу иммунной системы.
Регулярный медицинский осмотр позволяет предупредить развитие вазомоторного ринита аллергической формы. Лечение симптомов необходимо согласовывать со специалистом.
Патогенез (что происходит?) во время Мастоидита:
Это наиболее частое осложнение острого среднего отита. Изменения в сосцевидном отростке при мастоидите различны в зависимости от стадии заболевания. При 1-й экссудативной стадии в процесс вовлекаются слизистая оболочка и надкостница ячеек сосцевидного отростка, ячейки выполнены экссудатом, слизистая оболочка воспалена и резко утолщена. 2-я стадия характеризуется преобладанием пролиферативно-альтеративных изменений, распространяющихся и на костные структуры сосцевидного отростка – это альтеративная, или деструктивная, стадия. При этом происходит разрушение кости остеокластами, образование грануляций. Костные перемычки между ячейками некротизируются. Ячейки сливаются, образуя одну общую полость, наполненную гноем, – формируется эмпиема сосцевидного отростка. Процесс разрушения кости может дойти до твердой мозговой оболочки средней или задней черепной ямки и вызвать различные внутричерепные осложнения. При разрушении одной из стенок сосцевидного отростка гной может прорваться на его поверхность с формированием субпериостального абсцесса, в скуловой отросток или в чешую височной кости, в каменистую часть пирамиды височной кости, через верхушку отростка в межфасциальные пространства шеи. Иногда формируются сразу несколько путей оттока гноя.
Мастоидит чаще наблюдается у больных с пневматическим типом строения сосцевидного отростка, его развитию способствует ряд факторов: высокая вирулентность возбудителя инфекции, снижение резистентности организма (в частности, при диабете, нефрите, других хронических заболеваниях), затруднение оттока из антрума и барабанной полости. Одна из причин развития мастоидита – нерациональное лечение острого среднего отита.
Когда родителям надо обращаться к врачу, если у ребенка болит живот?
Часто родители не уверены, когда им следует обратиться к врачу по поводу боли в животе у своего ребенка. Всегда есть смысл обратиться к врачу, если состояние ребенка вызывает сомнения или беспокойство. Не стоит откладывать обращение к врачу, если у ребенка наблюдается:
- Сильная боль
- Боль, которая длится несколько часов или приходит и уходит
- Боль, локализована в одной области живота.
- У ребенка жар (выше 38,5⁰C)
- Появилась сыпь на коже
- Ребенок бледнен, вял и сонлив
- У ребенка длительная рвота или диарея
- Появилась кровь в рвоте или фекалиях (либо фекалии стали черными)
- Ребенок отказывается есть или пить
- В животе или в паху прощупываются «шишки» или уплотнения
- Ребенок жалуются на боль при мочеиспускании
- У мочи появился неприятный запах
- В моче появились следы крови
Симптомы и признаки
Главный признак вазомоторного ринита — стойкое нарушение дыхания. Заложенность носа возникает спонтанно, обычно утром и в лежачем положении. Нарушение дыхания сопровождается чиханием, слезотечением, выделением прозрачной слизи из носовой полости. Если в развитии патологии присутствует бактериальная инфекция, выделения приобретают желтый и зеленый оттенок. Температура тела при вазомоторном рините не повышается.
Заложенность носа может наблюдаться, когда пациент меняет климатический регион или подвергается чрезмерной физической нагрузке.
Помимо этого, клиническая картина включает такие основные симптомы, как:
- спазмы в висках;
- покраснение слизистой оболочки глаз;
- тяжесть и отечность в области переносицы;
- увеличение выработки слизи и слюны;
- снижение качества восприятия запахов;
- покраснение слизистой оболочки носа.
В числе второстепенных симптомов отмечаются:
- снижение работоспособности;
- чувство слабости;
- нестабильное психическое состояние;
- нервные расстройства;
- потеря аппетита;
- горечь во рту;
- снижение иммунитета;
- одышка;
- чрезмерное выделение пота.
Бесконтрольное применение капель при вазомоторном рините может вызвать неожиданные приступы зуда в носу. Снижение объема поступающего воздуха влечет за собой ухудшение снабжения организма кислородом, что приводит к функциональным расстройствам ВНС.
Лечение Воспаления кишечника у ребенка:
Лечение при воспалении кишечника у ребенка должно быть комплексным. Основной является диетотерапия и прием лекарственных препаратов. Это дает возможность восстановить структуру слизистой оболочки. При правильно лечении воспалительные изменения регрессируют, восстанавливается функция пищеварительных органов, нормализуется перистальтика кишечника, обеспечивается эубиоз толстой кишки, а также повышается иммунитет организма.
Диета при воспалении кишечника у ребенка базируется на принципе дробного частого питания, основанного на химическом и механическом щажении слизистой. Для грудничков применяют питание смесями на основе сои. Из рациона детей дошкольного и школьного возраста исключают усиливающие перистальтику продукты, а также те продукты и блюда, которые оказываются раздражающее и аллергенное действие. Например, противопоказан шоколад, кофе, острая и жирная еда. Нельзя употреблять алкоголь, курить и жевать жвачки.
При лечении болезни Крона и НЯК медикаментами применяют производные 5-аминосали-циловой кислоты (5-АСК). Они уменьшают воспалительные признаки. Самый больший эффект данные препараты оказываются в просвете тонкой и толстой кишки.
В последние годы рекомендуют такие препараты из группы 5-АСК как пентаса и салофальк. Они обладают меньшим количество побочных эффектов, чем лекарства предыдущих поколений.
Препараты выпускаются в таблетках и суппозиториях. Потому их применяют на стадиях как обострения, так и затихания болезни. Сульфасалазин рекомендован детям от 5 лет. Его принимают от 3 до 6 раз в сутки по 250—500 мг (максимальная суточная доза составляет 4 грамма). При назначении учитывают индивидуальную переносимость препарата ребенком.
Салофальк применяются в дозах в зависимости от активности заболевания. В острой стадии препарат принимают 3 раза в сутки по 30—50 мг/кг, суточная доза составляет максимум 3 грамма. Для лечения проктита и левостороннего колита комбинируют таблетки и свечи. При ремиссии болезни принимают 15—30 мг/кг в сутки, разбивая дозу на 2 приема.
Ретардная форма пентасы на острой стадии болезни принимается в дозе 20-30 мг/кг в сутки, а для поддержания ремиссии — 10—15 мг/кг в сутки.
В острый период воспаления кишечника у ребенка назначается максимальная доза препарата. Когда проявлется нужный эффект, дозу снимают, чтобы поддерживать стабильное состояние организма.
В дополнение к выше описанному базисному лечению применятся гормональная терапия. Доза глюкокортикоидов рассчитывается для каждого конкретного случая, она зависит в основном от тяжести болезни.
Если у ребенка тяжелое хроническое воспалительное заболевание кишечника, частые обострения, то для лечения необходимы иммунодепрессивные препараты, такие как азатиоприн, циклоспорин, меркаптопурин.
Оперативное лечение нужно в случаях:
1. Выраженности патологического процесса в кишке.
2. Неэффективности консервативного лечения медикаментами.
3. При рецидивирующих свищах.
4. При развитии стенозов кишки.
5. В случае риска малигнизации.
6. При кишечных кровотечениях и перфорации.
Эффективность доказали производные месалазина (пентасы) после операции для предотвращения рецидива. В периоде ремиссии актуален прием препаратов, что нормализируют пищеварительные процессы в кишке и эубиоз.
В случаях с развитием синдрома нарушения кишечного всасывания и вторичной панкреатической недостаточностью применяют лечение ферментивными средствами. Может применяться панкреатин или мезим-форте. Выраженный дисбиоз лечат бактериофагамии, которые убивают конкретные микроорганизмы.
Чтобы восстановить микроэкологический баланс, нужно избавить организм от избыточного количества патогенных микроорганизмов и продуктов их жизнедеятельности. В таких случаях применяют высокоактивные адсорбенты. Эффективность доказал смектит диоктаэдрический, известный как смекта. Он повышает резистентность кишки, имеет мукоцитопротективные свойства.
Смекта позволяет вывести из организма бактерии и вирусы, продукты их жизнедеятельности, непереваренные полисахариды, избыточные газы – факторы, которые негативно отражаются на слизистой оболочке кишечника.
Нормальная кишечная микрофлора при воспалении кишечника у детей восстанавливается также при помощи таких пробиотических препаратов как бифилонг сухой и линекс.
Что такое мезаденит
Воспаление лимфоузлов брыжейки именуют мезаденитом или мезентеритом, от ее латинского названия. В просторечии говорят, что «у ребенка воспалены лимфоузлы в кишечнике».
Как любое воспаление, мезаденит у ребенка характеризуют пять признаков: боль, отек (припухлость, увеличение размера), приток крови к больному месту (покраснение), повышение температуры тела, нарушение функции воспаленного органа.
Мезентериальный лимфаденит случается чаще аппендицита у детей до 9-13 лет. Мальчики более подвержены данной патологии, чем девочки. Мезаденит у детей до года встречается крайне редко.
Клиническая картина
Начало острого неспецифического М., как правило, внезапное, с появлением схваткообразных или постоянных болей, локализующихся в области пупка или справа от него, продолжающихся от нескольких часов до 2—3 дней. Наряду с этим отмечаются повышение температуры, учащение пульса, икота, тошнота, рвота, понос или запор, иногда — гиперемия зева, лица, herpes labialis. В анамнезе часто имеются указания на недавно перенесенные грипп или ангину.
Общее состояние больных в большинстве случаев остается удовлетворительным. Оно существенно страдает лишь при гнойном М., часто протекающем с выраженной интоксикацией. При этом обычно определяют лейкоцитоз, достигающий 30 000 в 1 мкл крови и сдвиг лейкоцитарной формулы влево. Обнаруживают также гипоальбуминемию и увеличение глобулярных фракций за счет гамма-глобулина.
При хрон. М. отмечаются кратковременные, неопределенной локализации боли в животе, периодически возникают понос или запор. На фоне хрон, процесса возможно обострение с клин, симптоматикой острого М.
В ряде случаев туберкулезного М. обнаруживаются проявления туберкулеза других органов.
Лечение Энтеровирусной инфекции:
Интерфероны используют для профилактики вирусных инфекций. Эта группа соединений, относящихся к низкомолекулярным гликопротеинам, обладающих в том числе антипикорновирусной активностью, вырабатывается клетками организма при воздействии на них вирусов. Показано повышение уровня эндогенного интерферона в ликворе у детей с острыми эпидемическими энтеровирусными менингитами, что играет большую роль в освобождении от инфекции. Образуются интерфероны в самом начале вирусной инфекции. Они повышают устойчивость клеток к поражению их вирусами. Для интерферонов характерен широкий противовирусный спектр (специфичностью действия в отношении отдельных вирусов не обладают). Резистентности к интерферонам у вирусов не возникает.
В настоящее время в качестве противовирусных средств в основном используются препараты альфа-интерферонов (альфа-2а, альфа-2в), как естественных, так и рекомбинантных. Применяют интерфероны местно и парентерально.
Вторая группа препаратов, используемых для лечения энтеровирусных инфекций, – иммуноглобулины. Показана их клиническая эффективность у больных энтеровирусной инфекцией на фоне иммунодефицитного состояния (врожденного или приобретенного), а также в неонатальной практике у заболевших энтеровирусными инфекциями новорожденных, у которых отсутствовали антитела к энтеровирусным инфекциям (с неонатальным сепсисом при врожденной энтеровирусной инфекции). Наиболее эффективным оказалось внутривенное введение препарата, широко применяемое в лечении иммунодефицитных больных с острыми и хроническими менингоэнцефалитами, вызванными энтеровирусами. Однако опыт применения иммуноглобулинов в данной ситуации недостаточно изучен. Есть данные об успешном излечении менингоэнцефалитов при внутрижелудочковом введении гамма-глобулина.
Третья группа – капсидингибирующие препараты. Наиболее эффективным из этой группы является плеконарил. Это наиболее широко используемое этиотропное средство, которое прошло клинические испытания. Плеконарил продемонстрировал широкий спектр противовирусной активности в отношении как риновирусной, так и энтеровирусной инфекции, отличается высокой биодоступностью (70 %) при энтеральном приеме.
Данный препарат может быть использован и используется у новорожденных детей при энтеровирусных менингитах в дозе 5 мг/кг энтерально 3 раза в день в течение 7 дней. Отмечается высокий уровень плеконарила в ЦНС и эпителии носоглотки. При использовании плеконарила в разных возрастных группах не отмечалось побочных эффектов. Широко применяется данный препарат для лечения менингитов, энцефалитов, респираторных инфекций, вызванных энтеровирусами. При использовании плеконарила в лечении менингитов у детей достоверно отмечено сокращение менингеальных симптомов на 2 дня.
Симптомы
Признаки энцефалоптии зависят от локализации очага разрушения, а также степени развития заболевания. Наиболее часто пациенты и их родственники сталкиваются со следующими симптомами:
головная боль: может захватывать всю голову или концентрироваться в отдельных ее участках; интенсивность зависит от степени поражения и постепенно нарастает; болевые ощущения плохо купируются приемом анальгетиков;
головокружение: возникает эпизодически, сопровождается потерей ориентации в пространстве; нередко человек вынужден пережидать это состояние в постели, поскольку малейшее движение способствует усилению симптома; состояние часто сопровождается постоянной тошнотой и рвотой;
нарушения когнитивных функций: постепенное снижение способности адекватно мыслить является характерным признаком энцефалопатии; человек постепенно становится забывчивым, рассеянным, плохо концентрирует внимание на конкретном процессе и с трудом переключается между различными занятиями;
эмоциональные и поведенческие нарушения: человек с трудом контролирует свои эмоции, становится раздражительным, плаксивым, быстро возбуждается; по мере прогрессирования заболевания возникает апатия, депрессия и полное нежелание делать что-либо;
увеличение или уменьшение тонуса мышц; часто сопровождается гиперкинезами (дрожью в конечностях, навязчивыми движениями и т.п.);
снижение зрения и слуха;
повышенная метеочувствительность.
У одних пациентов преобладают расстройства поведения, другие перестают нормально владеть своим телом; у третьих страдают, в основном, органы чувств. В тяжелых случаях человек требует постоянного ухода и наблюдения окружающих.
Функциональные боли—как помочь ребёнку?
Развитие функциональных болей является частым явлением для детей в возрасте от 7 до 15 лет. Данное состояние сопровождается выраженным ухудшением самочувствия, но даже при проведении тщательной диагностики и полном обследовании пациента, причину выяснить не удаётся. Их появление не связано с наличием патологии хирургического или инфекционного характера.
К предполагаемым причинам, которые могут вызвать появление функциональных болей, относят:
- Переутомление.
- Воздействие сильных стрессов или нервного перенапряжения.
- Функциональную диспепсию или нарушенную работу желудка, сопровождающуюся болезненным пищеварением.
- Синдром раздражённого кишечника, который связан с нарушением работы пищеварительного тракта без органической патологии.
- Абдоминальную мигрень. Появление болей сопровождается резким ухудшением самочувствия с развитием тошноты, рвоты и бледности кожных покровов.
Рекомендуем видео:
Несмотря на то, что функциональные боли не несут опасности для жизни и здоровья пациента, они в значительной степени могут ухудшать качество жизни. Поэтому, для облегчения состояния ребёнка, необходимо:
Создать спокойную атмосферу и обеспечить заботу со стороны близких, до того, чтобы снизить выраженность воздействия стресса. Исключение негативных реакций поможет восстановиться нервной системе, сняв с неё напряжение.
Соблюдение диеты. Ежедневное потребление злаковых продуктов, свежих овощей и фруктов, а также сухофруктов, с одновременным исключением фастфуда, острых, копчёных и соленых изделий облегчает симптомы, а также нормализует работу пищеварительного тракта.
Правильно подобрать лекарственные средства. При подтверждении функционального характера болей не нужно терпеть болевой синдром. Ребёнку разрешается принять спазмолитики или легкие нестероидные противовоспалительные средства.
Ведение дневника болезни
Ребёнку важно фиксировать наблюдения, которые он отмечает при развитии болевого синдрома. Это поможет устранить причину нарушений, благодаря сопоставлению данных анамнеза, реакции на приём лекарств, а также условий при которых боли стихают.
Что не надо делать если у ребёнка болит живот?
При появлении болей в животе у ребёнка родителям необходимо придерживаться основного плана действий. Первоначально, необходимо установить возможную причину развития данных симптомов.
Для этого важно уточнить у ребёнка данные анамнеза и динамику самочувствия, это поможет в дальнейшем врачу подобрать наиболее эффективное лечение. К основным запретам, которых следует придерживаться относят:
К основным запретам, которых следует придерживаться относят:
- Исключение приема лекарственных средств, в первую очередь, обладающих обезболивающим эффектом. Данные препараты запрещены к использованию до момента подтверждения диагноза в лечебном учреждении. Кроме того, использование других групп лекарственных средств не рекомендовано при неясной причине заболевания.
- Запрет на прогревание живота или выполнение массажа. Многие родители пытаются прогреть живот с целью снятия спазма и устранения выраженности болевого синдрома. Повышение температуры в очаге поражения может стать причиной распространения инфекции и усиления воспалительной реакции, что приведёт к резкому ухудшению самочувствия и может нести угрозу для жизни пациента. Массажные движения также усиливают кровоток и могут повышать моторную функцию кишечника, что может быть нежелательным.
- Исключение приема продуктов, которые приводят к усилению газообразования, появлению запоров, а также рвоте или тошноте. Если ребёнок испытывает чувство голода, до постановки диагноза можно включить в рацион обильное питье или легкоусваиваемую пищу.
Симптомы острой респираторной вирусной инфекции у взрослых
ОРВИ протекают поэтапно. Инкубационный период с момента заражения до проявления первых симптомов колеблется от нескольких часов до 3-7 дней.
В период клинических проявлений все ОРВИ имеют сходные признаки разной степени выраженности:
- заложенность носа, насморк, водянистые выделения из носа, чихание, зуд в носу;
- боль и дискомфорт в горле, боль при глотании, покраснение в горле;
- кашель сухой или влажный;
- лихорадка от умеренной (37,5-38) до тяжелой (38,5-40);
- общее недомогание, отсутствие аппетита, головные боли, сонливость;
- покраснение глаз, жжение, слезотечение;
- расстройства пищеварения с диареей;
- иногда увеличение и легкая болезненность подчелюстных и шейных лимфатических узлов.
Симптомы острой респираторной вирусной инфекции у взрослых зависят от конкретного типа вируса и могут варьироваться от незначительной простуды и кашля до тяжелой лихорадки и токсических симптомов отравления. В среднем симптомы сохраняются от 2-3 до семи и более дней, лихорадка держится 2-3 дня.
Например, картина может развиваться так:
- Жжет и першит горло, через сутки все горло буквально «дерет».
- Постепенно отекают слизистые верхних дыхательных путей: больной чихает, жалуется на першение в горле и заложенный нос.
- Поражается слизистая глаз, поэтому текут слезы и развивается светобоязнь.
- Отечность распространяется в гортань и трахею. Начинается сухой (без мокроты) болезненный кашель, голос хрипнет.
Основной признак ОРВИ — высокая заразность для окружающих, сроки которой зависят от типа вируса. В среднем максимальная инфекционность приходится на последние дни инкубационного периода и первые 2-3 дня клинических проявлений. Постепенно количество вирусов уменьшается, и больной становится не опасным в плане распространения инфекции.