Лечение
Целью лечения полинейропатии является лечение основного заболевания и минимизация симптомов. Если лабораторные тесты и другие методы обследования указывают на отсутствие основного заболевания, врач может рекомендовать выжидательную тактику, для того чтобы увидеть, есть самостоятельное уменьшение симптомов нейропатии. Если есть воздействие токсинов или алкоголя, врач будет рекомендовать избегать этих веществ.
Медикаментозное лечение
Лекарства, используемые для облегчения болей при полинейропатии включают в себя:
- Обезболивающие, такие как парацетамол или из группы НПВС снижают болевые проявления
- Лекарства, содержащие опиоиды, такие как трамадол (Conzip, Ultram ER и другие) или оксикодон (Oxycontin, Roxicodone и другие), могут привести к развитию зависимости и наркомании, так что эти препараты, как правило, назначают только тогда, когда другие методы лечения не оказывают эффекта.
- Противосудорожные. Медикаменты, такие как габапентин (Gralise, Neurontin) и прегабалин (Лирика), синтезированные для лечения эпилепсии, могут значительно снижать боль при нейропатии. Побочные эффекты этих препаратов могут включать сонливость и головокружение.
- Капсаицин. Крем, содержащий это вещество (в природе встречается в остром перце) может применяться для некоторого облегчения симптомов нейропатии. Но учитывая раздражающее действие капсаицина на кожу не все пациенты могут терпеть действие кремов с капсаицином.
- Антидепрессанты. Некоторые трициклические антидепрессанты, такие как амитриптилин, доксепин и нортриптилин (Pamelor), могут применяться для уменьшения болей при нейропатии через воздействия на центральную нервную систему.
- Ингибитор серотонина и обратного захвата норадреналина дулоксетин (Cymbalta) и антидепрессант венлафаксин (Effexor XR), также могут облегчить боль при периферической нейропатии, вызванной диабетом. Побочные эффекты могут включать сухость во рту, тошноту, сонливость, головокружение, снижение аппетита и запор.
- Внутривенное введение иммуноглобулина является основой лечения хронической воспалительной демиелинизирующей полинейропатии и других воспалительных нейропатий.
- Альфа-липоевая кислота. Используется для лечения периферической невропатии в Европе в течение многих лет. Этот антиоксидант помогает уменьшить симптомы. Прием альфа-липоевой кислота необходимо обсудить с врачом, потому он может повлиять на уровень сахара в крови. Другие побочные эффекты могут включать желудочные расстройства и сыпь на коже.
- Травы. Некоторые травы, такие как масла энотеры, может помочь уменьшить нейропатическую боль у пациентов с диабетом.
- Аминокислоты. Аминокислоты, такие как ацетил-L-карнитин, может помочь улучшить симптоматику периферической нейропатии у пациентов, перенесших химиотерапию и у пациентов с сахарным диабетом. Побочные эффекты могут включать тошноту и рвоту.
Кроме медикаментозного лечения могут применяться и другие методы лечения.
- Миостимуляция позволяет в определенной степени восстановить проведение нервно импульса по мышцам.
- Плазмаферез и внутривенное введение иммуноглобулина.
- ЛФК. При наличии мышечной слабости физические нагрузки позволяет улучшить силу и тонус мышц. Регулярные физические упражнения, такие как ходьба три раза в неделю, могут уменьшить боль при нейропатии, улучшить мышечную силу и помогают контролировать уровень сахара в крови. Гимнастики, такие как йога и тай-чи также могут быть достаточно эффективны.
- Акупунктура. Воздействие на биологически активные точки позволяет улучшить чувствительность нервных рецепторов и снизить болевые проявления.
Рекомендации для пациентов с полинейропатией
Необходимо позаботиться о ногах, особенно если есть диабет. Ежедневно нужно проверять ноги на наличие волдырей, порезов или мозолей. Нужно носить мягкие, рыхлые хлопчатобумажные носки и мягкие ботинки. Необходимо бросить курить. Курение может оказывать влияние на циркуляцию крови в конечностях, увеличивая риск возникновения проблем со стопой и других осложнений при невропатии. Ешьте здоровую пищу
Здоровое питание особенно важно для того, чтобы пациент получал необходимые витамины и минералы. Надо избегать употребления алкоголя
Алкоголь может усугубить симптомы полинейропатии. Мониторинг уровня глюкозы в крови при наличии сахарного диабета позволит держать уровень глюкозы в крови под контролем и может помочь улучшить течение нейропатии.
Как лечить крапивницу?
Лечение крапивницы начинается с определения и устранения тех факторов, которые спровоцировали ее развитие, и в дальнейшем вызывают обострения заболевания. Борьба с этой болезнью также предполагает проведение мероприятий, направленных на уменьшение симптомов и укрепление иммунитета пациента.
При крапивнице актуальны следующие методы лечения:
- прием фармакологических средств (уколы, таблетки);
- использование лекарств местного действия (мази и крема);
- диетотерапия;
- физиотерапевтические процедуры.
При крапивнице используется широкий спектр препаратов, которые назначаются как в таблетированной форме, так и в виде уколов. Таблетки, как правило, используются при лечении хронических форм крапивницы, а также когда миновал острый период. Уколы же чаще всего назначаются во время оказания первичной помощи и в острый период болезни.
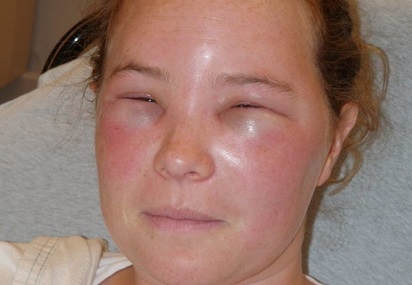
Отек Квинке
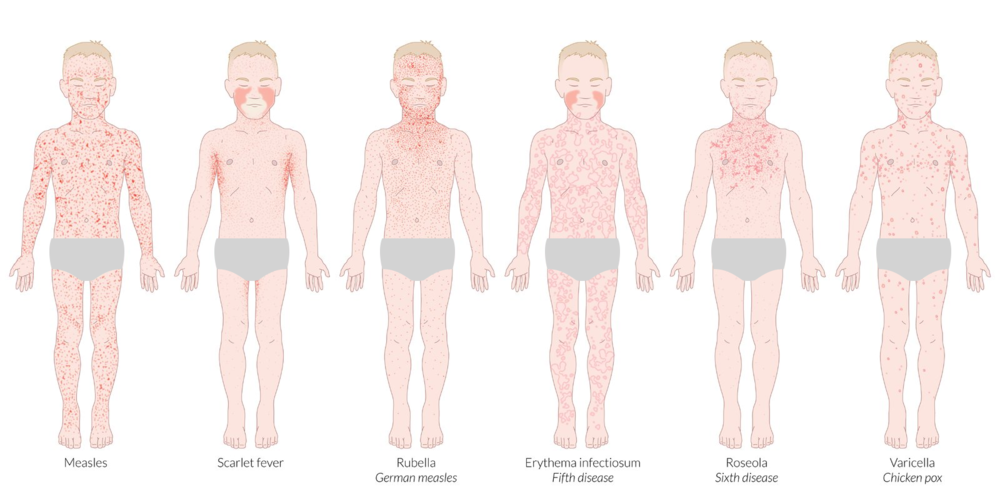
Симптомы воспаления легких
Основные признаки типичной пневмонии, вызванной бактериями, – резкое повышение температуры, продуктивный кашель с обильным выделением мокроты, в которой часто появляется примесь гноя. Боль в грудной клетке присутствует при вовлечении в процесс одной или нескольких долей легких, при очаговом поражении болевого синдрома нет или он возникает очень редко. При массивной площади поражения присоединяется одышка.
Атипичный вариант заболевания характеризуется постепенным началом, кашель может быть сухим, без отделения мокроты. Присутствуют симптомы со стороны других органов: головная боль, боли в мышцах, боль и першение в горле, общая слабость. Начало атипичной пневмонии может протекать без температуры (часто такие случаи отмечаются при воспалении легких, вызванном covid-19), однако она, как правило, поднимается при развитии заболевания.
Обращаться к врачу следует при первых признаках заболевания – повышении температуры, кашле, ухудшении общего состояния. При обращении за медицинской помощью на первой стадии развития воспаления и правильном подборе терапии течение болезни будет легче, а риск развития осложнений – ниже.
Лечением пневмонии, если оно проходит в стационаре, занимается врач-пульмонолог. В поликлинике больные, как правило, обращаются к терапевту, который при необходимости направляет их к узким специалистам.
Принципы организации правильного режима дня для малыша
- Индивидуальный подход. При выборе режима для малыша желательно учитывать его индивидуальные особенности и привычки. Главное для родителей — понимать, что правильный режим строится в зависимости от ритмичности физиологических процессов организма. Чтобы ребенок хорошо рос и гармонично развивался, необходимо, чтобы режим его жизни был построен с учетом его биологических ритмов;
- Разумный компромисс. Несомненно, жизненный ритм не в последнюю очередь задается режимом, соблюдение которого может облегчать засыпание, обеспечивать хороший аппетит или спокойный переход от одного вида деятельности к другому. Но во всем надо знать меру и не подходить к режиму дня как к непреложному закону жизни. Поддерживать заведенный распорядок необходимо для здоровья и хорошего самочувствия ребенка и родителей, и вопросы удобства и соответствия режима естественным потребностям и интересам каждого члена семьи здесь не последние;
Последовательность. Будьте регулярны, последовательны и согласованны в своих действиях — это требование ко всем членам семьи. Навыки правильного поведения у ребенка дошкольного возраста пока не сформированы (и еще долго не будут!), и если взрослые непостоянны в своих требованиях и ожиданиях, то малышу будет трудно закрепиться на позициях. Также важно, чтобы все члены семьи были единодушны в своих подходах;
Гибкость. Любой распорядок дня рано или поздно себя исчерпает и потребует корректировки. Ведь потребности у детей меняются от этапа к этапу. По мере взросления нужно наблюдать за самочувствием и настроением малыша и делать необходимые поправки. Особенно если вы заметили, что выбранный вами режим наносит вред его здоровью.
Что такое нейродермит?
Нейродермит — хроническая болезнь нейроаллергического генеза. Это рецидивирующий недуг, для которого характерны периоды обострения, ремиссии и сезонности. В моменты острого течения болезни отмечаются покраснение кожных покровов, шелушение и сильный зуд, заставляющий человека расчесывать кожу до крови. Следующая стадия — возникновение волдырей, которые сначала не отличаются по цвету от кожных покровов. Затем папулы приобретают розово-коричневый оттенок. Узелки начинают разрастаться, образуя единый очаг без четких границ. Кожа постепенно синеет, а затем краснеет. Во время ремиссии кожные покровы обесцвечиваются. Если болезнь протекает в тяжелой форме, этот период не наступает.
Важно знать! Сильный зуд заставляет человека расчесывать кожу. В ранки легко поникает гнойная или грибковая инфекция, которая может вызвать вторичное инфицирование и усугубить течение нейродермита.. Наиболее часто заболевание нейродермит проявляется на коленных и локтевых сгибах, на шее, груди, предплечьях, в паху, в ягодичных складках, но в некоторых случаях папулы с характерным блеском обнаруживаются на лице.
Наиболее часто заболевание нейродермит проявляется на коленных и локтевых сгибах, на шее, груди, предплечьях, в паху, в ягодичных складках, но в некоторых случаях папулы с характерным блеском обнаруживаются на лице.
В острый период болезни кожная реакция сочетается с аллергическим ринитом, бронхиальной астмой или поллинозом.
Для окружающих дерматит не опасен, однако у заболевшего недуг может спровоцировать нервный срыв.
Описание симптомов
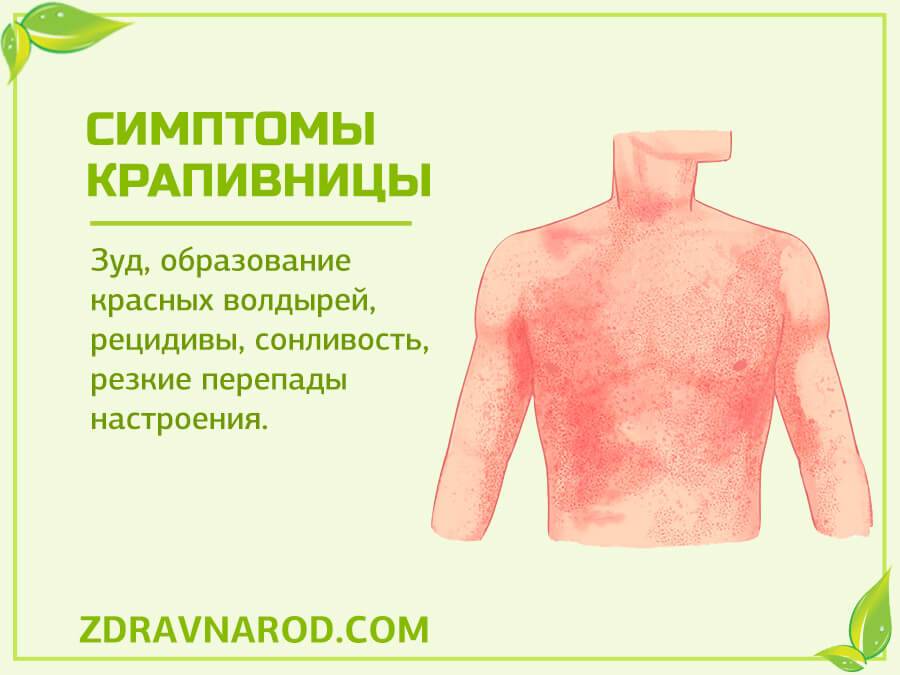
Чтобы предупредить развитие аллергии и своевременно купировать ее, надо знать основные проявления недуга. Крапивница у детей симптомы демонстрирует такие:
- в определенных местах кожа начинает сильно зудеть;
- обнаруживается сыпь в виде красных волдырей;
- отмечается отек некоторых участков тела (конечностей, лица, слизистых выстилок, суставов);
- может наблюдаться повышение температуры, состояние лихорадки;
- в редких случаях болит голова, возникает рвота, понос.
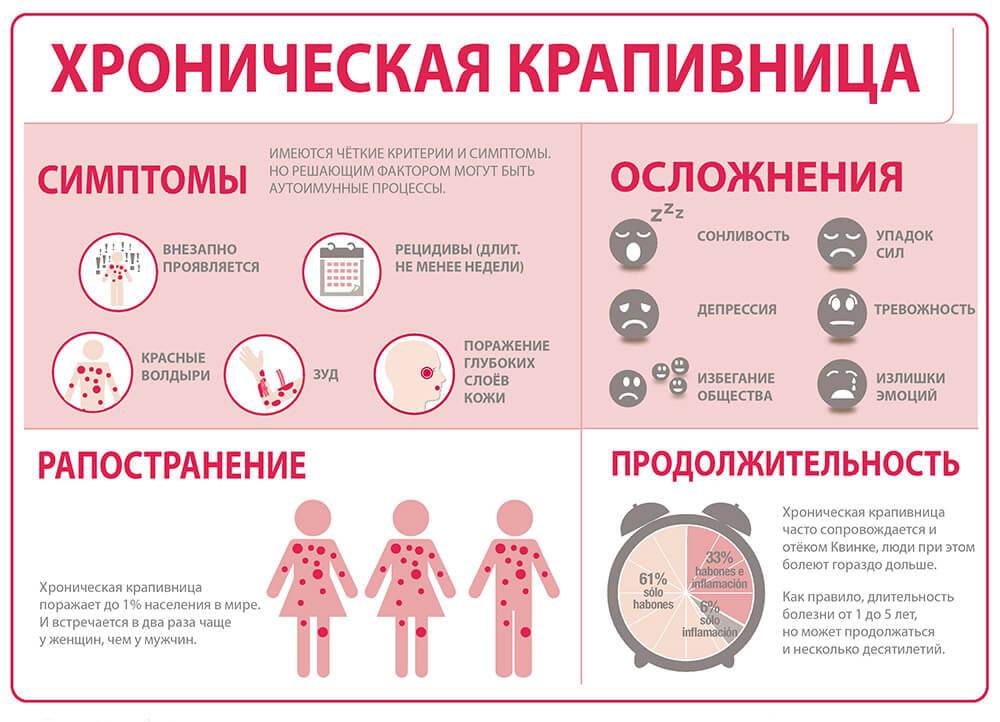
Болезнь длится как несколько часов, так и несколько дней. Может внезапно исчезнуть, не оставив следов. Пятнышки имеют вид выступлений разной формы. Они окрашены в красный или бледно-розовый цвет, бывают единичными или сливаются, образуя пораженные участки. Серьезную угрозу представляют высыпания на слизистых покровах внутренних органов.
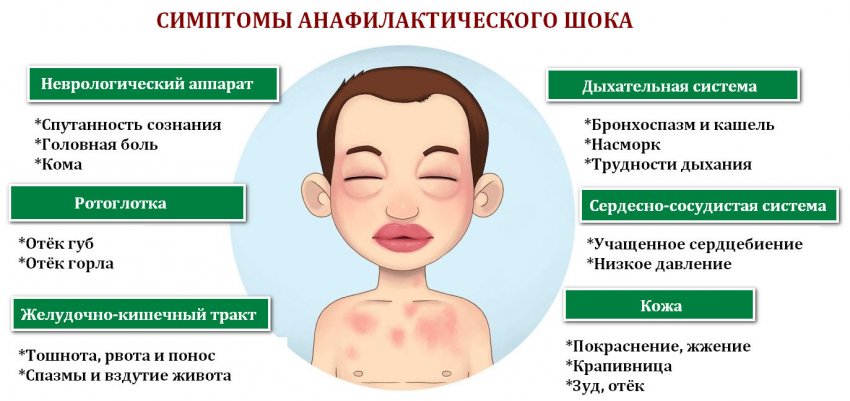
Патология опасна появлением ангионевротического отека (Квинке), при котором опухает слизистая респираторных путей. Дыхание становится затрудненным, возникают приступы свистящего кашля, реже — рвота. В таком случае необходимо дать любой антигистаминный препарат и срочно вызвать скорую помощь.
Записаться на прием к врачу вы можете по телефону
или с помощью системы онлайн-записи на сайте
Записаться к врачу
Терапевтическая стратегия
Лечение крапивницы у детей зависит от тяжести поражения. Легкое прохождение недуга не доставляет особого беспокойства, признаки исчезают самостоятельно через сутки после появления. Для средней формы характерна более выраженная интоксикация. Иногда наблюдается незначительная лихорадка и отеки кожных покровов.
При тяжелом протекании вышеперечисленные симптомы проявляются достаточно ярко. Отекают губы и веки, потом — все тело. Поднимается температура, малыша лихорадит, отмечаются болезненные ощущения в голове. Состояние усложняется рвотой и диареей.

Чтобы ликвидировать болезнь, родителям необходимо выполнить следующие шаги:
- Прекратить контакт с объектом, спровоцировавшим аллергию.
- Провести очистительные мероприятия.
- Использовать антигистаминный препарат (его назначает врач).
- Следить за тем, чтобы малыш соблюдал диету.
Противоаллергические средства желательно применять по назначению доктора. Он подберет подходящее лекарство, определит дозировку с учетом возраста и веса заболевшего. Правильно составленный пищевой рацион поможет организму быстрее справиться с «нежелательным гостем» и закрепить положительный результат медикаментозной терапии.
При первых проявлениях коварного недомогания надо внимательно наблюдать за состоянием больного, чтобы вовремя оценить степень опасности аллергической реакции. С целью профилактики необходимо избегать встреч с факторами возникновения патологии, укреплять иммунитет.
Профилактика
Профилактические мероприятия в несколько раз снижают риск развития крапивницы. Их проведение является обязательным при появлении регулярных аллергических реакций, возникающих на спине и других частях тела ребенка.
Чтобы избежать негативных последствий крапивницы у детей и ее развития в принципе, настоятельно рекомендуется:
проветривать помещение 2–3 раза и делать влажную уборку ежедневно,
следить за влажностью в помещении и не допускать сухости воздуха (в норме влажность должна быть не менее 50–60%), можно использовать специальные увлажнители,
убрать из помещений ковры, паласы, ковролины, мягкие игрушки, подушки и другие предметы, которые накапливают пыль,
отказаться от подушек и одеял с натуральным пухом,
минимизировать или полностью отказаться от бытовой химии, не стирать одежду ребенка стиральным порошком с ополаскивателем, не использовать стеклоочистители, полироли и другие средства, которые распыляются в воздухе,
соблюдать диету и с осторожностью вводить новые продукты в рацион,
не разводить дома цветущие растения.
Детский организм отличается повышенной чувствительностью к внешним раздражителям. Поэтому крапивница у младенцев и детей постарше встречается очень часто. Только от родителей и их действий по прививанию ребенку правильных пищевых и гигиенических привычек зависит то, станет ли это заболевание причиной развития патологий в старшем возрасте.
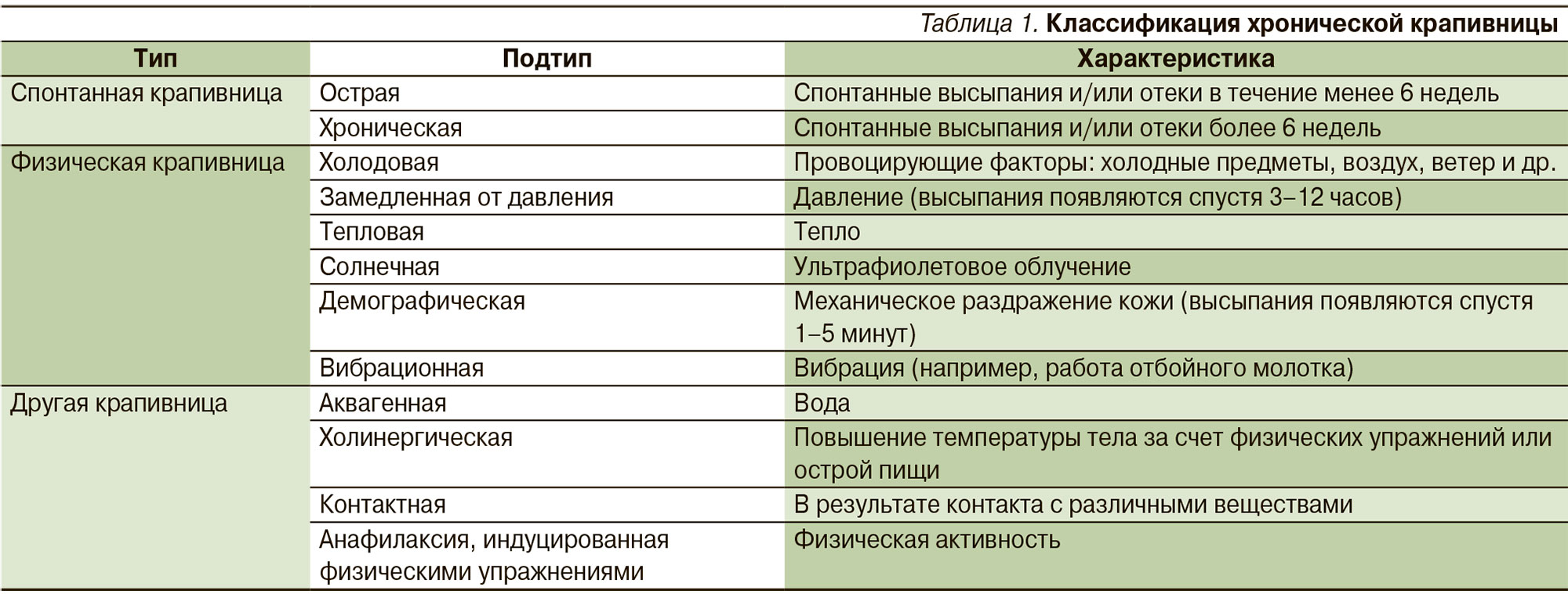
Хроническая рецидивирующая крапивница
Крапивница называется хронической, если ее течение превышает 6-7 недель. Почти всегда причина возникновения заболевания остается неясной, доктора в таких случаях ставят диагноз идиопатической крапивницы. Предполагается, что эта болезнь связана с неизвестными пока ученым аутоиммунными процессами. Высказываются предположения о том, что ее обострения, возможно, связаны с аутоиммунным тиреоидитом, но подтверждений пока не найдено.
Если в организме существуют хронические очаги инфекции, отмечаются патология в работе ЖКТ, почек, печени, то в результате этого может развиться отклоненное от нормы состояние иммунной системы, когда оказываются возможными рецидивы крапивницы, затем они сменяются длительными или короткими периодами затишья (ремиссиями). Приступы крапивницы сопровождаются появлением зудящих волдырей, в некоторых случаях повышается температура тела, появляется головная боль, развиваются артралгии. Если в процесс вовлекается слизистая оболочка ЖКТ, то у больного усиливается тошнота, появляется рвота, понос. Возможно развитие невротических расстройств, в частности, бессонницы – из-за зуда, усиливающегося по ночам.
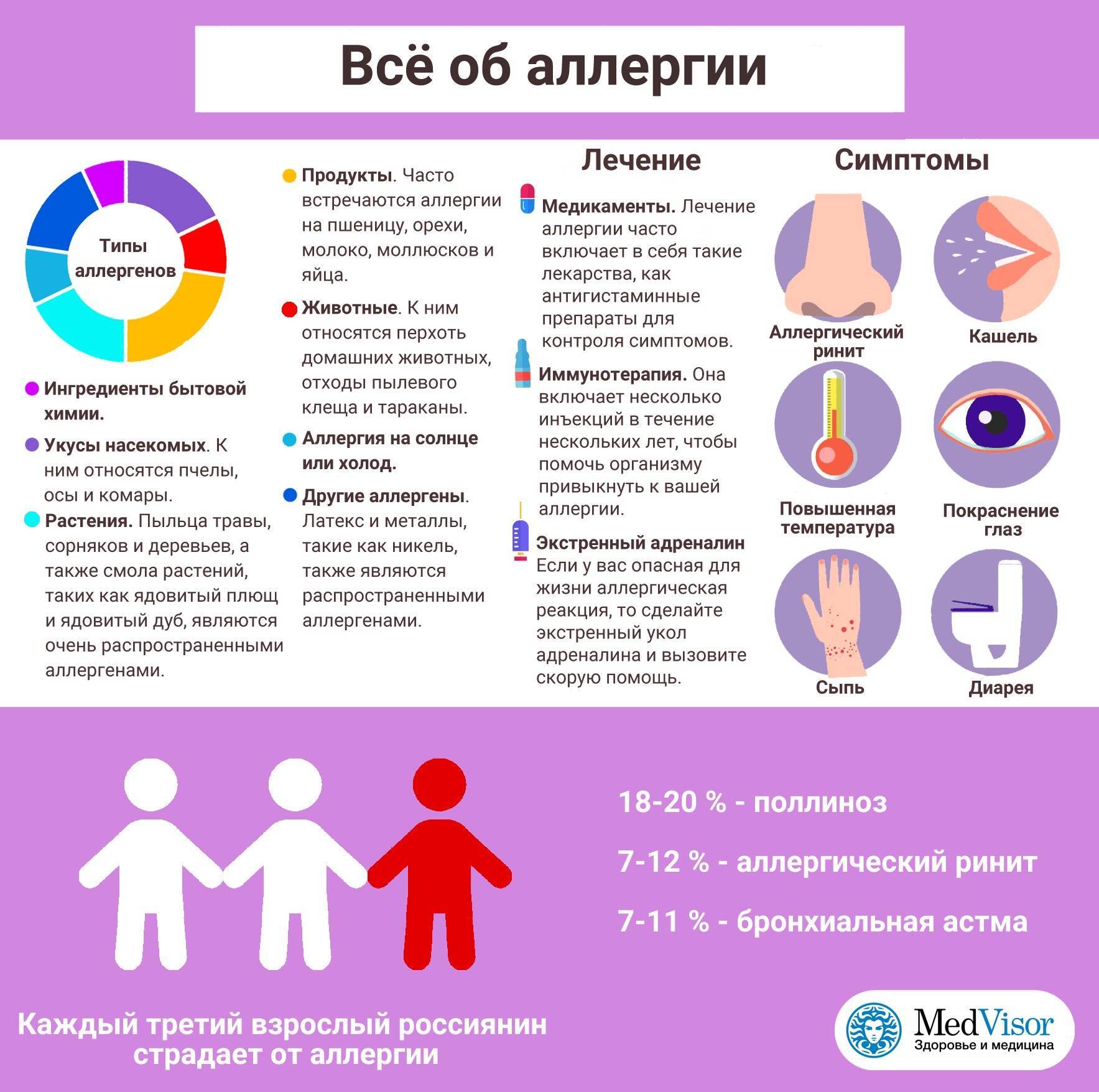
Патогенез (что происходит?) во время Пищевой аллергии ребенка:
Важным фактором развития чувствительности при истинной пищевой аллергии у детей является нарушение иммунного барьера кишечника, в который поступает большое количество антигенов. На иммунной системе желудочно-кишечного тракта лежит важная роль защиты от проникновения микроорганизмов и аллергенов в слизистую кишечника. Если органы ЖКТ и гепатобилиарная система функционируют нормально, реакция на пищевые продукты не наблюдается.
При нормальном процессе в ЖКТ пищевые продукты расщепляются до соединений, которые не вызывают аллергии. Кишечная стенка защищает организм от нерасщепленных продуктов, которые могут вызывать псевдоаллергические реакции или истинную пищевую аллергию. Переваривание и всасывание пищевых продуктов зависит от строения и функции ЖКТ, состояния нейроэндокринной системы, функционирования гепатобилиарной системы, состава кишечной микрофлоры, состава и объема пищеварительных соков, состояния местного иммунитета кишечника.
Сенсибилизация к пищевым аллергенам может произойти внутриутробно, в младенчестве и раннем детском возрасте, у детей, подростков и у взрослых. При внутриутробной сенсибилизации аллерген передается плоду через высокопроницаемую кожу плода, через амниотическую жидкость и т.д. Ребенок рождается в большинстве случаев с универсальной склонностью к первоначальному ответу Т-лимфоцитов в сторону Th2 цитокинового профиля, повышенной продукции интерлейкина-4 и снижением продукции интерферона γ.
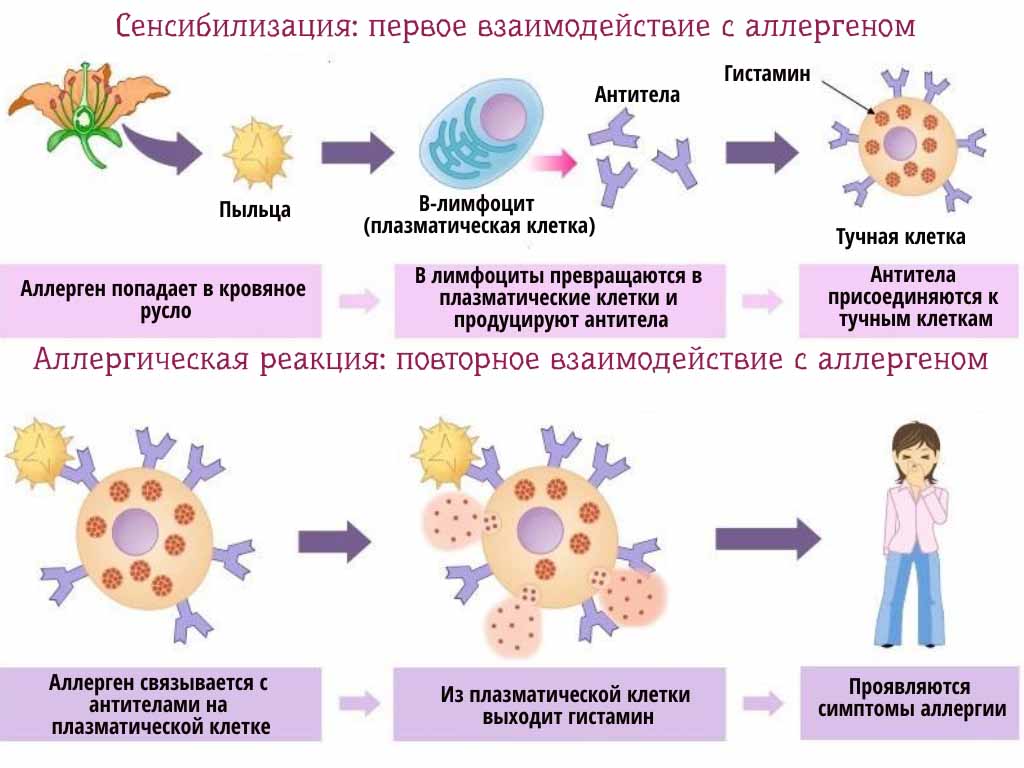
Пищевая аллергия может иметь механизм замедленный или немедленный. В основе истинных аллергических реакций на пищевые продукты лежит сенсибилизация и иммунный ответ на повторное введение пищевого аллергена. В механизме развития пищевой аллергии важную роль играют IgE-антитела и антитела класса IgG4. В развитии аллергических симптомов принимают участие не только IgЕ, но и другие изотипы иммуноглобулинов, такие как иммунные комплексы и клеточно-опосредованные реакции.
Ложные аллергические реакции на пищевые продукты (псевдоаллергия у детей)
Чаще непереносимость пищевых продуктов протекает по механизмам псевдоаллергических реакций. От истинной пищевой аллергии пневдоаллергия не отличается по симптомам, но отличается по механизму. В основе развития псевдоаллергических реакций на пищу лежит неспецифическое высвобождение медиаторов (в основном гистамина) из клеток-мишеней аллергии, т. е. в их реализации принимают участие те же медиаторы, что и при истинной аллергии, но высвобождение из клеток-мишеней происходит без участия антител или сенсибилизированных лимфоцитов. Деление пищевой аллергии у детей на истинную и ложную довольно условно.
В последние годы отмечается рост псевдоаллергических реакций у детей на примеси с высокой физической и биологической активностью:
- фторсодержащие соединения
- хлорорганические соединения
- пестициды
- аэрозоли кислот
- сернистые соединения
- продукты микробиологической промышленности
Энтеросорбенты при крапивнице у взрослых. Симптомы и лечение
Энтеросгель очищает кишечник от аллергенов и удаляет их из организма, ослабляя симптомы заболевания. Препарат эффективен практически при любой форме болезни у детей и взрослых. Энтеросгель оказывает благоприятное действие на слизистую оболочку толстого кишечника, защищая её от воспаления и благоприятно влияет на микрофлору кишечника.
Применение энтеросорбентов — безопасный и эффективный метод лечения у детей. Энтеросгель позволяет в короткие сроки уменьшить обострение крапивницы, сопутствующих заболеваний и предупредить развитие осложнений.
Применение Энтеросгеля в педиатрической практике показало выраженную клиническую эффективность препарата и отсутствие побочных эффектов. Медики считают, что Энтеросгель занимает ведущее место среди различных лекарственных препаратов для борьбы с интоксикацией у детей и подростков.
Диагностика крапивницы
Крапивницу диагностирует клинический иммунолог-аллерголог. Это заболевание определяется на основании клинических признаков, включающих:
- пузырчатую сыпь, характеризующуюся центральной припухлостью различного размера с окружающей эритемой и разрешающуюся в течение 1-24 часов;
- зудом;
- ангионевротическим отеком.
Ангионевротический отек характеризуется отеком более глубоких слоев кожи и подкожной клетчатки, проходящим в течение 72 часов, и часто слизистых оболочек. Образование пузырей может происходить без признаков отека Квинке.
Пузырчатая сыпь при крапивнице
Пациенты часто приходят на консультацию к дерматологу или аллергологу, еще не ощутив симптомов заболевания, поэтому в этом случае особенно важен подробный анамнез, точное описание высыпания, длительность, взаимосвязь с факторами окружающей среды
Также важно выяснить сопутствующие заболевания у пациента, принимающего лекарство. При диагностировании крапивницы следует приложить усилия для определения причины заболевания
Острая крапивница обычно вызвана инфекцией и применением антибиотиков, поэтому после выздоровления и прекращения лечения симптомы исчезают и могут никогда не повторится.
Часто причину острой крапивницы можно определить путем точного выяснения истории болезни пациента. У детей острая крапивница чаще всего вызывается инфекциями верхних дыхательных путей и другими вирусными инфекциями. Как дети, так и взрослые могут получить крапивницу, спровоцированную едой или лекарствами.
- Если крапивница рецидивировала впервые в жизни, тестирование рекомендуется только при подозрении на реакцию гиперчувствительности 1 типа (IgE-индуцированную).
- Если крапивница носит хронический характер, пациенту необходимо пройти стандартные и расширенные диагностические тесты для выяснения причины заболевания. При подозрении на индуцированную крапивницу проводятся пробы с провокационным давлением, холодом, теплом, ультрафиолетовыми лучами, дерматографическими, вибрационными, водными, физическими упражнениями, кожными тестами.
- При подозрении на холодовую крапивницу рекомендуются дополнительные анализы периферической крови, на скорость оседания эритроцитов (СОЭ), C-реактивный белок (CRB), криоглобулины, а также другие причины, особенно инфекции.
- Если крапивница считается спонтанной, в дополнение к точному анамнезу рекомендуется исследовать показатели периферической крови, ENG и CRB, отменить лекарственные препараты с самым высоким риском крапивницы (например, НПВП), устранить очаги инфекции.
- При рецидиве симптомов проводится более детальное обследование в зависимости от предполагаемой причины: обследование на конкретную инфекцию, например, Helicobacter pylori, аллергию 1 типа, аутоантитела, онкологические заболевания, патологии щитовидной железы, гинекологическую патологию и т. д.
Кожные уколы при диагностике крапивницы
Симптомы крапивницы
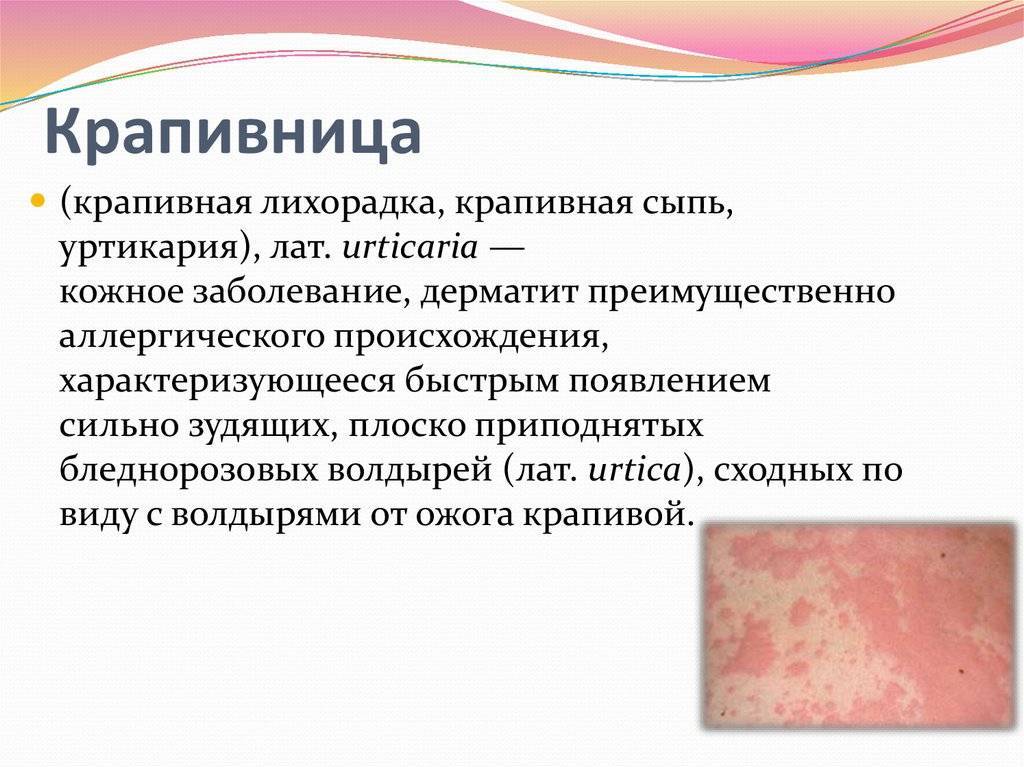
Болезнь отличается специфическими проявлениями, поэтому проблем с постановкой диагноза обычно не возникает.
Специфические симптомы аллергической крапивницы:
- Высыпания на коже, напоминающие волдыри от контакта с крапивой.
- Волдыри при надавливании белые, теряют цвет.
- Зуд, который приводит к расчесам.
- Кожа в месте поражения отечная, покрасневшая.
- Сыпь может появиться на любом участке тела при острой форме, иногда крапивница поражает даже слизистые.
- При хронической патологии сыпь чаще появляется на сгибах рук и ног.
При непосредственном контакте с аллергеном высыпания появляются быстро, в течение нескольких минут, и бесследно проходят максимум за 2 дня. Сыпь спадает в течение 3-6 часов.
В случае развития осложнений кожные симптомы могут сопровождаться отеком гортани, повышением температуры, слабостью, , тошнотой, нарушением дыхания.
При появлении угрожающих жизни осложнений необходимо принять любой антигистаминный препарат и вызвать медиков. Если симптомы аллергии проявляются только крапивницей, то неотложной помощи не требуется. В таком случае стоит записаться на прием к , чтобы установить диагноз и избежать хронизации заболевания.
Какая диагностика проводится врачом при подозрении?
Ребёнку рекомендуется специальное аллергологическое обследование, включающее постановку кожных проб с аллергенами, анализы крови для выявления специфических антител. Обязательно назначается обследование на глистные инвазии, биохимический анализ крови.
Истинную причину крапивницы удаётся, как правило, установить лишь в 50 % случаев. Это значит, что причинный аллерген может быть найден только в половине всех случаев заболевания.
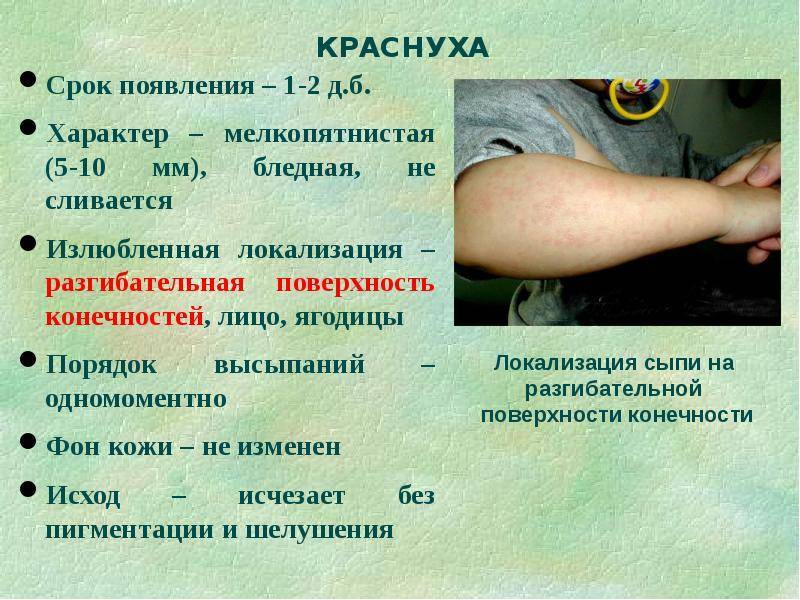
Узнайте из материала аллерголога-иммунолога о том, когда возникают аллергические высыпания на коже у детей, помимо крапивницы.
Подробная информация от детского врача о том, как отличить акне новорожденных от крапивницы и прочих аллергических проявлениях.
Родителям следует помнить, что сама по себе сыпь при крапивнице опасности для жизни и здоровья ребёнка не несёт. Опасен отёк гортани, проявляющийся осиплостью голоса, шумным дыханием, лающим кашлем.