Источник болезни
Источником инфекции является больной человек, вероятность заразиться от которого очень велика на начальной стадии развития его болезни, когда дети,
изредка покашливая, посещают детский сад или школу, подвергая инфицированию окружающих
Коклюш может проявляться в различных формах, но важно помнить,
что больные с любой его формой являются источникм инфекции и представляют большую опасность для здоровых детей. Одной из наиболее опасных форм
проявления коклюша является — стертая форма
Зачастую, это форму сложно или вовсе невозможно диагностировать, ввиду чего больные становятся
распространителями инфекции на протяжении всего заболевания. Опасность заражения снижается с течением болезни и заканчивается спустя 3–4 недели после
начала заболевания.
Симптомы коклюша
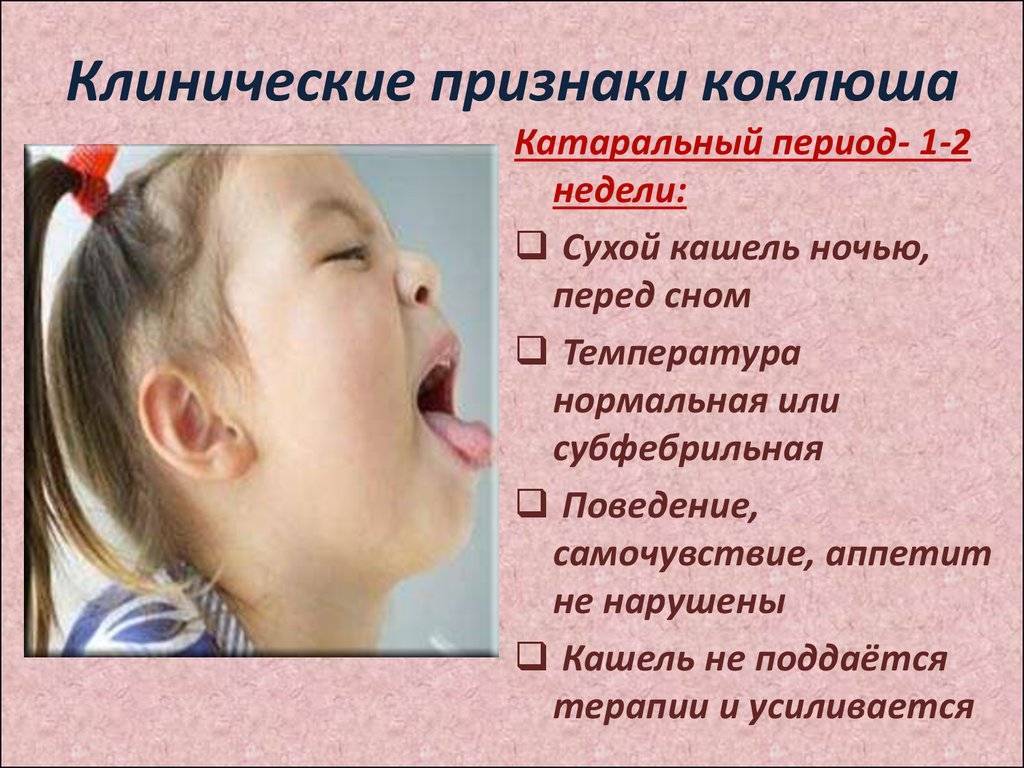
Начало болезни напоминает обычное ОРЗ: незначительно повышается температура, появляются выделения из носа, редкий сухой кашель. В дальнейшем кашель усиливается, приобретая спазматический характер.
Насморк
Коклюш начинается обычно с появления слизистых выделений из носа. Они могут появиться ещё до повышения температуры. Ребёнок начинает чихать и кашлять.
Температура
В начале заболевания, как правило, наблюдается незначительное повышение температуры – до 37-37,5 °С.
Кашель
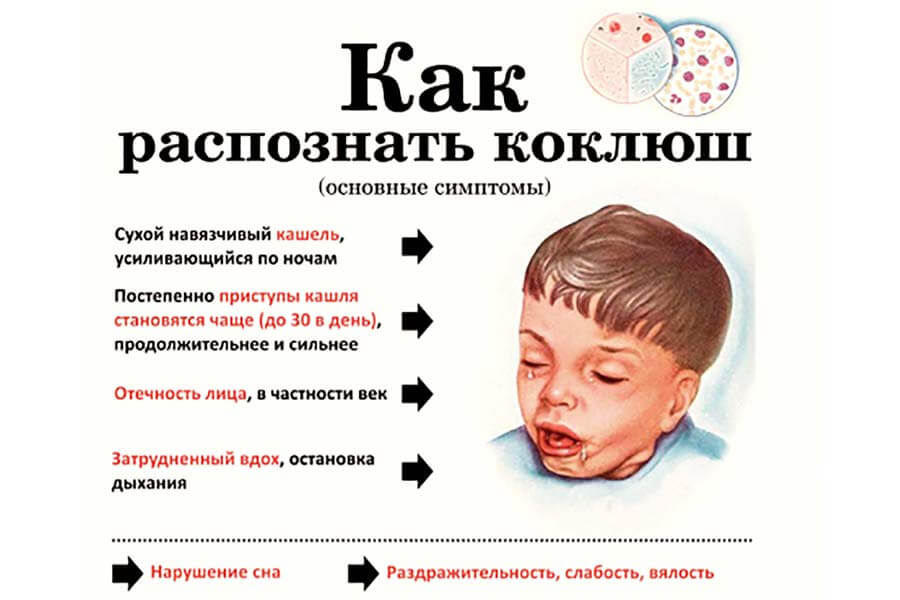
На первой стадии заболевания кашель сухой и редкий. Традиционные для ОРВИ методы лечения кашля при коклюше не помогают, кашель постепенно усиливается. Через 10-14 дней с начала заболевания наблюдаются типичные для коклюша спазматические приступы кашля.
Такой приступ выглядит как серия кашлевых толчков, за которой следует глубокий свистящий вдох. Потом – новые кашлевые толчки. Этот цикл может повторяться несколько раз (от 2 до 15 – в зависимости от тяжести заболевания). Кашель даётся нелегко; у ребёнка может синеть лицо, набухают шейные вены. Он высовывает язык; при этом может травмироваться уздечка языка. У грудных детей возможна остановка дыхания. Приступ заканчивается выделением небольшого количество стекловидной мокроты или рвотой. Количество подобных приступов может доходить до 50 в день.
Период спазматического кашля длится 3-4 недели. После этого кашель (уже обычный, не спазматический) сохраняется ещё 2-3 недели.
Осложнения коклюша
При адекватном лечении коклюша и нормальном иммунитете болезнь протекает без осложнений.
В сложных формах болезнь может вызвать:
- заболевания лёгких, в том числе пневмонию;
- плеврит; ;
- глухоту;
- разрыв перепонки в ухе;
- кровоизлияния в мозг и сетчатку;
- кровотечения из носа;
- паховую или пупочную грыжу;
- судороги;
- эпилептические припадки;
- неврозы.
Консультация других специалистов
В случае осложнений показана консультация узких специалистов. При поражениях мозга, неврозах и длительных судорогах необходима консультация невролога. При отите, ухудшении слуха и разрыве барабанной перепонки — отоларинголога. При заболеваниях лёгких поможет пневмолог. При формировании паховой или пупочной грыжи необходим хирург.
В каких случаях нужно посещать педиатра обязательно?
Врач следит за состоянием ребенка и его развитие с первых дней жизни. Плановые осмотры проводятся:
Каждый месяц в течение 1-го года жизни, чтобы контролировать рост, развитие малыша, а также консультировать родителей относительно питания, сна и режима дня
Это важно для преждевременного выявления любых отклонений и сложных заболеваний.
Дети в возрасте двух лет посещают плановые консультации каждые полгода. А дети в возрасте от 3-х лет – ежегодно
Такую консультацию можно совместить с осмотром перед плановой вакцинацией.
Перед каждой вакцинацией.
Перед оформлением в детсад и школьное учреждение. Врач должен оценить готовность малыша к большим физическим нагрузкам
Также консультация врача нужна в таких ситуациях:
- при возникновении у родителей каких-то вопросов и переживаний по поводу состояния малыша, при проблемах с грудным кормлением;
- при появлении признаков простуды или отравления;
- при любых изменениях в поведении малыша, если они вызывают тревогу родителей (вялость, отказ от еды, высыпания, прочее), особенно у детей до 12 месяцев;
- для получения документов для школы, детсадов и спортивных кружков.
Частые консультации врача помогают родителям правильно организовать уход за ребенком, а также позволяют контролировать развитие малыша и вносить нужные изменения. Хороший врач знает о своем юном пациенте, всегда помогает родителям и поддерживает их в сложных ситуациях.
Педиатр обязательно должен провести осмотр, если у малыша:
повышенная температура;
- есть признаки ОРВИ (сопли, слабость, кашель, головная боль);
- отсутствует аппетит, наблюдается сильное похудение при общей пониженной активности;
- высыпания на теле;
- увеличены лимфоузлы;
- боль в суставах;
- боль в животе, рвота, тошнота, расстройство пищеварения.
Непонятное состояние – это повод посетить врача и получить его консультацию. Потому что раннее выявление недуга позволяет избежать осложнений и увеличивает шансы на полное выздоровление ребенка, если у него будет выявлено одно из заболеваний.
Симптомы
Жертвами возбудителя коклюша обычно становятся маленькие дети. Иммунитет к заболеванию не передаётся с молоком матери, поэтому вероятность болезни в детском возрасте велика. Чаще заболевают дети, посещающие детсад или развивающие центры, но заразиться можно и на детской площадке во время прогулки или при общении с гостями дома.
Чаще всего коклюшем болеют один раз в жизни. Антитела, выработавшиеся во время болезни, сохраняются на всю жизнь и предотвращают повторные заражения. При иммунодефиците иногда человек может заболеть и повторно, но такие случаи редки.
Взрослые люди болеют коклюшем в лёгкой форме, заболевание проявляется в виде кашля средней тяжести и лёгкого насморка.
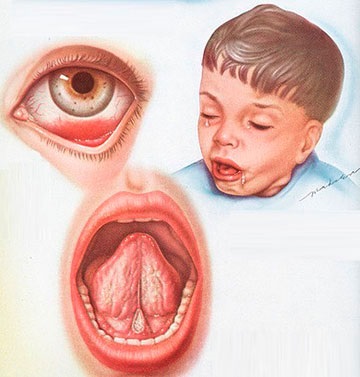
Основным симптомом коклюша считается приступообразный кашель.
Инкубационный период — от 3 до 14 дней. Затем начинается лёгкий, постепенно усиливающийся сухой кашель. У детей обычно начинается и насморк. Выделения из носа густые, вязкие. Возможно повышение температуры до 38°, но не обязательно. Температура выше 38° означает, что ослабленный коклюшем организм атаковали другие бактерии или вирусы,Катаральный период обычно длится до 15 дней.
Далее кашель усиливается, приобретает спазматический характер. Особенно сильно приступы кашля проявляются ночью. Кашель во время спазматического периода плохо поддаётся лечению, так как вызывается сразу несколькими причинами. Во-первых, в бронхах и лёгких скапливается густая мокрота, которая тяжело выводится. Во-вторых, палочка бордетелла выделяет токсин, действующий на блуждающий нерв. Нерв отвечает за работу гортани, глотки, мышц скелета, пищеварительных и дыхательных органов. Раздражение нерва вызывает спазмы, вызывающие приступы кашля.
От сухого спазматического кашля со временем начинает болеть брюшной пресс, межрёберные мышцы. Отмечаются боли в груди, особенно во время резких выдохов и долгих приступов кашля. Дыхание становится сипящим, хриплым. Горло саднит не только во время приступа, а постоянно. Во время приступов кашля возможна рвота. Часто отмечаются отёки лица и шеи, вызванные сужением сосудов лица, возможны кровоизлияния на коже и слизистых, в глазах. Вены становятся более заметными. Лицо отекает, глаза слезятся. При заболеваниях сердечно-сосудистой системы от сильного приступа кашля возможно усиление симптомов, нарушение сердечного ритма и повышение давления. Отмечается и повышенная нервная возбудимость. Могут проявляться неврозы, головокружения. Иногда дети падают в обморок после затяжного сильного кашля. Этот период длится до 30 дней.
Затем наступает период выздоровления. Кашель приобретает влажный характер, отделяется мокрота. Возможно возобновление насморка, так как организм пытается всеми возможными способами вывести слизь наружу. Слабость может сохраняться ещё долго время даже после исчезновения других симптомов коклюша.
После вакцинации иммунитет не сохраняется в течение всей жизни, но симптомы болезни проявляются не так ярко. У привитых ранее людей возможно бессимптомное течение заболевания или лёгкий кашель. Отмечаются и случаи носительства инфекции, когда носитель не болеет сам, но является угрозой для окружающих. Чаще всего носителями становятся привитые люди, работающие с маленькими детьми.
Насколько это тяжелая болезнь
Скарлатина, как и ряд других инфекционных заболеваний, в отдельные эпидемии характеризовалась чрезвычайно тяжелым течением с высоким процентом смертельных исходов, что давало основание ее тогда сравнивать с эпидемиями чумы и холеры, и даже называть ее детской чумой.
В другие эпидемии скарлатина, наоборот, протекала легко, и отношение к ней было таким же, как к обычному насморку.
В настоящее время большинство больных переносит скарлатину в легкой форме. Почти все дети, болеющие ею, выздоравливают. Если тяжесть начальных проявлений скарлатины в различные эпидемии значительно варьировала, то частота и характер осложнений долгое время были постоянными.
Ранее скарлатина редко протекала без осложнений. Сейчас у большинства детей, болеющих скарлатиной, осложнений не наблюдается. А если они и появляются у отдельных больных, то протекают легко, и быстро наступает выздоровление.
В этом значительную роль сыграли достижения медицинской науки, повлекшие за собой реорганизацию условий госпитализации больных и введение новых эффективных средств лечения.
Как облегчить симптомы?
Единственный симптом, который можно облегчить, — это кашель. Первый способ — фармакологическое облегчение симптомов с помощью лекарств, например, сиропов от кашля. Также хорошо подойдут отхаркивающие травы, но следует помнить, что если вы хотите использовать какие-либо лекарства или травы, это необходимо согласовать с лечащим врачом.
Очень важно, чтобы ваш ребенок находился в теплом месте и не ходил в школу, так как он может заразить других детей. Но стоит предоставить ребенку доступ к свежему прохладному и желательно слегка влажному воздуху
Поэтому даже зимой ребенку необходимо тепло одеваться и выходить на спокойную прогулку. Если ваш ребенок или вы слишком слабы для прогулок, стоит держать окно слегка приоткрытым.
Не менее важно правильно питаться в период болезни и не забывать о правильной дозе витаминов. Если вы поддержите организм в борьбе с болезнью, то сможете защитить себя от неприятных осложнений болезни
Диагностика
Врача при диагностике полинейропатии, в первую очередь, могут интересовать ответы на следующие вопросы
- Есть ли у пациента соматические заболевания, такие как диабет или заболевания почек?
- Когда появились симптомы?
- Были ли симптомы были постоянными или возникали эпизодически?
- Насколько выражены симптомы?
- Что приводит к увеличению или снижению симптомов?
- Были ли аналогичные симптомы у кого – то в семье пациента?
- Врачу необходима полная медицинская история болезни. Врач рассмотрит историю болезни, в том числе симптомы, образ жизни пациента, воздействие токсинов, наличие вредных привычек и семейную историю неврологических заболеваний.
- При неврологическом обследовании врач может проверить сухожильные рефлексы, силу и тонус мышц, способность чувствовать определенные ощущения, и координацию.
Врач может назначить обследование
- Методы визуализации КТ или МРТ могут выявить различные заболевания (в том числе опухоли).
- Нейрофизиология. Электромиография записывает электрическую активность в мышцах, что позволяет определить, вызваны ли симптомы, в том числе слабость, повреждением мышечной ткани или повреждением нерва. ЭНМГ проверяет проведения импульса по нервам и позволяет определить степень повреждения нервных волокон. Могут быть также проведены нейрофизиологические исследования вегетативной нервной системы – сенсорные тесты, которые регистрируют, как пациент чувствует касание, вибрацию, холод и тепло.
- Биопсия нерва. Врач может рекомендовать удаление небольшой части нерва, обычно чувствительного нерва, чтобы изучить морфологические изменения в нерве для того, чтобы определить причину повреждения нерва.
- Биопсия кожи. При этом исследовании удаляется небольшая часть кожи для исследования количества нервных окончаний. Снижение количества нервных окончаний свидетельствует о невропатии.
- Лабораторные методы исследования необходимы для исключения различных заболеваний, таких как сахарный диабет, аутоиммунные заболевания болезни почек и Т.Д.
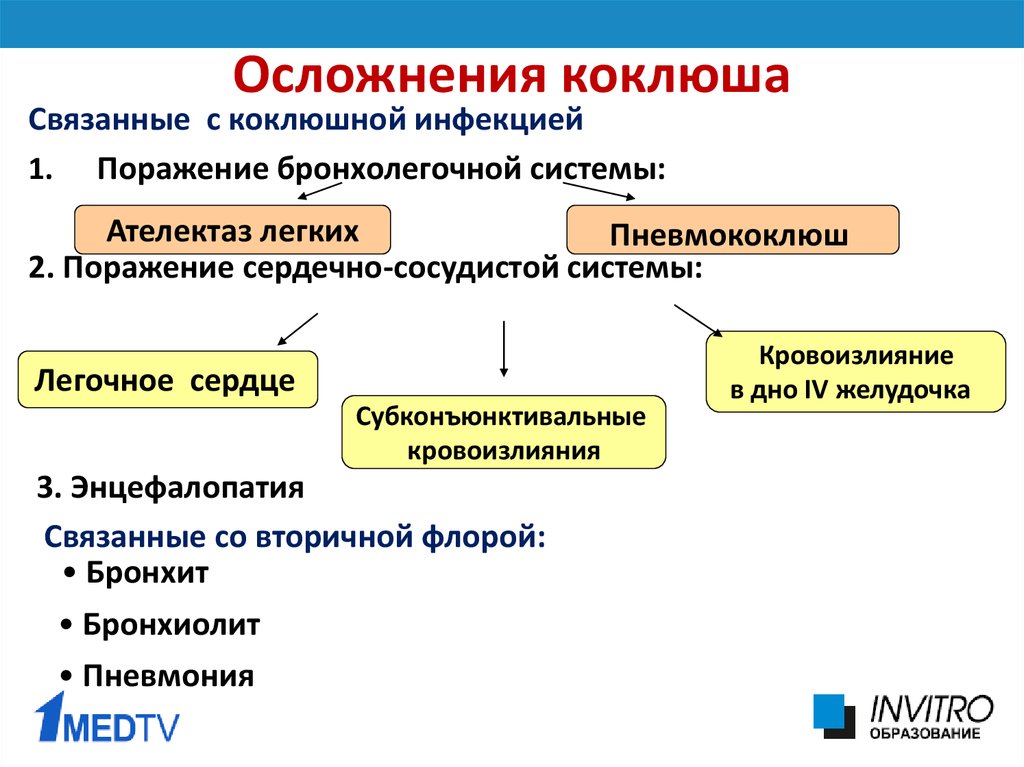
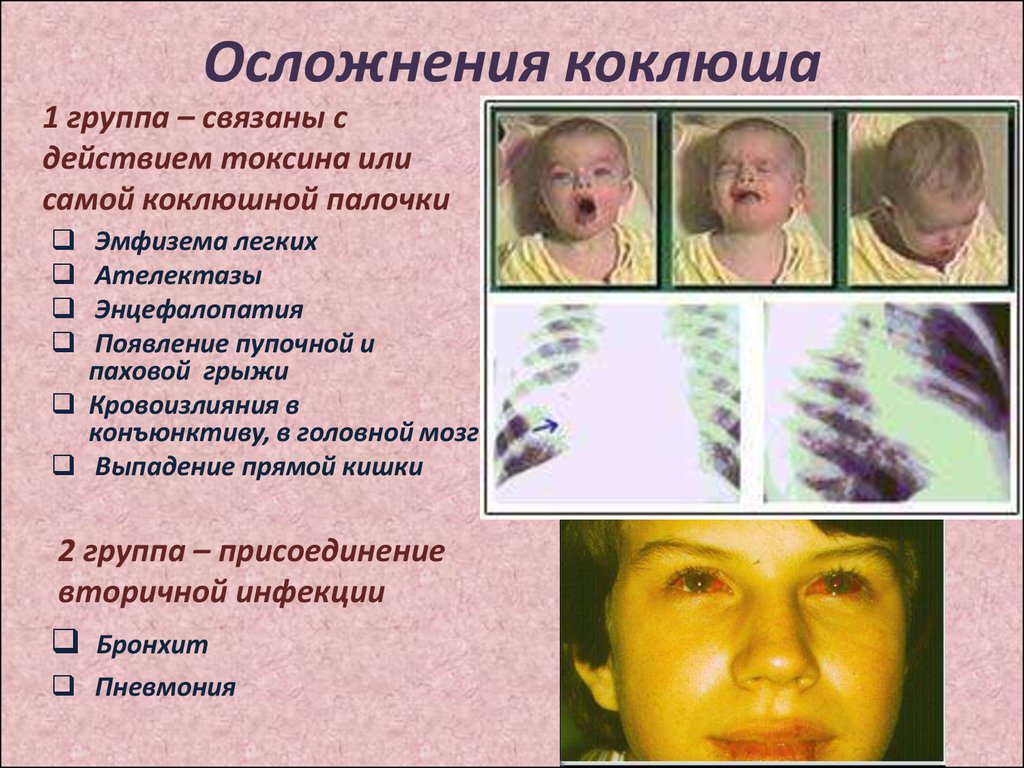
Осложнения коклюша
Коклюш, как правило, не вызывает серьёзных проблем у взрослых и подростков. Максимум, что может случиться во время коклюша, это:
- трещина или прелом ребра
- грыжа живота (паховая, пупочная, диафрагмальная)
- кровоизлияния в склеры глаз, кожу, слизистые рта.

Грудные дети, особенно до 6 месяцев, напротив, более подвержены развитию осложнений, которые могут включать в себя:
- пневмонию
- длительные апноэ
- потеря веса и обезвоживание в связи с затруднением кормления
- судороги
- повреждение мозга (от гипоксии и чрезмерного давления)
Именно младенцы и дети ясельного возраста нуждаются в стационарном лечении коклюша, так как риск осложнений очень велик. Также стоит понимать, что у детей до 6 месяцев любое осложнение, хоть и крайне редко, может привести к смерти.
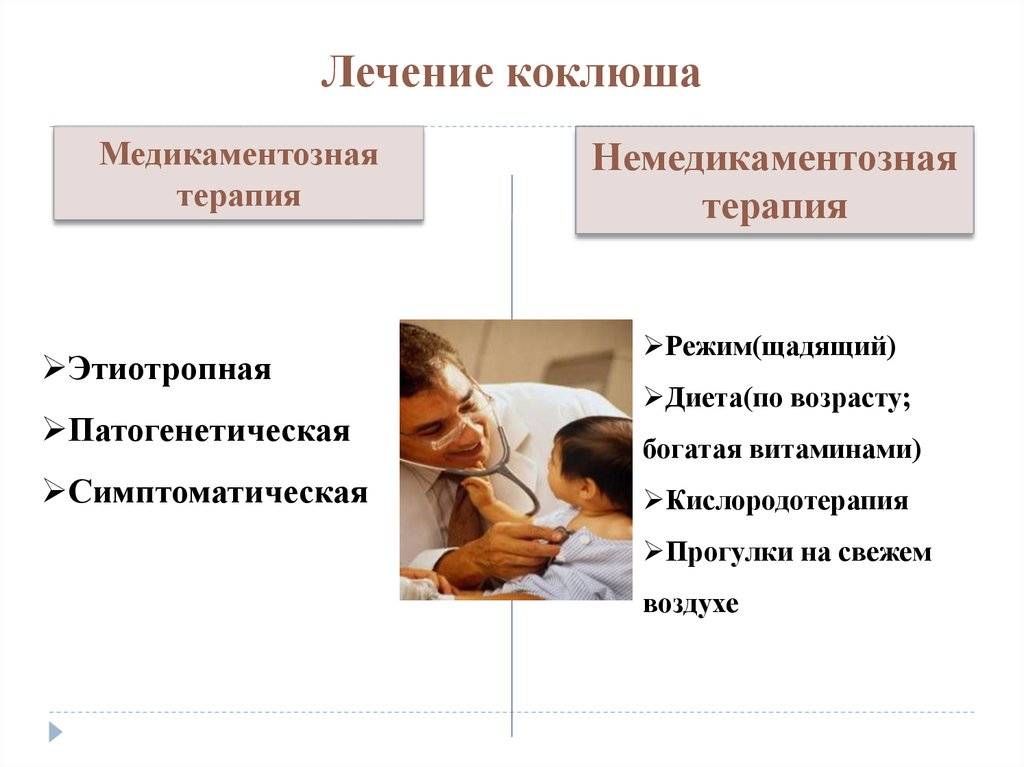
Лечение коклюша
Детей до 2-ух лет, а также тех, у кого заболевание протекает в тяжелой форме обычно госпитализируют в больницу. В остальных случаях, как правило, можно лечиться дома. У детей старшего возраста и у взрослых коклюш обычно проходит гораздо легче, и его можно лечить в дома, под контролем врача.
Антибиотики
Если коклюш был диагностирован в первые три недели (21 день) с момента заражения, врач может назначить курс антибиотиков. При приеме антибиотиков вы перестанете быть заразным через пять дней, в то время как без антибиотиков вы можете оставаться заразным в течение трех недель после начала приступов сильного кашля.
Если коклюш был диагностирован только на поздней стадии, маловероятно, антибиотики уже не эффективны, потому что коклюшная палочка к этому времени в организме будет уничтожена. На этом этапе антибиотики не помогут снять симптомы.
Если вашего ребенка положили в больницу для лечения коклюша, его будут держать отдельно от других больных, чтобы не допустить распространения болезни. Вашему ребенку могут давать антибиотики внутривенно (прямо в вену через капельницу). Если болезнь протекает тяжело, помимо антибиотиков ему могут также назначить кортикостероиды. Кортикостероиды – это лекарства, которые содержат стероиды. Это мощные гормоны, которые снимают воспаление (отек) дыхательных путей, и вашему ребенку становится проще дышать. Как и антибиотики, кортикостероиды могут вводиться внутривенно.
Если вашему ребенку требуется помощь при дыхании, ему могут дополнительно давать кислород через дыхательную маску
Также с помощью спринцовки (резиновой груши) можно осторожно отсасывать мокроту, которая блокирует дыхательные пути
Тяжелая форма коклюша у маленьких детей
Маленькие дети могут быть особенно подвержены коклюшу, и у них он может вызывать тяжелые повреждения легких. Поэтому им требуется тщательное лечение в больничных условиях, включающее в себя:
- вентиляцию легких;
- внутривенное введение лекарств для поддержания кровяного давления.
Если эти меры не помогли, ребенку может потребоваться экстракорпоральная мембранная оксигенация (ЭКМО). Аппарат ЭКМО, напоминающий аппарат искусственного кровообращения, насыщает кровь кислородом.
У старших детей и у взрослых коклюш обычно протекает легче. Врач скорее всего порекомендует вам лечиться в домашних условиях и соблюдать следующие простые указания:
- много отдыхать;
- пить больше жидкости во избежание обезвоживания;
- следить за тем, чтобы ребенок выплёвывал мокроту после приступов кашля и своевременно очищать его рот от рвотных масс, чтобы они не заблокировали дыхательные пути;
- можно принимать ибупрофен и (или) парацетамол, чтобы облегчить прочие симптомы, такие как высокая температура и боль в горле; детям до 16 лет не следует давать аспирин.
Как избежать передачи заболевания
Коклюш очень заразен, поэтому заболевшего нужно изолировать от других людей на то время, пока бактерия будет оставаться в организме. Срок карантина определяет врач в зависимости от ваших симптомов, лечения и результатов анализов. Чаще всего детей с коклюшем необходимо изолировать на 25 дней.
Профилактическое лечение может быть рекомендовано членам вашей семьи и другим людям, которые живут с вами по соседству. К ним относятся:
- новорожденные;
- дети возрастом до полутора лет, не прошедшие полный курс вакцинации от коклюша;
- дети младше 10 лет, которым прививка не делалась;
- женщины на последнем месяце беременности;
- люди с ослабленным иммунитетом, например, люди с ВИЧ или проходящие курс химиотерапии;
- люди с хроническими заболеваниями, например, с астмой или сердечной недостаточностью.
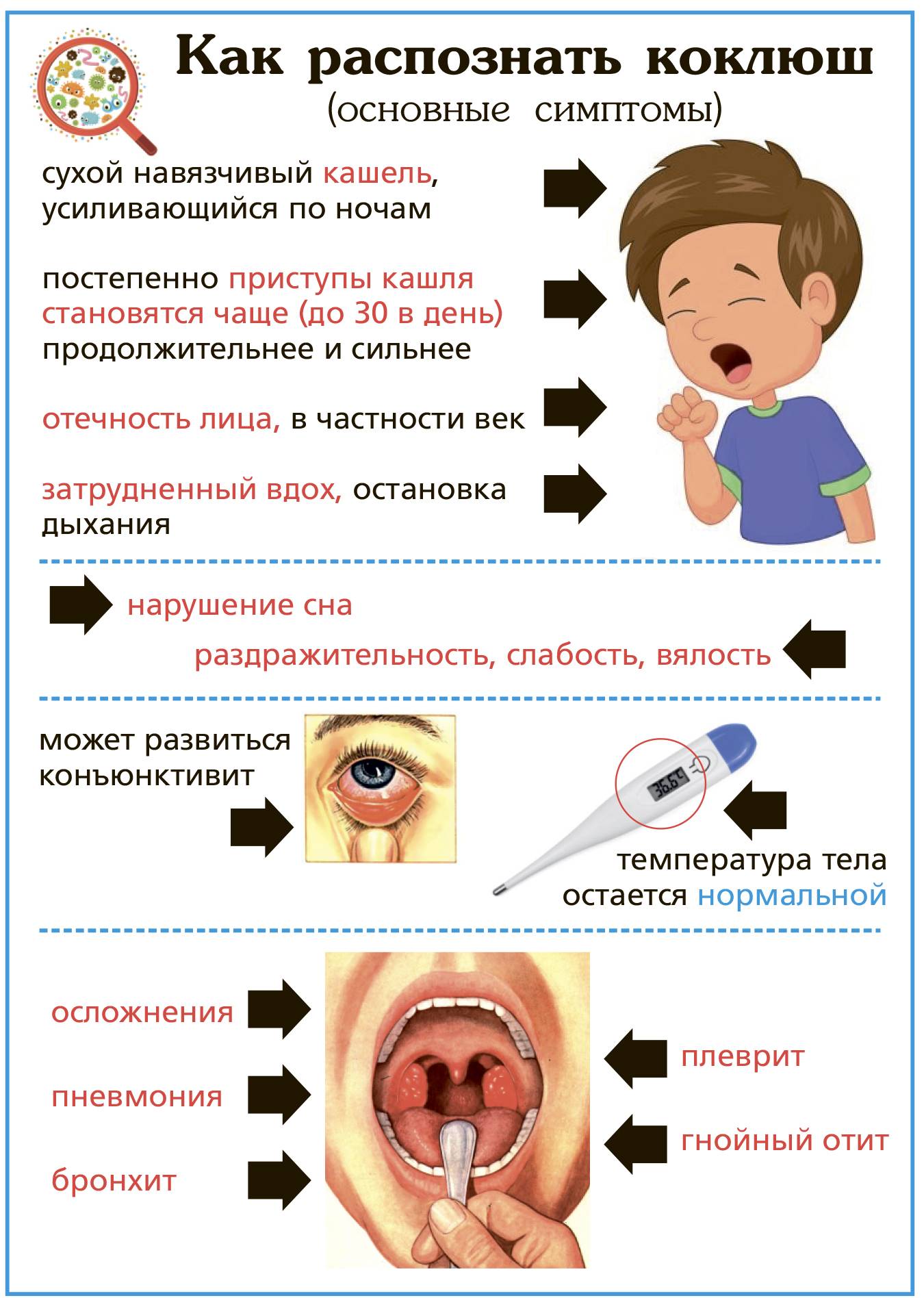
Симптомы коклюша
Для клинической картины коклюша характерны такие проявления:
- Инкубационный период до 2 недель;
- Кашель (сухой);
- Легкий ринит;
- Головная боль;
- Недомогание;
- Рвота после кашля, срыгивание;
- Судороги и приступы апноэ (остановки дыхания);
- Носовые кровотечения и кровоизлияния в склеры.
Температура тела у ребенка бывает повышена редко, а если поднимается то не выше 38,0 С.
Дети раннего возраста
Для этой категории детей данное заболевание представляет наибольшую опасность. У них преобладают тяжелые формы процесса с высокими процентами летальности. Инкубационный период и катаральный период укорочен (до 2-х суток). Резко удлинен период кашля (до 8 недель). Для новорожденного ребёнка (особенно в случае недоношенности) характерен слабый беззвучный кашель. В межкашлевой период дети вялые, снижен сосательный рефлекс, происходит регресс в психо-речевом развитии.
Для новорожденных и детей до годасвойственны угрожающие для жизни осложнения (апноэ, мозговые кровоизлияния). Для них свойственны приступы остановки дыхания даже в межкашлевой период.
Типичным для этой категории пациентов является развитие воспалений легких как вирусной, так и бактериальной этиологии.
Привитые дети
Для привитых детей характерны свои особенности течения процесса. У них течение болезни обычно легкой и средней тяжести. Тяжелой формы не встречается и летальность отсутствует. Катаральный период удлинен до 2-х недель, а кашлевой наоборот укорочен до 10-14 дней.
Осложнения встречаются гораздо реже и не несут угрожающего характера.
Травматические стоматиты у детей
Специфической формой травматического стоматита у детей являются афта Беднара. Это травматическая эрозия слизистой полости рта. У детей, в отличие от взрослых, эпителий слизистой состоит не из четырёх слоёв, а из двух, поэтому он легко травмируется. Причиной могут стать раннее прорезывание зубов, грубый сосок матери или длинная соска на бутылочке. Эрозии чаще располагаются на середине нёба или напротив режущего края зубов. Ребёнок начинает отказываться от еды, плачет, плохо спит.
Также травматические стоматиты возникают у детей при ношении брекетов. Эрозии имеют неровные края, болезненны, расположены, как правило, на слизистой щёк и губ, реже на языке.
Вероятность заболеть
Особенностью коклюша является полное отсутствие к нему врожденного иммунитета: заболеть этой болезнью может даже новорожденный. И, при отсутствии иммунитета, вероятность заболеть после тесного контакта с больным достигает 100%. Инфекция очень опасна для детей младше 2 лет.
Внедрение эффективных программ вакцинации младенцев ассоциировалось со значительным снижением числа случаев коклюша и числа смертельных исходов от коклюша среди детей. Вакцина против коклюша (в комбинации с дифтерийным и столбнячным анатоксинами) используется в рамках расширенной программы иммунизации (РПИ) с момента ее создания в 1974 году. Однако до сих пор коклюш является частой причиной смертности среди детей грудного возраста во всем мире и остается поводом для озабоченности со стороны общественного здравоохранения даже в странах с высоким уровнем охвата прививками. По оценкам ВОЗ, в 2008 г. в мире наблюдалось 16 миллионов случаев коклюша, и 195 000 тыс. детей погибли от этого заболевания. В 2013 году коклюш все еще являлся причиной примерно 63 000 случаев смерти среди детей в возрасте менее 5 лет. Эпидемические циклы коклюша наблюдаются каждые 2-5 лет (обычно 3-4 года), даже после внедрения эффективных программ иммунизации и достижения высокого охвата прививками. Именно поэтому рутинная вакцинация против коклюша остается одним из самых приоритетных разделов иммунопрофилактики.
Классификация форм коклюша
Заболевание может протекать в типичной и атипичной форме. К атипичным относятся стертая, бессимптомная и абортивная формы, а также бактерионосительство, при котором отсутствуют симптомы и проявления заболевания, но носитель инфекции является источником возбудителя, заражая окружающих.
По степени тяжести болезни выделяют легкую, среднетяжелую и тяжелую формы. Тяжесть болезни определяется частотой и характером приступов кашля, наличием осложнений и выраженностью признаков кислородной недостаточности между приступами кашля.
Легкая форма болезни сопровождается 10-15 приступами кашля в течение суток и не более 5 репризами. При среднетяжелой форме их отмечается больше – до 25 в сутки с числом репризов до 10. Тяжелая форма коклюша характеризуется частыми приступами – от 25 до 50 в сутки и больше, репризов отмечается более 10 в течение дня.
Возможные осложнения
У детей, которым не была сделана прививка от коклюша, на фоне развития болезни могут возникать осложнения в виде апноэ, пневмонии и энцефалопатии. Пневмония особенно опасна для маленьких детей, около 90% смертей среди детей младше 3-х лет обусловлены именно пневмонией. Также коклюш может вызывать осложнения в виде острого ларингита, бронхиолита, ателектазы и т.д.
Вылечить коклюш непросто, но возможно. Лечение назначает врач. Как правило, детей старше 3-4 месяцев можно лечить дома, но обязательно под наблюдением врача, а более маленьких пациентов обязательно госпитализируют. Эффективной мерой предупреждения заболевание является своевременная плановая вакцинация.
Готовимся к встрече с доктором
Чтобы первый визит к детскому врачу прошел как можно спокойнее, следует обратить внимание на следующие рекомендации:
1. Стоит определиться с днем посещения поликлиники. В каждой больнице есть день «здорового ребенка», в который можно и нужно прийти на осмотр с малышом, только так получится минимизировать контакт с больными детьми.
2. Заранее узнать расписание приема детских врачей
Важно сопоставить часы приема педиатра с режимом активности ребенка, чтобы малыш не заснул еще до осмотра в коридоре. Желательно покормить ребенка перед посещением врача
3. Собрать пакет необходимой документации для оформления медицинской карты. Это медицинский полис, паспорт матери, свидетельство о рождении ребенка, родовой сертификат.
4. Подготовить личные вещи. Обязательно стоит взять с собой небольшую пеленку, подгузники, запасную соску. Дополнительно рекомендуется захватить детские игрушки, которые помогут отвлекать малыша во время осмотра врачом, чтобы остановить плач и хотя бы услышать все советы и рекомендации от педиатра.
5. Составить список всех вопросов. Главный страх новоиспеченных мам — это растеряться в кабинете и забыть задать все важные вопросы. Поэтому стоит заранее подготовить список. К тому же педиатр также предоставит массу новой информации, которую желательно тоже записать, чтобы не забыть.
На осмотре у педиатра ребенка необходимо будет раздеть для измерения роста, веса и объема головы, животика. Дополнительно врач послушает сердце, проверит все основные реакции, хватательный рефлекс, исключит или подтвердит гипертонус, дрожание подбородка, что является частой проблемой у новорожденных, узнает о режиме дня.
Также доктор обязательно осмотрит родничок на голове, оценит психическое развитие, которое уже можно отследить по реакции малыша за движущимися предметами, прислушиванию к интонации окружающих людей, постороннему шуму.
Рекомендации от врача
По режиму дня новорожденному на 2 месяце жизни могут быть рекомендованы:
· сон на свежем воздухе;
· регулярные воздушные ванны;
· ежедневное купание;
· массаж и гимнастика.
Если у ребенка наблюдается гипертонус, то без курса специального массажа не обойтись. Также могут быть назначены дополнительные средства для устранения колик, сухости, раздражения на коже.
В случае неудовлетворительного состояния здоровья новорожденного врач-педиатр обязательно назначит сдачу соответствующих анализов (кровь, моча), чтобы поставить точный диагноз, назначить необходимое лечение, исключить развитие тяжелых осложнений.
Важно, если у ребенка поднялась температура или появились признаки какой-либо болезни, то не стоит ждать, заниматься самолечением, спрашивать советов у родственников и знакомых, а немедленно отправляться в поликлинику на осмотр
Причины коклюша
Коклюш передаётся воздушно-капельным путём. Инкубационный период составляет от 3-х до 14-ти дней (как правило, 5-7 дней). Возбудитель коклюша быстро погибает во внешней среде. Поэтому, например, для помещения, где находился больной, никакой специальной обработки не требуется, – достаточно проветрить его как следует, а посуду и игрушки – просто помыть с мылом.
Однако при этом коклюш является очень заразной болезнью. При контакте с больным (критическим считается расстояние в 2 метра) вероятность заразиться весьма высока (более 70%). Мельчайшие частицы слизи, переносящие инфекцию, вылетают при кашле, разговоре, плаче (крике) ребёнка и с воздухом попадают в дыхательную систему.
Распространённости коклюша способствует и то, что заболевание часто встречается в смазанной форме. Подобным образом коклюш протекает у взрослых или на фоне прививки. Инфекция, вызывающая у взрослого привычный и нестрашный кашель, передавшись ребёнку, у которого нет иммунитета к коклюшу, способна вызвать у него типичную форму заболевания. Заболеть может даже новорожденный, поскольку антитела к возбудителю коклюша от матери к ребёнку не передаются.
Больной заразен с 1-го по 25-й день болезни. Однако при своевременно начатом лечении длительность заразного периода может быть сокращена.
Причины ларингита
Причиной крупа чаще всего становится вирусная инфекция:
| ПРИЧИНЫ | КОММЕНТАРИЙ | ||
| причины: | Инфекции | комментарий: | Причиной возникновения острого ларингита может стать инфекция, которая проникает в слизистую глотки и гортани и легко активизируется на фоне снижения общего и местного иммунитета.К основным возбудителям острого и хронического ларингита относятся преимущественно стрептококки и стафилококки, которые могут активизироваться под влиянием неблагоприятных факторов. |
| причины: | Неинфекционные причины | комментарий: | – курение и алкоголь- химический и термический ожог гортани- аллергия- сильные голосовые нагрузки |
Факторы риска развития острого ларингита:
- снижение иммунитета
- общее и местное переохлаждение
- заболевания глотки и околоносовых пазух
- влияние вредных привычек
Острое воспаление слизистой оболочки гортани может являться следствием катарального воспаления слизистой оболочки носа, околоносовых пазух (синусит) или глотки (тонзиллит, фарингит).
Среди бактерий частыми возбудителями острого ларингита являются:
- гемофильная палочка (H. Influenzae)
- хламидии пневмония (Chlamydia pneumoniae)
- моракселла (Moraxella catarrhalis)
- пневмококк (S. pneumoniae)
Первые признаки коклюша у ребенка
Когда начинается коклюш – симптомы такие же, как и при простуде:
- Больной жалуется на озноб, мышечную и головную боль, общую слабость.
- Наблюдается отек слизистой и появление небольшого насморка.
- Зев имеет красный цвет, кожные покровы бледные.
- Повышается температура, появляется тахикардия – учащенное сердцебиение.
- Человек становиться вялым, пропадает аппетит.
По мере развития болезни наступает пароксизмальная стадия. Присоединяется сухой кашель, спазматической формы. Он не поддается лечению противокашлевыми средствами. Нужно знать, как отличить признаки коклюша у ребенка от банальной простуды, чтобы вовремя начать целенаправленное лечение.