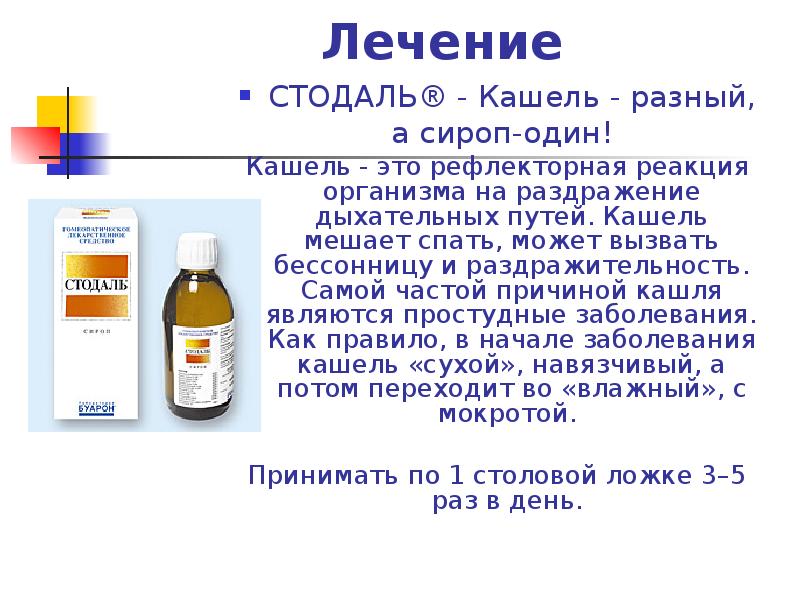
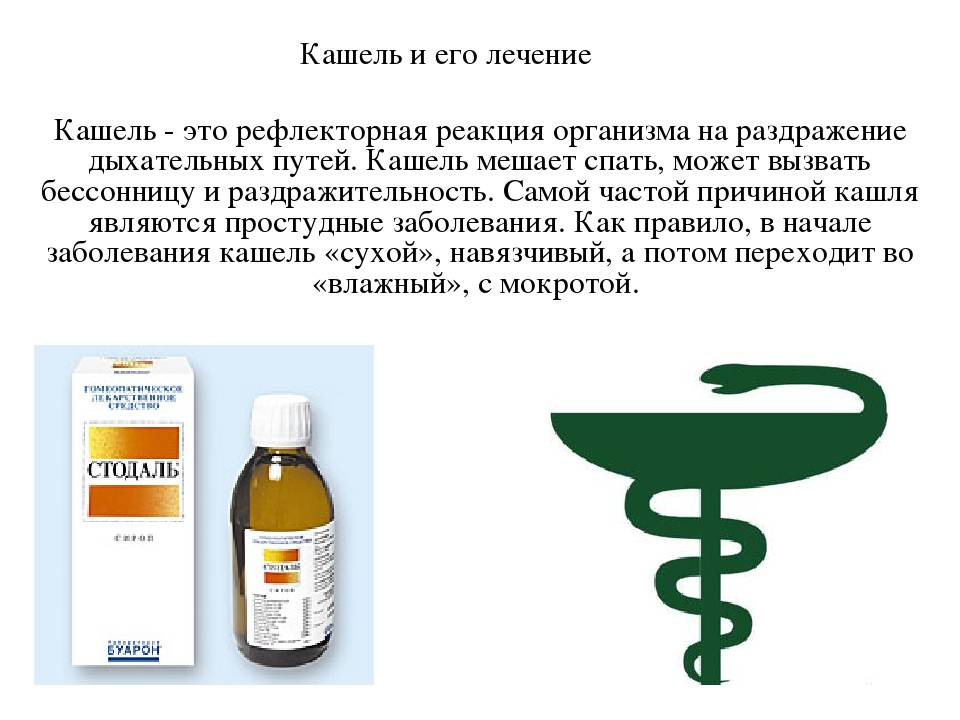
Характеристика кашля
Кашель представляет собой защитную реакцию организма. Таким образом он пытается избавиться от раздражителя или инфекции. В норме у грудничка может быть несколько покашливаний в день.
Почему ребенок грудного возраста может кашлять? Причины могут быть как самые безобидные, так и очень серьезные. Поэтому вовремя нужно пройти обследование, установить диагноз, чтобы помочь ребенку облегчить состояние.
У маленьких детей может проявляться физиологический кашель, не связанный с патологией. Мама наблюдает, что после сна, по утрам, он начинает кашлять. Во сне груднички спят только на спине, так как не могут самостоятельно перевернуться. В носоглотке может скапливаться слизь, которая начинает раздражать стенки трахеи. Лечение в этом случае не требуется.
К другим причинам возникновения кашля у ребенка относят:
- вирусную инфекцию;
- заболевания верхних дыхательных путей;
- аллергию;
- отит;
- инородное тело в дыхательных путях;
- сухой, загрязненный воздух.
Кашель может быть вызван рефлексом, когда пища из пищевода попадает в носоглотку. Ребенок начинает срыгивать после кормления во время бодрствования и появляется кашель по утрам, после сна.

Почему неприятный симптом у ребенка может проходить с температурой и без нее? Если вместе с кашлем появился насморк, повысилась температура, вероятнее всего, у грудничка ОРВИ. Развивается кашель во сне. Если этих симптомов нет, а он продолжается длительное время, то можно заподозрить аллергию или коклюш. Даже если ребенок изредка покашливает, его все равно нужно показать врачу. У детей до года не до конца сформирована дыхательная система, и вязкая слизь застаивается в нижних отделах дыхательной системы. А это ведет к бронхиту или пневмонии.
О чем важно знать родителям?
- представленная здесь информация является рекомендацией и не заменяет медицинские назначения;
- кашель у месячного ребёнка необходимо лечить исключительно по рекомендациям специалиста;
- обратитесь к доктору, если кашель появился у ребёнка 3 месяца и младше;
- обязательно обратитесь за врачебной помощью, если симптомы сохраняются более 3 дней;
- каждый ребёнок индивидуален, и не всегда один и тот же метод будет эффективен для разных детей;
- рекомендуется использовать только натуральные ингредиенты для приготовления этих домашних средств;
- проконсультируйтесь с врачом как можно скорее, если кашель хриплый и у ребёнка выявлена инфекция уха;
- избегайте употребления цельного молока, когда ребёнок принимает антибиотики;
- обратитесь за помощью специалистов, если у ребёнка обезвоживание, так как оно приводит к опасным последствиям;
- убедитесь, что все продукты, которые ребёнок употребляет внутрь во время болезни в качестве лекарства, он уже ранее пробовал, и они не вызывают у него аллергии;
- всегда консультируйтесь с педиатром, прежде чем включать новый продукт в рацион вашего ребёнка;
Таким образом, кашель — это здоровый и важный рефлекс, который помогает защитить детские дыхательные пути. Лечение кашля у ребёнка до года в большинстве случаев можно осуществлять при помощи домашних методов, а не с использованием фармацевтических препаратов от кашля. Но делать это необходимо под наблюдением доктора.
Другие статьи
Эльдарханова Паху Мутаевна
М-эхо, функциональная диагностика, энмг, ээг
ЭЭГ в Махачкале
Электроэнцефалография (ЭЭГ) — это метод регистрации электрической активности, который необходим для оценки состояния головного …
19 декабря 2022
Ханвердиев Рустам Абдулмажидович
детский хирург, обрезание, хирург
Младенческая гемангиома: диагностика и лечение
Младенческая гемангиома является врождённым пороком развития капилляров у ребёнка, которое классифицируется как доброкачественн…
7 декабря 2022
Гаджикулиев Нури Бабаевич
обрезание, уролог, хирург
Водянка оболочек яичек у детей: что это такое, как проявляется и как лечится?
Водянка оболочек яичка (гидроцеле) — это доброкачественный процесс, при котором в полости мошонки скапливается серозная жидкост…
25 ноября 2022
Гойтиева Наида Алидибировна
офтальмолог
Как распознать болезни глаз у ребенка?
У вас в семье радостное событие – родился ребёнок! Но вы должны помнить о том, что есть определённые правила осмотра этого ново…
17 ноября 2022
Для детей список противокашлевых (отхаркивающие)
Дети скептически относятся к применению таблеток, особенно если их предстоит рассасывать, ведь вкус у таких средств не очень приятный для детских рецепторов. Еще чего-нибудь кроме вкусных и сладких сиропов для детей наши фармацевты пока еще не изобрели. Главная цель врача и самого пациента: как можно быстрее перевести сухой кашель в мокрый, а потом назначить отхаркивающее средство для выведения мокрот.
Возможно, вас также заинтересует информация о том, как лечить лающий кашель у ребенка без температуры.
Лазолван или Амбробене сироп. Применяют даже для недоношенных младенцев. В состав сиропа Амбробене входит Амброксол, который поднимает иммунитет и оказывает противовоспалительное действие. Стоимость такого препарата начинается от 200 рублей. Рекомендуем вам также ознакомиться с инструкцией по применению Лазолвана для ингаляций.
- Бронхикум. Препарат на основе лекарственных трав. Имеет вид сиропа или эликсира. Можно применять даже детям от полугода, как и АЦЦи трудновыводимых мокрот. Аптечная цена – немного больше, чем 300 рублей за 100 мг флакончик.
- Либексин. Назначается на первых этапах заболевания. Действует на кашлевой рефлекс, не угнетая дыхательную систему при помощи влияния на ЦНС. По принципу работы похож на Битиодин. Примерная стоимость – до 300 рублей.
- Грудной сбор 1/2/3/4. Фитопектол 1, 2. Это целые комплексы лекарственных трав для приготовления настоев и отваров из: алтея, душицы, подорожника, шалфея, багульника, ромашки, фиалки, мяты, мать-и-мачехи и др.
Список эффективных средств от кашля, если он долго не проходит найдете в этой статье.
Средства для полоскания при сухом кашле
Наиболее действенными, щадящими и эффективными методами борьбы с кашлем являются полоскания.
- Раствор прополиса. Несколько капель прополиса на стакан теплой воды и как можно чаще полоскать.
- Сода, соль и уксус. Этим способом можно избавиться от кашля за один день. Первую половину дня каждый 30 минут, вторую – каждый час. Для приготовления раствора потребуется 1 чайная ложка средства на стакан воды.
Детские ингаляции препаратами (лечение/ лечить небулайзером)
Помимо известных паровых ингаляций для детей была придумана и ультразвуковая. Наиболее часто применяется при лечении детей. Лекарственный препарат мелко дробится ультразвуком, а потом уже мелкие частички попадают в детский организм.
Возможно, вам также будет интересно ознакомиться с инструкцией по применению Грудного Сбора.
Имеет вид аэрозоля, его действие проникает намного глубже, чем при других подобных процедурах, но понадобится приобрести ультразвуковой ингалятор. К такой процедуре дети относятся более спокойно и выдержано, поэтому эффект будет заметнее.
Про лечение кашля у грудничка можно прочитать в статье.
Рецепты народных средств при сухом кашле
Сухой кашель самый неприятный для крохи: тяжело переносится, затрудняет дыхание, имеет приступообразный характер, мешает спать, есть… В общем, дело потруднее. И лечить его стоит средствами, вызывающими мокроты, которые будут выводить из организма все вирусы и бактерии, мешающие здоровью малыша. Это тёплые компрессы, растирания и ингаляции. Но, прежде, чем их применять, стоит сбить температуру у ребёнка, если такова есть.
За счёт увеличения количества мокрот, кашель будет усиливаться. Пусть это вас не пугает.
Компрессы бывают разные и из картошки, горчичные, солевые и т.п. главное правило при их использовании: уберечь ребёнка от ожогов. Поэтому, все они ставятся очень аккуратно, предварительно подложив под них несколько слоёв ХБ ткани.
Медовый компресс
Замешиваем лепёшку из мёда, муки и растительного масла. Её кладут на грудь крохе, обвязав пелёнкой на время сна.
Горчичный компресс
Он позволим с 6 месяцев жизни малыша. Берут по 1 чайной ложке: горчицы, мёда, лукового сока, водки, добавляют по 1 ст. ложке муки и масла растительного, замешивают смесь и выкладывают её на ткань (пелёнку, платок, салфетку). Кладут на спину крохи на 2-3 часа, после чего можно натереть камфорным маслом.
Капустный компресс
Обдать кипятком 2 капустных листа, немного остудить, нанести на них мёд и приложить смазанной стороной к груди и спинке малыша. Обвязать тёплым шарфом (пелёнкой) и оставить на ночь.
Как сделать картофельный компресс, просмотрите в данном сюжете.
Растирать малышей можно эфирными маслами или приготовленными смесями на гусином/утином жире.
Камфорное масло как растирка
Нагреть 1 ст. ложку камфорного масла и растереть им спинку, грудь, ступни малыша, после чего тепло одеть, укутать и уложить спать.
Гусиный жир с луком
Натёртый на мелкую тёрку лук смешивают с жиром (барсучьим, гусиным или утиным) и растирают ребёнка в области шеи и груди, после чего укутывают и дитё засыпает.
Мёд
Растирать можно и мёдом перед сном: грудь и спину малыша растирают небольшим количеством мёда (пока он не перестанет липнуть) и укутывают (лучше хорошо одевать малыша, ведь некоторые дети любят спать раскрытыми).
Ингаляции должны проводиться аккуратно, лучше для малышей использовать ванную комнату для такой процедуры, а не ингалятор. Можно также применять небулайзер.
В ванную набирают горячую воду, ждут, пока помещение прогреется, увлажниться, добавляют в воду эфирное масло эвкалипта или минеральную воду Боржоми и вносят кроху. Дитё дышит этим воздухом, парами. После чего его укутывают и укладывают спать.
Народных средств лечения кашля много, но подходить к их использованию нужно мудро, аккуратно, исходя из особенностей именно вашего малыша и только с разрешения лечащего врача.
Была ли эта информация полезной?
ДаНет
Лечение трахеита у детей и взрослых
Лечением этой патологии занимается отоларинголог (ЛОР-врач), а при возникновении осложнений может понадобиться участие пульмонолога.
Так как наиболее частой причиной развития острой формы трахеита являются бактериальные инфекции, то основной группой препаратов становятся антибиотики.
Сразу после установления диагноза пациенту назначают антибиотик широкого спектра действия — это позволяет немедленно начать лечение. Кроме того, берут образец мокроты, выделяют из него возбудителя и проводят анализ на устойчивость/чувствительность к разным антибактериальным средствам. Данное исследование обычно занимает несколько суток. После этого пациенту меняют препарат на тот, к которому конкретно этот вид бактерий продемонстрировал максимальную чувствительность.
Основной методикой того, как и чем при трахеите лечить сухой кашель у взрослого или у ребенка, является прием муколитических средств. Эти препараты разжижают мокроту и увеличивают ее количество. Вследствие этого сухой кашель постепенно переходит во влажный, не доставляющий пациентам столько неприятных ощущений.
Терапия хронического воспаления трахеи заключается, прежде всего, в санации всех возможных инфекционных очагов, начиная от кариозных зубов и заканчивая бронхитом. Далее пациенту показана в основном симптоматическая терапия, которая облегчает проявления заболевания и способствует переходу его в устойчивую ремиссию.
Очень эффективным средством для лечения трахеита у детей и взрослых в домашних условиях являются ингаляции с разнообразными лекарственными соединениями. Это объясняется тем, что трахея как достаточно широкая дыхательная трубка, открыта для прямой доставки действующих веществ в виде пара или аэрозоля. Эти вещества оседают прямо на слизистой — области, в которой и возникает патологический процесс. Также преимуществом ингаляция является и то, что при соблюдении правил их проведения они полностью безопасны, их можно делать даже детям раннего возраста.
Для ингаляций в домашних условиях можно использовать три основные методики:
- Ингаляции из небулайзера (заправляемого или аптечного, содержащего уже готовые смеси).
- Вдыхание паров над емкостью с горячим раствором лекарственных веществ.
- Ингаляции из чайника с ингаляционным конусом, вставленным в его носик.
Лекарственные средства, которые можно применять для ингаляций при лечении трахеита — это:
- муколитические препараты, которые разжижают мокроту («Амбробене», «Лазолван», «АЦЦ»);
- антибиотики и антисептики, например, хлорофиллипт;
- нестероидные противовоспалительные средства («Ромазулан» или «Ротокан»);
- глюкокортикостероиды (преднизолон или дексаметазон, но только по назначению врача);
- средства для снятия раздражения слизистой оболочки (физраствор, минеральная негазированная вода);
- содо-солевые растворы;
- растворы фитопрепаратов или эфирных масел;
- средства для снятия спазма гладкой мускулатуры трахеи.
Диета при аллергии
Если на коже у ребенка выявляют признаки аллергии и есть вероятность, что она была спровоцирована пищевым продуктом, то наряду с медикаментозным лечением назначается неспецифическая диета. Конечно, если конкретный пищевой продукт, вызвавший реактивность кожи известен, то диета подразумевает исключение этого продукта из рациона питания. Но чаще всего конкретный продукт неизвестен, поэтому назначается диета, исключающая из пищи все продукты, способные вызвать аллергию.
Чаще всего детям с аллергией на коже назначают диету по А.Д. Адо. Ее разработал советский патофизиолог и основоположник отечественной аллергологии. Согласно такой диете, из рациона рекомендуется исключить:
- цитрусовые (апельсины, мандарины, помело, лимоны);
- яйца и всевозможные соусы на их основе;
- орехи (арахис, фундук, миндаль);
- рыбу и рыбные продукты (в любом виде);
- птицу (курица, утка, индейка) и продукты, приготовленные из нее;
- горчицу, уксус и всевозможные специи;
- томаты, баклажаны;
- редис, редьку, хрен;
- грибы;
- цельное коровье молоко;
- сладости, содержащие какао-бобы, мед;
- кофейные напитки, какао;
- кондитерские изделия;
- клубнику, дыню, ананас, арбуз.
Такая система питания предполагает исключение из рациона питания ребенка всех потенциальных пищевых аллергенов. После стабилизации самочувствия эти специфические продукты поочередно вводят в меню. Диета по Адо помогает нейтрализовать симптомы аллергии и снизить риск их появления в дальнейшем. Также с ее помощью удается наверняка выявить конкретные пищевые аллергены.
Разновидности трахеита
Существует несколько классификаций этого заболевания:
- по продолжительности трахеит подразделяется на острый и хронический, последний чаще всего протекает с периодами обострения и ремиссии;
- по этиологии (причине) он бывает инфекционным и неинфекционным;
- по характеру изменений слизистой оболочки различают катаральный (когда воспаляется поверхностный слой слизистой), гиперпластический (когда слизистая воспаляется и утолщается) и атрофический трахеит (когда слизистая оболочка истончается и теряет существенное количество клеток, способных выполнять свои функции).
От разновидности заболевания зависит подход к его лечению.

Механизм развития и причины бронхита у детей
У детей бронхит встречается чаще — они больше подвержены ему из-за особенностей строения дыхательной системы и постепенного становления иммунной системы. Узкие дыхательные пути способствуют застою слизи, быстрому распространению инфекции. К тому же у детей сравнительно более слабая дыхательная мускулатура и меньший объем легких, чем у взрослых.
Все причины развития бронхита можно условно разделить на две категории: инфекционные и неинфекционные. К первой группе относят вирусы и, значительно реже, бактерии, еще реже – — грибки или сочетанные инфекции. Самыми распространенными источниками воспаления бронхов являются респираторно-синцитиальные вирусы, грипп и парагрипп, аденовирусы, риновирусы. Бактериальная инфекция часто развивается на фоне ОРВИ.
К основным бактериальным агентам относят стрептококки, стафилококки, гемофильную палочку, микоплазмы и пр. Значительно реже присоединяется грибковая инфекция, обычно речь идет о грибах рода Кандида.
Основная причина развития инфекции — снижение защитных сил: здоровый организм справляется с инфекционным агентом, но при ослаблении местного или общего иммунитета со своими задачами он справляется хуже, в результате развивается воспаление. К факторам, ослабляющим защиту, относят следующие:
- переохлаждение;
- дефицит витаминов в рационе;
- длительная антибиотикотерапия;
- недавно перенесенные инфекции или операции;
- умственное или физическое перенапряжение;
- эмоциональный стресс и др.
Инфекционный бронхит развивается на фоне заражения воздушно-капельным или бытовым путем, при близком контакте ребенка с носителем инфекции или через общие предметы гигиены, игрушки и пр.
Неинфекционные причины бронхита у детей — это главным образом токсическое воздействие определенных факторов или аллергия.
Аллергический бронхит развивается на фоне аллергической реакции. Самыми распространенными аллергенами выступают ингаляционные вещества — пыльца растений, шерсть питомцев, пыль, летучие химические вещества и пр. Такая форма болезни может развиваться у детей с атопическим дерматитом, пищевыми аллергиями, астмой аллергической природы, диатезом в анамнезе.
Токсический бронхит возникает под влиянием неблагоприятных факторов — табачного дыма, загрязнений воздуха, химических веществ, строительной пыли и пр.
Причины аллергии на коже у ребенка
Ученые продолжают проводить исследования в отношении того, почему именно развиваются аллергические реакции. При этом они уже четко могут выделить ряд факторов, значительно повышающих риск возникновения патологии как у взрослых, так и у детей:
- предрасположенность, заложенная на генетическом уровне;
- склонность к частым респираторным заболеваниям;
- неблагоприятная экологическая обстановка того региона, где проживает ребенок;
- постоянные попытки родителей создать для своего ребенка «стерильные условия» проживания;
- ранний отказ от лактации, слишком раннее и неконтролируемое введение прикорма.
Непосредственно аллергическая реакция развивается при проникновении в детский организм аллергенов, которые выступают веществами раздражителями. Они могут попадать в организм одним из способов: пероральный (ребенок потребляет их с пищей, питьем или лекарствами), респираторный (малыш вдыхает аллергены), контактный (ребенок напрямую соприкасается с раздражителем).
У детей, которым еще не исполнился один год, развитие патологического состояния прежде всего провоцируют пищевые аллергены: коровье молоко, яйца, рыба, злаковые, овощи и оранжевые или красные фрукты.
У детей постарше и у взрослых лиц в ответе за аллергию на коже выступают другие раздражители:
- бытовые (пыль, скапливающаяся на различных предметах в доме, пылевые клещи);
- пыльцевые (пыльцевые зерна различных трав, деревьев и злаковых культур);
- животные аллергены (частицы кожного покрова, шерсть, протеины, вырабатываемые сальными или слюнными железами);
- грибковые (плесневые или дрожжевые грибы);
- бактериальные (токсины, продуцируемые золотистым стафилококком).
Уязвимость детских организмов перед воздействием аллергенов повышают: ухудшающаяся экологическая обстановка, изменение климатических условий, несбалансированное питание, злоупотребление лекарственной терапией (бесконтрольное употребление антибактериальных средств и НПВС), гиподинамия, частая подверженность стрессовым ситуациям.
Важно! В том что у ребенка формируется непереносимость определенных веществ большую роль играет наследственный фактор. В большинстве случаев склонность к атопии передается от родителей
Вульвит, его лечение и предупреждение
В любом случае вульвит лечится комплексно, совмещая традиционную терапию и местную. Только в этом случае можно рассчитывать на положительный результат и отсутствие повторного заражения. Чтобы вульвита лечение было эффективным, не стоит пренебрегать рекомендациями докторов
Очень важно исключить каждый из раздражающих факторов. Чем быстрее выявляется воспаление, тем быстрее происходит его устранение, ликвидируется болезнь наружных половых органов
Какими препаратами происходит лечение:
- иммуномодулирующие;
- противовирусные;
- противогрибковые;
- антибактериальные.
Нужно обязательно учитывать как бактериальных возбудителей, так и выявить чувствительность к определенным видам антибиотиков. Благодаря этому лечение является эффективным. Когда имеем дело с кандидозной формой заболевания, обязательно применяют противогрибковое средство. Случается хронический рецидивирующий вульвит и тогда пациенту дополнительно назначают витамины, иммуномодуляторы, общеукрепляющие средства.
Аллергический вульвит
Когда было выявлено, что болезнь стала результатом аллергической реакции, назначаются антигистаминные препараты. В обязательном порядке следует нормализовать обменные процессы и гормональный фон в организме пациентки. В противном случае выздоровление не наступит. Если заболевание появилось после механических повреждений, тогда назначают регенерирующее или репаративное средство.
Особый подход к специфическим вульвитам
Речь идет о хламидийном и гонорейном виде заболевания. И к ним нужен особый подход. Когда размножается условно-патогенная флора, то достаточно использовать местные средства. Также местная терапия может быть дополнительной при основном лечении. Благодаря ей ускоряется выздоровление, уходит болезненная симптоматика, повышается эффективность курса лечения.
Женщины обрабатывают половые органы антисептиками и растворами, делают компрессы, ванночки, спринцуются. Препараты назначаются доктором. Очень часто врач назначает свечи или вагинальные таблетки. Если наблюдается воспаление одной лишь вульвы без слизистой влагалища, то эффективнее все равно использовать свечи, чтобы предотвратить восхождение инфекции.
Какие травы помогают от кашля
При влажном кашле следует использовать для отваров травы с большим содержанием сахаридов. Это такие растения, как:
корень солодки – богат витамином С, ускоряет выздоровление, помогает избежать осложнений;
календула – стимулирует защитные функции организма;
алтей – разжижает мокроты, помогает справиться с сильными приступами кашля;
плющ – обладает противовирусным, спазмолитическим и иммуноукрепляющим действием;
зверобой и шалфей – оказывают мягкое муколитическое действие, .
От сухого кашля взрослым и детям помогут избавиться растения, содержащие в своем составе дубильные вещества и эфирные масла:
мята и мелиса – помогают при затянувшихся заболеваниях ангиной, бронхитом, фарингитом, оказывают противовоспалительное действие;
эвкалипт – выводит мокроты, борется с вирусами и бактериями, укрепляет иммунитет;
липовый цвет – снимает брнхоспазмы, смягчает слизистые;
мать-и-мачеха – уменьшает болевые ощущения, устраняет спазмы;
тимьян – борется с микробами, обезболивает;
хвоя кедра, сосны, пихты – облегчает дыхание, устраняет воспалительные процессы.
Также в борьбе с кашлем используются: бузина, девясил, душица, ромашка и некоторые другие растения.
Травы могут использоваться как самостоятельное однокомпонентное средство от кашля. Однако наиболее часто их заваривают в виде сборов.
В аптеках такие смеси продаются под названием «Грудной сбор». Они имеют различный состав. На упаковках с травами указывается номер состава, проблемы для каких он предназначен и рекомендации по приготовлению.
Особенности использования народных средств
Первое, что вы должны знать, помнить при лечении кашля, то это какой именно кашель вы лечите: сухой или мокрый, связанный с заболеваниями нижних дыхательных путей или верхних.
Определить это может только доктор. Итак, начинать лечение стоит исключительно с постановки правильного диагноза малышу. При неправильном лечении заболевание только усугубляется. Это надо принять как аксиому и следовать ей.
Определив вид кашля, приступаете к лечению: при сухом кашле, используем разжижающие средства, вызывающие мокроты; при влажном ― готовим средства, которые разжижают мокроты, но не дают их прибавки.
При этом, стоит учитывать индивидуальную переносимость малыша к компонентам приготовленного вами в домашних условиях «лекарства». Так, многие народные средства лечения кашля предполагают использовать мёд, малину, чёрную смородину и другие аллергены, что не просто не вылечит дитё, а и спровоцирует аллергическую реакцию его организма.
Далее, на что стоит обратить внимание при обращении к народным средствам, это следующее правило: нельзя использовать ингаляции, прогревания и тёплые компрессы от кашля, если имеется повышенная температура у малыша. Это запрещено! Ребенок просто может «сгореть» от перегрева
Ну, и стоит помнить, что при любом кашле родители должны обеспечить ребёнку чистый, достаточно увлажнённый воздух (проветривание, увлажнение, прогулки на свежем воздухе).
Вот что по этому поводу говорит Е.О.Комаровский (прогулки при кашле)
Теперь приступим к рецептам народной медицины.
Корь
Корь – это острое инфекционное заболевание, которое вызывается вирусом кори и сопровождается поражением эпителия верхних дыхательных путей и кожных покровов.
Источником заболевания является больной человек, который распространяет вирус воздушно-капельным путем. В редких случаях описан трансплацентарный путь передачи заболевания (от матери к ребенку во время беременности). Привитая или переболевшая женщина передает защитные антитела своему ребенку, поэтому до 3-х месяцев он защищен от кори. Но после этого иммунная защита снижается. Основная профилактика кори это вакцинация.
Корь является одной из основных причин смертности среди детей раннего возраста. Так, в 2015 году в мире было зарегистрировано 134.200 случаев летального исхода заболевания.
При кори дети жалуются на вялость, слабость и снижение аппетита. Может появляться жалоба на отечность век и ощущение «песка в глазах». Температура тела повышается до 39 С°. После этого присоединяются симптомы со стороны верхних дыхательных путей: першение в горле и кашель. Одновременно с появлением сыпи на теле усиливаются симптомы интоксикации и поражения дыхательных путей.
Сыпь представлена макулами и папулами, которые появляются в следующем порядке: лицо, шея, туловище. Затем к ним присоединяются высыпания на руках, ногах. К моменту появления сыпи на нижних конечностях высыпания на лице начинают бледнеть. Одним из характерных симптомов кори являются пятна Коплика-Филатова: мелкие белесоватые пятна с узкой красной каемкой, которые появляются на внутренней поверхности щек.
Для диагностики кори требуется сбор анамнеза и лабораторные исследования. Однако, предварительный диагноз может быть выставлен после осмотра и выявления характерных пятен Коплика-Филатова.
Лечение кори рекомендуется проводить в условиях инфекционного стационара, в отдельном боксе. Режим дня должен быть постельным, а питание полноценным и разнообразным. Специфической терапии для лечения кори не существует, поэтому используется симптоматическая терапия.
Основной способ защиты организма от кори – это вакцинация. Противокоревая вакцина включена в национальные календари прививок многих стран, ее безопасность и эффективность доказана многолетним опытом использования (более 50 лет). Современный опыт показывает, что отказ от иммунизации детей вакциной против кори приводит к вспышкам болезни и увеличивает ее распространенность.
Народные средства от сухого кашля без температуры
Как мы уже говорили выше, сухой кашель не всегда является признаком простудного или респираторного заболевания. Зачастую причиной становится аллергические реакции – например, на пыль или бытовые химические средства. Такой сухой кашель обычно не сопровождается повышением температуры или другими признаками, которые обычно сопровождают ОРЗ или бронхит.
Если сухой кашель стойкий, болезненный, а мокроты либо нет вовсе, либо она вязкая и практически не откашливается, то прийти на помощь могут такие народные средства:
- Измельчают 1 средний репчатый лук, кипятят в 200 мл молока, остужают и выпивают за два раза (например, с утра и на ночь).
- Пять луковиц измельчают, заливают 4 стаканами воды, доводят до кипения. Остужают до теплого состояния, добавляют 5 ст. л. липового меда. Принимают снадобье по 1 ст. л. до 4-х раз в сутки.
- Ежедневно пьют теплый свежий сельдерейный сок, по 1-2 ст. л. по нескольку раз в сутки.
- Готовят равнозначную смесь из десертного красного вина (хорошо использовать Кагор), жидкого меда и сока из нижних листьев алоэ. Смесь сохраняют в прохладном месте. Употребляют по 1 ст. л. 5-6 раз в сутки.
Кроме этого, при приступах сухого кашля рекомендуют больше пить – неважно, будет ли это обычная теплая вода, или травяной чай, или морс. Насыщение организма влагой окажет стойкое действие: это позволит мокроте быстрее вырабатываться и легче выводиться. Целители, советуя те или иные народные средства от сухого кашля, призывают не забывать и об общем укреплении иммунитета
Болезнь отступит быстрее, если в рационе больного будут присутствовать морковь, свекла, огородная зелень, цитрусы – их нужно употреблять каждый день, чтобы насытить организм необходимыми витаминами
Целители, советуя те или иные народные средства от сухого кашля, призывают не забывать и об общем укреплении иммунитета. Болезнь отступит быстрее, если в рационе больного будут присутствовать морковь, свекла, огородная зелень, цитрусы – их нужно употреблять каждый день, чтобы насытить организм необходимыми витаминами.
Источник
Симптомы сухого кашля у детей при различных заболеваниях дыхательных путей
Сухой детский кашель сигнализирует о том, что дыхательные пути не освобождаются от мокроты, а значит, происходит ее застой, который может привести к бронхиту или пневмонии. Распознать его легко: першение в горле, невозможность откашляться, приступы сухого кашля у ребенка, которые повторяются снова и снова. Такой кашель усиливается в теплой комнате и непосредственно после того, как малыш ложится спать.
ОРЗ и ОРВИ
При ОРЗ, ОРВИ сухой непродуктивный кашель причиняет ребенку много страданий. Может повышаться температура до высоких значений, и тогда родителям приходится вызывать неотложную помощь, чтобы нормализовать состояние малыша. Сухой кашель раздражает слизистую глотки, от него повышается давление.
- ломотой в теле;
- головными болями;
- расстройством стула;
- насморком;
- осиплостью голоса;
- увеличением глоточных миндалин;
- заложенностью носа;
- повышением температуры;
- увеличением аденоидов;
- ознобом, признаками лихорадки;
- потерей аппетита;
- покраснением горла, появлением белого налета на языке.
Чем младше ребенок, тем сложнее он переносит вирусные инфекции наподобие ОРВИ и ОРЗ, которые без лечения могут осложняться болезнями верхних дыхательных путей, протекающими, как правило, хронически, с частыми обострениями и упорным кашлем. Вылечить его бывает довольно сложно. Каждый родитель стремится помочь своему ребенку, приобретая средства от сухого кашля у детей, но с медикаментами лучше не шутить. Назначать их должен только врач.
Бронхиты и трахеиты
Трахеит и бронхит — распространенные осложнения ОРЗ, гриппа, ОРВИ и других вирусных инфекций. Иногда заболевания протекают самостоятельно, но это случается редко. При трахеите инфекционные возбудители вызывают воспаление трахеи — трубочки, соединяющей бронхи и гортань. Кашель при этом заболевании сухой, мучительный, усиливается ночью и утром. Температура остается в пределах нормы, могут возникать боли за грудиной.При бронхите кашель сухой обычно первые дни болезни, а потом он становится влажным, и мокрота начинает активно отходить. Дополнительно у ребенка наблюдаются насморк, першение в горле, головные боли, слабость, повышенная утомляемость.
Ларингит и фарингит
При ларингите (воспаление слизистой гортани) кашель у ребенка сухой, приступообразный и мучительный, мокрота плохо отделяется из-за ее повышенной вязкости. При этом может развиться саднение в горле, нередко появляется головная боль. При обострении ларингита температура тела часто повышается, миндалины могут быть отечными и красными, как и голосовые связки.Фарингит (воспаление глотки) протекает с сухим кашлем, покраснением задней стенки глотки, повышением температуры и чувством першения в горле. Мокрота в большинстве случаев не выделяется, если только заболевание не протекает на фоне других инфекций.
Осложнения
При отсутствии адекватного лечения сухой кашель может перейти в хронический и представлять некоторую угрозу для здоровья.Постоянный кашель обуславливает высокую силу давления на дыхательные пути, что ведет к развитию бронхоэктазов, эмфиземы легких. Воспалительные явления, при их наличии, со временем будут прогрессировать, усугубляя фиброз легочной ткани.
Кроме того, при длительном кашле могут наблюдаться:
- повышенная утомляемость,
- слабость,
- мышечные боли в грудной клетке,
- осиплость голосовых связок.
Для предотвращения развития осложнений необходимо вовремя начать лечение.
 Увлажнитель воздуха может помочь облегчить сухой кашель. Фото: Nastyaofly/Depositphotos
Увлажнитель воздуха может помочь облегчить сухой кашель. Фото: Nastyaofly/Depositphotos