Как уменьшить боль, когда начинаются схватки
На сегодняшний день существуют относительно безопасные способы избавить роженицу от сильной боли при родах. Однако многие врачи настороженно относятся к этим мероприятиям. Дело не только в риске побочных эффектов (который хоть и не велик, но все-таки существует), но и в том, что препараты могут привести к ослаблению родовых функций.
Если врач все же принимает решение о необходимости обезболивания, выбор отдается одной из групп средств:
1. Лекарственное обезболивание. Сюда входят различные анальгетики, принимаемые, в основном, перорально (запивая водой).
2. Эпидуральная анастезия. Обезболивающее вещество (лидокаин, ропелокаин и др.) доставляется под оболочку спинного мозга с помощью тонкой иглы, которую врач вводит между позвонками. Метод эффективный (после введения чувствительность ниже спины пропадает полностью), но из-за ряда нюансов его используют только в исключительных случаях. Например, в результате такой анестезии женщина уже не может эффективно тужиться, поэтому может потребоваться инструментальное вмешательство.
Предпочтительнее, когда роды проходят естественно, без медикаментозного вмешательства3.
Приступы во время вынашивания ребенка

Заболевание имеет наследственную природу и может развиваться как с началом беременности, так и вне ее.
У ряда женщин беременность является самостоятельным пусковым фактором для развития мигрени.
Отличительные признаки заболевания — наличие «ауры» и своеобразного болевого приступа.
Аура — это неприятные ощущения, возникающие перед головной болью: внезапное ухудшение самочувствия, тошнота, нарушения осязания, зрения и вкусовых ощущений. Аура длится от 5 минут до нескольких часов, после чего неизбежно переходит в болевой приступ. В редких случаях аура отсутствует.
Приступ мигрени — это сильный болевой синдром пульсирующего или давящего характера в одной области головы (лоб, затылок или темя). Женщина описывает ощущение как «сильное сдавливание». Расположение болевого очага может меняться.
Приступ боли проходит в три фазы (нарастания, пика и спада) и приводит к значительному снижению трудоспособности, занимая от 5 минут до 3-4 суток и вызывая бессонницу, потерю аппетита, невозможность выполнять простые гигиенические процедуры.
Профилактика головной боли

Перед приемом лекарств потребуется в обязательном порядке разобраться в профилактике головной боли во время беременности. Данная информация предоставит возможность существенно уменьшить количество ситуаций, когда может потребоваться будущей маме принять таблетку. Как правило, возникает головная боль при беременности на ранних сроках достаточно часто, поэтому профилактика недуга может стать настоящим спасением для будущей мамы.
К профилактическим методикам можно отнести:
- Полноценный сон. Специалисты рекомендуют спать приблизительно одинаковое количество времени ежедневно. Это позволит снять напряжение, которое может провоцировать неприятный болевой синдром.
- Ведение мониторинга мигреней. Данная информация позволит определить точно факторы, которые провоцируют появление боли.
- Дробное питание. Чувство голода достаточно часто становится первопричиной головной боли у беременных, особенно в первом триместре, для которого характерен токсикоз. Сухофрукты, сезонные фрукты и овощи, орешки станут настоящим спасением.
- Большое количество отдыха и прогулок на свежем воздухе. О ценности длительных прогулок на улице знают многие представительницы прекрасного пола, а вынашивание малыша делает данный досуг еще более полезным, так как позволяет насытить организм мамы и плода кислородом, укрепить иммунитет.
- Регулярные разминки. Первые два триместра, как правило, женщина проводит на работе в идентичном сидячем положении. Поэтому рекомендуется не забывать про легкую разминку каждые тридцать минут – можно просто встать, постоять, походить.
Специалисты также рекомендуют будущим мамам стараться избегать душных помещений, резких ароматов и запахов. Как правило, такие факторы 100% провоцируют плохое самочувствие, дискомфорт и головные боли. Соблюдение таких простых правил предоставят возможность минимизировать риски, избежать потребности в приеме лекарственных препаратов и благотворно повлияет на здоровье будущей мамы и ее ребенка.
Продукты, способные помочь беременной при головной боли
Хорошей профилактикой цефалгии в период беременности является диетическое питание. Если мигрени у вас бывают сильными и возникают часто, то попробуйте более внимательно отнестись к составлению своего рациона. Вполне вероятно, что именно дисбаланс в меню и употребление некоторых продуктов провоцируют вашу головную боль.
Какие продукты могут являться причиной головной боли при беременности:
- плоды цитрусов (мандарины, апельсины), авокадо, бананы;
- меню китайской кухни;
- блюда из печени (свиной, говяжьей, куриной);
- плавленый сыр.
Кроме того, дисбаланс в питании и как результат — мигрень может возникать при голодании, строгом диетическом питании. Если диетолог не назначал вам специального меню во время беременности, не проводите экспериментов со здоровьем плода и собственным. Старайтесь питаться так, чтобы в вашем рационе присутствовали все необходимые микроэлементы и витамины.
Если вы пытаетесь соблюдать диету ради поддержания нормальной массы тела, то более грамотным подходом будет составление меню из низкокалорийных продуктов. Вы можете исключить из него мучные, сладкие, консервированные, жирные и копченые изделия, а добавить — свежие овощи и фрукты, кисломолочную продукцию (йогурт, кефир, простоквашу), цельнозерновую продукцию, каши на воде.
Рациональное питание важно и для тех, у кого причиной головной боли являются сосудистые проблемы, поскольку жареные и копченые блюда снижают тонус сосудов и усиливают выработку «вредного» холестерина, что становится причиной кислородного голодания и сосудистых спазмов. Поэтому консервированные, колбасные и фаст-фудные блюда необходимо вообще исключить из употребления в период беременности

Причины головной боли
Послужить причиной развития головной боли во время беременности могут такие факторы:
- Изменение гормонального фона при беременности. С момента зачатия ребенка женский организм находится на этапе сложнейшей гормональной перестройки, результатом которой может стать головная боль.
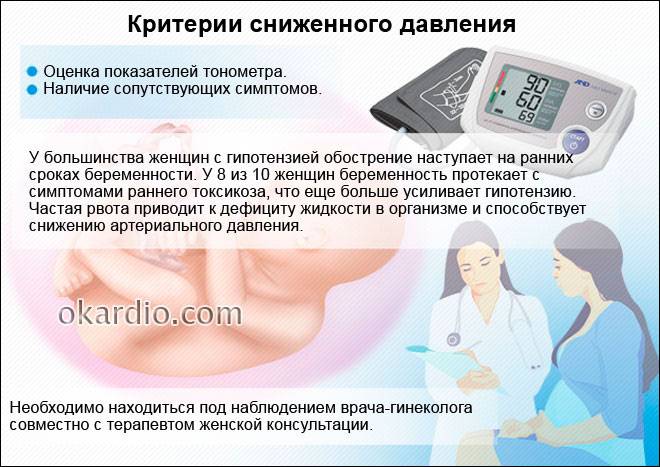
- Повышенное артериальное давление (гипертония). Это состояние наиболее характерно для беременных женщин, страдающих поздним токсикозом (гестозом). Повышенное давление обычно сочетается с отеками верхних и нижних конечностей, а также появлением белка в анализе мочи.
- Пониженное давление (гипотония). Снижение артериального давления характерно для 1 триместра беременности, когда будущая мама испытывает ранний токсикоз.
- Употребление некоторых продуктов питания. В данном случае головная боль может возникать при употреблении в пищу продуктов, богатых азотистыми соединениями (авокадо, куриная печень, йогурт, шоколад, кофе, твердый сыр). Слишком холодная пища также может спровоцировать приступ головной боли.
- Избыточная масса тела. Лишний вес создает дополнительную нагрузку на организм беременной женщины. Первыми под удар попадают сосуды, спазм которых приводит к развитию головной боли.
- Чувство голода. Будущей маме категорически запрещено сидеть на всякого рода диетах. На протяжении всего периода вынашивания ребенка следует избегать чувства голода.
- Аллергические реакции. Одним из признаков аллергии может быть пульсирующая или давящая головная боль. Беременной женщине следует внимательно отнестись к своевременному лечению аллергии.
- Длительное пребывание в одном и том же положении, а также зрительное напряжение. Если у будущей мамы нет противопоказания к двигательной активности, то ей рекомендовано чередовать отдых и умеренную физическую нагрузку.
- Недостаточное потребление жидкости. Если женщина употребляет слишком малое количество жидкости, то на фоне обезвоживания может развиваться головная боль и общая слабость.
- Резкое изменение климатических или погонных условий. Колебания атмосферного давления могут приводить к развитию спазмирующей головной боли у беременной женщины.
- Влияние стрессов. Психоэмоциональные перегрузки оказывают негативное влияние на организм будущей мамы, поэтому ей рекомендовано избегать условий, провоцирующих стресс.
- Недосыпание и физические перегрузки. Длительность сна беременной женщины должна составлять не менее 9 часов в сутки.
- Слишком длительный сон. Если будущая мама позволила себе длительный ночной или дневной сон, то у нее может развиться головная боль и чувство тяжести в висках.
- Присутствие никотина во вдыхаемом воздухе. В помещении, где находится беременная женщина, категорически запрещено курить.
Еще одной причиной развития данного недуга могут являться заболевания внутренних органов и систем.
Головная боль напряжения
Если беременную женщину беспокоит постоянная головная боль, имеющая двусторонний характер, то скорей всего речь идет о головной боли напряжения. Интенсивность ее бывает умеренной и легкой. Такая боль характерная для 1 и 2 триместра беременности. Испытывая данное состояние, будущая мама не теряет своей активности и трудоспособности.
Для коррекции состояния бывает достаточно поменять свой режим.
Мигрень
Для данного состояния характерны такие признаки, как интенсивная и односторонняя головная боль, тошнота, головокружение и светобоязнь. Если беременная женщина страдает мигренью, то у нее нарушаются сон и аппетит, снижаются активность и трудоспособность. Перед началом приступа мигрени женщину могут беспокоить яркие вспышки и круги перед глазами, что является так называемой аурой. Если будущая мама страдала данным недугом до наступления беременности, то существует вероятность что после родов мигрень отойдет на второй план.
Если первый приступ мигрени произошел во время вынашивания ребенка, то женщине следует незамедлительно обратиться к лечащему врачу-гинекологу. Это необходимо для того, чтобы врач назначил дополнительное обследование, направленное на выявление сопутствующей патологии.
Лечение головной боли при беременности на ранних сроках
Головная боль на ранних сроках беременности само по себе неприятное явление, ведь сейчас плод еще только формируется, и прием каких-либо лекарств может быть попросту опасен для его развития, здоровья и даже жизни! Впрочем, терпеть сильные головные боли на ранних сроках беременности также не рекомендуется! В некоторых случаях врачи могут назначить прием некоторых таблеток. Но в основном приходится прибегать к народной медицине.
Медикаментозное лечение головной боль на ранних сроках беременности
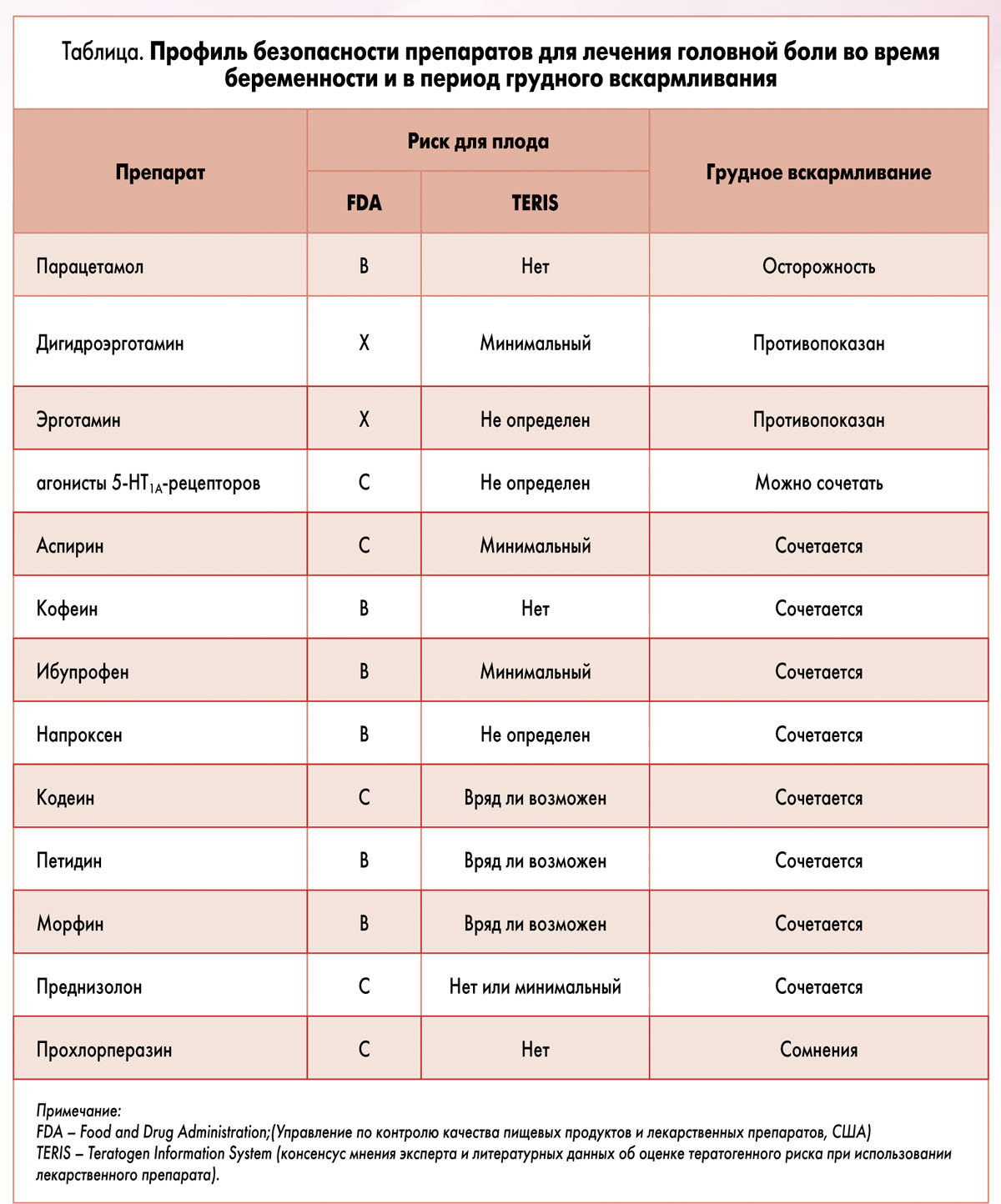
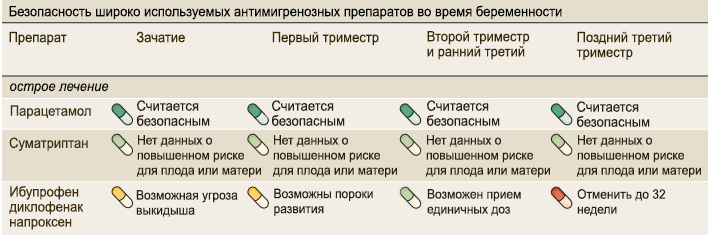
В крайнем случае врач может назначить следующие препараты:
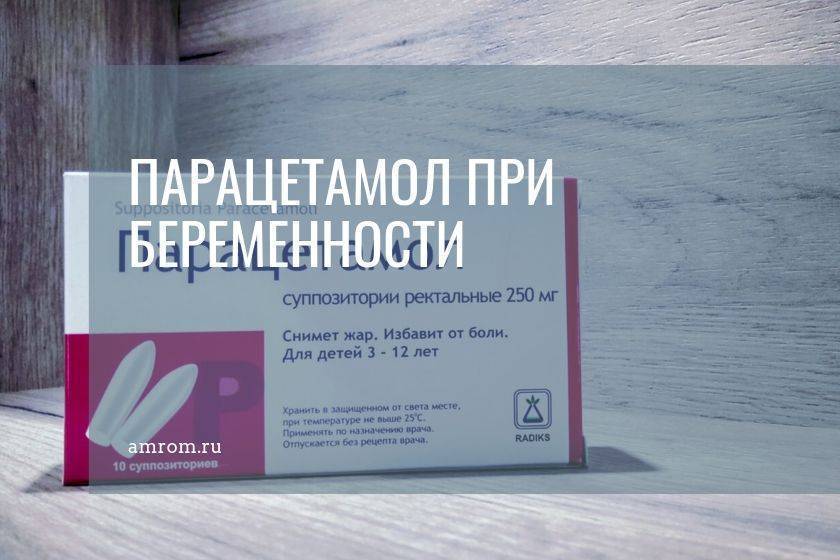
- Панадол для детей.
- Но-шпа, ее следует употреблять если спазмы действительно очень сильные и интенсивные.
Эти два препарата не могут нанести ущерба здоровью будущей матери, также они безопасны для развития будущего малыша.
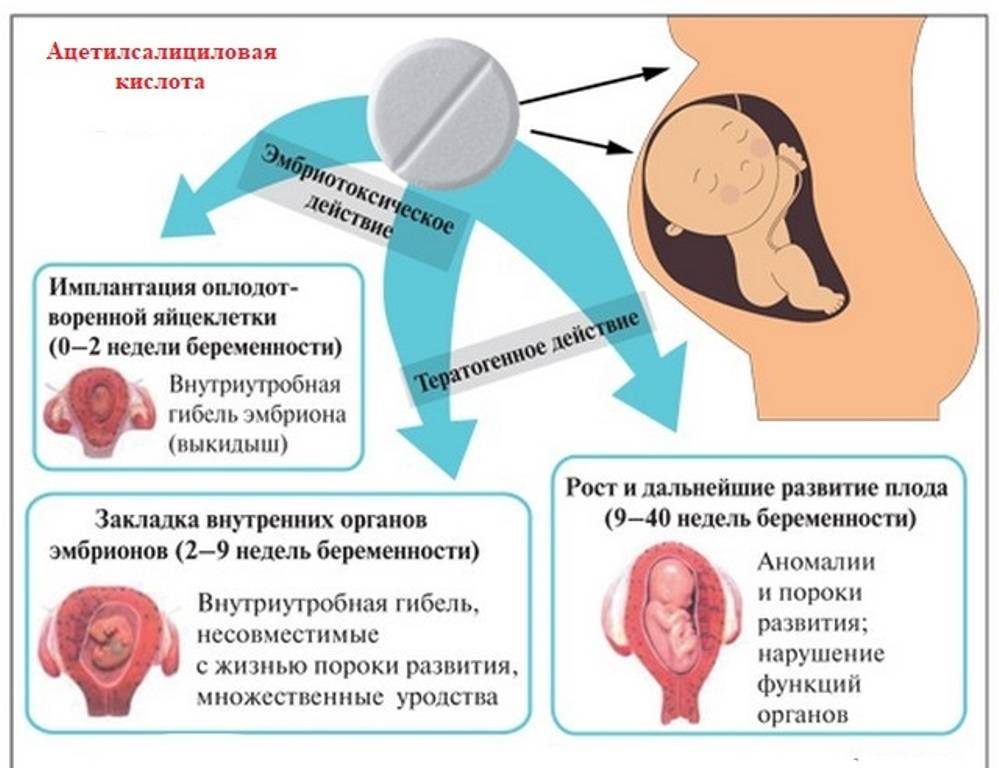
Ни в коем случае нельзя употреблять такие препараты, как Анальгин и Аспирин, а также их производные. Такие лекарства сужают сосуды в организме, которые снабжают кровью все внутренние органы, в том числе и матку с плацентой.
Народная медицина
- Холодный или теплый компресс. Можно прилечь, приложив такой компресс ко лбу. Спустя некоторое время боль отступит.
- Прохладный душ. Придаст организму заряд бодрости и сил, заставив его бороться со всевозможными болями. Облегченный вариант — умыться прохладной водой.
- Массаж шейно-воротниковой зоны. Только по назначению врача.
- Может для кого-то это новость, но некоторым металлам присущи целебные свойства, например, меди! Достаточно просто приложить старые монетки к вискам, и боль отступит через какое-то время.

Способы клинической диагностики
Чтобы точно установить диагноз и исключить другие заболевания, проводятся:
Очень важно отличить инфекцию кишечника от других болезней с похожими симптомами. Например, от небактериального отравления пищей или лекарствами, воспаления аппендикса, пневмонии
Если появились симптомы, нужно обратиться к детскому инфекционисту или гастроэнтерологу. Врач назначит бактериологические исследования и/или дополнительные серологические способы диагностики, чтобы выявить антитела к возбудителям инфекции. При вирусных инфекциях ухудшается общее состояние, поднимается высокая температура, а при бактериальных возникают четкие локальные симптомы.
Профилактика ОРВИ
Профилактика вирусной инфекции во время беременности по большей части носит неспецифический характер и направлена на поддержание соматического здоровья женщины, ограничение контактов, особенно с людьми, имеющими признаки ОРВИ, соблюдение гигиенических норм. Специфическая профилактика возможна лишь для предотвращения заражения сезонным гриппом.
Неспецифическая профилактика
Акушеры-гинекологи не советуют принимать иммуностимулирующие, поливитаминные препараты без крайней необходимости. Среди основных рекомендаций:
- Избегать контактов с лицами, имеющими симптомы ОРВИ, при совместном проживании организовать изоляцию, соблюдать масочный режим, часто проветривать помещение, проводить влажные уборки с антисептиками.
- Дома поддерживать уровень влажности воздуха от 50%, орошать слизистые носа слабыми солевыми растворами.
- Ограничить посещение мест массового скопления людей. Во время визитов в магазин, поликлинику, другие учреждения надевать медицинскую маску, менять ее каждые 2 часа или по мере того, как материал, из которого она сделана, не станет влажным.
- Не прикасаться грязными руками к лицу, после любых контактов ( например, поручни, ручки дверей, купюры или товар в магазине) – предварительно мыть руки или обрабатывать их антисептическими средствами.
- Стараться соблюдать режим сна и бодрствования, сбалансировано питаться. Регулярно совершать прогулки на свежем воздухе.
Специфическая профилактика
Прививка от гриппа при беременности разрешена женщинам во 2 и 3 триместрах. Ее безопасность подтверждена клиническими испытаниями. Обычно прививка хорошо переносится и уже через 4 недели обеспечивает иммунитет от вируса. Эксперты ВОЗ рекомендуют применять препараты с дозировкой антигенов от 15 мкг, иные вакцины они оценивают как недостаточно эффективные.
Так будущая мама может выбрать прививку из следующего перечня:
- «Ультрикс»;
- «Ваксигрипп»;
- «Инфлювак»;
- «Флю-М».
Вакцинация противопоказана пациенткам с индивидуальной непереносимостью компонентов вакцины, системными заболеваниями, острыми состояниями или декомпенсацией тяжелых хронических патологий. Если женщина во время беременности перенесла ОРВИ без каких-либо осложнений, она может выдержать интервал около 2-3 недель и сделать прививку от гриппа.
Причины головной боли при беременности
Причины головной боли при беременности могут быть разными. В большинстве случаев неприятные симптомы вызваны стрессом, усталостью, недосыпанием или чрезмерным напряжением мышц плеч и шеи. Также бывает, что головная боль появляется из-за недостатка воды в организме. Этот тип головной боли при беременности обычно протекает в легкой или умеренной форме и не сопровождается другими симптомами.
Головные боли во время беременности могут быть вызваны простудой или респираторной инфекцией. В этом случае присутствуют дополнительные симптомы: кашель, хрипота, повышение температуры тела, мышечные боли, слабость и насморк. Из-за снижения иммунитета беременные женщины особенно подвержены инфекциям, поэтому необходимо соблюдать правила гигиены и избегать скоплений людей, особенно в периоды высокой заболеваемости гриппом и простудой.
 Респираторная инфекция
Респираторная инфекция
Частая головная боль в начале беременности связана с интенсивными гормональными изменениями, которые происходят в организме после оплодотворения. Увеличение концентрации гормонов беременности приводит к расширению кровеносных сосудов и усиленной циркуляции крови. Это условие приводит к скачкам давления, особенно при смене положения или физической активности.
Часто случается, что головная боль возникает из-за отмены каких-либо стимуляторов. Это частая причина болей у женщин, которые курили сигареты или пили крепкий кофе до беременности.
Также важно помнить, что головная боль у беременных может быть вызвана другими заболеваниями.
Особенно опасны:
- преэклампсия;
- гипертония;
- церебральный венозный тромбоз;
- пороки развития сосудов;
- анемия;
- субарахноидальное кровоизлияние.
Часто эти патологии сопровождаются другими симптомами: ухудшением самочувствия, неврологическими расстройствами, онемением конечностей, ухудшением зрения. В этом случае вы должны немедленно обратиться к врачу.
Причины и симптомы головной боли при беременности
Окружающая среда, микроклимат в семье, неполадки со здоровьем, распорядок дня и режим питания – все это оказывает серьезное влияние на самочувствие женщины, ожидающей ребенка.
Дискомфорт различной интенсивности, в том числе приступы мигрени, бывает как реакцией на отдельные раздражители, так и следствием совокупности факторов.
Особенности головной боли в период беременности могут отличаться в зависимости от причины появления недуга.

К наиболее распространенным типам головной боли можно отнести:
- Сдавливающую. Данное состояние чаще всего возникает при нарушении кровообращения в мозге. Послужить причиной нарушений может механическое защемление сосудов при остеохондрозе.
- Пульсирующую. Подобное состояние является проявлением вегето-сосудистой дистонии, обостряющейся на фоне беременности.
- Спазмирующую, лечение которой бывает затруднительным. Это состояние чаще возникает в вечернее и утреннее время суток. Этот тип головной боли часто возникает в 1 триместре беременности и свидетельствует о развитии токсикоза.
В 1 триместре
Уже с 1 триместра беременности будущая мама начинает испытывать определенный дискомфорт в области затылка и висков.
Наиболее вероятная причина такого состояния — гормональная перестройка организма, которая влияет на состояние кровеносных сосудов.
Если, возникшая в первом триместре головная боль непостоянная и выражена слабо, ситуация не требует врачебного вмешательства и является нормой. Как правило, такая боль носит двусторонний, сдавливающий характер.

Пониженное артериальное давление, сопровождающее начало беременности – следующая возможная причина. Боль при этом сочетается с общей слабостью и головокружениями. Такая картина характерна для раннего токсикоза.
Во 2 триместре
Появление головной боли во 2 триместре беременности связано с продолжением гормональной перестройки женского организма. В этот период у женщины может возникать локальная пульсирующая боль, не сопровождающаяся дополнительными симптомами.
Если подобных ощущений она ранее не испытывала, стоит обратиться к лечащему врачу. Необходимое лечение головной боли при беременности во 2 триместре может заключаться в устранении сопутствующей патологии.
Также ею сопровождается вирусная инфекция, синусит, болезни глаз и травмы головы (сотрясение, ушибы). Среди более опасных причин значатся онкологические и доброкачественные опухоли мозга, внутричерепные гематомы, менингит.
В 3 триместре

Вероятной причиной недомогания в 3 триместре беременности является поздний токсикоз и его тяжелое течение (гестоз). Это состояние часто развивается у будущих мам. Корнем проблемы является повышение артериального давления и спазм сосудов головного мозга.
Состояние представляет угрозу для здоровья мамы и ребенка, особенно если есть нарушения в работе почек (белок в моче, отеки). В этой ситуации женщинам рекомендуется стационарное лечение.
Головная боль, связанная с токсикозом третьего триместра, имеет двусторонний, сдавливающий или пульсирующий характер. Женщину может беспокоить головокружение, тошнота и появление отеков верхних и нижних конечностей.
Внешние провоцирующие факторы
При вынашивании ребенка женщина становится более уязвимой к воздействию факторов окружающей среды.
Даже смена погоды может стать причиной продолжительной головной боли у будущей мамы. Дальние поездки, подразумевающие смену климатической зоны, оказывают такое же воздействие. Негативно сказывается усталость и ненормированные рабочий график.

Голова во время беременности болит чаще, если женщина подвергается воздействию физических раздражителей – сильного шума, резких запахов, яркого или мерцающего света.
Регулярное вдыхание табачного дыма, в том числе пассивное, усугубляет проблему, поэтому курящих родственников или коллег по работе нужно попросить учитывать интересы будущей мамы. Духота и недостаток кислорода также провоцируют дискомфорт.
Вероятные причины головной боли у беременных:
- недостаточное употребление жидкости в жаркую погоду;
- длительные перерывы между приемами пищи;
- резкий отказ от кофе;
- употребление алкогольных напитков;
- наличие в ежедневном меню продуктов с красителями, усилителями вкуса и консервантами;
- недосыпание или слишком продолжительный сон;
- чрезмерные физические нагрузки;
- перенапряжение глаз при работе за компьютером.
Также провоцирующим фактором выступают постоянные стрессы. Конфликты на работе или в семье в этот период недопустимы. Они не только ухудшают общее состояние женщины и вызывают головную боль, но и наносят вред нервной системе будущего ребенка.
Народные средства от головной боли при беременности
Вы можете самостоятельно справиться с цефалгией, если будете следовать нашим рекомендациям:
- При нахождении дома создайте спокойную обстановку. Задерните шторы, выключите свет, проветрите комнату, включите спокойную музыку. Кончиками пальцев помассируйте кожу около висков и затылок.
- Помойте голову теплой водой и примите душ, после чего выпейте стакан ромашкового или мятного отвара. Если у вас гипотония, то замените отвар крепким сладким черным чаем.
- Умойтесь холодной водой — это экстренная мера для устранения головной боли.
- Проведите сеанс ароматерапии с использованием эфира лаванды, иланг-иланга, можжевельника и лемонграсса.
Мигрень во время беременности
Одна из причин возникновения головной боли при беременности — мигрень. Отличить мигрень можно по следующим признакам: боль возникает только с одной стороны и сопровождается тошнотой, рвотой, светобоязнью и повышенной чувствительностью к звукам. Головная боль при мигрени во время беременности сильная, пульсирующая и может значительно ухудшать состояние.
Замечено, что мигрень встречается реже при беременности, чем до нее. Тем не менее, если боль в голове возникает периодически, следует назначить соответствующее лечение. Беременная женщина должна принимать только предписанные врачом лекарства, а также отдыхать, много пить и соблюдать здоровую диету.
Диагностика: как ставится диагноз?
Наиболее адекватные меры по борьбе с головными болями во время беременности должны быть указаны врачом, который должен сначала собрать некоторую информацию о проявлениях расстройства
Для врача важно знать количество приступов и время, в которое они возникают, сопутствующие симптомы, действия, которые могли способствовать возникновению боли
Во время вынашивания следует срочно обратиться к врачу в следующих случаях:
- Чрезвычайно сильная головная боль с внезапным началом;
- Хроническая головная боль неизвестной причины;
- Температура;
- Боль в животе (может указывать на инфекцию мочевыводящих путей);
- Сонливость или потеря сознания;
- Постоянная головная боль после травмы.
Скрытые отеки при беременности
Кроме явных отеков на лице, руках и ногах, у беременной женщины могут развиваться скрытые отеки внутренних органов. Они представляют опасность для ребенка, так как мешают нормальной доставке кислорода и питательных веществ к плаценте.Задержка жидкости в организме может быть симптомом заболеваний мочевыводящей, эндокринной или сердечно-сосудистой системы. Также она может указывать на гестоз – поздний токсикоз беременных, который угрожает жизни матери и ребенка. Чтобы не допустить такого состояния, врачи внимательно следят за состоянием беременной женщины. Во время каждого посещения женской консультации проводят взвешивания, измерение давления и проверку анализа мочи. Набор веса больше 1 кг в неделю указывает на задержку жидкости в организме. В сочетании с появлением белка в моче и повышенным давлением это говорит о гестозе. В этом случае врач рекомендует госпитализацию.
Лечение горла и насморка при беременности
Если однажды вы обнаруживаете, что у вас болит горло и появился насморк, это особенно неприятно, поскольку это первые признаки простуды. Нужно помнить, что во время беременности многие традиционные средства для лечения заболевания становятся противопоказаны. Например, запрещается:
- прием витамина С в повышенных дозах;
- любые лекарства на спиртовой основе;
- да и в принципе большинство медикаментозных средств, особенно это касается жаропонижающих, за исключением парацетамола.
Даже привычные прогревающие процедуры следует проводить с оглядкой на свое положение, предварительно посоветовавшись с врачом. Если состояние сопровождается температурой, все прогревания строго противопоказаны.
Что можно беременным от горла и насморка:
- спрей для промывания носа, который можно применять беременным, например Аквалор;
- обильное теплое питье, желательно морсы, чаи, компоты, отвары шиповника;
- точечное прогревание носа разогретой солью или яйцом;
- теплое молоко с медом;
- ингаляции (по совету врача);
- держать ноги в тепле (шерстяные носки — ваш лучший друг);
- регулярные проветривания (в это время самой нужно находиться в другом помещении);
- во всех комнатах разложить мелко порезанный лук и чеснок;
- горло можно полоскать отварами календулы, ромашки, эвкалипта, шалфея — делать это каждые два часа. Можно по очереди с соляными растворами, например средством Аквалор горло;