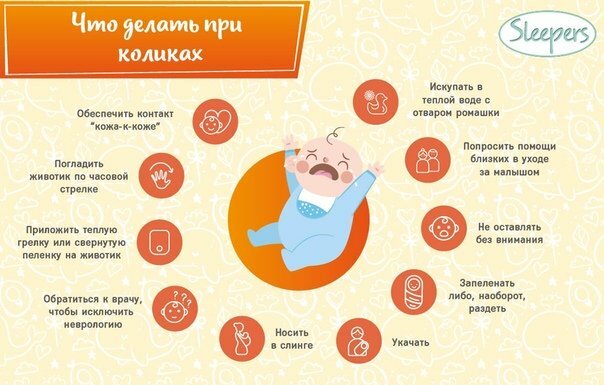
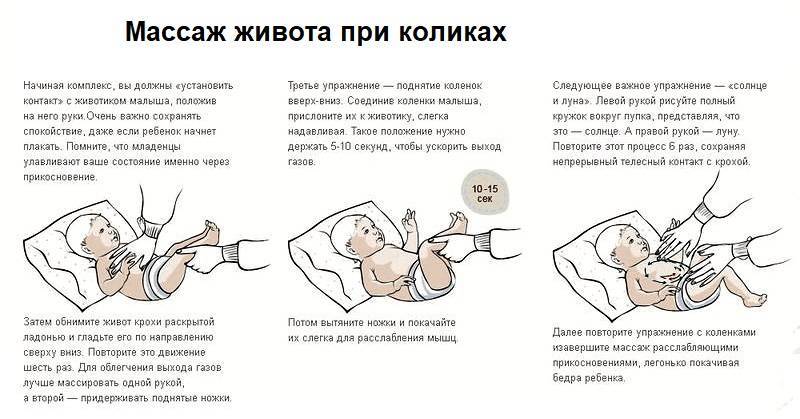
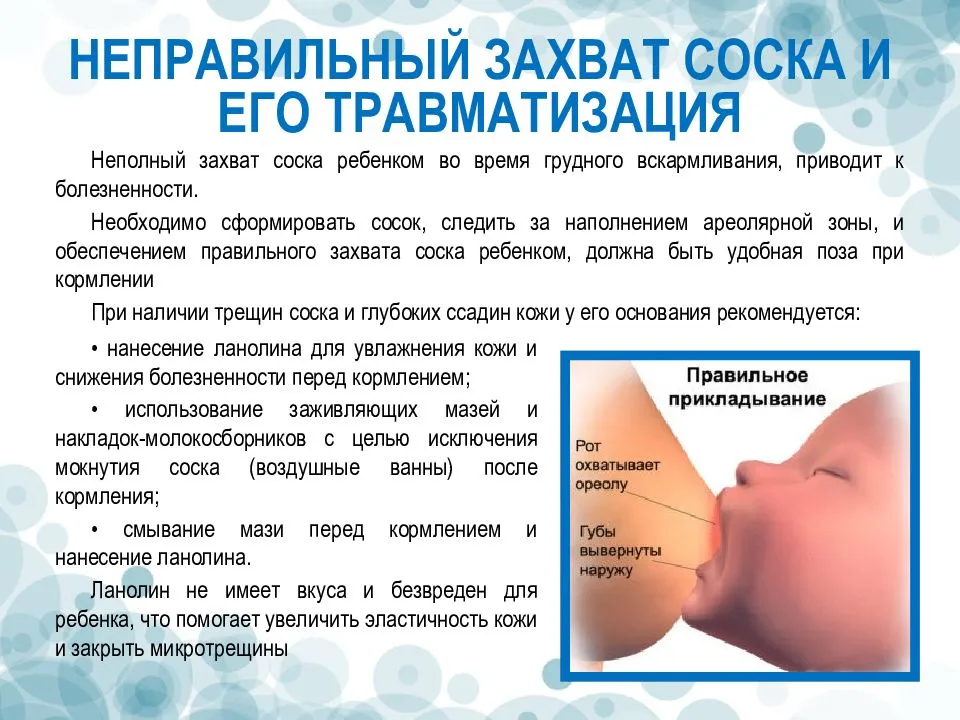
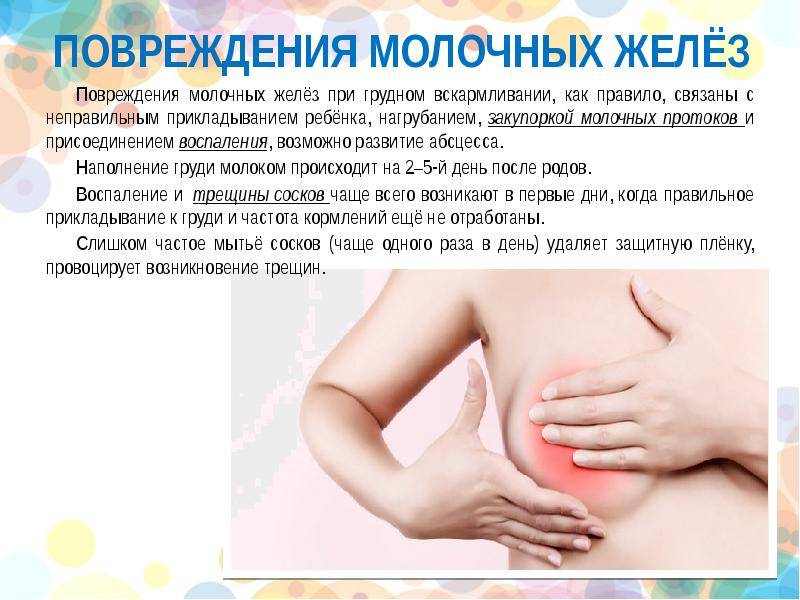
Профилактика простуды
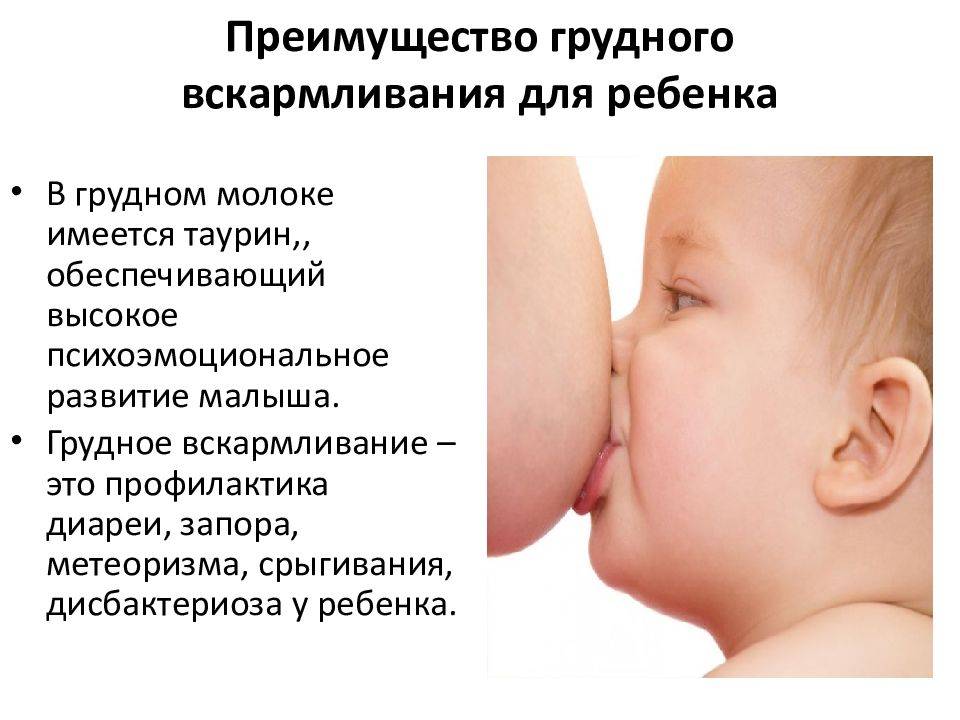
Чтобы не заболеть, совершайте гигиенические процедуры для носа каждый день, не посещайте места общественного пользования, носите одежду и обувь по погоде. Не переохлаждайте своего малыша, организм грудничка еще не окреп, терморегуляция только развивается. Больше ешьте фруктов и овощей, получайте необходимые витамины. Бывайте на свежем воздухе в парке или саду, хорошо проветривайте помещение, избегая находиться на сквозняке. Необходимо делать влажную уборку. Если состояние ухудшается, градус температуры никак не хочет спадать, бейте тревогу и вызывайте врача. Не назначайте себе сами агрессивные лекарства, которые могут пагубно сказаться на ребенке. Специалист точно определит степень болезни, назначит щадящие процедуры и если нужно, выпишет лекарства, которые не навредят маленькому ребенку, питающемуся грудным молоком.
Лечение гриппа у взрослых
Вопрос о том, как лечить грипп у взрослых актуален не только для каждого человека, но и для самих врачей. Несмотря на стремительное развитие фармацевтической индустрии, препаратов и таблеток с доказанной эффективностью против гриппа на сегодняшний день немного.
Однако все врачи сходятся во мнении, что при первых признаках гриппа у взрослых лечение должно быть комплексным, при обязательном соблюдении постельного режима, в домашних условиях. Это позволит организму сосредоточиться на вирусной инфекции и не тратить драгоценные силы на ходьбу, стрессовые ситуации, работу. Несоблюдение постельного режима увеличивает шансы на различные осложнения.
Рекомендуется потреблять как можно больше воды. Связано это с тем, что организм пытается побороть инфекцию и вывести опасные вещества. Потребление воды стимулирует мочеиспускательную систему, а значит, вывод вредных веществ ускорен. Вода позволяет организму потеть, а появление пота служит естественным источником охлаждения, особенно необходимого при высокой температуре.
Вылечить грипп исключительно народными методами невозможно. Их используют лишь как вспомогательные средства, в дополнение к основной схеме.
Эффективное лечение гриппа включает прием лекарственных средств следующих групп3:
- Специфические противовирусные препараты: ингибиторы нейраминидаз, блокаторы М2-каналов. Под действием этих средств для лечения гриппа происходит подавление активного вируса и снижение его устойчивости к защитным механизмам организма.
- Интерфероны. В том числе, используются препараты для интраназального введения (через нос).
- Иммуностимуляторы, в том числе индукторы интерферона.
При высокой температуре и интоксикации, особенно у детей, назначают жаропонижающие препараты – парацетамол, ибупрофен и аналоги. При лечении гриппа в домашних условиях взрослым главное не переусердствовать. Температура – это нормальная реакция организма на развитие вирусной инфекции.
Помимо уничтожения основного вируса, стоит обратить внимание на осложнения и проявления других заболеваний. Грипп, практически всегда, сопровождается локальными воспалениями дыхательной системы – ринитом, тонзиллитом, хроническим или острым синуситом, которые также нужно лечить
При данных проявлениях могут применяться симптоматические средства, иммуномодуляторы и противовирусные медикаменты. С заболеваниями дыхательной системы в состоянии справиться иммунитет, но ему желательно помочь
Это особенно важно, когда в очагах развития начинает проявляться бактериальная инфекция.
Схема лечения и длительность употребления медикаментов определяется после обследования пациента с учетом степени тяжести и формы заболевания.
В качестве терапевтического медикаментозного средства при симптомах гриппа возможно применение препарата из группы иммуностимуляторов – ИРС19 в виде назального спрея на основе бактериальных лизатов, который повышает местный иммунитет дыхательных путей4.
При распылении ИРС19 образуется мелкодисперсный аэрозоль, который покрывает слизистую оболочку носа, что приводит к быстрому развитию местного иммунного ответа4. Первые иммунные реакции развиваются уже в течение первого часа после применения7.
Когда и как следует отлучать ребенка от груди
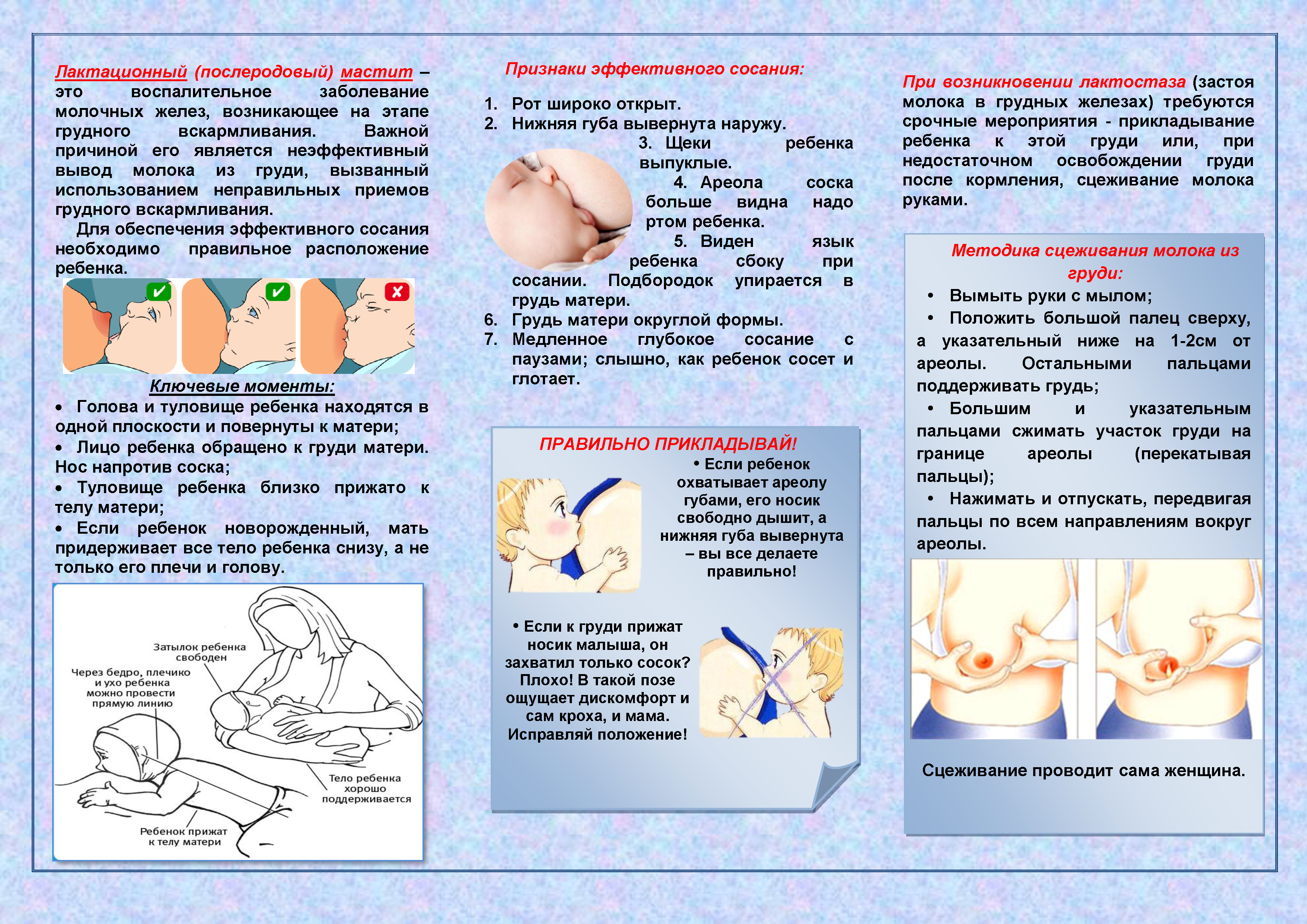
В идеальной ситуации к отлучению от груди можно приступать тогда, когда в течение суток у ребенка получается 1-3 прикладывания к груди днем, и связаны они, главным образом, со сном. Малыш, готовый к отлучению практически не прикладывается к груди днем. Ночью спит, не прикладываясь к груди, или прикладывается, разок-другой перед пробуждением, причем от этого прикладывания ребенка можно легко отвлечь.
Иногда, беспокоясь о том, готов ли ребенок к отлучению, мама забывает о своей собственной физической готовности к этому. Речь идет об инволюции лактации, которая должна предшествовать отлучению ребенка от груди.
Определить инволюцию можно по наполняемости груди в отсутствие прикладываний ребенка. Если за весь день ребенок не прикладывался к груди, а грудь в течение дня остается мягкой – значит, инволюция наступила. Когда отлучение происходит на фоне лактации, маме приходится терпеть неприятные ощущения, подцеживать грудь, часто возникают лактостазы, возможно развитие мастита. Если отлучение груди происходит на фоне инволюции, длящейся не менее двух месяцев, то никаких неприятностей с грудью она не испытывает.
Бывают ситуации, когда отлучение от груди желательно совершить в ближайшем будущем, но ребенок явно к этому не готов. Тогда в течение нескольких недель или месяцев можно готовить малыша к отлучению. Сначала приходиться постепенно ограничивать малыша от прикладываний во время бодрствования, отвлекая его. Постепенно ребенок прикладывается днем все меньше, от утреннего прикладывания малыша также нужно чаще отвлекать. Оставляя при этом только прикладывания, связанные с засыпаниями малыша.
Нельзя отлучать ребенка от груди если:
- Ребенок болен.
- Жаркое время года.
- Смена условий жизни.
Осложнения
Осложнения пневмонии возникают преимущественно вследствие несвоевременного или неправильно подобранного лечения. При абсцессе лёгкого наблюдается формирование в этом органе полости, в которой сосредоточено гнойное содержимое. Довольно велика и вероятность сепсиса. Он представляет собой распространение инфекции по кровеносным сосудам (по всему организму).
Особенности течения болезни обусловлены:
- степенью тяжести;
- наличием осложнений;
- свойствами возбудителя.
Осложнённое течение пневмонии сопровождается развитием реактивных процессов в бронхолёгочной системе. Последствия болезни могут быть:
- внелёгочными;
- лёгочными.
К числу лёгочных осложнений принадлежат:
- гангрена лёгкого;
- возникновение обструктивного синдрома;
- абсцесс лёгкого;
- возникновение острой дыхательной недостаточности;
- парапневмотический экссудативный плеврит.
При наличии пневмонии могут развиваться и такие внелёгочные осложнения:
- миокардит;
- острая сердечно-лёгочная недостаточность;
- менингит;
- гломерулонефрит;
- анемия;
- возникновение психозов;
- инфекционно-токсический шок.
Гломерулонефрит – достаточно распространённое осложнение пневмонии. Он представляет собой патологию почек иммунно-воспалительного характера. При наличии гломерулонефрита поражаются преимущественно почечные клубочки. Канальцы почек и интерстициальная ткань в меньшей степени вовлекаются в патологический процесс. Для полной оценки клинической картины при гломерулонефрита применяют данные проб Зимницкого, Реберга, анализов мочи, результаты УЗИ почек. При лечении болезни применяются симптоматические и противовоспалительные лекарства, средства для повышения иммунитета.
Сердечно-лёгочная недостаточность сопровождается одышкой, болевыми ощущениями в области сердца, тахикардией, возникновением периферических отёков, синюшным оттенком кожи. В процессе инструментальной диагностики заболевания применяют электрокардиографические, рентгелогические, эхокардиографические данные. Лечение патологии обычно включает в себя терапию заболевания, которое вызвало развитие синдрома, использование антигипертезивных, вазодилатирующих препаратов, мочегонных медикаментов, проведение сеансов оксигенотерапии.
Экссудативный плеврит характеризуется поражением плевры, которое протекает с явлениями экссудации. При этом происходит накопление выпота в районе плевральной полости. Экссудативный плеврит сопровождается чувством тяжести в области поражения, болями, нарастающей одышкой, рефлекторным кашлем, фебрильной температурой тела. Для диагностики патологии используются перечисленные ниже методы:
- диагностическая пункция, предусматривающая бактериологическое и цитологическое исследование экссудата;
- выполнение УЗИ плевральной области;
- рентгенография грудной клетки;
- проведение тораскопии.
Ключевой момент в лечении экссудативного плеврита — удаление скопившейся жидкости. При возникновении такого осложнения пневмонии показано проведение симптоматического и патогенетического лечения.
Профилактика болезней суставов
Профилактические мероприятия, которые помогут избежать неприятных ощущений:
- правильное и сбалансированное питание;
- активный образ жизни, регулярные пешие прогулки;
- плавание или комплекс упражнений для беременных;
- ношение обуви на низком каблуке;
- ровная осанка;
- исключение тяжелых нагрузок и резких движений.
Поделитесь с друьями!Список литературы:
- https://vskormi.ru/mama/bolyat-sustavy-pri-grudnom-vskarmlivanii/
- http://etosustav.ru/diskomfort/vazhno/bolyat-sustavy-pri-grudnom-vskarmlivanii.html
- https://www.babyplan.ru/blogs/entry/195892-grudnoe-vskarmlivanie-i-bolezn-mamy-sustavy/page/2/
- https://sprosivracha.com/questions/104119-bolyat-sustavy-palcev-kormlyu-grudyu
- https://vseprorebenka.ru/rody/posle-rodov/bolyat-koleni-posle.html
Как роды влияют на суставы?
Природу боли понять несложно, если разобраться во влиянии на организм процесса вынашивания малыша и самих родов. В большинстве случаев неприятные ощущения имеют физиологическую природу и проходят в течение 1–2 месяцев.
Находясь в утробе матери, плод полностью от нее зависим. Все необходимые питательные вещества, витамины и микроэлементы он получает именно от мамы. Если в рационе беременной не хватает кальция, магния или калия, полезных веществ не будет хватать и ребенку.
Однако малыш все равно добудет необходимое – из материнских костей и суставов. Вследствие этого кости станут более хрупкими
Именно поэтому так важно полноценно питаться и принимать витамины, которые назначил гинеколог. В противном случае женщина почувствует, что у нее болит тазобедренный сустав, колени при сгибании и так далее
Второй фактор – лишний вес. За 9 месяцев женщина набирает минимум 9–12 кг, а то и все 20–30 кг. Кости и суставы испытывают дополнительную нагрузку, что после родоразрешения отзывается болями.
Боль в ногах и спине может объясняться смещением центра тяжести, которое происходит у всех беременных. Иногда подобные ощущения связаны с травмами опорно-двигательного аппарата во время родов.
Дети хуже переносят бронхит!
Мокрота при этом заболевании скапливается довольно глубоко. Избавиться от нее организм может только за счет деятельности дыхательной мускулатуры, которая у дошкольников развита плохо. Даже сильный кашель у малышей может быть неэффективным, вне зависимости от его длительности. В связи с этим дети страдают больше и дольше, чем взрослые.
Причины заболевания:
- стрептококк, пневмококк и другие бактерии (мокрота бывает гнойной);
- грипп, а также другие вирусы (мокрота имеет желтоватый оттенок либо прозрачна);
- грибковые инфекции;
- контакт с токсинами и/или аллергенами.
Первые две причины – наиболее частые для детей, а среди них самый опасный фактор развития бронхита – грипп.
Родителям следует знать, что ребенок может заболеть бронхитом, даже если:
- раньше у него не было этого заболевания;
- вы не допускаете переохлаждения ребенка.
Некоторые считают, что носовое воспаление тоже способно «пойти вниз». Однако воспалительные процессы в носу либо гортани протекают локально и не перемещаются.
Причины развития суставного синдрома
Точная взаимосвязь между развитием суставного синдрома и воспалительными заболеваниями кишечника до конца не установлена. Одной из доминирующих теорий является попадание фрагментов стенок кишечных бактерий в системный кровоток, в результате чего формируется воспаление в суставах. К развитию суставного синдрома при заболеваниях ЖКТ приводят такие болезни кишечника, как неспецифический язвенный колит, болезнь Крона, синдром раздраженного кишечника, хронический дисбактериоз, идиопатический колит.
К другим потенциальным причинам развития суставного синдрома, можно отнести:
- Инфекционные заболевания. Суставной синдром нередко является последствием воспалительных заболеваний кишечника инфекционной природы. Если причиной развития данного состояния является инфекция, то человек предъявляет жалобы на характерную ломоту в крупных и мелких суставах, мышечную боль. При суставном синдроме инфекционной природы не нарушается подвижность в суставе, а синдром исчезает через несколько дней, после исчезновения интоксикации.
- Ревматоидный артрит. Артриты при болезнях кишечника относятся к аутоиммунным реакциям.
- Дегенеративно-дистрофические процессы. Речь идет о деформирующем остеоартрозе. Суставной синдром при этом диагнозе доминирует преимущественно в условиях изменения климатических условий, а также при физической нагрузке. Кроме боли, наблюдается хруст в суставах при разгибании конечностей.
- Травмы. Еще одной распространенной причиной развития суставного синдрома, являются травматические повреждения. Чаще всего, боль в суставах спровоцирована вывихами, ушибами, внутрисуставными переломами, разрывом связочного аппарата, кровоизлияниями в полость сустава.
- Эндокринные патологии. Причиной развития суставного синдрома являются такие заболевания эндокринной системы, как первичный гиперпаратиреоз, ожирение и гипотериоз.
Лечение подагры
Существуют различные средства и методы лечения подагры: немедикаментозное, медикаментозное, хирургическое лечение, физиотерапевтические процедуры, специальная диета при подагре.
Медикаментозное лечение подагры
Для лечения острой формы заболевания могут быть использованы следующие препараты при подагре:
- нестероидные противовоспалительные препараты, такие как диклофенак (один из наиболее популярных препаратов в лечении подагры), ибупрофен, напроксен, нимесилуд, мелоксикам и др.;
- колхицин – очень эффективное средство для лечения подагры, которое следует использовать только в случае острого артрита;
- внутрисуставные инъекции кортикостероидов (при поражении одного сустава);
- средства, снижающие уровень мочевой кислоты в крови: аллопуринол, фебуксостат;
- средства, повышающие выведение мочевой кислоты с мочой (урикозурические препараты): бензобромарон, пробенецид и др.
Физиотерапевтические процедуры
В острой фазе подагры пациентам назначают аппликации димексида.
В хронической фазе используют фонофорез с гидрокортизоном, магнитолазеротерапию, различные виды аппликаций (из парафина, лечебной грязи, озокерита), а также разнообразные бальнеологические ванны (йодо-бромные, радоновые, хлоридно-натриевые, сероводородные). Это улучшает кровоснабжение в суставах, способствует рассасыванию кристаллов мочевой кислоты, снижению воспалительного процесса в суставах.
Хирургическое лечение при подагре
Хирургическое лечение подагры рекомендуется при:
- наличии крупных тофусов;
- появлении незаживающих свищей после вскрытия тофусов;
- изъязвлении тканей.
Диета при подагре
Диета при подагре подразумевает ограничение продуктов с высоким содержанием пуринов (мочевой кислоты), таких как:
- красное мясо (говядина, баранина, свинина);
- птица (курятина, индейка и др.)
- субпродукты (печень, почки);
- морепродукты;
- алкоголь;
- бобовые (горох, фасоль);
Рекомендуется включать в свой рацион фруктовые соки, молочные продукты, овощи (морковь, сельдерей, картофель), фрукты (апельсины, вишня, киви) и хлеб.
В ограниченном количестве можно употреблять кофе, некрепкий чай, сливочное масло, грибы, картофельные клецки, мороженое, рыбу, ветчину, вареные яйца.
Самолечение подагры может привести к опасным последствиям! Обратитесь к профессионалам!
В нашей клинике проводится комплексное обследование и лечение подагры, ревматизма, ревматоидного артрита, полимиозита, остеопороза, артроза, остеоартроза, системной красной волчанки и других ревматологических заболеваний.
Мы знаем, как быстро убрать суставную боль, облегчить ваше состояние и добиться стойкой ремиссии заболевания!
Материал подготовлен при участии специалиста:
Рекомендованные методы лечения
Доктор направит к нужному специалисту — хирургу или ортопеду.
Для снятия болевого синдрома применяются:
- Нестероидные средства. При артрозах и артритах они снимут воспаление и улучшат состояние мамы. Однако некоторые препараты поступают в грудное молоко и могут негативно повлиять на здоровье новорожденного. Безопасное лекарство подберет только врач. Противовоспалительные средства применяются в виде таблеток, уколов, лечебных пластырей.
- Препараты кальция. В послеродовый период назначаются таблетки: глюконат, Кальцемин, Кальций Д3. Перед их приемом необходимо сделать анализ крови, также рекомендуется пройти денситометрию — инструментальное исследование, которое определит плотность костной ткани, ее насыщенность минеральными веществами.
- Диуретики. Если причиной боли стали отеки, мочегонные средства помогут вывести воду и уменьшить дискомфорт в суставах.
- Гормональные средства. Они применяются для лечения аутоиммунных процессов и строго по назначению врача.
- Витаминные комплексы для кормящих мам, содержащие аскорбиновую кислоту и токоферол. Эти вещества оказывают антиоксидантное действие и помогают организму быстро восстановиться в послеродовой период.
Массаж

Его можно делать самостоятельно, но лучше обратиться за помощью к профессионалу
Во время процедуры выполняется поглаживание, растирание боковых участков колена движениями вверх-вниз и вкруговую, осторожное разминание пальцами всех отделов сустава
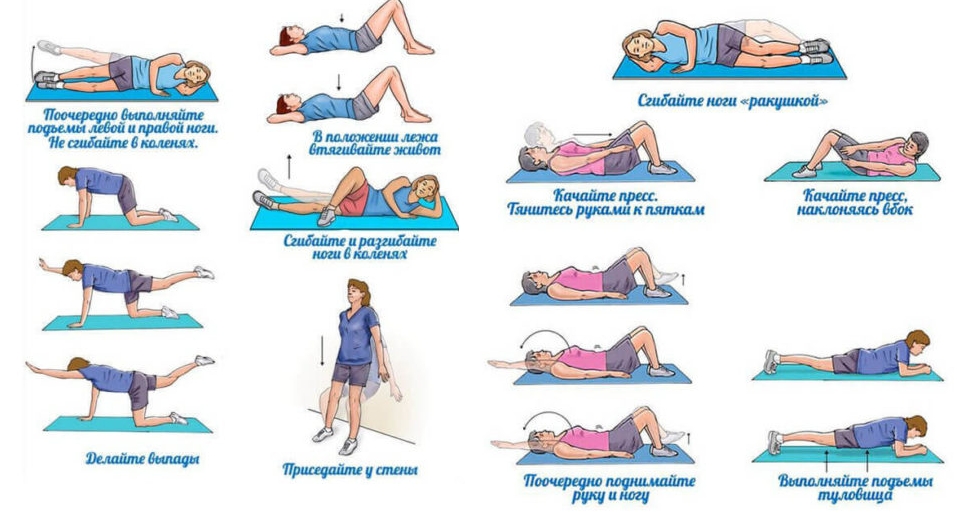
ЛФК
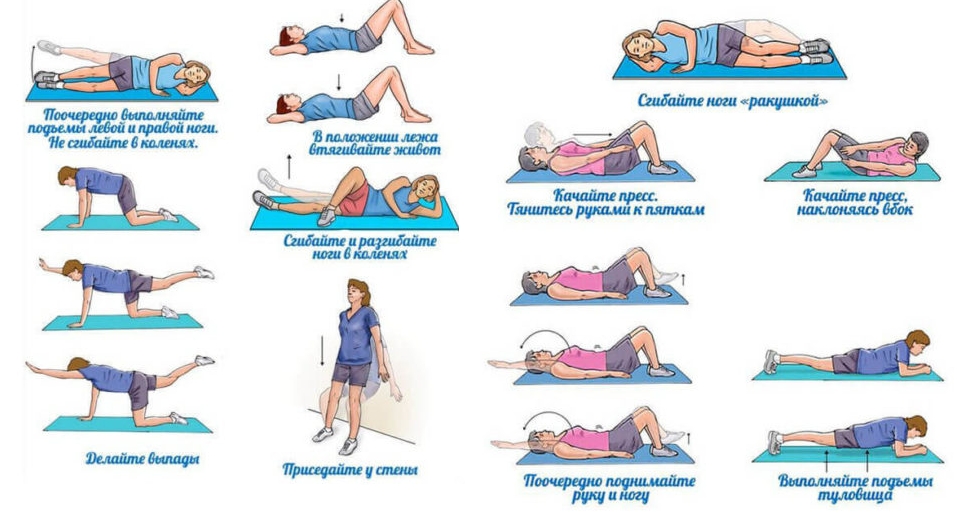
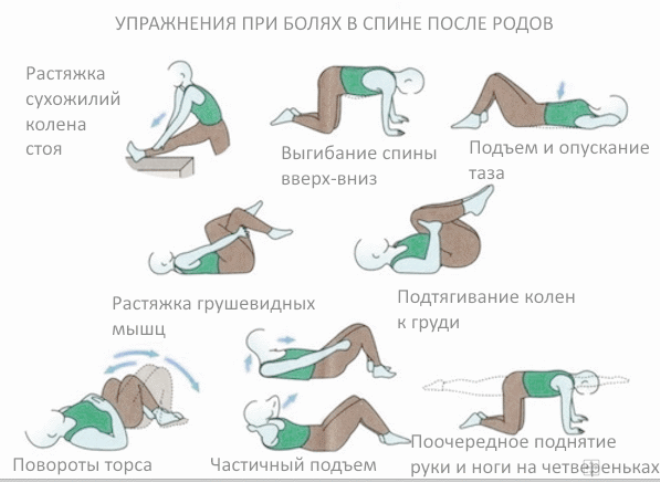
Через неделю после родов можно приступать к выполнению несложного комплекса, направленного на укрепление мышц брюшного пресса и спины, растяжение мышечного аппарата ног. Упражнения ликвидируют спазмы, улучшают кровоснабжение, увеличивают объем движений в суставе.
Какое проводится лечение?
Врач может назначить такие комплексные меры:
- физиотерапию,
- гимнастику,
- прием различных препаратов,
- соблюдение диеты,
- применение народных средств терапии,
- ношение бандажа и использование ортопедического матраца для сна.
https://youtube.com/watch?v=baIw-jnAqUo
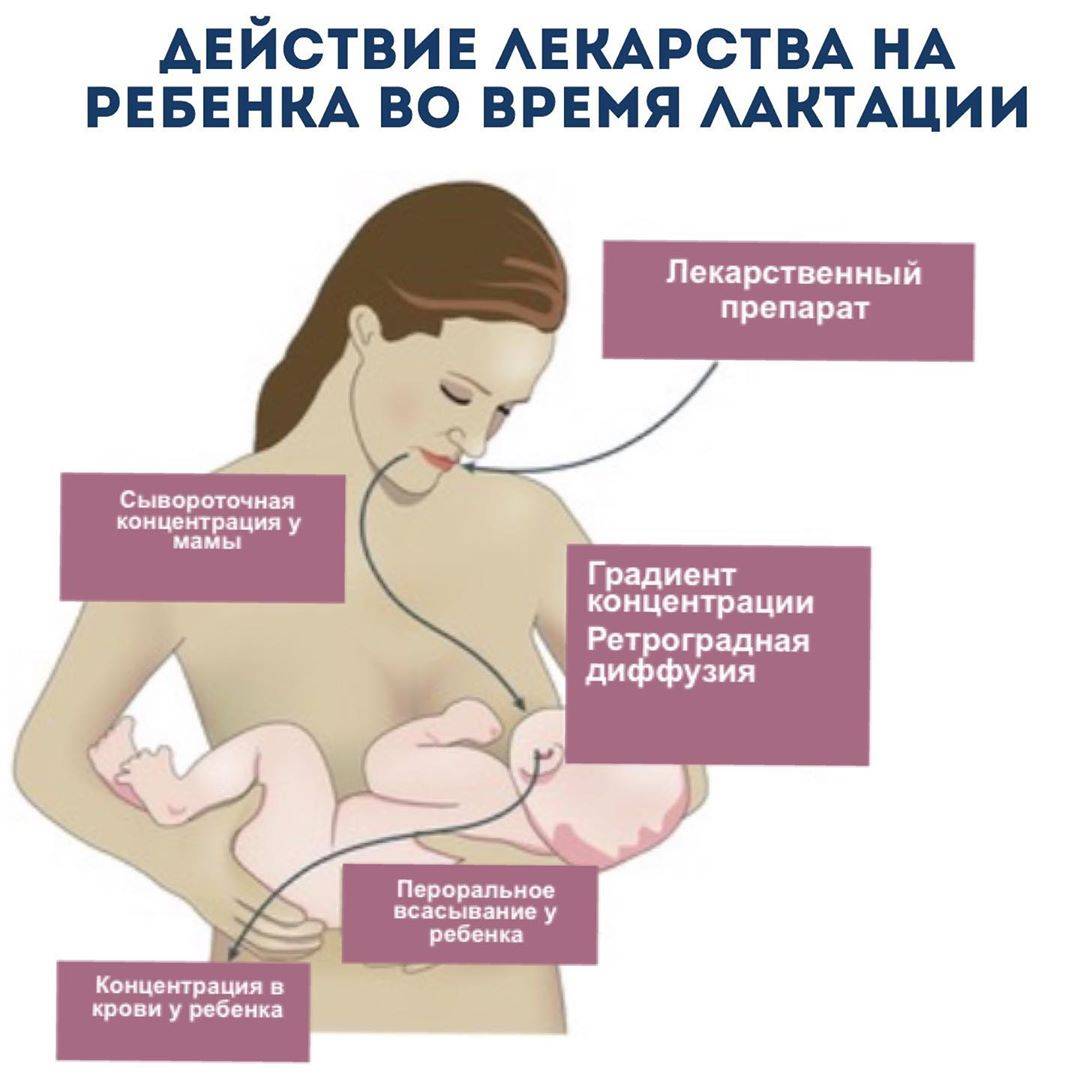
Грудное вскармливание — это период, когда желательно избегать медикаментозного лечения. А также необходимо следить за своей осанкой, не поднимать тяжелого, заниматься укреплением и растяжкой мышц. Лечебная физкультура зависит от того, какой сустав, и как сильно воспален. Возможно применение народных средств: отваров, настоев и компрессов. Распространены противовоспалительные травы, витаминные комплексы, мази и гели для облегчения болезненных симптомов, являющиеся безопасными при кормлении грудью.
Почему бронхит опасен?
Вследствие этой болезни сильно ухудшается проходимость бронхов, что снижает уровень вентиляции легких. Недостаток кислорода негативно сказывается на работе всех систем организма, притупляет мозговую активность, что внешне проявляется слабостью, вялостью, отсутствием желания заниматься даже любимыми делами.
Вторая причина опасности заболевания – его возможный переход в пневмонию. Несмотря на плохую проходимость бронхов, бактерии и вирусы все равно могут продвигаться по ним в легкие. Осев на плохо снабжаемых кислородом внутренних поверхностях, они размножаются, вызывая воспаление.
Важно! При отсутствии терапии или неправильном лечении бронхита пневмония – одно из самых частых осложнений у детей разного возраста