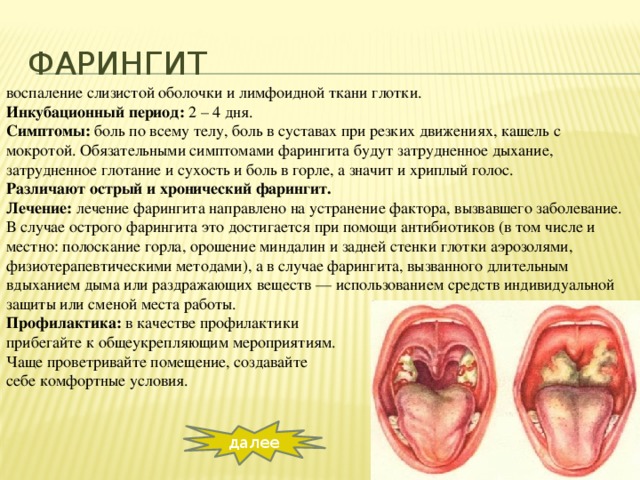
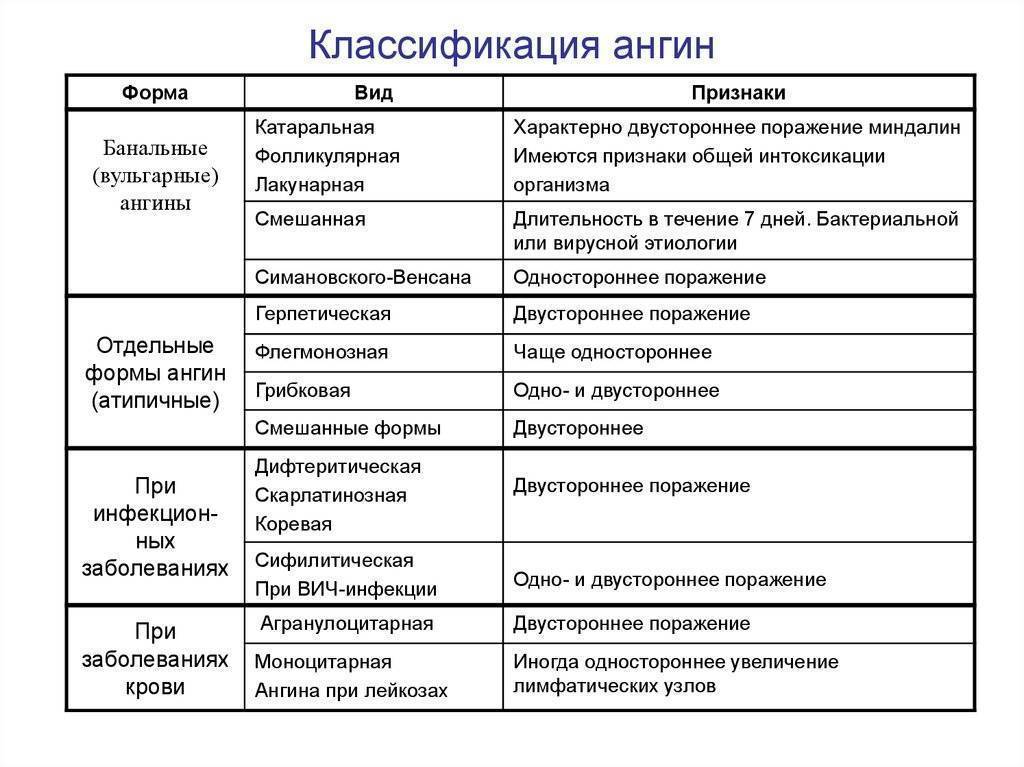
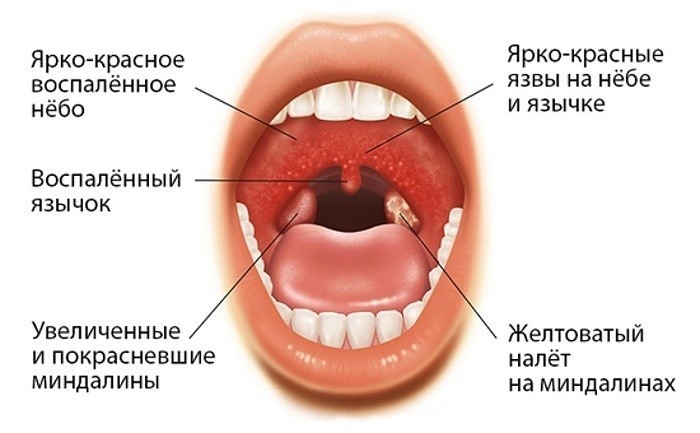
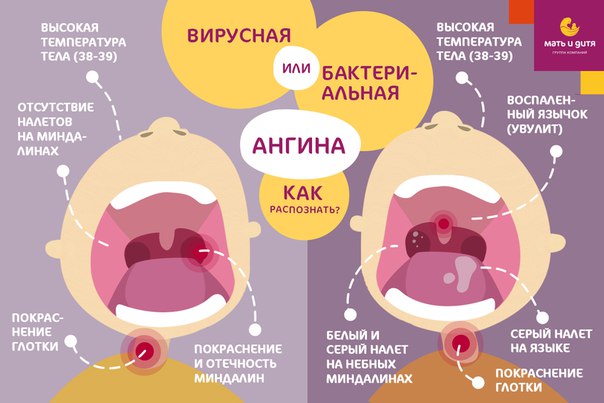
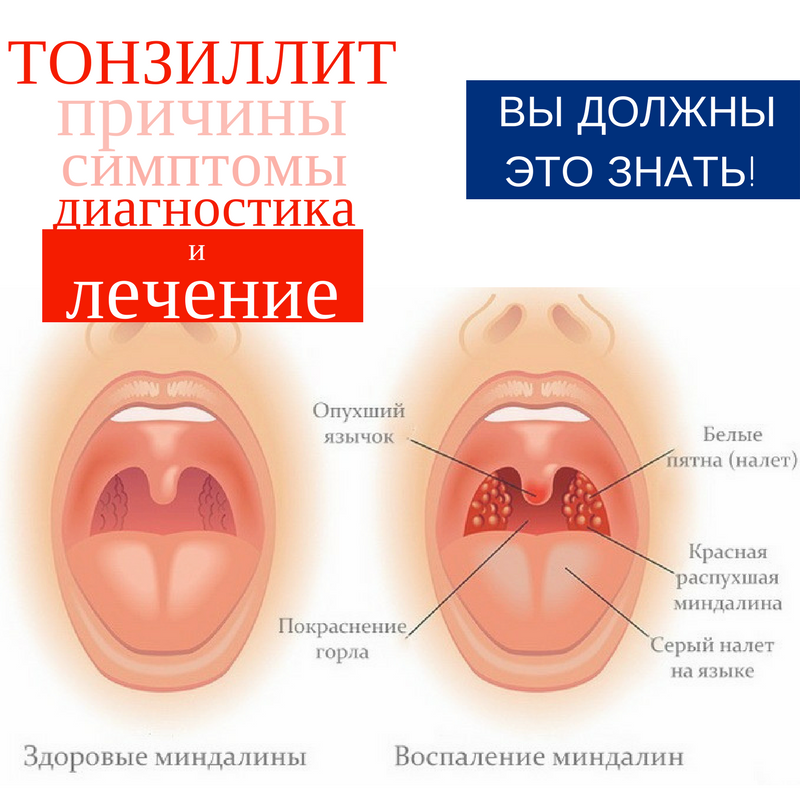
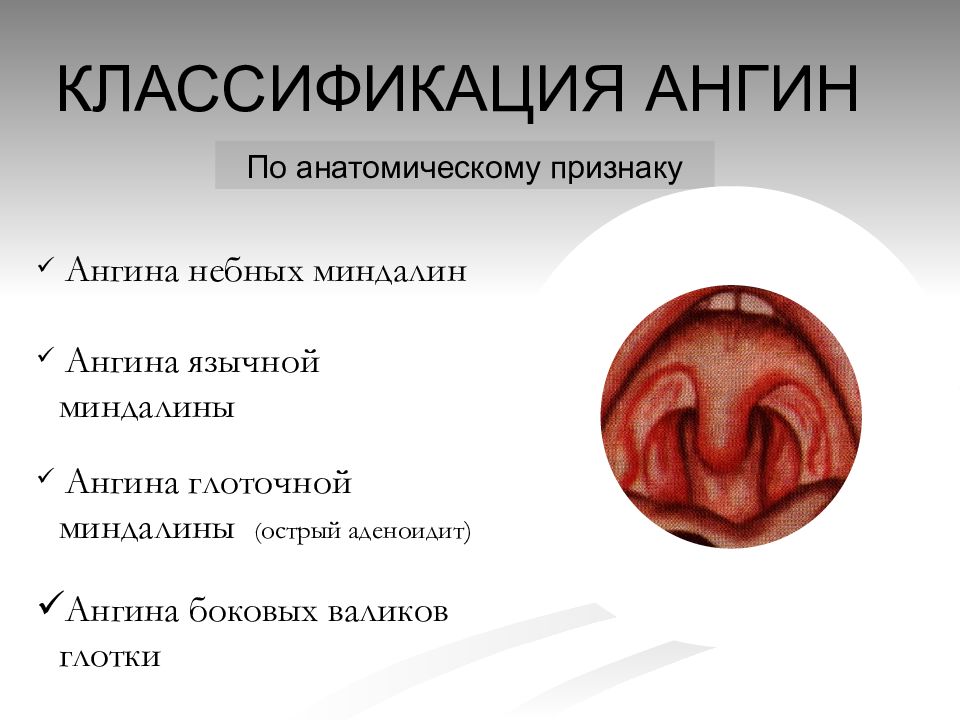
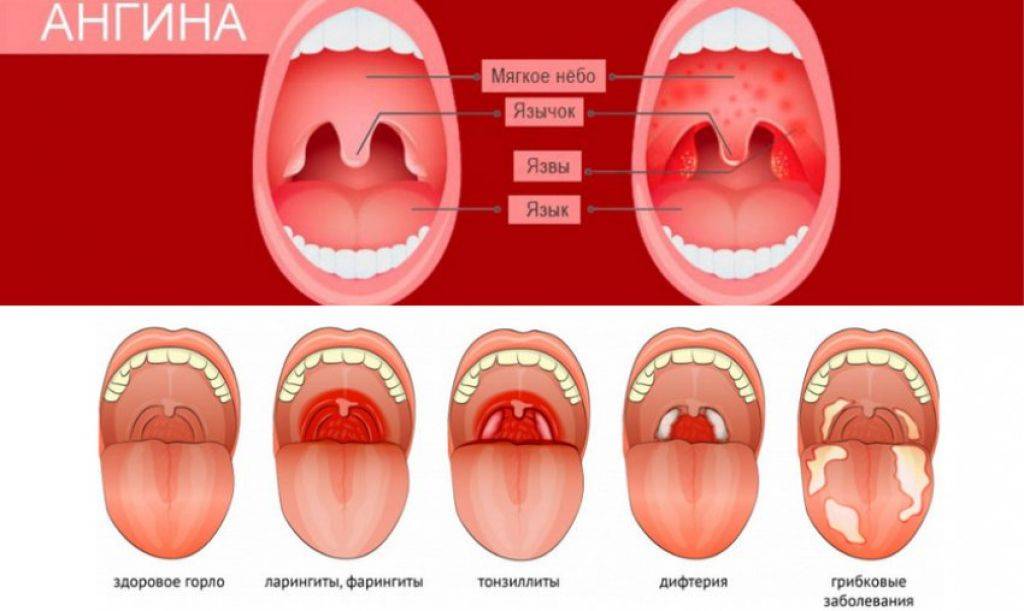
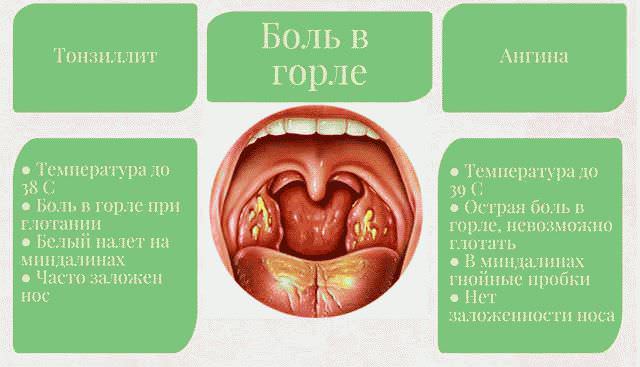
Что такое стрептококковый тонзиллит?
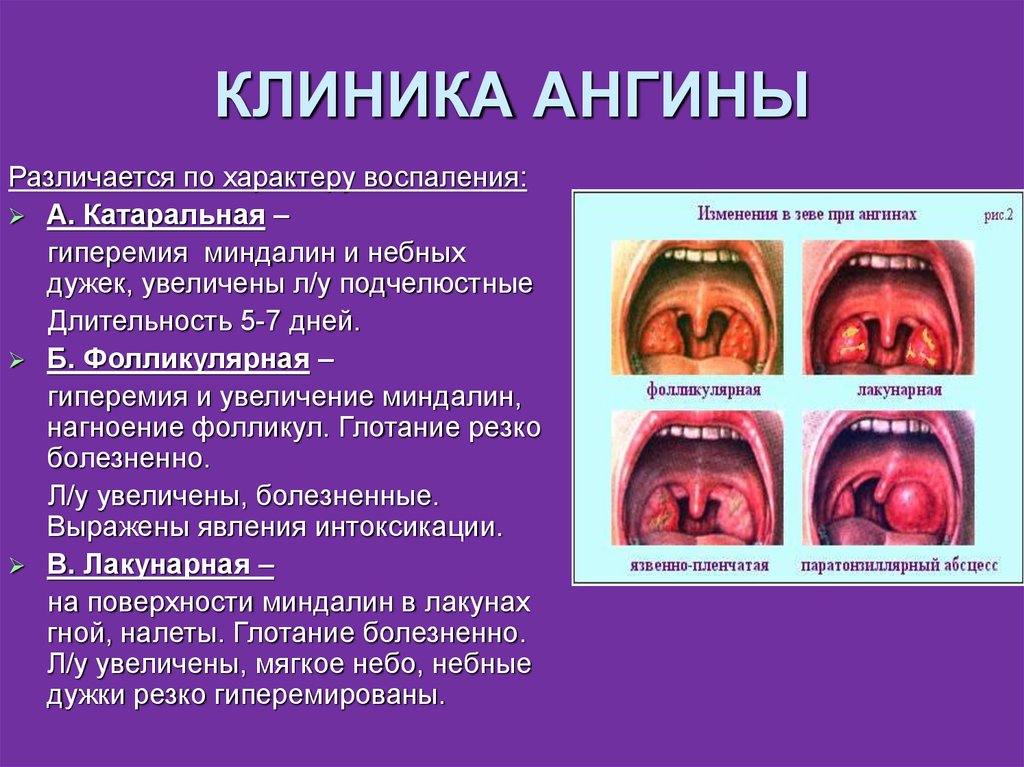
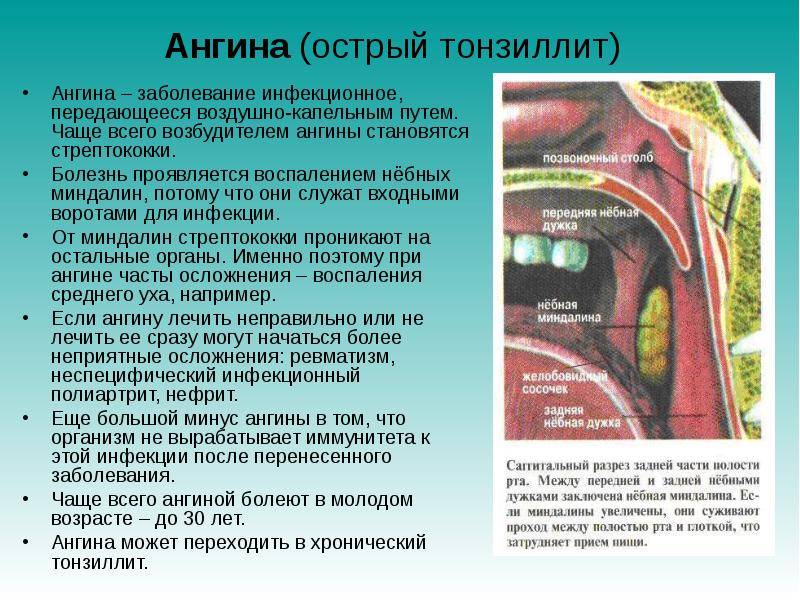
Стрептококковый тонзиллит может проявляться в форме лакунарной и фолликулярной ангины у детей. Стрептококковый тонзиллит – это серьезное заболевание, что обусловлено, во-первых, быстрым распространением ее возбудителя и, соответственно, высокой заразностью, а, во-вторых, риском развития серьезных осложнений. Местными осложнениями являются абсцессы и гнойный лимфаденит, требующие экстренного хирургического лечения. Среди системных осложнений наибольшее значение имеет острая ревматическая лихорадка, развивающаяся на 2-3-й неделе болезни, реже наблюдаются гломерулонефрит, бактериальный эндокардит, синдром стрептококкового токсического шока, менингит, некротизирующий фасциит. Ребенок с ангиной (тонзиллитом), вызванной стрептококковыми бактериями, является заразным для окружающих уже на ранней стадии болезни и без лечения может оставаться таковым в течение еще 2 недель. Лечение стрептококковой ангины антибиотиками сокращает заразный период от 24 до 48 часов после начала антибактериальной терапии.
Лечение
При появлении первых симптомов ангины следует обратиться за помощью к доктору. Опытные отоларингологи проводят ряд исследований, после чего назначают терапию. Помимо визуального осмотра и пальпации лимфатических узлов, иногда требуется сдать ряд анализов. К ним относят общий анализ крови и мочи, а также мазки из полости зева и носа. Это необходимо, чтобы с точностью определить патогенную микрофлору, вызвавшую заболевание.
Лабораторные анализы крови и мочи помогают определиться в состоянии пациента. Зачастую человек может даже не чувствовать, насколько он болен, продолжая работать в активном режиме. Протокол исследования покажет его состояние и остроту воспаления.
Осмотр с зеркалом и специальным шпателем врачом называют фарингоскопиеей. Этот метод предполагает визуальный осмотр зева с изучением характера налёта на миндалинах. Если необходимо снизить активность рвотного рефлекса, применяется местный анестетик.
Без качественной диагностики нельзя назначить хорошего лечения, которое поможет справиться с болезнью. И сделать это может только врач.
Проблема в том, что каждый тип ангины предполагает особую терапию. Так, например, бактериальное поражение вылечивается антибиотиками широкого спектра действия, но на вирусную таблетки никак не повлияют, только принеся урон организму пациента. Именно поэтому важен комплексный подход к диагностике с определением возбудителя болезни и предписанием врача о лечении.
Помимо основного препарата для лечения ангины, который воздействует непосредственно на возбудителя, применяется также симптоматическое лечение. Если беспокоят сильные боли или повышение температуры, используют анестетики и жаропонижающие препараты.
Острая форма болезни лечится в стационаре под строгим контролем доктора. В остальных случаях можно проходить терапию в домашних условиях. Длительность лечения зависит от состояния пациента, но не превышает двух недель. На это время нужно ограничить общение с домочадцами, чтобы не распространять болезнь, исключить пользование одной посудой и средствами гигиены, носить средства защиты при общении.
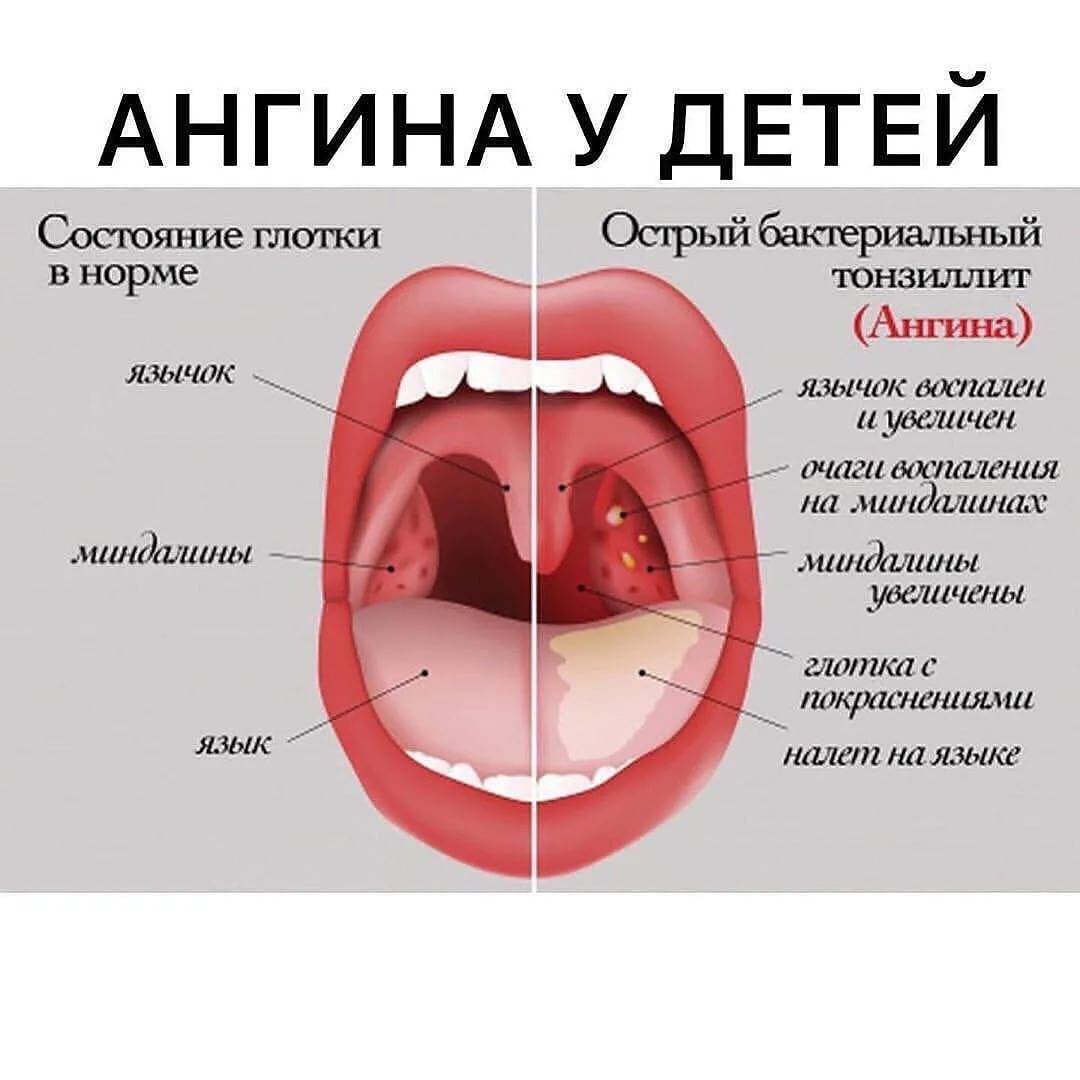
Ангина у детей быстро диагностируется даже родителями самостоятельно. Достаточно просто заглянуть в рот к малышу и понять, почему он капризничает, не ест и не пьёт воду. Как правило, маленькие дети много плачут, так как испытывают дискомфорт и боль при глотании, но не могут сказать, что у них болит. Помощь должна быть немедленной и грамотной. Для этого не занимайтесь самолечением, а обратитесь к педиатру, который назначит качественную терапию.
Профилактика Ангины у детей:
1. Соблюдение правил личной гигиены. У каждого должно быть свое полотенце, посуда, туалетные принадлежности, в особенности у больных.
2. Мероприятия по общей гигиене. Больной должен быть изолирован от других членов семьи и от коллектива.
3. Рациональное питание. Больные и здоровые люди должны питаться согласно возрастным потребностям, пищей, содержащей достаточное количество белков, углеводов и жиров.
4. Своевременное обнаружение и лечение гельминтов и хронических инфекций: пиелонефрита, кариеса, хронической ангины, гайморита, гнойных поражений кожи.
5. Закаливание. Закалять ребенка нужно с детства, но начинать закаливание не поздно в любом возрасте. Используют такие методы как обливание, обтирание, плавание, контрастный душ, хождение босиком и пр. В период обострения заболеваний закаливание запрещено.
6. Укрепление местного и общего иммунитета различными средствами.
Местный иммунитет. Следует избегать повреждения повреждение слизистых оболочек сухим и теплым воздухом; избегать частого применения местных антисептиков для горла. Воздерживаться от употребления прохладных и холодных напитков не стоит. Они приводят в тонус слизистую.
Для повышения защитных сил организма применяют препараты, которые стимулируют клеточный и гуморальный иммунитет (интерфероны, тималин, ликопид), имуномодуляторы бактериального происхождения (бронхомунал, рибомунил), витамины.
7. Профилактика обострения хронической ангины, вызванной бета-гемолитическим стрептококком группы А (БГСА). Для профилактики применяют бицилин 3 или 5, репарпен. С их помощью за несколько недель в организме создается депо антибиотика. Это позволяет предотвратить рецидивы ангин у детей, носителей БГСА, или склонных к заражению им.
Отличия от поражения вирусом герпеса
Клинические проявления герпангины и герпеса похожи, но при герпангине пузырьки и афты располагаются на дужках и мягком нёбе, а при герпесе — преимущественно на слизистых оболочках твёрдого нёба, щёк, губ, языка и дёсен. Кроме того, при герпангине все высыпания появляются практически одновременно и так же синхронно переходят в следующую стадию (пузырьки в афты). При герпесе элементы возникают в разное время, поэтому на слизистой оболочке в любой момент наблюдений соседствуют пузырьки и афты .
У детей герпангина распространена намного шире, чем герпес, поэтому её рассматривают как более вероятное заболевание . Чтобы поставить точный диагноз, проводят серологические и вирусологические анализы. У пациента берут сыворотку и глоточный смыв, а затем направляют материалы в лабораторию, где определяют возбудителя инфекции .
Тонзиллит у детей
Тонзиллит у детей протекает более бурно, чем у взрослых. Дети первых 5-6 лет жизни могут переносить тонзиллиты по нескольку раз в год.
Если иммунитет у ребенка не справляется с инфекцией, уже в детском возрасте формируется хронический тонзиллит. Нередко, тонзиллитами болеют дети с лимфатико-гипопластическим диатезом (незрелым иммунным ответом). Такие дети легко простужаются и много болеют при посещении детских дошкольных учреждений. У них увеличены лимфатические узлы, иногда многих групп одновременно, кожа как правило бледная, могут быть «синяки» под глазами.
Из-за частых простуд, педиатры переводят таких детей в группу часто болеющих. Желательно, перенести посещения детского сада для таких детей на более зрелый возраст – 5-6 лет. Предупредить развитие простудных заболеваний и формирование хронического тонзиллита у этой группы детей поможет бережное последовательное закаливание и общеукрепляющие процедуры.
Острый тонзиллит у детей до 3 лет как правило вирусной природы. У детей старше 5 лет – бактериальный или смешанной природы. В возрасте 5-10 лет основным бактериальным возбудителем острого тонзиллита у детей является стрептококк. *, **
Энтеровирусная инфекция может стать частой причиной острого тонзиллита у детей в конце лета и сентябре. Она сопровождается кожными высыпания в области рта и/или стоматитом, сыпью на руках и ногах/ягодицах, нередко рвотой и/или поносом.
В осенне-зимний период тонзиллит может быть связан с вирусным инфекционным мононуклеозом. Мононуклеоз длительно текущее заболевание, с периодами подъема температуры. Иммунитет при мононуклеозе требует особого внимания.
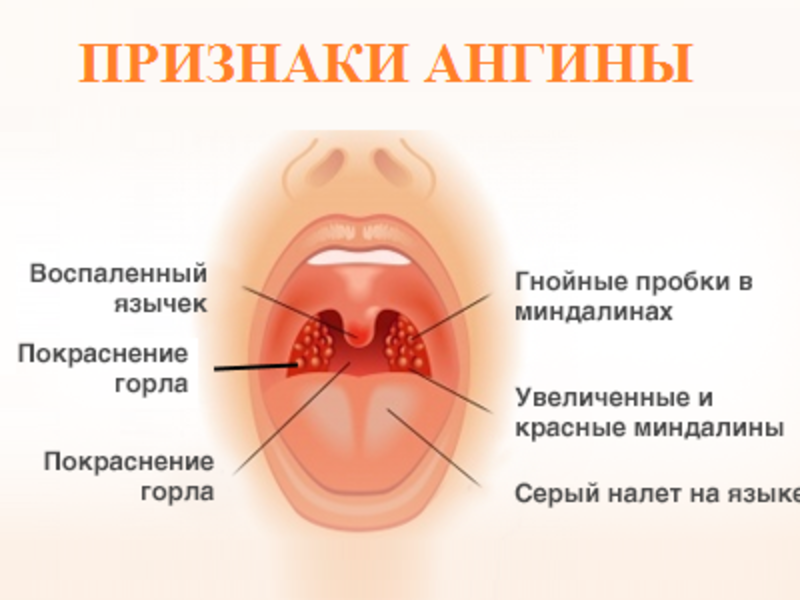
При остром тонзиллите у детей состояние обычно резко нарушено, отмечается сильная слабость и боли в мышцах. Температура высокая – от 38 градусов и выше. Кожа бледная, влажная. На пике лихорадки кожа может быть сухой. Ребенок может отказывать от приема пищи как из-за слабости, так и из-за выраженных болей в горле. Миндалины резко увеличены, на их поверхности могут быть гнойнички – фолликулы, в лакунах скопление гноя. Ткани глотки сильно отечные, могут быть жалобы на боли в ушах.
Острый тонзиллит должен лечиться под наблюдение врача педиатра.
Диагностика тонзиллита
Перед тем, как лечить болезнь, нужно выяснить не только форму (острая или хроническая), но также причину и характер воспалительного процесса. Острый тонзиллит у взрослых чаще вызывают бактерии (стрептококки, пневмококки, стафилококки и другие).
Факторами, предрасполагающими к развитию инфекции, являются: переохлаждение, ослабление иммунной системы, травмирование миндалин, аллергия.
Диагностика тонзиллита: ***
- общий анализ крови (для исключения инфекционного мононуклеоза и заболеваний крови)
- мазки из зева на дифтерию
- общий анализ мочи (для исключения гломерулонефрита)
Хронический тонзиллит развивается на фоне ослабленной иммунной реакции при частых ангинах, острых респираторных вирусных инфекциях. Одна из главных причин развития заболевания – неадекватное лечение острой формы болезни.
Стандарт лечения тонзиллита (от лат. tonsollitae – миндалевидные железы)
Острый тонзиллит (ОТ) – воспаление небных и глоточной миндалин, которое является наиболее частым проявлением инфекционного заболевания.
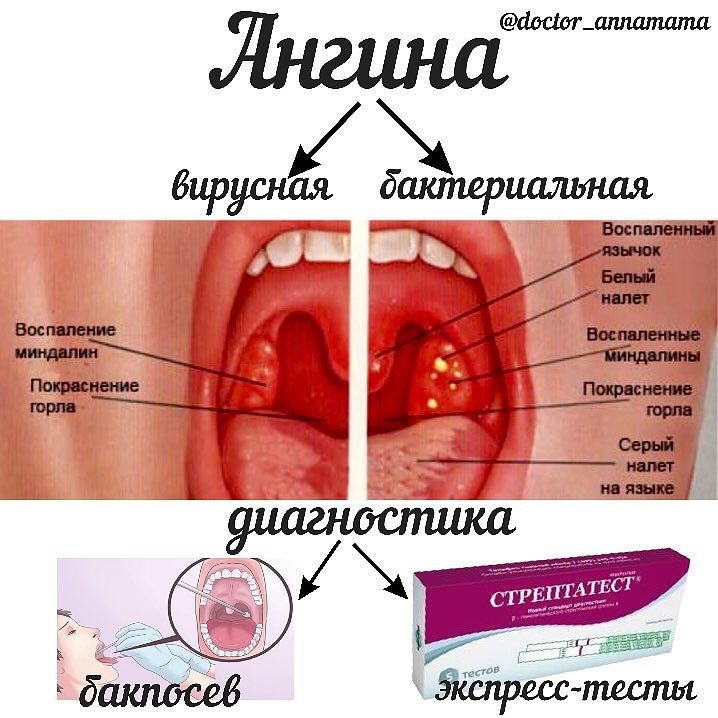
При этом боль в горле — самая частая причина самолечения или обращения к ЛОР-врачу. Чаще всего ОТ вызывают вирусы, поэтому назначения антибиотиков внутрь (системно) не всегда целесообразно. Однако встречается небезобидный вариант, который вызывается β-гемолитическим стрептококком группы А (БГСА). Поэтому, прежде, чем начинать лечение, необходимо выявить, есть или нет возбудитель стрептококковой инфекции в горле. От этого зависит назначение системных антибиотиков с целью для устранения опасного возбудителя, профилактики поражения сердца, суставов, почек и других осложнений, который он может вызывать.
Таким образом, антибиотики требуются только при наличии стрептококкового (БГСА) ОТ (за исключением случаев дифтерии, гонококкового тонзиллита и т. д.). Определяют бактериальный тонзиллит с помощью экспресс-тестирования или бактериологического исследования мазка с небных миндалин и задней стенки глотки.
Системные антибиотики не нужны при вирусном ОТ. Здесь используются лекарственные средства местного назначения. Цель местного лечения — быстрое уменьшение выраженности боли и воспаления, снижение отечности тканей, ускорение выздоровления, а также профилактика вторичного инфицирования поврежденной слизистой оболочки.
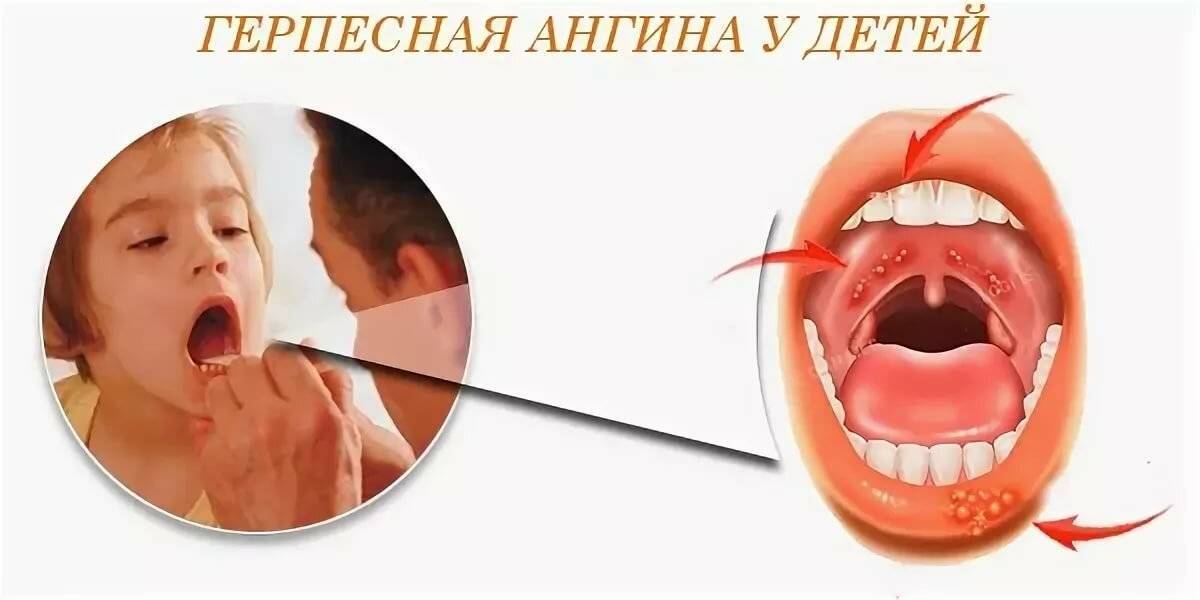
Симптомы герпангины у детей
Появлению признаков заболевания предшествует латентный период продолжительностью 1–2 недели с момента заражения. В это время вирус активно размножается в организме. Затем, как правило, болезнь начинает развиваться бурно, с острыми первыми симптомами.
Резкий подъём температуры.
Появление на слизистой оболочке в области задней стенки глотки и гортани сыпи красного цвета, которая быстро превращается в пузырьки с жидкостью.
Через 2–3 дня пузырьки лопаются, и на их месте возникают язвочки (афты). Изъязвления болезненны, боль в горле усиливается при глотании.
Повышенное слюноотделение из-за повреждения рецепторов ротовой полости.
У грудных детей на фоне лихорадки могут возникать судороги.
Выраженные симптомы обычно держатся не дольше недели, но ребёнок остаётся заразным до полного выздоровления. Особенно опасны 3–5-й дни с начала активной фазы данного заболевания .
Профилактика герпетической ангины
Меры предосторожности позволяют существенно снизить риск заражения. По сути, они сводятся к соблюдению повседневных санитарно-гигиенических норм:
отказ от посещения людных мест при неблагоприятной эпидемиологической обстановке;
тщательное мытьё рук после прихода с улицы;
мытьё овощей и фруктов;
покупка молочной продукции только в герметичной упаковке .
Герпетическая ангина у детей — заболевание не самое опасное, однако требующее от родителей бдительности во время активной фазы. Чтобы вызываемые вирусом осложнения не навредили детскому организму, необходимо постоянно контролировать состояние ребёнка и при его ухудшении незамедлительно обращаться к специалистам.
Список источников:
Царькова С. А., Мороз Г. А., Бируля Н. И. Ведение детей с энтеровирусным везикулярным стоматитом/герпангиной на амбулаторном этапе оказания медицинской помощи. Доклад для Всероссийского ежегодного конгресса «Инфекционные болезни у детей: диагностика, лечение и профилактика». СПб, 2018. // URL: https://congress-ph.ru/common/htdocs/upload/fm/detinf/18/oct-2018/prez/116.pdf (дата обращения: 05.11.2020 г.).
Голованова И. Н. Статья о герпангине. // URL: https://gerpesa.net/1425-gerpeticheskaya-angina (дата обращения: 05.11.2020 г.).
Режим при скарлатине
- Нужно следить за деятельностью кишечника, потому что в начале болезни часто наблюдаются запоры. Тогда необходимо прибегнуть к очистительной клизме. В дальнейшем стул будет самостоятельным и ежедневным.
- Через 3-4 дня с начала болезни станет заметна некоторая активность ребенка, его начинает тяготить постельный режим. Но прекращать его пока нельзя. В этом случае нужно занять ребенка книгами, картинками, рисованием.
- На 3—4-й день болезни состояние ребенка улучшается, ребенок проявляет активность, неохотно соблюдает постельный режим, но нужно пока еще продолжать. В таких случаях ребенка занимают книжкой, картинками, рисованием.
- Даже, при нормализации температуры, исчезновения сыпи и ангины отменен постельный режим может только врачом, так как в этот период скарлатины иногда отмечаются изменения со стороны сердца и сосудов, и в некоторых случаях раннее вставание с постели принесет лишь вред.
- Нужно создать вокруг больного ребенка спокойную обстановку, так как дети могут быть в это время раздражительны и возбудимы.
- В этот период при хорошей погоде рекомендуется начать прогулки с детьми на улице. Летом прогулки могут быть неограниченными по продолжительности. Зимой продолжительность прогулок может быть не более 30 минут с постепенным увеличением.
- Ослабленному болезнью ребенку необходим отдых днем в течение 2—3 часов. Лучше отдыхать на свежем воздухе или в комнате с открытыми окнами.
Каждая мать, ухаживая за больным ребенком, внимательно следит за его поведением и старается заметить все изменения в его состоянии. С этой целью полезно вести дневник, в котором следует отмечать колебания температуры в течение дня, жалобы ребенка, его настроение, поведение, а также выполнение врачебных назначений.
Лечение Ангины у детей:
Больные стрептококковой ангиной, как правило, проходят лечение дома. При тяжелых формах и осложнениях больных госпитализируют. Также госпитализация показана детям, у которых трудно исключить дифтерию ротоглотки. Больные должны быть помещены в бокс. Рекомендуется придерживаться постельного режима на протяжении 5-6 суток, принимать механически щадящую пищу, поливитамины.
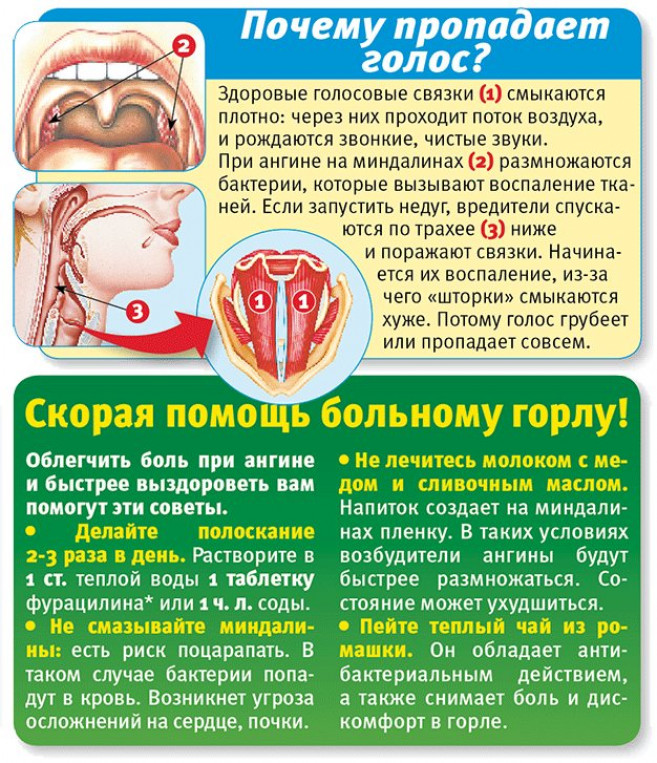
Ротоглотку полоскают отварами эвкалипта, ромашки, зверобоя, шалфея, растворами линимента 5% циклоферона, калия перманганата, фурацилина и т. д. Обязателен прием антибиотиков по назначению лечащего врача. Легкие и среднетяжелые формы лечатся, как правило, феноксиметилпенициллином, моксиклавом, эритромицином, азитромицином в дозах, согласно возрасту. Если у ребенка непереносимость антибиотиков, для лечения применяют сульфаниламидные препараты, такие как лидаприм, бактрим и т. д.
Как диагностировать ангину?
Основным методом постановки правильного диагноза остается посев мазка зева на гемолитический стрептококк. В настоящее время разработаны экспресс-методы, позволяющие выявить этот возбудитель в 90% случаев. Но даже, если микробиологический анализ проводится стандартным способом выращивания колонии микроорганизмов на специальных средах, лучше дождаться его результатов до назначения лечения ангины у детей антибиотиками. Поспешность здесь не оправдана, так как доказано, что начало лечения ангины у детей этими лекарственными средствами на 2-3-й день болезни эффективно предотвращает ее осложнения.
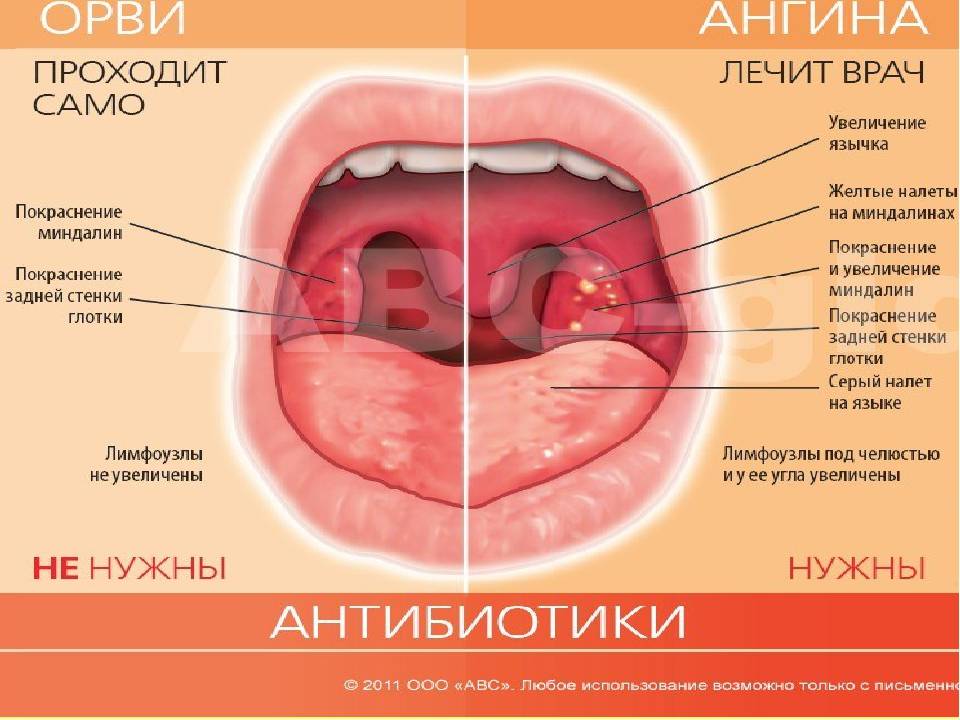
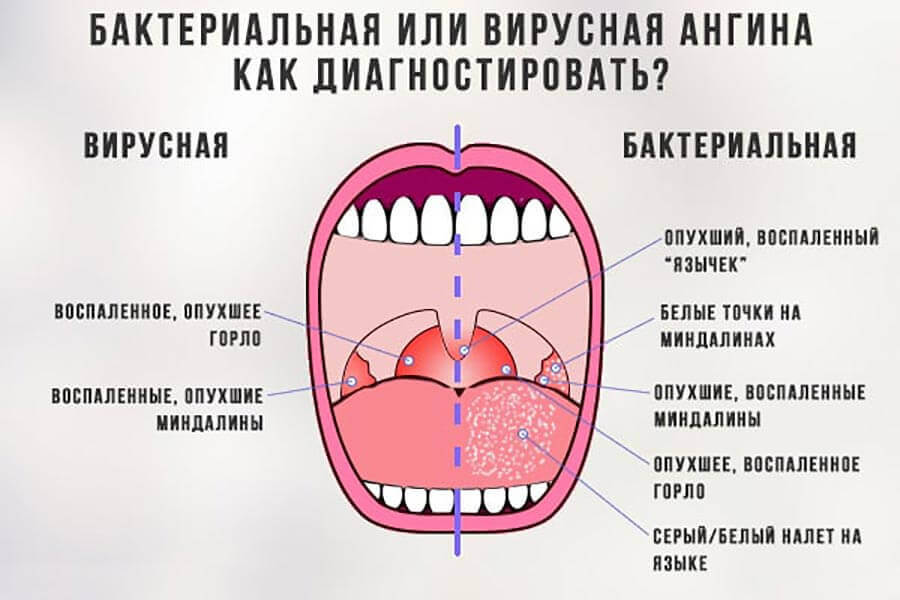
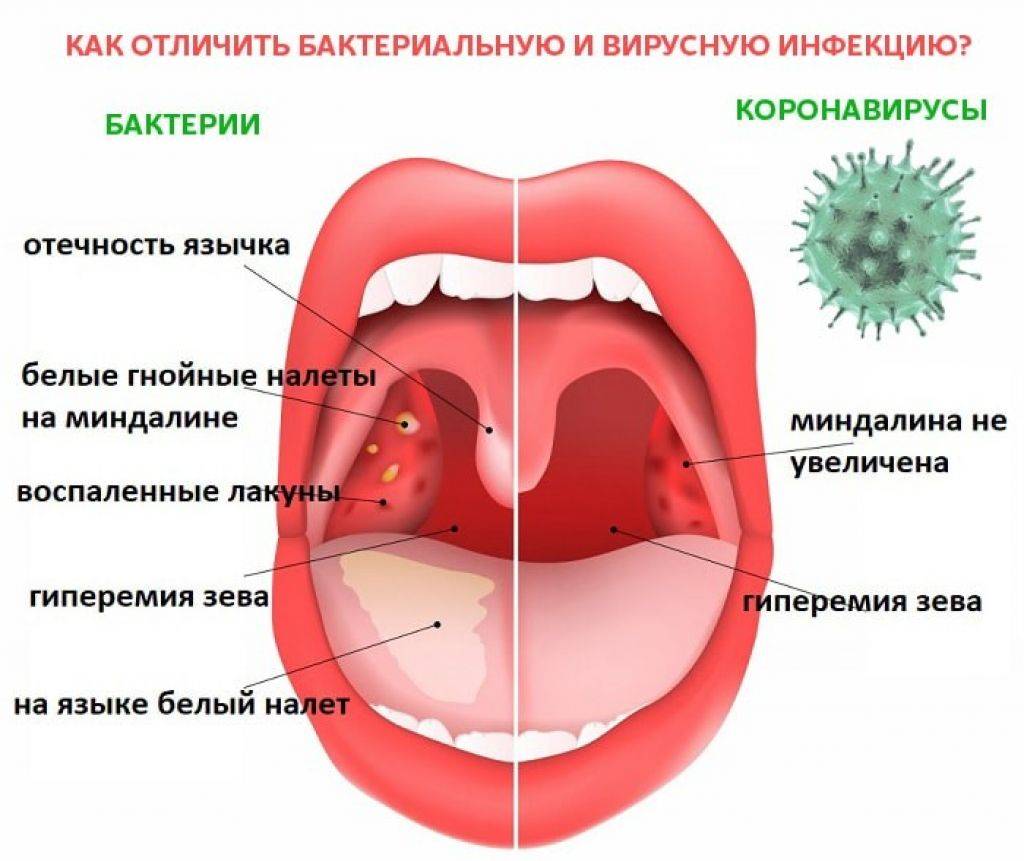
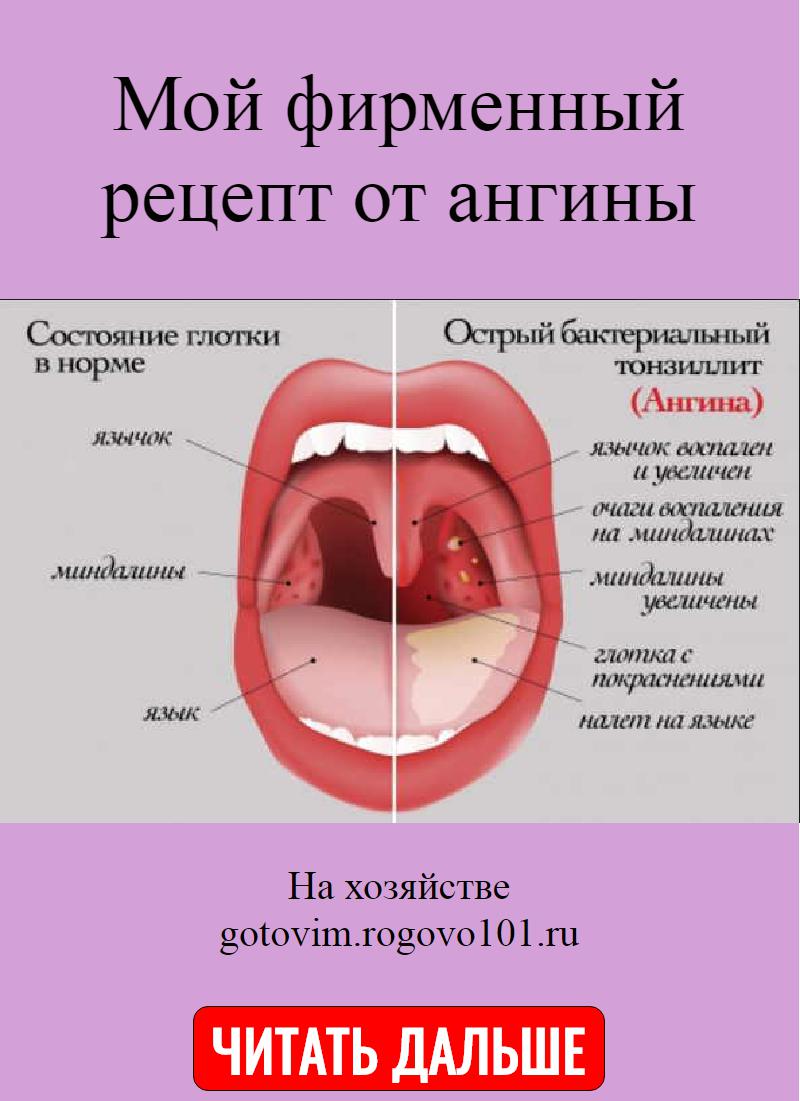
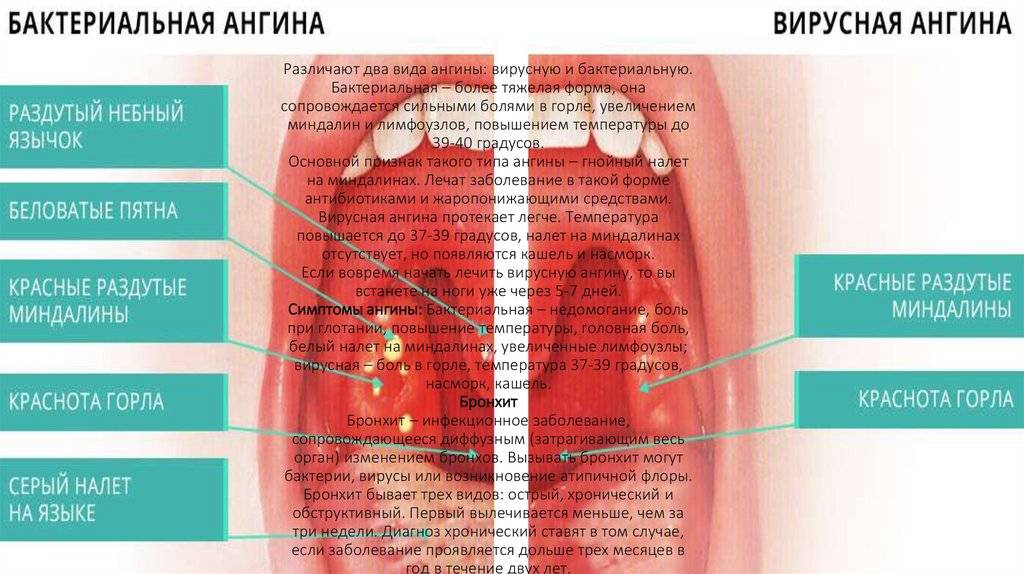
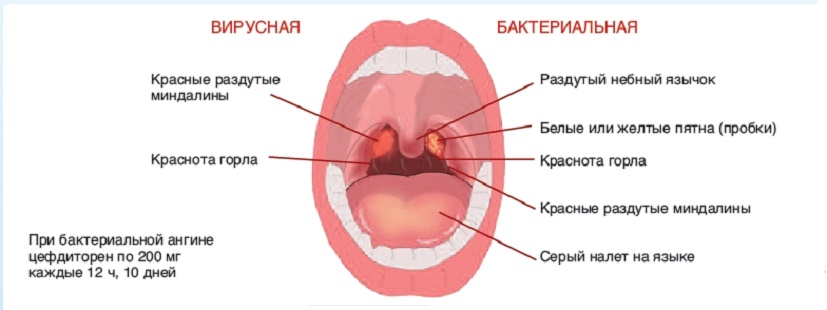
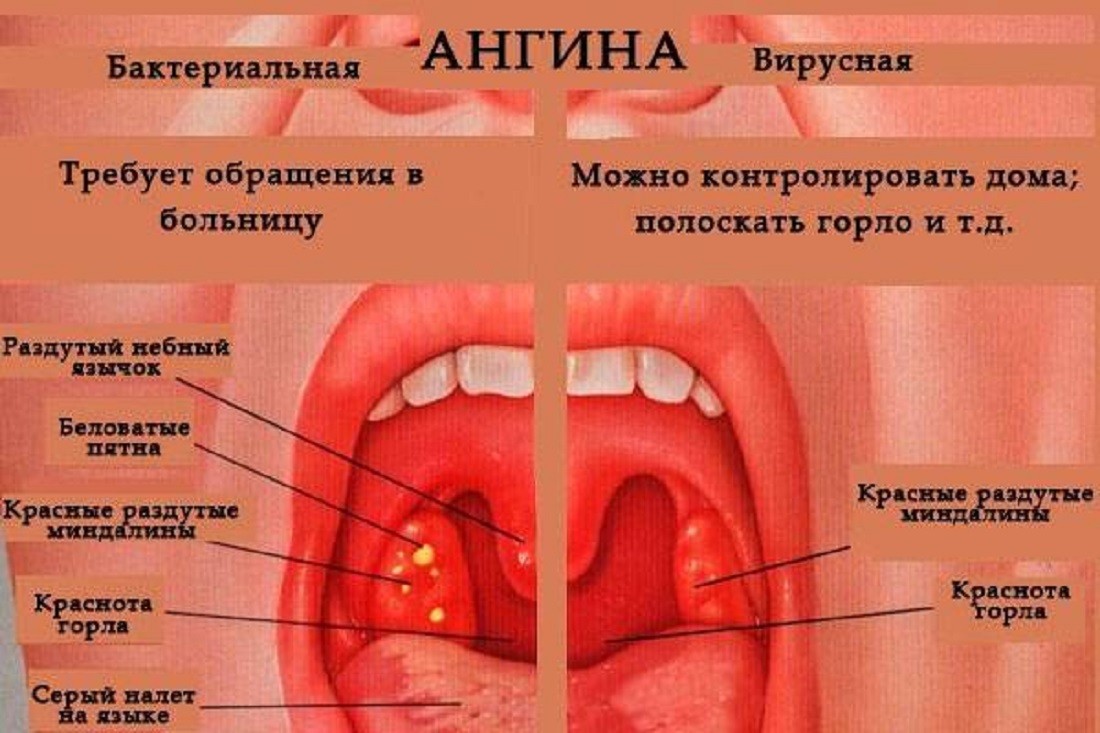
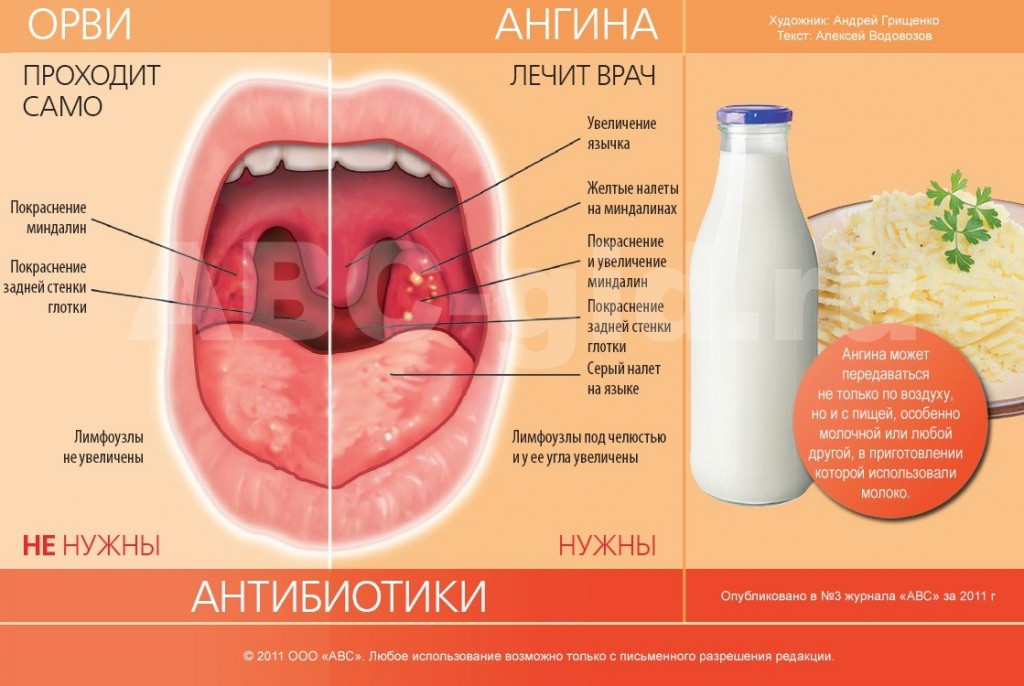
Различить вирусные и бактериальные формы острого тонзиллита врачу помогает хорошее знание особенностей клинической картины. Если болезнь вызвана вирусам, то обычно у детей при ангинне присутствуют следующие симптомы: кашель, насморк и другие катаральные явления, миндалины имеют красный цвет и покрыты рыхлым белым налетом, на задней стенке глотки видна слизь (ринофарингит), часто наблюдается конъюнктивит. Стрептококковый тонзиллит отличается от вирусного отсутствием кашля и минимальными катаральными симптомами, но иногда на его фоне отмечается болезненностью лимфоузлов.
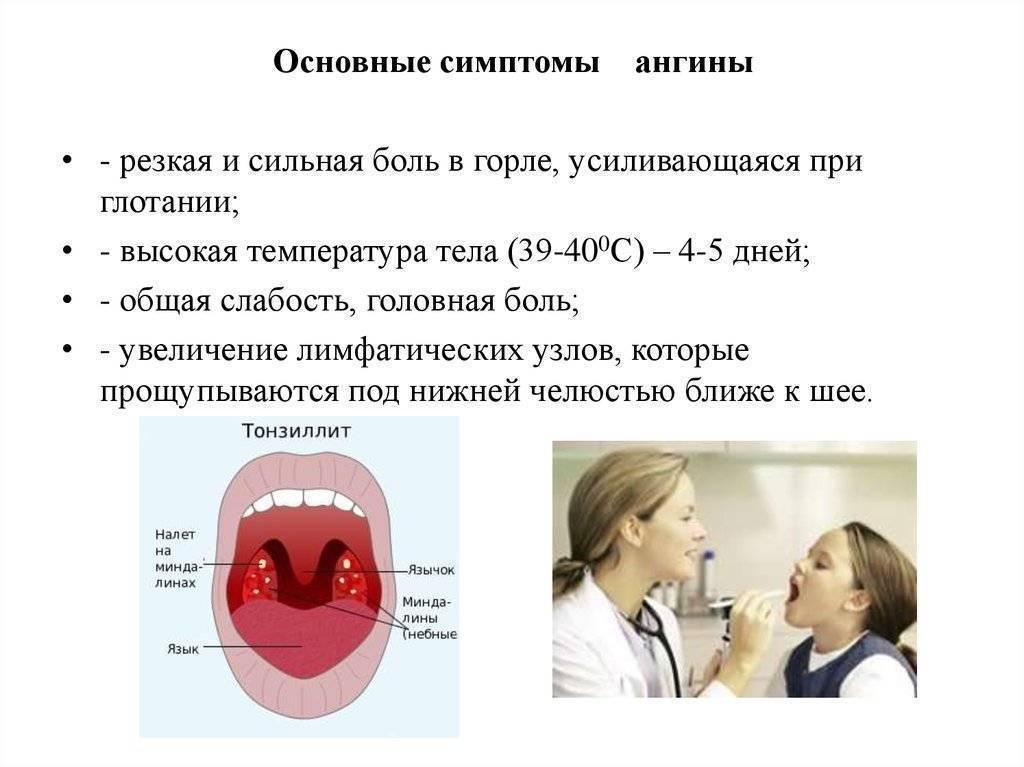
Симптомы ангины
Симптоматика ангины достаточно разнообразна. Так, есть вполне типичные симптомы, которые встречаются очень часто и прямо указывают на ангину. А есть нетипичные или индивидуальные, которые могут быть характерны и для других заболеваний. Остановимся на наиболее распространенных:
- повышенной температуре тела (свыше 38 градусов);
- болезненных ощущениях в горле (особенно при глотании);
- образовании гнойничков на миндалинах (видны при первичном осмотре);
- воспалительном процессе в области миндалин и глотки (также видно невооруженным глазом);
- общем слабом состоянии (недомогание – один из главных симптомов ангины, хоть и не вполне типичный);
- ломоте в суставах (не всегда);
- увеличении лимфоузлов (далеко не всегда).
Важно понять главное: перечисленные симптомы могут иметь место все одновременно, а могут и не иметь вообще (по крайней мере, на взгляд больного), могут напоминать обычную простуду. Так, горло при ангине красное и болезненное, но не всегда
Отсюда вывод – простуда, которая длится более пяти дней, должна подтолкнуть Вас обратиться к врачу.
Ангина: причины развития и основные проявления
Ангина, или острый тонзиллит, — это воспалительное заболевание инфекционного происхождения, при котором поражаются одна или несколько окологлоточных миндалин. Спровоцировать развитие ангины могут такие патогенные микроорганизмы:
- вирусы (простого герпеса, гриппа, парагриппа, Эпштейн-Барра, цитомегаловирусы);
- бактерии ((β)-гемолитический стрептококк).
Нередко родители ошибочно думают, что их малыш заболел ангиной после того, как поел мороженое, перемерз или находился на сквозняке. Эти факторы лишь способствуют присоединению инфекции и развитию тонзиллита.
Независимо от причины, для всех видов острых тонзиллитов характерны следующие клинические симптомы:
- внезапное начало заболевания;
- гипертермия;
- тошнота (может сопровождаться рвотой);
- боль в горле.
Общая интоксикация организма при ангине проявляется повышенной слабостью, утомляемостью, мышечной и головной болью, ломотой в теле.
Для ангины вирусного происхождения свойственно:
- наличие боли в горле без затруднения глотания;
- кашель и насморк;
- осиплость голоса, хрипота;
- отсутствие налета на миндалинах (кроме ангины, вызванной вирусом Эпштейн-Барра) и увеличения лимфатических узлов.
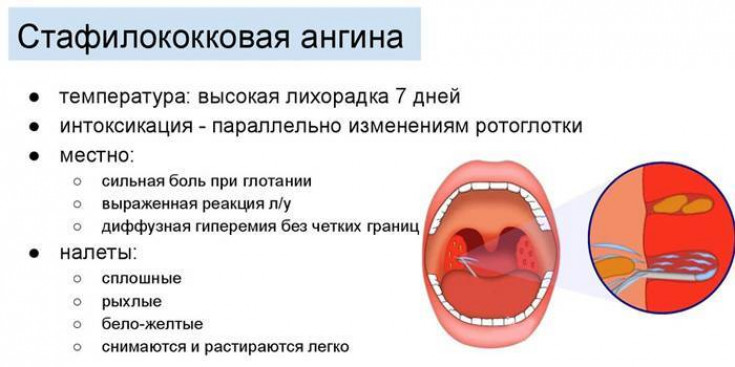
При бактериальной ангине:
- боль в горле сочетается с затрудненным глотанием;
- кашель и насморк отсутствуют;
- на миндалинах образуется налет;
- обязательно наблюдаются увеличение и болезненность шейных лимфатических узлов.
В некоторых случаях бактериальный тонзиллит сопровождается тризмом (спазмом) жевательных мышц, в результате чего ребенок не может открыть рот.
Бактериальные ангины практически не встречаются у детей до трехлетнего возраста.
Частые ангины приводят к значительному ухудшению качества жизни детей, снижению успеваемости в школе, повышенной вероятности развития осложнений.
Осложнения ангины: основные виды
Правильно подобранные антибактериальные препараты уничтожают возбудителя инфекции в воспаленных миндалинах. Если терапия неэффективна, микробы распространяются по организму с током крови или лимфы, в результате чего развивается инфекционно-воспалительный процесс во внутренних органах.
Местные (локальные) осложнения ангины охватывают органы дыхания и ЛОР-органы, о чем свидетельствует появление новых клинических проявлений на фоне временного улучшения самочувствия ребенка.
Чаще всего ангина осложняется следующими состояниями:
- Паратонзиллярный абсцесс (околоминдальный). При формировании гнойника в паратонзиллярной клетчатке глотки появляется нарастающая боль в области поражения, повышается температура, наблюдаются напряжение шейных мышц и затрудненное глотание. Пациент не в состоянии поворачивать голову и полностью открывать рот.
- Отек гортани. Развивается как результат воспалительного процесса в голосовых связках. Характерны затрудненное глотание, осиплость голоса и расстройства дыхания.
- Воспаление среднего уха (отит). Может развиться как одновременно с тонзиллитом, так и спустя несколько дней после окончания его острой стадии.
- Лимфаденит (воспаление лимфатических узлов). В патологический процесс чаще всего вовлекаются подчелюстные узлы, реже — шейные и надключичные.
Кроме того, нелеченая ангина может осложниться трахеитом, бронхитом, воспалением легких.
Местные осложнения переносятся легче, чем системные, однако они приводят к существенному ослаблению иммунитета и удлинению времени выздоровления ребенка.
Системные (общие) осложнения ангины наблюдаются значительно реже, но представляют гораздо большую опасность для детей. Они проявляются поражением таких органов и систем:
- Почки. На развитие почечных осложнений (пиелонефрита и гломерулонефрита) указывают такие симптомы, как учащенное мочеиспускание, боль в области поясницы, появление отеков на лице и ногах, вялость, общая слабость.
- Суставы. Ангина может осложниться ревматоидным артритом и ревматизмом, при которых страдает функция суставов, ухудшается их подвижность, возникает сильная боль.
- Сердечно-сосудистая система. Острый тонзиллит часто приводит к миокардиту и ревмокардиту (основному клиническому проявлению ревматизма). Клиническая картина появляется чрез 2-3 недели после начала ангины в виде выраженной слабости, повышенной потливости, аритмии, одышки, боли в области сердца, отечности нижних конечностей.
Наиболее опасными осложнениями острого тонзиллита являются токсический шок и сепсис, развивающиеся в результате распространения патогенных бактерий по всему организму. Эти состояния требуют реанимационных мер, для них характерны выраженная интоксикация, угнетение дыхательной и сердечно-сосудистой деятельности (одышка, падение артериального давления).
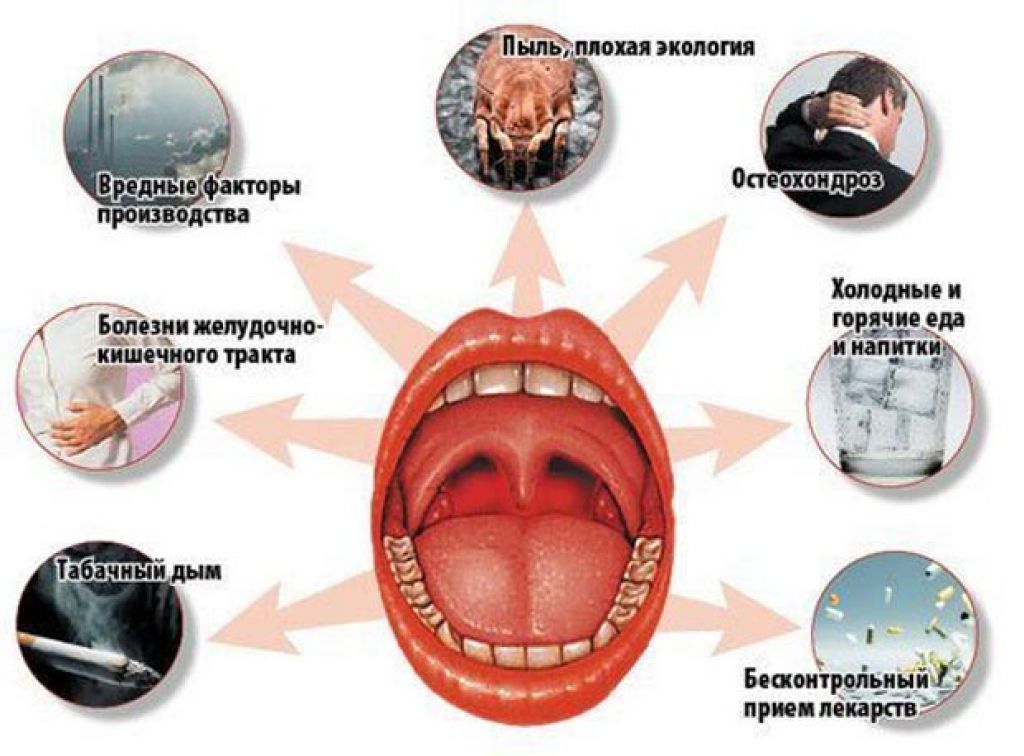
Причины заболевания
Небные миндалины расположены на боковых стенках глотки. Они постоянно контактируют с вдыхаемым воздухом, продуктами и жидкостями. Из-за большого количества раздражителей и контактов с микроорганизмами, многие из которых потенциально опасны, они подвергаются повышенной нагрузке. При ослаблении иммунитета (из-за стресса, возрастных и гормональных изменений, переохлаждения) развивается заболевание. Дополнительные факторы риска — зубы, пораженные кариесом (еще один аргумент в пользу лечения кариеса), и запущенный насморк.
Тонзиллит могут вызывать бактерии и вирусы. Бактериальная ангина диагностируется при размножении бета-гемолитических стрептококков группы А. Но они не получают комфортных условий для развития на миндалинах детей младше 2 лет и взрослых старше 45 лет. У таких пациентов обычно диагностируется вирусный тонзиллит.
Вирусная форма развивается после контакта с энтеровирусом Коксаки В, вирусом Эпштейна-Барр, риновирусом, аденовирусом, вирусом парагриппа. Также воспаление гланд могут вызывать хламидии, микоплазмы, спирохеты, дифтерийная палочка, некоторые грибы.
Симптомы хронической формы
Клиническая картина в фазе обострения примерно такая же. Она может разниться в зависимости от тяжести расстройства.
Что касается стадии компенсации, в светлые промежутки времени симптомов будет минимум:
- Боли в горле. Незначительного характера. Жжение, рези. Усиливаются при приеме пищи, потреблении напитков.
- Выделение гноя из горла. Как непосредственно в жидком виде, так и беловатых комочков, которые образуются в гландах.
- Повышение температуры тела. Не постоянно, обычно по вечерам. И то не каждый день.
- Слабость, сонливость.
Коррекция симптомов, которые развиваются и остаются с ремиссии, это еще одна весомая задача терапии.
Хронический тонзиллит у детей проявляется остаточными признаками со стороны горла, респираторного тракта и всего организма.
Как появляется ангина?
Тонзиллит чаще всего имеет бактериальную природу: возбудителем болезни выступают бактерии вида стафилококк, стрептококк и аденовирусы. Две трети всех заболеваний приходится на β-гемолитический стрептококк. Но у этой бактерии есть неприятное свойство: она выделяет особый фермент и становится неуязвимой к клеткам иммунной системы (фагоцитам), которые в норме поглощают вредоносные бактерии, тем самым уничтожая их. Что же делать в этом случае детскому организму? Природа нашла выход: организм начинает усиленно вырабатывать антитела, которые успешно справляются с чужеродными микроорганизмами. Но проблема в том, что эти антитела начинают принимать и собственные клетки организма за «врагов». А это уже чревато развитием серьёзных осложнений. Поэтому ангину и принято считать коварным заболеванием: неправильное или поздно начатое лечение заболевания у детей или его полнейшее отсутствие может привести к тяжёлым последствиям.
Существует ряд причин, которые способствуют развитию болезни. К ним относят:
- слабый иммунитет;
- наличие хронического воспаления в гландах;
- наличие инфекции в лор-органах (гайморит, отит);
- аденоиды, деформированная перегородка носа, полипозные образования — всё это мешает нормальному носовому дыханию и способствуют развитию воспалений;
- источник инфекции в ротовой полости (например, кариозные зубы).
Стоит отметить, что ангина — очень заразная болезнь. Чтобы заболеть, достаточно пользоваться одними предметами обихода с больным. В случае с детьми — одними игрушками. Поэтому неудивительно, что если в детском саду или школе заболевает один ребёнок, то переболеет большинство.