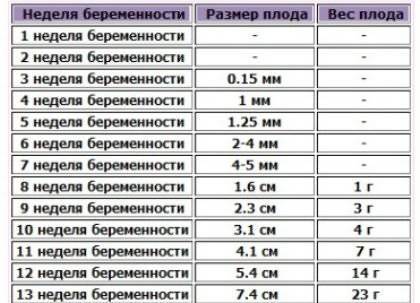
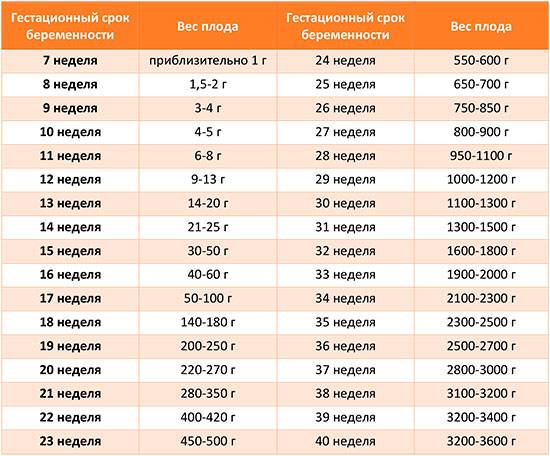
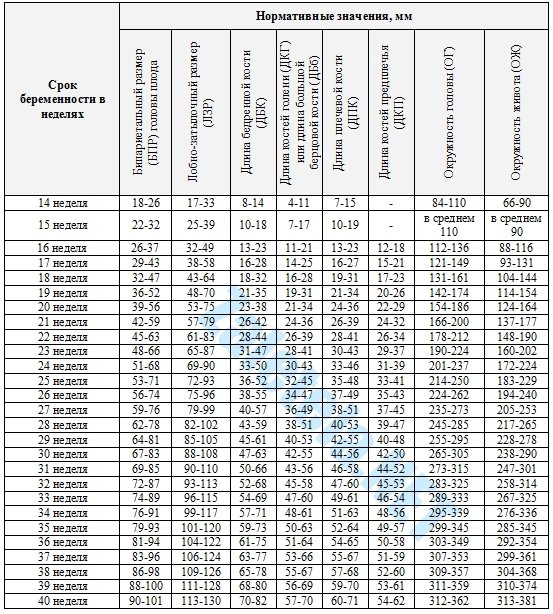
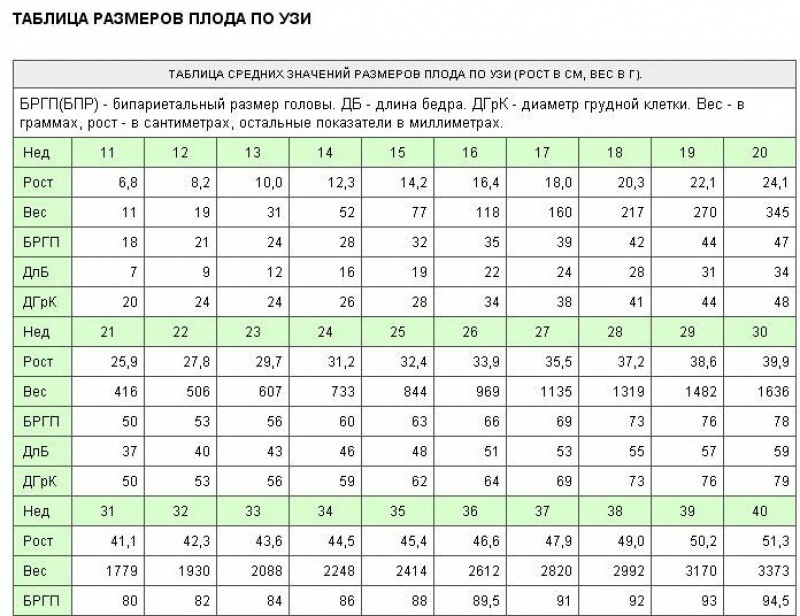
Предвестники родов на 39 неделе беременности
Наиболее распространёнными предвестниками родов на 39 неделе являются:
- слабые тянущие боли в нижней части живота (тренировочные схватки);
- отхождение слизистой пробки — едва заметные кровянистые выделения из половых путей;
- из сосков может увеличиться количество выделений молозива;
- наблюдается некоторое снижение веса, при этом аппетит будет повышен;
- учащенные позывы к мочеиспусканию и диарея – это еще один из «симптомов» скорого наступления родов;
- появление бессонницы или же наоборот, сонливости;
- наблюдаться боли в пояснице;
- опускание живота и выпячивание пупка. Обычно после этого будущей маме становится гораздо легче дышать;
- снижение веса от 1 кг до 1,5. Такое «похудение» обусловлено уменьшением отечности.
Заметное невооруженным глазом для акушера изменение в организме женщины, которое она не ощущает — это размягчение шейки матки. К 39-ой неделе беременности шейка матки приоткрывается, готовясь к детородному процессу.
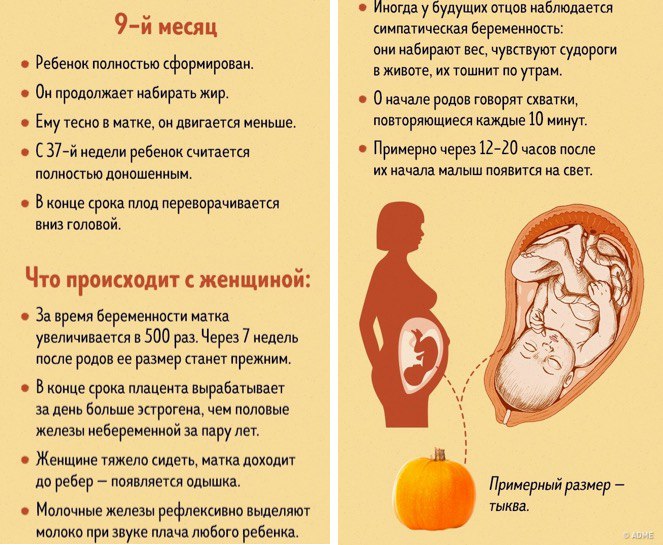
В течение 39 недели беременности могут участиться схватки, причем на этом этапе схватки могут быть двух типов: «ложные» и «родовые». Ложные схватки могут начаться за несколько недель , или даже месяцев до ожидаемого срока родов. Такие схватки помогают ребенку принять правильное положение в утробе матери, а также подготовить матку к родам. Такие схватки нерегулярны, непродолжительны, ощущаются преимущественно в нижней и передней частях живота.
Родовые же схватки регулярны, ритмичны, не ослабевают, учащаются с нарастающей силой. Обычно они имеют место после отхождения околоплодных вод. При этом раскрытие шейки матки происходит на 4 см. Начавшимися роды формально считаются только после появления сильных и частых схваток.
По наступлении 39 недели беременности предвестники родов могут появиться в любой момент. Главное в этот период – ничего не бояться и не терзать себя переживаниями. Постарайтесь морально подготовиться к встрече с малышом, соберите все, что необходимо для поступления в роддом и спокойно ждите начала родов!
Что делать, если схватки не начались?
Бывает и так, что срок родов подошел, а схватки не начались. Это явление – не обязательно повод для беспокойства, однако нуждается во врачебном контроле. Причинами снижения родовых функций могут быть предшествующие воспалительные заболевания, нарушения менструального цикла или гормональные нарушения.
Обычно роды происходят на 37-40 неделе. Если этого не произошло, но врач не обнаружит патологий плаценты, ребенку достаточно кислорода и питательных веществ, а околоплодные воды чистые, то подойдет естественная стимуляция родов. Женщинам показаны легкие прогулки, нахождение в вертикальном положении. Секс также может оказать положительное влияние на стимуляцию родов: вещества, содержащиеся в сперме, оказывают размягчающее влияние на шейку матки, а сексуальное возбуждение и оргазм – естественные мышечные стимулы
Главное, соблюдать меры предосторожности.
Чего не стоит делать однозначно – так это баловаться народными методами стимуляции. Особенно если речь идет о травах. Они обладают сильным и не всегда контролируемым эффектом, поэтому женщинам в положении вообще лучше оградить себя от употребления каких-либо настоев и отваров.
Если было принято решение о врачебной стимуляции родов, выбирается один из следующих методов:
1. Прием простагландинов (если шейка матки не готова к раскрытию).
2. Амниотомия (вскрытие околоплодного пузыря) – используется при снижении сократительных функций матки.
3. Введение окситоцина (внутривенно или в таблетках) – для стимуляции процесса схваток4.
Роды – волнительное и ответственное событие. И лучшее, что может сделать в этой ситуации будущая мама – это не пугаться сопутствующих им проявлений. Нужно постараться воспринимать схватки не как источник боли, а как естественный процесс, который способствует появлению на свет крохотного любимого малыша.
- ПРОБЛЕМЫ ЛОЖНЫХ СХВАТОК В СОВРЕМЕННОМ АКУШЕРСТВЕ – Бузумова Ж.О., Базарбаева Ж.У., Нурманалиева Э.Б., Канигаева А.М., Сексенова А.Б. – 2018 – Вестник Казахского Национального медицинского университета / No. 3 2018
- БЫСТРЫЕ РОДЫ В СОВРЕМЕННОМ АКУШЕРСТВЕ – Железова М.Е. – 2016 – Практическая медицина / ‘1 (93) 2016
- ОБОСНОВАНИЕ ЦЕЛЕСООБРАЗНОСТИ ПАРАВЕРТЕБРАЛЬНОЙ БЛОКАДЫ ДЛЯ АНАЛЬГЕЗИИ САМОПРОИЗВОЛЬНЫХ РОДОВ – Неймарк М.И., Иванова О.С. – 2018 – Вестник анестезиологии и реаниматологии / Том 15 / No. 3 / 2018
- Акушерство : национальное руководство / под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. — М. : ГЭОТАР-Медиа, 2014. — 1200 с.
Рацион беременной на 39 неделе
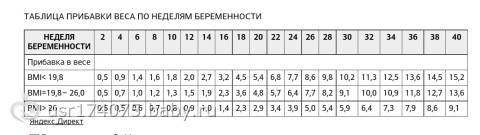
В третьем триместре у женщины происходит максимальный набор веса, ведь ребенок в утробе начинает интенсивно расти. За 7 дней в норме беременная прибавляет 300-400 г. В ежедневном рационе на 39 неделе беременности должно содержаться не менее 2500 ккал, чтобы полностью удовлетворить потребность материнского организма в энергии
При этом особое внимание следует уделять правильному составу микроэлементов в пище: будущим мамам особенно важны магний, йод, железо и кальций
Вот как выглядит один из вариантов меню для будущей мамочки в третьем триместре:
| Прием пищи | Варианты блюд и напитков |
|---|---|
| Первый завтрак | Паровой омлет с брокколи, сырники со сметаной 15%, некрепкий чай с шиповником |
| Второй завтрак | Йогуртовый коктейль, батончик мюсли |
| Обед | Свекольник, хлебцы с отрубями, запеченный рыбный пудинг, винегрет, кофейный напиток |
| Полдник | Порция нежирного творога с фруктами, горсть ореховой смеси |
| Ужин | Мясное рагу с картофелем в горшочке, овощной салат, кекс с тыквой, имбирный чай с мёдом |
| Перед сном | Сочник или молочный коржик, стакан кисломолочного напитка |
Сколько пить жидкости в день при отёках?
Часто, заметив отёки, беременная начинает ограничивать себя в ежедневном употреблении жидкости. Такой подход в корне неправильный. Почки будущей мамы устроены так, что при недостатке жидкости они приостанавливают её выведение. Иными словами, чем меньше женщина в положении будет пить, тем сильнее может усилиться отечность. Чтобы поддерживать в норме водно-солевой баланс, врачи рекомендуют употреблять не менее 1,8 — 2 л жидкости в день, включая бульоны/супы, сочные овощи и фрукты.
Рецепты лёгких повседневных блюд
Салат из яблок и чернослива
Сладкое, очищенное от кожуры яблоко натереть на крупной терке. Слегка сбрызнуть лимонным соком. Добавить к яблоку предварительно замоченную в воде и размягченную мякоть чернослива (2-3 шт.). Перемешать, заправить легкий салат мёдом или натуральным йогуртом.
Куриный суп с фрикадельками и зеленью
Вскипятить 2,5 л. воды. В кипящую воду добавить 250 г. куриных голеней, довести до кипения. Посолить и варить 15 минут. Добавить в кастрюлю 3 очищенных и порезанных картофелины, 1 натертую на терке морковь и мелко нашинкованную луковицу. Голени вынуть из бульона. Куриный фарш (100 г.) посолить, слегка поперчить. Сформировать из куриного фарша и одного яйца маленькие фрикадельки. Добавлять в кипящий суп до одной, слегка помешивая. Варить 15 минут. Затем добавить в кастрюлю мелко нарезанную петрушку. Довести до кипения и выключить огонь. Подавать с ломтиком хлеба или гренками.
Кабачки, тушенные в сметане
Очищенный от кожуры кабачок (2 шт.) нарезать небольшими ломтиками, посолить и потушить в сковороде с кусочком сливочного масла. Когда жидкость от овоща испарится, добавить 2 ч.л. муки, хорошо перемешать, влить в блюдо 1-2 ст.л. сметаны и довести до кипения. Кушать готовую еду теплой, посыпав по желанию свежей зеленью.
Преимущества «СМ-Клиника»
У нас работают одни из лучших в Санкт-Петербурге детских пульмонологов. Клиника имеет современное диагностическое оборудование, проводит точные лабораторные исследования в короткий срок.
Наш специалист верно диагностирует заболевание и назначит индивидуальный курс лечения для вашего ребенка. Мы сделаем все для того, чтобы вернуть малышу здоровье, не допустить осложнений болезни. Если пациенту потребуется нахождение в стационаре, ему будет предоставлена комфортная и уютная палата, а внимательный персонал обеспечит круглосуточный уход.
- Н.К. Кайтмазова, Т.Б. Касохов, И.Е. Третьякова, З.А. Цораева. Современные представления об обструктивном бронхите у детей // Вестник новых медицинских технологий, 2009, т.XVI, №1, с.204-206.
- М.О. Смирнова, Е.В. Сорокина. Бронхиты у детей: принципы современной терапии // Трудный пациент, 2009, т.7. №8-9, с.38-42.
Правильный настрой: подготовка к родам
Продуманное и подготовленное поведение во время родов способно не только утихомирить родовую боль без помощи медикаментов, но и избавит от лишних переживаний и поможет младенцу благополучно появиться на свет.
Причиной снижения порога болевой чувствительности вполне могут стать страхи, боязнь боли, негативные эмоции перед родами. Между тем, процесс родоразрешения, как и сама беременность – процессы естественные, и в норме во время родов женщина не должна ощущать сильных, изматывающих болей. Существуют приемы простого самообезболивания, которым учат на курсах подготовки для мам, но ими можно овладеть и дома, самостоятельно, без посторонней помощи. Рассмотрим их подробнее.
Психологический настрой
С первых дней беременности женщине важно настроиться на то, что все девять месяцев пройдут легко, беззаботно и без осложнений. Если во время родов нет вмешательства извне и все идет так, как предусмотрено самой природой, то организмом включается «система против боли», подавляющая столь неприятные болевые импульсы, и выбрасывает в кровь матери эндорфины для обезболивания процесса
Их называют в простонародье гормонами счастья, и они предусмотрены самой природой. Организм при положительном, оптимистичном настрое получит эндорфины в необходимом количестве, что значительно уменьшит боль в родах.
Важно! Главное – не поддаваться панике без причины. Особенно важно запомнить это женщинам, у которых проходит первая беременность
В процессе родов важно представлять, что чувствует не только мама, но и её ребенок. Крохе тоже нелегко и нужно помочь появиться ему на свет. Для этого нужно внимательно слушать, что говорит акушерка и врач, ведущий роды.
Выбор правильного положения тела
Верное положение для каждого периода родов – также один из залогов успеха и снятия дискомфорта
Узнать эти положения важно заранее, чтобы была возможность потренироваться и освоить их еще дома, а в нужный момент выбрать подходящее. Среди возможных положений можно выделить вертикальное (схватки идут интенсивнее), стоя на четвереньках (стимулирующий эффект), стоя на коленях, сидя на корточках (расширяется просвет таза) и лежа на боку
Для каждой будущей мамочки наилучшая позиция своя, та, в которой ей удобно в конкретный момент родов.
Приемы массажа
Правильный массаж ослабляет родовую боль, делая её менее интенсивной. Массажные движения оказывают стимулирующее действие на нервные окончания, которые в свою очередь посылают импульсы к головному мозгу. Начинать массаж можно с момента регулярных схваток. Движения могут быть поглаживающими, разминающими, растирающими. Массируется область спины, крестцовой области, внутренней поверхности бедер и низ живота.
Дыхательные техники
Правильное дыхание в родах – это навык, который можно начать изучать и усовершенствовать уже сейчас. Дыхательные техники помогут роженице в любой момент расслабить мышцы таза, избавиться от эмоционального дисбаланса, сохранить силы. Можно пользоваться следующими вариантами дыхания:
- «собачка» — рот роженицы открыт, вдох-выдох частые и поверхностные. Данная техника помогает на пике схватки уменьшить болевые ощущения, расслабить напряженные мышцы матки и просто слегка отвлечься, передохнуть;
- «глубокое дыхание» — полноценный выдох в несколько раз длиннее вдоха. Прием очень эффективен при процессе раскрытия шейки матки;
- «паровозик» — один глубокий вдох и серия коротких акцентированных выдохов. Техника помогает перед полным раскрытием шейки, но когда потуги еще запрещены врачом, и есть необходимость снизить напряжение в брюшной полости;
- «задувание свечи» — один короткий вдох и спокойный долгий выдох через губы, сложенные трубочкой. Альтернативная техника предыдущего способа.
Обратите внимание! Если будущие родители планируют партнерские роды, то есть смысл овладеть правильным дыханием вместе. В момент родового процесса супруг сможет помочь роженице отрегулировать дыхание, выполняя упражнения вместе с ней.
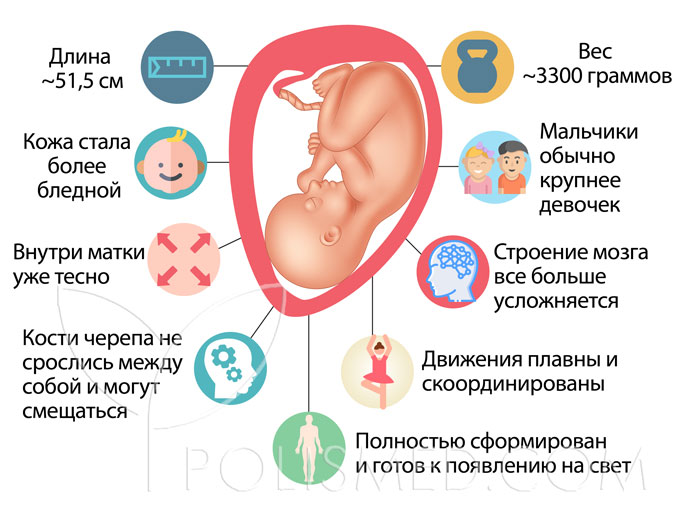
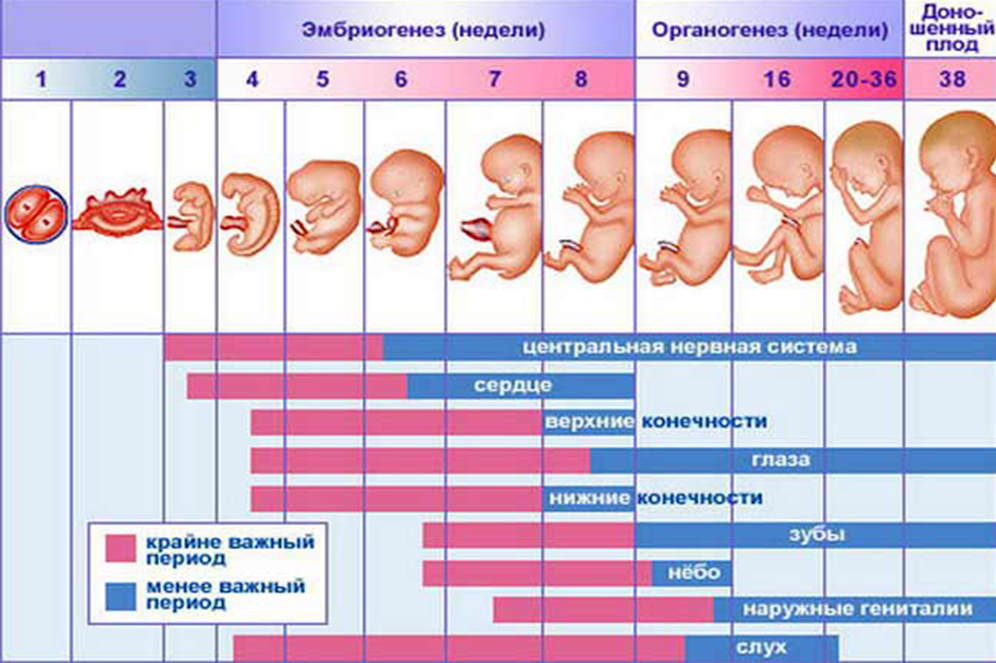
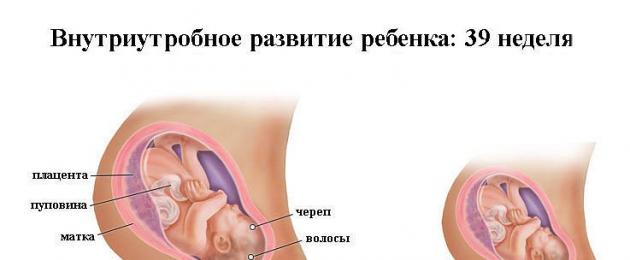
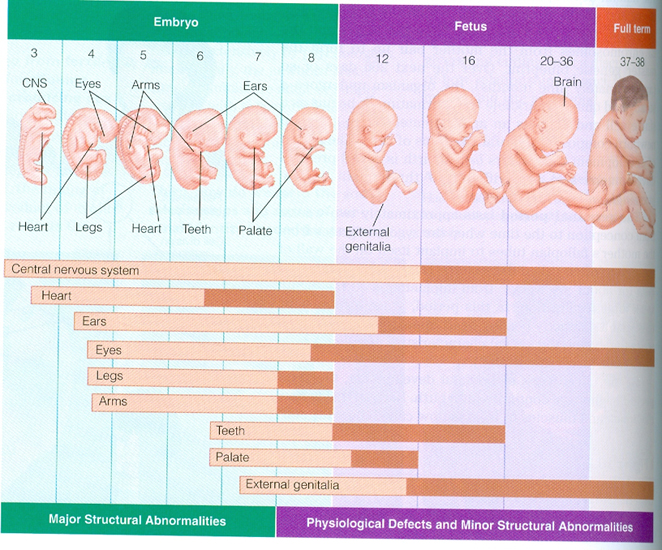
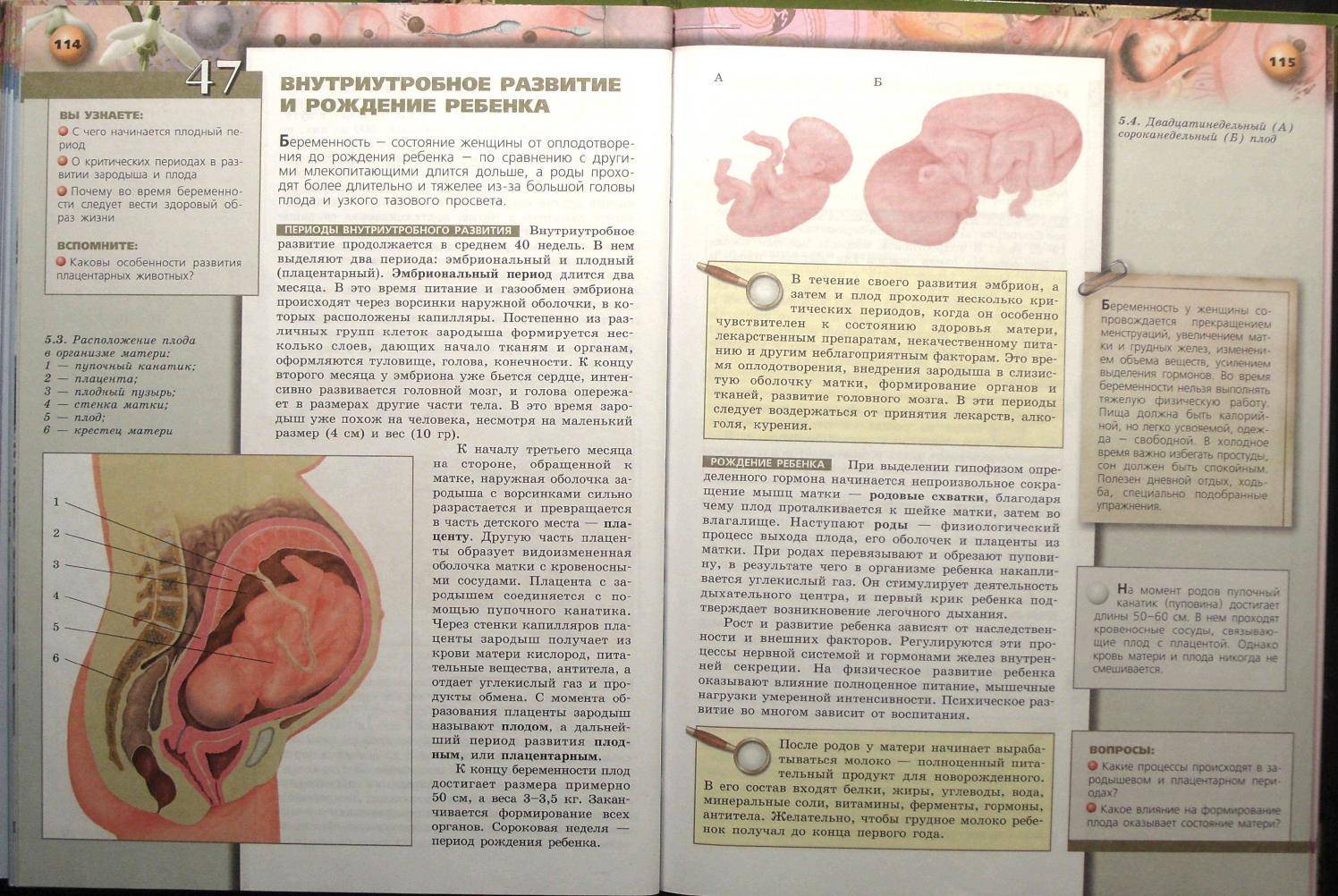
Развитие плода
На сроке 39 недель развитие плода завершено. Все органы и системы сформированы и готовы к функционированию вне организма матери.
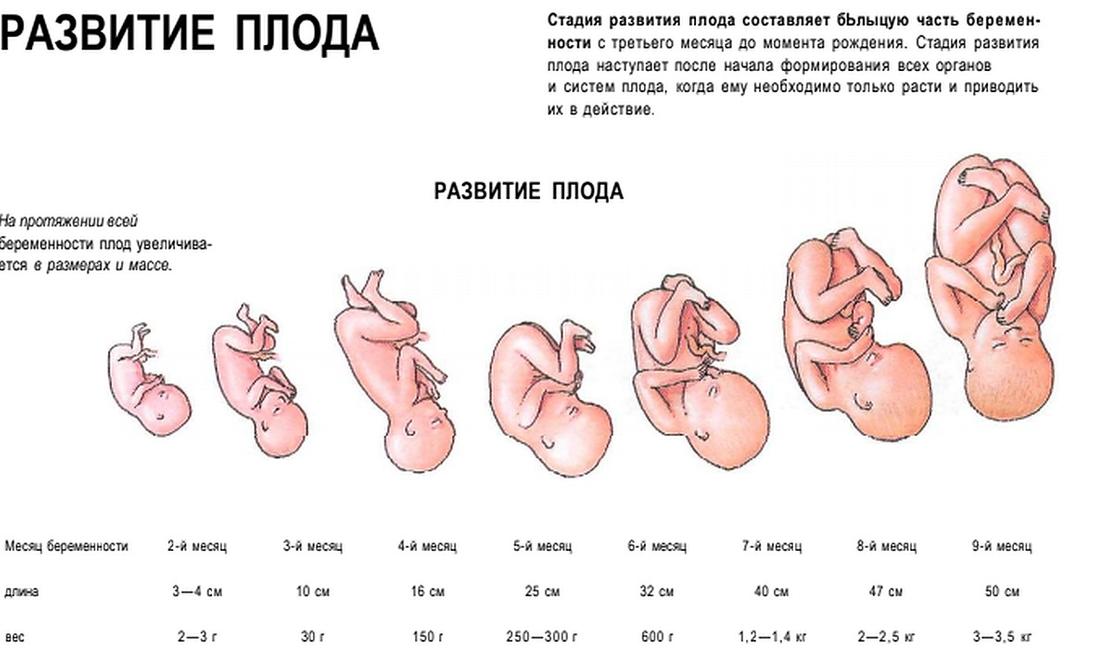
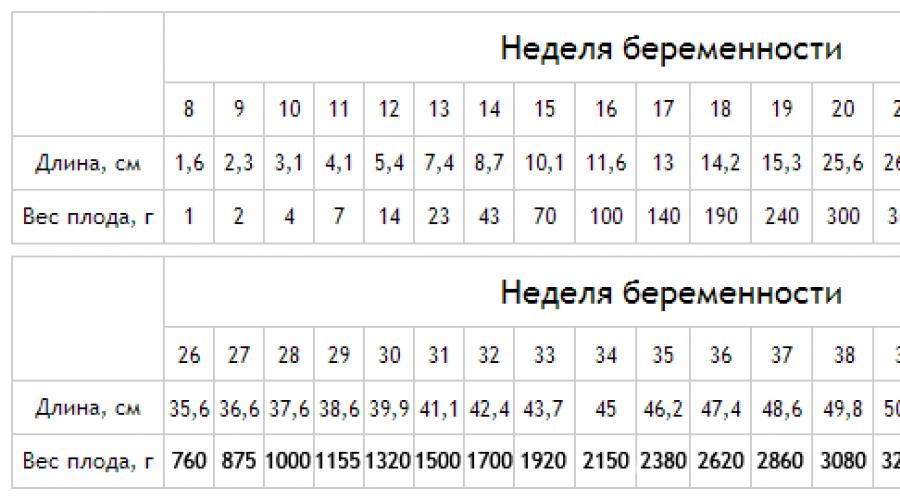
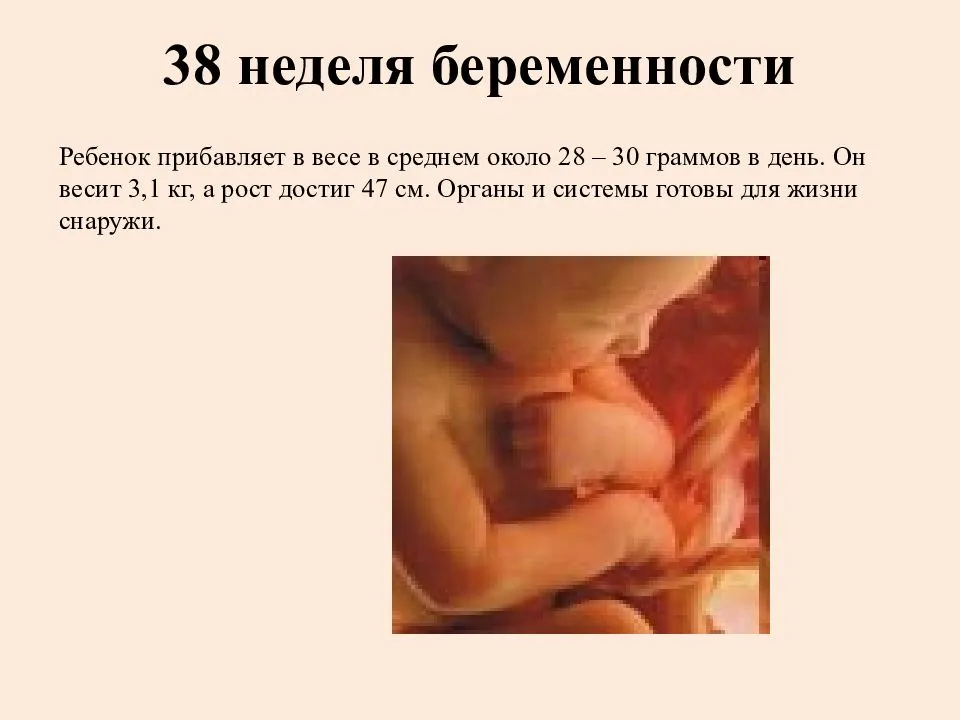
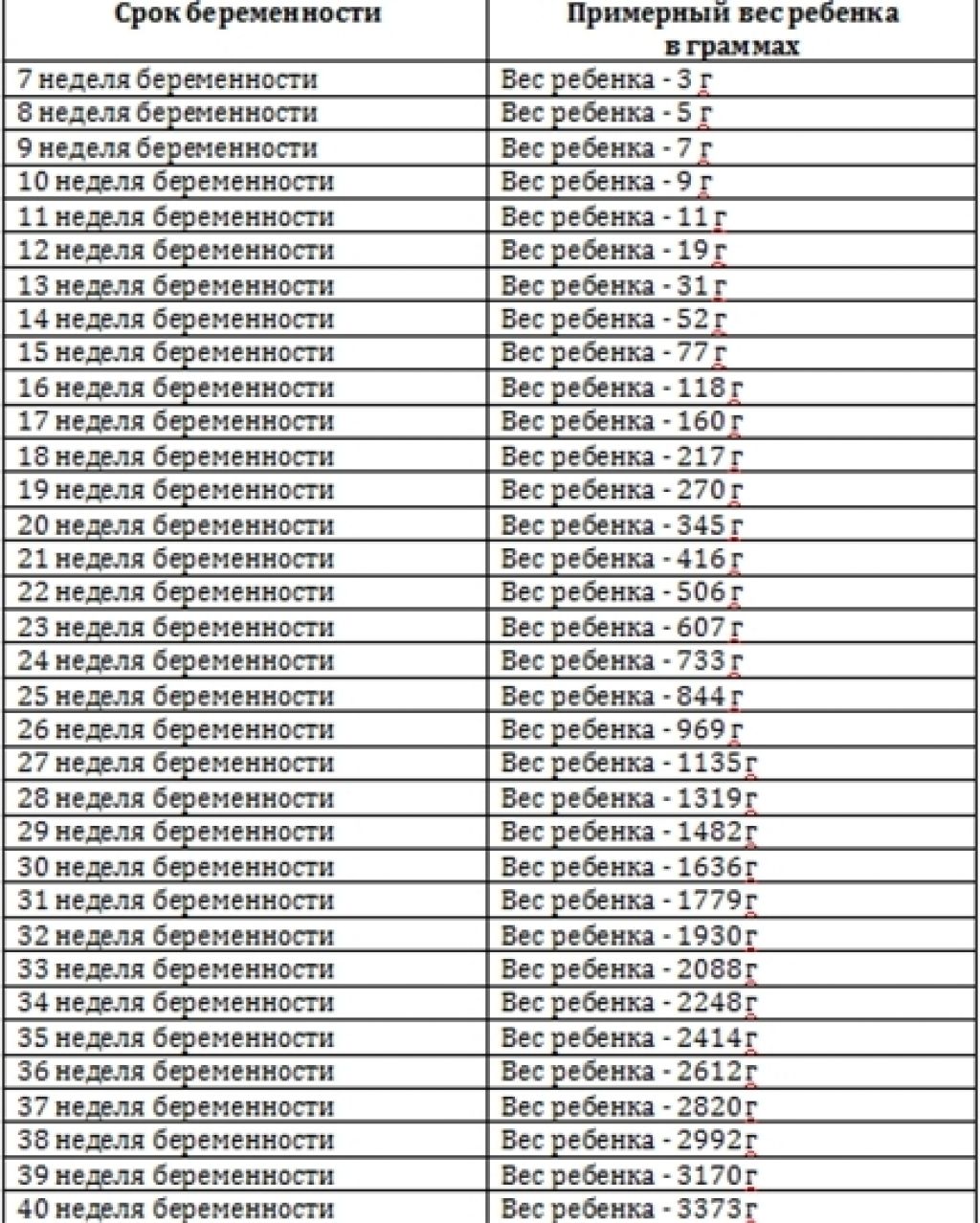
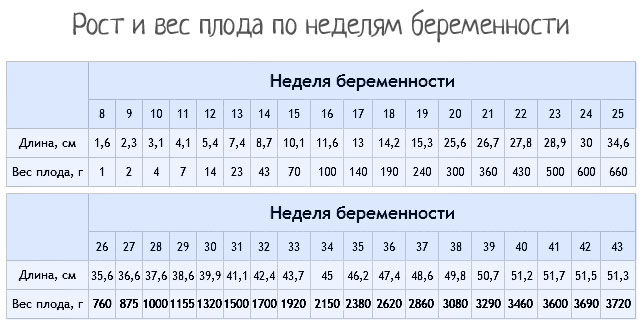
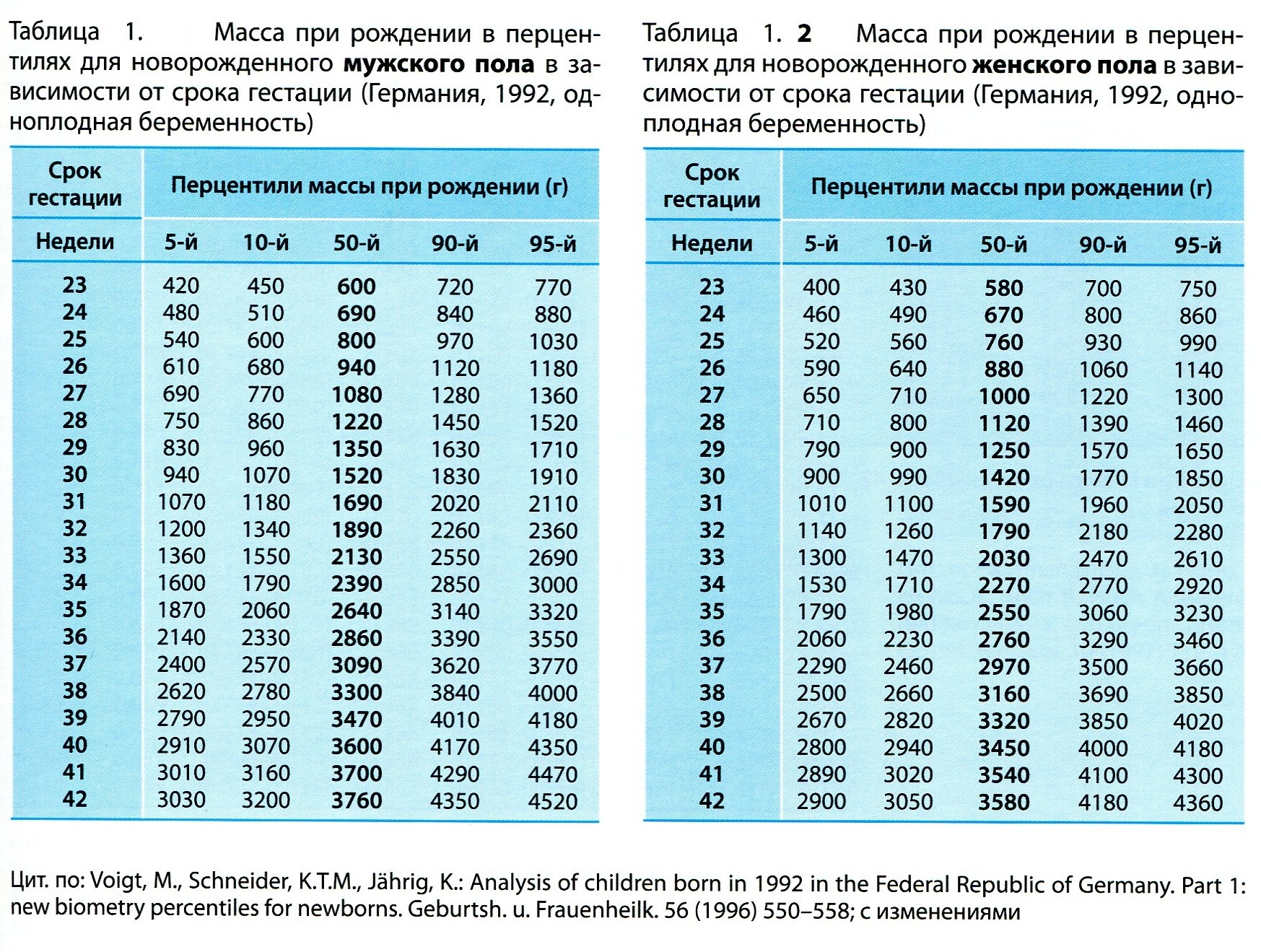
Рост и вес
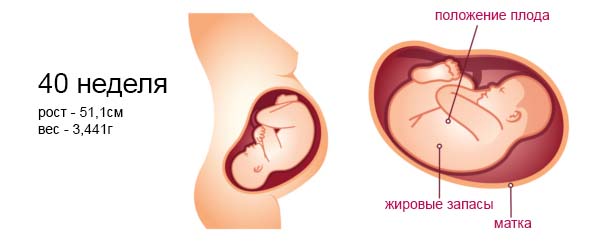
Средняя масса тела малыша на сроке 39 недель составляет 2900-3100 г. Рост — около 50 см. В зависимости от наследственности, эти показатели могут несколько отличаться у разных детей.
Шевеления
Как и ранее на 39 неделе беременности, будущей маме необходимо тщательно следить за шевелениями плода. Значительное изменение его активности в ту или иную сторону может свидетельствовать о начавшейся гипоксии. В этих случаях следует обратиться в родильный дом. Там беременной женщине будут проведены дополнительные исследования, необходимые для уточнения состояния плода.
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ
На 39-й неделе беременности назначается визит к гинекологу. Специалист послушает сердцебиение малыша, проверит готовность шейки матки к родам и проведет другие стандартные процедуры:
- Измерение артериального давления;
- Взвешивание;
- Измерение высоты стояния дна матки.
Кроме того, как обычно, нужно сделать анализы мочи и крови.
На сроке 39 недель беременности УЗИ, как правило, не делается. Однако для его повторного проведения могут быть индивидуальные показания. Как и прежде, при ультразвуковом исследовании врач осматривает плод, определяет его физические параметры и степень развития. Обязательно оцениваются размеры и состояние матки, степень зрелости шейки, количество и качество околоплодных вод. Важный критерий — степень зрелости плаценты (чаще всего на этом сроке она третья).
УЗИ также даст представление о том, как расположена пуповина. Иногда обнаруживается однократное, двукратное или многократное обвитие шеи плода. Во время беременности это обычно не опасно, потому что внутри материнской утробы ребенок не дышит легкими, а кислород поступает к нему через кровь. Сложности возникают при очень тугом обвитии, поскольку из-за этого нарушается нормальное кровоснабжение организма плода. Подобные патологии нуждаются в пристальном внимании со стороны гинеколога, но в большинстве случаев (если пуповина нормальной длины и не затягивает шею) здоровый ребенок благополучно рождается естественным путем. И лишь при возникновении проблем в первом периоде родов делается экстренное кесарево сечение.
Уход
Примерно за две недели до родов из шейки матки отходит слизистая пробка, чуть окрашенная кровью. Не пугайтесь, все идет по плану! Другой сигнал о приближении срока — пятнышки на бюстгальтере, которые оставляют капельки молозива.
Секс на последних неделях беременности не запрещен, но только если все идет нормально, а вы с мужем соблюдаете осторожность. Некоторые врачи рекомендуют использовать презерватив, поскольку усматривают повышение риска инфекции
Продолжайте прогулки на свежем воздухе, но старайтесь гулять не в одиночку. Откажитесь от каблуков – центр тяжести сейчас изменился значительно и нагрузка на суставы ног так же чрезмерная. Кроме того, под воздействием гормонов, которые готовят ваш организм к родам, суставы несколько размягчаются и повышен риск травматизма.
Течение аборта
В клиническом течении различают неизбежный, начальный, прогрессирующий, частичный, полный аборт и невынашивание беременности.
В случае надвигающегося выкидыша в полости матки отделяется лишь небольшой участок хорионических волосков, и эмбрион остается живым. При правильном лечении можно остановить выкидыш и сохранить беременность. В этом случае отмечается отсутствие или очень небольшое количество кровянистых выделений. Матка чувствительна к прикосновениям, быстро затвердевает, размер соответствует сроку беременности.
Неблагоприятные признаки:
- боль становится более частой и регулярной;
- кровотечение длится достаточно долго (2–3 недели);
- в крови обнаруживается низкий уровень гормона хорионического гонадотропина, поддерживающего беременность;
- УЗИ матки показывает, что плод во время беременности слишком мал, неподвижен, а сердце не бьется.
Маленький размер плода во время беременности
Начало выкидыша проявляется более сильными, болезненными выделениями из матки. Матка затвердевает, размер соответствует сроку беременности, но шейка матки открывается и немного укорачивается. При отслоении более трети хориональной оболочки, беременность прерывается.
Прогрессирующий аборт характеризуется перемещением отслоившегося хориона и мертвого эмбриона из матки в открытую шейку матки из-за сокращений органа. Сокращения усиливаются, матка обильно кровоточит, жесткая, ткани плода ощущаются в области шейки. Такую беременность спасти невозможно.
Частичный или неполный аборт – это когда часть ткани плода автоматически удаляется, а часть хориона или плаценты остается в матке. Тогда матка не может достаточно хорошо сократиться, что приводит к обильному кровотечению у женщины, со сгустками и кусочками оставшейся ткани. Вагинальное исследование показывает, что шейка матки открытая, матка меньше, чем должна быть при беременности, мягкая.
Если из матки удалены все ткани плода, такой аборт считается завершенным. Этот аборт чаще встречается на поздних сроках беременности и также называется одномоментным. Матка плотная, сморщенная, хорошо сжатая, шейка матки закрыта или открыта, у женщины нет обильного кровотечения, есть лишь небольшое количество кровянистых выделений.
Часто бывает трудно определить, было ли удалено все содержимое полости матки или ее часть, а также полный это или частичный выкидыш
Поэтому всегда необходимо осмотреть удаленный плод, проверить матку при влагалищном исследовании (уменьшилась ли она), обратить внимание на кровотечение (остановилось ли оно). . Иногда мертвый плод остается в матке
Такая беременность – неразвивающаяся. Матка не растет, даже сморщивается, шейка сомкнутая и твердая, мало темных кровянистых выделений. Исчезают предыдущие субъективные признаки беременности – тошнота, рвота, изменение вкуса и запаха. Биологические и иммунные реакции в течение 1-2 недель отрицательные, отмечается снижение уровня хорионического гонадотропина в крови и моче, УЗИ показывает, что эмбриона нет в полости матки, его движения и сердцебиение не отображаются.
Иногда мертвый плод остается в матке. Такая беременность – неразвивающаяся. Матка не растет, даже сморщивается, шейка сомкнутая и твердая, мало темных кровянистых выделений. Исчезают предыдущие субъективные признаки беременности – тошнота, рвота, изменение вкуса и запаха. Биологические и иммунные реакции в течение 1-2 недель отрицательные, отмечается снижение уровня хорионического гонадотропина в крови и моче, УЗИ показывает, что эмбриона нет в полости матки, его движения и сердцебиение не отображаются.
Если плод не покидает матку в течение 2 недель, выделяются определенные тромбопластические вещества, которые препятствуют свертыванию крови женщины, и начинаются осложнения. Необратимый неизбежный или начавшийся выкидыш обычно прогрессирует до частичного или полного.
При лечении и в благоприятных условиях, неизбежный и начавшийся выкидыш удается остановить и сохранить беременность. Беременность не может быть сохранена в случае прогрессирующего, частичного, полного или неудачного аборта.
Посещение врача акушера-гинеколога
На 39-й неделе возможно назначение планового приема у гинеколога. Накануне встречи необходимо сдать анализы, направления на которые были выданы на прошлой встрече:
- общий анализ мочи;
- общий анализ крови.
Необходимо сделать кардиотокографию плода (КТГ), результаты которого передать врачу.
На приеме гинеколог совершит уже привычные действия:
- опросит женщину об изменениях в самочувствии, наличии предвестников родов и неприятных ощущениях;
- измерит общие показатели здоровья: температуру тела, артериальное давление, частоту сердечных сокращений;
- оценит соответствие размера матки сроки: измерит окружность живота, высоту дна матки;
- пропальпирует живот, чтобы определить положение тела малыша;
- прослушает сердцебиение плода при помощи стетоскопа;
- взвесит беременную женщину и высчитает набранную с момента постановки на учет массу тела.
На этой неделе возможно проведение осмотра на гинекологическом кресле. Обычно гинекологи предупреждают об этом на предыдущей встрече. Осмотр позволяет оценить состояние шейки матки и понять необходимость выдачи направления на госпитализацию.
В конце приема гинеколог может назначить дату следующего приема, который произойдет через неделю или выдать направление на госпитализацию. Если врач принимает решение отложить госпитализацию, то беременной выдаются направления на анализ мочи и крови.
УЗИ
На 39-й неделе беременности плановое УЗИ не проводится. Возможно проведение ультразвукового исследования по медицинским показаниям. Чаще всего оно используется для исключения возможных патологий плода или изучения особенностей его расположения в матке.
При желании женщина может сделать УЗИ на платной основе для подтверждения благополучного течения беременности.
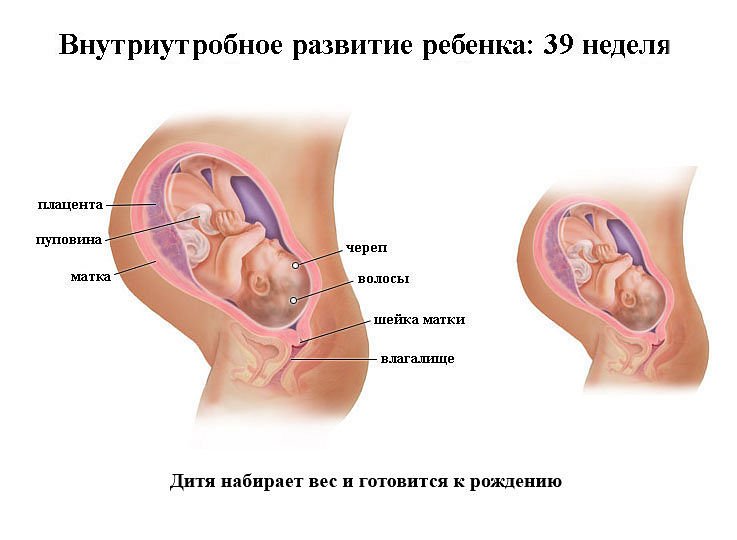
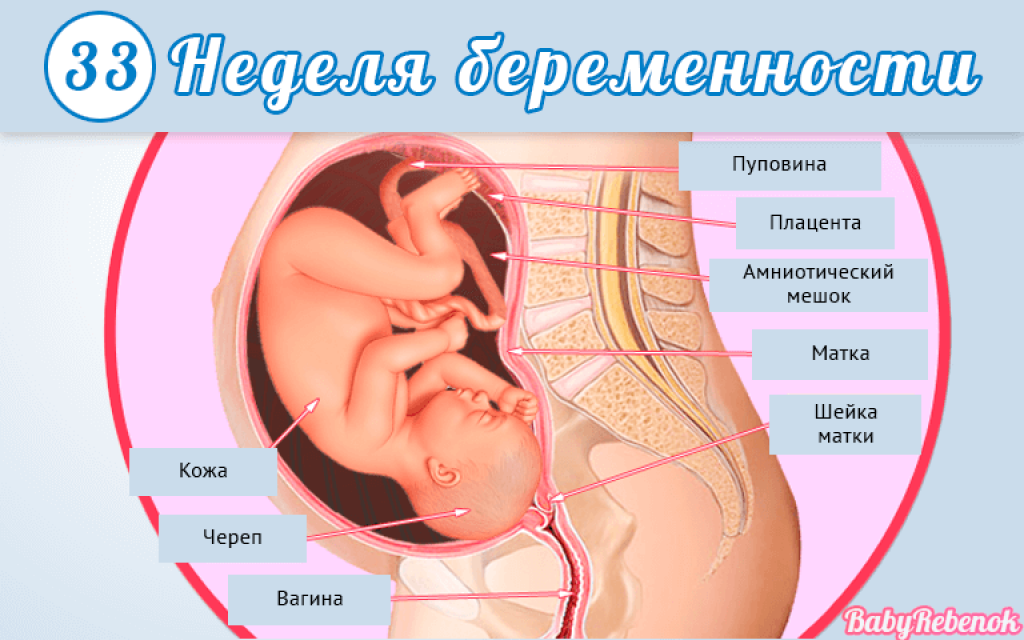
Матка и живот
На 39-й неделе беременности матки немного увеличивается, достигая высоты в 38-40 см. Ее дно находится на высоте в 15-17 см над пупком.
В зависимости от индивидуальных особенностей женщины живот на этой неделе может находиться в разном положении: высоко (подпирая легкие и диафрагму) или низко (усиленное давление на органы малого таза). Опущение живота может происходить постепенно, а может и вовсе не проявиться. Оба указанных положения живота — норма.
Выделения, кровотечение, менструация
Объем выделений на 39-й неделе практически не изменяется по сравнению с 2 предыдущими неделями, но значительно превосходит количество отделяемого на протяжении предыдущего срока беременности.
Отделение слизистой пробки — предвестник родов, который в каждом конкретном случае появляется в разное время. У одних женщин оно происходит за 1-2 недели до родов, у других — в начале родового процесса. Если беременная отмечает появление вкраплений слизи в выделениях, необходимо усилить контроль за своим самочувствием, не исключено, что роды начнутся в ближайшее время.
Запах отделяемого в норме практически неуловим, имеет легкий кисловатый оттенок. При резком изменении запаха, следует немедленно обратиться к гинекологу за консультацией.
На 39-й неделе возможно появление нежелательных выделений. Следует обратиться к врачу, если отделяемое стало зеленого, желтого или серого цвета, с неприятным запахом.

Питание беременной на 39-ой неделе
Возможные проблемы
На 39 неделе беременности выделения серовато-зеленого цвета с неприятным запахом и консистенцией, напоминающей творог, являются поводом для тревоги. Необходимо срочно обратиться к врачу для выявления причины и немедленного санирования родовых путей, чтобы предотвратить заражение ребенка в родах.
Белые выделения на 39 неделе беременности считаются нормой
Но если выделяется прозрачная жидкость без запаха, стоит заострить на этом внимание, возможно, это потихоньку отходят околоплодные воды. Если их излитие происходит быстро — нет никаких сомнений, что начались роды, а вот медленное подтекание менее заметно, оно может стать причиной инфицирования плода
Слишком активные шевеления малыша или, напротив, его полная неподвижность должны стать поводом немедленного обращения в стационар, как рвота и тошнота на 39 неделе беременности, повторяющиеся несколько раз.

Нередки в предродовом периоде повышение температуры тела и простуда на 39 неделе беременности не столь опасны, как на ранних сроках беременности, но могут привести к ухудшению кровоснабжения и гипоксии плода.
Рекомендуется лечение народными средствами: травяные чаи, мёд в умеренных количествах, малина, теплое молоко, натуральные ягодные морсы. При ухудшении самочувствия, головокружении и общей слабости нужно немедленно вызывать врача.
Разрешенные лекарства
классификации FDAПрименение при беременности и грудном вскармливании
- Жаропонижающие препараты – средства с активными веществами парацетамолом (Акамол-Тева, Далерон, Ифимол, Калпол, Панадол, Лупоцет и др.) или ацетилсалициловой кислотой (Аспирин, Ацетилсалициловая кислота и т.д.). Согласно данным последних исследований, ацетилсалициловая кислота признана безопасной на любых сроках беременности, хотя ранее считалось, что ее нельзя применять в третьем триместре гестации.
- Средства для купирования сухого кашля без отхождения мокроты – препараты, содержащие активное вещество декстрометорфан (Акодин, Падевикс, Парацетамол ДМ, Туссин плюс).
- Отхаркивающие препараты (для выведения мокроты из бронхов и легких) – средства, содержащие активные вещества гвайфенезин или бромгексин (Бронхикум, Бронхипрет, Гербион, Геделикс и др.).
- Средства от заложенности носа и насморка – используют местные формы (капли в нос и спреи) с активными веществами псевдоэфедрином, фенилэфрином (Виброцил, Оринол Плюс, Ринопронт и т.д.), ксилометазолином или оксиметазолином (Для Нос, Галазолин и т.д.).
- Противоаллергические препараты – антигистаминные средства с любыми активными веществами, которые относятся к III-му поколению (Аллегра, Дезлоратадин, Норастемизол, Телфаст, Эзлор, Эриус и др.).
- Обезболивающие препараты (для купирования различных болей) – средства с активным веществом дротаверином (Но-Шпа, Дротаверин), папаверином (Папаверин) или магнезия (магния сульфат).
- Антацидные препараты (для купирования изжоги) – средства с активным веществом магния-алюминия гидроксидом (Алмагель, Алюмаг, Гастрацид, Маалокс, Фосфалюгель).
- Противогрибковые препараты (для лечения кандидоза/молочницы) – используют местные формы (свечи, крема и мази для вагинального введения): Клотримазол, Микогал, Миконазол, Натамицин, Нистатин, Сертаконазол, Эконазол.
- Противогеморройные препараты – используют местные формы (свечи, крема и таблетки для введения в прямую кишку): Гепатромбин, Добезилат кальция, Проктогливенол, Релиф, Троксевазин, Эскузан.
- Слабительные средства (от запоров) – сиропы с лактулозой (Дюфалак, Порталак, Нормазе и др.).
- Противодиарейные препараты (для прекращения поноса) – пробиотики (Линекс) и сорбенты (Смекта).
- Антибиотики – можно принимать внутрь и вводить инъекционно препараты из группы пенициллинов (Амоксициллин, Амоксиклав и т.д.), группы цефалоспоринов (Цефуроксим, Цефалексин), а также Нитрофурантоин, Эритромицин, Полимиксин, Линкомицин, Клиндамицин.
- Гипотензивные препараты (для снижения артериального давления) – средства с активными веществами метилдопой (Метилдопа, Допегит), метопрололом (Беталок, Метолол, Метопролол, Эгилок и т.д.) или атенололом (Атенол, Атенолол, Бетакард, Тенормин и т.д.), а также Нифедипин. Нифедипин – это препарат для быстрого снижения артериального давления, поэтому его применяют эпизодически, разово, время от времени. А препараты с метилдопой, атенололом и метопрололом применяют для поддержания давления в пределах нормы, и поэтому их принимают длительно, курсами. Всем женщинам для курсового применения всегда в первую очередь назначают препараты с метилдопой, которые наиболее безопасны. И только если метилдопа оказывается неэффективной, то подбирают препарат с атенололом или метопрололом, которые, хотя и безопасны, но все же хуже для плода по сравнению с метилдопой.
- Противовирусные препараты (для лечения гриппа и ОРВИ) – средства с активными веществами осельтамивиром (Тамифлю) или занамивиром (Реленза). Препараты относятся к группе С, поэтому применять их можно только под контролем врача.
- Противоотечные препараты (для купирования отеков) – любой аптечный почечный чай и препараты магния (Магне В6, Магнерот и др.).