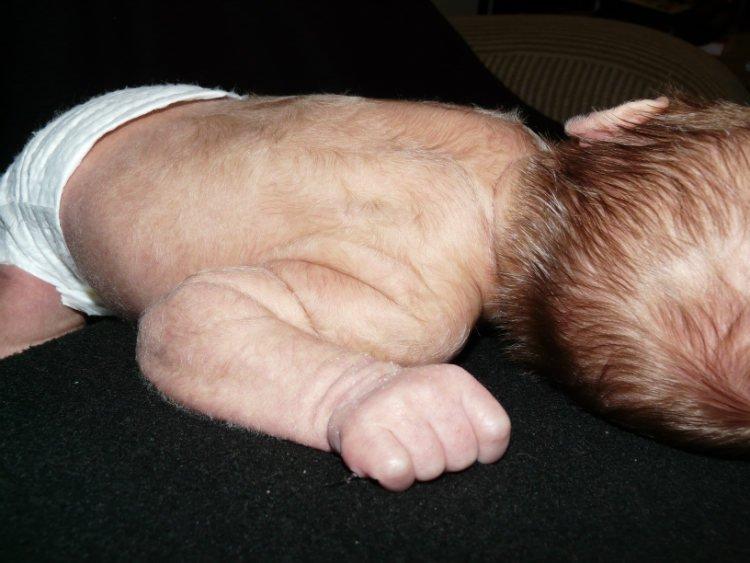
Положение тела
Главный принцип оценки – симметрия! Всякая асимметрия должна вас насторожить. А она может быть самой разной:
- В положении на спинке. Малыш лежит, почти всегда искривившись вправо или влево. Ассиметрия положения говорит о том, что у новорожденного неравномерный тонус мышц.
- В положении головки. Ребенок кладет ее только на одну и ту же сторону. Это врожденная мышечная кривошея, чаще бывает у девочек. Так же, как и ассиметричный тонус, кривошея лечится при помощи массажа. Вам нужно обязательно проконсультироваться у невролога и найти хорошего массажиста.
- Положение конечностей. Одна ручка или ножка сгибается-разгибается легко, а другая – с трудом. Одна ножка может выглядеть как будто короче другой, и при этом она развернута кнаружи. Это бывает при врожденном вывихе бедра и тоже лечится с помощью массажа.
- Складочки на ножках тоже должны быть симметричными. Справедливости ради нужно сказать, что иногда ассиметричные складки могут быть просто анатомическими особенностями, но зачастую они являются первыми признаками вывиха тазобедренного сустава. Поэтому, если вы обнаружите какую-то ассиметрию, обязательно нужно проконсультироваться у ортопеда, который, возможно, назначит малышу ультразвуковое исследование для уточнения диагноза.
Обратите внимание на стопы. По сравнению со всем телом они могут показаться неестественно большими, но потом пропорции изменятся
А вот если малыш как-то странно все время подворачивает стопы внутрь, это может свидетельствовать о врожденной косолапости (чаще встречается у мальчиков). Она особенно хорошо заметна, когда малыш лежит.
Посмотрите, в каком положении обычно находятся ручки и ножки. Если они слегка согнуты и легко разгибаются – это нормально. Слишком вялые, «тряпичные» конечности говорят о том, что у крохи пониженный мышечный тонус (гипотонус), а если они, наоборот, слишком напряжены и крепко прижаты к телу, это повышенный тонус, гипертонус. И то, и другое лечится с помощью массажа. Врач покажет вам, как вы сами сможете корректировать тонус – сгибать и разгибать конечности, используя врожденные рефлексы – ползательный, шаговый и др.
Симптомы Нейрофиброматоза у детей:
Типичный симптом нейрофиброматоза у детей – пигментные пятна на спине, в паховой зоне, на внутренних поверхностях рук и ног. Они светло-кофейного оттенка, в частых случаях вокруг них есть депигментированные зоны кожи. При заболевании деформируется позвоночник, формируется сколиоз, могут быть краевые дефекты тел позвонков, их суставных и поперечных отростков, узуры нижних краёв задних отделов рёбер, расширение межпозвоночных отверстий и эрозии их краёв. Характерный симптом болезни – слоновость.
При нейрофиброматозе опухоли бывают в виде кожных разрастаний с пигментацией или узлов различной величины в мягких тканях и под кожей, что называется узловыми опухолями.
Изменения в костной ткани
При рассматриваемом диагнозе может быть дисплазия или утолщение отдельных костей, деформация костей черепа, лицевых костей, удлинение ног или рук ребенка. Также это могут быть изменения при жизни ребенка, когда на кости давят опухоли: деструкции, периостальные наслоения. Сюда же причисляют и деформацию позвоночника.
Что должно насторожить родителей?
При нейрофиброматозе, прежде всего, появляются пятна светло-коричневого оттенка. Если вы заметили у ребенка несколько таких пятен, это повод срочно обратиться к врачу. При подтверждении диагноза нужно следить за формированием опухолей и, если они появятся, срочно идти к доктору.
Обнаружение заболевания на ранних сроках очень важно для лечения. При НФ1 больше половины детей имеют легкие признаки, которые не нуждаются в лечении или требуют легкой терапии
При НФ1 у ребенка дети и в начале взросления остаются относительно здоровыми, у них почти никогда не возникает серьезных осложнений. При нейрофиброматозе второго типа ребенку нужна поддержка и лечение, чтобы вести полноценную и продуктивную жизнь.
Злокачественные опухоли ЦНС обнаруживают у детей от 6 лет, а сколирз – у пациентов от 6 до 16 лет. Артериальная гипертензия обнаруживается у детей дошкольного возраста и старше.
Возрастные периоды выявления признаков нейрофиброматоза I
| Симптом | Пятна «кофе с молоком» | Диффузные плексиформные нейрофибромы | Гиперпигментация подмышечной и/или паховой зоне | Кожные нейрофибромы |
| Ранний детский возраст (0—2 года) | + | + | + | |
| Дошкольный возраст | + | |||
| Школьники и подростки (6—16 лет) | + | |||
| Взрослые (старше 16 лет) | + |
Половые органы
Сначала могут выглядеть неестественно большими. У 60-70% новорожденных (как у мальчиков, так и у девочек) на третий-четвертый день может происходить гормональный криз – под воздействием маминых гормонов, все еще находящихся в организме ребенка. Он выражается в нагрубании молочных желез, при надавливании из них выделяется жидкость, похожая на молозиво. У девочек бывают обильные слизистые выделения из влагалища (иногда кровянистые), у мальчиков темнеет кожа вокруг сосков и мошонки. Половой криз проходит обычно без лечения. Ни в коем случае не старайтесь выдавить жидкость из сосков, это может привести к маститу.
Профилактические меры и рекомендации специалистов
Не стоит переживать, если была выявлена потничка, поскольку это распространенное среди грудничков и младенцев явление. Достаточно придерживаться простых правил по уходу, и можно навсегда исключить ее дальнейшее образование.
Основные правила:
- Принятие воздушных ванн несколько раз в день. Это означает, что с маленького нужно снять всю одежду, подгузник и оставить его голеньким на 10 минут. Однако во время процедуры нужно убедиться, что отсутствуют сквозняки.
- Минимизировать использование детских кремов и мазей, которые закупоривают поры и не дают эпидермису полноценно дышать.
- Одевать малыша только в натуральную одежду. Новорожденным надевают вещи наизнанку, чтобы швы не натирали чувствительную кожу.
- Отказаться от плотного пеленания.
- Контролировать режим и влажность в детской комнате, своевременно проветривать и делать уборку.
- После водных манипуляций тщательно, но аккуратно вытирать все тельце до полного высыхания.
- Регулярно осматривать складки, кожу головы, спину.
- Менять памперс каждые 1-3 часа, вне зависимости от того, наполнен он или нет.
Если все же получилось так, что появилась потница, включить в уход следующие правила:
- После купания не растирать тело, а аккуратно промачивать полотенцем.
- Отказаться на время от шампуней и масел, только детское мыло без запахов и красителей.
- Поменьше прикасаться к пораженным участкам.
- При ухудшении симптомов не пытаться лечить самостоятельно.
Высыпания подобного рода не являются опасными для общего здоровья малыша и в большинстве случаев не требуют лечения. Однако в любом случае детям до года требуется врачебный осмотр и получение рекомендаций по уходу, чтобы исключить осложнения. Организация тщательного и качественного ухода, а также соблюдение гигиенических правил не оставят ни единого шанса для развития такого явления, как потница.
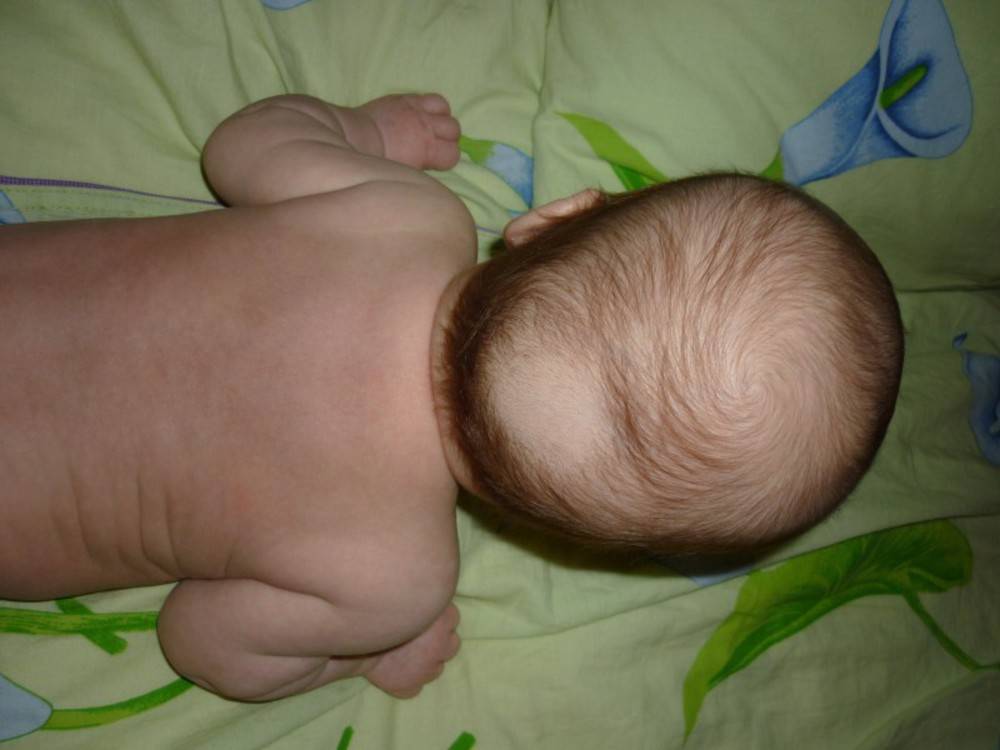
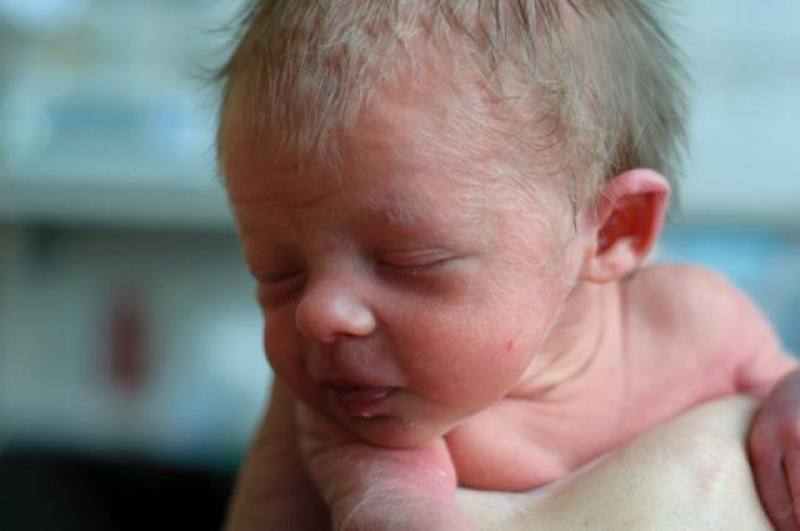
Какими бывают волосы у новорожденных?
Новорожденный может появиться на свет совершенно безволосым, покрытым лишь смазкой, либо с едва заметным светлым пушком, а может, напротив, иметь длинные и густые темные волосы. Последний вариант вызывает у родителей удивление, если это совершенно не характерно для их генотипа, например, когда они оба блондины.
Подобный фактор не является решающим, ведь цвет волос у новорожденных зависит от количества меланина – особого пигмента, заложенного на генетическом уровне и регулируемого при участии эндокринной системы, формирующей общий гормональный фон.
А в связи с тем, что волосы у малыша растут еще в утробе, на момент рождения они могут иметь внушительную длину. Но к 2-3 месяцам их все равно ждет выпадение, после чего на освободившемся месте начнут появляться новые волосы, которые получат оттенок, характерный для ребенка. Окончательно цвет, доставшийся от родителей, проявится лишь к пятому году жизни малыша.
Источники
- Padró-Arocas A., Quifer-Rada P., Aguilar-Camprubí L., Mena-Tudela D. Description of an mHealth tool for breastfeeding support: LactApp. Analysis of how lactating mothers seek support at critical breastfeeding points and according to their infant’s age. // Res Nurs Health – 2021 – Vol44 – N1 – p.173-186; PMID:33319403
- da Fonseca Filho GG., Lopes AC., Bezerra RB., de Candido A., Arrais N., Pereira SA., Lindquist AR. Assessment of child development in premature babies based on the ICF biopsychosocial model. // Eur J Phys Rehabil Med – 2020 – Vol – NNULL – p.; PMID:32975397
- Anthwal N., Fenelon JC., Johnston SD., Renfree MB., Tucker AS. Transient role of the middle ear as a lower jaw support across mammals. // Elife – 2020 – Vol9 – NNULL – p.; PMID:32600529
- Lueschow SR., McElroy SJ. The Paneth Cell: The Curator and Defender of the Immature Small Intestine. // Front Immunol – 2020 – Vol11 – NNULL – p.587; PMID:32308658
- De Jonge A., Downe S., Page L., Devane D., Lindgren H., Klinkert J., Gray M., Jani A. Value based maternal and newborn care requires alignment of adequate resources with high value activities. // BMC Pregnancy Childbirth – 2019 – Vol19 – N1 – p.428; PMID:31752742
- Tran PV., Chowdhury VS., Furuse M. Central regulation of feeding behavior through neuropeptides and amino acids in neonatal chicks. // Amino Acids – 2019 – Vol51 – N8 – p.1129-1152; PMID:31302780
- Hirschfeld S., Zajicek A. What Could the Future of Safety Monitoring Look Like? // Ther Innov Regul Sci – 2019 – Vol53 – N5 – p.590-600; PMID:31242748
- Bellver J., Donnez J. Introduction: Infertility etiology and offspring health. // Fertil Steril – 2019 – Vol111 – N6 – p.1033-1035; PMID:31155112
- Mahajan RK., Gautam PL., Paul G., Mahajan R. Retrospective Evaluation of Patients Leaving against Medical Advice in aTertiary Care Teaching Hospital. // Indian J Crit Care Med – 2019 – Vol23 – N3 – p.139-142; PMID:31097891
- Tito A., Barbulova A., Zappelli C., Leone M., Ruvo M., Mercurio FA., Chambery A., Russo R., Colucci MG., Apone F. The Growth Differentiation Factor 11 is Involved in Skin Fibroblast Ageing and is Induced by a Preparation of Peptides and Sugars Derived from Plant Cell Cultures. // Mol Biotechnol – 2019 – Vol61 – N3 – p.209-220; PMID:30661170
Диагностика заболевания
Если взрослые члены семьи или педиатр заметили признаки алопеции, нужно понять, почему происходит поредение волос. Для этого проводится расширенная диагностика. Чтобы вылечить алопецию, ребенок должен сначала посетить следующих детских специалистов:
- дерматолог;
- трихолог;
- эндокринолог;
- гастроэнтеролог;
- невролог.
Эти врачи назначат ряд обследований, чтобы определить причину появления патологии:
- Обследование ЖКТ. Оно может включать тесты на хеликобактерпилори (желудочную бактерию, провоцирующую гастрит) методами ПЦР и ИФА, анализ кала на дисбактериоз, УЗИ органов брюшной полости, а также фиброгастродуоденоскопию (ФГДС).
- Эндокринолог может назначить анализ крови на уровень тиреоидных гормонов (АТ, ТТГ и др.), кортизола, уровень ионизированного Са, УЗИ щитовидной железы.
- Чтобы определить микроэлементный статус ребенка проводится спектральное исследование волос и крови на содержание микроэлементов.
- ИФА-диагностика позволяет выявить антитела к герпесу, гемолитическому стрептококку, гельминтам, лямблиям, грибам.
- Трихолог назначает трихограмму, компьютерную диагностику кожи головы, фототрихограмму.
- В клинически неясных случаях делают биопсию кожи головы с последующей гистологией. Это нужно, чтобы исключить рубцовую алопецию, являющуюся симптомом плоского лишая и системной красной волчанки.
- Если есть сомнения в диагнозе, ребенка могут направить на консультацию к микологу.
- Реоэнцефалография показана при распространенных формах облысения, она позволяет исключить нарушение кровотока в церебральных венах.
Авторитетное мнение медиков
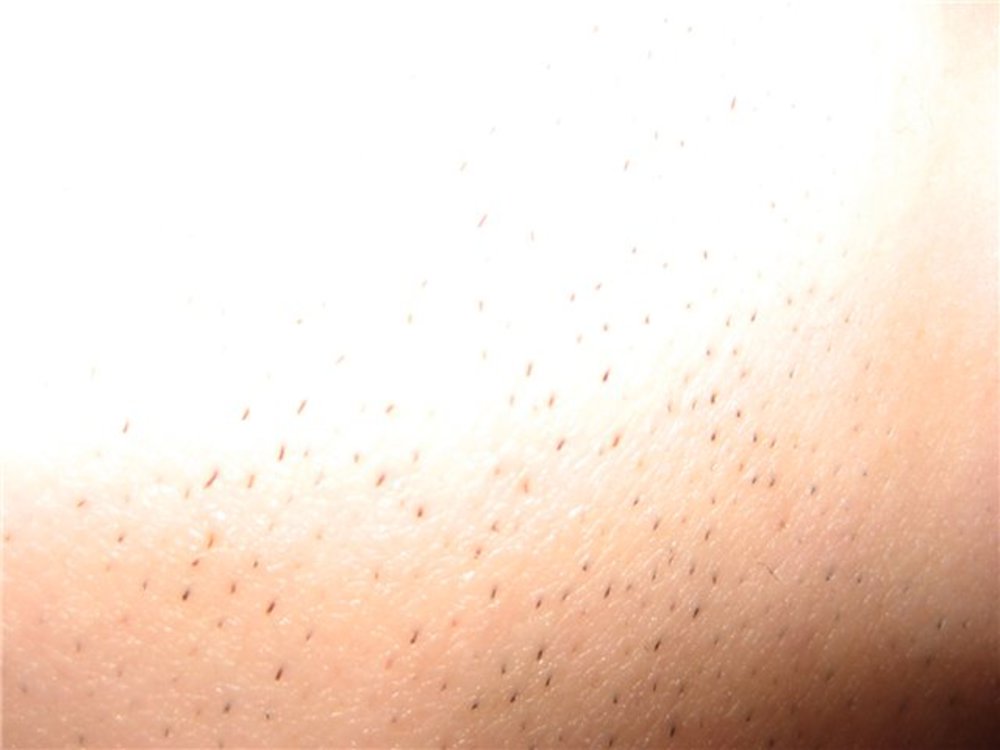
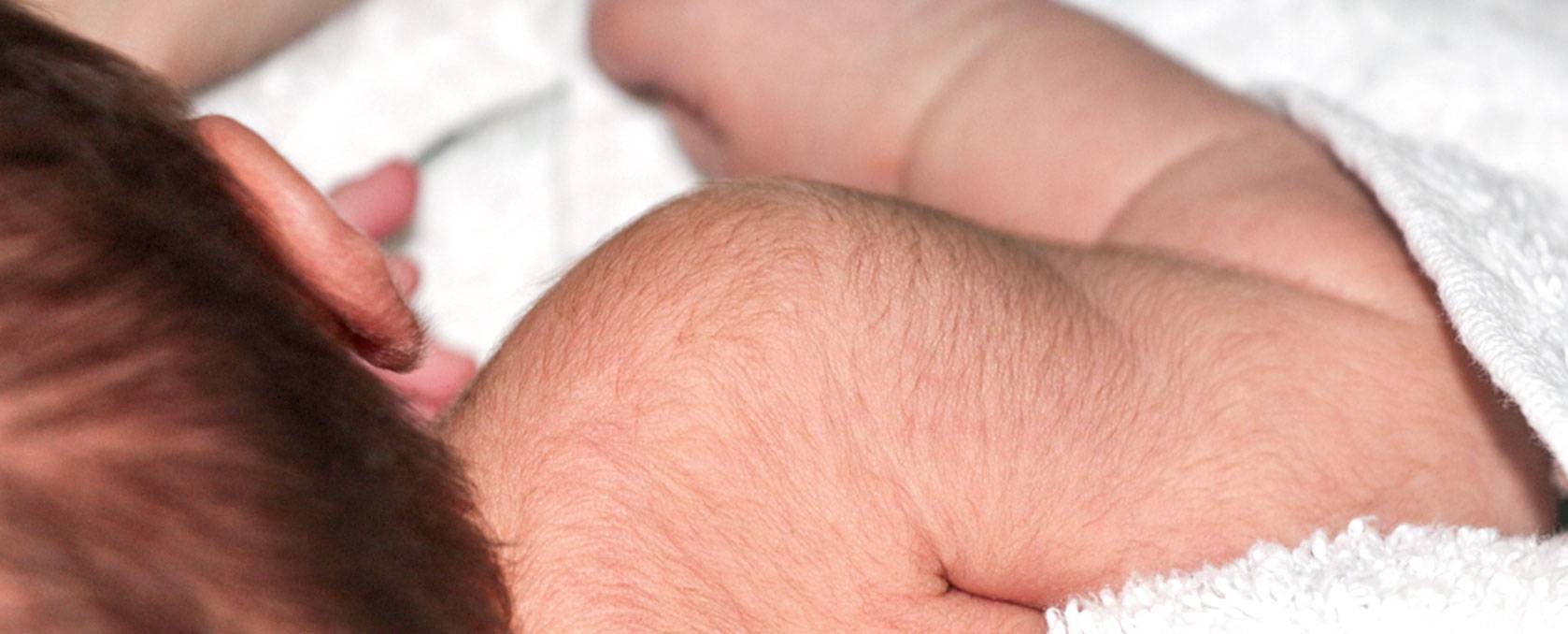
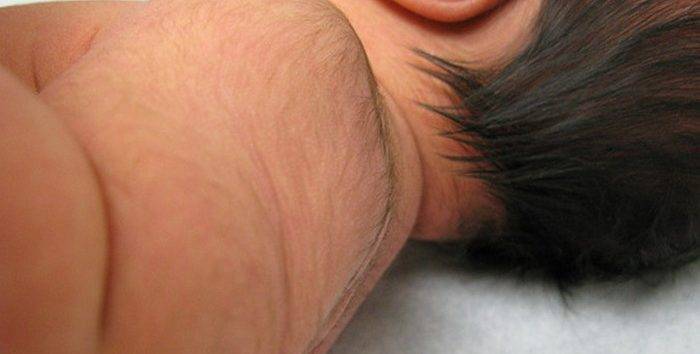
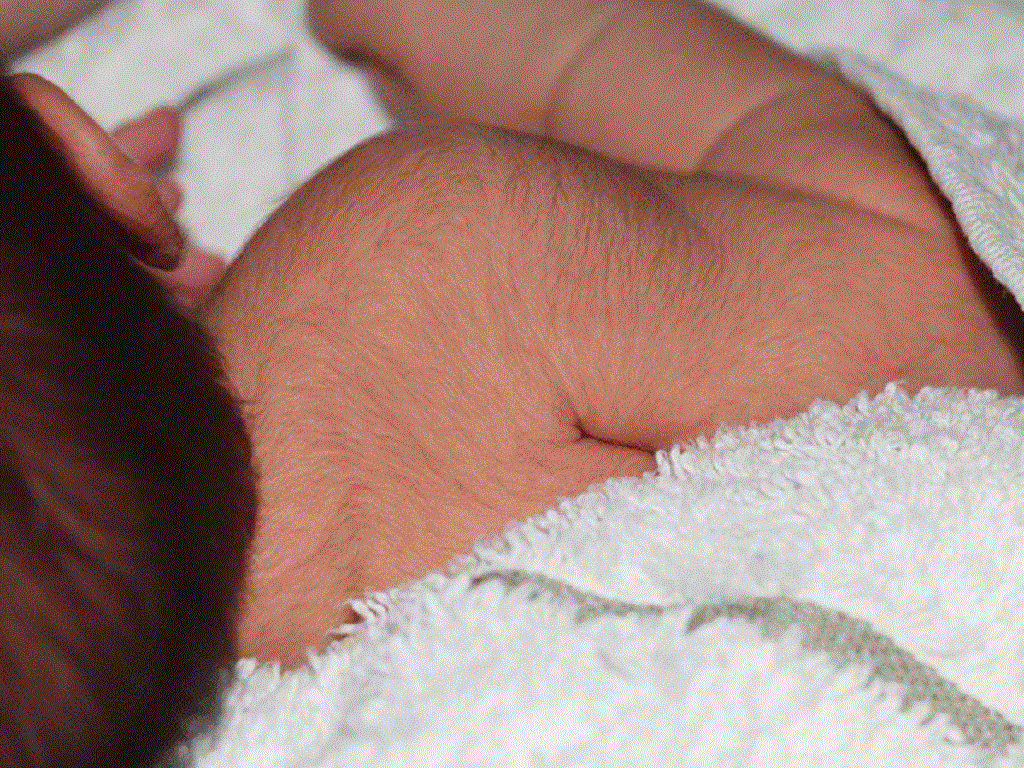
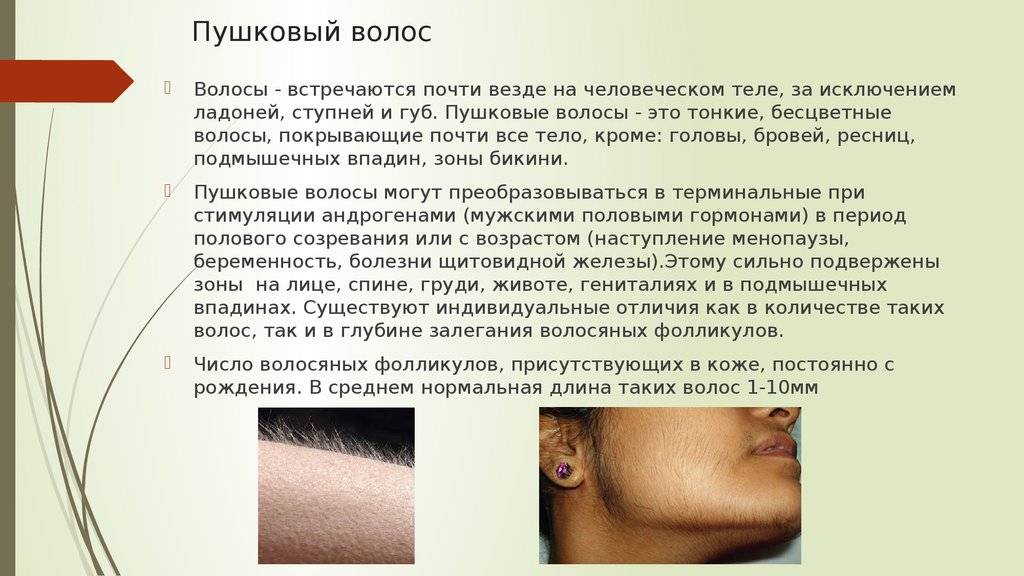
Итак, что же говорят по этому поводу врачи? Они уверяют, что никакого отклонения в виде прорастания на теле новорожденного жесткой щетины не существует. Но как быть с утверждениями женщин, которые активно пишут на различных форумах о появлении щетинки у их малышей?
И ладно бы только их рассказы, но ведь в сети есть и фото с изображениями черных волосков, проступивших на коже младенца. Это действительно по виду напоминает щетину, которая появляется у мужчин на следующий день после бритья, только пореже.
В ответ на такие факты можно услышать объяснения специалистов о том, что эти «щетинки» являются «результатом слипания секрета сальных желез, отмерших клеток эпидермиса и скатавшихся ворсинок естественного пушка, покрывающего тело новорожденного». Если подумать, то данная аргументация выглядит вполне правдоподобно.
Действительно, щетина у новорожденных, заметная на фото, может оказаться своеобразной пробкой, закрывающей выход сальных желез. В какой-то момент она выходит на поверхность и ее можно без проблем удалить.
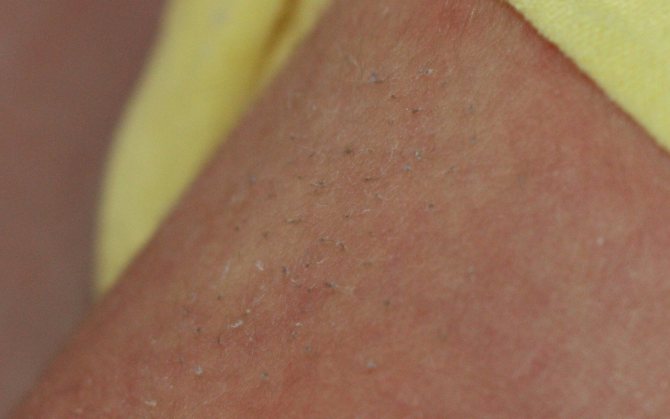
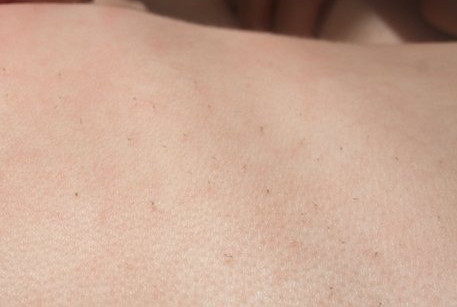
А вот еще одна теория. Считается, что щетинка у младенцев является атавизмом, так сказать «отголоском эволюционных процессов». У большинства малышей такой прототип шерсти возникает, когда ребеночек еще находится в животе и исчезает к моменту рождения. Но иногда это происходит немного позже по времени, и мы можем наблюдать щетинку у младенцев в возрасте от одного до трех месяцев.
В любом случае, врачи нас успокаивают, что никакой опасности для ребенка такая проблема не несет. Так что не стоит слишком переживать и выяснять, как вывести щетину у новорожденного, поскольку педиатры считают, что она должна исчезнуть самостоятельно.
ПРОФИЛАКТИКА
Профилактика заболевания должна начаться еще в период беременности. Будущей маме необходимо соблюдать правила питания и вести здоровый образ жизни.
Предотвратить появление корочек на коже поможет, использование крема для обработки складочек на теле. Прикорм нужно вводить на 4-6 месяце, это должны быть овощные пюре – кабачок, брокколи, тыква, цветная капуста. На 6-м месяце жизни малышу вводят мясной прикорм.
К профилактическим мерам себореи у детей младшего и среднего школьного возраста относятся:
- коррекция рациона ребенка, ограничения жирных блюд, фастфуда, картофеля, газировки;
- соблюдение правил гигиены мытья головы, использование гипоаллергенных шампуней;
- исключение индивидуальных аллергенов;
- повышение иммунитета для того, чтобы не допустить инфекционных заболеваний;
- исключение интенсивных физических и эмоциональных нагрузок;
- применение шампуней и других средств по уходу, соответствующих возрасту ребенка.
Профилактические меры особенно важны для пациентов, которые входят в группу риска. Это лица со склонностью к аллергическим реакциям и обладатели жирной кожи и волос. Себореей чаще страдают представители мужского пола.
Причины возникновения алопеции у детей
Также к частичному или полному облысению приводят:
- сбои в работе нервной и эндокринной систем;
- неврологические расстройства;
- травмы головы;
- вредные привычки: дергать себя за волосы, накручивать их на палец и др.;
- кожные воспаления в зоне роста волос;
- некоторые общие инфекционные заболевания;
- прием антибиотиков;
- заражение глистами;
- сахарный диабет;
- дефицит питания;
- железодефицитная анемия;
- переизбыток витамина А в организме;
- воздействие рентгеновских лучей;
- рахит;
- стригущий лишай;
- и др.
Можно сгруппировать причины развития этого заболевания по возрасту:
- у грудных малышей это может быть рахит, повышенная подвижность, вследствие чего ребенок постоянно трется об подушку;
- в возрасте 1-2 лет очаговое облысение вызвано вредными привычками. Обычно дети дергают себя за волосы, накручивают их на палец. Если поведение не меняется до 4 лет, следует обратиться к психологу;
- в возрасте старше трех лет дети активно адаптируются в обществе, поэтому нередко заражаются инфекциями, грибковыми спорами;
- поход же в первый класс вызывает сильный стресс, большие нагрузки негативно влияют на иммунитет, вследствие чего тоже возникает алопеция;
- следующий «переломный» период – это подростковый возраст, когда перестраивается гормональный фон. Это тоже служит негативным фактором.
Эмбриональный период
1-я неделя. Сперматозоид оплодотворяет яйцеклетку, находящуюся в маточной трубе. Спустя несколько часов начинается бурное деление, и за пять суток многоклеточный эмбрион спускается в полость матки, чтобы закрепиться в ней. Он внешне похож на ягоду тутовника, поэтому называется морулой (от лат. Мorula – шелковица);
2-я неделя. Морула превращается в бластоцисту, состоящую из внутренней группы клеток и внешней оболочки. Из нее впоследствии образуются зародыш, пуповина и плацента. Происходит имплантация, ворсинки наружной оболочки бластоцисты внедряются в матку;
3-я неделя. Закладывается основа большинства органов и систем эмбриона. Формируется широкая пластина, которая впоследствии станет мозгом. На 21 сутки у будущего малыша впервые бьется сердце;
4-я неделя. Развиваются зачатки печени, поджелудочной железы, почек, легких. Появляется хорда, из которой впоследствии образуется позвоночник. В нижней части у эмбриона имеется хвостик, который позже отпадет;
5-я неделя. Клетки эмбриона начинают усиленно размножаться и брать на себя конкретные функции. Этот процесс называется дифференциацией. Быстро развиваются нервная и кровеносная системы, мозг, желудочно-кишечный тракт, уже имеется тоненькая пуповина. На лице формируются губы, начинает оформляться нос. В это время зародыш особенно подвержен риску воздействия неблагоприятных факторов, которые могут вызвать врожденные дефекты. Тератогенным (вызывающим уродства) действием обладают определенные лекарства, наркотики, алкоголь, инфекции;
6-я неделя. Активно формируются пуповина и плацента, обеспечивая будущему ребенку надежную связь с материнским организмом. Лицо эмбриона начинает приобретать человеческие черты. Формируются лицевые мышцы, глаза и веки. Руки удлиняются, на них определяются кистевые зачатки. В сердце происходит формирование желудочков и предсердий. Полностью формируются поджелудочная железа и печень, начинается закладка кишечника;
7-я неделя. Появляется маточно-плацентарное кровообращение. Подросший эмбрион дышит и питается через пуповину. Ручки и ножки продолжают расти. Кисти приобретают форму маленьких лопаточек. Сердце практически полностью сформировано, оно бьется в правильном ритме, прокачивая кровь через магистральные сосуды;
8-я неделя. Лицо малыша приобрело человеческие черты. Усиленно формируются органы и системы. Пальцы имеют привычную для нас форму. На этом эмбриональный период заканчивается, и сформированный зародыш называется плодом;
Что способствует возникновению потницы
Высыпания чаще всего проявляются в летний период, особенно после длительного сна. Кроме этого, их возникновение могут также спровоцировать:
- Тугие подгузники, плотно прилегающие к телу;
- Постоянное «укутывание» малыша и одежда не по погоде, в результате чего он перегревается;
- Некачественные ткани, из которых была изготовлены вещи или пеленки;
- Чрезмерно тугое пеленание;
- Отсутствие воздушных ванн.
Чтобы минимизировать риски, рекомендуется в жаркий период подбирать легкую одежду, которая «дышит». Регулярно проветривать помещение и периодически ненадолго оставлять малыша голеньким, убедившись предварительно, что нет сквозняков. Если младенец гуляет в коляске, нежелательно в теплую погоду плотно натягивать чехол, чтобы не препятствовать проникновению воздуха.
Online-консультации врачей
| Консультация оториноларинголога |
| Консультация эндоскописта |
| Консультация психолога |
| Консультация нейрохирурга |
| Консультация эндокринолога |
| Консультация нефролога |
| Консультация хирурга |
| Консультация специалиста банка пуповинной крови |
| Консультация пульмонолога |
| Консультация вертебролога |
| Консультация гастроэнтеролога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация онколога |
| Консультация сурдолога (аудиолога) |
| Консультация офтальмолога (окулиста) |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Внутридермальный невус
Разновидность обычных невусов, которые имеют куполообразную форму. Такие родинки редко появляются в детском возрасте, зато они крайне распространены у взрослого населения. На теле может одновременно появляться до десяти таких образований на теле. Свое название подобные новообразования получили за счет того, что находятся под верхним слоем эпидермиса. Часто такие родинки сложно заметить, они почти не выделяются над поверхностью тела, а их оттенок близок к окружающим тканям.
Невус может появиться практически на любом участке. Излюбленные места новообразования верхняя часть рук, веки, шея, лицо и пр. Максимальный размер родинок до 1 сантиметра. При появлении в детском возрасте невусы практически незаметны, но с возрастом они начинают темнеть, часто приобретают выпуклую форму. Если родинка сохраняется и дальше, то после 70 лет она начнет постепенно обесцвечиваться.
Существует несколько причин, по которым могут образовываться внутридермальные невусы на теле человека:
- Наследственные факторы. Если на теле у родителей малыша насчитывается более 50 обычных родинок, то и у ребенка невусы будут носить множественных характер.
- Воздействие солнечных лучей. Ультрафиолетовое излучение негативно воздействует на кожу, вызывая ее повреждение. На месте часто появляются родинки. В зоне риска находятся люди со слишком светлой кожей.
- Снижение иммунитета. Чаще всего невусы начинают формироваться на фоне сниженного иммунитета, в том числе и после приема препаратов, подавляющих иммунитет.
Даже обычные родинки, которые имеют симметричный вид и не увеличиваются в размерах, важно постоянно контролировать. Устраивать проверки у дерматолога лучше не реже одного раза в год, так удастся выявить проблему на ранней стадии ее появления
Запланировать поход к специалисту вне расписания стоит в случае, если родинка начала увеличиваться, поменяла свою форму, приобрела другой оттенок, начала кровоточить.
Дерматолог может назначить процедуру по иссечению родинки в случае, если она доставляет косметический дискомфорт носителю, если существует риск перерождения новообразования в меланому, если поверхность невуса постоянно повреждается в течение дня.
Симптомы и признаки
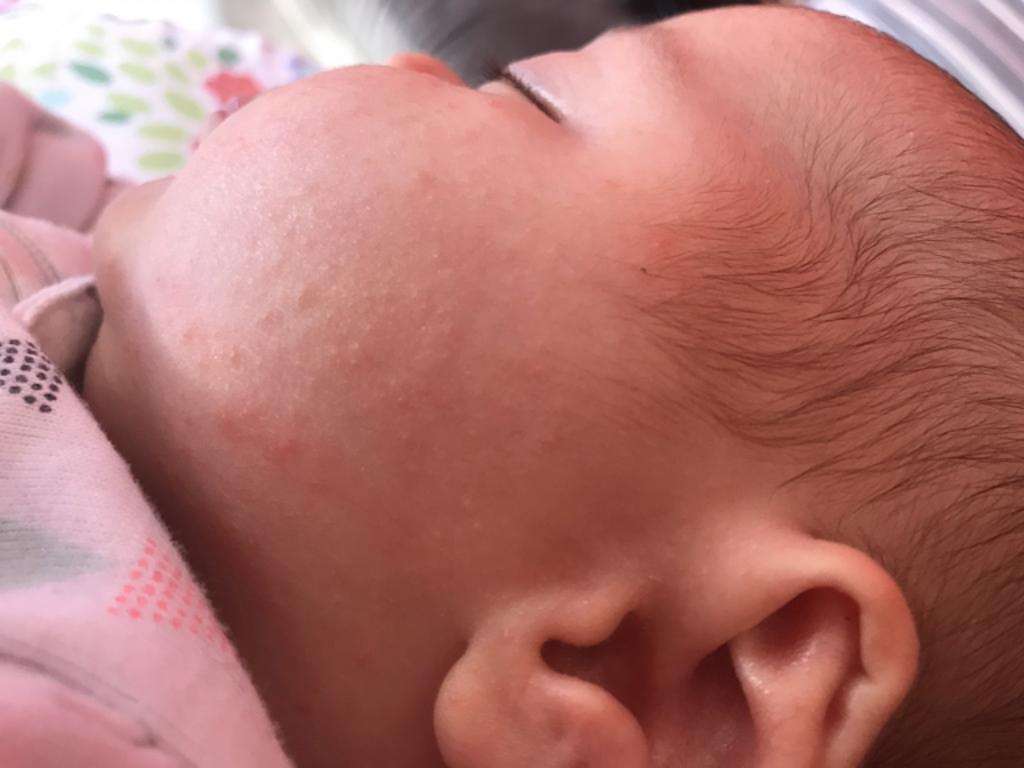
Первые признаки можно заметить с первых дней крохи. Самый пик проявления припадает на 5-7 день. Выглядит гормональная сыпь у грудничка по-разному. В основном это пятна красного цвета с белой головкой по центру. Прыщики могут иметь желтоватый или белесый оттенок, еле возвышаясь над кожным покровом. Высыпания локализуются в основном на лбу, носу, подбородке, на ушах, в области грудной клетки, но в более сложных случаях могут быть на спине и других частях тела. Комедоны закрытого типа бывают немногочисленные, проявляясь в виде отдельных образований. Возможно их слияние в небольшие пятна. Важный момент состоит в отсутствии зуда и болевых ощущений. Гормональная сыпь у новорожденных сопровождается рядом характерных признаков:
- набухание молочных желез у мальчиков и девочек;
- отечность области мошонки у мальчиков;
- вульвовагинит или кровянистые выделения у девочек.
Когда следует обратиться к врачу
Гормональная сыпь не причисляется к разряду болезней. По своей сути она безопасна. Пройти может за несколько дней, но не во всех случаях. Бывает, что требуется 1,5-2 и даже 6 месяцев для полного очищения кожи от папул. В зависимости от состояния здоровья высыпания могут мигрировать и периодически обостряться. Как быстро и когда проходит гормональная сыпь у грудничков – это зависит от оперативности самовыведения эстрогенов из организма. Насторожить родителей должны отличающиеся внешние признаки трехнедельной сыпи, а также затяжной период излечения. Максимум до 1 года гормональный фон ребенка должен прийти в норму, а все проявления сойти на нет. Обратиться к педиатру или дерматологу в АО «Медицина» (клиника академика Ройтберга) в ЦАО необходимо, если сроки выздоровления превышены. Сыпь при гормональном сбое у детей старше года приравнивается уже к патологическим состояниям.
Как отличить от аллергии
У детей аллергия бывает контактной и пищевой. Определить их можно по локализации и времени проявления. Контактная аллергия возникает на коже только в тех местах, где был контакт с раздражителем. Примером может быть подгузник. В местах контакта с его материалами по ножкам, в складках, на ягодицах, пояснице появляются высыпания без четких границ. Пятна красного цвета могут сливаться в обширные площади поражения. Для аллергии характерно также чувство зуда и соответственно беспокойство ребенка. К этому могут присоединиться насморк, конъюнктивит, капризность и др. Пищевая аллергия возникает в течение суток после употребления аллергенного продукта. Проявляется в виде шершавых пятен на щеках, напоминая нездоровый румянец. Гормональная сыпь у ребенка подобных проявлений не имеет.
Как отличить от инфекции
Корь, розеола, ветряная оспа, краснуха, скарлатина – болезни, которыми лучше переболеть именно в детстве. Для каждой из них характерно определенное расположение высыпаний в сопровождении специфических симптомов. Гормональная угревая сыпь не имеет с этими заболеваниями ничего общего. Она протекает без изменения температуры тела, смены аппетита и режима сна. Инфекция охватывает большую площадь кожного покрова, может локализоваться в разных местах одновременно. Для инфекционных высыпаний характерно следующее:
- четкие границы поражений;
- сыпь не имеет вид закрытых комедонов (мелких жировиков);
- наблюдается присоединение температуры и плохое самочувствие.
Диагностика и принципы лечения гирсутизма
Определить причину избыточного роста волос по мужскому типу у девочки можно на основании тщательного сбора анамнеза и детального обследования.
При первичном осмотре эндокринолог уточняет, когда и как быстро появились нежелательные волоски. Доктора будут интересовать особенности менструального цикла, прием медикаментов, режим питания, наличие стрессов. После клинического осмотра рекомендуется пройти ряд обследований, которые помогут установить этиологический фактор гирсутизма:
- определение гормонального фона (гормоны надпочечников, яичников, щитовидной железы и гипофиза);
- УЗИ органов малого таза и щитовидной железы;
- КТ или МРТ головного мозга для исключения опухоли гипофиза.
Если у врача возникло подозрение на опухоль яичников, рекомендуется проведение лапароскопической процедуры с биопсией ткани органа.
Терапевтический подход заключается в устранении основной причины гирсутизма. Тактика лечения включает:
- удаление новообразований надпочечников или яичников;
- применение кортикостероидов для подавления синтеза андрогенов;
- лечение гипотиреоза, сахарного диабета и других эндокринных заболеваний;
- прием таблетированных гормональных контрацептивов;
- прекращение применения препаратов, которые вызвали избыточное оволосение.
Легкие проявления гирсутизма, при которых сохранятся нормальный менструальный цикл, не нуждаются в медикаментозной коррекции или оперативном вмешательстве. Девочки, которые комплексуют по поводу нежелательных волосков, могут обратиться к косметологу: специалист даст рекомендации по поводу их осветления или даже удаления путем механической, химической или лазерной депиляции. Выбор специалиста зависит от возраста девочки и состояния ее здоровья.