ОРВИ
Острые респираторные вирусные инфекции (ОРВИ) — группа заболеваний, вызываемых вирусами со схожими путями передачи (преимущественно воздушно-капельный, то есть по воздуху с частичками слюны) и клиническими проявлениями (кашель, повышение температуры тела, боль в горле и др.). ОРВИ — самые распространенные заболевания, они составляют около 90% всех инфекций.
Причины ОРВИ — вирусы, поражающие слизистые оболочки верхних дыхательных путей и передаваемые от больного человека здоровому с каплями слюны и мокроты при дыхании, разговоре, плаче, кашле, чихании. Вирусы также могут попадать в организм здорового человека при совместном пользовании бытовыми предметами (посудой, полотенцами). Наиболее высока вероятность заражения при тесном контакте и высокой скученности: в транспорте, образовательных учреждениях, больницах и т.д. Восприимчивость к респираторным инфекциям очень высока, но может быть снижена с помощью профилактических методов.
При ОРВИ чаще всего остро возникают насморк, боль и/или першение в горле, повышение температуры тела до 38–39 °С, озноб, общая слабость, разбитость, которые сохраняются в течение 3–7 дней. Часто присоединяется кашель, как правило, сухой или с отделением небольшого количества мокроты. Иногда мокрота может приобретать зеленоватый цвет, но это не обязательно свидетельствует о развитии осложнений. Следует помнить, что кашель может сохраняться в течение 2 недель после выздоровления и не считается тревожным признаком, если все остальные симптомы ОРВИ исчезли.
Осложнения ОРВИ возникают не часто, типичные осложнения — пневмония, воспаления придаточных пазух носа (синуситы, гайморит и др.).
Лечение панической атаки у невролога
- Врач вас осмотрит,
- проведёт тесты,
- внимательно выслушает, задаст определенные вопросы,
- сопоставит симптомы и факты вашей жизни,
- назначит базовое лечение, которое сразу начнет работать.
- Если необходимо, назначит дополнительные обследования.
Врач расскажет, как правильно действовать в вашей индивидуальной ситуации!
- Если на приёме выявит нарушения со стороны сердечно-сосудистой системы, имеющие явно постоянный характер – направит к кардиологу, на ЭКГ, на мониторирование сердечного ритма (Холтер). Это нужно для определения, есть ли патология сердца и нужно ли медикаментозно взять под контроль ритм сердца и частоту сердечных сокращений.
- Если врач заподозрит панические атаки на фоне гипертонии (повышенное давление), то направит на СМАД и корректировку давления.
- Если выявит постоянную психотравмирующую ситуацию (как причину развития панических атак), которую можно убрать с помощью психотерапевтических техник, то даст направление к психотерапевту.
- Если ведущим симптомом является нарушение работы желудочно-кишечного тракта, то совместно с гастроэнтерологом уберёт неприятные симптомы, выяснит, какие скрытые хронические нарушения имеются у пациента (именно они проявляются ярче всего во время панической атаки).
На повторном приёме невролог, как лечащий доктор пациента с паническими атаками, проведёт анализ всех результатов исследований, скорректирует лечение, дозировки препаратов, поможет пациенту выработать стратегию поведения и сформировать адаптивный паттерн мышления. Через короткое время вы забудете о панических атаках.
Желаю вам быстрее выздороветь и жить счастливой жизнью здорового и свободного от панических атак человека. Приходите!
Особенности распространения респираторных вирусов
Термин «респираторные вирусы» используется для описания группы, включающей порядка 200 типов вирусов, отличающихся особым тропизмом к дыхательной системе.
Таблица 1. Распространенные вирусы, вызывающие ОРВИ
| Группа вирусов | Статистика, % случаев инфекции |
| Риновирусы (hRV) | 30-50 |
| Коронавирусы (hCoV) | 10-15 |
| Вирусы гриппа (FluAV и FluBV) | 5-15 |
| Респираторно-синцитиальный вирус (hRSV) | 5-10 |
| Метапневмовирусы (hMPV), бокавирус (hBOV) | 6% |
| Аденовирусы (hAdV), энтеровирусы и вирусы парагриппа (hPIV) | до 5 |
Респираторные вирусы эффективно распространяются при прямом и непрямом контакте. Прямое воздействие вирусных частиц происходит в основном:
- Через воздействие многомолекулярного аэрозоля, выделяемого инфицированным при кашле и чихании.
- Через контакт с биологическими выделениями, содержащими вирусные частицы при прикосновении, контакте с загрязненными предметами или поверхностями.
- Косвенный контакт также происходит через воздух, где находится мелкомолекулярный аэрозоль.
Таким образом, капельный путь — основной путь распространения вирусов в окружающей среде, хотя доминирующие механизмы передачи респираторных вирусов чрезвычайно разнообразны. Например, вирусы гриппа распространяются в основном низкомолекулярными аэрозолями. При этом период инфекционности пациента с инфекцией дыхательных путей начинается еще до появления первых клинических симптомов.
Диагностика тревожного расстройства
Наличие вышеуказанных симптомов пока не говорит о заболевании. Диагноз должен ставить психиатр, а чтобы специалист признал проблему и подтвердил наличие болезни, симптомы тревожных расстройств должны беспокоить пациента, по меньшей мере, 2-3 недели.
Диагноз «Тревожное расстройство» не являются труднодиагностируемым. А вот вид тревожного расстройства выявить достаточно проблематично. Причиной тому являются схожие симптомы при различных видах заболевания. Выявить его вид и степень позволяет анализ мест и времени возникновения симптомов. А вообще в диагностике тревожного расстройства используют шкалу депрессии и тревоги, тест Спилбергера-Ханина, личностная шкала тревоги и многие другие.
При появлении подозрений на тревожное расстройство нужно собраться, адекватно расценить ситуацию и постараться ответить самому себе на несколько вопросов:
- Есть ли чувство страха и тревоги, проблемы вегетативной регуляции и нарушения сна;
- Как долго симптомы продолжают Вас беспокоить;
- Могут ли быть связаны симптомы с органическими заболеваниями. Лучше посетить доктора и проверить свое здоровье;
- Есть ли какая-то систематика в появлении симптомов (случаются в определенном месте, при тех или иных условиях, в конкретное время и так далее).
Как часто болеют дети?
Дети до 5 лет в среднем переносят до 8 эпизодов ОРВИ в год. В детских садах особенно высока заболеваемость на первом и втором году посещения – на 10-15% выше, чем в другое время.
Количество обращений к педиатрам с ОРВИ увеличивается с сентября по апрель, а на период с февраля по март приходится пик заболеваемости. В летние месяцы заболеваемость снижается примерно в 3-5 раз.
Дети особенно уязвимы к гриппу. Причиной тому является недостаточно сформированный иммунитет. Распространение вируса в детских коллективах (в школах, в детских садах, в интернатах) происходит очень стремительно.
Причины возникновения тревожных расстройств
Психические отклонения в виде тревожных расстройств могут вызываться у подростков многими факторами:
- Нарушения в работе центральной нервной системы – например, аномальные уровни веществ, отвечающих за передачу информации (нейротрансмиттеров).
- Генетические причины – когда в семье есть люди, страдающие психическими заболеваниями, то риск возникновения тревожных расстройств у ребенка увеличивается.
- Трудные ситуации в жизни – смена привычной обстановки, школы, места жительства. Причиной может стать смерть близких, развод родителей, давление со стороны сверстников, насилие в семье, учебном заведении.
Иногда тревожное расстройство у родителей оказывает значительное влияние на подростка. Он автоматически начинает им подражать. У ребенка появляется чувство непреодолимости жизненных трудностей, желание их избегать.

5 ошибок, которые часто совершаются больными во время острой вирусной инфекции
ОРВИ можно заразиться несколько раз в год. Обычно болезнь проходит легко, но если запустить процесс, может привести к значительным осложнениям. Наиболее распространенные ошибки, приводящие к тяжелым осложнениям.
Ошибка 1. Снижение температуры без необходимости
Повышение температуры — защитная реакция организма на заболевание, когда необходимо активизировать иммунную систему и вырабатывать антитела. Поэтому, если температура поднялась до 38,5 во время вирусной инфекции, сбивать ее не нужно. Жаропонижающие средства принимают только, если температура выросла выше.
Ошибка 2. Прием антибиотиков
Нередко больные с ОРЗ начинают лечение с приема антибиотиков. Это серьезная ошибка, ведь если заболевание вызвано вирусами, антибиотики бесполезны и даже вредны. Они не убивают вирус, а уничтожают полезные бактерии, населяющие организм. Решение о назначении антибиотиков врач принимает только при присоединении бактериальной инфекции.
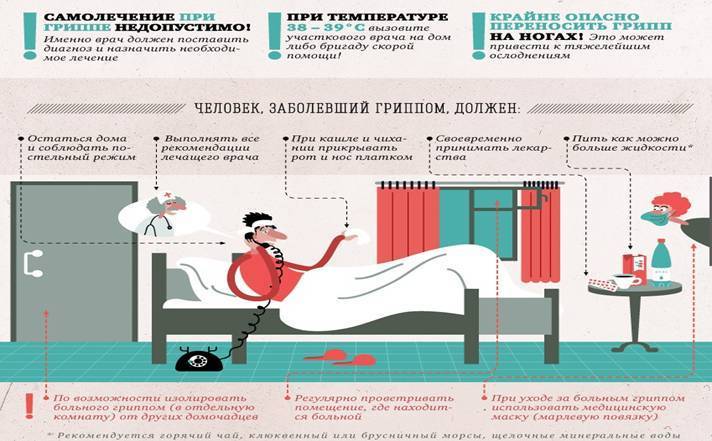
Ошибка 3. Отказ от лечения
Мнение, что простуда в любом случае длится 7 дней, даже если ее лечить, ошибочно. Нужно помочь организму справиться с вирусом, и для этого необязательно пить таблетки. Существует несколько простых рекомендаций, которые помогут в борьбе с инфекцией: постельный режим, обильное теплое питье. Жаропонижающие препараты с ибупрофеном принимают, если температура поднялась выше 38,5о С.
Ошибка 4. Самолечение
После появления симптомов острой вирусной инфекции, нужно обратиться к врачу сразу, так как определить, насколько опасна инфекция, может только специалист. Помимо респираторных инфекций, можно заболеть гриппом, дающим тяжелые осложнения. Если через 5 дней лечения вы не чувствуете себя лучше, нужно срочно обратиться за помощью к врачу ещё раз.
Ошибка 5. Отказ от больничного
Это самая распространенная ошибка. Больному нужен покой, постельный режим и другие условия для быстрого выздоровления. Кроме того, вирусная инфекция заразна, и если человек выходит на работу даже с легким насморком, это подвергает риску заражения окружающих. У людей со слабым иммунитетом эта же инфекция может быть гораздо более серьезной, и даже смертельной.
Осложнения ОРВИ
В большинстве случаев грипп является самоограничивающимся. Угроза для больного — постгриппозные осложнения, возникающие в 6% случаев. В группах риска, включающих людей с нарушенной, как правило, вторичной, приспособленностью иммунной системы, больных с хроническими заболеваниями органов дыхания, кровообращения и почек, пациентов в возрасте до 5 и старше 65 лет – этот показатель еще выше.
Осложнения после гриппа:
- В основном легочные: пневмония, бронхит, отит;
- Реже кардиологические: миокардит, эндокардит, перикардит;
- Неврологические: миелит, энцефалит, менингит;
- Приводящие к обострению хронических заболеваний. Например, бронхиальной астмы, хронической обструктивной болезни легких, недостаточности кровообращения, обострению симптомов болезни Паркинсона, ухудшению гликемического контроля при сахарном диабете.
У пациентов из групп риска грипп чаще всего приводит к опасным для жизни осложнениям: пневмонии, реже миокардиту, энцефалиту и менингиту. Почти 90% смертей от гриппа и его осложнений приходится на людей старше 60 лет.
Симптомы гриппа
Вирус гриппа не зря выделяется большинством специалистов. Его отличия от обычных простуд: молниеносное развитие, повышенная тяжесть заболевания, необходимость комплексного лечения, повышенная смертность.
Грипп возникает неожиданно и в считанные часы полностью охватывает организм больного. Характерные симптомы гриппа:
- резкое повышение температуры (возможно повышение до 40,5);
- повышенная чувствительность к свету;
- боли во всем теле, головные и мышечные боли.
Наиболее активная фаза гриппа наступает на 3-5 день заболевания. Окончательное выздоровление возможно на 8-10 день.
Гриппозная инфекция поражает сосуды, поэтому у больных возможны десневые и носовые кровотечения.
Отличия от невропатолога и психиатра
Невролог, невропатолог и психиатр: сходство между этими терминами заключается в следующем – все они обозначают специалистов с высшим медицинским образованием. Однако перечень заболеваний, которыми занимаются врачи, а также подходы к лечению и ведению пациентов значительно отличаются.
Психиатр работает исключительно с психическими проблемами, не касаясь физиологии. Основное воздействие – медикаментозное. К терапии подключается психиатр, когда на фоне неврологической патологии развиваются психические нарушения (например, при болезни Альцгеймера).
Невропатолог – это устаревшее название специальности «невролог», применяемое в 70–80-х годах, сейчас не используется.
Профилактика. Нужна ли вакцинация от гриппа?
Вакцинация — самая важная мера профилактики от гриппа. Ее проводят намного раньше ожидаемой эпидемии, обычно в октябре–ноябре. Срок защитного действия вакцины — один год, поэтому ее необходимо повторять ежегодно. Противопоказаний к современным вакцинам практически нет. Вакцинация показана следующим группам населения (однако перед ее проведением нужно проконсультироваться с Вашим лечащим врачом):
- Детям дошкольного и школьного возрастов;
- лицам пожилого возраста (старше 65 лет);
- лицам с высокой вероятностью заражения (воинские контингенты, медицинский персонал, работники сферы бытового обслуживания, транспорта, образовательных учреждений);
- пациентам, часто болеющим ОРВИ;
- пациентам с хроническими бронхолегочными заболеваниями (особенно с хронической обструктивной болезнью легких);
- пациентам с хронической сердечной недостаточностью, хроническими заболеваниями почек;
- пациентам с ослабленным иммунитетом (с сахарным диабетом, ВИЧ-инфекцией, удаленной селезенкой или получающим глюкокортикоиды и цитостатики).
В период эпидемии гриппа вводить вакцину уже поздно
В этом случае важно чаще мыть руки с мылом и проветривать помещение, носить медицинские маски в общественном транспорте, возможно применение римантадина, а также оксолиновой мази в нос
Закаливающие процедуры (полоскание полости рта и носа холодной водой, хождение босиком по холодному полу, холодные обтирания, обливания и пр.) имеют значение, если они проводятся длительно и систематически. Не следует начинать закаливание, если человек болен или находится в стадии выздоровления.
Материал подготовлен при участии специалиста:
Причины простуды
Простуда у грудного ребенка — явление редкое. Ведь вместе с грудным молоком малыш получает антитела, которые защищают от большинства инфекционных заболеваний. Если мама правильно питается и соблюдает питьевой режим, то и ее малыш получает все необходимые полезные вещества, укрепляющие иммунитет. Не зря многие педиатры утверждают, что продолжительное грудное вскармливание — залог крепкого здоровья младенца.
Но часто, когда родители говорят о простуде у грудничка, речь на самом деле идет об ОРВИ. ОРВИ у младенца — сложная проблема. Естественные защитные функции у младенцев несовершенны и работают не в полную силу. Инфекции опасны для грудничков. У ослабленных малышей вирусы, бактерии и грибки могут распространиться по всему организму. Иммунитету пока еще трудно сдерживать патогенные микроорганизмы в месте проникновения. Поэтому малышам требуются особые условия и правильный уход.
Вирусы попадают в организм воздушно-капельным путем при вдыхании инфицированных частиц слюны, которые попадают в окружающую среду при кашле и чихании. Также можно заразиться контактным путем (например, через предметы). По этой причине рекомендуется чаще мыть руки.
Чтобы уберечь ребенка от вирусных инфекций, родители должны свести к минимуму контакты с другими людьми, избегать поездок с ребенком в общественном транспорте и посещения людных мест.
Конечно, полностью исключить риск невозможно даже при соблюдении всех мер предосторожности. Ребенок может заразиться ОРВИ от одного из членов семьи, который ходит на работу, в детский сад/школу и т.д
Слабый иммунитет малыша плохо противостоит вирусным инфекциям и болезнь начинает стремительно развиваться.
Первый раз ОРВИ! Рекомендации педиатра
Когда ребенок начинает ходить в детский сад или в развивающие группы, начинаются частые вирусные заболевания. В нашей жизни это норма.
Дети вырабатывают защиту от различных инфекций. Самое главное, о чем нужно помнить всем – и врачам и родителям – организм не знает, что есть лекарства! Он старается выживать самостоятельно.
Когда при первых признаках заболевания (если это не тревожные симптомы) начинается массивное лечение противовирусными препаратами, многочисленными спреями в нос, и рот, сиропами от кашля, не дожидаясь кашля, нужно обязательно подумать – а не лечим ли мы свою панику? Нужно ли это ребенку? Или родителям? или врачу для спокойствия?. Первое заболевание ОРВИ это всегда волнительно для родителей –1. Повышение температуры: вот ребенок играл и веселился и вдруг пошел спать самостоятельно! Отказался от еды! Плачет без повода! Что делать?
- Прежде всего, особенно, если это первый раз – сразу показать врачу. Задать все вопросы. Оценить состояние ребенка при заболевании должен наблюдающий педиатр. Если есть тревожные симптомы, то врач скорой помощи.
- Много поить. Все что ребенок любит пить – компот, сок, чай, молоко в теплом виде и обычная вода.
- Когда повышается температура – снижается аппетит, не настаивайте на регулярном питании – предлагать еду обязательно, но главное, чтобы ребенок получал достаточное количество жидкости.
ОРВИ часто начинается с -повышения температуры. Есть общепризнанные нормы – жаропонижающее детям положено давать при температуре выше 38.5 градусов Цельсия. Но при повышении температуры впервые врач наблюдает за ребенком и решает индивидуально, когда и как давать жаропонижающее. Учитываются сопутствующие заболевания обязательно. Если температура невысокая, но ребенок перестал есть и отказывается от воды это тревожный симптом – нужно обратиться срочно к врачу.Чего не нужно делать – давать жаропонижающее при повышении температуры у ребенка впервые выше 37, но не выше 38, без согласования с врачом- после приема жаропонижающего через 30 минут ждать выраженного эффекта, и если температура не снизилась через час до нормальной, повторять дозу жаропонижающего – посоветуйтесь с доктором2. Насморк: конечно ребенку неудобно когда плохо дышит нос из за отека и обильной слизи в носовых ходах.
Как помочь? Конечно, промывать нос раствором морской соли, 6-8 раз в день. И, конечно же, все уже знают, но действительно стоит попробовать: когда ребенок заболел сделайте температуру дома 22 градуса, обеспечьте достаточную влажность воздуха, часто проветривайте помещение поите больше! Эти рекомендации работают.Что делать при этом нежелательно:
- запрокидывать голову ребенка резко назад,
- пользоваться постоянно аспиратором, особенно если он автоматический,
- пользоваться спреем если ребенку нет еще 5-6 лет,
- заставлять ребенка (когда он умеет) высмаркиваться так, что закладывает уши.
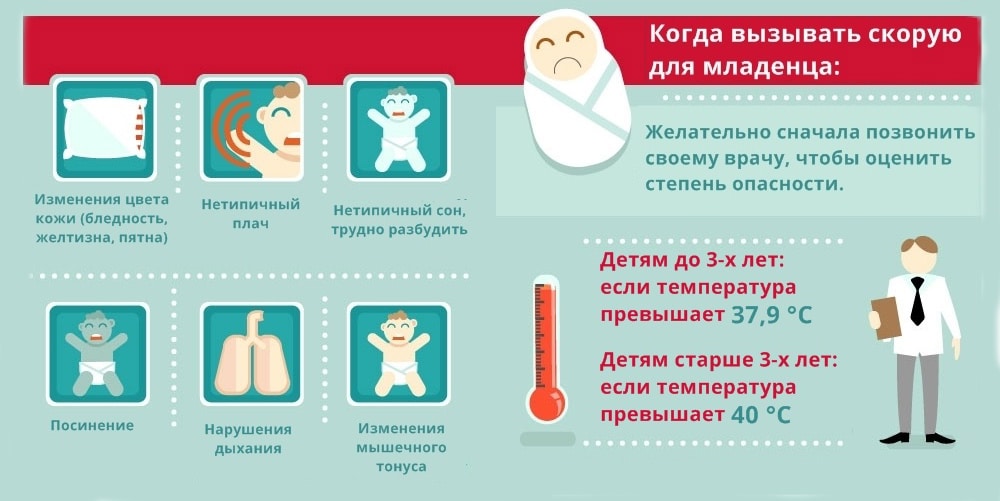
Ребенку будет легче, если закапывать в нос капли или спрей (по возрасту) в положении ребенка сидя или полулежа с чуть приподнятой головой так, чтобы жидкость стекала по глотке а не в уши. Аспиратором у маленьких детей пользоваться только, если отделяемое очень мешает дыханию. Все это и многое другое расскажет доктор.Тревожные симптомы при которых необходимо срочно обращаться к доктору, или, вызвать машину Скорой помощи:
- Резкая вялость, слабость ребенка , отказ от еды и питья, даже если температура невысокая
- Резкое повышение температуры выше 39.5 впервые
- Отказ ребенка от еды и питья
- Появление сыпи на теле
- Многократная рвота
- Судороги
Обследования: что может назначить невролог
Для уточнения диагноза и выявления степени нарушения функции нервной системы, врач использует лабораторные и инструментальные методы обследований. К ним относятся:
Рентген заинтересованного отдела позвоночника. Применяется для установления остеохондроза, трещин, переломов.
Рентген шейного отдела позвоночника с функциональными пробами (рентгенолог просит отклонить голову назад, вбок, чтобы на снимке было видно, насколько сильно сдвигаются позвонки при движении). Помогает выявить повышенную подвижность суставов – гипермобильность.
Рентген черепа. Нужен для исключения/подтверждения переломов и трещин черепной коробки, в том числе – ее основания.
КТ или МРТ позвоночника – позволяет детально рассмотреть проблемные участки. КТ больше актуально при травмах, поскольку лучше отражает твердые структуры (кости). МРТ же показывает мягкие ткани – нервы, связки, мышцы, а также отек, поэтому подходит для выявления протрузий, грыж, ущемлений нервов, аневризм, новообразований, инсульта и инфекций спинного мозга.
КТ головного мозга – применяется для диагностики геморрагического инсульта, а также кровоизлияний, повреждений костей черепа на фоне травм.
МРТ головного мозга – оптимальный вариант с целью определения ишемического инсульта, опухолей.
УЗИ сосудов шеи и головного мозга – более старый, но доступный метод обследования, отражающий сужение, расширение вен и артерий, а также их проходимость.
МР-ангиография сосудов шеи и головного мозга –показывает те же сосуды, что и УЗИ, но в 3d-формате, что более информативно.
Электроэнцефалография (ЭЭГ)– отражает работу головного мозга в момент обследования, судорожную готовность
Важно для диагностики эпилепсии. Косвенно можно судить о гипервозбудимости, эмоциональной лабильности.
Электронейромиография (ЭНМГ) – показывает ответ мышц и нервов в ответ на раздражение
Применяется для диагностики заболеваний периферической нервной системы, генетических заболеваний.
Электромиография (ЭМГ)– тоже самое, только регистрируется ответ от мышц при возбуждении мышечных волокон.
МРТ может проводиться с контрастированием – в вену вводится красящее вещество, которые подсвечивает сосуды на снимках либо накапливается в патологических очагах
Важно при диагностике аневризм и других сосудистых патологий головного мозга, опухолей, рассеянного склероза
Лабораторная диагностика не имеет широкого применения в неврологии. Актуально исследование спинномозговой жидкости на сахар, белок, стерильность, что может помочь выставить диагноз опухоли, инфекционного поражения, кровоизлияния.
При подозрении на миастению берется анализ крови на специфические клетки – антитела к ацетилхолиновому рецептору, которые регистрируются при данном заболевании.
Также может назначаться общий и биохимический анализ крови для оценки выраженности воспалительной реакции, кровопотери. Дополнительные исследования назначает врач на основании клинической картины отдельного пациента.
Лечение простудных заболеваний у детей
Основным методом лечения ОРВИ и гриппа у детей является симптоматическая терапия, то есть терапия, которая уменьшает определенные симптомы в виде высокой температуры, кашля, насморка, боли в горле:
- прием жаропонижающих
- сосудосуживающие капли в нос
- промывания носа солевым раствором
- полоскания горла антисептическими растворами
- местная терапия в виде спреев и таблеток от боли в горле (для разного возраста разные формы выпуска препаратов)
- физические методы снижения температуры
При высокой лихорадке необходимо раздеть ребенка, убрать лишние одеяла, одежда не должна затруднять дыхание. Также по возможности нужно обеспечить доступ свежего воздуха. При необходимости проводятся обтирания водой комнатной температуры, так как во время обтирания водой улучшается теплоотдача. Настоятельно не рекомендуется обтирать ребенка спиртом, так как возможно всасывание спирта (особенно у маленьких детей) и отравление организма ребенка.
Противовирусная терапия применима только в отношении гриппа, но детям противовирусные препараты назначаются строго врачом-педиатром!
Антибактериальная терапия назначается строго по показаниям. Антибиотики оправданы только при тяжелых бактериальных осложнениях, присоединившихся к ОРВИ и гриппу. Антибиотик не работает против вируса!
Общетерапевтические меры:
- питание ребенка должно быть полноценным, богатым витаминами
- ребенок должен пить достаточное количество жидкости (вода, чай с лимоном, отвары шиповника, малины, черной смородины, земляники, клюквы, брусники), так как обильное питье предотвращает обезвоживание организма и снижает интоксикацию при высокой температуре
- соблюдение постельного режима
- проветривание помещений
- влажная уборка помещений
Повышение температуры тела в пределах 38 – 39 °C не требует назначения жаропонижающих лекарств. При этом можно ограничиться физическими методами охлаждения. Но возраст до 2 месяцев, тяжелые заболевания органов дыхания, кровообращения, центральной нервной системы, фебрильные судороги в анамнезе являются показанием для применения жаропонижающих, даже если температура поднимается до 38 °C.
В любом случае маме сперва стоит оценить реакцию ребенка на повышение температуры, проанализировав его поведение: есть ли вялость, отказывается ли ребенок от воды и питья, какого цвета его кожа и какая она на ощупь. Если ребенок активен, кожа розовая, конечности теплые, то можно ограничиться физическими методами снижения температуры. Если есть проявления “белой” лихорадки, то жаропонижающие лекарства стоит дать ребенку незамедлительно.
Несмотря на большой выбор эффективных жаропонижающих лекарственных средств, лучшими препаратами для детей остаются парацетамол и ибупрофен.