Как облегчить физиологические боли в спине
Избавиться или облегчить неприятные ощущения вы можете с помощью элементарных мероприятий. Если у вас на раннем сроке беременности тянет поясницу, попробуйте выполнять несложные физические упражнения. Они укрепят мышцы, улучшат кровообращение в органах малого таза, помогут в становлении правильного дыхания, чтобы благополучно выносить и родить здорового ребенка.
Облегчить болезненные ощущения также можно с помощью фитнеса, аэробики, водной гимнастики, йоги и т. д. Полезны и курсы, предназначенные специально для беременных женщин. Нужно выбрать наиболее привлекательную программу и заниматься в свое удовольствие.
Опасные тянущие боли при беременности
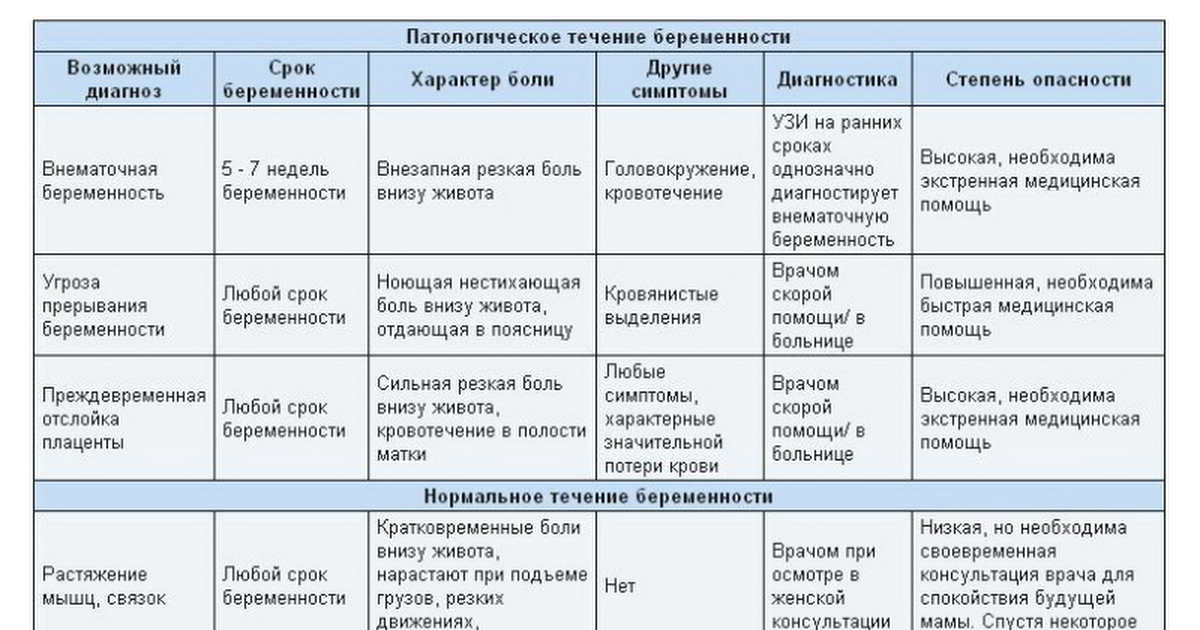
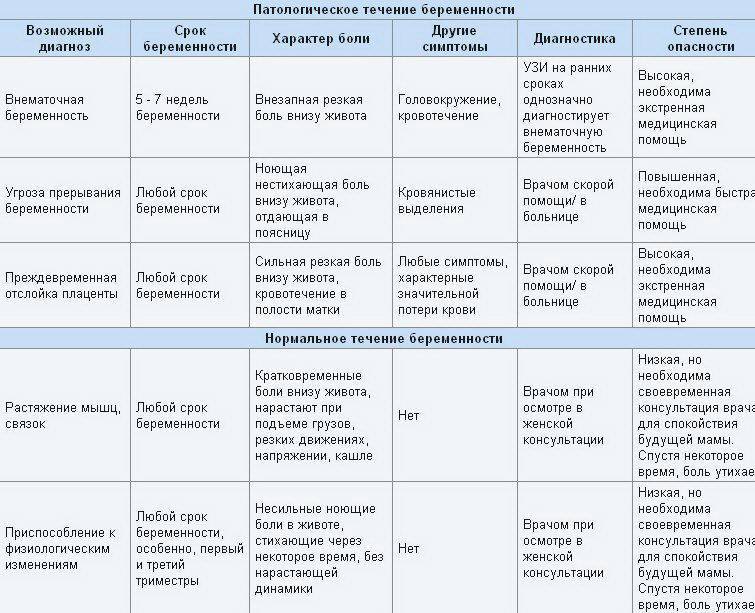
Патологические боли, при отсутствии своевременной медицинской помощи, зачастую угрожают беременности. Далее рассмотрим признаки опасных тянущих болей:
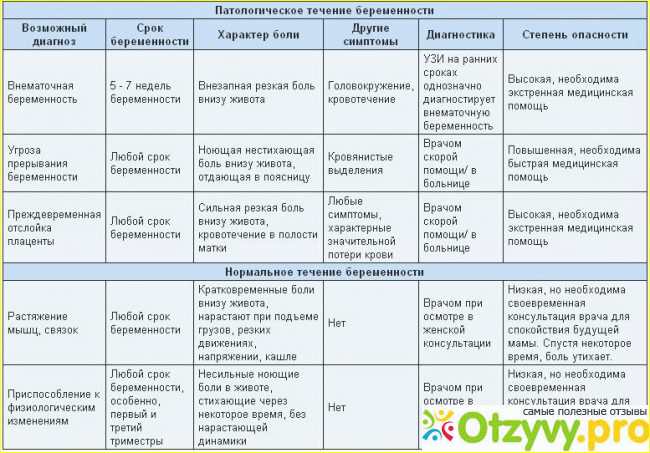
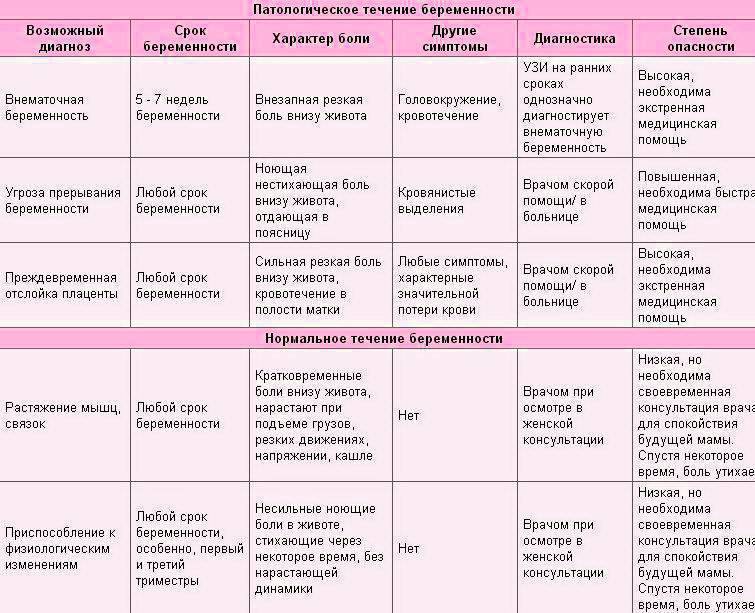
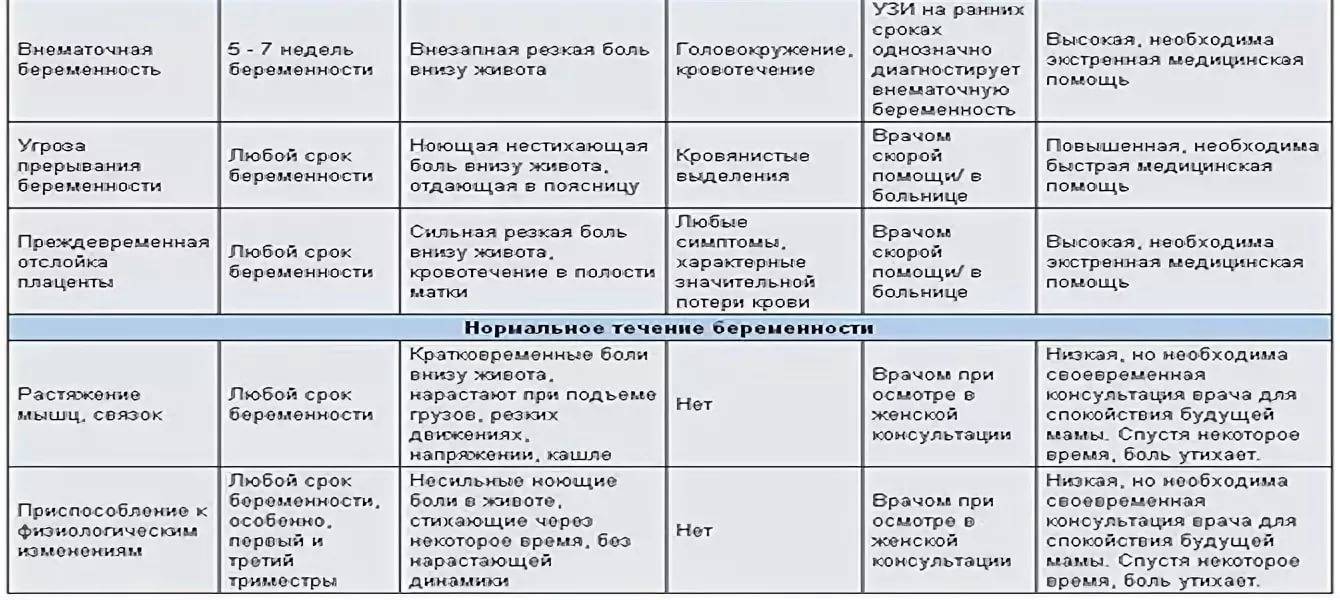
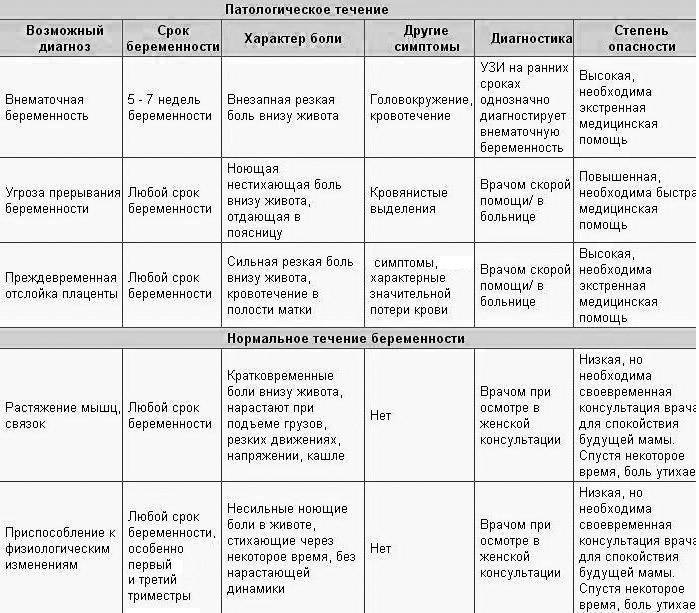
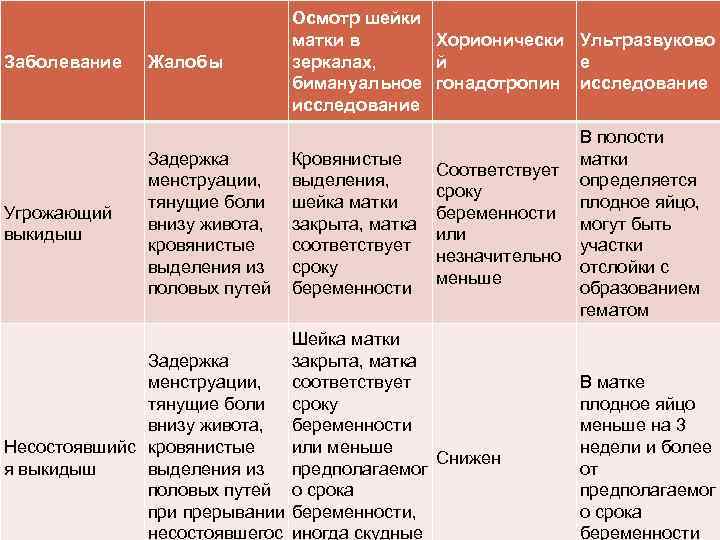
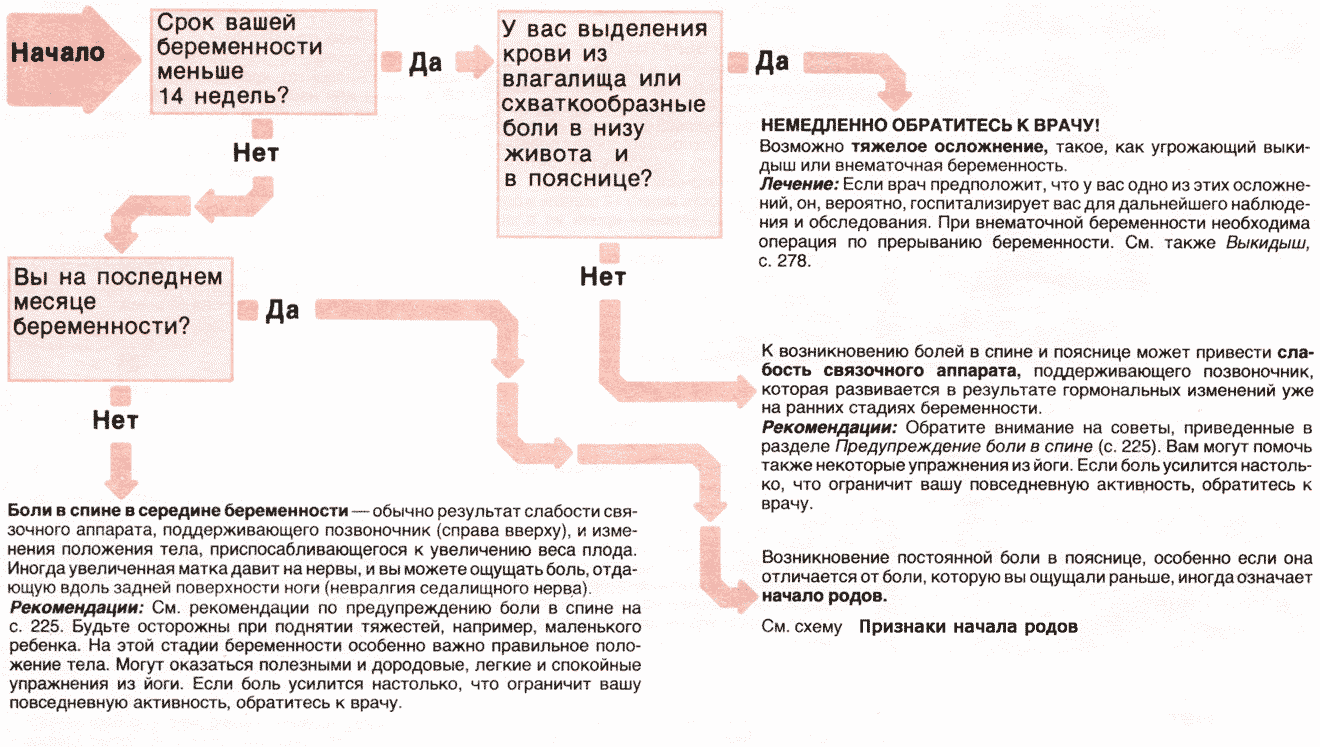
- Тянущие боли внизу живота сопровождаются болевыми ощущениями в области поясницы;
- Вместе болью возникают схваткообразные ощущения в животе и дискомфорт. Тянущая боль может сопровождаться кровянистыми выделениями (это уже явный симптом начавшегося выкидыша);
- Появляется слабость, общее недомогание, кружится голова;
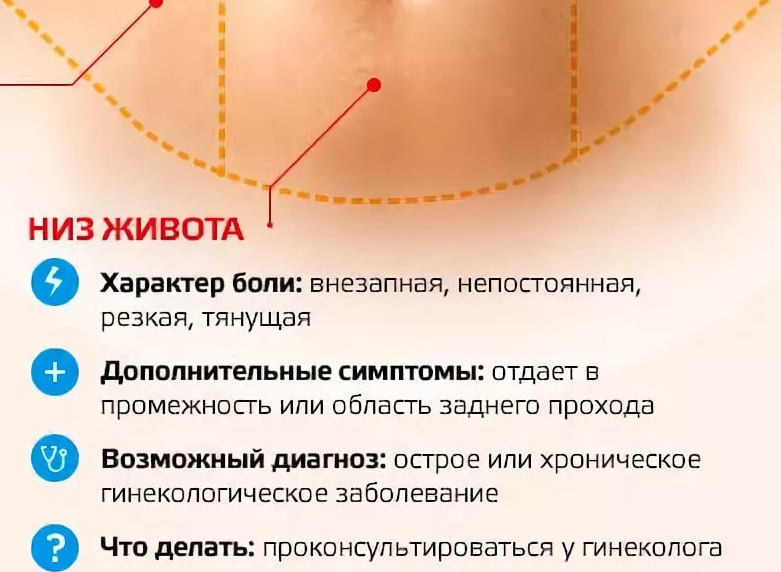
- Тянет низ живота, появляется боль и давление в заднем проходе, либо затрудненное мочеиспускание.
Иногда постоянно тянущие боли возникают по причине тонуса и гипертонуса матки
Игнорировать их нельзя ни в коем случае, так как они тоже могут стать причиной выкидыша, чтобы этого не произошло, важно незамедлительное обращение к врачу должно. Скорее всего, за этим последует госпитализация и курс сохраняющей терапии
Ни в коем случае не отказывайтесь от госпитализации! Ведь доктор должен регулярно наблюдать за вами, за состоянием ребёнка!
Что делать, если схватки не начались?
Бывает и так, что срок родов подошел, а схватки не начались. Это явление – не обязательно повод для беспокойства, однако нуждается во врачебном контроле. Причинами снижения родовых функций могут быть предшествующие воспалительные заболевания, нарушения менструального цикла или гормональные нарушения.
Обычно роды происходят на 37-40 неделе. Если этого не произошло, но врач не обнаружит патологий плаценты, ребенку достаточно кислорода и питательных веществ, а околоплодные воды чистые, то подойдет естественная стимуляция родов. Женщинам показаны легкие прогулки, нахождение в вертикальном положении. Секс также может оказать положительное влияние на стимуляцию родов: вещества, содержащиеся в сперме, оказывают размягчающее влияние на шейку матки, а сексуальное возбуждение и оргазм – естественные мышечные стимулы
Главное, соблюдать меры предосторожности.
Чего не стоит делать однозначно – так это баловаться народными методами стимуляции. Особенно если речь идет о травах. Они обладают сильным и не всегда контролируемым эффектом, поэтому женщинам в положении вообще лучше оградить себя от употребления каких-либо настоев и отваров.
Если было принято решение о врачебной стимуляции родов, выбирается один из следующих методов:
1. Прием простагландинов (если шейка матки не готова к раскрытию).
2. Амниотомия (вскрытие околоплодного пузыря) – используется при снижении сократительных функций матки.
3. Введение окситоцина (внутривенно или в таблетках) – для стимуляции процесса схваток4.
Роды – волнительное и ответственное событие. И лучшее, что может сделать в этой ситуации будущая мама – это не пугаться сопутствующих им проявлений. Нужно постараться воспринимать схватки не как источник боли, а как естественный процесс, который способствует появлению на свет крохотного любимого малыша.
- ПРОБЛЕМЫ ЛОЖНЫХ СХВАТОК В СОВРЕМЕННОМ АКУШЕРСТВЕ – Бузумова Ж.О., Базарбаева Ж.У., Нурманалиева Э.Б., Канигаева А.М., Сексенова А.Б. – 2018 – Вестник Казахского Национального медицинского университета / No. 3 2018
- БЫСТРЫЕ РОДЫ В СОВРЕМЕННОМ АКУШЕРСТВЕ – Железова М.Е. – 2016 – Практическая медицина / ‘1 (93) 2016
- ОБОСНОВАНИЕ ЦЕЛЕСООБРАЗНОСТИ ПАРАВЕРТЕБРАЛЬНОЙ БЛОКАДЫ ДЛЯ АНАЛЬГЕЗИИ САМОПРОИЗВОЛЬНЫХ РОДОВ – Неймарк М.И., Иванова О.С. – 2018 – Вестник анестезиологии и реаниматологии / Том 15 / No. 3 / 2018
- Акушерство : национальное руководство / под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. — М. : ГЭОТАР-Медиа, 2014. — 1200 с.
Пиелонефрит при беременности лечение
Комментарий эксперта:
Еще несколько лет назад пиелонефрит при беременности было принято лечить антибиотиками. Однако последние исследования показали, что применение антибиотиков во время беременности настолько меняет экосистему плода, что это продолжает влиять на него в течение всей жизни. Кроме того, на фоне иммунодефицита у беременной применение антибиотика приводит к развитию бактериального кандидозного кольпита, который может стать причиной преждевременных родов, инфицирования плода и осложнений. Еще одна опасность использования антибиотиков заключена к возникновении резистентности (когда микроорганизмы становятся устойчивыми к действию антибиотиков и перестают на них реагировать). В связи с опасностью резистентности Всемирная организация здравоохранения (ВОЗ) составила список самых опасных бактерий, против которых скоро перестанут действовать антибиотики.
К примеру, в последние годы значительно выросла резистентность кишечной палочки к антибиотикам-фторхинолонам. Поэтому эта группа антибиотиков не назначается детям, беременным и лактирующим женщинам. Ведь системные фторхинолоны способны вызывать серьезные долговременные и порой инвалидизирующие побочные эффекты.
Помимо фторхинолонов, опасными для плода могут быть группы антибиотиков-сульфаниламидов и аминогликозидов.
Все чаще урологи склоняются к тому, чтобы избежать назначения антибиотиков беременным и в качестве терапии рекомендуют препараты растительного происхождения (к примеру, на основе клюквы). Однако, если избежать назначения антибиотиков невозможно, сначала проводится анализ на чувствительность возбудителя к конкретному антибиотику у беременной
Также важно учесть при назначении лечения срок вынашивания
В современной урологии для беременных используют следующие анбитиотики:
- комбинации амоксициллина и клавулановой кислоты;
- комбинации амоксициллина и сульбактама;
- на более поздних сроках — цефалоспорины 2 и 3 поколений и макролиды.
Если медикаментозное лечение не помогает или у беременной развивается карбункул почки или абсцесс, ей назначается операция. В тяжелых случаях врачи бывают вынуждены прервать беременность, чтобы сохранить жизнь женщины, если у нее возникает тяжелая степень гестоза, острая почечная недостаточность, резко ухудшается состояние, если плод переживает острую гипоксию.
Чтобы избежать подобных случаев, не отказывайтесь от плановой госпитализации в первом триместре, если врач выявил у вас пиелонефрит. Это поможет вовремя разработать грамотную схему лечения и сохранить беременность. Во втором или третьем триместре вам могут предложить вторую госпитализацию, чтобы избежать развития осложнений.
Начнём с того, что нужно знать о родах будущим родителям?
Как только вы узнали, что беременны, у вас появляются мысли о том, что же вам нужно знать о родах? Особенно этим вопросом задаются женщины, которые ожидают свои первые роды.
Главное помните, что роды – это физиологический естественный процесс, который может протекать безболезненно, в комфорте и покое. Не нужно переводить опыт мамы, бабушки или подруг на себя – это их опыт, а не ваш.
Позитивный настрой на природные роды – это уже огромный успех в рождении здорового ребенка.
Начинаться родовая деятельность может с тренировочных схваток. Начиная с 32 недели беременности, 10-12 раз в день матка сокращается, однако никакой боли нет. Почему это происходит? Всё просто. Матка – это мышечный орган, который должен выполнять тренировочные упражнения перед серьезным соревнованием. Шейка матки во время тренировочных схваток не открывается, и только настоящая родовая деятельность может ее открыть.
Роды имеют 3 периода:
- первый период – схватки;
- второй период – потуги;
- третий период – последовый или рождение плаценты (послед).
Продолжительность родов у каждой женщины может быть разной. Более того – даже у одной женщины, если она рожала не одного ребенка – продолжительность родов отличается. У перворожденной женщины роды могут длиться 12-14 часов, а при повторных родах – 6-8 часов. Поэтому не стоит беспокоиться, а лучше обоим будущим родителям набраться терпения и довериться врачу, который будет вести ваши роды.
Возможны 2 варианта начала родов:
- отхождение околоплодных вод,
- или появление схваток (схваток).
Если у вас отошли воды, сразу сообщите об этом своему врачу и позвоните в роддом, и в течение 2 часов приезжайте в роддом.
Если у вас схватки начинаются каждые 7-10 минут – это также звоночек о том, что уже нужно ехать в роддом, поскольку у вас начинается первый период родов.
Во время схваток вы можете принимать любое положение тела. И не просто можете, но и должны! Ориентируйтесь при этом на свои ощущения.
Не стоит забывать о дыхании в родах. Оно особенное – «брюшное». Для того чтобы научиться так дышать, следует потренироваться заранее. Положите ладонь на живот и сделайте вдох через нос так, чтобы живот поднялся вместе с ладонью, а выдыхать воздух нужно через рот, сложив губы трубочкой. Это нужно для того, чтобы увеличить сопротивление выдыхаемому воздуху.
И важно помнить, что тандем пациента и врача в родах – это залог успеха. Особенно важен период потуг
Выполняйте поочередно то, что говорит вам врач и ваша потуга будет максимально эффективной.
Что представляет собой данный симптом?
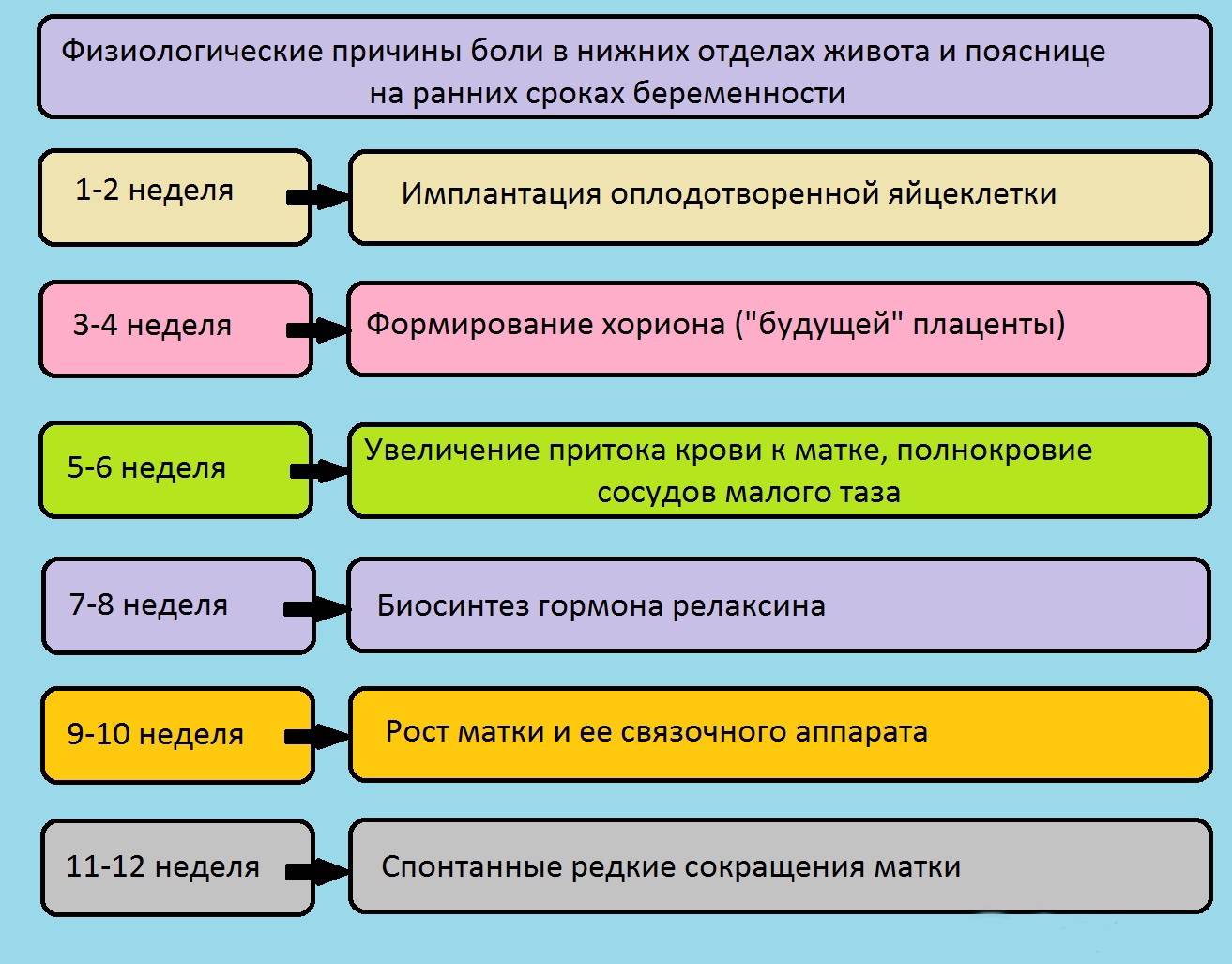
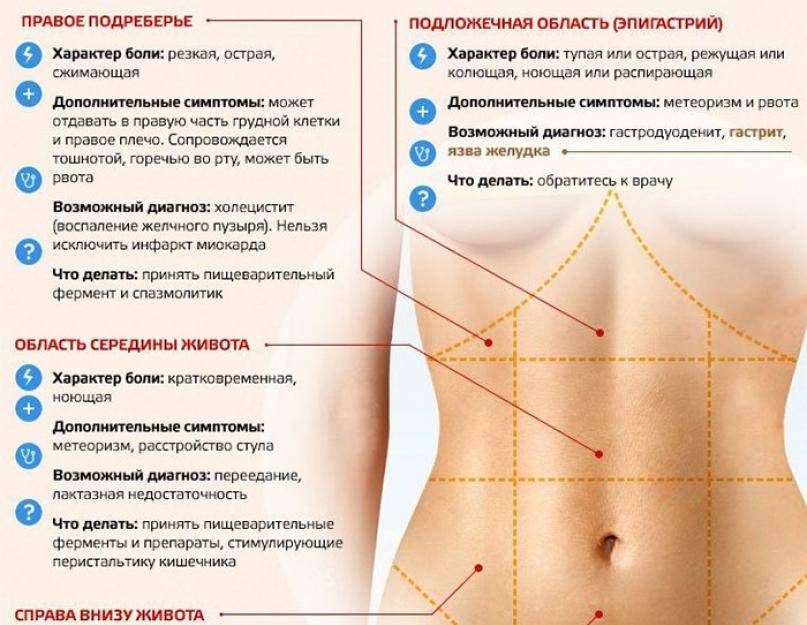
Боль в животе во время беременности – это неприятные ощущения внизу живота, которые могут отличаться по интенсивности, продолжительности, характеру и возникать в любом триместре беременности. Практически каждая беременная женщина на том или ином сроки ощущает боль внизу живота. В большинстве случаев данный симптом имеет акушерское происхождение, то есть, связан с беременностью. Примерно у одной из 500 беременных женщин подобная боль вызвана неакушерской причиной (не связанной с беременностью). На ранних сроках данный симптом может очень напугать будущую маму. Однако не стоит впадать в панику.
В некоторых случаях болезненные ощущения могут быть связаны с перестройкой женского организма для вынашивания ребенка. В других случаях ощущение таких болей может быть опасным симптомом и требует незамедлительного лечения.
Почему при беременности болит левый яичник
Такая ситуация в основном связана с обострением воспалительного процесса. Но иногда болезненность может возникать, если слева в яичниковой ткани находится желтое тело – структура, вырабатывающая гормон прогестерон, необходимый для развития беременности, примерно до 10-12 недель. После этого такая функция переходит плаценте, а жёлтое тело постепенно уменьшается в размере. Вместе с этим уходят и неприятные ощущения.
Иногда при беременности болит не левый яичник, а растянутые связки матки, испытывающие нагрузку из-за веса растущего плода. Ситуация характерна для молодых первородящих женщин.
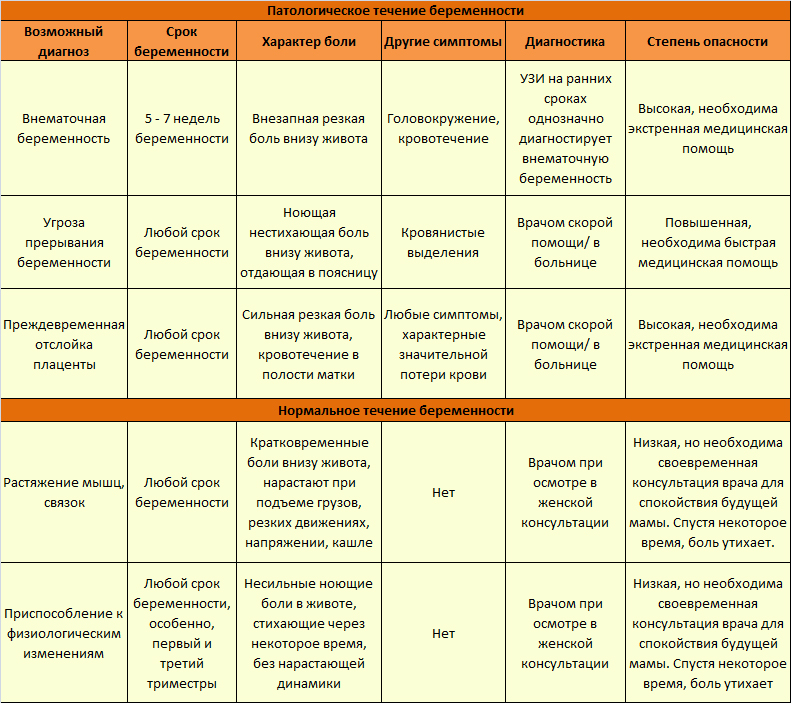
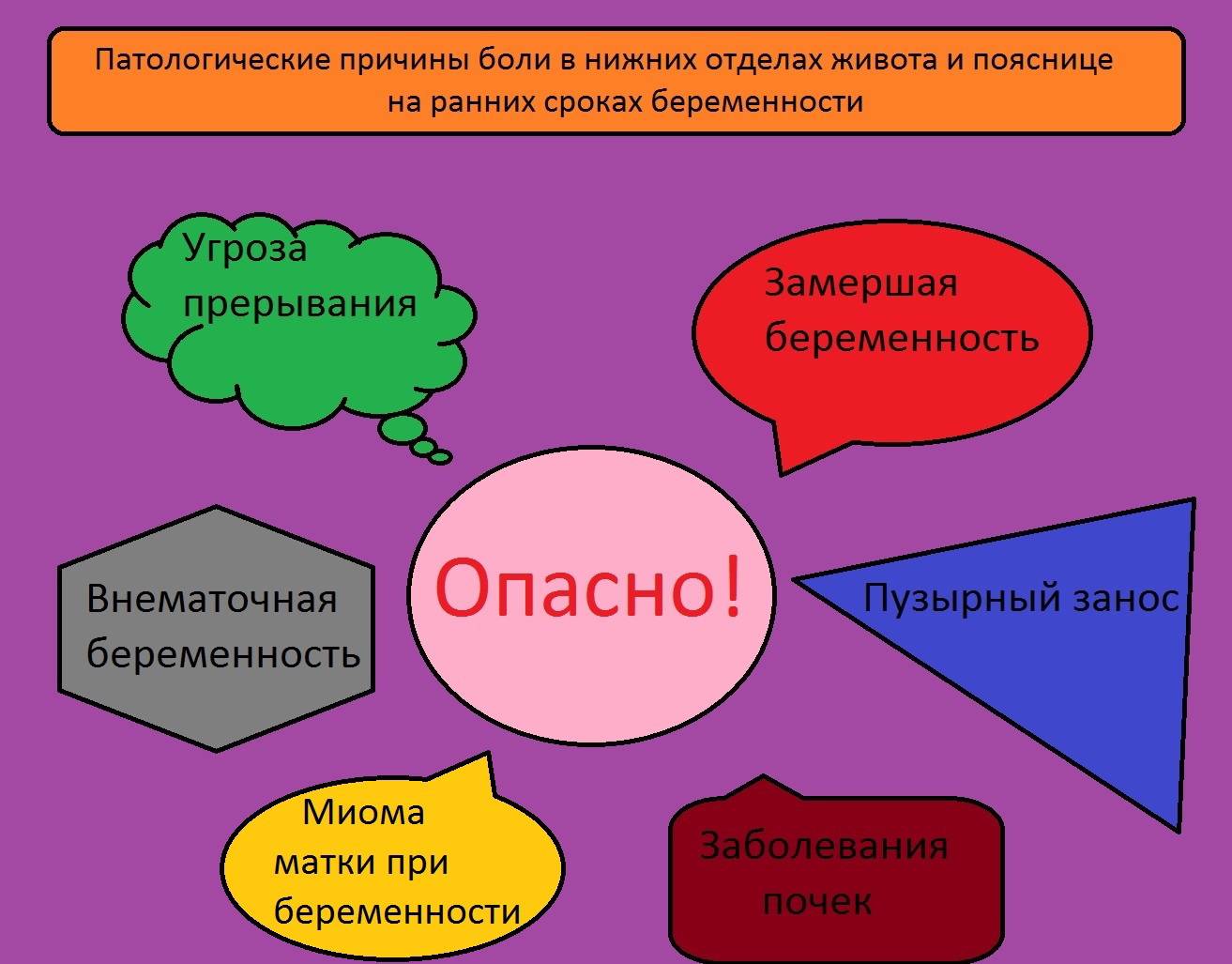
Боль из-за внематочной беременности
Эту причину мы упоминали выше. Теперь рассмотрим ее более подробно.

Данное патологическое состояние обусловлено имплантацией эмбриона вне полости матки. Диагностировать внематочную беременность можно с помощью УЗИ. Ситуация, когда тянет низ живота, появляется в самом начале беременности, особенно это ощущается на 5 и 6 неделе.
Неприятные ощущения сконцентрированы вне тела матки и имеют острый нарастающий тип. В это время эмбрион продолжает свой рост и развитие, растягивая орган, в котором он закрепился — в 98% случаев это маточная труба. Бесконечно это продолжаться не может, и спустя несколько недель беременность прерывается. Обычно это происходит на 8 неделе беременности, при этом низ живота не просто тянет справа или слева, в зависимости от локализации разорванной маточной трубы: боли имеют острый режущий характер, у женщины случается болевой шок и массивное кровотечение.
Важно не допустить развития этой ситуации, поскольку такое состояние угрожает жизни и здоровью женщины, к тому же в будущем оно чревато бесплодием, так как поврежденную трубу восстановить не получится. Подробнее о внематочной беременности →
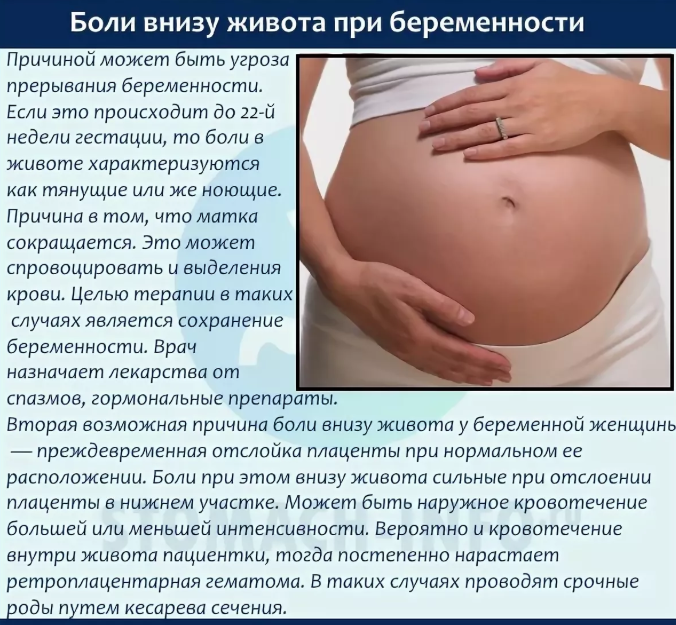
Опасные причины болевых ощущений
Угроза выкидыша всегда сопровождается ощущениями, при которых тянет низ живота в первые и последующие недели беременности. Эта боль нередко сопровождается появлением крови из половых органов. Необходима госпитализация будущей мамы и лечение в стационаре. При своевременном обращении к врачу плод можно сохранить.
Еще одно опасное состояние — отслойка плаценты. Оно сопровождается внезапной резкой болью и обильным кровотечением. Состояние также требует госпитализации. Причинами отслойки плаценты могут быть гестоз, артериальная гипертензия, травмы и интенсивные физические нагрузки со второго триместра беременности. Подробнее об отслойке плаценты →
36 неделя беременности: что происходит с малышом
Ребенок на 36 неделе беременности готовится к будущему рождению. Он уже должен был занять то положение, из которого будет появляться на свет, а его органы и системы полностью сформированы и функционируют. В оставшиеся недели малыш набирает вес за счёт мышечной массы и подкожно-жировой клетчатки. Также в это время продолжают образовываться клетки иммунной системы и накапливается железо, участвующее в кроветворной функции. Нервная система будет продолжать своё развитие и после рождения, поэтому сейчас она тоже занята самосовершенствованием: в головном мозге развиваются центры, отвечающие за функции всего организма, налаживаются связи между периферической и центральной нервной системой.
Вес плода на 36 неделе беременности в среднем равен 2700 г, а длина тела уже достигает 47 см. Вес на 36 неделе может отличаться от приведённых данных, ведь 40 недель – срок длинный, а беременность у каждой мамы протекает со своими особенностями. Соответственно, каждый малыш развивается в своём темпе.
Шевеления на 36 неделе беременности
Малыш не обходится без движений даже тогда, когда ему уже очень тесно. Таким образом могут проявляться рефлексы, которые вы будете наблюдать уже после рождения, а также реакция крохи на происходящее вокруг него. Реагируя на голос мамы, ребёнок может упереться ручкой или ножкой в стенку живота. И пусть это болезненно для вас, но шевеления вашего малыша должны вас успокаивать, ведь с ним всё хорошо. А вот в том случае, когда его активность изменяется, проявляясь долгим отсутствием движений или, наоборот, резким повышением их количества, поторопитесь обратиться к врачу. Так проявляется ухудшение самочувствия плода. Выявить это помогут специальные исследования.
У каких детей чаще развивается инфекция мочевого пузыря
У девочек гораздо больше шансов заболеть инфекциями мочевого пузыря, чем у мальчиков, за исключением первого года жизни. Среди мальчиков младше 1 года, тех, у кого не была удалена крайняя плоть (выполнено обрезание) имеют более высокий риск инфекции мочевого пузыря. Тем не менее, у большинства необрезанных мальчиков инфекция мочевого пузыря не развивается.
Как правило, любое патологическое состояние или привычка задерживать мочу в мочевом пузыре ребенка слишком долго, могут привести к инфекции. Другие факторы, которые могут повысить вероятность развития цистита, включают:
- гиперактивный мочевой пузырь, излечимое заболевание, которое часто проходит по мере взросления ребенка;
- неполное опорожнение мочевого пузыря;
- слишком долгое ожидание, чтобы помочиться;
- запор – менее двух испражнений в неделю или жесткие фекалии, которые болезненны или трудны для прохождения;
- пузырно-мочеточниковый рефлюкс (ПМР) – обратный поток некоторого количества мочи из мочевого пузыря по направлению к почкам во время мочеиспускания;
- сужение уретры – проблему, которая ограничивает нормальный поток мочи, например, камень или слишком узкий канал (стриктура). В некоторых случаях это может быть связано с врожденным дефектом;
- нарушения правил гигиены, дефекты ухода за маленьким ребенком;
- семейный анамнез цистита.
Среди девочек-подростков более склонны к инфекции мочевого пузыря те, кто ведет половую жизнь. Из-за особенностей анатомии у девочек гораздо больше шансов заболеть инфекцией мочевого пузыря, чем у мальчиков.
У девочек уретра короче, чем у мальчиков, таким образом, бактериям нужно проделать небольшой путь, чтобы достичь мочевого пузыря и вызвать инфекцию.
У девочек уретра расположена ближе к анальному отверстию, источнику бактерий, которые могут вызвать инфекцию мочевого пузыря.
Почему тянет низ живота при беременности
Причины, по которым происходит болезненное сокращение мышц матки, бывают акушерскими и неакушерскими.
Под акушерскими болями подразумевают симптомы, вызванные самопроизвольным прерыванием беременности или отслойкой плаценты. Факторы, вызывающие появление неакушерских болей, прозаичны: колики, запоры, метеоризм, растяжение связок и мышц, расхождение костей таза из-за большой нагрузки
Когда у женщины тянет и болит низ живота при беременности, очень важно оперативно выяснить, происходит ли это по причине физиологического нарушения или из-за перегрузки
Рассмотрим факторы, которые провоцируют появление у будущей мамы болезненного дискомфорта в нижней части брюшной полости:
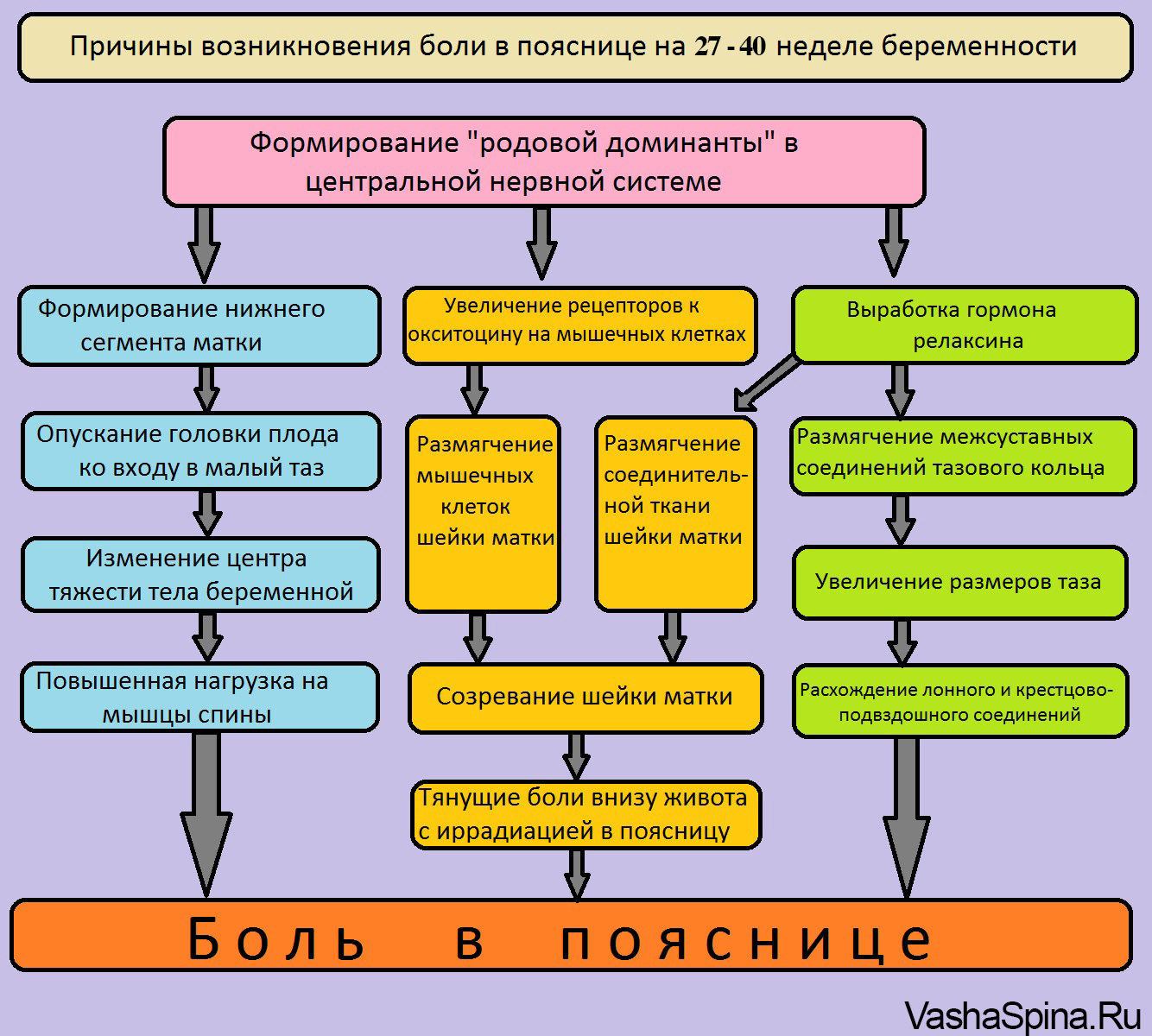
- Трансформация связок на почве беременности. В первые недели после зачатия женский организм только начинает приспосабливаться к своему новому статусу: круглые связки, расположенные по бокам матки, приходят в тонус. Сама матка начинает постепенно сдвигаться, чтобы занять место в центре малого таза. Этот процесс, бесспорно, проявляется в виде болезненного дискомфорта внизу живота. Отмечено, что низ живота на раннем сроке беременности болит в основном у женщин, у которых раньше были болезненные месячные.
- Размягчение и увеличение подвижности суставов, вследствие чего у женщины появляется «утиная» походка и с первых недель беременности болит низ живота.
- Тонус матки. С наступлением беременности матка, будучи большим органом, который состоит исключительно из мышечной ткани, начинает периодически сокращаться. В результате женщине при беременности может показаться, что низ живота болит как при месячных, но на самом деле это ни что иное, как состояние повышенного тонуса матки. Чаще всего напряжение такого рода наблюдается в первом и последнем триместрах.
- Чрезмерная физическая нагрузка: бег, продолжительное пребывание на ногах, поднятие тяжестей. На последних месяцах беременности такие легкомысленные поступки вызовут не только тянущую боль внизу живота, но и преждевременные роды.
- Психологическое состояние будущей мамы. Часто беременной женщине под влиянием гормонов тяжело сжиться с новой для себя ролью. Она не может совладать с эмоциями, которые испытывает, и не знает, как подавить чувство нервозности и раздражения, свойственное ранним срокам «интересного» положения. Эта неуверенность и отсутствие самоконтроля порождает тонус мышц и боли в нижней части брюшной полости.
- Проблемы с пищеварением. Давление матки на кишечник, особенно на поздних сроках беременности, ослабляет деятельность пищеварительной системы и вызывает целый комплекс нарушений – метеоризм, колики, запоры. Естественно, такое состояние приводит к тому, что будущая мама страдает от боли и тяжести внизу живота.
- Заболевания гинекологического характера нередко приводят к тому, что при беременности появляются выделения из влагалища и болит низ живота.
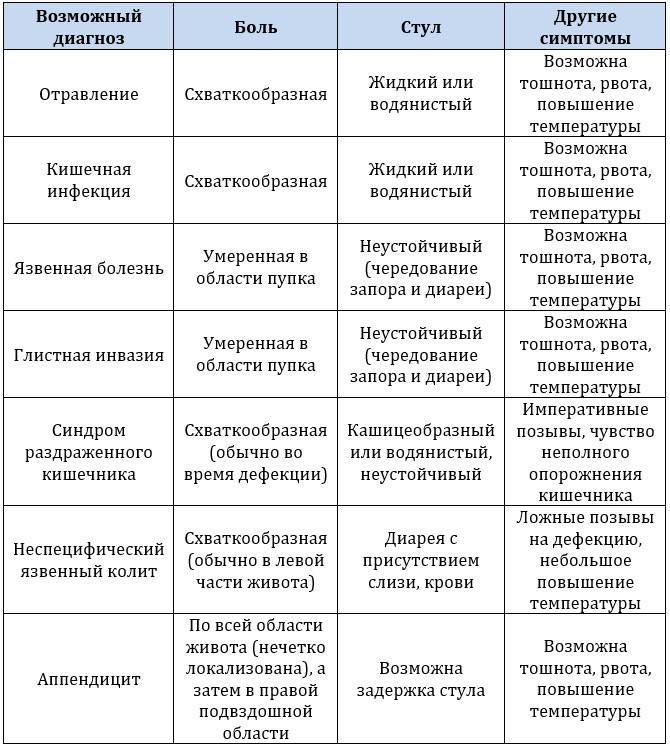
- Боль в животе может появиться на почве неакушерских расстройств: аппендицита, воспаления поджелудочной железы, кишечной непроходимости. Во время беременности подобные проблемы требуют немедленной коррекции путем лечения, назначенного квалифицированным специалистом.
Если отсутствуют серьезные внутренние нарушения, с неприятными ощущениями в нижней части живота будущая мама сталкивается в начале (до 8 недели) и в конце беременности (8, 9 месяц). Ощутимый вес увеличившийся живот приобретает только после 7 месяца. С 3 по 7 месяц вынашивания малыша состояние женщины стабильное, а ощущения в целом комфортные. Если будущая мама начинает испытывать странные боли внизу живота, природа которых ей не ясна, с визитом к врачу тянуть не стоит.

Необходимые исследования и анализы на 36 неделе беременности
Возможно, врач вам назначает приём теперь каждую неделю. Анализ мочи по-прежнему надо сдавать перед каждым посещением женской консультации, ведь по его результатам можно судить о состоянии беременной и исключить возможные патологии. Анализ крови назначается реже, но по показаниям вам могут назначить и его
Перед родами важно проверить, есть ли какие-то нарушения флоры влагалища, чтобы малыш не был заражён патогенной микрофлорой при прохождении через родовые пути. Поэтому врач может взять мазок на микрофлору
На 36 неделе беременности дополнительно могут провести КТГ, если до этого результаты данного исследования были не очень хорошими или же врач увидел признаки ухудшения состояния плода по его сердцебиению и активности.
Нормы КТГ на 36 неделе беременности
- 8-10 баллов – такая оценка сердечной деятельности плода свидетельствует о том, что с малышом всё хорошо, и беспокоиться не о чем.
- 5-7 баллов – эти результаты говорят о начинающейся гипоксии плода. Она не смертельно опасна для него, но всё же требует проведения дополнительных исследований (ультразвукового исследования, допплерометрии) и повторной кардиотокографии, чтобы оценить состояние малыша в динамике.
- От 4 баллов и ниже – состояние малыша тяжёлое и требует срочной врачебной помощи. Скорее всего, потребуется экстренное родоразрешение, чтобы спасти жизнь ребёнка.
Боль в яичниках в начале беременности — нормальная или внематочная беременность?
Боль в яичниках на ранних сроках беременности обычно является физиологическим, естественным и распространенным симптомом, если только это состояние не сопровождается другими симптомами, такими как лихорадка или выделения. Это явление связано с имплантацией оплодотворенной яйцеклетки в матку. Новая структура, размером примерно 5 см, функционирует примерно до 18 недель беременности.
Причиной дискомфорта в это время является не только имплантация эмбриона. Боль в яичниках в этой фазе беременности ощущается из-за расширения матки и растяжения ее связок из-за повышенного уровня прогестерона. Именно давление матки на органы, лежащие в ее непосредственной близости, чаще всего интерпретируется будущими мамами как ноющие боли в яичниках.
Боли в яичниках в начале беременности, вызванные в норме физиологическими процессами, обычно проходят самостоятельно в течение нескольких недель.
Тем не менее, боль в яичниках на ранних сроках беременности может возникнуть и по другим причинам. Подобные проблемы вызывает внематочная беременность, при которой эмбрион прикрепляется не в стенке матки, а например, во маточной трубе. В этой ситуации женщина на ранних сроках беременности ощущает острое усиливающееся жжение в яичниках.
Внематочная беременность
Патология требует хирургического вмешательства. Без лечения маточная труба лопнет, что представляет угрозу для жизни матери.
Истмико-цервикальная недостаточность
ИЦН считают наиболее частой причиной прерывания беременности во втором триместре. Шейка матки при этой патологии не может удержать растущий плод: она укорачивается, плодный пузырь опускается вниз. Эти изменения приводят к угрозе или началу преждевременных родов, особенно при излитии околоплодных вод раньше срока.
Причины ИЦН бывают врождёнными и приобретёнными. Врождённые причины встречаются крайне редко. К приобретённым относят гормональные нарушения, инфекции половых путей и/или травмы шейки матки:
- искусственные аборты;
- стремительном течении предыдущих родов;
- рождении крупного плода (весом более 4 кг);
- грубых медицинских манипуляциях: выскабливании полости матки, биопсии эндометрия, удалении полипа цервикального канала.
Если будущая мать находится в группе высокого риска преждевременного рождения малыша, помимо заботы о здоровье и всех стандартных рекомендаций, необходимы и дополнительные мероприятия. Прежде всего, женщину постоянно должен наблюдать опытный врач, специализирующиеся на ведении беременности с осложнениями. В этом случае будущая мать может чаще посещать клинику, дополнительно проводить УЗИ, контролируя состояние шейки матки на протяжении беременности.
В зависимости от причин, которые приводят к преждевременным родам, могут потребоваться дополнительные методы лечения — прием гормональных препаратов, наложение швов на шейку матки, ношение пессария.
Ранее для того, чтобы ребенок не появился на свет раньше срока, рекомендовался постельный режим. По мнению экспертов, хотя постельный режим является своего рода «утешительным призом» при попытке предотвратить преждевременные роды, данные наблюдений за беременными показывают, что лежание не меняет сроков родов. А поскольку неподвижность не является полезной для мышц и суставов, не говоря уже о ее эмоциональных и психологических последствиях, длительный постельный режим имеет для матери реальные недостатки.
Поэтому сегодня тактика в отношении профилактики преждевременных родов изменилась. Врач будет максимально точно выяснять причину угрозы родов ранее срока и пытаться ее устранять вместе будущей матерью.
Все вышеизложенное подтверждает, что с беременностью, наступившей в результате применения программы ЭКО, необходимо относить к группе риска по развитию невынашивания беременности. Учитывая большое число факторов, определяющих статистически значимые различия в наступлении и течении гестации после применения программы ЭКО и естественного зачатия, а также трудности в определении непосредственного влияния каждого фактора, необходимо обеспечить персонализированный подход к курации женщин данной категории. При этом следует учитывать возраст женщины, ее соматический и акушерско-гинекологический анамнез, длительность бесплодия, особенности протоколов ВРТ и психоэмоциональное состояние во время беременности.
Несмотря на многочисленные масштабные исследования, посвященные выявлению факторов, неблагоприятно влияющих на течение одноплодной беременности, наступившей в результате применения программы ЭКО, так и не удается выяснить, чем же в большей мере определяется их отягощенное течение. Продолжаются споры о негативном влиянии самого факта бесплодия, а не способов оплодотворения. Нет единого мнения о весомости вклада особенностей протоколов ЭКО, факта бесплодия, психологического состояния женщины. Однако, опираясь на результаты собственных наблюдений и анализ клинических исследований, необходимо отметить, что, без сомнений, беременность, наступившую в результате применения программы ЭКО, следует рассматривать как гестацию с повышенным риском развития акушерских осложнений.
Начинать заботиться о здоровье малыша будущая мама может еще при планировании зачатия. Необходимым минимумом является отказ от вредных привычек, здоровый образ жизни, прием витаминных комплексов (фолиевой кислоты). Если в семейной истории бывали случаи преждевременных родов, об этом обязательно надо предупредить своего врача. После наступления беременности забота о здоровье будущей мамы не менее важна. Улучшение здоровья будущих мам поможет улучшить здоровье детей. Специальные программы ведения беременности (в том числе — после ЭКО) позволяют снизить риски преждевременного родоразрешения.
И в заключении, хотелось бы сказать, дорогие пациенты прислушивайтесь к рекомендациям своих врачей — репродуктологов, ведь «успешный» протокол — это не просто положительный тест на беременность, не двойня, рожденная на раннем сроке гестации, которая провела несколько месяцев в отделении детской реанимации; «успешный» протокол — это рожденный в срок здоровый малыш.
ЧТО ПРОИСХОДИТ
На 6-й неделе беременности нервная трубка эмбриона закрывается, из ее утолщенной части начинает закладываться головной мозг, происходит деление нервных клеток. Формируются голова (пока она слишком большая, но со временем все встанет на свои места), зачатки глаз, носа, рта, ушных раковин и внутреннего уха.
На этом сроке эмбрион похож на головастика. У него на теле есть щели, напоминающие жабры, а зачатки ручек и ножек можно сравнить с плавниками. Также у крохи имеется маленький хвостик, который затем преобразуется в копчик.
Сердечко малыша активно бьется, и на аппарате УЗИ уже можно определить частоту его сокращений. У всех деток она разная (от 100 до 160 ударов в минуту), но в среднем почти в два раза выше, чем у мамы. С запуском сердца начинается очень важный для организма процесс — циркуляция крови.
На 6-й неделе беременности стремительно развивается плацента: очень скоро она примет на себя функцию желточного мешка и начнет самостоятельно снабжать эмбрион кислородом и питательными веществами. Увеличивается количество околоплодных вод.
Пупочная ножка преобразовалась в канатик, и ваш кроха уже может двигаться. Пока его шевеления имеют хаотичный характер, но со временем станут координированными.
На сроке 6 недель развивается мышечная и хрящевая ткань, образуются зачатки костного мозга, селезенки и тимуса (эндокринной железы, имеющей важнейшее значение для формирования иммунитета), происходит закладка и развитие печени, легких, желудка и поджелудочной железы. Кишечник удлиняется и образует три петли. Не помещаясь в крохотном животике, он выходит за пределы брюшной полости и частично располагается в пупочном канатике. К концу первого триместра кишечник займет свое место в брюшине.
Пока ваш малыш ничего не слышит, но уже реагирует на внешние раздражители. Плод еще совсем крошечный — от 4 до 9 мм в длину, а его вес составляет примерно 0,9 – 1,3 г. Половые органы находятся в зачаточном состоянии, поэтому пол вашего будущего ребенка на этом сроке пока неясен.
ПИТАНИЕ
Главное правило для 5-й недели беременности — ешьте все, что хочется, но без перееданий. Самый лучший вариант — частое и дробное питание. Даже если нет аппетита, есть все равно надо, потому что ваш малыш нуждается в питательных веществах. Попробуйте подкрепиться тем, что меньше всего вызывает сейчас отвращение. От продукта, который вам нравится, чувство тошноты может исчезнуть, и вместо него проснется настоящий голод. И не забывайте о том, что рацион должен быть сбалансированным, а не складываться лишь из новых пищевых пристрастий.
На этом сроке рекомендуется отказаться от:
- Сырых моллюсков;
- Паштетов;
- Сырых яиц;
- Непастеризованного молока;
- Мяса, не прошедшего термическую обработку;
- Мягких сыров (камамбер, бри, рокфор, фета и т. п.).
Какие боли внизу живота должны насторожить будущую маму
Когда будущая мама чувствует, что у нее начало тянуть низ живота, она должна обязательно учитывать, какой интенсивности эти ощущения и как часто они повторяются. Безусловно, должно насторожить ощущение тяжести, которое усиливается и перерастает в боль. Также подозрительно, когда тянущая боль становится опоясывающей, распространяясь на поясницу.
Самым важным симптомом является периодичность болей внизу живота – если болезненный дискомфорт возникает с пугающей регулярностью, это может предупреждать о начале самопроизвольного аборта или преждевременных родов. При этом боль могут сопровождать слизистые выделения с кровяными сгустками. Тогда должны быть приняты оперативные меры для спасения ребенка.