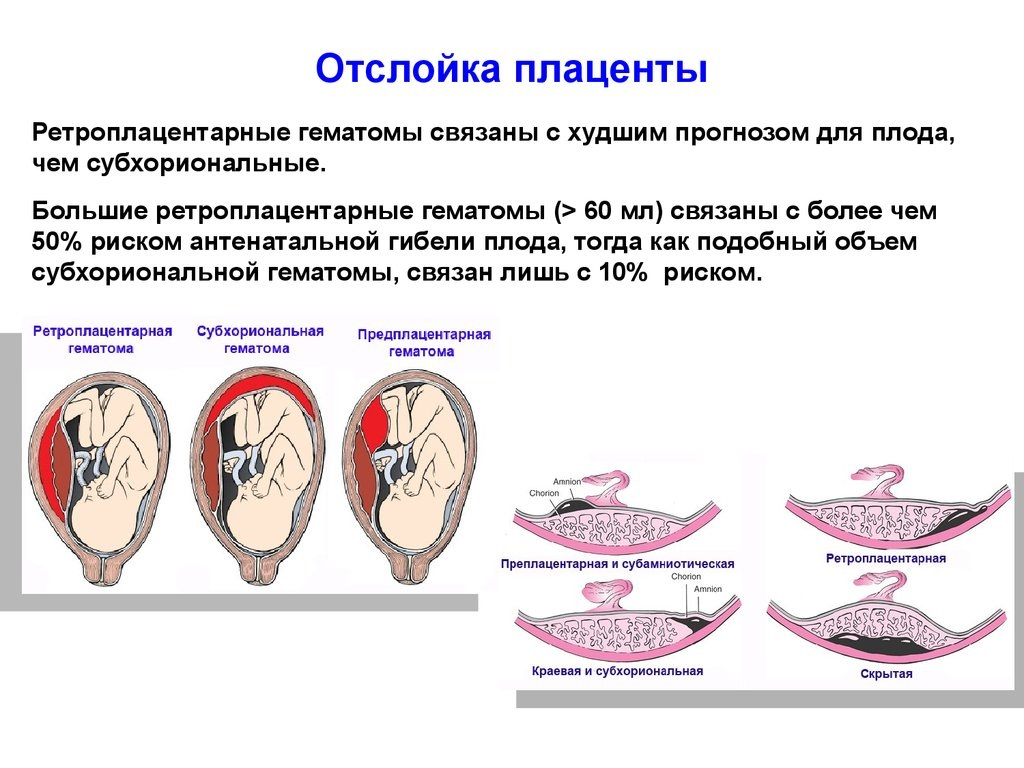
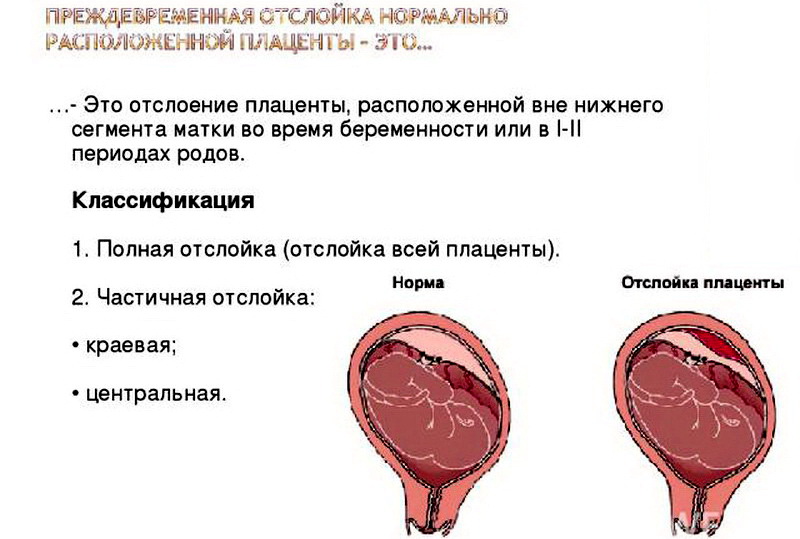
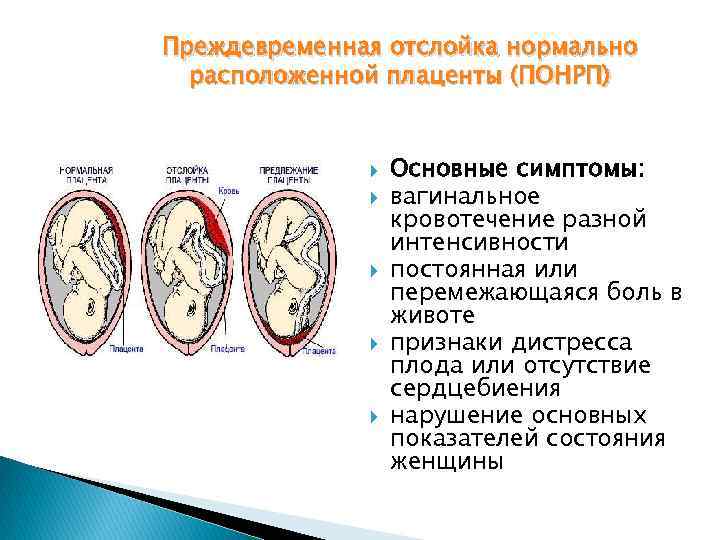
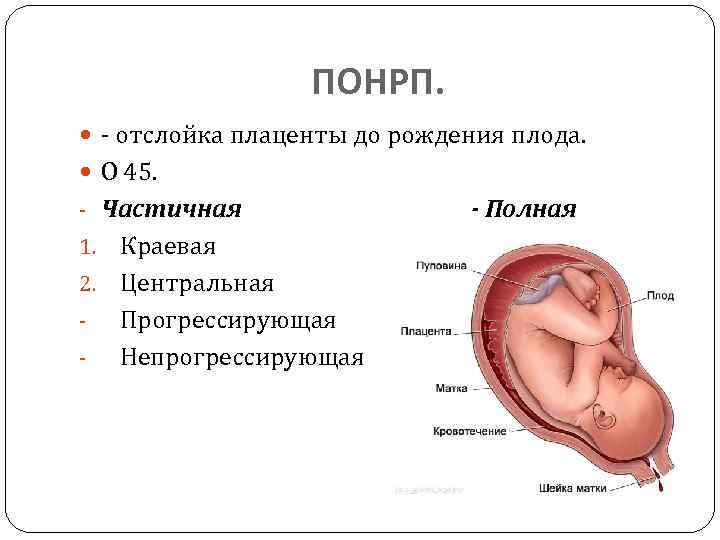
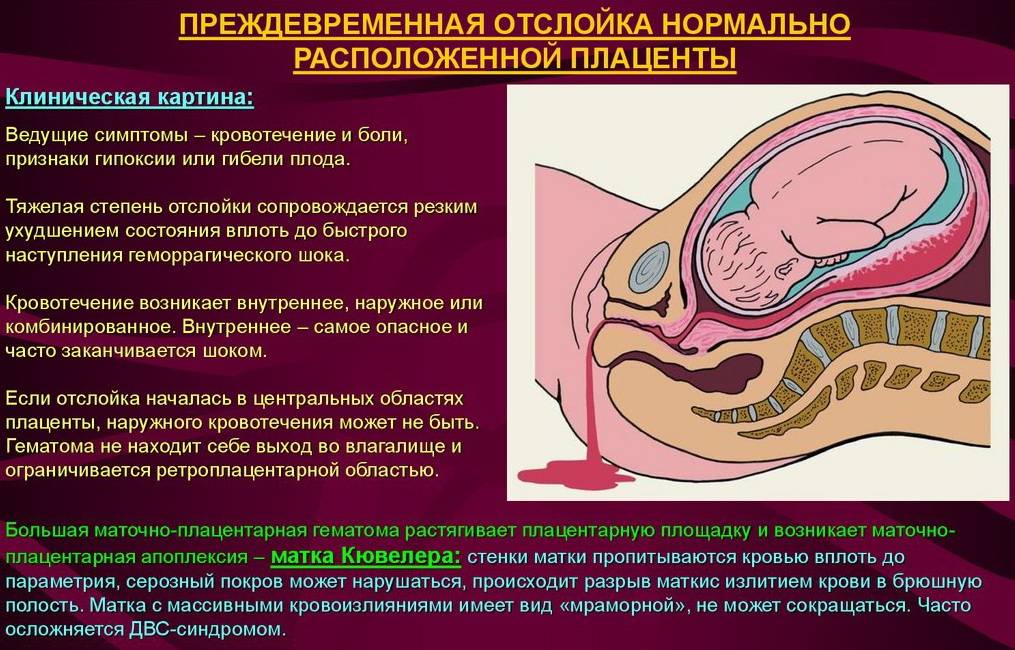
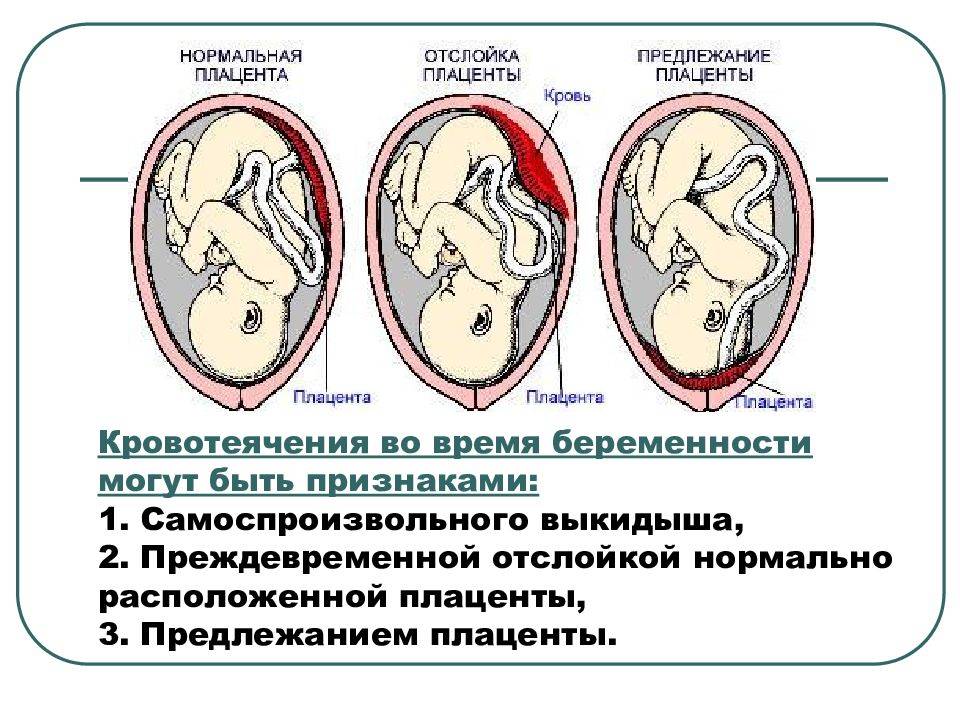
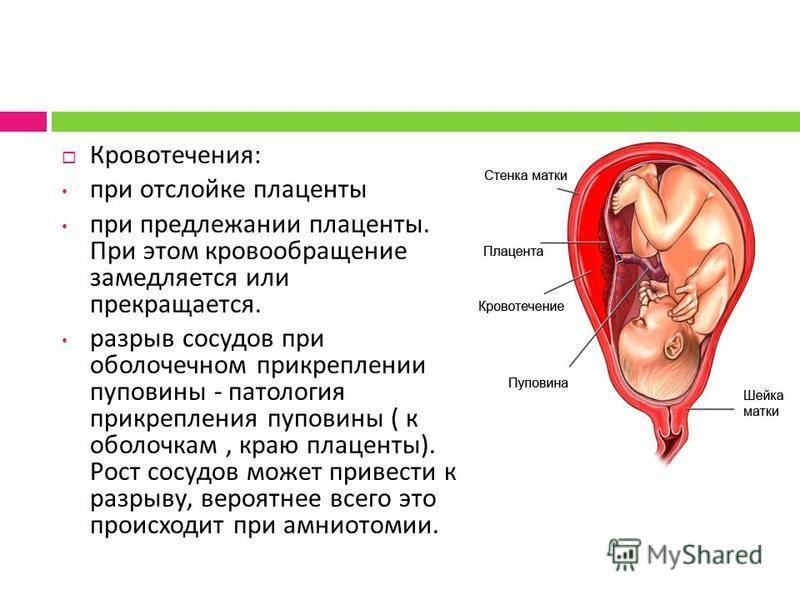
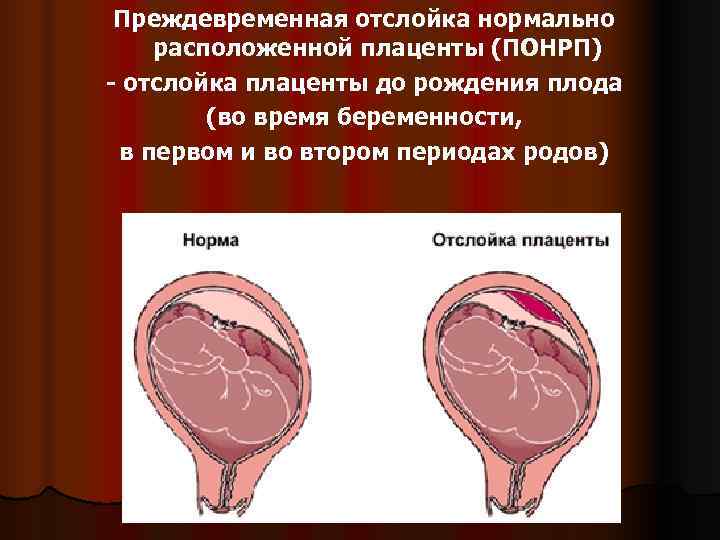
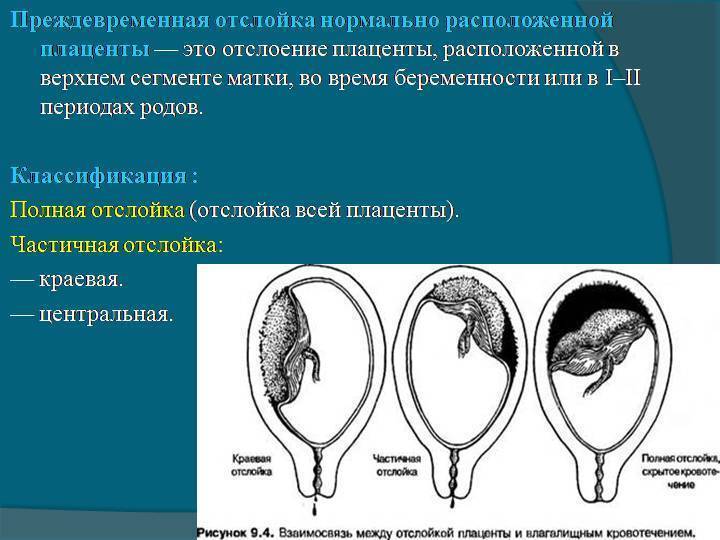
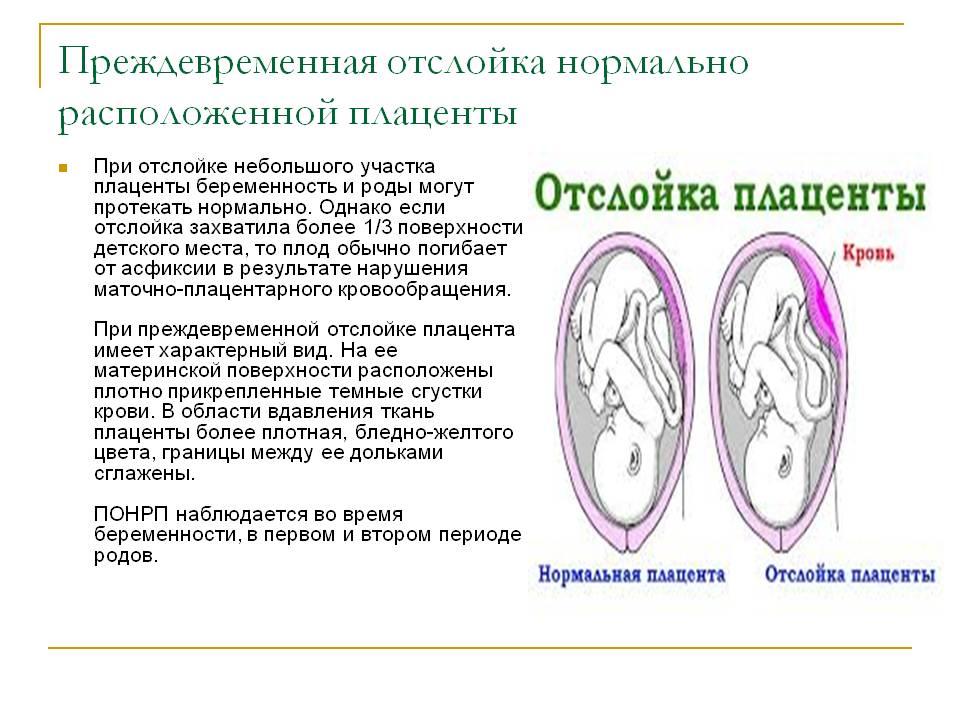
Причины

Тонус в области матки могут спровоцировать различные факторы. Среди них:
- Особенности нервной системы и ее состояние;
- Образование венозного застоя, возникающего при варикозной патологии, нарушении кровотока в области малого таза;
- Состояние кишечного тракта;
- Прием некоторых лекарственных препаратов.
Необходимо понимать, что тонус возникает и у женщин, которые не вынашивают ребенка. Так, подобное состояние часто наблюдается в период менструации. Однако, тонус при беременности возникает также в следующих случаях:
- Недостаток прогестерона. Это гормон, функция которого заключается в устранении тонуса. Часто его дефицит возникает на первых месяцах беременности;
- Токсикоз. Сильная регулярная тошнота отрицательно сказывается на состоянии матки. Это связано с частыми рвотными позывами, которые приводят сокращение мышц;
- Резус-конфликт. Возникает, когда у родителей разный резус-фактор. В результате организм женщины воспринимает плод, как чужеродное тело и старается от него избавиться;
- Патологии инфекционного или воспалительного характера, возникающие в матке;
- Выработка пролактина в избытке. Данный гормон подавляет действие прогестерона, который, в свою очередь, необходим для предотвращения тонуса. В результате мышцы матки начинают напрягаться. Иногда подобная причина возникает у женщин, страдающих от чрезмерной выработки мужских гормонов.
Такие процессы не проходят бессимптомно. Наблюдается повышение температуры, появление болевых ощущений внизу живота, выделений.
Дополнительно, тонус у беременных возникает в следующих ситуациях:
- Чрезмерные физические нагрузки, особенно на последних месяцах вынашивания ребенка;
- Тревожное состояние, регулярные стрессы;
- Большое количество амниотической жидкости. Подобное состояние называется многоводием;
- Большой размер плода;
- Наличие в утроб нескольких плодов. Когда женщина ожидает двойню, тройню;
- Гипоксия у ребенка;
- Появление в области матки воспалительных процессов;
- Проявление различных заболеваний гинекологической сферы.
Профилактика
Вы не можете предотвратить отслойку плаценты, но можете уменьшить некоторые факторы риска. Например, не курите и не используйте запрещенные наркотики, такие как кокаин. Если у вас высокое кровяное давление, проконсультируйтесь с вашим лечащим врачом, чтобы контролировать состояние.
Всегда надевайте ремень безопасности, когда находитесь в автомобиле. Если у вас была травма живота — от автомобильной аварии, падения или другой травмы — немедленно обратитесь за медицинской помощью.
Если у вас была отслойка плаценты, и вы планируете еще одну беременность, поговорите с вашим лечащим врачом, прежде чем зачать, чтобы узнать, есть ли способы снизить риск другого прерывания.
Беременность после отслойки плаценты
Контролируйте свое артериальное давление. Если у вас имеется гипертония – постарайтесь провести ее максимально эффективную терапию. Ваш лечащий врач назначит вам лекарственные средства для снижения артериального давления, которые будут безопасны для ребенка.
Обязательно посещайте все плановые осмотры в женской консультации. Периодически проходите ультразвуковое обследование.
Если вы имеете отрицательный резус-фактор, а у отца ребенка – положительный, и во втором или третьем триместре беременности у вас наблюдалось вагинальное кровотечение, то вам необходимо ввести иммуноглобулин анти-D для предупреждения развития резус-конфликта.
Не курите, не употребляйте наркотики и ограничьте прием алкоголя.
Строго соблюдайте все требования безопасности, обязательно пристегивайтесь в машине. Причиной начала отслойки плаценты могут стать самые незначительные на первый взгляд травмы.
При возникновении осложнений или обострения хронических заболеваний необходимо как можно быстрее приступать к их лечению
Особо пристальное внимание специалисты уделяют беременным, имеющим поздние токсикозы. На 36-38 неделе беременности пациентки с подобным осложнением должны быть госпитализированы в роддом в обязательном порядке.
Прогноз и профилактика
Прогноз при предлежании плаценты напрямую зависит от его вида (полное или частичное), времени диагностики патологии, адекватности и полноты медицинской помощи во время беременности, родов и послеродового периода. Если женщина находится под наблюдением опытного специалиста и соблюдает все рекомендации, прогноз благоприятный, врачам удается сохранить здоровье матери и ребенка.
Профилактика предлежания плаценты направлена на избегание факторов риска:
- обдуманное планирование семьи для предупреждения нежелательной беременности и абортов;
- использование средств барьерной контрацепции, чтобы снизить риск инфицирования ИППП;
- правильную подготовку к зачатию и беременности, достижения контроля экстрагенитальных заболеваний женщины;
- своевременное лечение воспалительных и гормональных заболеваний женской репродуктивной системы;
- повышение качества медицинской помощи беременным и роженицам для предотвращения постабортных, послеродовых осложнений.
Для профилактики осложнений при диагностированном предлежании плаценты женщине нужно соблюдать физический и эмоциональный покой, ограничить половую жизнь, своевременно посещать врача для плановых осмотров и контроля течения беременности.
Плацента как орган и ее функции
Плацента относится к провизорным или временным органам, которая формируется во время беременности. Другое название плаценты – детское место, а после окончания потужного периода начинается отделение плаценты (последа), поэтому третий период родов называется последовым (см. обезболивание при родах).
Плацента (в переводе с латыни лепешка) необходимо для осуществления связи между организмом матери и плода. Формирование данного органа начинается на 10 – 13 день после оплодотворения яйцеклетки. Окончательное завершение развития детского места происходит к 16 – 18 неделе, когда совершается переход от гистотрофного питания эмбриона к гематотрофному. В результате данного перехода образуется гематоплацентарный барьер, за счет которого плацента выполняет свои функции. К «обязанностям» детского места относятся:
Газообменная
Из материнской крови кислород попадает в кровь плода, а углекислый газ, образующийся в процессе дыхания будущего ребенка, поступает обратно в кровь женщины. Таким образом, плацента осуществляет дыхание плода (дыхательная функция).
Питательная
В межворсинчатое пространство, расположенное между стенкой матки и ворсинками плаценты, поступает кровь матери, содержащая питательные вещества, витамины и минералы, откуда перечисленные компоненты поступают в плацентарные сосуды и доставляются плоду.
Выделительная
В процессе жизнедеятельности будущего ребенка образуются метаболиты (мочевина, креатинин, креатин) обмена, которые удаляются плацентой.
Гормональная
Детское место играет роль и эндокринной железы. Плацента синтезирует ряд гормонов, которые необходимы для нормального течения гестационного периода. К ним относится хорионический гонадотропин, который поддерживает выполнение функций плаценты и способствует синтезу прогестерона желтым телом. В развитии молочных желез во время вынашивания плода участвует плацентарный лактоген, кроме того, данный гормон подготавливает молочные железы к выработке молока. Пролактин, который ответственен за синтез молока, прогестерон и эстрогены, стимулирующие рост слизистой матки и препятствующие новым овуляциям, серотонин, релаксин и прочие гормоны.
Защитная
Детское место пропускает к плоду материнские антитела, тем самым, обеспечивая иммунитет у еще пока не сформировавшегося ребенка. В большинстве случаев плацента предупреждает развитие иммунного конфликта между материнским и плодовым организмами. Также детское место участвует в становлении и регуляции иммунитета у женщины и плода. Однако следует помнить, что плацента не в силах защитить ребенка от проникновения в его организм ряда лекарств, наркотиков, этилового спирта, никотина и вирусов.
Нормальная локализация плаценты – это область дна матки с переходом на заднюю (чаще) или переднюю стенку.
Почему это происходит?
Почему случается отслойка плаценты, медицине объяснить точно не удалось. Нельзя назвать одну конкретную причину данного осложнения, так как подобное нарушение является проявлением системной патологии у женщины, и в ряде случаев протекающей скрыто. Как правило, имеет место сочетание нескольких факторов:
- сосудистая патология (васкулопатия)
- нарушение свертываемости крови
- механический фактор.
Предрасполагают развитию осложнения следующие факторы:
- повышенное артериальное давление как следствие патологии сосудов (артериальная гипертензия, гломерулонефрит);
- резкие колебания кровяного давления (испуг, стресс);
- изменение кровяного давления вследствие развития синдрома сдавления нижней полой вены (при положении женщины на спине);
- паритет: многочисленные роды с небольшими промежутками (дегенеративные изменения в эндометрии)
- переношенная беременность («старение» плаценты и ее отслоение от маточной стенки);
- возраст – риск развития осложнения прямо пропорционален количеству прожитых лет;
- эндокринная патология (изменения сосудистой стенки на фоне сахарного диабета);
- аутоиммунная патология (антифосфолипидный синдром и системная красная волчанка);
- наследственные нарушения свертываемости крови, предрасположенность к тромбозам;
- гестоз (васкулопатия в сочетании с нарушением свертываемости крови);
- добавочная долька плацента (отрыв ее во время схваток или потуг, что ведет отслоение всего детского места);
- кесарева сечение или другие хирургические вмешательства на матке (плацента прикрепляется в области рубца, что способствует ее «ненадежному» контакту с маточной стенкой и легкому отслоению);
- врожденные пороки развития матки (из-за неправильной формы матки плацента не прилегает плотно к маточной стенке и легко отслаивается);
- преждевременное «старение» (созревание) плаценты см. степень зрелости плаценты;
- неправильная локализация (предлежание и низкая плацентация);
- сосудисто-аллергические реакции на коллоидные растворы и переливание крови;
- вредные привычки (курение, неумеренное потребление спиртных напитков, прием наркотиков);
- тупая травма живота (удар или падение);
- васкулиты инфекционно-аллергического генеза.
В процессе родов развитие описываемой патологии обусловлено: аномалиями родовых сил (дискоординация, дистоция шейки матки), быстрым падением внутриматочного давления (во время амниотомии и излития вод), рождением первого ребенка при многоплодной беременности, который «тянет» плаценту на себя, быстрыми и стремительными родами. Короткая пуповина или запоздалое вскрытие плодного пузыря также приводят к возникновению данного осложнения. Высок риск преждевременного отторжения детского места и при родостимуляции окситоцином.
Возрастет риск развития осложнения и в случае применения акушерских манипуляций в родах (наружный поворот на ножку, экстракция плода за тазовый конец).
Лечение преждевременной отслойки плаценты
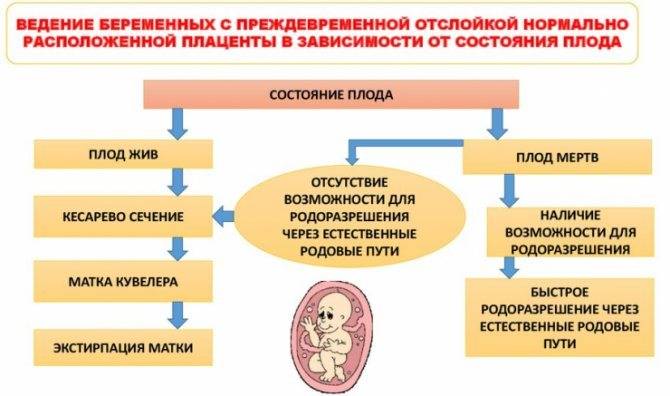
Акушерская тактика при выборе метода родоразрешения будет определяться тремя параметрами:1.2.3.Продление беременности в условиях нахождения в стационаре возможно, но только при соблюдении следующих условий:
- отслойка плаценты частичная, небольшая по площади и не прогрессирует;
- срок беременности составляет менее 36 недель;
- и беременная, и плод чувствуют себя хорошо, и отсутствуют признаки кислородного голодания плода;
- общий объем кровотечения невелик.
допплерометриюкардиотокографиюКроме того, при терапии отслойки плаценты применяются следующие препараты:
- медикаменты, расслабляющие матку (токолитическая терапия);
- спазмолитики (папаверин, но-шпа, сернокислая магнезия, метацин и т.д.);
- кровоостанавливающие средства (аскорбиновая кислота, викасол, децинон);
- терапия, направленная на борьбу с анемией (препараты железа).
простагландиныОдновременно с родоразрешением (путем естественных родов или кесарева сечения) проводят следующие мероприятия:
- восстановление объема потерянной крови;
- борьба с проявлениями шока (поддержание функций дыхательной и сердечно-сосудистой систем, обезболивание и т.д.);
- антианемическая терапия;
- восстановление нарушений свертываемости крови путем переливания свежей донорской крови или ее препаратов (фибриногена, свежезамороженной плазмы, тромбоцитарной массы и т.д.).
Прогноз и профилактика преждевременной отслойки плаценты
Профилактика возникновения преждевременной отслойки плаценты требует, в первую очередь, внимательного отношения беременной женщины к самой себе:
- лечения гинекологических заболеваний в рамках планирования беременности;
- своевременного обращения по беременности в женскую консультацию;
- посещения акушера-гинеколога по графику во время беременности;
- недопущения физических и психических перегрузок.
Врач, ведущий беременность, должен своевременно выявлять такие патологии, как:
- плацентарная недостаточность;
- гестоз;
- артериальная гипертензия.
Что касается прогноза при преждевременной отслойке плаценты, то здесь все зависит от своевременного оказания квалифицированной помощи пациентке.
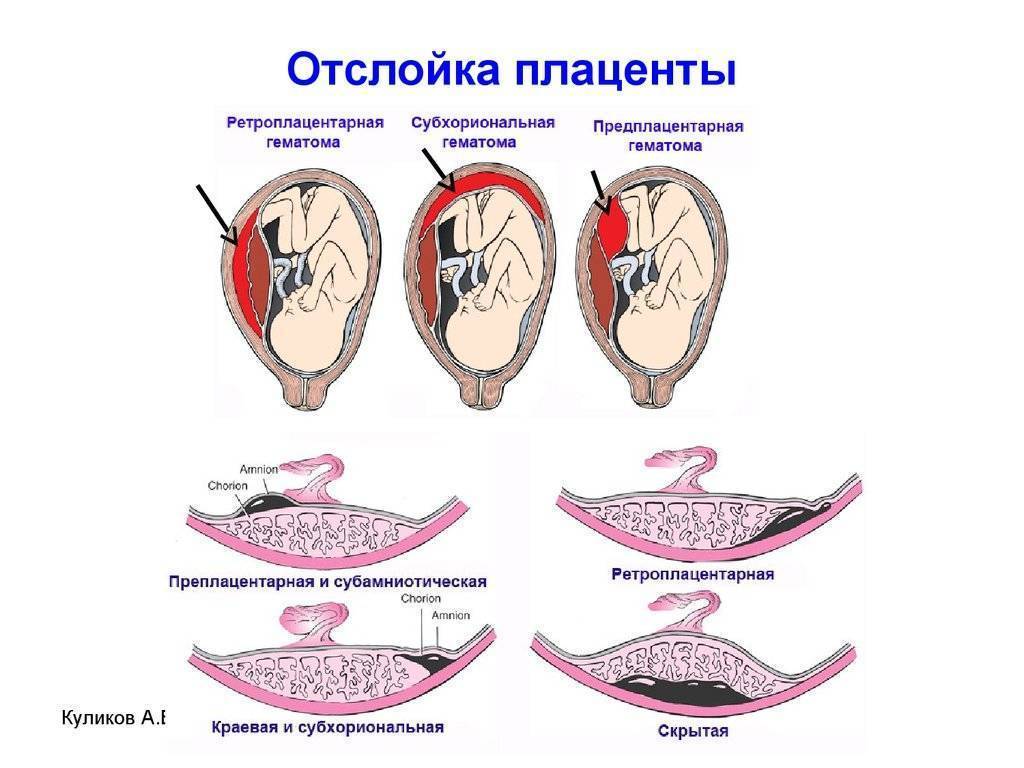
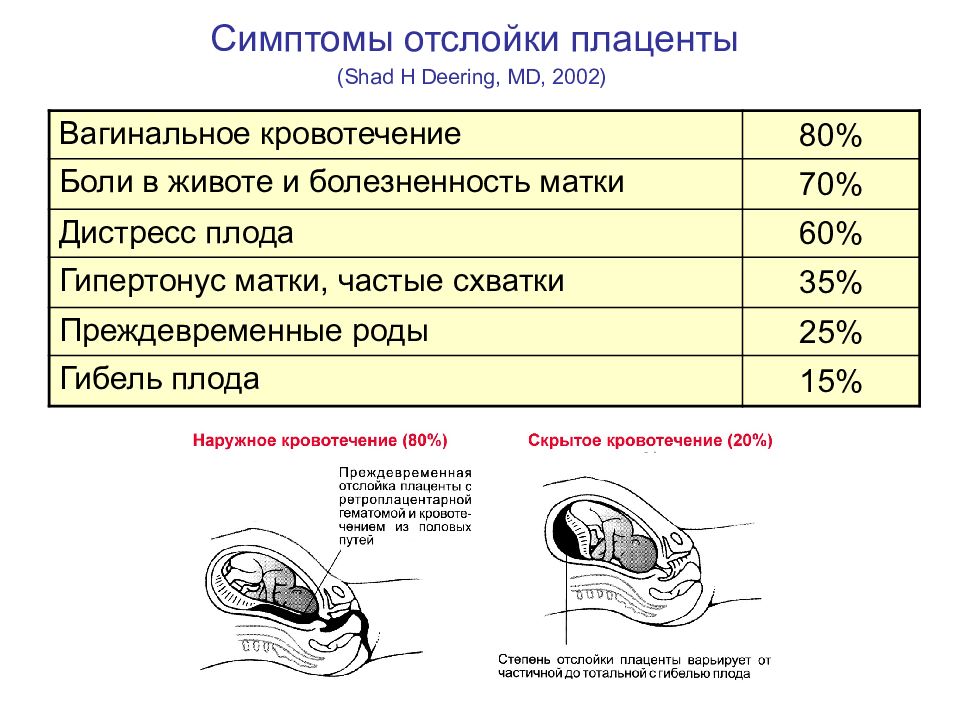
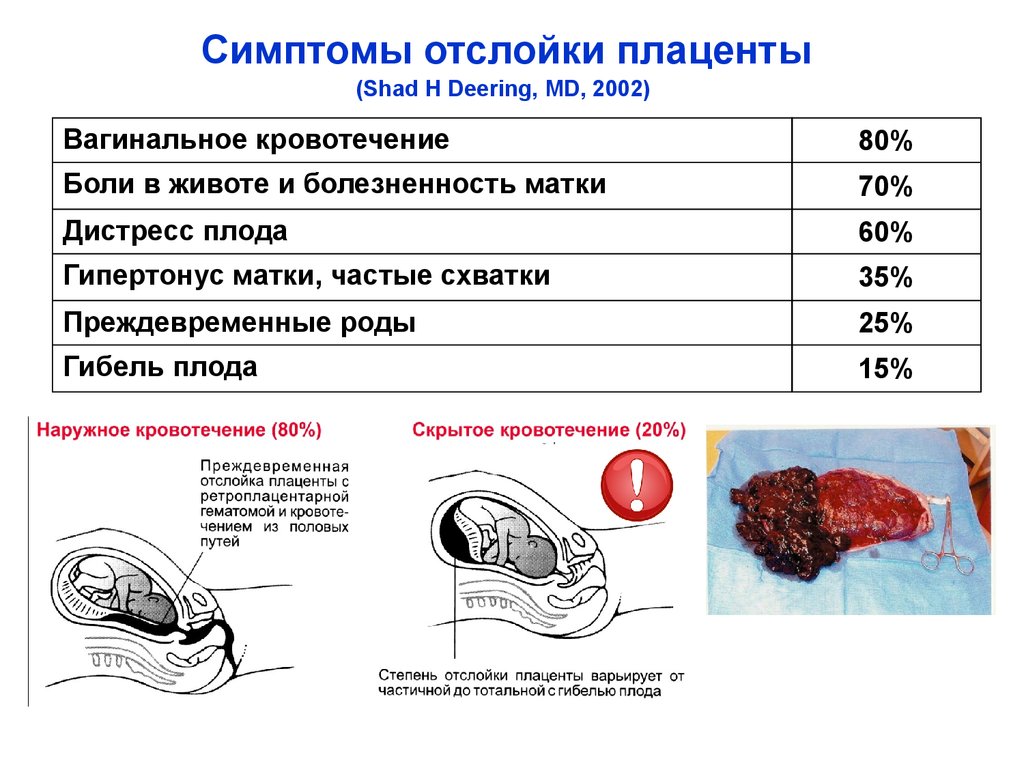
Симптомы ретрохориальной гематомы
Как правило, данное заболевание является случайной находкой во время прохождения планового УЗИ. Жалоб женщина не предъявляет и чувствует себя удовлетворительно. Но иногда ретрохориальную гематому сопровождают признаки угрозы прерывания беременности.
Как выходит гематома
Основным проявлением являются темно-красные или коричневатые кровянистые выделения из половых путей. Интенсивность их незначительна (от мажущих до умеренных) и зависит от размеров гематомы и срока беременности.
Темно-красные выделения при ретрохориальной гематоме, подтвержденной УЗИ, являются, скорее, благоприятным, нежели опасным признаком. Они свидетельствуют об опорожнении ретрохориальной гематомы.
Опасные выделения при гематоме
Появление ярко-красных выделений считается неблагоприятным симптомом, особенно в совокупности с болями внизу живота. Это говорит либо о нарастании размеров гематомы и усилении угрозы прерывания, либо о том, что гематома свежая, только что образовавшаяся, и она требует немедленного лечения.
Кроме того, женщину беспокоят боли ноющего или тянущего характера, которые локализуются внизу живота или в области поясницы. Обычно болевые ощущения постоянные, но могут возникать и периодически, усиливаясь после физических нагрузок и прочих факторов.
В некоторых случаях ретрохориальная гематома протекает вообще безо всяких кровянистых выделений, и ее наличие устанавливают уже после родов, обнаруживая на плаценте старый участок кровоизлияния.
Рассасывание гематомы длится от 2-х до 4-5-ти недель.
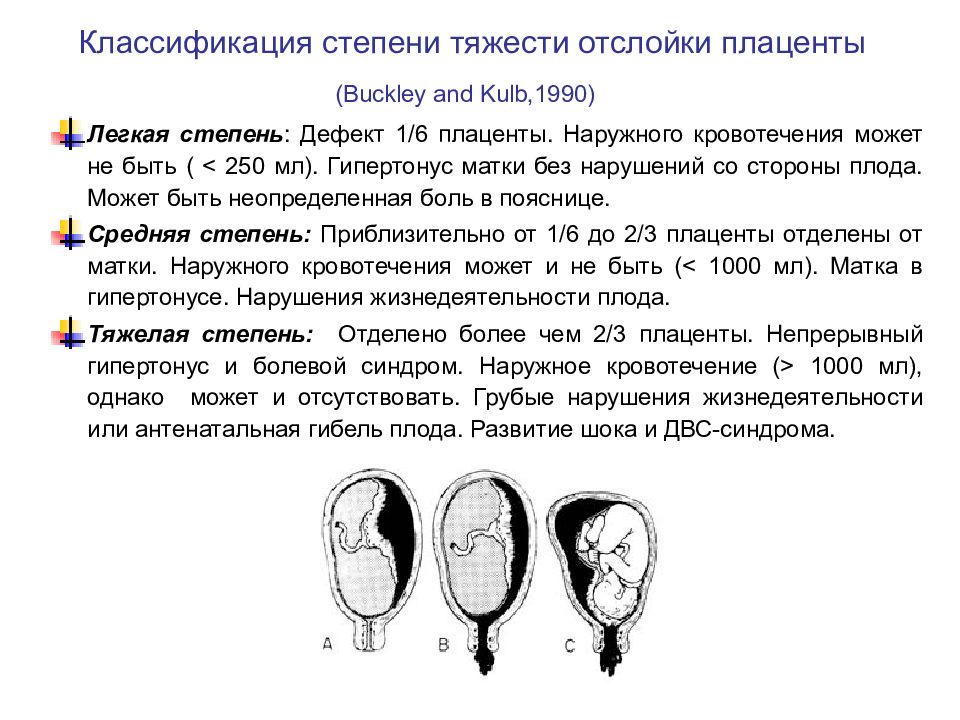
Степени тяжести осложения
Рассматриваемое осложнение по течению может быть трех степеней тяжести:
легкая
Обнаруживается такая отслойка в основном после родов. Также могут обнаружить патологию в периоде гестации на УЗИ. При этом женщина чувствует себя нормально, и состояние плода также в норме. Симптомов, описанных выше, просто нет.
среднетяжелая
Это значит, что детское место отстало от матки на 1/3-1/4 общей площади. При этом из влагалища выделяется кровь в небольшом количестве. Врач обнаруживает гипертонус матки, брадикардию плода. При этом у больной может болеть живот. Проявления геморрагического шока постепенно усиливаются.
тяжелая
Абдоминальную боль характеризуют как распирающую и сильную. При этом боль появляется внезапно, вместе с головокружением и сильной слабостью. Некоторые женщины падают в обморок. Выделения крови из половых органов могут быть небольшими или умеренными. Врач отмечает, что матка ассиметричная, плотная, возникает резкая боль при пальпации.
Плацента при такой форме отслоилась на ½ и больше. Это огромная угроза для будущего ребенка. Нужно срочно предпринимать врачебные действия, чтобы ребенок не погиб в животе матери. Отмечается быстрое нарастание проявлений ДВС-синдрома, пациентка чувствует себя всё хуже и может умереть.
Лечение заболеваний, сопровождающихся кровянистыми выделениями
Не стоит заниматься самолечением, необходимо обращаться в клинику за медицинской помощью. Только врач сможет детально изучить симптомы и определить причину появившихся выделений.
Выделения коричневого цвета, которым сопутствует задержка менструации или естественное старение тканей матки, требует коррекции в питании и отказа от вредных привычек.
Можно порекомендовать пить больше воды, так как проблема может появиться по причине снижения водного баланса в организме женщины.
Если темные выделения появились в результате заболеваний (рак, эрозия, инфекция) назначаются гормональные препараты, прием антибиотиков, химиотерапия, биодобавки.
Возможно проведение оперативного вмешательства в тяжелых случаях.
Для дополнительного лечения можно проводить спринцевание содой или ромашкой, что поможет снять воспаление и ускорить процесс заживления слизистой оболочки влагалища.
Весь курс терапии проводится под наблюдением лечащего врача.
После антибиотикотерапии проводят мероприятия по восстановлению естественной микрофлоры влагалища – назначаются лактобактерии и физиотерапия.
Врач обязательно назначает проведение контрольных анализов по завершению курса лечения, чтобы проверить насколько эффективным было лечение.
В случае необходимости проводят повторное лечение.
Чем важна плацента?
гемоплацентарный барьерпочкиПеречислим основные функции плаценты:1. Газообменная.2. Питательная и выделительная.водувитамины3. Гормональная.гормонов
- хорионический гонадотропин, который поддерживает функциональную активность плаценты, и стимулирует выработку прогестерона желтым телом;
- плацентарный лактоген, который играет важную роль в развитии молочных желез во время беременности, а также в их подготовке к будущему производству молока;
- пролактин, который непосредственно отвечает за выработку молока;
- прогестерон, который стимулирует рост слизистой оболочки матки, и предотвращает выход из яичников новых яйцеклеток;
- эстрогены, также вызывающие рост слизистой матки;
- серотонин, тестостерон, релаксин и другие гормоны.
4. Защитная.антителанаркотиковвирусовгипоксиейкровотечением
Что чувствует женщина на ранних сроках
1 триместр имеет наиболее благоприятный прогноз при развитии патологии. Толщина плаценты в этот период не более 18 мм, и она продолжает расти.
Образовавшаяся вследствие кровотечения гематома находится в стадии организации – это значит, что сформировавшиеся сгустки крови частично рассасываются, частично локализуются. Плацента, увеличивая свои размеры, увеличивает площадь «сцепления» со стенкой матки, при соответствующем лечении, питание и газообмен восстанавливается, и малышу ничто не угрожает.
На ранних сроках симптомы отслоения малоинтенсивные:
- тянущая болезненность в нижней части живота с иррадиацией в поясницу;
- умеренные выделения коричневатого цвета.
На УЗИ определяется небольшое уплотнение или вдавление.
Характер боли при патологии
При сроке до 6 недель ведущим симптомом становится боль. Она носит постоянный характер, по ощущениям тянущая или ноющая. Локализуется в проекции матки или в надлонной области, может отдавать в поясничную зону. Как долго длится болезненность, зависит от степени развития гематомы.
Характерны болевые признаки отслойки плаценты в третьем триместре, это распирающая постоянная болезненность, вызванная давлением кровяного сгустка. Локализация эпицентра зависит от места прикрепления плаценты. Гематома задней стенки ощущается ноющей болью в поясничном отделе. При предлежании возникает чувство тяжести и тупая боль в надлобковой области.
Признаки отслоения во второй половине гестации
При отслойке плаценты симптомы во втором триместре приобретают более выраженный характер. Образовавшаяся плацентарная гематома ухудшает снабжение плода кислородом, при этом мама может почувствовать, как активно шевелится ребенок.
«Буйство» малыша ускоряет кровоток в плаценте и пуповине, таким образом, он добывает необходимый для дыхания кислород. Во втором триместре, при небольшой площади отторжения, еще можно остановить гипоксию и можно спасти плод от гибели.
В третьем триместре к перечисленным симптомам добавляется гипертонус матки, базальная температура понижается.
Отслойка плаценты на поздних сроках – симптомы и ощущения:
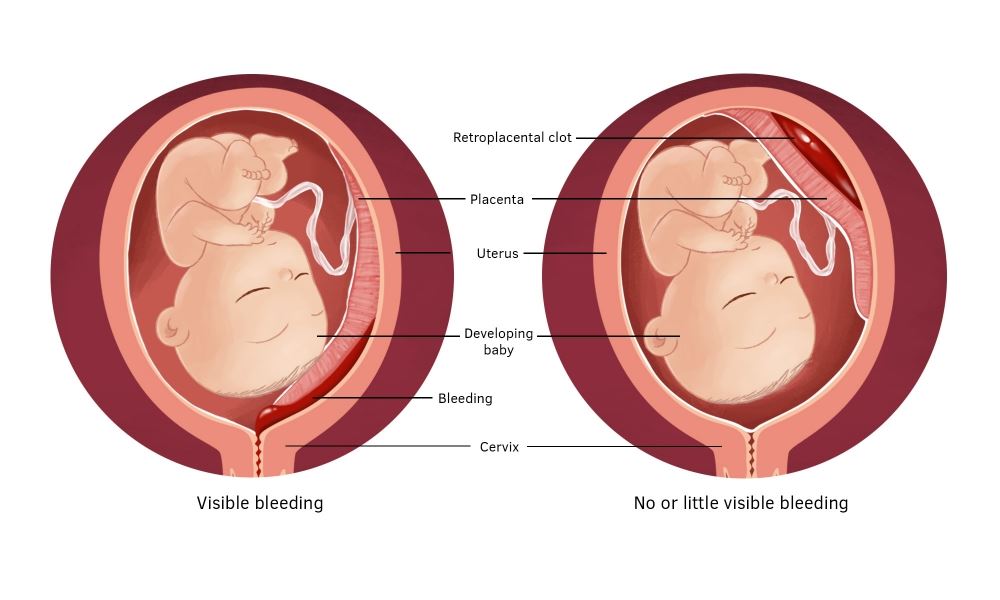
- кровотечение наружное или внутреннее;
- образование плацентарной гематомы, четко различимой на УЗИ;
- боль по всей поверхности живота, усиливающаяся книзу;
- выделения в виде темной крови или коричневая мазня;
- признаки анемии: головокружение, слабость, «мушки» перед глазами;
- признаки гипоксии плода: активное шевеление, изменение сердцебиения.
Какими бывают выделения
Выделения при отслойке плаценты следует уметь отличить от пробки. При плацентарной патологии они всегда кровянистого оттенка различной интенсивности, так выходит гематома. Слизистая пробка – безопасное состояние проявляется, как желтые выделения из влагалища. То, сколько длятся выделения после отхождения плодного яйца, зависит от площади поражения и степени прогрессирования.
Всегда ли возникает кровотечение
Что такое отслойка плаценты при беременности, по сути? Это – отделение ткани с повреждением сосудистого русла, а значит, кровотечение присутствует всегда.
- Внутреннее кровоизлияние возникает при отслоении центральной части плаценты и приводит к образованию ретрохориальной гематомы.
- Наружное кровоизлияние встречается при краевом отслоении, при этом наблюдаются обильные выделения алого цвета.
Иногда женщин волнует, может ли отслоение плаценты вызвать появление черного кала при опорожнении. Цвет каловых масс не зависит от репродуктивной системы, поэтому не может считаться признаком отслоения.
Отслойка при родоразрешении
Вероятность преждевременного отхождения в период схваток велика при неправильном расположении последа.
Как проявляется отслойка плаценты при родах:
- схваткообразная сильная боль;
- интенсивная кровопотеря;
- изменение цвета околоплодных вод.
Чем опасна такая ситуация? Малыш может задохнуться или погибнуть от асфиксии, для женщины угрозу несет массивное кровотечение. Поэтому неотложная помощь заключается в экстренном оперативном родоразрешении.
Почему происходит отслойка плаценты?
На данный момент выделяют целый ряд причин преждевременной отслойки плаценты при беременности или в родах:
- Высокое артериальное давление (гипертония) у матери считается одним из самых значимых факторов.
- К отслойке плаценты могут приводить внезапные колебания артериального давления, возникающие при нервно-психических воздействиях или стрессах. Кроме того, артериальное давление может меняться при сдавлении нижней полой вены беременной маткой. Это состояние может возникнуть при длительном нахождении в положении лежа на спине.
- Риск возникновения отслойки плаценты увеличивается, если такая же патология наблюдалась во время предыдущих беременностей.
- Частые или многоплодные роды – преждевременная отслойка плаценты достоверно чаще наблюдается у многажды рожавших женщин. Это связывается с дегенеративными изменениями в слизистых оболочках матки.
- Одним из предрасполагающих факторов отслойки плаценты считается переношенная беременность.
- Возраст беременной – с его увеличением растет и риск возникновения отслойки плаценты. Кроме того, у женщин в возрасте более 34 лет нередко наблюдается образование дополнительной дольки плаценты. Во время родов эта дополнительная долька нередко отрывается, что может повлечь за собой развитие отслойки всей плаценты.
- Шанс возникновения отслойки плаценты увеличивается, если в прошлом у беременной уже было рождение как минимум одного ребенка с помощью кесарева сечения.
- Риск отслойки плаценты возрастает, если зачатию предшествовал период бесплодия.
- Преэклампсия, гестозы и токсикозы, особенно в первом триместре беременности, являются одним из немаловажных факторов. Объясняется это тем, что гестоз проявляется повышением артериального давления, отеками, и появлением белка в моче. Кроме того, при гестозах, особенно при их тяжелых формах, в первую очередь страдают именно сосуды: они становятся ломкими и хрупкими.
- К отслойке плаценты могут приводить аномалии строения матки (двурогая или седловидная матка). Кроме того, важным фактором являются и аномалии сосудов, расположенных в глубине мышечного слоя матки, изменения сосудистых стенок, повышение их проницаемости, увеличение хрупкости и ломкости капилляров, вызванное потерей их эластичности, а также нарушения их проходимости для крови.
- Аномалии расположения и созревания непосредственно самой плаценты в процессе беременности также могут приводить к ее отторжению.
- Возможной причиной отслойки плаценты могут быть нарушения свертывающей системы крови, зачастую сопровождающие различные патологии беременности.
- Отслойку плаценты также могут вызывать патологии родовой деятельности. Например, быстрое падение давления в матке. Чаще это происходит при многоводии в момент вскрытия родового пузыря, и быстрого излития вод. Иногда это может быть вызвано рождением первого плода при многоплодии. Также данная патология может возникнуть при быстрых родах. Если пуповина короче обычного, или плодный пузырь вскрылся с опозданием, плацента тянется вниз неразорвавшимися плодными оболочками или короткой пуповиной, что и приводит к ее отслойке.
- К острому состоянию и возникновению отслойки плаценты может приводить тупая наружная травма живота, например, удар, падение на живот или же автодорожная авария.
- В развитии этой патологии принимают участие такие факторы, как табакокурение, употребление большого количества алкогольных напитков, а также кокаина. Ситуация еще более осложняется при развитии анемических состояний: малокровия, снижения числа эритроцитов, снижения гемоглобина.
- Отслойка плаценты может стать следствием аллергической реакции на медикаментозную терапию, на переливание белковых препаратов или компонентов крови. Изредка встречается аутоиммунная форма отслойки. При этом организм женщины вырабатывает антитела к собственным тканям, и отторгает их. Происходит это чаще при обширных системных заболеваниях, таких как ревматизм или системная красная волчанка.
- К отслойке плаценты может приводить сахарный диабет и иные наследственные и хронические заболевания, инфекционные воспаления (к примеру, пиелонефрит), опухолевые процессы, ожирение, заболевания щитовидной железы, патологии крови и кроветворной системы и т.д. Объясняется это тем, что течение всех этих заболеваний может изрядно осложняться и утяжеляться во время беременности, которая сама по себе является серьезным испытанием для женского организма.
Причины
Чтобы понять, почему преждевременная отслойка плаценты так опасна, необходимо разбираться в физиологии женщин во время беременности. Плацента в организме беременной женщины, выступает в качестве депо полезных веществ, необходимых для нормального роста и развития плода. Развивается она вплоть до окончания второго триместра, и после родов врач внимательно осматривает её, что позволяет выявить различные возможные аномалии в развитии плода.
Таким образом, так как данный орган выполняет важную функцию по обеспечению плода полезными веществами и кислородом, преждевременная отслойка плаценты ведёт за собой аномалии развития плода и его гибель. Также при такой патологии есть вероятность гибели будущей матери, поскольку преждевременная отслойка ведёт к развитию сильной кровопотери, особенно во время третьего триместра.
Если отслойка плаценты возникает в первом триместре, отмечаются незначительные кровотечения, не угрожающие жизни женщины, но способные привести к гибели плода. Когда же данная патология возникает на третьем триместре, вероятность гибели матери и плода без своевременного лечения, очень высока.
Причины возникновения данного нарушения бывают внешними и внутренними. К внешним причинам можно отнести курение женщины в положении. Несмотря на то что врачи предупреждают всех женщин о вреде курения, многие представительницы прекрасного пола не могут избавиться от пагубной привычки и продолжают отравлять свой организм, что становится причиной возникновения такой патологии, как отслойка плаценты.
Также вызвать данное патологическое состояние может тупая травма живота, полученная женщиной во время беременности, акт насилия, совершенный над ней в тот момент, когда она находится в положении, а также сильное физическое воздействие, возникающее при автомобильных авариях и других чрезвычайных происшествиях.
Обычно, при воздействии внешних факторов на организм женщины, в первые часы отслойка бывает незначительной, и не угрожает жизни женщины и плода в её утробе. Однако спустя некоторое время возникает обширное кровотечение, которое может вызвать тяжёлые последствия — от преждевременных родов до гибели плода, и даже гибели матери.
Преждевременная отслойка плаценты имеет и внутренние причины. На первом месте среди этих причин находится гипертония беременных – повышенное давление внутри сосудов приводит к развитию данного нарушения, и возникает кровотечение.
Также причиной развития такого патологического состояния могут быть многократные беременности и частые роды – из-за этого изменяется структура слизистой органа, что препятствует полноценному прикреплению плаценты.
У женщин после второго кесарева сечения преждевременная отслойка плаценты наблюдается в 60% случаев. А ещё вызвать данное патологическое состояние может пиелонефрит и инфекционные патологии мочевых путей. Очень велик риск отслоения плаценты в том случае, когда рождаются близнецы. И хотя такое состояние не угрожает жизни ребёнка, оно может стать причиной возникновения сильной кровопотери, что приведёт к смерти матери.
Иногда преждевременная отслойка нормально расположенной плаценты происходит вследствие ломкости капилляров
Это возникает из-за развития гестоза в организме беременной женщины, поэтому крайне важно вовремя становиться на учёт, чтобы врач внимательно следил за состоянием здоровья своей пациентки
При аутоиммунных болезнях также может наблюдаться преждевременная отслойка плаценты. Причём такое состояние может возникнуть как на ранних, так и на поздних сроках. А ещё одной из причин возникновения данного нарушения является аллергическая реакция на приём некоторых медикаментозных препаратов, назначающихся женщинам в период вынашивания малыша.
Отметим, что отслойка плаценты может возникнуть как во время вынашивания малыша, так и во время родов. Возникновение данного патологического состояния во время родов не столько опасно для ребёнка, сколько для самой матери, ведь большая кровопотеря, которая характеризует данное состояние, способна привести к смерти роженицы.
Частичная отслойка плаценты обычно возникает в первом триместре, и поддаётся медикаментозной терапии. Поэтому своевременное обнаружение данной патологии позволяет сохранить жизнь будущего малыша и его матери.
Лечение АФС
Для предотвращения нежелательных исходов беременности при подтвержденном диагнозе АФС лечение надо начинать на этапе подготовки к родам. В чем заключается терапия:
- Назначают гормоны коры надпочечников в малых дозах (Преднизолон 5 мг).
- В 1 триместре, в 24 недели и перед родами вводят противовирусный иммуноглобулин.
- В течение беременности проводят антиагрегантную терапию Курантилом, Тренталом, Теониколом.
- В некоторых случаях показано применение Гепарина в малых дозах.
- До беременности, во время нее показан плазмаферез.
- Поскольку у большинства беременных с АФС имеется неполноценность желтого тела, оправдано назначение таким женщинам Дюфастона.
В послеродовом периоде продолжается начатая до зачатия терапия кортикостероидами (Преднизолон), антиагрегантная терапия под контролем свертывания крови. Мамочкам с таким диагнозом не разрешается кормление грудью – им проводят медикаментозное подавление лактации.
В комплексной терапии показано назначение спазмолитиков и седативных препаратов. Хорошо зарекомендовал себя препарат Магне В6. Входящий в его состав магний оказывает токолитическое действие, то есть:
- Нормализует повышенный тонус матки.
- Снижает повышенное артериальное давление.
- Снимает состояние тревоги, нормализует сон, оказывает противосвертывающее действие.
Следует помнить о необходимости проведения антианемической терапии препаратами железа.
Патологическая анатомия
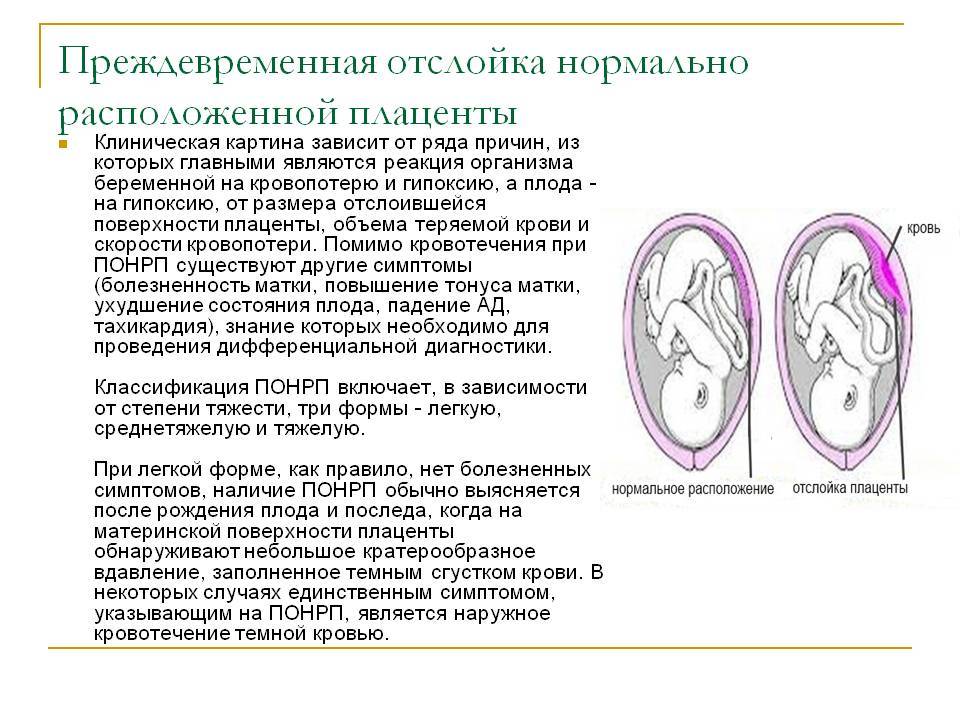
При частичной отслойке плаценты во время беременности на материнской (маточной) ее поверхности после рождения последа можно обнаружить вдавление (фасетку или нишу), заполненное организовавшимся кровяным сгустком. Если частичная отслойка плаценты произошла во время родов, то вдавление в плаценте может отсутствовать; на месте отслойки плаценты имеются плотные тонкие кровяные сгустки, почти не выступающие на ее поверхности. Распознавание характера П. о. п. в таких случаях возможно при разрезе плаценты, предварительно фиксированной в формалине. При этом обнаруживается проникновение кровяных сгустков в плацентарную ткань и сдавление последней.
Микроскопически различают две формы П. о. п.: с наличием на плаценте тонкого слоя измененной децидуальной оболочки, отслоенной гематомой, и с отсутствием ткани децидуальной оболочки, к-рая оказалась отслоенной кровью, проникшей в межворсинчатое пространство. Изменения ткани плаценты в участках П. о. п. зависят от давности отслойки и степени сдавления плацентарной ткани гематомой. Обычно обнаруживается сближение концевых ворсинок, местами межворсин-чатые пространства переполнены материнской кровью, свежей или измененной (с выпадением фибрина или гемолизированной). Капилляры резорбционных ворсин резко расширены.
В результате повреждения нервно-мышечного аппарата матки и метаболических расстройств резко нарушается моторная функция матки. Вначале матка бывает напряжена, а затем становится дряблой — развиваются гипотония и атония. При П. о. п. матка может приобретать равномерную, иногда пятнистую фиолетовую окраску, становится дряблой, не реагирует на механические, медикаментозные, термические раздражители. Такое состояние получило название «матка Кувелера», или «маточно-плацентарная апоплексия». Название дано в честь франц. врача Кувелера, впервые в 1912 г. описавшего два подобных наблюдения.
П. о. п. оказывает отрицательное влияние на плод. При отслойке 1/3 плаценты и более он погибает. Однако гибель плода может наступить и при отслойке меньших участков плаценты, если имеются те или иные признаки ее недостаточности и тем более их сочетание (малые размеры плаценты, множественные инфаркты, участки обызвествления, нарушение созревания плаценты), приводящие к ее морфологической (дефекты васкуляризации), а в дальнейшем и функциональной неполноценности.