Третий триместр
Причинами диареи при беременности в третьем триместре могут быть те же факторы, что и у женщин на ранних сроках.
1. Пищевое отравление
К сожалению, с подобной проблемой может столкнуться беременная на любом сроке.
Причиной диареи при беременности в третьем триместре могут быть некачественная пища, употребление продуктов с несоблюдением сроков хранения, обсеменённых болезнетворными микробами.
Отравление сопровождается лихорадкой, тошнотой, рвотой, частым жидким стулом (10-15 раз в день). При сильном обезвоживании снижается кровяное давление, возможен обморок.
Особого внимания при беременности на поздних сроках заслуживают острые кишечные инфекции (сальмонеллёз, ротавирусная инфекция, дизентерия). При подозрении на любую из указанных выше инфекционных болезней беременная доставляется на стационарное лечение.
2. Хронические болезни желудочно-кишечного тракта
Гастрит, язвенная болезнь, холецистит, синдром раздраженной кишки, энтероколит могут сопровождаться диареей на поздних сроках беременности. Токсикоз первого триместра на фоне этих заболеваний протекает более длительно и тяжело.
3. Нарушение диеты
Диарея на 36 неделе беременности, как и в любом другом сроке беременности, может быть связана с погрешностями в питании, с употреблением несовместимых между собой продуктов и с банальным перееданием.
4. Пищевая аллергия
Диарея на первых месяцах беременности и диарея на 37 неделе беременности может быть связана с непереносимостью некоторых продуктов — цитрусовых фруктов, ягод, орехов, рыбы, шоколада, мёда.
Часто расстройство стула сопровождается высыпаниями и кожным зудом.
5. Ферментная недостаточность поджелудочной железы
Ухудшение переваривания жиров, белков и углеводов в тонком кишечнике может быть связано с хроническим панкреатитом или врождённой недостаточностью ферментов.
Диарея на 39 неделе беременности и на других сроках требует немедленной врачебной помощи, если имеются:
- жидкий и обильный стул с примесью слизи или крови;
- многократная рвота;
- понос больше суток без эффекта от лечения;
- боли в животе;
- лихорадка;
- нарушение сознания;
- судороги;
- признаки угрозы выкидыша.
Причины запоров на различных сроках беременности
Беременные особенно предрасположены к развитию запоров в первые два триместра. Распространенность функционального запора в 1 и 2 триместре составляет 35-39%, в 3 триместре – 21%, а в послеродовом периоде – 17%2.
Нарушение опорожнения кишечника у беременных могут вызывать разные факторы5. И хотя механизмы задержки стула могут изменяться в различные периоды вынашивания, на разных сроках есть причины, которые выходят на первый план.
Запор у беременных на ранних сроках
Чаще регулярность стула в первом триместре страдает из-за гормональных изменений, которые влияют на перистальтику – волнообразные сокращения стенок кишечника2,7,8.
Из-за высокой концентрации главного «гормона беременности», прогестерона, уменьшается тонус гладких мышц матки и толстой кишки – их мышечная стенка расслабляется.6 Такое состояние желудочно-кишечного тракта во время вынашивания плода носит, по сути, защитный характер – избыточная перистальтика способна стимулировать маточные сокращения2,8. Помимо этого, организм снижает возбудимость нервных окончаний кишечной стенки, чтоб уберечь матку, у которой общие нервные связи с кишечником7,8. Поэтому возникает «побочный эффект» защитной реакции – слабость мышц толстой кишки, которая приводит к задержке стула2.
К другим причинам нерегулярного стула в 1 триместре относятся снижение аппетита, тошнота и рвота беременных. Из-за рвоты возникает обезвоживание, на фоне которого замедляется перистальтика, а если женщина употребляет недостаточно пищевых волокон, продвижение каловых масс нарушается еще больше4.
Запор на поздних сроках
Со второго триместра на первый план выходит сдавление кишечника8. Увеличение матки приводит к смещению внутренних органов, в том числе и толстой кишки, что способствует задержке стула7.
Нарушения дефекации у беременных в третьем триместре также могут вызвать16
- Гиподинамия. Нарушение дефекации нередко связано с малоподвижным образом жизни или постельным режимом, который будущая мама вынуждена соблюдать при некоторых патологиях беременности2. Если женщина проводит большую часть дня лежа, пищеварение в кишечнике замедляется, и стул задерживается16.
- Изменение рациона питания. Потребность в питательных веществах увеличивается с каждой неделей вынашивания. При этом обычно женщина употребляет больше белков и жиров, а количество овощей и фруктов в рационе оказывается недостаточным. Из-за такого дисбаланса кишечник сокращается реже, а каловые массы продвигаются с трудом16.
- Болевой синдром при геморрое. Увеличение геморроидальных узлов часто сопутствует редкой и болезненной дефекации4. В свою очередь, геморрой часто усугубляет запор, формируя «порочный круг»8,13. В такой ситуации женщина может избегать натуживания во время дефекации, чтобы не навредить плоду16, но без натуживания кал не удаляется или удаляется частично.
На любом сроке запор могут вызвать экстрагенитальные заболевания, не связанные с гинекологической или акушерской патологией. К ним относятся болезни, при которых снижается тонус кишечной стенки. Например, запор может быть одним из признаков:
- синдрома раздраженного кишечника;
- дефицита гормонов щитовидной железы;
- сахарного диабета;
- дисфункции желчного пузыря и желчевыводящих путей2.
Причиной редкого стула в любом триместре может считаться профилактический прием витаминно-минеральных комплексов, содержащих железо и кальций8, а также использование медикаментов с «закрепляющим» побочным эффектом, например, средств для снижения артериального давления, спазмолитиков и антацидов (препаратов, подавляющих кислотность желудка)2.
Основные признаки запоров при беременности
Запор — это не только выделение кала реже 3 раз в неделю15. При задержке стула беременная может жаловаться на:
- необходимость тужиться при дефекации или помогать себе рукой, чтобы удалить плотные каловые массы15;
- чувство, что кишечник опорожнился не полностью или ощущение «блока» в прямой кишке, как будто в ней есть какое-то препятствие15;
- болевые ощущения в левой нижней части живота или в прямой кишке до дефекации и во время опорожнения2;
- уменьшение количества выделяемого за день кала9.
Нерегулярный стул у беременной может сопровождаться и другими симптомами2:
- слабостью, нарушением сна;
- головной болью;
- склонностью к плохому настроению;
- ухудшением аппетита;
- вздутием или чувством переполненности живота, нарушением отхождения газов;
- резким запахом изо рта.
Как нельзя лечить запоры при беременности
- Раздражающие вещества – препараты сенны, алое, фенолфталеин, корень ревеня, кора крушины, бисакодил. Эти препараты раздражают стенку кишечника, ускоряя его работу и увеличивают выработку слизи, что облегчает выведение каловых масс. Их недостатком является то, что они могут всасываться в кровь и проникать через плаценту. К тому же после их использования могут возникать болезненные спазмы. В связи с этим беременным они не рекомендованы.
- Солевые слабительные – английская, моршинская, карловарская соль. У беременных они нарушают водно-солевой обмен и могут привести к развитию отеков и гестоза.
- Минеральные масла – касторовое и вазелиновое. Эта группа слабительных препаратов противопоказана при беременности. Эти масла могут нарушить всасывание витаминов, вызвать приступы боли в животе и сокращение матки, что грозит выкидышем или преждевременными родами.
Питание при диарее

Для устранения симптомов, сопровождающих понос, рекомендуется следовать диете во время беременности.
Цель диеты — разгрузка органов пищеварения. Пища употребляется в малых количествах. Исключаются продукты, имеющие выраженное слабительное действие.
В период вынашивания плода женщине запрещено голодать. В результате приема пищи организм насыщается витаминами, минералами и прочими полезными веществами. Они необходимы для эмбрионального развития.
Питание беременной женщины должно изобиловать только свежими и полезными продуктами.
Разрешается обильное питье в первые сутки диареи. Это способствует промыванию ЖКТ. Нормализуется водный баланс. Среди допустимых напитков присутствует:
- Негазированная вода.
- Нежирный бульон.
- Фруктовые морсы и ягодные компоты.
- Кисели.
- Крепкий чай. Особо ценится мятно-ромашковый чай.
- Отвар на основе риса. На 0,5 литра водной части добавляется 1 чайная ложка рисовой составляющей. Смесь варится в течение 40 минут. Рекомендуемая дозировка – 0,25 стакана. Частота использования – каждые 3 часа.
При чувстве сильного голода допускается употребление галетного печенья или сухарей.
Среди того, что можно есть на вторые сутки при поносе беременным, присутствуют каши. Они готовятся без сахара и соли на водной основе. Среди рекомендованных каш присутствует овсяная и рисовая. В пищевой дневник включается легкий бульон, для которого используется птица или овощи. Для восстановления работы кишечника рекомендуется кисломолочная продукция.
Запрещаются в свежем виде фрукты и овощи. Допускается употребление очищенного от кожуры яблока и моркови в натертом виде, а с добавлением столовой ложки подсолнечного или оливкового масла.
Последующие сутки представлены возвращением к прежним пищевым привычкам. Добавляются овощи, подвергшиеся тепловой обработке. Разрешается употреблять паровые котлеты. До стабилизации состояния из рациона исключаются:
- Овощи, фрукты в свежем виде.
- Кофеинсодержащие напитки.
- Газированные напитки.
Блюда, включаемые в меню беременной, должны быть теплыми. Продукты в горячем или холодном виде раздражающе действуют на ЖКТ.
Причины диареи во время беременности
Вынашивание младенца оказывает дополнительную нагрузку на иммунную систему женщины – она ослабляется, поэтому в работе организма будущей мамы нередко происходят сбои. Одним из таких нарушений является диарея.
К основным причинам поноса у беременных относят:
- гормональные изменения;
- кишечные инфекции либо заболевания организма;
- вирусное инфицирование;
- стресс или нервное расстройство;
- пищевое отравление;
- угроза преждевременных родов;
- индивидуальная непереносимость тех или иных мультивитаминных комплексов, назначаемых при беременности;
- неправильное питание, потребление большого количества соли;
- глисты;
- сдавливание кишечника увеличивающейся в размерах маткой;
- наличие в анамнезе беременной хронических заболеваний ЖКТ.

Диарея на 38 неделе беременности, в третьем триместре, бывает предвестником приближающихся родов. Обычно на этом сроке она вызвана необходимостью очищения организма и не требует особой коррекции.
Довольно часто бывает жидкий стул и на ранних сроках, до 10-12 недели. Обычно понос является реакцией на токсикоз, лечится симптоматически, если появляется риск для развития и (или) вынашивания плода.
Диета при синдроме раздраженного кишечника
Специальной диеты для СРК не существует, так как пациенты реагируют на разные продукты индивидуально. На симптомы этого состояния очень влияет частота и качество питания. В целом считается полезным увеличить количество клетчатки, пить много воды, избегать газировки и есть меньше пищи. Диету должен подбирать врач.
Для профилактики обострений полезны:
- клетчатка и содержащие ее добавки к пище;
- чистая питьевая вода;
- нежирная пища;
- продукты питания с высоким содержанием углеводов – макароны из цельной пшеницы, коричневый рис и цельнозерновой хлеб;
- пробиотики, содержащие Lactobacillus acidophilus и Bifidobacterium, и пребиотики.
Пробиотики и пребиотики
Диета с повышенным содержанием клетчатки помогает снять запор при СРК, но также может ухудшить некоторые симптомы, например, усилить вздутие и газообразование. Рекомендуемое ежедневное потребление клетчатки составляет 20-35 г в день. Норму можно превышать, но постепенно увеличивая количество в рационе.
Продукты, которых следует избегать или ограничивать при СРК:
- Молочные продукты, включая молоко и сыр. Симптомы непереносимости лактозы могут быть аналогичны симптомам СРК;
- Некоторые овощи, которые усиливают газообразование, например, цветная капуста, брокколи, белокочанная капуста, брюссельская капуста и бобовые, например, бобы, фасоль;
- Жирная или жареная пища;
- Алкоголь, кофеин и сода;
- Продукты с высоким содержанием сахаров, подсластители, жевательная резинка;
- Орехи.
У многих пациентов позволяет уменьшить проявления синдрома РК режим питания с низким уровнем вызывающих брожение веществ (FODMAP). FODMAP относится к группе углеводов с короткой цепью (сбраживаемых олиго-, ди-, моносахаридов и полиолов), трудно всасывающихся в тонком кишечнике и быстро ферментирующихся бактериями. Эти бактерии производят газ, способствующий развитию симптомов при СРК.
Если диетические изменения и изменения образа жизни не позволяют устранить или уменьшить симптомы и признаки, врач подберет медикаментозную терапию.
Способы борьбы с поносом для беременных
Многие препараты беременным противопоказаны, поэтому врачи обращаются к медикаментозному лечению крайне редко. В большинстве случаев рекомендуют диету и лечение народными средствами. Адсорбирующие средства можно принимать при беременности на ранних сроках. Представители: «Энетеросгель», активированный уголь (очищенный аналог – «Белый уголь»), «Полифепан». Эти сорбенты нужно принимать отдельно, нельзя объединять с приемом витамин. Разница между приемами должна составлять, как минимум 2 часа. В случае водянистого поноса и обильной рвоты, до приезда скорой, можно принять солевой раствор «Регидрон» или «Трисол», чтоб поддерживать водный баланс и не усугублять ситуацию. Если ситуация сложная и без медикаментов не обойтись, тогда доктор назначает прием таблеток из расчета: польза матери/вред ребенку. Такое лечение имеет потенциальный риск для плода.
Популярные народные средства от поноса на ранних сроках беременности
- Вода с крахмалом. ½ стакана теплой кипяченой воды+ 1ч.л. картофельного крахмала, выпить в один прием.
- Настойки из листьев ежевики. Принимать по 1 ст. л. три раза в день.
- Гранатовый чай. 1 ст. л. измельченной кожуры граната залить стаканом окропа и дать настояться.
- Черничный кисель. Принимать по стакану через 30 мин после еды.
- Если понос вызван нервным срывом или переживаниями, тогда рекомендован чай с мятой и мелиссой лимонной, отвар пустырника.
- Прием зеленого чая, просто воды с равными порциями соли и сахара.
- К травяным сборам лучше не прибегать, ведь они могут вызвать аллергическую реакцию. Но есть несколько безопасных для беременных на ранних сроках:
- чабрец + полынь + сокольник + шишки ольхи;
- ромашка + подорожник + кора дуба + зверобой + исландский мох + корень лапчатки;
- 3. ноготки + кора белой ивы + трава водяного перца + корень аира + листья вероники, земляники.
Диарея во время беременности — лечение лекарствами
Беременные женщины не должны принимать никаких противодиарейных препаратов без предварительной консультации со специалистом.
Один из доступных способов борьбы с этим недугом — уголь, облегчающий связывание бактерий и токсинов.
При более тяжелом состоянии, гинеколог может порекомендовать принимать препарат Смекта, который безопасен для беременных женщин и маленьких детей.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Диагностика синдрома раздраженного кишечника
Синдром РК диагностируется путем исключения других нарушений ЖКТ, при наличии которых развиваются сходные симптомы. Для этого требуется консультация квалифицированного гастроэнтеролога или проктолога. Врач собирает полный подробный анамнез и проводит физическое обследование, чтобы определить продолжительность и частоту появления симптомов.
Чтобы поставить диагноз СРК, продолжительность симптомов должна длиться минимум шесть месяцев и должна происходить по крайней мере три раза в месяц.
Дифференциальная диагностика СРК проводится в отношении:
- кишечных инфекций (амебиаза, бактериальных);
- реакций на пищевые продукты (молочные, спиртосодержащие, кофеинсодержащие, трансгенные жиры, фрукты, черный хлеб и др.);
- реакций на чрезмерный прием пищи, на изменение привычек питания;
- реакций на принимаемые лекарственные препараты (антибактериальные, слабительные средства, препараты, содержащие железо или желчные кислоты);
- ВЗК (язвенного колита, болезни Крона);
- наличия нейроэндокринных опухолей (карциноидного синдрома, опухоли, зависимой от вазоинтестинального пептида);
- наличия эндокринных заболеваний (например, гипертиреоза);
- синдрома мальабсорбции (постгастрэктомического, панкреатического, энтерального);
- наличия психопатологических состояний;
- проктоанальных заболеваний, например, диссинергии мышц тазового дна;
- некоторых гинекологических заболеваний, например, эндометриоза;
- женских функциональных состояний – ПМС, беременности, климактерического периода.
Специалист назначит необходимые исследования, которые включают анализы крови, анализ кала, КТ (рентген сейчас назначается редко). Лабораторная диагностика (анализ крови) помогает определить некоторые формы СРК.
- Исследование кала. Проводится на наличие паразитов, чтобы исключить инфекции, и скрытой крови, для исключения других патологий ЖКТ – НЯК, дивертикулез, эрозивные поражения, скрытые кровотечения.
- Биохимическое и клиническое (СОЭ, лейкоциты, гемоглобин, тромбоциты) исследование крови. Необходимо для оценки общего состояния организма и исключения воспалительного или злокачественного процесса.
- Сигмоскопия, колоноскопия. Большинству пациентов назначают сигмоскопию. Если симптомы появляются впервые в более старшем возрасте (около 50 лет), необходима колоноскопия или ирригоскопия, чтобы исключить опухоли кишечника.
- Биопсия. Как последующее или дополнительное исследование, поможет исключить не только онкологию, но и некоторые формы колитов (лимфоцитарного, эозинофильного, коллагенового), а также амилоидоз. Эти патологии встречаются при наличии диареи и нормальном состоянии слизистой оболочки кишечника.
Колоноскопия
Биопсия
Несмотря на то что при помощи этих исследований не получают конкретных данных, которые могли бы подтвердить диагноз СРК, они необходимы, чтобы исключить многие другие проблемы ЖКТ, таким образом, определить наличие синдрома.
Профилактика

Для предотвращения появления поноса следует помнить о ряде правил. Принято выделять следующие профилактические средства от поноса при диагностировании беременности:
Следовать правильному питанию. Необходимо исключить вредную пищу. Запрещаются чипсы, соленые орешки, острые сухари. Фаст-фуд на период вынашивания плода следует исключить. Налагается запрет на картошку фри, гамбургеры, чизбургеры, пиццу. Также не рекомендуется питаться в общественных местах (ресторанах, кафе). Включать полезные продукты в рацион дозированно. Несмотря на пользу овощей и фруктов, их необходимо включать в рацион постепенно. Бесконтрольное потребление продуктов, богатых клетчаткой, становится причиной расслабления кишечника. Любые изменения в работе ЖКТ служат основанием для временного отказа от продукта-раздражителя.
Тщательно выбирать и покупать исключительно свежие продукты питания. Необходимо отдавать предпочтение проверенным продавцам и магазинам
Перед покупкой важно не только ощупать, но и понюхать продукт. Нехороший запах свидетельствует о порче.
Кушать свежеприготовленные блюда
Рекомендуется заранее рассчитывать прием пищи. Вчерашние блюда не следует включать в рацион.
Отслеживать срок годности продуктов в холодильнике. При отсутствии даты изготовления необходимо самостоятельно маркировать продукцию. Актуально для овощей, фруктов, мяса.
Перед употреблением мыть водой овощи и фрукты. Для улучшения результата разрешается использовать губку, используемую для мытья посуды. Допускается применять органическое моющее средство с антимикробным и антибактериальным эффектом. В некоторых случаях желательно срезать кожуру плодов. Зачастую в ней содержатся нитраты, применяемые в ходе выращивания овощей и фруктов.
Подвергать мясо, рыбу тщательной тепловой обработке. Среди допустимых вариантов приготовления – тушение, варка, паровая обработка.
Обязательно перед приемом пищи мыть руки. Важное условие – использование мыла или иного антисептического средства.
Соблюдение таких правил позволит беременной женщине сократить вероятность кишечного расстройства
Пристальное внимание к питанию благоприятно послужит здоровью будущего ребенка
Вынашивание плода требует особого внимания со стороны будущей матери. При расстройстве кишечника следует незамедлительно определить причину состояния. Грамотное лечение диареи представляется возможным под врачебным контролем. Изменение пищевых привычек, применение лекарственных средств обеспечит нормализацию состояния беременной без вреда для эмбриона.
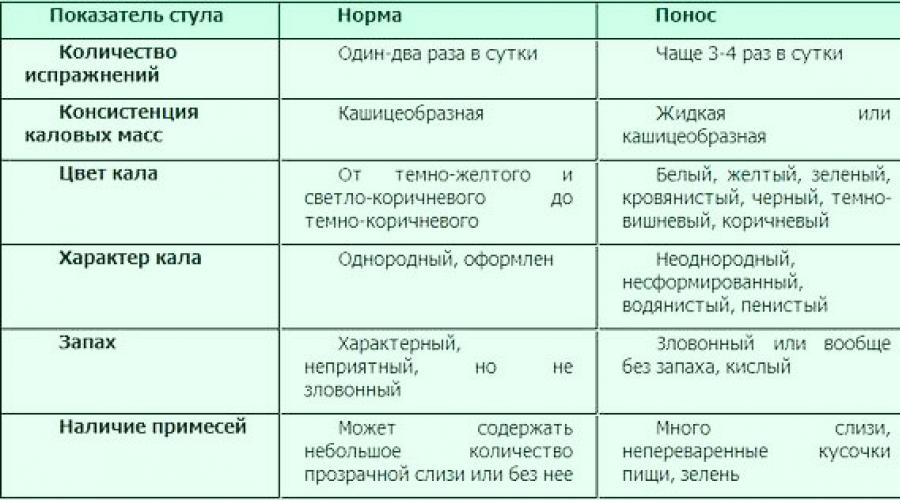
Нормален ли понос при беременности?
Часто понос возникает в первом триместре беременности (Много полезной информации вы найдете в статье Первый триместр беременности>>>). Причина в гормональной перестройке организма, которая затрагивает все органы и системы органов женщины. Во время беременности вы можете начать по-новому реагировать даже на привычные продукты питания и столкнуться с поносом.
Диарея обычно начинается сразу после того, как вы что-то съедаете. Порой доходит до страха выйти из родного дома и съесть что-то вне его пределов. И даже дома постоянные побеги в туалет не вызывают особой радости.
Самые частые причины диареи во время беременности:
- Несоблюдение диеты;
- Употребление в пищу не совсем свежих или некачественных продуктов;
- Прием медикаментозных препаратов, побочным эффектом которых является жидкий стул при беременности;
- Раздраженный кишечник;
- Заражение кишечной инфекцией или вирусом;
- Обострение желудочного или другого хронического заболевания.
Внимание! Что бы не было причиной диареи с таким состоянием нужно бороться. Понос не является нормой даже во время беременности
Причины запоров во время беременности
Запор у беременной женщины вызывается рядом причин. Эти факторы действуют одновременно, усугубляя проблему:
- Повышенный уровень прогестерона. Прогестерон оказывает комплексное действие на организм. Он снижает сократительную способность гладкой мускулатуры, вызывая замедление перистальтики кишечника. Перистальтика – это волнообразное сокращение стенок кишечника, способствующее продвижению его содержимого от желудка к нижним отделам. Перистальтика тонкой кишки способствует перевариванию и усвоению пищи, а сокращения толстой кишки приводят к опорожнению кишечника. Высокий уровень прогестерона замедляет сокращения, уменьшает их амплитуду, результатом чего становится повышенное газообразование и запор.
- Малоподвижность. С наступлением беременности многие женщины снижают уровень физической активности. Отсутствие нагрузки ослабляет тонус мускулатуры и замедляет регулярные сокращения гладких мышц стенки кишечника, которые обеспечивают продвижение его содержимого.
- Недостаток воды. При нехватке воды в организме нарушается выработка пищеварительных соков, которые обеспечивают переваривание пищевых масс и их продвижение к нижним отделам кишечника. Кроме того, если в содержимом кишечника мало жидкости, то возникают сложности с опорожнением.
- Дефицит калия. Калий обеспечивает нормальные сокращения стенок кишечника. Дефицит калия приводит к тому, что кишечная стенка становится малоподвижной и не в состоянии протолкнуть пищевые массы.
- Неправильное питание. Изменение пищевых привычек у беременной, тяга к определенным, особенно легкоусвояемым продуктам, и недостаточное потребление овощей и фруктов нарушают работу кишечника.
- Применение лекарственных препаратов. Прием препаратов, содержащих железо, приводит к уплотнению содержимого кишечника. Запор могут вызвать гипертензивные средства и препараты, повышающие уровень прогестерона (Утрожестан, Дюфастон).
- Нервное напряжение. Стрессы влияют на работу вегетативной нервной системы, управляющей деятельностью внутренних органов. Нервное напряжение способно значительно ослабить моторику кишечника и стать причиной запоров.
- Давление матки на прямую кишку. Запор на поздних сроках связан с тем, что матка сдавливает кишечник, препятствуя продвижению его содержимого. А запор в 3-м триместре может быть связан с давлением головки плода на прямую кишку.