Какие болезни кожи вызывают зуд
Существует огромный перечень патологий, течение которых сопровождается кожным зудом. На первом месте по частоте клинических случаев дерматологические проблемы. Опишем краткое каждое из часто встречаемых у детей патологических состояний.
- Атопический дерматит. Это заболевание связано с нарушением барьерной функции кожных покровов. Исследования ученых показали, что у большинства страдающих от дерматита детей изменен ген, кодирующий определенный белок. В результате кожа утрачивает способность противостоять обезвоживанию, то есть теряется способность организма давать иммунный ответ. Основные симптомы атопического дерматита:
- сухость дермы;
- жжение;
- сильнейший зуд;
- покраснение.
Нередко впервые заболевание дает о себе знать на первом году жизни ребенка.
Опасные факторы
Среди основных причин заболевания:
- Неблагоприятный микроклимат в помещении;
- Повышенная потливость;
- Некоторые средства ухода: мыло, разные ароматические отдушки, порошки;
- Влияние пищевых аллергенов (продукты с большим содержанием белков);
- Пылевые клещи;
- Инфекционные болезни кожи.
Грамотный уход за кожей ребенка входит в комплекс терапии. Для борьбы с зудом нередко используются седативные средства.
- Крапивница – это заболевание, имеющее аллергическую природу происхождения. Провоцирующим агентом может стать любой продукт питания, лекарство либо укус насекомого. После контакта с аллергеном вскоре на коже ребенка появляется мелкопузырчатая сыпь, напоминающая ожог от крапивы. Отсюда и такое название. Чаще всего крапивница проходит самостоятельно после приема антигистаминного средства. Но всегда есть риск развития отека Квинке. Поэтому родители должны контролировать состояние малыша.
- Контактный аллергический дерматит охватывает только локальный участок кожной поверхности, который подвергался атаке раздражителя. Роль провоцирующего фактора может сыграть воздействие на кожу ребенка медикаментов, пыльцы растений, косметики, металлов. После контакта появляются высыпания и зуд. Обычно после нейтрализации раздражителя зуд прекращается.
- Потница чаще встречается у малышей до года. Основной причиной появления мелкоточечной сыпи и кожного зуда считается повышенная потливость ребенка, вызванная нарушением терморегуляции. Как правило, после нормализации условий окружающей среды явления потницы исчезают бесследно.
- Инфекции. Кожный зуд является частым спутником вирусных болезней у детей: пиодермия, ветрянка, скарлатина, грибковые поражения. По мере стихания основной симптоматика зуд кожи тоже уменьшается. Лечение каждой патологии определяется только врачом.
- Паразитарные болезни. В этой группе два распространенных заболевания – чесотка и педикулез. Первая болезнь вызывается маленькими клещами, которые буквально “вгрызаются” в кожу ребенка, проделывая там ходы. При чесотке зуд настолько нестерпимый, что ребенок расчесывает кожу до крови. Заражение происходит от носителя паразита.
Педикулез поражает волосистую часть головы. Заболевание вызывается вшами, которые откладывают целые колонии яиц. Гниды можно увидеть невооруженным глазом.
- Укусы насекомых тоже могут вызвать сильнейший зуд. Чаще всего дети страдают от комариных укусов, но стать источником неприятностей также могут пчелы, мошки, оводы и клопы. Если зуд после укуса не проходит, следует для устранения неприятной симптоматики использовать антигистаминные средства. При пчелиных укусах лучше сразу показать ребенка врачу, так в жале насекомого содержатся ядовитые компоненты.
- Аквагенный зуд – это особая реакция, которая развивается в течение нескольких минут после контакта с водой. Раньше подобное явление встречалось крайне редко в практике дерматологов, но сегодня аквагенный зуд наблюдается даже у совсем маленьких детей. Точные причины пока не установлены, но есть предположение, что причиной патологического зуда является сама вода, то есть ее качество.
- Психогенный зуд у детей может отмечаться при различных расстройствах психики, не связанных с поражением кожных покровов. Это означает, что лечением подобных состояний детский дерматолог не занимается.
- Другие заболевания. Нередко кожный зуд сопровождает некоторые системные заболевания. Например, такое явление часто наблюдается при сахарном диабете, хронических заболеваниях печени и почек. Часто появлению кожного зуда не предшествуют высыпания. Но в любом случае этот симптом указывает на наличие определенных проблем. Поэтому задача медиков – найти причину дискомфорта, а потом устранить ее эффективно без ущерба для здоровья ребенка.
Причины опоясывающего лишая
ветрянкаподавлениеТакже существуют следующие предрасполагающие факторы, влияющие на развитие опоясывающего лишая:
- иммунодепрессия (например, ВИЧ-инфекция или СПИД), а также проведение иммунодепрессивной терапии;
- хронические стрессы;
- прием иммуносупрессоров (препараты, снижающие иммунитет – это антибиотики, препараты которыми лечат опухолевые заболевания);
- хронические заболевания различных органов;
- онкологические заболевания;
- последствия радиотерапии;
- хирургические операции на коже.
| Возраст | Проявление заболевания в процентах |
| менее 15-ти лет | встречается в 5% случаев |
| менее 20-ти лет | встречается в 10% случаев |
| старше 50-ти лет | встречается в 66% случаев |
| старше 80-ти лет | встречается в 50% случаев |
Как избавиться
Лечение жжения и зуда начинается с установления их причины. Если она объективна, то есть это конкретное заболевание, то, прежде всего, требуется его адекватная терапия.
Возможно применение симптоматической терапии, которая поможет снизить интенсивность навязчивых и несносных проявлений:
- десенсибилизирующие препараты;
- мази, кремы, снимающие зуд и жар кожи — ментоловые, Фенистил, Синафлан, Пантенол, Псило-бальзам и др.
- специфические наружные средства — противогрибковые, антипаразитарные, гормональные и негормональные противовоспалительные, подсушивающие и т.д.
- Успокоительные препараты – Валериана, Валидол, Корвалол, Пустырник.
- Седативные – Седуксен.
- Транквилизаторы по назначению врача.
- Ароматерапия.
- Настои успокаивающих трав.
- Физиотерапия.
- Психотерапия – арт-терапия, психокоррекция, когнитивная терапия, гипноз.
- Санаторно-курортное лечение – создается благоприятная обстановка, вдали от психотравмирующих факторов. Позволяет расслабиться, сбросить эмоциональное напряжение и восстановить психическое здоровье.
В борьбе с обсуждаемыми кожными проявлениями вам могут помочь такие специалисты:
- терапевт;
- гинеколог;
- дерматолог, аллерголог;
- флеболог;
- невропатолог, психолог;
- психотерапевт.
Жар и зуд тела могут стать признаками как физического, так и психического заболевания. Дифференцировать психические причины помогут следующие аспекты:
- отсутствие кожных элементов;
- чаще чешется тело в целом, особенно голова;
- симптомы усиливаются при нарастании нервного напряжения, волнения, а исчезают после применение седативных препаратов.
Врачи не рекомендуют заниматься самолечением кожного зуда и жжения. В этом случае велика вероятность усугубить ситуацию. При возникновении симптомов обращайтесь за помощью к специалисту для определения причины и назначения адекватной терапии вашего состояния.
Автор статьи
Царенко Мария Арменовна
Психиатр, Психотерапевт, Психоэндокринолог.
Врачебный стаж: 11 лет
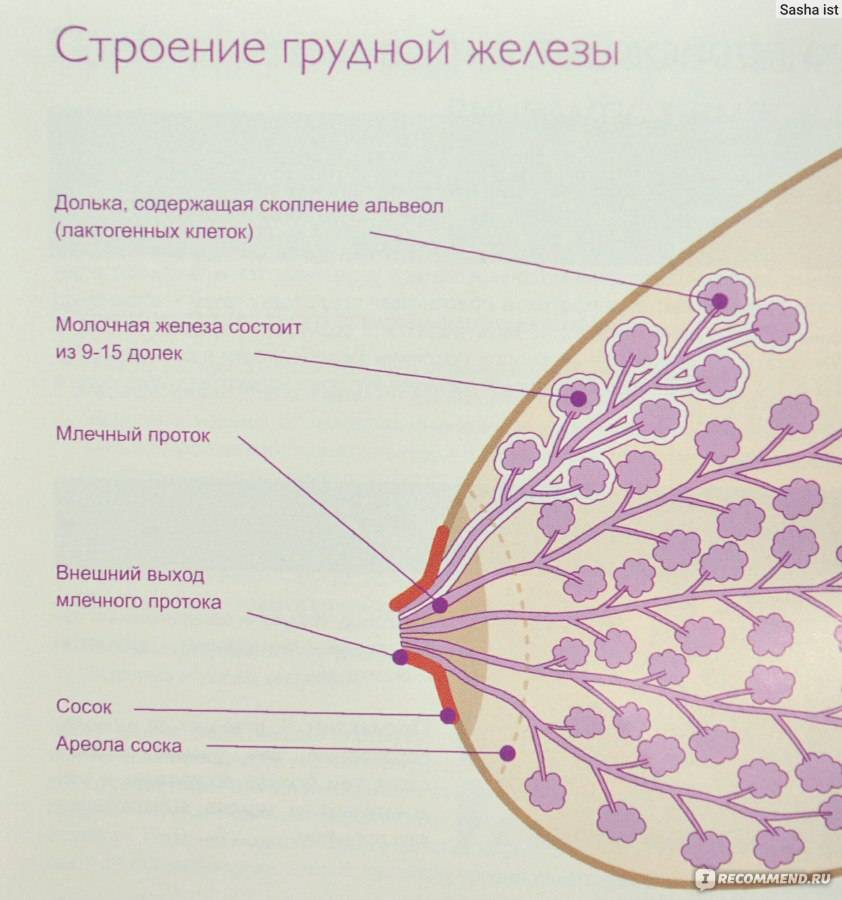
Можно ли кормить грудью
Кормящей маме очень важно следить за состоянием своей груди, ведь проблемы с ней непременно спровоцируют негативные последствия для малыша: ему будет не хватать молока, оно перестанет быть качественным, станет временно либо совсем недоступным, произойдет заражение кандидозом. Поэтому при обнаружении у себя подозрительных симптомов следует как можно раньше обратиться к гинекологу, который и будет решать, можно ли продолжать кормление грудью

Молочница приводит к следующим последствиям:
- уменьшению количества молока — организм матери, страдающий от боли и дискомфорта, не сможет в полной мере выполнять функцию по выработке молока;
- закупорке молочных протоков — при этом ГВ может оказаться невозможным (обычно сопровождается появлением белой точки на соске);
- развитию мастита — воспалению молочной железы, которое, скорее всего, повлечет временный отказ от кормления.
К сожалению, в большинстве случаев матери, заболевшие кандидозом, кормя ребенка, передают заболевание ему — грибки будут поражать слизистую рта малыша. Поэтому при постановке диагноза «кандидоз» лечить будут обоих — и маму, и ребенка. Если этого не делать, то обмен грибками будет происходить и дальше, в итоге через пару недель после лечения женщины болезнь заявит о себе снова. Обычно гинекологи не советуют прекращать кормление при молочнице, однако случаи могут быть разными. Каждый из них будет рассматриваться отдельно, и решение о продолжении либо прекращении вскармливания также будет приниматься по каждой конкретной заболевшей.
Знаете ли вы? Масштабное всемирное исследование женщин подтвердило давно известный факт того, что грудное вскармливание снижает риск заболевания раком на 10%. Кроме того, кормящие женщины имеют меньшие риски смерти от сердечного приступа или инсульта — на 17% и от проблем с кровообращением — на 44%.
Формы заболевания
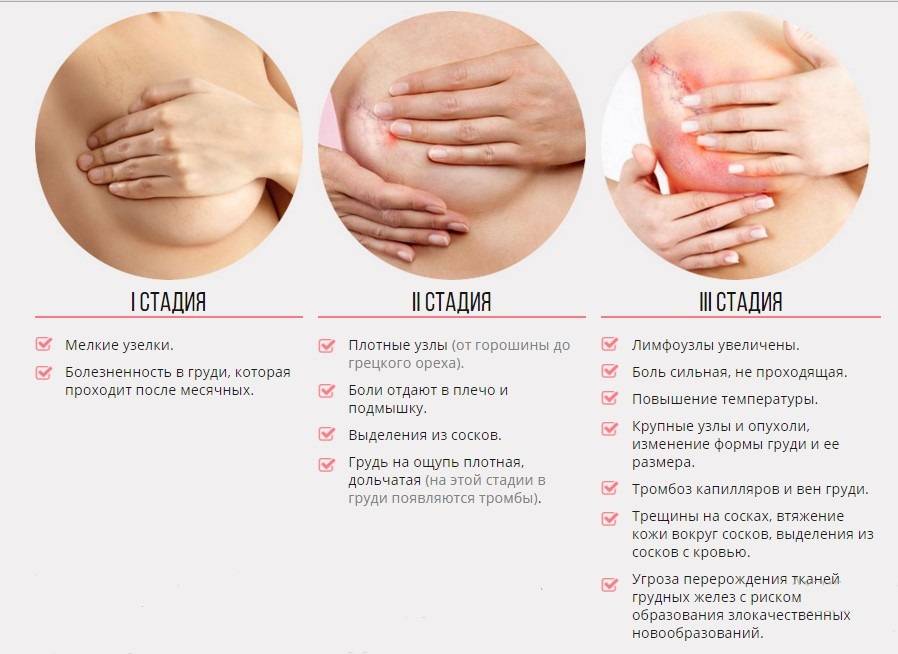
| Форма эрозии | Симптомы | Особенности течения |
| Острая форма | Зуд;изменение окраски кожи;пузырьковая сыпь;мацерация тканей;боль. | Женщина отмечает резкое покраснение, болезненность и зуд в области ареолы. На коже появляются множественные маленькие пузырьки и эрозии с четкими границами. Дно эрозий имеет ярко-красный цвет. Поражения начинают мокнуть, разъедая кожу. Пациентка чувствует интенсивную боль и пощипывание. |
| Подострая форма | Подсыхание тканей;умеренная боль;зуд в ночное время;растрескивание кожи. | На этой стадии симптомы острого воспаления стихают. Ткани подсыхают, образуются корочки и чешуйки. Боль и зуд снижают интенсивность. На коже ареолы могут появляться микротрещины. |
| Хроническая форма | Истончение кожи;сухость тканей соска;шелушение;трещины;незначительный дискомфорт. | При переходе болезни в хроническую форму, эрозии высыхают, а кожа соска истончается. Боль и зуд стихают. Иногда сохраняется повышенная чувствительность соска. На тканях часто образуются глубокие трещины. |
Волосы снова в форме
Молодые мамы знают, что не так легко выкроить время для мытья головы. А выпадение волос становится неприятным сюрпризом. Не переживайте! Каждая мама имеет дело с этой проблемой, и она постепенно уходит. Ваши волосы снова будут густыми и блестящими.
Откуда же берутся проблемы с волосами? Ведь во время беременности, благодаря высокому уровню эстрогена, волосы практически не выпадали. Но после родов организм «наверстывает» упущенное, и даже потеря до 500 волос в день в этот период считается нормой. Помните, что спустя несколько месяцев такое интенсивное выпадение прекратится. Хотя структура волос может измениться, и некоторые обладательницы прямых волос внезапно обрастут кудряшками.
Как помочь волосам вернуться в прежнюю форму:
Не использовать металлические расчески и щетки, травмирующие корни волос;
2 – 3 раза в день массировать кожу головы щеткой с мягкой натуральной щетиной;
Стараться реже пользоваться феном, избегать попадания на волосы прямых солнечных лучей;
Обращать внимание на химический состав средств для волов — лучше отдать предпочтение тем, что содержат натуральные компоненты.
Кстати, для тех, кого во время беременности беспокоил избыточный рост волос на лице и теле, настало счастливое время: организм в ближайшие полгода с большой вероятностью избавится от ненужного «покрова».
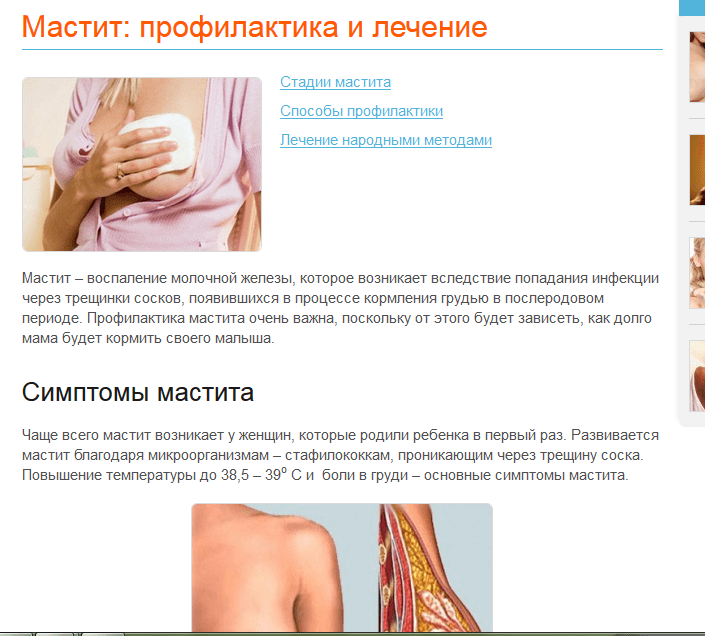
Мастит
грудь чешется при грудном вскармливании, то это может указывать на мастит, который является следствием воспаления молочной железы. Появляется тогда, когда женщина игнорирует сцеживание остатков молока из груди. Первый симптом мастита – зуд, а уже потом развивается гнойное воспаление.
Чтобы избежать мастита:
- Обязательно сцеживайте молоко до опорожнения молочной железы.
- Для сцеживания используйте молокоотсос.
- Как можно чаще прикладывайте малютку к груди. Никто лучше его не справится с застоем в молочной железе. Инфекция, которая вызвала мастит у мамы, попала к грудничку гораздо раньше, прежде чем женщина обнаружила у себя начальные симптомы болезни. При кормлении, малыш вместе с молоком получает не только вредные микроорганизмы, а и иммунную защиту против самых микробов.
- Делайте согревающие и рассасывающие компрессы, кроме тех, у которых основа – спирт или водка.
- После опорожнения груди, следует приложить лед к проблемной груди на 5-10 мин., который хорошо снимает отек и жар.
Суммируя все приведенные выше факторы риска, нетрудно вывести несколько основных правил профилактики:
1. Избегать ношения тесного, неудобного и синтетического белья.
2. Проводить интимнуб гигиену не реже 2 раз в день, но не чаще 5-6, поскольку избыточная гигиена тоже вредна – она нарушает баланс микрофлоры влагалища.
3. Не злоупотреблять спринцеваниями.
4. Проводя гигиенические процедуры, не использовать обычное мыло или сильно ароматизированные гели.
5. Придерживаться принципов здорового питания: избегать частого употребления острой, жареной, копченой, соленой, маринованной и сладкой пищи.
6. Ограничить количество употребляемого алкоголя до минимума.
7. Избегать стрессовых ситуаций.
8. Своевременно проходить плановые осмотры у гинеколога для выявления возможных заболеваний органов репродуктивной системы.
9. Обеспечить себе умеренный или высокий уровень двигательной активности: избегать малоподвижного образа жизни, но при этом не допускать переутомлений, которые ослабляют организм.
10. Укреплять естественный иммунитет: здоровое питание, регулярный прием витаминов А, В, С, В и Е, а также магния, цинка, железа и других полезных микроэлементов — если их предписал врач.
11. Избегать бесконтрольного приема антибактериальных и сульфаниламидных препаратов – их применение всегда должно быть согласовано с врачом.
12. Не допускать перегрева и переохлаждения.
13. Своевременно лечить хронические заболевания.
14
Соблюдать осторожность в выборе сексуальных партнеров и пользоваться презервативами
15. Не пользоваться чужими предметами личной гигиены и нижним бельем, а также своевременно менять собственные полотенца.
Профилактика герпеса зостер
Существуют следующие меры профилактики герпеса зостер:
- вакцинация;
- повышение иммунитета.
Вакцинация
Вакцинаспособность микроорганизма заражатьДанная вакцина показана:
- для профилактики рецидивов у лиц, уже страдающих опоясывающим лишаем;
- взрослым, которые не болели ветряной оспой;
- людям, страдающим постгерпетической невралгией.
Существуют следующие противопоказания для проведения вакцинации:
- наличие аллергических реакций на компоненты вакцины;
- при простудных заболеваниях (если температура тела 37,5 градусов и выше);
- наличие ВИЧ-инфекции или СПИД;
- во время беременности.
Симптомами аллергической реакции после введения вакцины являются:
- крапивница;
- слабость;
- бледность кожных покровов;
- головокружение;
- отек горла;
- сердцебиение;
- затрудненное дыхание;
- свистящее дыхание.
Примечание:Пассивную иммунизацию также рекомендуется проводить:
- людям, имеющим контакт с больным с герпесом зостер;
- людям с пониженным иммунитетом;
- новорожденным в случае, если мама во время беременности переболела ветряной оспой.
Повышение иммунитета
Для повышения иммунитета следует выполнять следующие рекомендации:
- ежедневные прогулки на свежем воздухе;
- закаливание организма;
- умеренная ежедневная физическая нагрузка;
- отказ от вредных привычек (алкоголь, курение);
- питание должно быть сбалансированным (пропорциональное попадание в организм жиров, белков и углеводов);
- периодическое посещение сауны или бани;
- избегание стрессов.
Симптомы дисбаланса
Эстрогены активно влияют на женский организм от первой менструации до развития менопаузы. Как повышение, так и снижение их объёма угнетают репродуктивную функцию, портят внешний вид женщины, состояние сердечно-сосудистой системы, структуру костей и хрящей.
Признаки избытка гормона у женщин
В норме синтез эстрогена увеличивается в фазе полового созревания и при наступлении беременности, если она протекает без патологий. В другие периоды повышение концентрации нередко вызвано неправильной работой организма или поступлением гормона из продуктов питания и окружающей среды.
Причины доминирования эстрогена:
- употребление продуктов с высоким содержанием фитоэстрогенов;
- неправильно подобранная заместительная гормонотерапия;
- частое употребление алкоголя;
- лишний вес;
- заболевания сосудов, сердца, диабет, гипертония;
- неконтролируемый прием ОК (оральных контрацептивов).
Симптомами переизбытка эстрогена являются:
- Чрезмерный набор массы тела. При повышенном уровне женских гормонов жировая ткань скапливается в основном в области талии, ягодиц, бедер.
- Нерегулярный цикл – скудные или, наоборот, обильные выделения, прорывные кровотечения, гиперполименорея, аменорея и другие нарушения.
- Чувствительность и припухлость груди. В норме это состояние наблюдается за несколько дней до наступления месячных и во время беременности. Если молочные железы болят в средине цикла, это может говорить о повышении уровня эстрогена.
- Повышенная эмоциональность. Может развиваться ПМС, резкие смены настроения, депрессия, беспокойство, панические атаки, бессонница.
- Регулярные головные боли. Чаще всего они связаны с приближающейся менструацией.
- Выпадение волос, облысение, ухудшение состояния ногтей и волос.
- Нарушение памяти. Болезнь Альцгеймера некоторые ученые связывают с пониженным уровнем женского эстрогена.
- Хроническая усталость.
Выделяют относительную и абсолютную формы:
- относительная гиперэстрогения – понижение уровня прогестерона при прежнем объёме эстрогенов;
- абсолютная гиперэстрогения – повышение эстрогена при прежней концентрации прогестерона.
У взрослых женщин гиперэстрогенизм может вызывать состояние, аналогичное проявлениям климакса – потливость, приливы, раздражительность, частые головные боли.
Симптомы при недостатке гормона
Эстрогенная недостаточность может быть вызвана такими факторами: прием гормональных средств, патологии щитовидки, терапия эстрогенозависимых опухолей у женщин, приём ноотропов или антидепрессантов, резкое похудение, заболевания гипофиза, несбалансированное питание.
Определить дефицит эстрогена можно по таким симптомам:
- В период полового созревания возможна задержка формирования вторичных половых признаков – отсутствие менархе до 15–16 лет, нерегулярные месячные, формирование у девочек фигуры по мужскому типу с узким тазом, широкими плечами и развитой мускулатурой. Также дисбаланс проявляется уменьшением размеров матки, недоразвитием как внешних, так и внутренних органов половой сферы.
- При климаксе понижение эстрогенов является нормой. Если же концентрация гормонов падает в 40–45 лет и ранее, симптомы менопаузы проявляются ярче – частое сердцебиение, обильное выделение пота, приливы, головокружение, мигрени.
- В возрасте после 35–40 основными симптомами являются увеличение массы тела, сбой в работе ЖКТ, появление морщин, целлюлита, растяжек, родинок и папиллом в большом количестве, снижении либидо, высокой частоте пульса, нарушении кровообращения в головном мозге.
- У молодых женщин дефицит эстрогенов приводит к частым кольпитам, вагинитам, сбоям цикла, ярко выраженному ПМС, снижению работоспособности, болям в суставах, перепадам кровяного давления, отсутствию смазки во влагалище.
При беременности такая патология чревата сбоями в развитии плаценты, отслойкой, выкидышем, аномалиями в формировании нервной и сердечной систем ребенка, маточными кровотечениями. Также повышается риск отклонений генетического характера у плода, в частности синдрома Дауна.
Особенности лечения аллергии у малышей
Лечение пищевой аллергии обычно базируется на трех основополагающих принципах: соблюдении элиминационной диеты, лекарственной симптоматической терапии, а также специфической иммунотерапии. Выбирать, чем конкретно лечить пищевую аллергию у детей, может только врач после тщательной диагностики малыша.
Соблюдение элиминационной диеты
Она предполагает полное исключение любых контактов с аллергеном. Правильно подобранное меню, составленное с участием врача, может помочь справиться с симптомами пищевой аллергии. Это касается не только ребенка, но и мамы, если она кормит малыша грудью. Так, кроме аллергенов запрещается употреблять маринованные овощи, любые красные фрукты, апельсины и мандарины, консервированную продукцию, копчености, производные кофе и какао-бобов. Исключаются морепродукты, красная рыба, молочные продукты, специи, сладости, орехи, яйца. К списку разрешенной еды относятся фрукты зеленого цвета, белые, зеленые овощи, бобовые, крупы (рисовая, гречневая, кукурузная), мясо кролика, филе белой рыбы и пр.
Детям на искусственном вскармливании необходимо назначение лечебных смесей на основе высокогидролизованных (расщепленных) белков, которые не вызывают аллергии и способствуют нормализации функции желудочно-кишечного тракта. Например, Nutrilak Пептиди СЦТ, в составе которого также есть такие важные компоненты, как омега-3 и омега-6 жирные кислоты, нуклеотиды и сбалансированный витаминно-минеральный комплекс, рекомендован при аллергии на белок коровьего молока и пищевой аллергии.
Детям на искусственном вскармливании, но для профилактики аллергии или при ее легких проявлениях (с учетом причинно-значимого аллергена и по согласованию с врачом) могут назначаться специальные гипоаллергенные смеси, например Nutrilak Гипоаллергенный. В состав данной смеси входят лактобактерии L.Rhamnosus LGG – пробиотик с доказанной эффективностью профилактики и лечения атопического дерматита и экземы у младенцев. Nutrilak Гипоаллергенный содержит гидролизованный белок, а также бифидобактерии ВВ-12, которые усиливают действие пробиотика и способствуют улучшению баланса микрофлоры.
Лекарственная симптоматическая терапия
Терапия пищевой аллергии в зависимости от симптомов может быть общей или местной. Медикаментозное лечение обычно включает прием антигистаминных препаратов, а также нанесение наружных средств: мазей и кремов с местным противовоспалительным и увлажняющим действием. Чтобы остановить анафилактическую реакцию, врач может использовать адреналин.
Специфическая иммунотерапия
В процессе этого лечения происходит воздействие на механизм развития аллергической реакции. Пациенту вводится препорат, содержащий аллерген. Постепенно врач повышает дозу для уменьшения выраженности симптомов или полной победы над болезнью. Это лечение проводится только в лечебных учреждениях по строгим показаниям и в исключительных случаях, если вышеописанные способы неэффективны.
(1
оценок; рейтинг статьи 5.0)
Как справиться с болью в спине, мышцах и суставах

Суставам и костям после родов приходится непросто. Давайте разберемся, в чем причина неприятных ощущений, которые пройдут через несколько недель.
Во-первых, во время беременности и после родов вес увеличивается. За 9 месяцев женщина в норме набирает от 12 до 18 кг, а часто — больше; сразу после родов мама теряет 6 – 7 кг веса, а в течение первой недели — еще 2 – 3 кг.
Отсюда и нагрузка на скелет, связки и мышцы, которая приводит к болям в крестце и пояснице.
Во-вторых, во время беременности у женщины смещается центр тяжести тела. Мышцы шейного, грудного и поясничного отделов позвоночника, коленные и тазобедренные суставы устают и перегружаются.
В-третьих, гормон беременности — релаксин — размягчает связки и хрящи скелета, что часто приводит к небольшому смещению позвонков и зажиму ими нервных окончаний.
Для этого и придумана лечебная гимнастика. Начинать ее можно через месяц после родов. А до этого поможет применение противовоспалительных мазей — строго после консультации с врачом. Иногда для облегчения самочувствия молодой маме назначают и физиотерапию. При сильных болях специалист может дать направление на МРТ, чтобы убедиться в отсутствии межпозвонковой грыжи.Как ускорить процесс
- Избегать поднятия тяжестей в течение полугода после родов;
- Следить за весом. Лишние килограммы усиливают боли в спине и замедляют восстановление организма;
- Регулярно выполнять легкую лечебную гимнастику;
- Исключить резкие подъемы со стула или кровати и избегать прямых наклонов;
- Найти удобную позу для кормления;
- Подобрать удобный жесткий матрас.
Виды
Степень расхождения мышц классифицируется на несколько групп:
- Связки растягиваются на 2.5- 5 см.
- Мышцы расходятся на 5-8 см.
- Если определено расстояние между волокнами мышц более чем на 8 см.
В зависимости от локализации патологии, болезнь принято подразделять на смешанную, подпупковую, надпупковую зоны формирования.
По уровню обширности расслабления мышц пресса, заболевание можно разделить на несколько видов:
- физиологическое, проявляющееся после родов,
- разрыхление мышечных волокон, поддерживающих органы малого таза,
- расслабление реберных мышц.
Последняя стадия патологии, образует деформацию линии талии, в связи с чем фигура очертания грани и становится бочкообразной. Первоначальные признаки деформации линии живота обнаружить нельзя. Чем больше степень развития диастаза, тем ярче виднее симптоматика стадии. В отличие от женщин, патология у мужчин проявляется постепенно.
По вертикальной плоскости можно разглядеть округлое выпячивание мышц. Если напрячь мышцы, можно увидеть четкий контур напряженных прямых мышц. При разрастании площади патологии ослабленного тонуса мышц, происходит прогрессирование симптомов, у больных наблюдаются:
- отрыжка,
- изжога,
- боли,
- вздутие.
Третья форма. Последнюю стадию можно охарактеризовать формированием грыж. Выпячивание мышц происходит за счет расхождения белой линии. Часто проявляется опущением органов и заболеваниями перистальтики кишечника, в связи с чем женщины страдают болями, проявляющимися в области почек, не исключено расслаблением сфинктера мочевого пузыря. Диастаз лечение проводится под контролем хирурга. Пациенты становятся на диспансерный учет, и периодически посещают клинику.
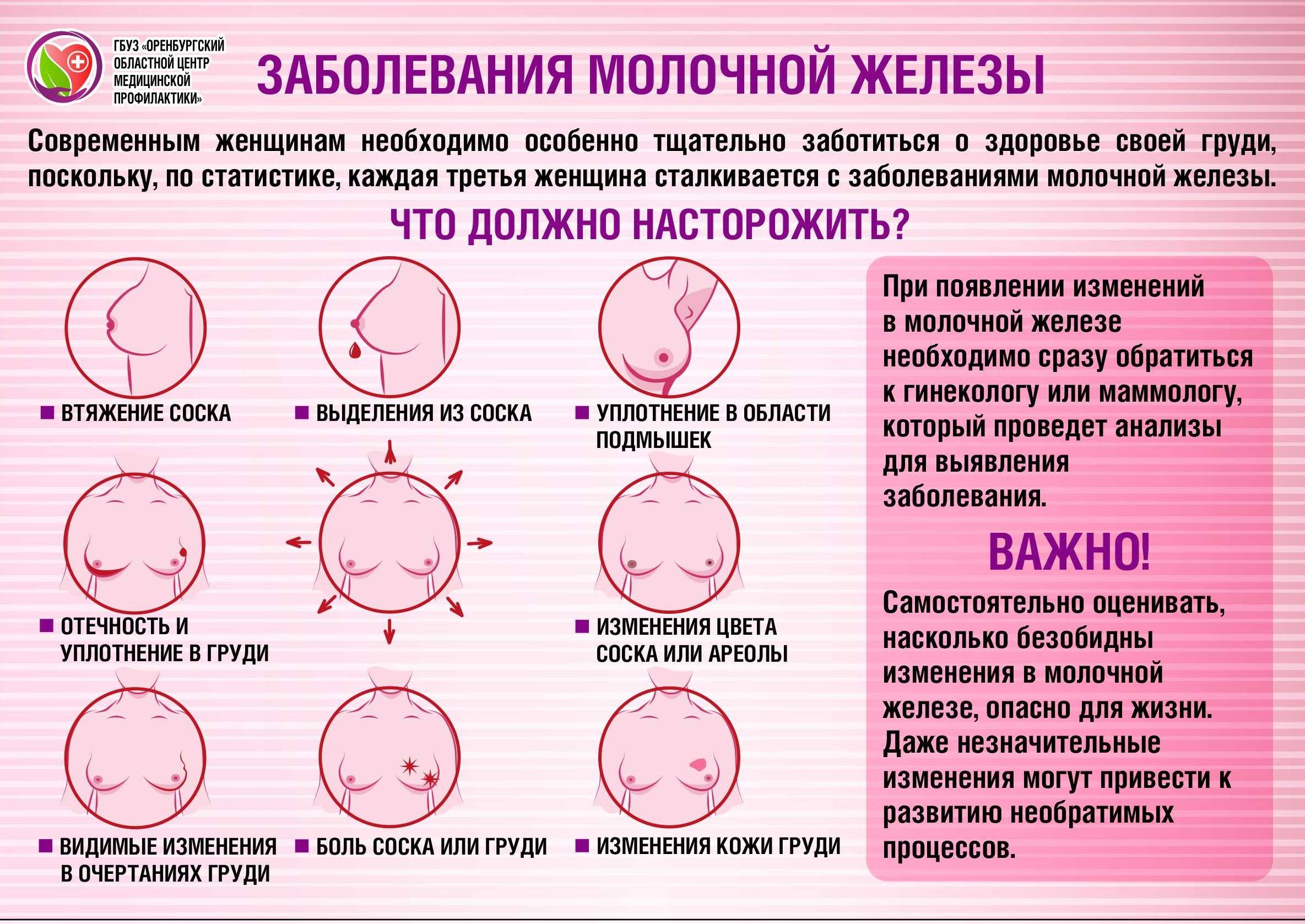
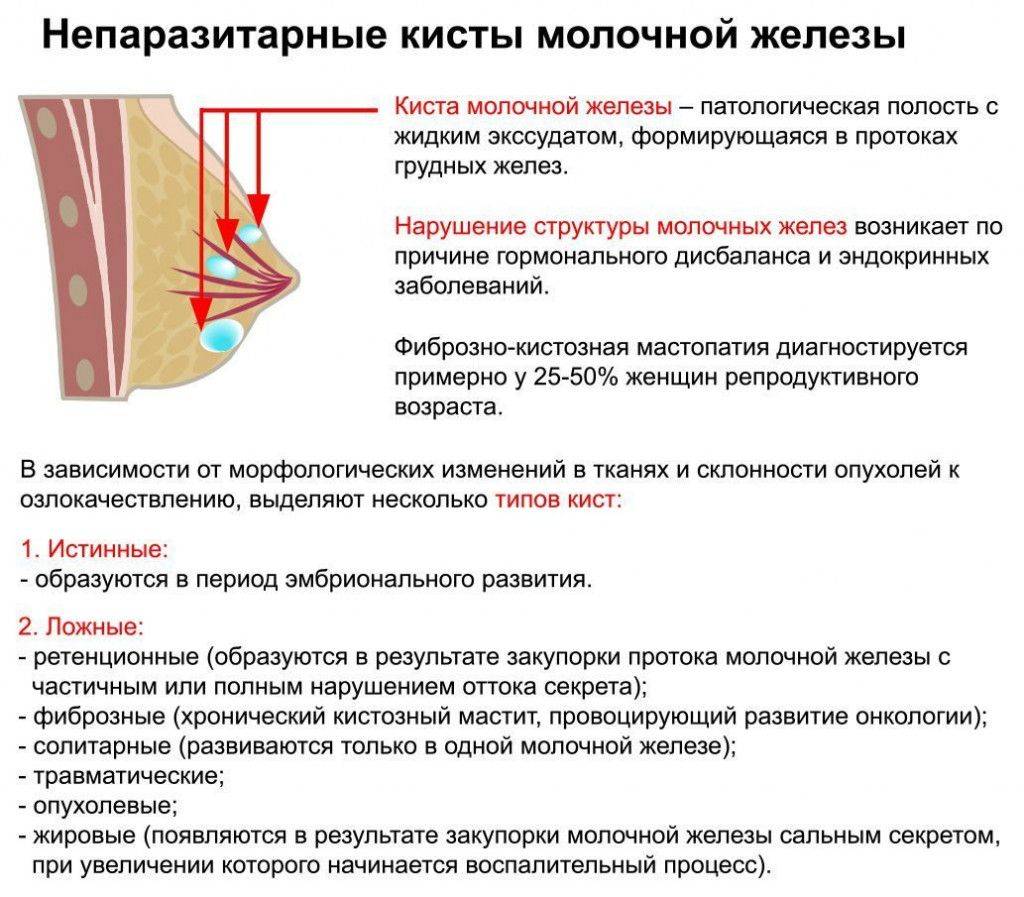
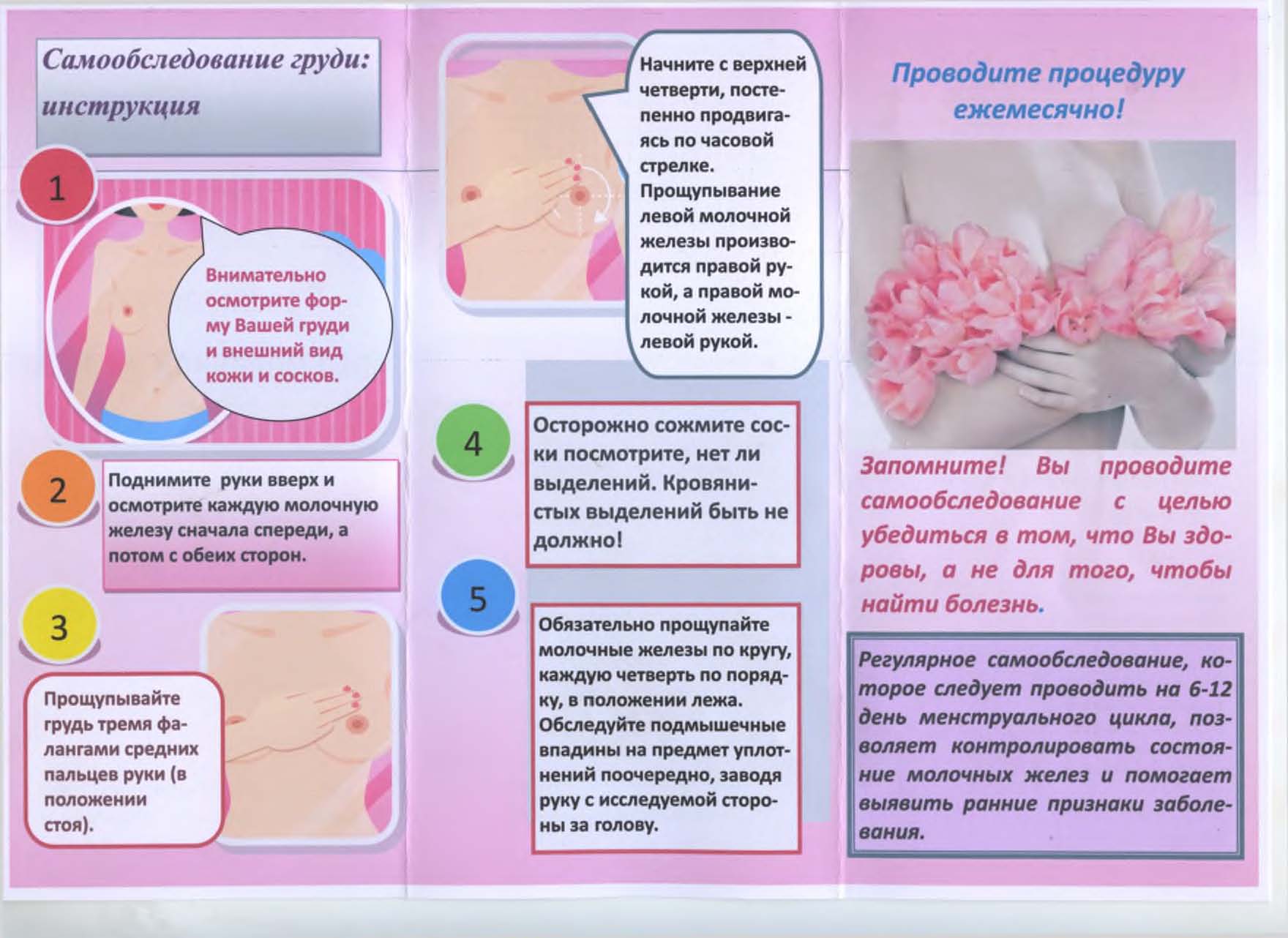
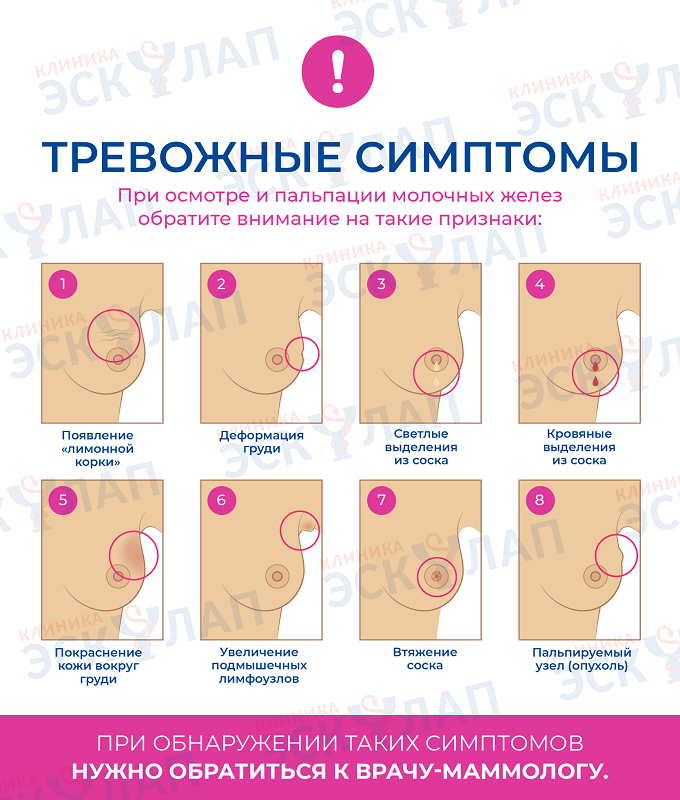
Почему чешется грудь при грудном вскармливании
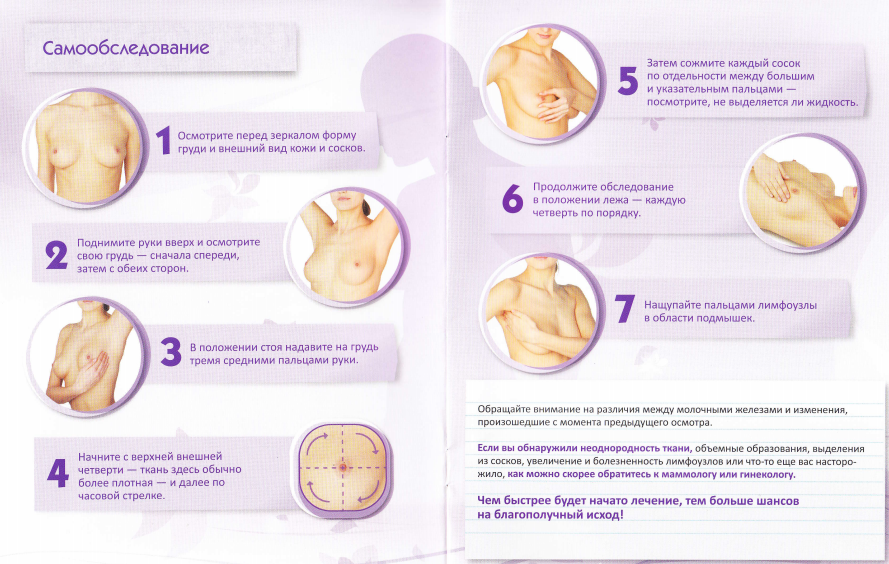
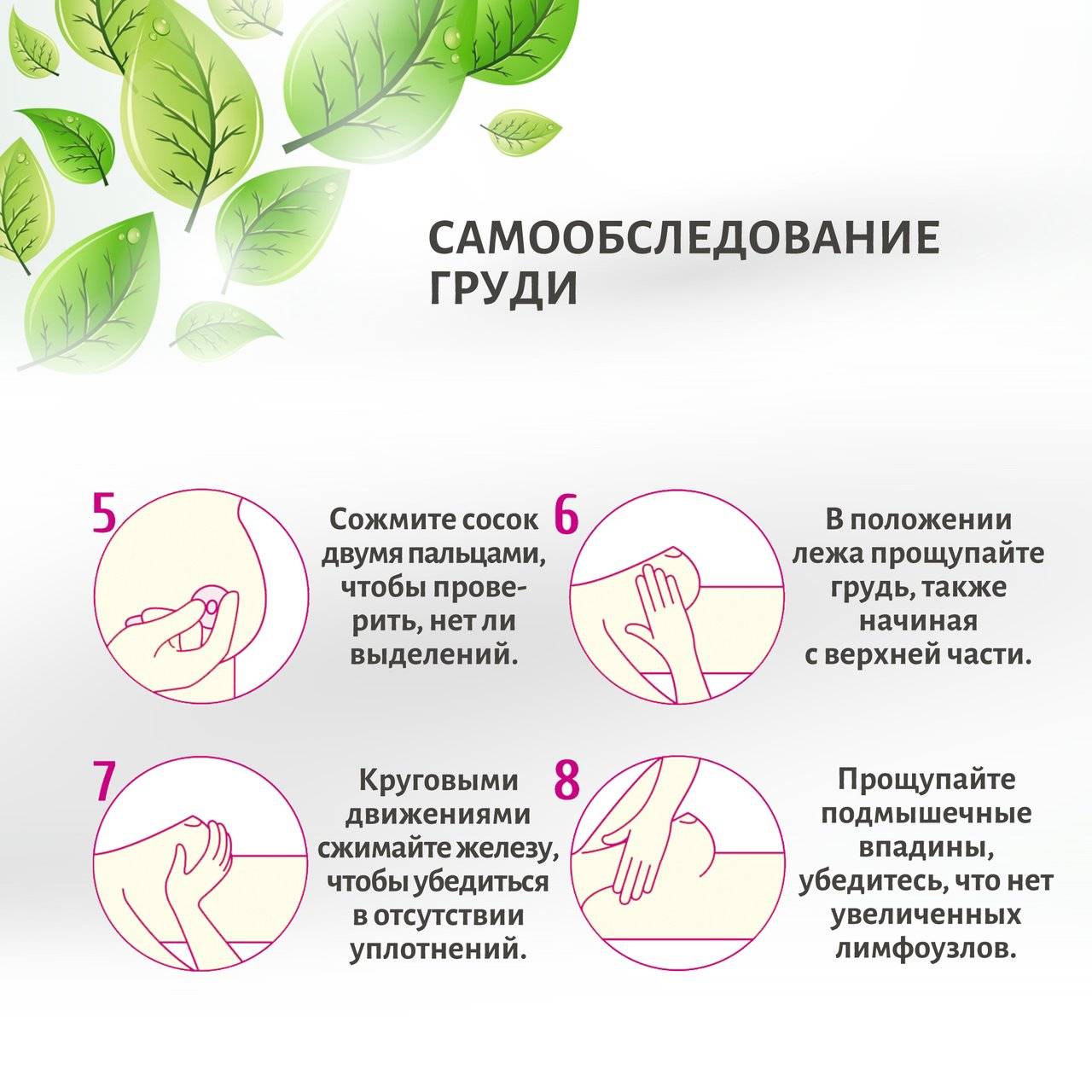
Зуд кожи в области молочных желез беспокоит около половины женщин на грудном вскармливании. Но мало кто придает серьезное значение этому симптому. Большинство женщин успешно справляются с «чесоткой» самостоятельно, используя домашние методы. И лишь малая доля кормящих мам при зуде в груди обращается к врачу. Чаще всего посетить специалиста заставляют сопутствующие признаки — нарушение целостности кожного покрова, странные выделения, боль, уплотнения и прочие.

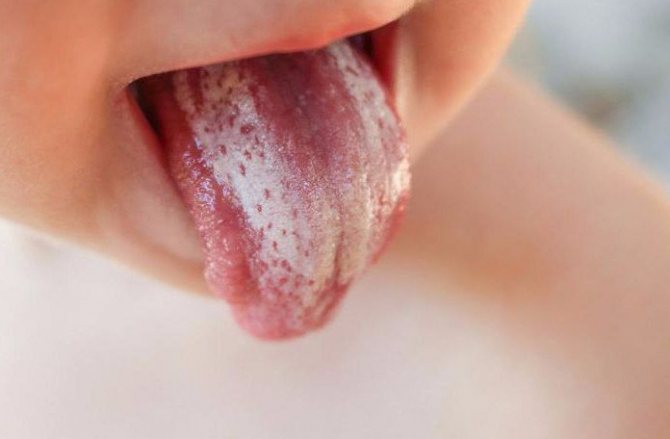
Грибок
Первое, о чем думает кормящая мама при зудящей груди, — это грибок кожи. Во время грудного вскармливания многих женщин беспокоит кандидоз сосков. Одновременно грибок появляется во рту у малыша, вызывая неприятные признаки. Поэтому молочницу при ГВ не стоит игнорировать. Чем раньше обратиться к врачу и начать лечение, тем быстрее пройдет зуд, а у ребенка исчезнет боль и раздражение в ротике.
Определить молочницу груди можно по таким признакам:
- грудь чешется постоянно, а не время от времени;
- на сосках присутствуют белесые хлопья;
- кожа под налетом воспалена и кровоточит;
- при расчесывании появляется раздражение и образуются язвочки;
- у малыша во рту есть белый налет, под которым находится воспаленная слизистая;
- ребенок плохо сосет, становится капризным.
Молочница во время грудного вскармливания лечится с помощью антимикотических препаратов, которые назначает врач. В домашних условиях можно обрабатывать молочные железы кипяченой водой с добавлением соды.
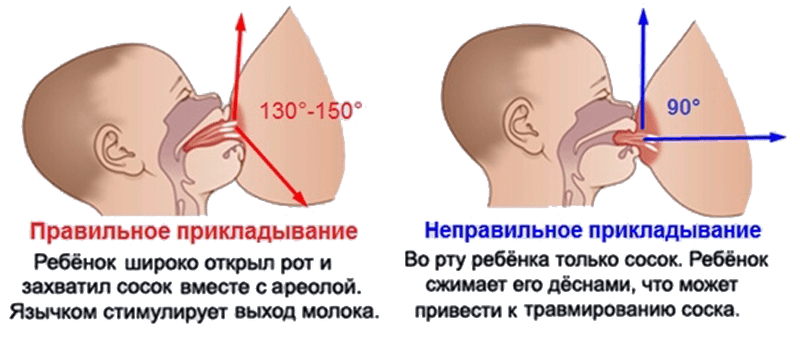
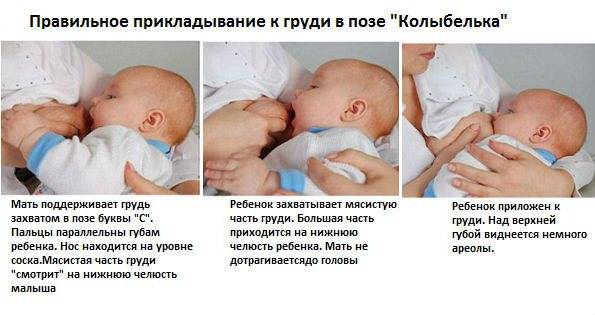
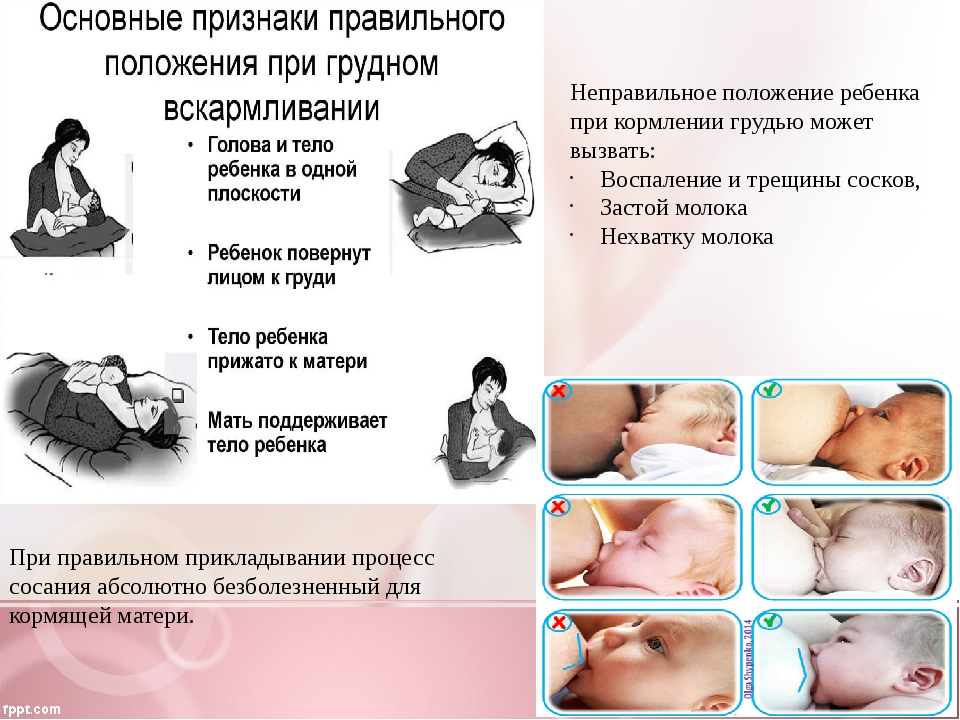
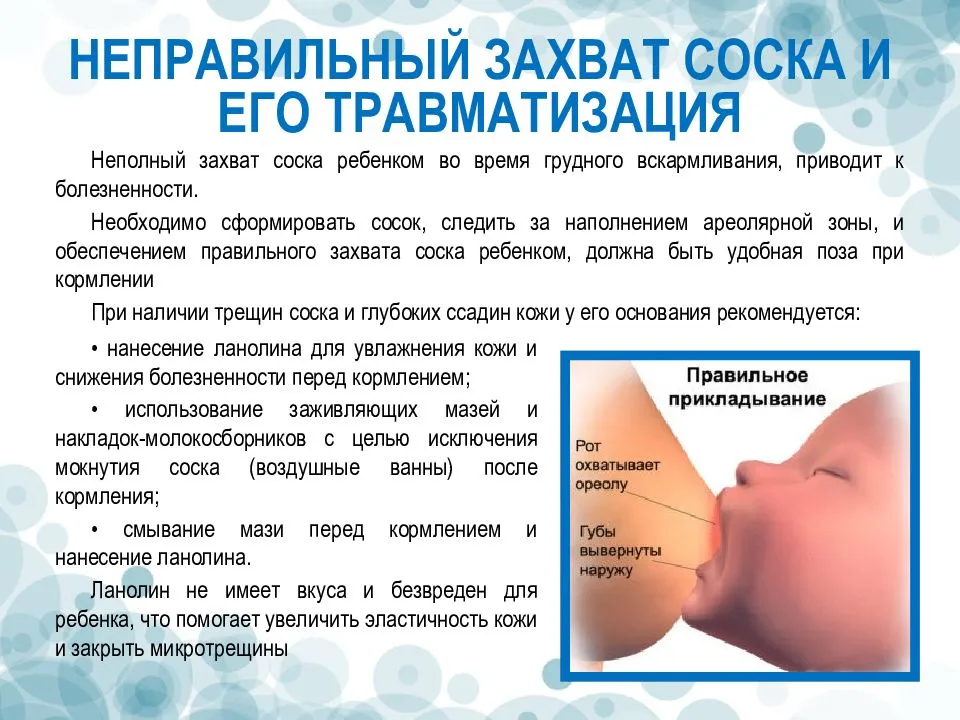
Неправильное прикладывание
Если после кормления чешется грудь, то причиной может быть неправильное прикладывание. При неполном захвате ареолы молочная железа опорожняется не полностью. Это приводит к застою молока, развивается лактостаз. У женщины появляются уплотнения, которые со временем становятся большими и болезненными.
При неправильном прикладывании малыш натирает деснами нежную кожу сосков. У мамы появляются трещины, которые тоже болят и зудят. Нередко у женщин при неправильном прикладывании развивается мастит. Воспаление появляется из-за проникновения микробов в трещины.
Раздражение, сухость кожи
Во время беременности грудь у женщин сильно увеличивается. Многие замечают фиолетово-красные полосы (стрии), которые появляются из-за быстрого растяжения кожи.
В первые дни после родов мамы обычно не ощущают сильных изменений в молочной железе. Через 4-5 суток приходит молоко. Железа сильно увеличивается в объеме, а кожа растягивается. В это время мама может заметить, что при кормлении грудью у нее появляется зуд. Это естественная, хотя и неприятная реакция.
Важно ухаживать за кожей в этот период, чтобы не появилось новых растяжек. Через несколько недель лактация установится, а беспокоящий зуд пройдет

Кожные инфекции
Во время грудного вскармливания у женщины увеличивается риск кожных инфекций. Также могут обостриться хронические болезни неинфекционного характера. Если зудит в области молочной железы, то причиной может быть:
- псориаз;
- лишай;
- чесотка;
- эритема;
- крапивница.
Кожные инфекции провоцируют бактерии, вирусы, грибки. Определить возбудитель болезни можно с помощью лабораторных тестов.
Аллергия
Одна из частых причин зуда груди во время лактации — аллергическая реакция. Кормящая мама становится более чувствительной. Для ухода за кожей женщины используют новые средства — гели, лосьоны, кремы. Именно на них чаще всего возникает аллергия.
После родов кормящая мама вынуждена сменить нижнее белье. Если бюстгальтер изготовлен из синтетики, то возникает аллергия. Кожная реакция появляется в ответ на прием витаминных комплексов, лактогонных сборов.
При аллергии в период лактации достаточно прекратить контакт с аллергеном. Не стоит без назначения врача принимать травяные сборы, витамины и биологические добавки. Для ухода за кожей рекомендуется выбирать гипоаллергенную косметику, предназначенную для кормящих мам и беременных женщин.