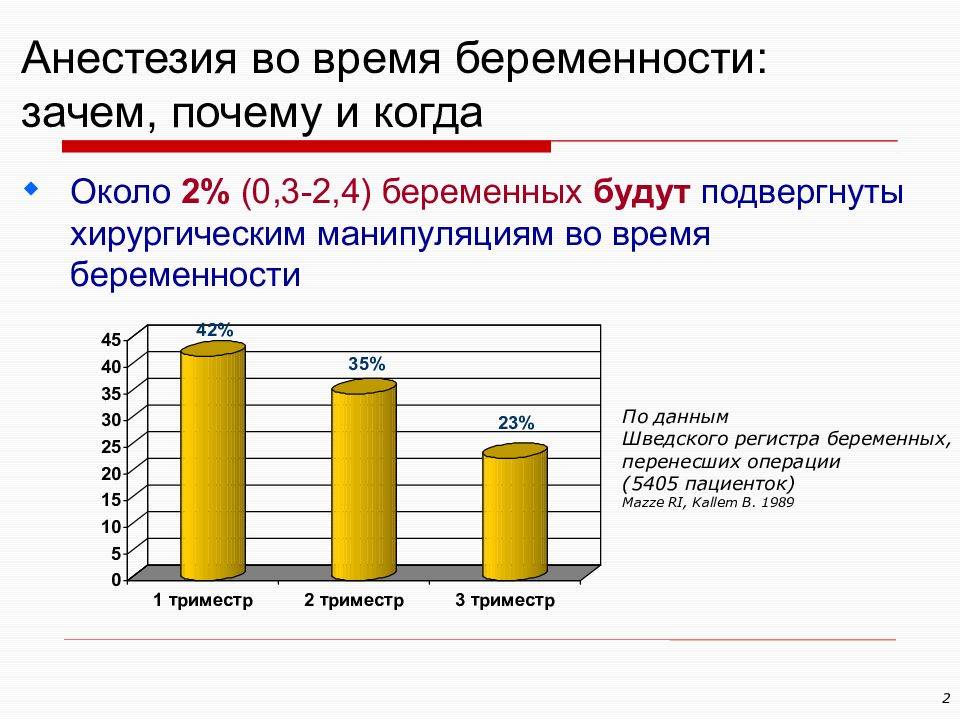
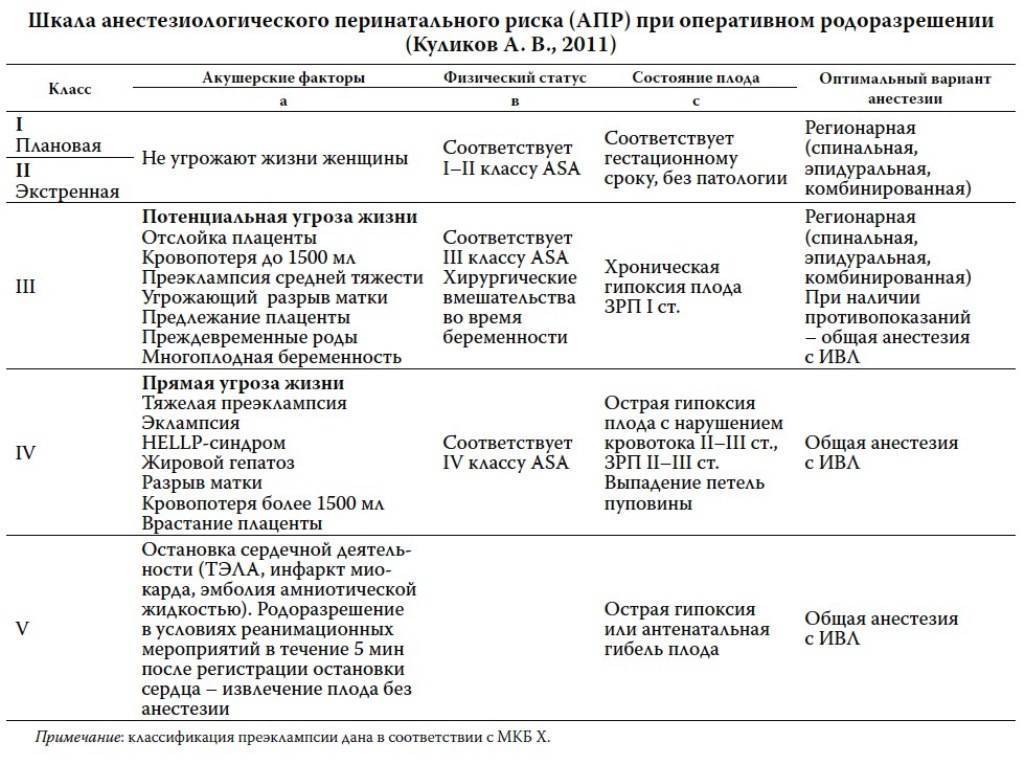
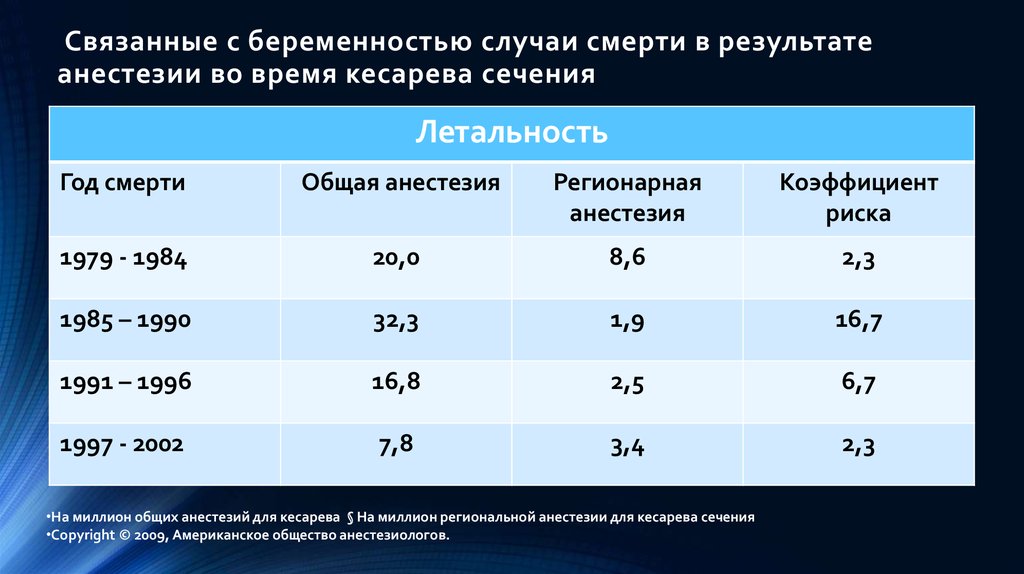
Ретонарная анестезия при родах
Если проводится эпидуральная анестезия при родах, проблемы для наложения акушерских щипцов нет.
Методом выбора является также СА, охватывающая сегменты Т10-S5:
Бупивакаин, 0,75% р-р (гипербарический р-р), субарахноидально 5-7,5 мг, однократно или Лидокаин, 5% р-р (гипербарический р-р), субарахноидально 25-50 мг, однократно.
Преимущества:
- простота выполнения и контроля – появление СМЖ;
- быстрое развитие эффекта;
- низкий риск токсического влияния анестетика на ССС и ЦНС;
- не оказывает угнетающего влияния на сократительную активность матки и состояние плода (при поддержание стабильной гемодинамики);
- спинальная аналгезия дешевле эпидуральной и общей анестезии.
Недостатки:
- артериальная гипотония (купируется быстрой инфузией и в/в введением эфедрина);
- ограниченная длительность (наличие специальных тонких катетеров решает проблему);
- постпункционная головная боль (использование игл меньшего диаметра значительно уменьшило частоту этого осложнения).
Необходимо:
- мониторинг адекватности спонтанного дыхания и гемодинамики,
- полная готовность к переводу пациентки на ИВЛ и проведению корригирующей терапии.
Когда удаление зуба беременной неизбежно
Приводить зубы в порядок нужно еще до беременности. Или хотя бы не доводить их до такого состояния, что приходится удалять. Но и умышленно поддерживать в своем организме инфекционный очаг, который может привести к флюсу, крайне опасно. Если стоматолог настаивает на удалении, то нужно удалять, и точка. И чем быстрее женщина это сделает, тем лучше будет для неё и плода.
Оттягивать с удалением опасно, если у беременной:
- есть сложный перелом зуба;
- есть серьезный воспалительный процесс возле корня;
- если зуб полностью разрушен и гниет ниже уровня десны;
- если корень зуба подвижен;
- если зуб мудрости прорезывается неправильно, смещая остальные зубы в ряду или приводит к регулярным травмам щеки.
Выбор в пользу удаления зуба мудрости у беременной, стоматолог делает на основании узконаправленного рентгеновского обследования. Рентген зуба при беременности, сделанный на современном дентальном аппарате – визографе, ни коим образом не повлияет на развитие ребенка.
Удаление зубов у беременных проходит под анестезией. Обезболивающий укол не только снизит физический дискомфорт будущей мамы, но и уменьшит ее психоэмоциональное напряжение. В состав новейших анестетиков входят вещества, которые рекомендованы для лечения беременных женщин и детей.
Почему зубы лучше удалять во время беременности, а не после родов?
После родов женщина истощена физически и более чувствительна к инфекциям. Нелегкая работа, которую проделал организм, отняла немало сил и восстановительный этап после хирургического вмешательства в полости рта может затянуться. Поэтому если есть критические показания для удаления, зуб нужно удалять независимо от триместра беременности. Если операция терпит, то зуб удаляют в самый безопасный период.
Так ли необходимо стоматологическое лечение при беременности?
Изменения в ротовой полости и в потреблении пищи во время беременности могут увеличить заболеваемость кариесом.5 Отсутствие лечения ведёт к пульпиту и периодонтиту. Периодонтит может вызвать периостит и более серьёзные осложнения.
Гормональные изменения у беременных увеличивают заболеваемость гингивитом и пародонтитом.6 Нелечённый пародонтит по данным некоторых исследований повышает риск низкого веса ребёнка при рождении,7 преждевременных родов, выкидыша и преэклампсии.8
Своевременное же устранение пародонтологических проблем улучшает здоровье не только матери, но и новорожденного.9 Поэтому рекомендуется надлежащее наблюдение за здоровьем полости рта во время беременности и лечение, если это необходимо.10
Как уменьшить боль?
С целью уменьшения боли во время родов издавна используются различные методы, как без участия лекарственных средств (методов релаксации), так и с применением лекарственных препаратов. За последние годы в этой области был достигнут огромный прогресс. В настоящее время практикуется несколько методов, признанных относительно эффективными и безопасными для матери и ребенка.
На время родов можно давать смесь газов: кислорода и закиси азота. Перед ожидаемыми схватками роженица вдыхает их через маску для лица, что дает временную отмену симптомов.
В некоторых роддомах используется введение наркотического анельгетика во время родов – петидина в виде внутримышечных инъекций. Этот метод не относится к рекомендованным и применяется в крайних случаях, поскольку после приема данного препарата у новорожденного часто наблюдаются нарушения дыхания, в результате чего возникает гипоксия. После рождения малыш сонный, может иметь судороги. Даже после малых доз эффект петидина может сохраняться у новорожденного до примерно 3 дней после приема. Петидин, вводимый внутримышечно, лишь незначительно снимает родовые боли.
Другой метод обезболивания рожениц — местная анестезия, охватывающая только область промежности. Существуют 2 варианта: перитикальная блокада и блокада пудендального нерва. Обе эти анестезии выполняются акушерами только во втором периоде родов, в случае необходимости проведения акушерских процедур. Боль, иногда длящаяся несколько часов, в этом случае никоим образом не снимается.
Единственный действительно эффективный и безопасный способ снятия родовых болей — эпидуральная анестезия. Эта анестезия рекомендуется во всем мире.
Что такое каудальная анестезия?
Каудальная анестезияПоказания к проведению каудальной анестезии
- операции в области промежности, на прямой кишке и анусе;
- анестезия в акушерстве;
- пластические операции в гинекологии;
- эпидуральная анестезия в педиатрии: каудальная анестезия лучше всего подходит для детей;
- ишиалгии – пояснично-крестцовый радикулит;
- хирургические вмешательства на органах живота и малого таза, расположенных ниже уровня пупка.
Преимущества и недостатки каудальной анестезии
| Преимущества | Недостатки |
|
|
Процесс проведения спинальной анестезии
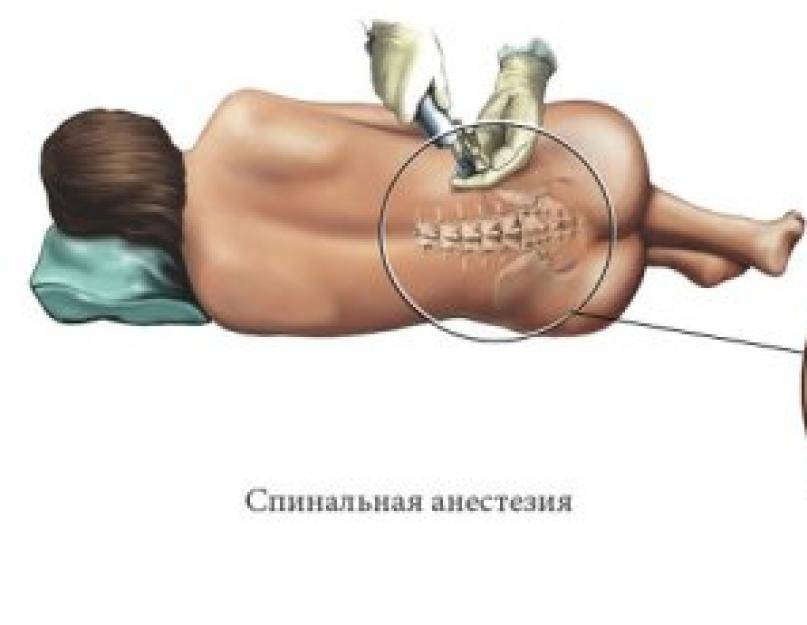
После выполнения всех вышеназванных предписаний врача можно приступать непосредственно к уколу анестетика. Для этого пациенту необходимо обеспечить врачу хороший доступ к позвоночнику, приняв положение лежа на боку, либо сидя, с максимально согнутой спиной.
Далее следует обработка зоны введения анестезии антисептическими препаратами и вводится укол местного обезболивающего из первого шприца. Затем анестезиолог осуществляет ввод анестетика, исходя из правил по технике введения данного наркоза – именно в субарахноидальное пространство.
Стоит обратить внимание, что место проведения пункции обычно располагается между II и III позвонками поясничного отдела позвоночного столба, но допустимым также считается введение анестетика вплоть до V позвонка. Выбор места спинальной анестезии зависит от индивидуального строения позвоночника, наличия ранее перенесенных травм или оперативных вмешательств
Спинальную анестезию чаще всего вводят между вторым и третьим или третьим и четвертым позвонками поясницы
Что такое спинальная анестезия?
Данная методика обезболивания представляет собой регионарную потерю чувствительности у пациента. В данном случае происходит полное временное «отключение» каких-либо ощущений в зоне тела, находящейся ниже пупка. Данный вид наркоза является отличной заменой для общей анестезии. Процесс ввода пациенту спинального наркоза производится с помощью введения в спину определенного лекарственного препарата, который отключает нервы, отвечающие за болевые ощущения.
При спинальной анестезии у пациента «отключается» чувствительность в зоне ниже пупка
Плюсами данного способа обезболивания являются:
- минимальные кровопотери в процессе проведения операции;
- значительно понижается риск образования послеоперационных тромбов и легочной тромбоэмболии;
- снижение негативных последствий для легких и сердца;
- отсутствует тошнота и слабость;
- отсутствие болезненных ощущений в постоперационном периоде;
- возможность прямого контакта с врачом во время операционного вмешательства;
- возможность полноценно питаться после операции.
Достоинства метода
- Быстрое наступление эффекта потери чувствительности и блокировки нервных импульсов.
- Успешно применяется при кесаревом сечении или для облегчения схваток при родах. Благодаря безопасному воздействию на организм пациента роженица может не волноваться за здоровье малыша.
- В организм больного попадает намного меньшая доза лекарственного средства по сравнению с иными разновидностями наркоза.
- Благодаря использованию тонкой иглы при введении препарата риск внутренних повреждений сводится к минимуму.
- Данная методика обезболивания предполагает максимально расслабленное состояние мышц, что в значительной степени помогает хирургу при операции.
- Происходит минимальная интоксикация организма при введении препарата, так как процент попадания анестетика в кровь носит единичные случаи.
- Обезболивающий эффект не затрагивает органы дыхания, соответственно, автоматически исключаются проблемы, связанные с легкими, как это бывает при общем наркозе.
- Пациент остается в сознании, что способствует моментальному устранению осложнений, так как между медиками и больным сохраняется прямой контакт во время всего процесса оперативного вмешательства.
- Минимальный риск осложнений после проведения пункции благодаря простоте методики ввода анестетика.
Спинальная анестезия имеет массу преимуществ
Как физически восстановиться после аборта?
Восстановительный период после прерывания беременности может составлять от 3-х до 6 месяцев:
В течении месяца после аборта:
— соблюдать все рекомендации врача;
— исключить стрессы;
— пить не менее 1,5 литров воды;
— гулять на свежем воздухе;
— исключить посещение сауны, бассейна, бани не менее, чем на 3-4 недели;
— исключить любые физические нагрузки;
— исключить подъем тяжестей;
— исключить половые контакты на 3-4 недели;
— не использовать тампоны, а только прокладки.
— для нормализации гормонального фона – прием контрацептивов.
В течении последующих месяцев:
— принимать витамины;
— правильно питаться;
— высыпаться;
— избегать стрессовых ситуаций;
— больше бывать на свежем воздухе;
— наблюдаться у гинеколога.
Проведение процедур
Все стоматологические процедуры проводятся после предварительной консультации с гинекологом и общей оценки необходимости стоматологического вмешательства. Тщательный осмотр и качественное обезболивание служат залогом эффективного лечения заболеваний твердых и мягких тканей полости рта.
Регулярный осмотр у врача-стоматолога и своевременное предупреждение заболеваний полости рта – неотъемлемые составляющие здоровья матери и плода. Не стоит откладывать посещение специалиста и надеяться, что проблема решится сама собой. Современная стоматология совершила большой рывок в лечении, обезболивании и ведении процедур лечения беременных, поэтому если Вы сомневаетесь в том, стоит ли во время вынашивания плода лечить зубы, то да, однозначно стоит.
Делают ли перидуральную анестезию при лапароскопии?
Недостатки эпидуральной анестезии при лапароскопических операциях
- Более высокий риск кислородного голодания в связи с повышением в крови уровня углекислого газа.
- Раздражение диафрагмального нерва, функции которого не отключаются во время эпидуральной анестезии.
- Возможность аспирации – попадание слюны, слизи и содержимого желудка в дыхательные пути в результате повышения давления в брюшной полости.
- При эпидуральной анестезии часто приходится назначать сильные успокоительные средства, которые могут подавлять дыхание – это еще больше усиливает кислородное голодание.
- Более высокий риск нарушения работы сердечно-сосудистой системы.
лапароскопических операциях
Особенности лечения зубов во время беременности
Беременность характеризуется глобальной гормональной перестройкой и изменением работы органов и систем. В этот период сдвигается уровень кислотности слюны, ощущается дефицит кальция. Это приводит к многочисленным стоматологическим проблемам, поэтому к этому нужно быть готовым. Стоматологи при лечении будущих мам всегда соотносят применение тех или иных методов и лекарственных средств с риском для плода. Например, врач не будет выполнять девитализацию пульпы с помощью мышьяка. Этот метод устарел, но в некоторых стоматологиях еще используется.
Лечение зубов при беременности – это комплекс стоматологических манипуляций, направленных на устранение патологий зубочелюстной системы у беременной женщины. Показано при любых острых стоматологических состояниях и в целях профилактики развития заболеваний.
Как лечить при беременности
Во время беременности разрешается пломбировать зубы и даже проводить процедуру их удаления. Пломбирование зубов во время беременности проводится по стандартной схеме. Современные материалы, из которых изготавливаются пломбы, не наносят никакого вреда ни матери, ни ребенку.
Болезненные процедуры, в том числе удаление зуба, проводятся под местной анестезией. Препарат для анестезии выбирается очень тщательно. Врач-стоматолог должен быть ознакомлен со сроками беременности и с противопоказаниями, чтобы подобрать препарат, наиболее подходящий конкретной пациентке.
Очень осторожно нужно делать во время беременности рентгеновский снимок. Если без него во время лечения зубов не обойтись, то лучше всего делать снимок в современной стоматологической клинике с оборудованием, отвечающим высоким мировым стандартам
Для дополнительной защиты женщины и плода от рентгеновских лучей во время проведения снимка специальной тканью закрывается грудная клетка, таз и область живота.
Стоматологи утверждают, что лучше всего лечить зубы при беременности во втором триместре. Это период относительного спокойствия между критическими точками протекания беременности в первом триместре (когда плод только начинает развиваться) и в третьем триместре (когда плод уже практически полностью сформирован).
А что потом?
Итак, операция прошла успешно. Вашей жизни снова ничего не угрожает и малыш, как говорят доктора, развивается нормально.
Но, как влияет наркоз на беременность? Что может грозить после перенесенной анестезии ребенку, когда он появится на свет? Вдруг, у него возникнут аномалии или уродства? Или обнаружатся психические отклонения?
Ваша тревога вполне понятна, ведь первая и главная забота для вас – чтобы у малыша все было хорошо. Спешим и здесь вас успокоить.
Многочисленные исследования говорят о том, что ребенок, перенесший внутриутробно наркоз, в будущем ничем не будет отличаться от своих сверстников ни в физическом, ни в умственном, ни в психическом развитии.
Однако, если вы относитесь к числу особенно тревожных мамочек, то побеспокоиться о здоровье малыша нужно заранее.
Еще на этапе планирования беременности, вам нужно устранить все возможности для использования наркоза в период беременности;
Потребуется широкое обследование, а, при необходимости, и лечение больных органов;
Важно пролечить, удалить или протезировать все проблемные зубы, чтобы избежать их лечения или удаления при вынашивании ребенка.
В общем, важно сделать так, чтобы максимально снизить вероятность каких-либо обострений, которые в будущем могут потребовать наркоза и операции. И пусть анестезия вам не понадобится
Ведь ее отсутствие, в любом случае, добавит вам спокойствия, а значит – и здоровья вам и ребенку
И пусть анестезия вам не понадобится. Ведь ее отсутствие, в любом случае, добавит вам спокойствия, а значит – и здоровья вам и ребенку.
- Влияние рентгена на беременность
- Как лечить грипп при беременности
- Какие анализы сдают при беременности?
Что происходит после применения анестезии?
Непосредственно после операции пациента отвозят в палату или реанимацию, где он находится под присмотром медсестер и реаниматолога-анестезиолога. Их основная задача проверять работоспособность жизненно важных функций у прооперированного человека.
При местной и региональной анестезии онемение отдельных частей тела может продлиться дольше, чем планировалось, а также возможно нарушение координации и мышечного контроля.
Существуют и другие побочные эффекты, которых можно избежать при внимательном наблюдении за пациентом:
- Тошнота и рвота. В большинстве случаев проходит в незначительной и непродолжительной форме;
- Снижение температуры. После пробуждения может возникнуть чувство озноба, холода или дрожи.
После незначительных операций и процедур пациенты отправляются на амбулаторное наблюдение, а при более сложных хирургических вмешательствах их размещают в стационаре на более длительный срок. В период нахождения больного в клинике врачи следят за восстановлением организма после анестезии и заживлением шрамов.
Разумеется, мы не просто так затронули эту важную в эстетической медицине тему – практически все процедуры в данной области проводятся с местным или общим обезболиванием, например, мезотерапия или биоревитализация, не говоря уже о пластической хирургии. Даже удаление родинок не обходится без местной анестезии.
В настоящее время мы готовим материал о том, какие виды анестезии применяются при тех или иных эстетических процедурах, можно ли при проведении пластической операции обойтись местным или региональным обезболиванием, а также в чем разница в активных ингредиентах и как специалист рассчитывает нужную дозу анестетика. Надеемся, что этот материал поможет вам, следите за обновлениями на нашем портале!
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
Нехирургические методы
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим.
Хирургические методы
При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.
Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Можно ли делать медикаментозный аборт с отрицательным резусом?
Проведение абортов у женщин с отрицательным резусом опасно попаданием в ее кровоток клеток резус положительного плода и сенсибилизацией ее организма. Что такое сенсибилизация?
Это состояние ,при котором организм матери воспринимает резус положительные частицы плода как чужеродные. В ответ начинают вырабатываться и накапливаться в крови антирезусные антитела. При последующей беременности эти антитела будут принимать ребенка как чужеродного и агрессивно воздействовать на него, чтобы от него избавиться. Развивается так называемый резус конфликт.
Именно поэтому пациентам с резус отрицательной кровью крайне не рекомендуется делать аборт.
НО! Такая ситуация опасна при проведении вакуумного или хирургического аборта.
Делать медикаментозный аборт резус отрицательным женщинам можно и это более безопасно, потому что:
- Медикаментозный аборт выполняется на ранних сроках, когда есть только плодное яйцо и нет эмбриона с кровотоком;
- Таблетки плодное яйцо отслаивают не повреждая стенку, риск попадания в кровоток матери частиц плода минимальный;
- Для профилактики вводится антирезусный иммуноглобулин, препятствующий выработки антител.
Возможные последствия
Наркоз на раннем сроке может привести к гибели плода в 11% случаев. Но для большинства женщин это не слишком тяжело психологически, потому что они пока не успевают привыкнуть к своему новому статусу. И физически потеря беременности тоже сказывается на пациентке незначительно. Она должна понимать, что благодаря операции ее жизнь теперь вне угрозы, и через какое-то время она сможет снова забеременеть и родить ребенка.
Если операция под наркозом проводилась в 3 триместре, риск потерять малыша составляет 6%. Это не так много, как кажется. К тому же в эту цифру входят и риски, связанные с самим хирургическим вмешательством. Общая анестезия во время 2 триместра грозит гибелью ребенка только в 2-3% случаев.
При оперировании беременных женщин на поздних сроках есть также риск преждевременных родов из-за скачков давления и повышения тонуса матки. Поэтому на операцию часто приглашают еще и акушера, чтобы он мог принять ребенка, и неонатолога, который будет заниматься выхаживанием недоношенного малыша.
Благодаря современным технологиям и профессионализму врачей, операции под наркозом у беременных в подавляющем большинстве случаев проходят успешно и без последствий для плода. Главное, обратиться к специалисту сразу после обнаружения подозрительных проблем со здоровьем.
Какое лечение зубов при беременности запрещено
При лечении зубов во время беременности необходимо знать, что категорически запрещается проводить будущим мамам.
В качестве вещества для местной анестезии запрещается использовать те составы, в которых присутствует адреналин и любые его производные. Общая анестезия во время беременности также категорически запрещена.
Запрещается проводить отбеливание зубов. Нельзя проводить протезирование зубов. Запрещается проводить лечение зубов во время беременности с использованием мышьяка. Обо всех ограничениях осведомлены стоматологи и ваша задача, на случай, если срок беременности небольшой, предупредить врача о беременности до начала лечения зубов.
При каких еще операциях может быть использована эпидуральная анестезия?
Эпидуральная анестезия может использоваться
- В сочетании с общим наркозом. Это позволяет уменьшить дозы наркотических обезболивающих препаратов, в которых в дальнейшем будет нуждаться пациент.
- В качестве единственного самостоятельного метода обезболивания, как при кесаревом сечении.
- В качестве средства для борьбы с болями, в том числе послеоперационными.
Операции, при которых может применяться эпидуральная анестезия
- Операции на органах брюшной полости, особенно расположенных ниже пупка:
- аппендэктомия (операция при остром аппендиците);
- операции в гинекологии, например, гистерэктомия – удаление матки;
- грыжесечение при грыжах передней брюшной стенки;
- операции на мочевом пузыре;
- операции на предстательной железе;
- операции на прямой и сигмовидной кишке;
- иногда под эпидуральной анестезией проводят даже гемиколонэктомию – удаление части ободочной кишки.
- Операции на органах верхнего этажа брюшной полости (например, на желудке). В данном случае эпидуральная анестезия может применяться только в сочетании с общим наркозом, так как могут возникнуть неприятные ощущения или икота из-за того, что не заблокирован диафрагмальный, блуждающий нерв.
- Операции в области промежности (промежуток между анусом и наружными половыми органами). Особенно часто эпидуральная анестезия применяется во время хирургических вмешательств на прямой кишке. Она помогает расслабить анальный мышечный жом и уменьшить кровопотерю.
- Урологические операции, в том числе на почках. В первую очередь эпидуральная анестезия применяется у пожилых людей, которым противопоказан общий наркоз. Но, оперируя на почках под этим видом анестезии, хирург должен быть осторожен: есть риск вскрыть плевральную полость, в которой находятся легкие.
- Операции в сосудистой хирургии, например, при аневризме аорты.
- Операции на сосудах, суставах, костях ног. Например, под эпидуральной анестезией может быть проведено протезирование тазобедренного сустава.
Применение эпидуральной анестезии для борьбы с болью
- Обезболивание в послеоперационном периоде. Чаще всего проводится в случае, когда операцию проводили под эпидуральной анестезией или при ее комбинации с общим наркозом. Оставив катетер в эпидуральном пространстве, врач может проводить обезболивание в течение нескольких дней.
- Боли после тяжелой травмы.
- Боли в спине (ишиолюмбалгии, люмбалгии).
- Некоторые хронические боли. Например, фантомные боли после удаления конечности, суставные боли.
- Боли у онкологических больных. В данном случае эпидуральная анестезия применяется в качестве метода паллиативной (облегчающей состояние, но не приводящей к излечению) терапии.