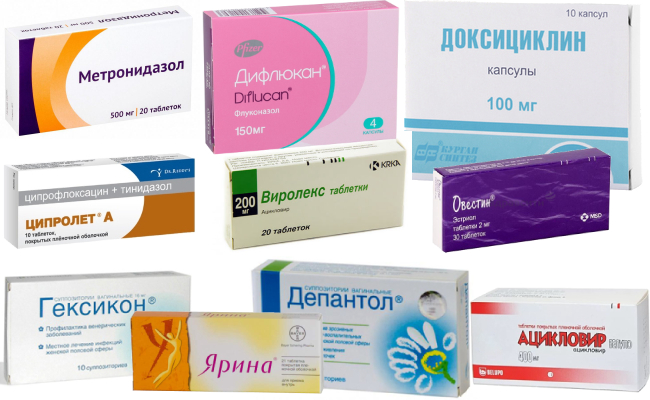
Проявления скудных месячных
Основным симптомом гипоменореи являются небольшие, мажущие или в виде капель кровянистые выделения темно-коричневого цвета.
Скудные месячные могут сопровождаться еще и укорочением длительности, то есть их продолжительность может быть не более 2 дней. В совокупности это называется гипоменструальным синдромом.
В некоторых случаях скудные месячные протекают на фоне болевого синдрома. Женщины жалуются на боли внизу живота, пояснице, «стреляющие» в область прямой кишки, крестца. Это особенно характерно для сращений в полости матки и заращении цервикального канала.
Субфебрилитет (длительно сохраняющаяся незначительно повышенная температура тела до 37-37,5 градусов) может говорить о связи скудности месячных с текущим инфекционным процессом у женщины.
Если же причина скудных или редких менструаций связана с нарушениями выделения гормонов яичниками или гипофизом, гипоталамусом, щитовидной железой, то женщина может наблюдать у себя признаки преждевременного старения кожи, сухость и зуд во влагалище, снижение сексуального влечения, раздражительность, плаксивость, склонность к депрессии.
Признаками неправильной работы щитовидной железы и гипоталамуса (в головном мозге) могут быть увеличение веса у женщины одновременно с появлением скудных месячных, появление молочных выделений из сосков, тусклого цвета лица, одутловатости, сонливости, апатии.
Розовый лишай у беременных
У женщин питириаз встречается чаще, чем у мужчин. Особенно опасно, когда кожное заболевание случается у беременных женщин
При обнаружении каких-либо высыпаний важно сразу посетить дерматолога и пройти лечение. Недопустимо рисковать здоровьем малыша и ждать, что бляшки сами исчезнут
Если болезнь не лечить, то присоединяются бактериальные инфекции, с которыми справиться намного сложнее.
Если у беременной женщины не выявлен розовый лишай, то тем не менее важно придерживаться следующих рекомендаций:
- одежда из хлопка и льна предпочтительнее, нежели синтетические и шерстяные ткани
- ограничение больших физических нагрузок
- в гигиенических целях использование только теплой воды
- своевременное увлажнение поврежденных участков кожи
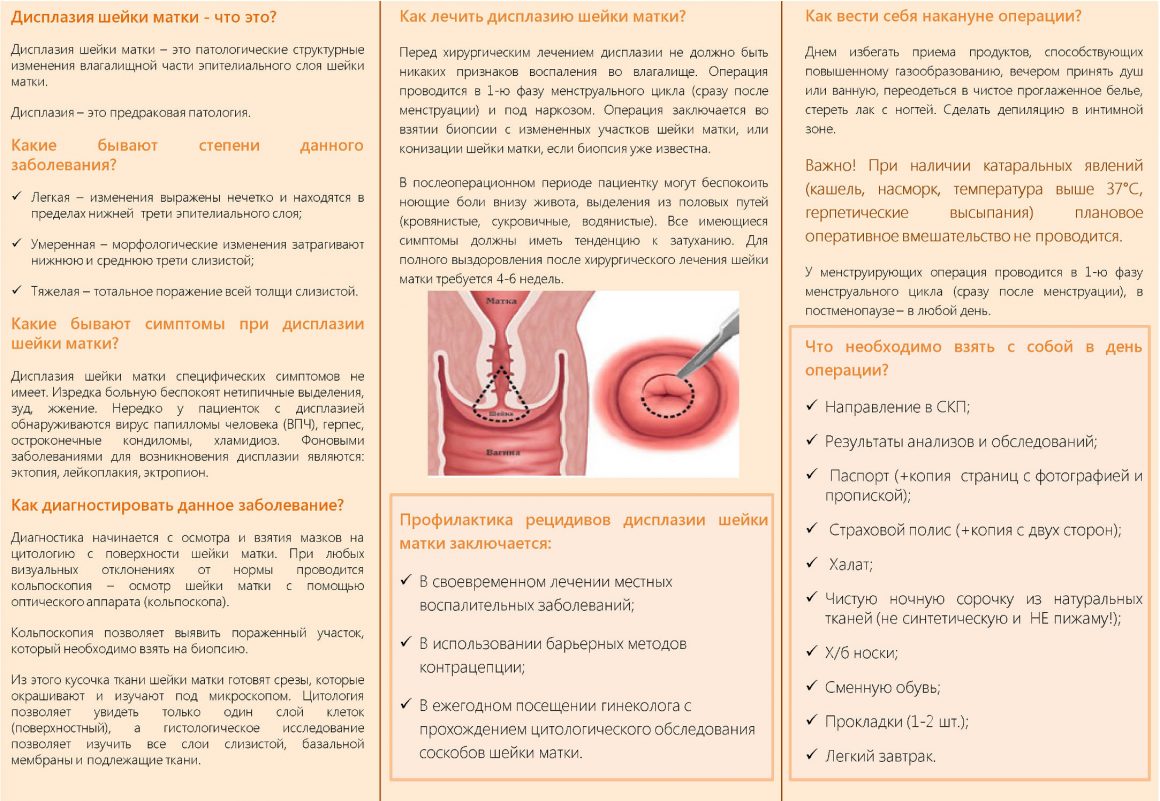
Наиболее частые болезни шейки матки
Для заболеваний шейки матки характерно условное разделение на фоновые, предраковые болезни и рак шейки матки.
Фоновые заболевания:
- дисгормональные процессы: эктопия, полипы, доброкачественная зона трансформации, папилломы, эндометриоз;
- посттравматические процессы: разрыв или рубцовые изменения шейки матки, эктропион, шеечно-влагалищные свищи;
- воспалительные процессы: цервицит, эрозия.
Предраковые заболевания:
- дисплазия: папиллярная и предопухолевая зоны трансформации, простая лейкоплакия, кондиломы, предраковые полипы;
- лейкоплакия с атипией клеток;
- аденоматоз;
- эритроплакия.
Рак шейки матки:
- преклинические формы: пролиферирующая лейкоплакия, поля атипического эпителия, папиллярная зона трансформации, зоны атипической трансформации и васкуляризации, внутриэпителиальный рак, микрокарцинома;
- клинические формы рака: экзофитная и эндофитная, смешанная.
Шейка матки наиболее подвержена следующим распространенным заболеваниям:
- Эрозия. Шейка матки повреждается, на ней образуется ярко-красная ранка, которую может обнаружить гинеколог при осмотре. Причины образования эрозии – воспалительные процессы, физические или химические воздействия, а также гормональные сбои. Эрозия заживает, если причина ее возникновения устранена, но если заживления не происходит, то она превращается в псевдоэрозию.
- Псевдоэрозия. Представляет собой незажившую эрозию, в результате чего шейка матки подвергается появлению наботовых кист.
- Наботовы кисты. Это пузырьки, наполненные жидкостью, которые расположены под слизистой оболочкой. В большинстве случаев, если причина появления эрозии устранена, то наступает полное излечение. Однако при продолжительном лечении эрозии изменяются процессы, которые протекают в клетках поверхностного слоя шейки, могут привести к развитию дисплазии.
- Лейкоплакия. Представляет собой уплотнение в виде белого пятна. Такое заболевание развивается из эрозии.
- Полипы. Шейка матки подвергается образованию выростов, причиной развития которых являются воспалительные или гормональные процессы.
- Плоские кондиломы. Это проявление вируса папилломы человека. В пределах плоских кондилом может развиваться дисплазия, это характеризует их как предраковое состояние.
- Дисплазия. Такое заболевание невозможно увидеть невооруженным глазом, его определяют исключительно при специальных исследованиях.
Виды гонореи
Классифицируют гонорею по разным критериям. В зависимости от давности заражения и формы протекания, гонорею делят на:
- острую – с момента заражения до появления симптомов прошло не больше двух месяцев, сомнений в попадании в организм инфекционного агента нет, идет активный воспалительный процесс с обильными выделениями;
- хроническую – инфицирование произошло достаточно давно, симптомы проявляются периодически и выражены незначительно;
- скрытую – женщина не подозревает о заражении, а небольшое недомогание связывает с менструальным циклом, усталостью, наличием других заболеваний, например, молочницей и другими причинами.
Гонорея: острая и хроническая
Формы гонореи различаются выраженностью симптоматики, характером течения, особенностями диагностики и подходами к лечению.
Острая форма всегда проявляется после окончания инкубационного периода только у мужчин. У женщин в половине наблюдений она может протекать в виде легкого недомогания с незначительными выделениями и некоторым дискомфортом во время мочеиспускания или полового акта.
Но может быть и совсем другая ситуация: женщина вдруг замечает, что у нее появились заметные выделения необычного цвета, визиты в туалет стали мучительными, ей трудно даже дотронуться до промежности, она чувствует, что ткани влагалища воспалились и отекли.
В этом случае медлить нельзя. Чем раньше она обратиться к врачу, тем больше вероятность, что инфекция будет быстро и бесследно побеждена.
К сожалению, женщины иногдачрезмерно легкомысленны в отношении своего здоровья. Заметив незначительные выделения или почувствовав недомогание, они не спешат к врачу, надеясь, что все пройдет само собой. Но возбудитель инфекции никуда не исчезнет из организма, он будет захватывать все новые и новые цели, нанося ущерб всей репродуктивной системе.
О хронической гонорее говорят после двух месяцев с момента заражения. Иногда она обнаруживается случайно при исследовании состояния влагалища и шейки матки. За это время у женщины часто появляются симптомы других патологий, причина которых связана с живущими в организме гонококками.
Заболевания, возникшие на фоне хронической гонореи, могут привести к самым печальным последствиям.
По локализации различают:
- генитальную гонорею – инфекция поражает слизистые оболочки внутренних и наружных половых органов (влагалище, шейку матки, половые губы и т.д.);
- экстрагенитальные, когда при оральном, анальном сексе или в результате прорыва гнойного абсцесса возбудитель проникает в ротовую полость, глотку, прямую кишку, мочевой пузырь и другие органы.
Также по признаку локализации дифференцируют гонорею нижних мочевыводящих путей (уретрит) и восходящую, когда воспалительный процесс затрагивает органы малого таза (цистит).
По клиническим разновидностям различаются следующие виды «женской» гонореи:
Гонорейный уретрит. Самая распространенная разновидность женской гонореи. Выраженные симптомы данной формы отсутствуют практически у половины женщин, а у остальных они схожи с признаками заболевания у мужчин. Основные жалобы связаны с болезненным мочеиспусканием.
- Вестибулит – гонококковое поражение вестибулярных желез, расположенных в области входа во влагалище.
- Бартолинит – полное или частичное инфицирование гонококками больших вестибулярных желез.
- Эндоцервицит – воспалительный процесс локализуется на слизистой оболочке шейки матки, часто сопровождается эрозией.
- Гонорейный вагинит (кольпит) – воспаление влагалищного эпителия. Встречается достаточно редко, в основном у женщин в период менопаузы и в период беременности.
- Гонорейный эндометрит – развивается при попадании гноя в полость матки, сопровождается сукровичными или гнойными выделениями и болями внизу живота.
- Гонококковый сальпингит и сальпингоофорит – воспалительный процесс в яичниках и фаллопиевых трубах, последствием которого часто становится образование спаек.
- Пельвиоперитонит. При попадании возбудителя гонореи на брюшину малого таза начинается активное воспаление с повышением температуры, сильной болью внизу живота и проблемами со стороны органов пищеварения.
Все клинические разновидности гонореи могут протекать как в острой, так и в хронической форме с периодическими обострениями или без выраженных симптомов патологии.
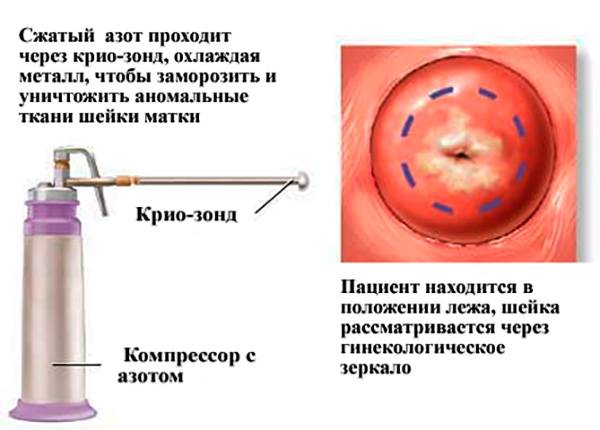
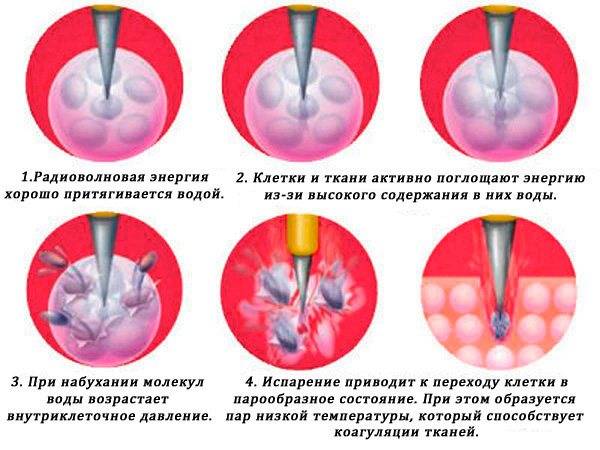
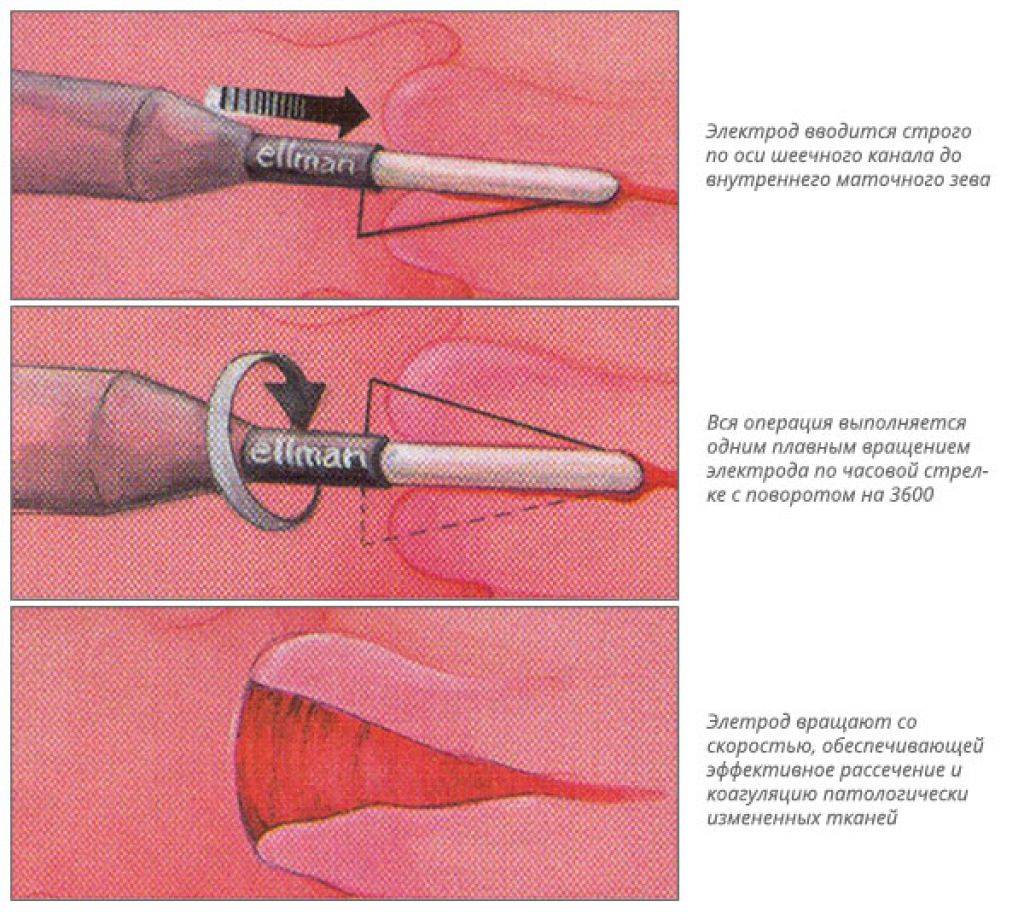
Какие методики прижигания применяются?
Самый распространенный и доступный способ лечения патологии — прижигание.Для прижигания могут применяться все вещества, способные вызвать неглубокий ожог пораженной патологией ткани при минимальном воздействии на окружающие нормальные ткани. В качестве физических ожоговых методов используют локально подводимый электрический ток, лазерный луч, химические реагенты и сильно охлажденный газ.При разнообразии воздействия цель общая — максимально точно нанести ожог на больное место, но без глубокого повреждения подлежащей ткани, что гарантирует быстрое и полноценное восстановление ткани слизистой оболочки шейки матки.
Вне зависимости от применяемого метода физического воздействия, до него обязательно проводится соскоб с патологически измененной поверхности клеточного субстрата для исследования на наличие злокачественных клеток. Обнаружение в соскобе со слизистой оболочки в месте эрозии злокачественных клеток становится абсолютным противопоказанием к прижиганию, таким способ рак лечить нельзя.Противопоказанием к процедуре становятся венерические и воспалительные заболевания органов малого таза до их полного излечения.
Диагностика
Диагностический алгоритм при подозрении на гонококковую инфекцию разработан давно и успешно применяется на практике.
Первый и обязательный этап диагностики – сбор анамнеза, внешний осмотр половых органов и исследование шейки матки при помощи гинекологического зеркала. К объективным признакам гонореи, которые врач может увидеть во время осмотра даже при отсутствии выраженных симптомов, относятся:
- отек и покраснение в области мочеиспускательного канала, закупорка желез;
- гнойные выделения с примесью слизи из уретры и влагалища;
- воспаление стенок влагалища;
- отечность и изъязвление цервикального канала;
- отек и гиперемия шейки матки и ряд других признаков гнойного воспаления слизистых оболочек.
После первичного осмотра врач назначает необходимые анализы и тесты.
- Диагностические мероприятия включают комплекс обязательных процедур:
- сбор анамнеза и осмотр половых органов ;
- бактериоскопия – анализ мазка для определения возбудителя;
- бакпосев – помещение биоматериала в специальную питательную среду.
Важно! В запущенных случаях при многократных курсах антибактериальной терапии для определения наличия в организме гонококков назначается провокационный тест: уретру или влагалище обрабатывают раствором азотнокислого серебра. Если инфекция не полностью побеждена в процессе лечения, после провокации гонококки выходят на слизистые оболочки мочеполового тракта и легко обнаруживаются в мазке
В современных лабораториях широко используется метод ПЦР-диагностики, позволяющий выделить из любого биоматериала ДНК возбудителя инфекции. ПЦР используется при наличии сомнений в наличии именно гонококка, поскольку эти бактерии очень чувствительны к воздействию внешней среды и легко меняют свои культуральные и морфологические признаки.
 Фото: freepik.com
Фото: freepik.com
Сдаем тест правильно
К проведению теста на гонорею следует правильно подготовиться:
- исключить половые контакты за 24 часа до исследования,
- не мочиться сразу перед исследованием,
- не принимать антибиотики как минимум 14 дней,
- не использовать вагинальные свечи и другие местные лекарства за 48 часов.
Сдавать анализ во время месячных нельзя.
Возможные причины появления
Выделяют несколько причин развития данной патологии. Среди них:
- Механические травмы (чаще всего возникают в результате родов, аборта, установки внутриматочной спирали).
- Воспалительный процессы в мочеполовой системе (например, при эндоцервиците).
- Гормональный дисбаланс (менструальные сбои, беременность, прием оральных контрацептивов).
- Патологические процессы в полости матки (разрушенные полипы, эндометриоз).
- Нарушения в работе иммунитета.
Также врачи отмечают взаимосвязь эрозии с другими факторами. Например, со злоупотреблением алкоголем, наследственной предрасположенностью, нарушениями сна и малоподвижным образом жизни.
Последствия халатности при наличии выделений желтого цвета
Если у женщины желтая слизь из влагалища является признаком заболевания, нужно пройти курс терапии. Игнорирование необходимости приема лекарственных препаратов, применение неэффективных медикаментов и самолечение – прямой путь к развитию негативных последствий. Не надо ждать, что болезнь отступит без лечения. Симптомы могут угаснуть, но это не говорит о выздоровлении. Просто недуг приобретет хроническую форму.
- частые рецидивы патологии;
- невозможность зачать ребенка;
- невынашивание беременности (самопроизвольные аборты);
- преждевременные роды;
- внематочная беременность и пр.
Помните, что вероятность появления онкологических новообразований у женщин возрастает в периоде менопаузы. Поэтому обязательно посещайте гинеколога 2 раза в год, даже если нет видимых признаков заболеваний. Достижения современной медицины позволяют обнаружить рак на начальных стадиях и выполнить эффективное лечение не только за границей, но и в России.
Симптомы постхолецистэктомического синдрома
По своей сути ПХЭС является следствием операции по резекции (удалению) желчного пузыря. Это значит, что после резекции у пациента могут проявиться неприятные симптомы, такие, как:
- диспепсия или нарушение нормальной деятельности желудка, проявляющееся в виде горечи во рту, тошноты, вздутия живота и расстройства кишечника;
- боль в правом подреберье с переходом в правую ключицу или плечо. Интенсивность боли может быть разной, от невыраженной ноющей до острой жгучей;
- общая слабость, бледность кожи (появляется на фоне плохого всасывания пищи и развивающегося витаминного дефицита).
При ПХЭС возможны и другие симптомы, обусловленные обострившимися болезнями:
- обострение холангита – воспаления желчных протоков – выражается в длительно сохраняющейся температуре в пределах 37,1—38,0 °C;
- Холестаз (застой желчи в ткани печени) может давать выраженную желтуху2.
Методы диагностики и лечения
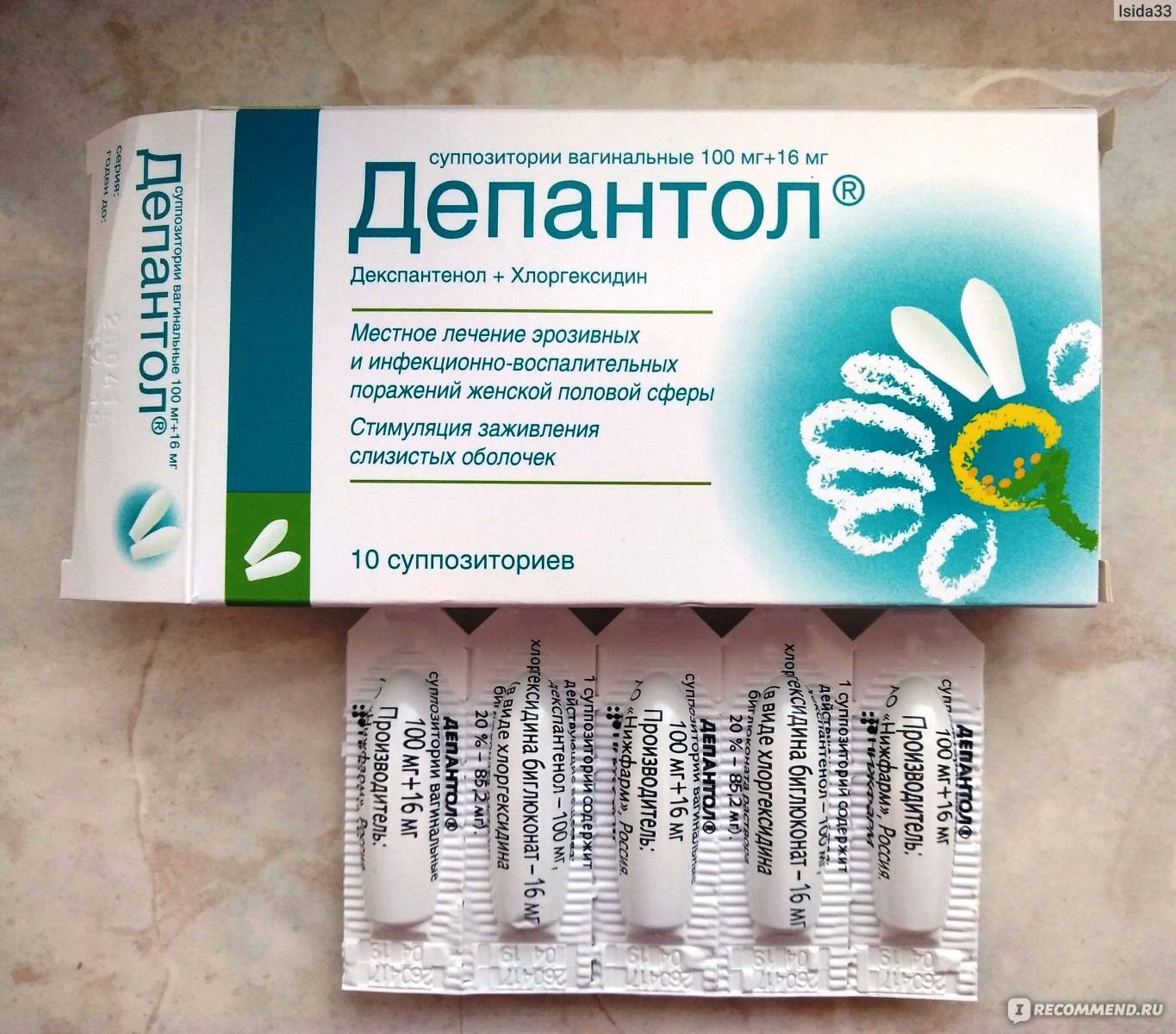
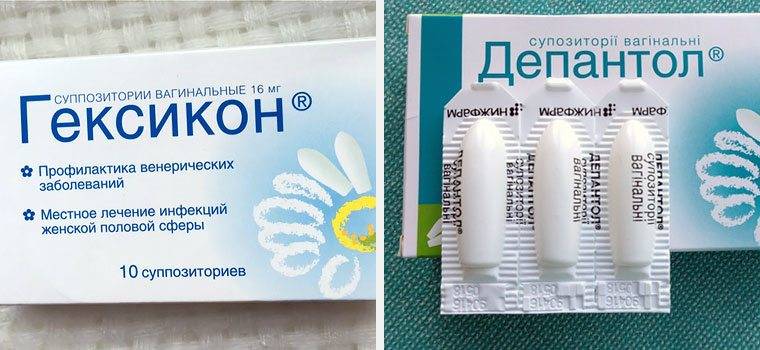
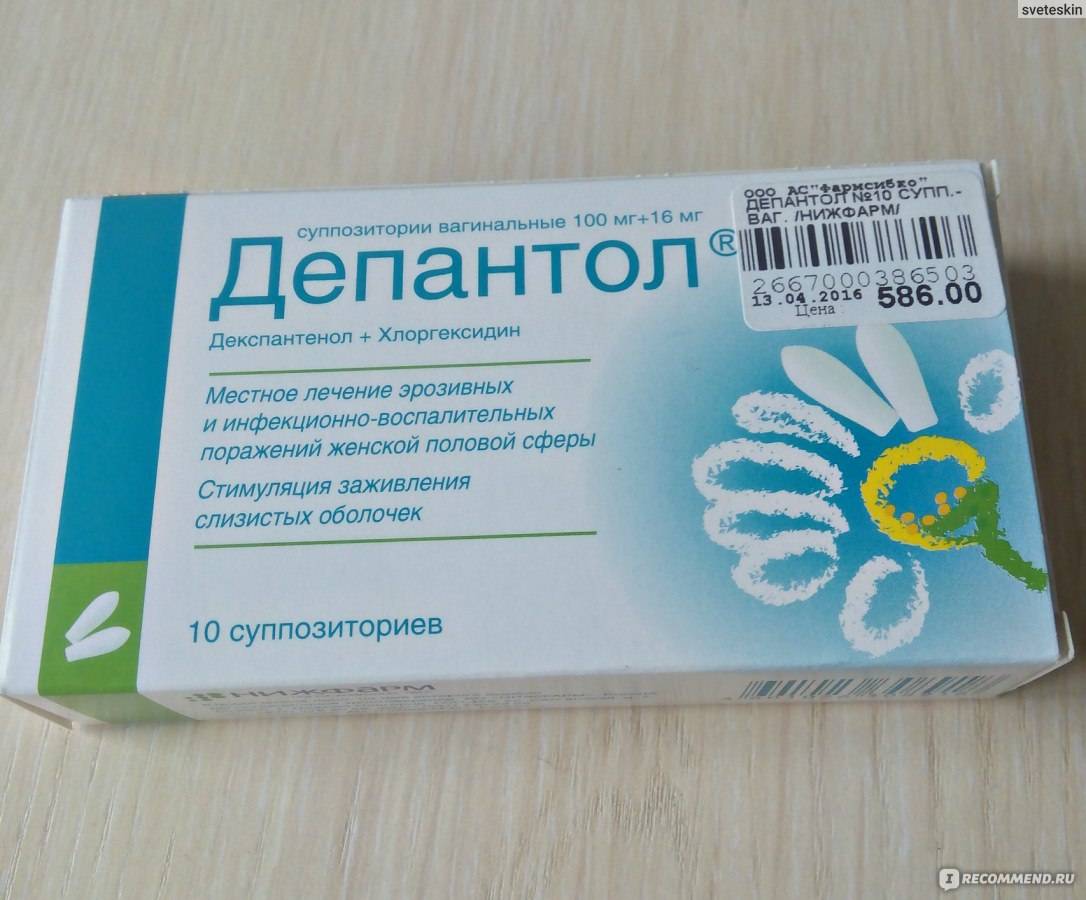
Для того чтобы определить, нужны ли свечи Депантол при лечении эрозии, следует пройти обследование. Диагноз ставится при осмотре шейки матки. Эрозивный дефект визуализируется в зеркалах. Однако для исключения других патологий, под которые может маскироваться эрозия, следует пройти дифференциальную диагностику.
Эрозия является доброкачественным дефектом шейки матки. Врождённая эктопия выглядит как округлое пятно без воспаления. Если такая эрозия не исчезла до определённого возраста, может присоединиться инфекция. В данном случае возникает необходимость использования медикаментозной терапии, например, свечей.
Истинная эрозия редко выявляется. Если рана была случайно диагностирована во время осмотра, лечение направлено на устранение воспаления и активизацию процессов заживления эпителия. Специалист может порекомендовать использование свечей Депантол.
Псевдоэрозия нуждается в прижигании после предварительной санации. Прижигание используется с целью разрушения патологического эпителия, после чего рана восстанавливается при помощи плоских многослойных клеток.
В гинекологии в настоящее время применяются следующие методы прижигания:
- диатермокоагуляция;
- химическая коагуляция;
- лазерная вапоризация;
- радиоволновая тактика.
Перед устранением дефекта методом прижигания необходимо пройти обследование:
- мазок на онкоцитологию;
- мазок на флору;
- бакпосев;
- кольпоскопию;
- диагностику инфекций методом ПЦР.
Обследование перед лечением проводится с целью выбора необходимой тактики, а также исключения заболеваний, которые могут быть противопоказанием к хирургическому вмешательству. Лечебная тактика зависит от результатов обследования и особенностей анамнеза пациенток.
Лечение3
Лечение эрозии шейки матки является обязательным, потому что оставление этого заболевания без внимания является причиной возникновения как доброкачественных, так и злокачественных образований. Также это может привести к развитию тяжелых форм заболевания. Своевременное комплексное лечение не только никоим образом не навредит женскому здоровью, но положительно повлияет на него в целом. Конечно, лечение должно быть индивидуальным.
Эффективным может быть и безоперационное лечение эрозии шейки матки, конкретный метод которого выбирается в зависимости от тяжести течения болезни, величины, структуры поражения и наличия сопутствующих заболеваний. В составе медикаментозного лечения эрозии пациенткам назначают противовоспалительные и гормональные препараты, а также антибактериальные и противовирусные средства, в том числе препараты местного действия. В качестве вспомогательной терапии обычно назначают направленные на повышение иммунитета и общеукрепляющие препараты. Если патология была выявлена на ранних сроках, ее можно полностью излечить и без использования хирургических методов.
Что чувствует женщина при воспалении в органах половой системы? Признаки воспаления
Признаки воспаления женских половых органов – этонаиболее частый повод обратиться к врачу
Патологические процессы в мочеполовой сфере у женщины имеют как наружные, так и внутренние проявления.
К наружным проявлениям воспаления можно отнести:
- Покраснение, отёк и зуд в области наружных половых органов
- Выделения из влагалища «необычного» цвета или с примесью крови, пенистые или творожистые выделения.
- Появление высыпаний, бородавок, пузырьков, раздражений
К внутренним проявлениям воспаления относятся:
- Болезненное мочеиспускание
- Отечность и припухлось в области промежности
- Боли во время менструации, изменившийся характер месячных
- Тянет низ живота, болит низ живота
- Постоянная или частая кратковременная боль в животе и пояснице
- Давление и тянущая боль внизу живота
- Учащенное, а также затруднённое и болезненное мочеиспускание
- Общее недомогание, характеризующееся повышенной температурой, нерегулярными менструациями, хронической усталостью. Также могут наблюдаться признаки со стороны желудочно-кишечного тракта (диарея, рвота)
- Боли и неприятные ощущения во время полового акта
Причины развития эрозии шейки матки
Заболевание не имеет возрастных ограничений и почти с одинаковой частотой встречается у девушек-подростков, нерожавших и рожавших женщин. Но все же есть факторы, которые способствуют развитию эрозии шейки матки:
- эндоцервицит– основная причина образования эрозии шейки матки, представляющая собой воспалительный процесс в тканях шейки матки, который провоцируется их поражением бактериями, вирусами и другими патогенными микроорганизмами;
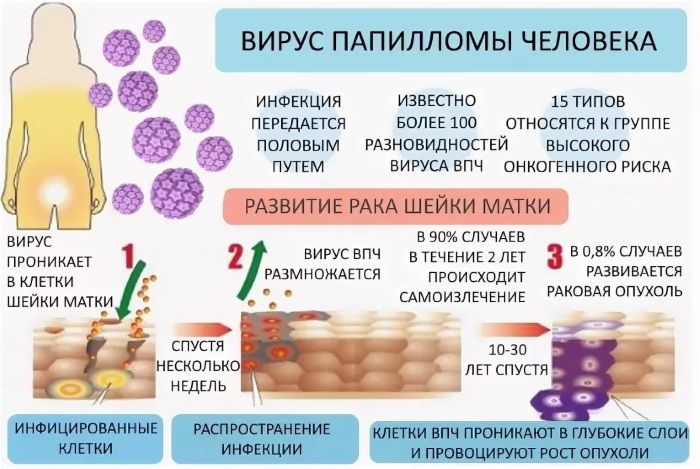
- вирус папилломы человека,особенно онкогенные типы (16, 18, 31,33, 35, 39, 51, 52, 56. 58, 59, 66,68);
- инфекционные заболевания половых органов (уреаплазмоз, хламидиоз, трихомониаз, гарднереллез) – провоцируют развитие воспалительного процесса, который может затрагивать шейку матки;
- гормональные нарушения – раннее или позднее начало менструации, прием неправильно подобранных гормональных контрацептивов, беременность, эндокринные заболевания;
- эктропион (часто является результатом нарушения целостности, разрывов тканей шейки матки при сложных естественных родах, а также при искусственном прерывании беременности) – представляет собой заболевание, сопровождающееся выворотом шейки матки;
- действия травматических факторов (грубый половой акт, использование предметов, не предназначенных для сексуальных игр и т. д.) – провоцируют механическое повреждение слизистой, что создает благоприятные условия для проникновения патогенных микроорганизмов и развития воспалительного процесса.

Одной из распространенных причин развития эрозии шейки матки является вирус папилломы человека (ВПЧ). Сегодня обнаружено несколько десятков видов ВПЧ, каждый из которых с разной вероятностью может провоцировать появление эрозии. Наиболее опасными считаются ВПЧ 16 и 18 типа. Именно при их обнаружении риски перехода эрозии шейки матки в рак считаются наиболее высокими.
К лечению эрозии шейки матки в нашей клинике существует особый подход: мы учитываем индивидуальные особенности каждой пациентки и используем собственные наработанные методики лечения. Есть 10 основных факторов, которые мы оцениваем:
- возраст женщины;
- количество родов и абортов в анамнезе;
- начало, продолжительность и характер половой жизни;
- наследственную предрасположенность;
- характер кровотока в малом тазу;
- образ жизни, наличие вредных привычек;
- сопутствующую экстрагенитальную патологию;
- аллергические реакции, в том числе на использующиеся лубриканты, спермициды, средства для личной гигиены и другие вещества;
- гормональный статус женщины;
- наличие очагов хронической инфекции.
Экспертное Мнение Врача
Если не учитывать хотя бы один из этих факторов в выборе тактики ведения пациентки, то снижаются шансы на успешное лечение эрозии шейки матки… “Сидячий образ жизни”, как часто мы сталкиваемся с этой фразой, но даже не представляем, насколько сильное влияние она оказывает на кровоток в малом тазу, а это, в свою очередь, влияет на женское здоровье в целом
Именно поэтому мы уделяем особое внимание данному фактору
Эрозия шейки маткиСтаж:
Симптомы2
Ситуация с эрозией шейки матки осложняется тем, что это заболевание не имеет ярко выраженных симптомов и в большинстве случаев вообще никак себя не проявляет. Но по ходу развития эрозии пациентки могут начать отмечать у себя:
- кровянистые, а иногда и гнойные выделения между менструациями, которые могут появляться, например, после сексуального акта.
- обильные влагалищные выделения с неприятным запахом.
- более длительные и обильные менструации.
- боли внизу живота во время мочеиспускания или полового акта.
Во время обследования пациентки гинеколог сначала проводит осмотр шейки матки в зеркалах. В результате на ее слизистой оболочке может обнаружиться дефект эпителия (эпителий – это клетки, которые покрывают влагалищную часть шейки матки и защищают ее) в виде ярко-красного пятна на фоне здоровых тканей, которое при контакте с гинекологическим инструментом будет кровоточить. В зависимости от видов эрозии будут присутствовать и другие внешние признаки заболевания.
Но в любом случае дополнительно еще производят кольпоскопию (исследование шейки матки и влагалища под увеличением) и исследование клеточного мазка с поверхности эрозии для исключения онкологических заболеваний. Осмотр шейки матки при помощи оптического прибора, увеличивающего изображение в 25-32 раза, абсолютно безболезнен. Указанные манипуляции дают возможность врачу поставить точный диагноз и назначить лечение. Помимо этого проводятся анализы на инфекции и вирусы, передаваемые половым путем, ВИЧ и гепатиты, берутся мазки на флору и т.д.1
Причины эрозии
Эрозивные изменения в области шейки матки у женщин в послеродовом периоде очень часто возникают под действием таких негативных факторов:
- Резкое снижение иммунного статуса, возникающее ещё в процессе вынашивания малыша;
- Перестройка гормонального фона, которая происходит в женском организме во время беременности и в процессе лактации;
- Травматическое повреждение тканей шейки матки, вызванное осложненными родами, а также перенесенными оперативными вмешательствами в послеродовом периоде;
- Наличие заболеваний, передающихся половым путем;
- Длительное местнораздражающее воздействие на эпителий маточной шейки. Это может происходить у женщин, которые неправильно используют вагинальные таблетки и суппозитории, а также злоупотребляют спринцеваниями;
- Несоблюдение правил гигиены женщины в послеродовом периоде. Если кормящая мама не придерживается определённых рекомендаций, то на фоне сниженного иммунитета у неё может развиться инфекционно-воспалительный процесс в органах мочеполовой системы.

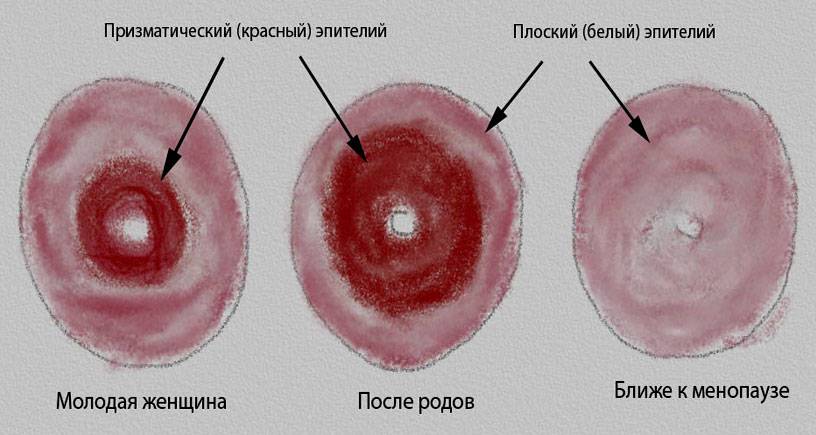
Виды эрозий шейки матки1
В гинекологии выделяется несколько видов эрозии шейки матки: истинная, псевдоэрозия и врожденная. Под истинным видом понимается именно то ярко-красное пятно, которое кровоточит при надавливании и обнаруживается при обычном гинекологическом осмотре. Такая эрозия опасна тем, что на пораженном месте может образоваться гной. Как правило, истинная эрозия продолжается около двух недель, потом покрывается соединительными тканями и перерастает в псевдоэрозию.
Псевдоэрозия шейки матки представляет собой округлый красный участок размером около 5 мм, поверх которого тоже может появляться гной, особенно если заболевание протекает уже долго, что чаще всего и происходит. Псевдоэрозия типична для девушек с повышенным уровнем женских гормонов в крови и может выходить за пределы канала шейки матки. Опасность псевдоэрозии заключается в том, что она может перерасти в злокачественное образование.
Иногда при осмотре девочек или подростков гинеколог может обнаружить, что смещен цилиндрический эпителий в шейке матки, а на кольпоскопии будет видно, что он окрашен в ярко-красный цвет. Это так называемая врожденная эрозия, которую не нужно лечить, так как она практически никогда не перерастает в онкологическое образование.
Лечение скудных месячных
Лечение гипоменореи зависит от причины, которая ее вызвала.
Если в возникновении скудных месячных причинными факторами явились гинекологические заболевания, то терапию осуществляет гинеколог. В случае туберкулезной инфекции лечение проводится врачом-фтизиатром. При эндокринных патологиях лечением занимается эндокринолог, при расстройствах психики рекомендуется совместное курирование больной гинекологом и психологом, по показаниям – психиатром.
Лечение гипоменореи продолжается не один месяц.
Рассечение внутриматочных синехий, сращения канала шейки матки и опорожнение гематометры производят путем гистероскопии или гистерорезектоскопии под наркозом. После хирургического этапа рассечения спаек обязательно следует этап гормональной терапии. Назначаются обычно комбинация из эстрогенов и гестагенов (не КОК). На фоне заместительной гормональной терапии нужно добиться роста нормального эндометрия.
При СПКЯ в схеме лечения присутствуют снижение веса, прием препаратов, улучшающих чувствительность к инсулину, коррекция гиперандрогении, оперативное пособие (выполнение насечек на яичниках, делающих возможным выход и овуляцию яйцеклеток). Оперативное лечение проводится при бесплодии и желании пациентки зачать.
В случае гиперпролактинемии проводится ее коррекция (препарат «бромкриптин», «достинекс»). При недостатке гормонов щитовидной железы они вводятся в организм с заместительной целью.
Заместительная терапия половыми гормонами проводится и при синдроме истощенных яичников и резистентных яичников. Без введения гормональных препаратов извне в организме женщины будет развиваться преждевременный климакс.
При хроническом аднексите и эндометрите назначаются антибиотики и противовоспалительные препараты, рассасывающая терапия и физиолечение. При хроническом эндометрите обычно всегда присутствует недостаточность эндометрия. Для того чтобы в дальнейшем женщина могла менструировать и вынашивать ребенка, после противовоспалительной терапии назначается реабилитация. Цель ее – улучшить кровоток в малом тазу, восстановить функциональный слой матки, предотвратить склеротические изменения в яичниках после воспаления. Женщине рекомендовано лазерное очищение крови, озонотерапия, стимуляция роста эндометрия с помощью применения гормональных препаратов и препаратов стволовых клеток.
При избытке или недостатке веса проводится его коррекция, назначаются витамины по фазам менструального цикла.