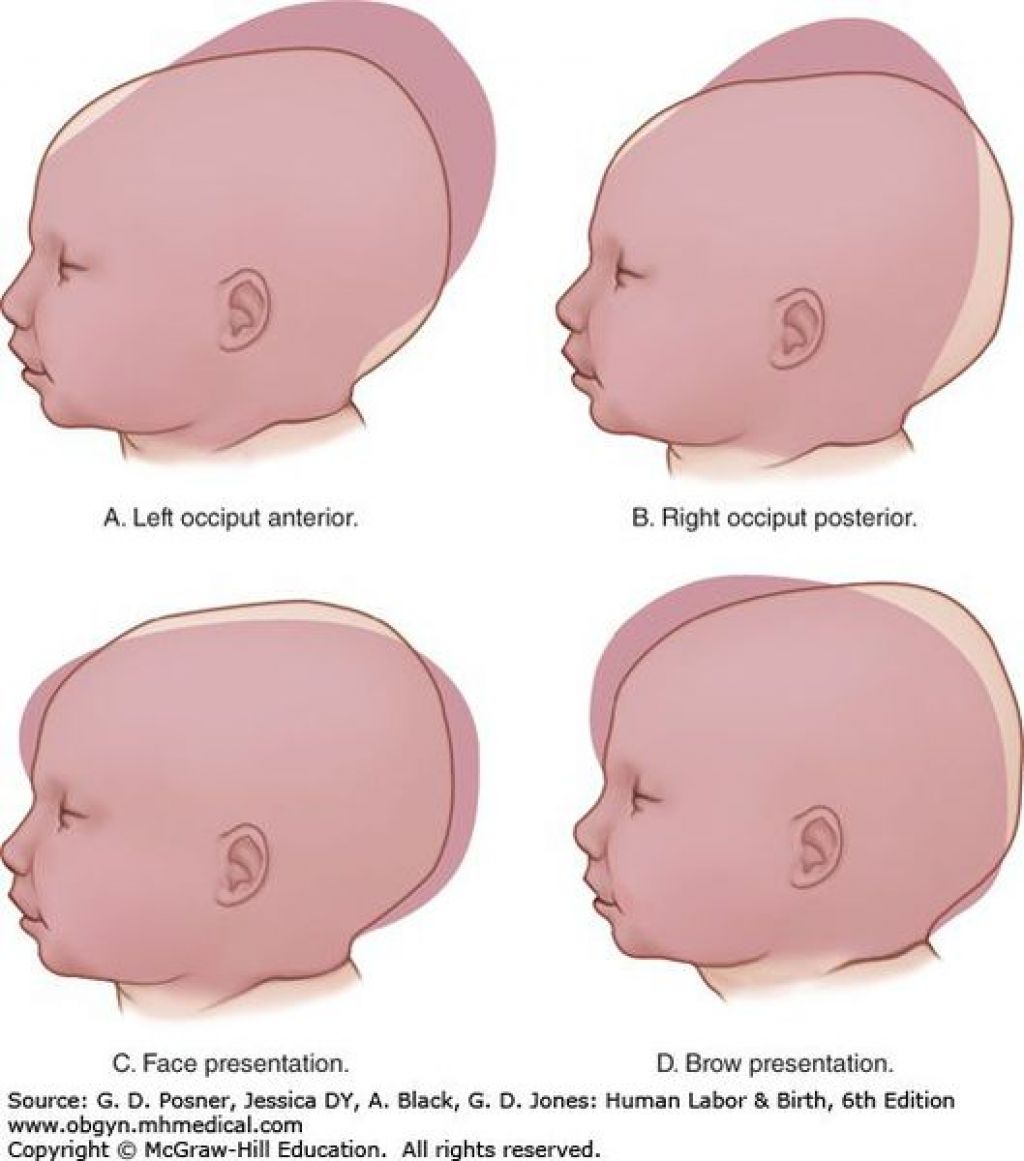
Виды родовых травм
Классификация патологии учитывает в первую очередь нарушение функциональности и локализацию травм.
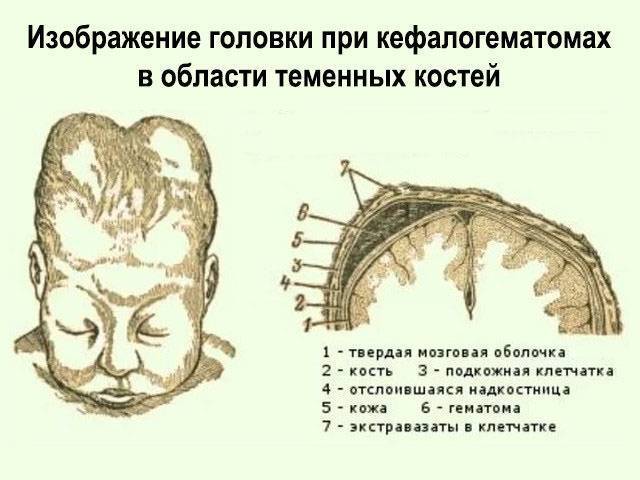
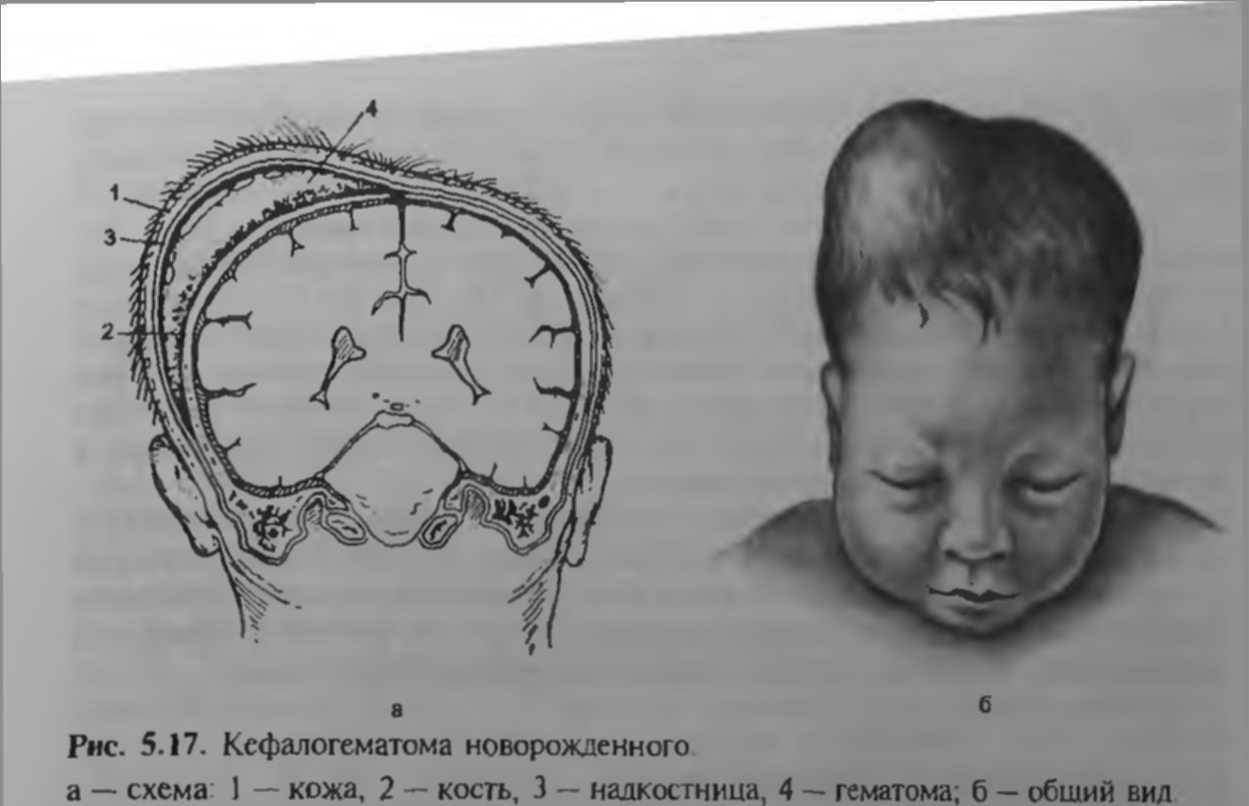
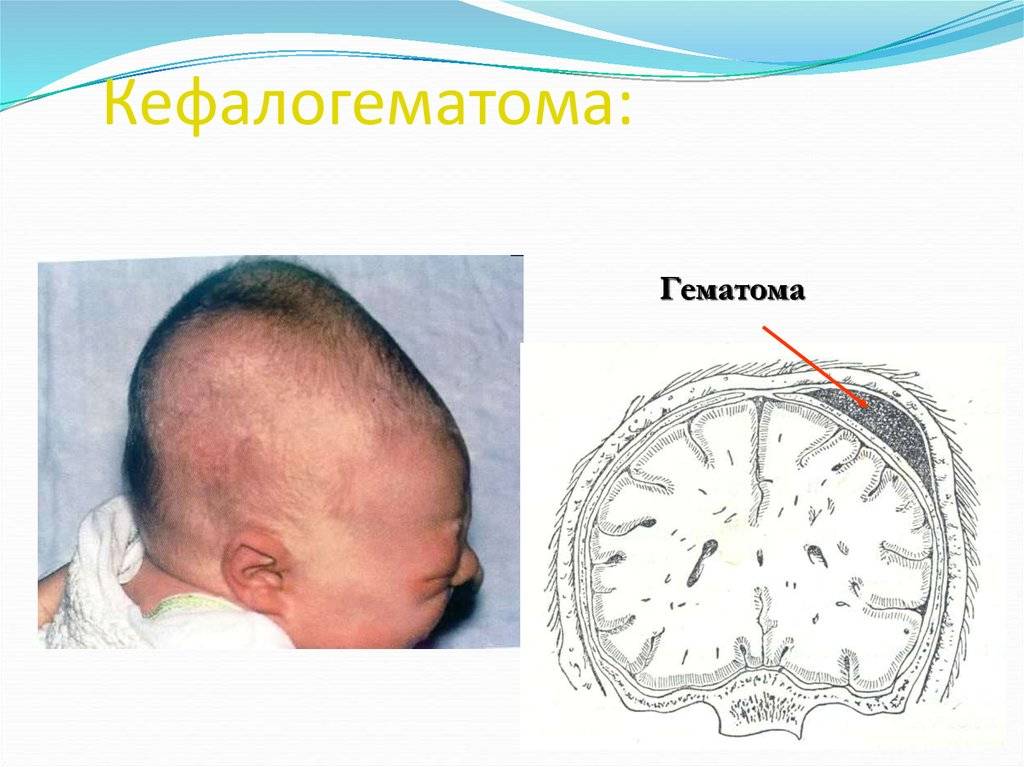
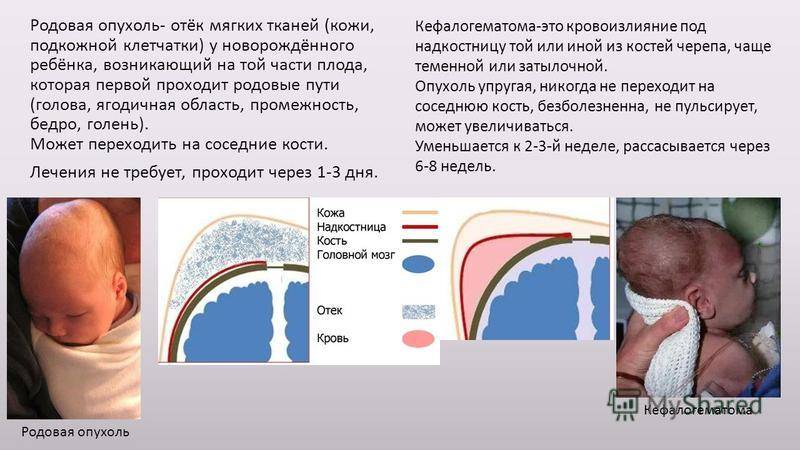
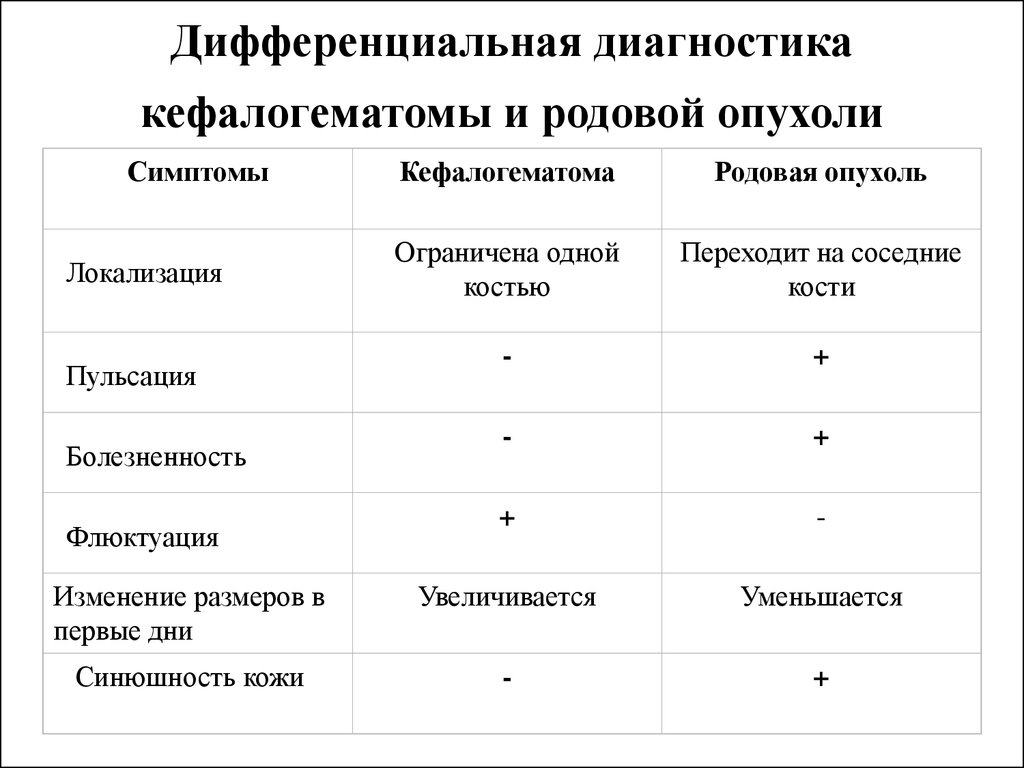
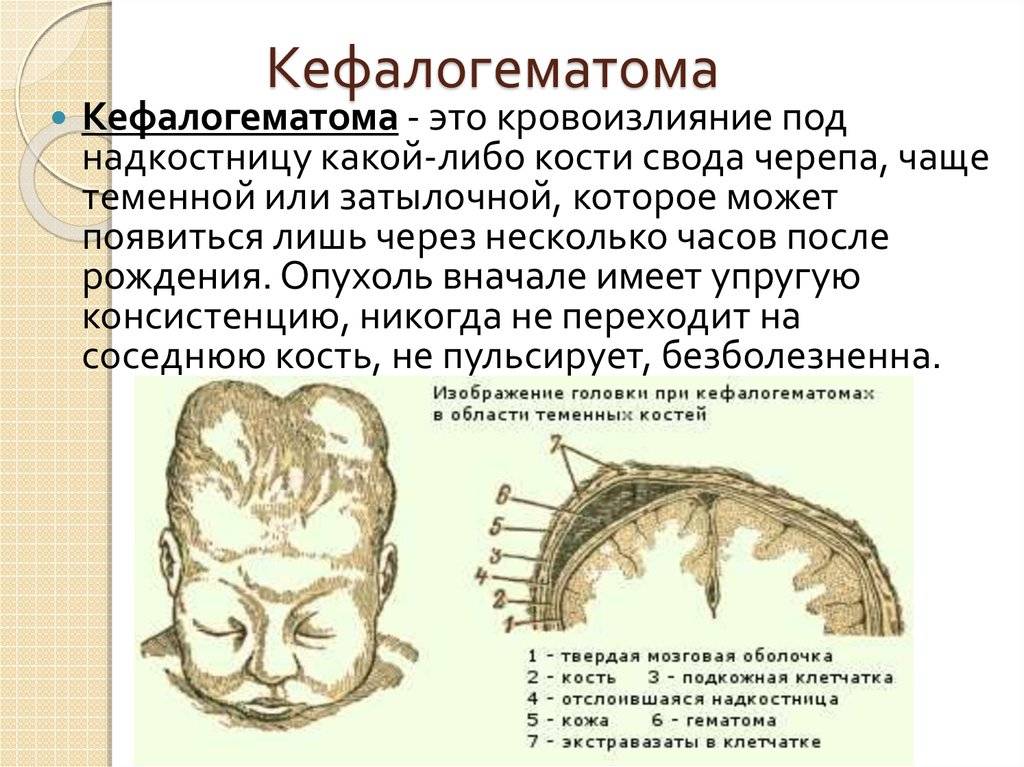
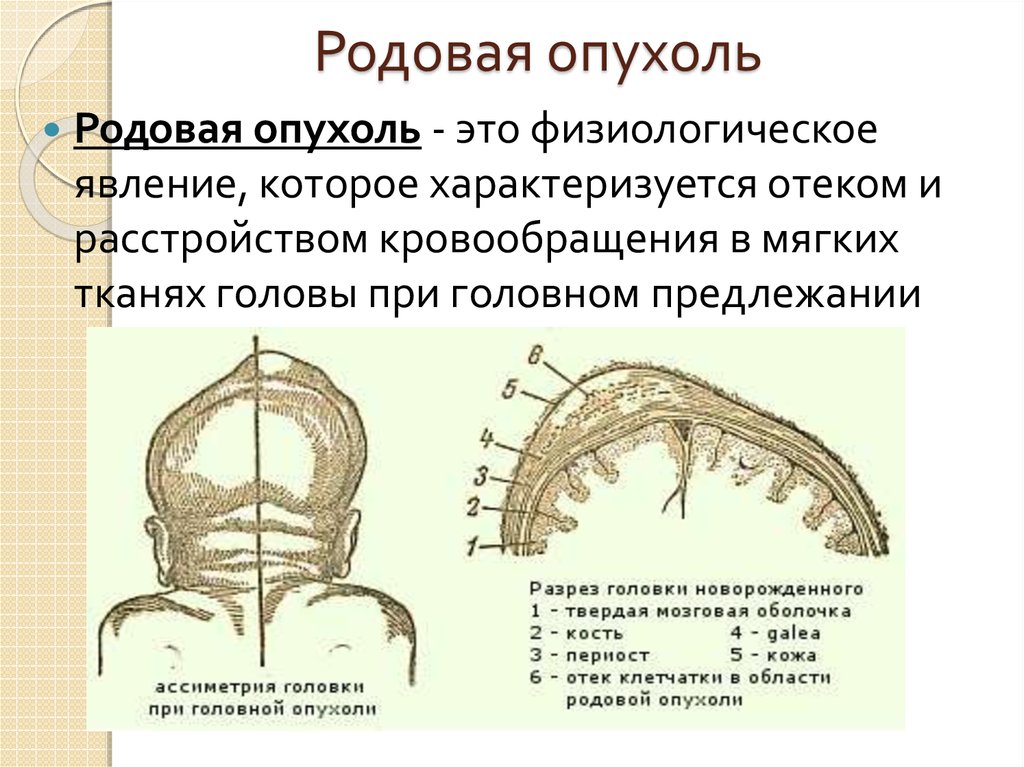
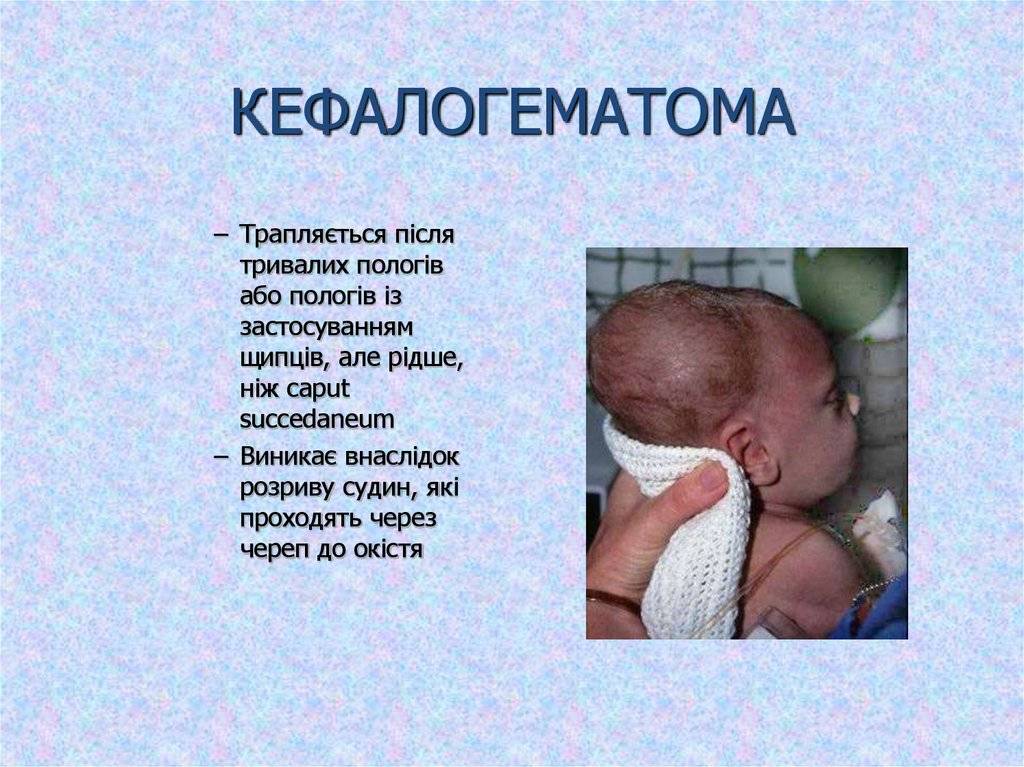
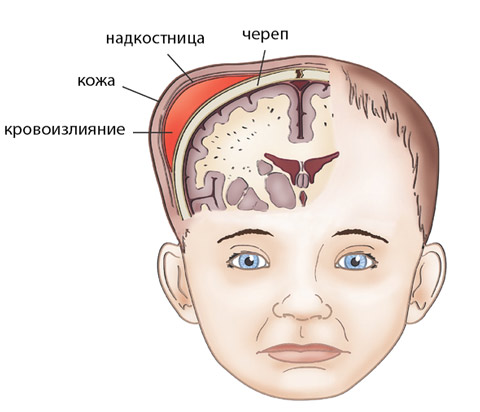
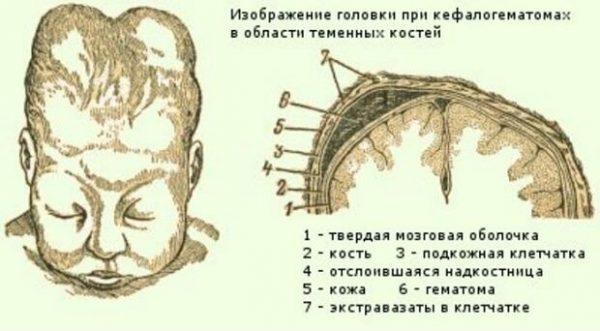
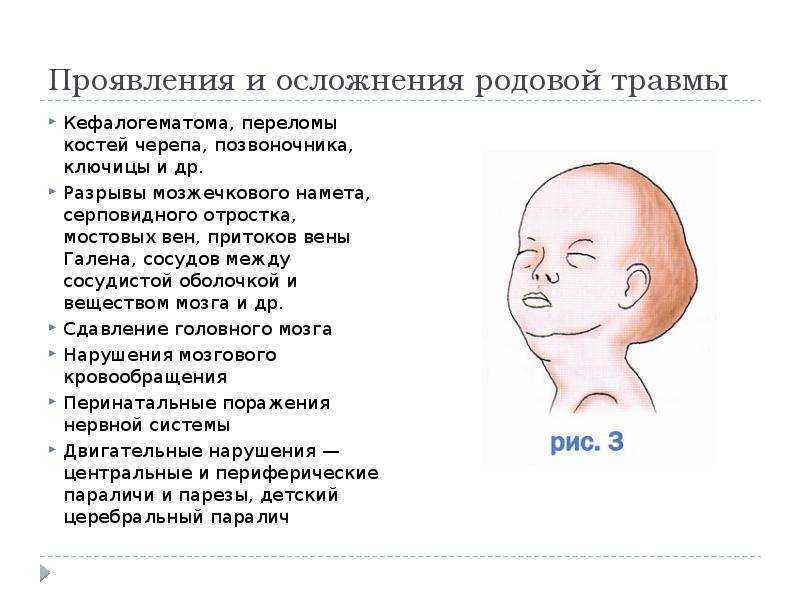
РТ мягких тканей. Сюда относятся нарушения целостности кожного покрова, включая подкожную клетчатку, мышечных тканей и опухолевые новообразования. Сюда же включается и образование гематомы между костью черепа и отслоенной от него надкостницей (кефалогематомы).
Костно-суставные РТ. Повреждения данной категории касаются в первую очередь переломов и трещин костей черепа, ключиц, бедер, плечевых костей, подвывиха суставов С1 (Атланта) и С2 (Аксиса), травматизма хрящевой ткани плечевой кости (эпифизеолиза) и проч.
РТ внутренних органов. Самыми распространенными являются кровоизлияния в селезенку и печень, а также надпочечники.
РТ нервной системы. Сюда относятся кровоизлияния в спинной мозг и его оболочки, внутричерепные кровоизлияния и повреждения периферической нервной системы, включая параличи плечевого сплетения, тотальный паралич, травму лицевого нерва и парез (повреждение двигательного пути нервной системы или периферического нерва) диафрагмы.
Причины родовой травмы
Механические причины возникновения РТ. Данная группа повреждений связана с использованием во время прохождения естественного процесса рождения ребенка вакуумного экстрактора, щипцов, отделением руками плаценты и ошибочной стимуляцией родовой деятельности. Вышеперечисленные радикальные способы родовспоможения отличаются рисками возникновения осложнений при последующей беременности. Это может выразиться в преждевременных родах или перенашивании плода, неправильном расположении ребенка в утробе матери и прочих аномальных ситуациях.
Гипостатические причины. Возникают в зависимости от индивидуальных показателей в области гинекологии. В частности, разрывы матки часто являются результатом хирургических вмешательств при предыдущих беременностях (например, аборт, кесарево сечение или операция по реконструкции и восстановлению матки). Данные манипуляции способствуют образованию рубцовой ткани на матке, из-за чего в итоге уменьшается сократительная способность миометрия (мышечной оболочка матки – средний слой стенки органа) в период родов.
К группе риска в первую очередь относятся женщины с аномальными отклонениями в развитии органов малого таза:
- недоразвитие (гипоплазия);
- двурогость матки;
- перегородка внутри матки;
- неподатливость (ригидность);
- заболевания во время беременности (очаги воспаления на слизистой влагалища, пузырный засос и т.п.).
Статистические данные, касающиеся разрывов шейки матки, влагалища и промежности во время родов, указывают на то, что первородящие женщины подвержены этому в большей степени (каждая пятая роженица). Разрывы матки встречаются значительно реже (около 0,05% от общего количества родов). Причиной РТ в данном случае является сложная беременность и/или низкая квалификация акушерского персонала.
Разрывы мягких тканей при родах встречаются, как правило, при следующих ситуациях:
- узкий таз роженицы;
- крупный плод;
- стремительные роды;
- использование акушерских щипцов;
- наличие очагов воспаления на органах малого таза.
Профилактика родовых травм
Значительно снизить риски возникновения РТ можно при тщательном слежении за собственным здоровьем
Важно своевременно устранять любые очаги воспаления в полости влагалища, которые являются серьезной причиной возникновения рисков повреждений во время родов
Кроме того, повысить эластичность мягких тканей промежности и вульвы, что исключит риски возникновения трещин и разрывов, можно путем регулярного массажа этой зоны. Причем начинать данные процедуры можно на любом сроке беременности
Однако важно это делать после приема теплого душа с использованием натуральных масел (оливковые, пшеничные и т.п.)
Проведение процедуры:
- нанесение масла на аногенитальную область;
- увлажненный маслом палец вводится на 3 см (не более) внутрь влагалища;
- произвести надавливание на стенку влагалища, смежную с прямой кишкой;
- повторять динамичные и равномерные движения в течение 5 минут.
Периодичность процедуры – 1 раз в 5 дней.
Важно понимать, что главная ответственность за сохранение здоровья новорожденного и женщины лежит на акушерском персонале. Квалифицированные специалисты-гинекологи, действуя в рамках методики «Защита промежности», помогут предотвратить многие негативные последствия и осложнения, связанные с разрывами мягких тканей в зоне промежности
Только комплексный подход при подготовке к родам и вовремя родового акта способны минимизировать риски возникновения РТ новорожденного и матери.
Что провоцирует / Причины Геморрагической болезни новорожденных:
Биологическая роль витамина К в организме заключается в том, что он активирует процессы гамма-карбоксилирования остатков глутаминовой кислоты в факторах свёртывания крови:
- антигемофильном глобулине В
- протромбине
- факторе Стюарта-Прауэра
Также он активирует процессы в протеинах С и S плазмы, которые принимают участие в противосвёртывающих механизмах. Если в организме дефицит витамина К, в печени формируются неактивные акарбокси-факторы II, VII, IX и X, которые не связывают кальций и не принимают активного участия в процессах свертывания крови.
Через плаценту витамин К проникает слабо. Среди факторов, способствующих появлению первичной нехватке витамина К у младенца, выделяют:
- прием беременной женщиной антикоагулянтов непрямого действия
- рождение ребенка недоношенным
- прием антибиотиков широкого спектра действия, противосудорожных препаратов беременной
- гепато- и энтеропатии
- гестозы
- дисбактериозы кишечника
У недоношенных детей снижен синтез полипептидных предшественников плазменных факторов (ПППФ) свёртывания крови в печени.
При вторичной геморрагической болезни нарушение синтеза ПППФ свёртывания крови становится результатом болезней печени, например, гепатита. Также нехватка витамина К может быть вызвана назначением антагонистов витамина К – кумарина и неодикумарина. У ребенка может быть низкий уровень в крови витамина К или повышенное содержание PIVKA.
Симптоматика патологии
Общее состояние малыша определяется отсутствием или наличием других нарушений — патология органов дыхания, гемолитическая желтуха и др., в то время как изолированные гематомы никак не влияют на состояние ребенка, представляя собой лишь косметический дефект, который вскоре может исчезнуть совсем.
Малыши с кефалогематомой и без другой патологии ведут себя так же, как и остальные младенцы, но могут быть более беспокойными, чутко реагируют на смену погоды и обстановку в доме. Возможно, это связано с общим тяжелым течением родов, большим стрессом для ребенка, перенесенной гипоксией.
В ряде случаев в первые несколько суток от момента формирования гематомы происходит нарастание объема крови из-за нехватки факторов свертывания, что является физиологичным для новорожденных, поэтому судить об окончательных размерах кефалогематомы не всегда возможно сразу же, как только врач ее обнаружит.
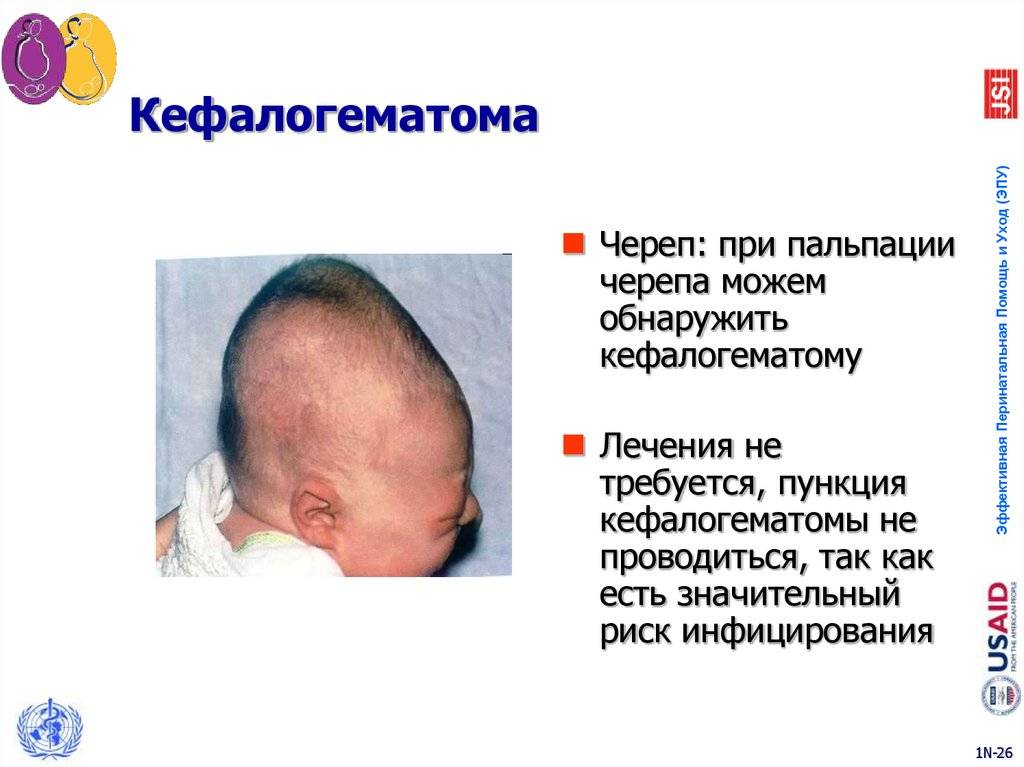
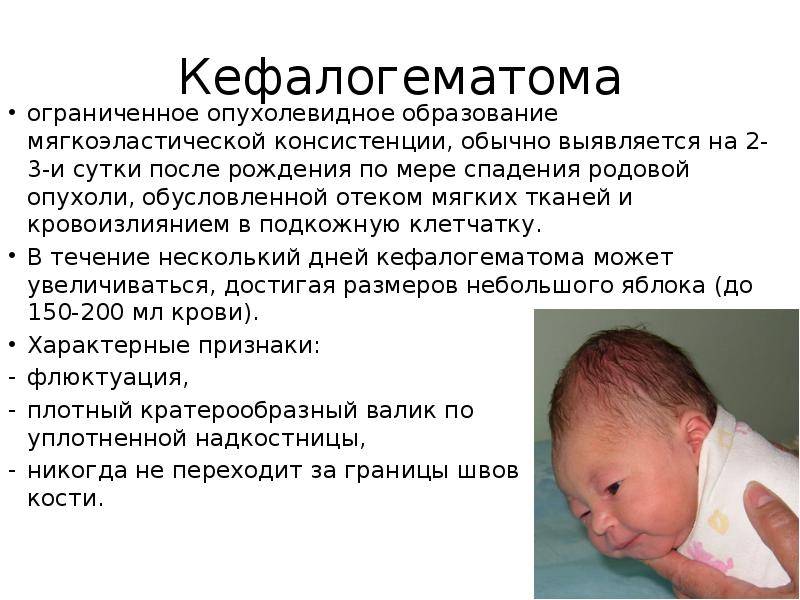
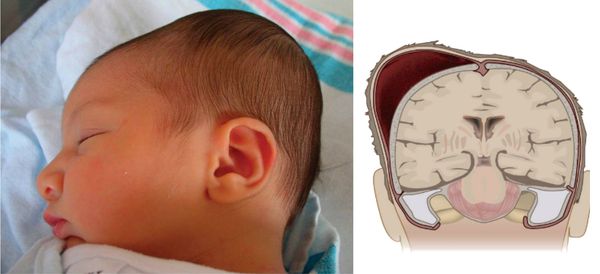
Внешне родовая кефалогематома представляет собой ограниченный участок выбухающей кожи с подкожным слоем, под которыми при прощупывании обнаруживается жидкостное содержимое. Крупные кровоизлияния придают черепу асимметричность, уменьшающуюся по мере рассасывания кровяных масс. Пальпация образования не доставляет малышу боли.
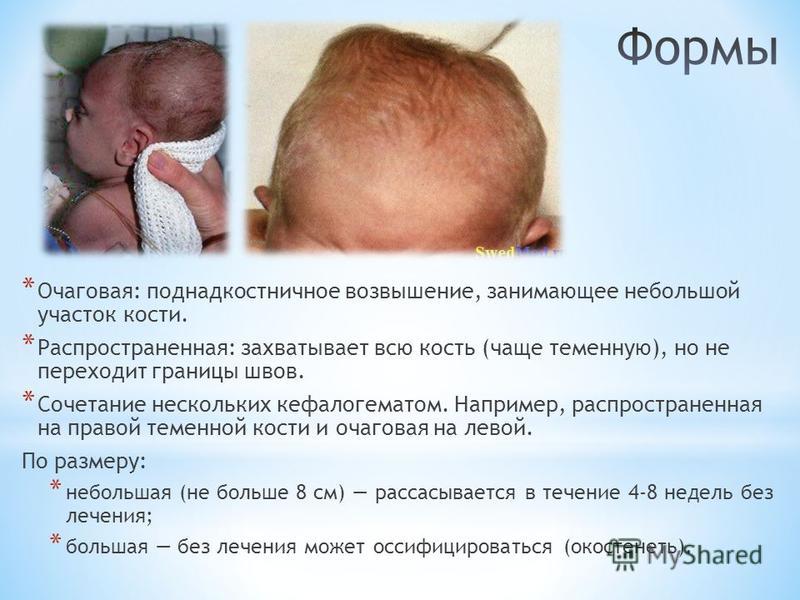
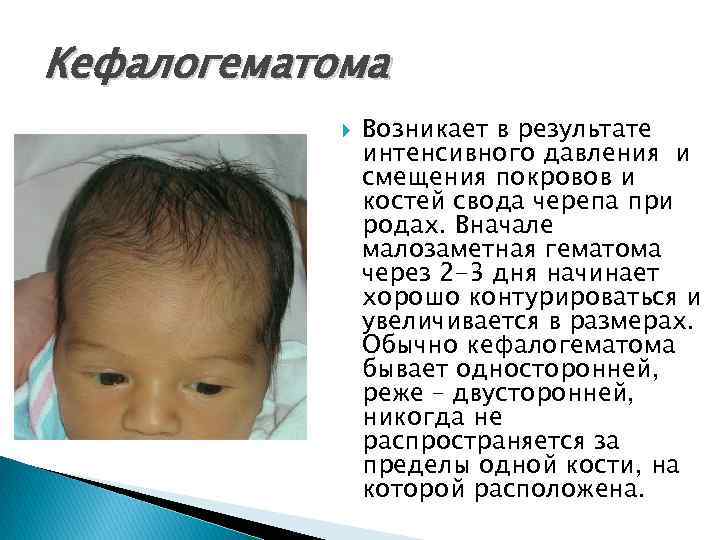
Кефалогематом может быть несколько, крупное кровоизлияние бывает многокамерным, располагаются они чаще в тех местах, которые наиболее плотно прижимались в процессе родов к стенкам родовых путей или испытывали максимальную механическую нагрузку. Если в процессе родов использовали вакуум-экстрактор, то кровоизлияние ожидаемо будет образовываться в месте наложения аппарата на головку рождающегося ребенка.
Поднадкостничные кровоизлияния вне зависимости от объема ограничены краями соответствующих костей и не выходят за их пределы благодаря наличию швов. Диаметр их достигает 5-7 см. В тяжелых и очень редких случаях гематомы могут образоваться сразу на нескольких костях, но это скорее исключение из правил и результат тяжелой родовой травмы.
В роддоме неонатолог или педиатр ежедневно осматривают головку малыша, контролируя размеры кефалогематомы и динамику ее регресса. Кровоизлияние имеет упругую консистенцию, по краям несколько уплотнено, при ощупывании врач замечает колебание жидкости внутри при отсутствии других пульсаций.
Маленькая кефалогематома у новорожденных (до 2-3 см) склонна к самостоятельному рассасыванию на протяжении первых одной-полутора недель, а спустя полтора-два месяца от нее не остается и следа. Крупные кровоизлияния диаметром восемь и боле сантиметров не способны к регрессу, поэтому ликвидируют их путем пункции.
Осложнения от кефалогематом встречаются не так часто, если малыш находится под постоянным врачебным наблюдением, однако среди них самыми вероятными считаются:
- Анемия из-за скопления определенного количества крови под надкостницей;
- Инфицирование и нагноение;
- Гемолитическая желтуха вследствие распада эритроцитов внутри гематомы и попадания билирубина в кровоток (если у малыша есть признаки физиологической желтухи, то они могут стать более выраженными);
- Петрификация — отложение солей кальция с обызвествлением надкостницы и мягких тканей в зоне бывшей гематомы.
Признаки анемии у новорожденного возникают при значительной потере крови или гемолизе, при этом у новорожденного отмечается бледность кожи, ускорение сердечного ритма и дыхания.
При присоединении бактериальной микрофлоры (бета-гемолитический стрептококк и др.) появляются специфические признаки воспалительного процесса — лихорадка, ухудшение состояния малыша, покраснение и набухание гематомы, повышение температуры кожи над очагом воспаления, тахикардия, характерные признаки в анализе крови и т. д.
Петрификация, или обызвествление, — это одно из относительно безобидных последствий кефалогематомы, которое заключается в отложении солей кальция в надкостницу и мягкие ткани в области кровоизлияния. Само по себе оно не нарушает самочувствия ребенка и его развития, однако может составлять значительный косметический дефект, приводя к деформации черепа и его асимметрии. По желанию пациента и родителей возможна операция по удалению окостеневшей надкостницы для коррекции формы черепа.
Оказание медицинской помощи
Пациенты (и родители, имеющие больных детей), у которых наблюдаются тревожные симптомы ГГС, не должны заниматься самодеятельностью и пытаться в домашних условиях справиться с заболеванием.
Чтобы предотвратить серьезные осложнения и печальные последствия, такой категории больных необходима своевременная медицинская помощь и комплексная терапия.
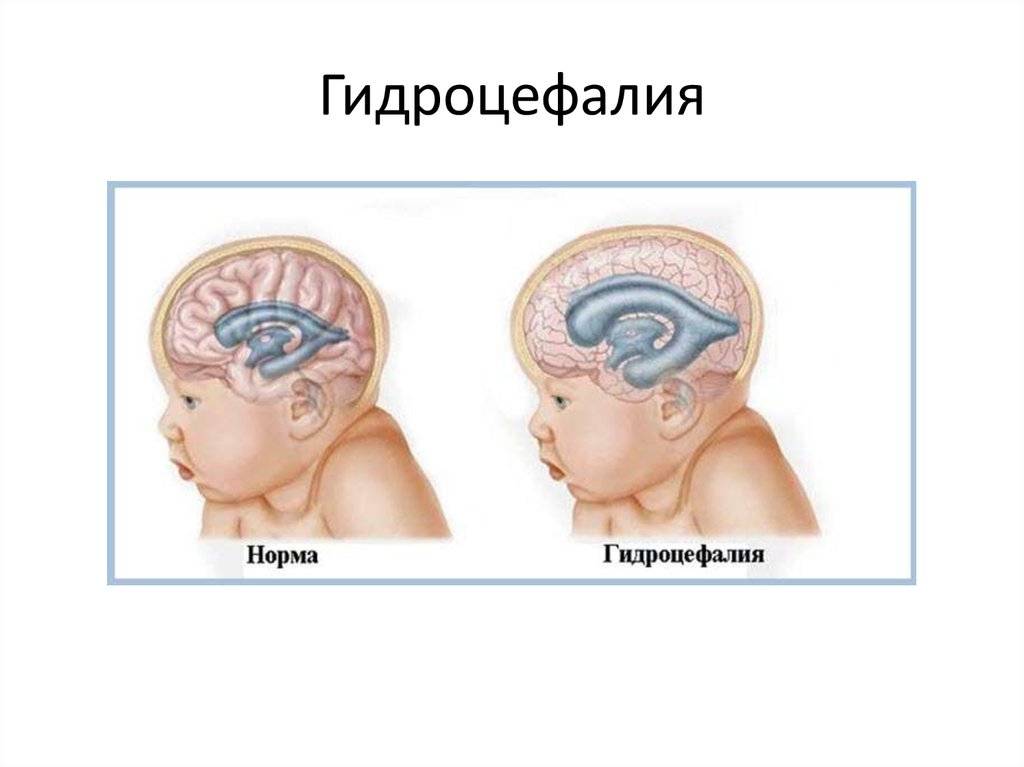
Лечением гидроцефального синдрома занимаются узкопрофильные специалисты неврологических центров. Как правило, больных ведут нейрохирурги и неврологи, часто привлекающие к этому процессу офтальмологов. Курс лечения такой патологии разрабатывается в индивидуальном порядке для новорожденных, взрослых и детей.
Лечение гипертензионно-гидроцефального синдрома у детей, не достигших 6-и месячного возраста может проводится в домашних условиях.
Регулярно таких пациентов посещает педиатр и патронажная сестра. В определенные дни маленького пациента доставляют в медицинское учреждение для проведения осмотра и комплекса диагностических мероприятий. Терапия данной патологии помимо лечебного массажа предусматривает прием медицинских препаратов:
- мочегонного для выведения лишней жидкости и уменьшения продукции ликвора, например, Диакарба;
- седативного, например, Тазепама или Диазепама;
- ноотропов (препараты этой группы улучшают кровоснабжения головного мозга), Аспаркама, Актовегина, Пирацетама;
- антибиотиков (если обнаружится инфекционное или вирусное поражение головного мозга);
- сосудистых препаратов, таких как Циннаризин или Кавинтон;
- венотоников, необходимых при нарушении кровообращения в головном мозге (Детралекс);
- противоопухолевых препаратов, если причиной синдрома стали новообразования;
- лекарственных средств, которые улучшают метаболизм нейронов (Сермион, Церебролизин, Фезам).
Параллельно медикаментозной терапии пациентам рекомендуется пройти курс физиотерапевтических мероприятий. При нарушении развития назначаются коррекционные занятия. Детям запрещается смотреть телевизор, слушать музыку, читать, сидеть за компьютером, изнурять организм физическими нагрузками.
При лечении детей старшей возрастной группы и взрослых пациентов врачи в первую очередь стремятся определить причину развития этой патологии. При механическом воздействии на головной мозг или при появлении новообразований проводится хирургическое вмешательство.
Если причиной синдрома стала нейроинфекция, врачи назначают антибактериальное или противовирусное лечение.
Геморрагический инсульт – уход за больным
Для борьбы с пролежнями пациентов постоянно переворачивают, протирая кожу камфорным спиртом. Эффективно применение противопролежневых матрасов, подкладывание под пятки мешочков наполненных песком и перчаток с водой. Под спину и колени больного кладут валики.
Важно ухаживать за слизистой глаз, ведь из-за пареза глазные щели больного полуоткрыты. Для предупреждения кератитов больным закапывают р-р альбуцида, искусственную слезу
На глаза можно класть салфетки, смоченные физраствором. При воспалении закладывают за веки мазь «Актовегин».Для обработки слизистой рта используют мирамистин, губы смазывают глицериновым раствором буры.
Питание больных с геморрагическим инсультом проводят через зонд. Протертую пищу вводят шприцем Жане. Для этого еда должна быть тщательно перемолота в жидкое или полужидкое состояние. Существуют специальные смеси для парентерального питания, вводимые в вену (Кабивен, Нутризон-энергия, Диазон).
Как только больной начинает самостоятельно глотать, его кормят с ложечки. Для этого применяются мясное, фруктовое, овощное пюре и другая пища, которую не нужно пережевывать. Можно использовать детское питание. Для улучшения вкуса, пюре присаливают, добавляя мелко размолотую зелень – петрушку, укроп, кинзу.
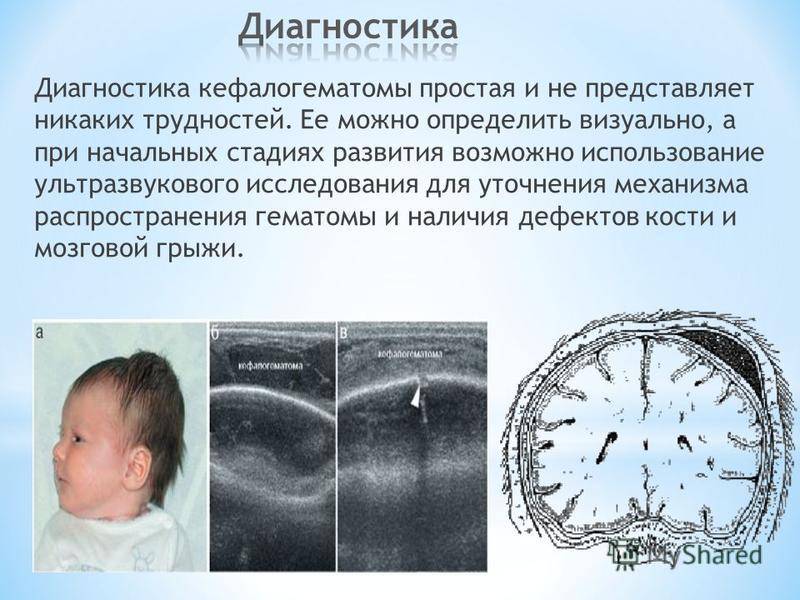
Диагностика

При осмотре головы новорождённого при наличии кефалогематомы в 99% случаев устанавливается данный диагноз без дополнительного исследования.
Дополнительные методы:
- компьютерная томография (если есть подозрение на повреждение тканей головного мозга);
- УЗИ (производится для определения точных размеров кефалогематомы, а также для исключения мозговой грыжи и дефекта кости);
- нейросонография или транскраниальная ультрасонография (позволяет определить очаги повреждения в головном мозге);
- рентгенография (позволяет исключить или подтвердить целостность костей черепа, определяет отслойку надкостницы в пределах одной кости);
- лабораторные тесты малоинформативны.
Что такое Кровоизлияние в мозг при родовой травме –
Родовая травма новорождённых – патологическое состояние, развившееся во время родов и характеризующееся повреждениями тканей и органов ребенка, сопровождающимися, как правило, расстройством их функций. Внутричерепные кровоизлияния возникают вследствие повреждения сосудов головного мозга или в результате разрыва сосудов твердой мозговой оболочки. Различают 4 основных типа внутричерепных кровоизлияний у новорожденных: субдуральные, первичные субарахноидальные, интра- и перивентрикулярные, внутримозжечковые. В их патогенезе основную роль играют травма и гипоксия. Различные типы внутричерепных кровоизлияний, как и основные патогенетические механизмы их развития, могут сочетаться у одного ребенка, но в клиническом симптомокомплексе всегда доминирует один из них и клиническая симптоматика зависит, соответственно, не только от нарушения мозгового кровообращения, но и от его локализации, а также от степени тяжести механического повреждения головного мозга. Частота внутричерепных кровоизлияния очень варьирует. Среди доношенных она сосгавляет 1:1000, у недоношенных с массой тела менее 1500 г доходит до 50%.
Другие заболевания из группы Беременность, роды и послеродовой период:
| Акушерский перитонит в послеродовой период |
| Анемия беременных |
| Аутоиммунный тиреоидит при беременности |
| Быстрые и стремительные роды |
| Ведение беременности и родов при наличии рубца на матке |
| Ветряная оспа и опоясывающий герпес у беременных |
| ВИЧ-инфекция у беременных |
| Внематочная беременность |
| Вторичная слабость родовой деятельности |
| Вторичный гиперкортицизм (болезнь Иценко-Кушинга) у беременных |
| Генитальный герпес у беременных |
| Гепатит D у беременных |
| Гепатит G у беременных |
| Гепатит А у беременных |
| Гепатит В у беременных |
| Гепатит Е у беременных |
| Гепатит С у беременных |
| Гипокортицизм у беременных |
| Гипотиреоз при беременности |
| Глубокий флеботромбоз при беременности |
| Дискоординация родовой деятельности (гипертоническая дисфункция, некоординированные схватки) |
| Дисфункция коры надпочечников (адреногенитальный синдром) и беременность |
| Злокачественные опухоли молочной железы при беременности |
| Инфекции, вызванные стрептококками группы А у беременных |
| Инфекции, вызванные стрептококками группы В у беременных |
| Йоддефицитные заболевания при беременности |
| Кандидоз у беременных |
| Кесарево сечение |
| Краснуха у беременных |
| Криминальный аборт |
| Кровоизлияние в мозг при родовой травме |
| Кровотечения в последовом и раннем послеродовом периодах |
| Лактационный мастит в послеродовый период |
| Лейкозы при беременности |
| Лимфогранулематоз при беременности |
| Меланома кожи при беременности |
| Микоплазменная инфекция у беременных |
| Миома матки при беременности |
| Невынашивание беременности |
| Неразвивающаяся беременность |
| Несостоявшийся выкидыш |
| Отек Квинке (fcedema Quincke) |
| Парвовирусная инфекция у беременных |
| Парез диафрагмы (синдром Кофферата) |
| Парез лицевого нерва при родах |
| Патологический прелиминарный период |
| Первичная слабость родовой деятельности |
| Первичный альдостеронизм при беременности |
| Первичный гиперкортицизм у беременных |
| Перелом костей при родовой травме |
| Перенашивание беременности. Запоздалые роды |
| Повреждение грудиноключично-сосцевидной мышцы при родовой травме |
| Послеродовой аднексит |
| Послеродовой параметрит |
| Послеродовой тиреоидит |
| Послеродовой эндометрит |
| Предлежание плаценты |
| Предлежание плаценты |
| Преждевременная отслойка нормально расположенной плаценты |
| Пузырный занос |
| Разрывы матки при беременности |
| Рак тела матки при беременности |
| Рак шейки матки при беременности |
| Рак щитовидной железы при беременности |
| Раневая инфекция в послеродовой период |
| Родовая травма внутренних органов |
| Родовая травма центральной нервной системы |
| Родовые травмы головы |
| Самопроизвольный аборт |
| Сахарный диабет при беременности |
| Сепсис в послеродовой период |
| Септический шок в послеродовой период |
| Синдром диссеминированного внутрисосудистого свертывания крови при беременности |
| Тазовые предлежания плода |
| Тиреотоксикоз беременных |
| Токсоплазмоз у беременных |
| Травма периферической нервной системы при родах |
| Травма спинного мозга в родах |
| Трихомоноз у беременных |
| Тромбофлебит поверхностных вен при беременности |
| Тромбофлебит вен матки, таза и яичников при беременности |
| Тромбофлебит правой яичниковой вены при беременности |
| Трофобластическая болезнь |
| Узкий таз |
| Узловой зоб при беременности |
| Урогенитальный хламидиоз у беременных |
| Феохромоцитома при беременность |
| Функционально (клинически) узкий таз |
| Цитомегаловирусная инфекция у беременных |
Хирургическая операция и госпитализация
Имплантация шунтирующей системы проводится нейрохирургом в стерильных условиях операционной. При подготовке к операции волосы сбривают для достижения максимальных условий чистоты. Операция проходит под общим наркозом, как правило, не очень длительное время. Нейрохирург высверливает небольшое отверстие в кости черепа, затем производит небольшой разрез в твердой оболочке головного мозга, защищающей мозг, и вводит вентрикулярный катетер в боковой желудочек. Для имплантации остальной части шунтирующей системы делаются еще один разрез и подкожно проводится тоннель для имплантации перитонеального или кардиального катетера. Конец катетера аккуратно вводят либо в брюшную полость, либо в шейную вену, идущую к желудочку сердца. Катетеры соединяются с клапаном с помощью коннекторов на самом клапане. Все детали шунта, таким образом, соединены в единую дренирующую систему. По окончании операции небольшие стерильные повязки накладываются на каждый надрез.
Сразу после операции больного отвозят в послеоперационное отделение. Пациент здесь находится от 1 часа до 1 суток под внимательным наблюдением, затем его переводят в палату. Большинство пациентов выписывают через 7-10 суток после клинической реабилитации.
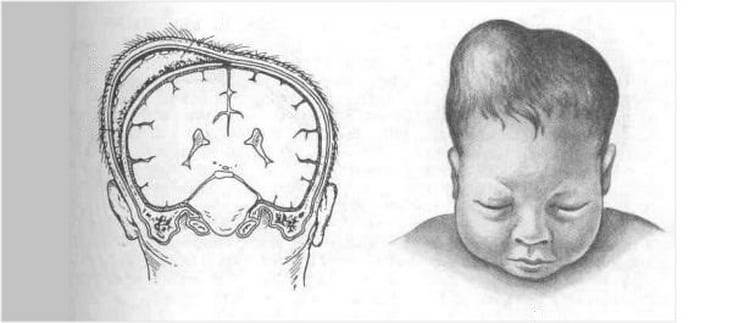
Причины возникновения
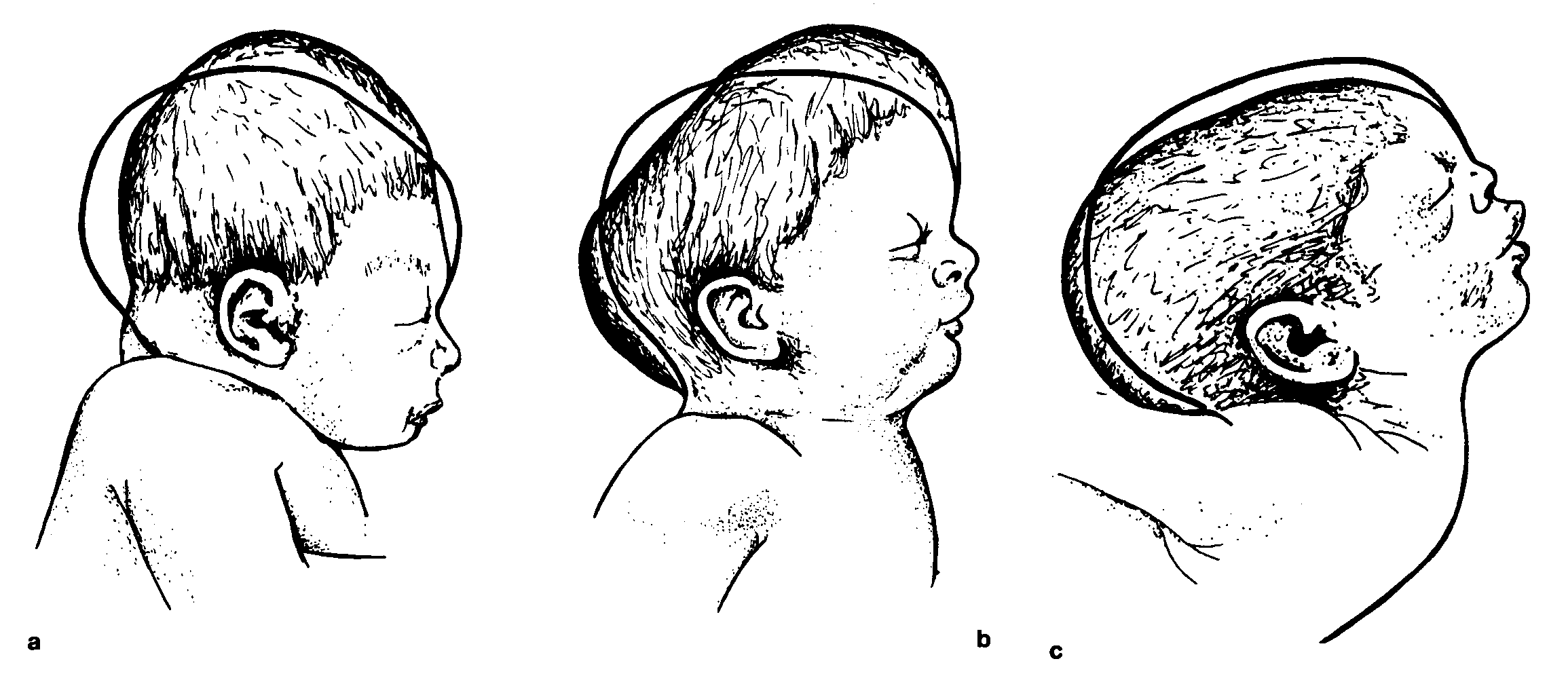
- Послеродовые – постоянное положение с упором на кости черепа (преимущественно лежа на спине) либо преждевременное сращение швов черепа.
- Внутриутробные – в большинстве случаев вызванные анатомическим положением в процессе вынашивания – при двуплодной беременности и/или прижимании плода к ребрам матери, большом размере плода либо аномалиях матки, преждевременном опущении при родах.
- Патологические состояния – тортиколлис, или кривошея – укорочение мышц шеи с одной стороны, другие нервно-мышечные заболевания.
Раньше заболевание диагностировали реже – из-за того, что педиатры рекомендовали выкладывать новорожденных на бок. На сегодня доказано, что такое положение повышает риск возникновения синдрома внезапной детской смерти во сне, поэтому с 1992 года на время сна детей рекомендуют выкладывать на спину, что становится частой причиной деформации еще до конца не сформированных костей черепа.
Лечение кефалогематомы
К сожалению, в этом вопросе нет единого мнения среди докторов. Лечение кефалогематомы у новорожденного с одинаковым успехом можно выполнять двумя методами – консервативным и оперативным.
Консервативный
Способ используется для небольших кровоизлияний – до 50-70 мл. В этом случае, следует подождать, когда кефалогематома рассосется самостоятельно. В среднем, процесс занимает 1,5-2 месяца. Ускорить рассасывание можно с помощью Троксерутина (синоним Троксевазин) в форме мази – препарат увеличивает тонус сосудов и препятствует «просачиванию» плазмы и клеток через их стенки. Лекарство разрешено применять детям с младенчества, нанося 2% гель на область гематомы не более 2-х раз в день и втирая его в кожу головы.
У части пациентов этот метод неэффективен, из-за особенностей их организма – вместо самопроизвольного рассасывания через какое-то время наступает организация гематома (рост соединительной ткани).
Хирургический
Пункция кефалогематомы у новорожденных является единственным оперативным методом лечения. Оптимально использовать его не позднее 7-ми дней, от появления кровоизлияния. После первой недели возможно начало роста соединительной ткани, поэтому выполнение пункции считается нецелесообразным.
Как правило, хирургический метод используют только при больших кефалогематомах – более 100 мл в объеме. Пункция выполняется за 5-10 минут, после чего ребенок вместе с мамой отправляется домой. Место укола иглы смазывают антисептическим раствором и накладывают повязку на несколько дней.
Лечение кефалогематомы при болезнях крови
Если родители или их родственники страдали от таких заболеваний крови, как гемофилия типов А и Б, болезни фон Виллебранда или другого нарушения свертывания крови, необходимо проверить ребенка на наличие этих патологий. Следует отметить, что гемофилией А и Б болеют, в основном только мальчики. Количество девочек с этими патологиями крайне мало. Заболевание Виллебранда не зависит от пола.
При обнаружении одной из этих болезней, ребенку с рождения назначают заместительную терапию веществами, которых не хватает для свертывания крови. При регулярном лечении и адекватном контроле за болезнью, качество жизни таких детей поддерживается на уровне их здоровых сверстников.
Что провоцирует / Причины Геморрагической болезни новорожденных:
Биологическая роль витамина К в организме заключается в том, что он активирует процессы гамма-карбоксилирования остатков глутаминовой кислоты в факторах свёртывания крови:
- антигемофильном глобулине В
- протромбине
- факторе Стюарта-Прауэра
Также он активирует процессы в протеинах С и S плазмы, которые принимают участие в противосвёртывающих механизмах. Если в организме дефицит витамина К, в печени формируются неактивные акарбокси-факторы II, VII, IX и X, которые не связывают кальций и не принимают активного участия в процессах свертывания крови.
Через плаценту витамин К проникает слабо. Среди факторов, способствующих появлению первичной нехватке витамина К у младенца, выделяют:
- прием беременной женщиной антикоагулянтов непрямого действия
- рождение ребенка недоношенным
- прием антибиотиков широкого спектра действия, противосудорожных препаратов беременной
- гепато- и энтеропатии
- гестозы
- дисбактериозы кишечника
У недоношенных детей снижен синтез полипептидных предшественников плазменных факторов (ПППФ) свёртывания крови в печени.
При вторичной геморрагической болезни нарушение синтеза ПППФ свёртывания крови становится результатом болезней печени, например, гепатита. Также нехватка витамина К может быть вызвана назначением антагонистов витамина К – кумарина и неодикумарина. У ребенка может быть низкий уровень в крови витамина К или повышенное содержание PIVKA.
Пиломатрикома головы на УЗИ
Пиломатрикома — редкая опухоль, которая возникает из волосяного фолликула. В 40% случаев начало заболевания происходит в первом десятилетии жизни, 60% — в возрасте до двадцати лет. Он представляет собой мобильную, каменистой консистенции, покрытую нормальной кожей, без повторения после удаления. Расположен в основном на лице, шее и верхних конечностях. На УЗИ гиперэхогенный узел, хорошо демаркационный, расположенный в подкожной клетчатке, с соответствующими кальцификациями.
Рисунок. 7-летний мужчина-пациент с головными пальпируемыми конкрециями с жесткой консистенцией на коже головы лобной области. На УЗИ два твердых, кальцинированных и четко определенных узелков, подкожных с дискретным потоком периферической крови в цветном доплеровском, размером 2,4*2,0*1,6 см и 1,5*1,0*0,4 см, расположенных в области головы лобной области. Заключение по результатам гистологии: Пиломатрикома.
Как возникает геморрагический инсульт
В отличие от ишемического типа болезни, при котором симптомы нарастают медленно, классический геморрагический инсульт (удар), возникает стремительно. Часто перед этим у больного наблюдается повышение АД, или диагностируется травма головы, но иногда сосуд разрывается внезапно.
Часто причина заключается в прорыве аневризмы – мешкообразного выпячивания на стенке сосуда. С этим связано большинство геморрагических инсультов у молодых людей.
Лечитесь выгодно и эффективно!
Акция: КОМПЛЕКСНАЯ ОЦЕНКА РИСКА РАЗВИТИЯ ТРОМБОЗОВ
Полная стоимость обследования по прейскуранту составляет 2900 рублей.
Цена со скидкой — 2300 рублей
В некоторых случаях возникает геморрагическое пропитывание, вызванное проникновением крови через стенки сосудов из-за изменения ее вязкости и разрушения сосудистой стенки. Возникают мелкие кровоизлияния, которые сливаются между собой, образуя очаги разного размера. Иногда в мозговой ткани обнаруживается несколько мелких гематом.
Существует два основных вида мозговых кровоизлияний:
- Внутримозговое, при котором кровь изливается в ткани головного мозга. Состояние протекает с потерей сознания, возможности говорить и слышать, часто приводя к смерти. При кровоизлиянии в область мозжечка наблюдаются нарушения координации, рвота, заторможенность состояния. Стволовое кровоизлияние и излитие крови в область Варолиева моста зачастую заканчивается комой и смертью в первые часы.
- Подоболочечное (субарахноидальное) кровоизлияние – это попадание крови в пространство между мозговыми оболочками, вызванное разрывом мелких артерий. Иногда возникает микроинсульт, при котором количество вылившейся крови незначительно. Такой тип кровоизлияний чаще возникает у молодых внешне здоровых людей.
Смертность при мозговом ударе достаточно высокая:
- При кровоизлиянии непосредственно в головной мозг – до 85%.
- При инсульте мозговых оболочек – до 65%.
Причины появления
Образованию кефалогематомы у новорожденного ребенка способствуют множество провокационных факторов:
- Крупные размеры ребенка;
- Тяжелые осложнения, вызывающие переношенную беременность;
- Неправильное положение ребенка в лоне матери – продольное косое, либо поперечное;
- Гидроцефальная форма головы плода, опережающая его рост, при инфекционных патологиях;
- Отклонении в развитии плода, обусловленные полисистемными, эндокринными и метаболическими дисфункциями;
- Обвитие ребенка пуповиной, что может спровоцировать гипоксию и не даст возможность плоду свободно пройти по родовым путям.
Причиной кровоизлияний у малыша могут стать аномалии в строении таза роженицы – узкий или плоский, наличие костных или хрящевых наростов на костях таза. Возраст женщины так же имеет большое значение, так как в зрелом возрасте часто отмечается не полное расхождение тазовых костей, что создает препятствие для свободного выхода плода.
Образование кровоизлияния может быть спровоцировано и быстрым течением родов. Стремительное выталкивание плода наружу не только приводит к резкому перепаду давления (эффект баротравмы), что может отразиться на сосудах, но спровоцировать и травму головки малыша, вызывающей сосудистые повреждения.