Что поможет укрепить иммунитет?
Как вновь активизировать иммунитет у ребенка после антибиотиков? К сожалению, волшебной таблетки, позволяющей достичь результата мгновенно, не существует. Чтобы восстановить и укрепить естественную защиту организма, нужно приложить немало усилий. Работу следует вести по трем основным направлениям, включающим:
- своевременное выведение токсинов из организма,
- восстановление микрофлоры кишечника,
- поддержку иммунной системы.
В первую очередь, необходимо обеспечить ребенку обильное питье. Потребляемая жидкость способствует увеличению количества мочи и пота, с которыми продукты распада быстрее покидают организм. Родителям следует предлагать малышу любые напитки: морсы, компоты, соки, слабо заваренный чай, простую воду. Чем больше жидкости выпьет ребенок, тем лучше будет себя чувствовать.
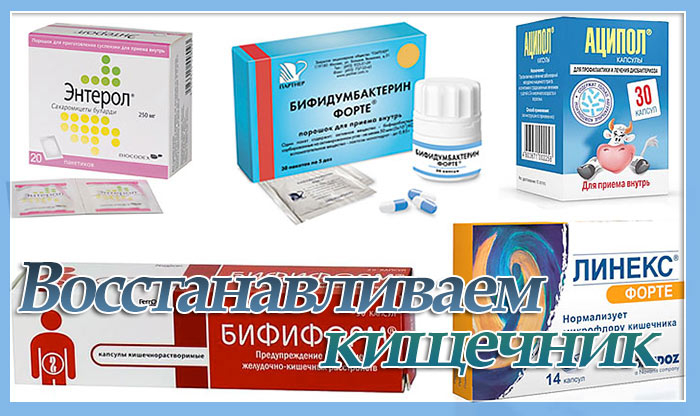
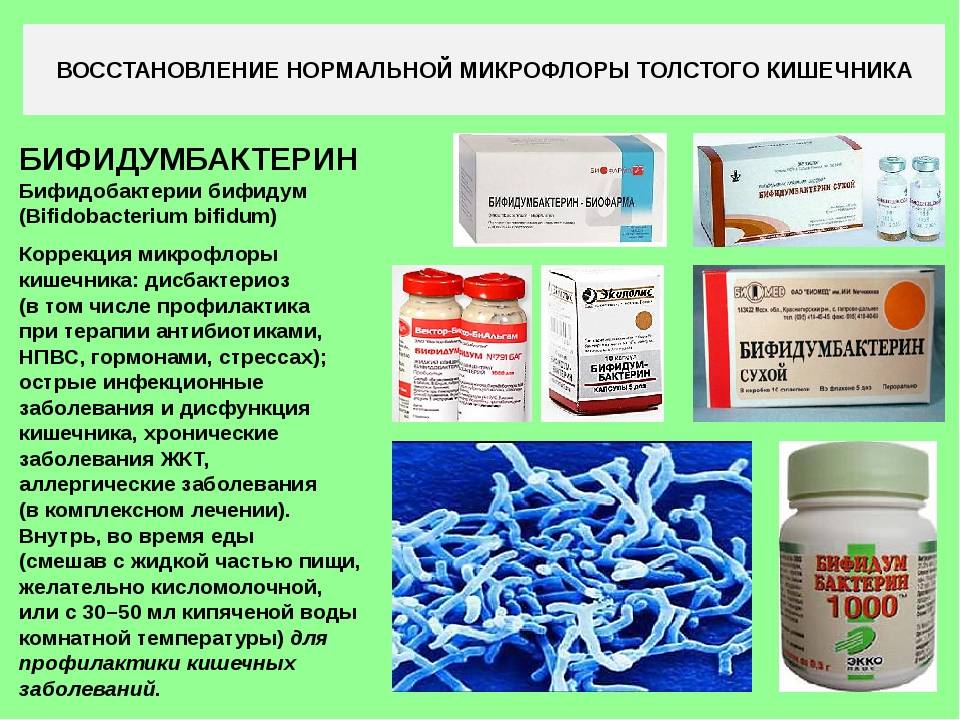
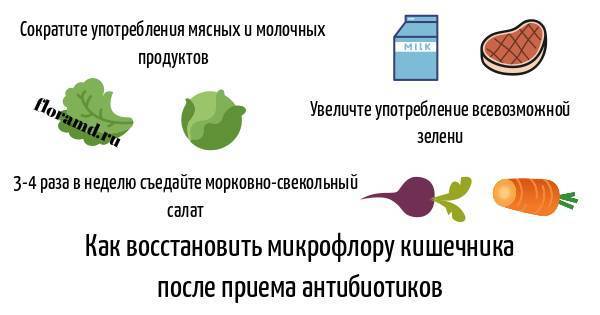
С первых дней приема антибиотиков следует позаботиться о кишечнике. Чтобы восстановить микрофлору, необходимо ввести в детский рацион различные кисломолочные продукты — кефир, творог, йогурт, сметану
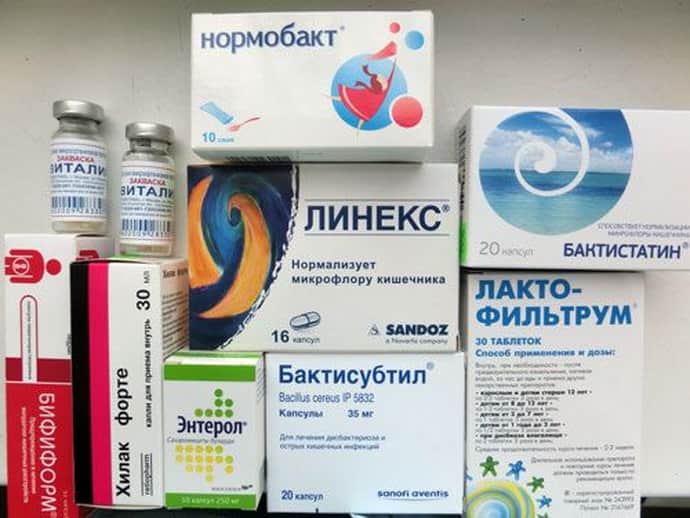
Они являются источниками не только полезных микроорганизмов, но и важного строительного материала — белка. Если ребенок не любит молочные продукты, можно заменить их на аптечные пробиотики
Назначить подходящее средство должен врач. Детям старшего возраста нужно предлагать растительную пищу, содержащую клетчатку: капусту, морковь, свеклу. Такая еда улучшит передвижение пищевых масс по кишечнику и ускорит его освобождение от токсинов.
Укрепить иммунную систему помогут современные иммуномодулирующие препараты. Врачи часто назначают капли Деринат. Препарат усиливает гуморальную и клеточную формы иммунитета, активируя противовирусный, противомикробный и противогрибковый иммунный ответ. Его можно использовать не только в профилактических целях, но и в качестве средства первой помощи при ОРВИ. Повышение иммунитета и профилактика простудных заболеваний позволят надолго забыть о коварных болезнях.
Помните, что перед выбором лекарственных препаратов для детей нужно проконсультироваться с врачом. Не рискуйте здоровьем любимого чада, обязательно покажите его специалисту. Будьте здоровы!
Полезные статьи:
Как проверить, в норме ли бактериальная микрофлора кишечника?
Для того чтобы оценить состояние собственной микрофлоры кишечника, необходимо сделать анализ на микрофлору кишечника. Он проводится на основе образца кала и позволяют оценить наличие различных микроорганизмов — как полезных для организма бактерий, так и патогенных или потенциально патогенных. Кроме того, проверяется наличие дрожжевых и плесневых грибов, а также рН и консистенция фекалий.
Анализ на микрофлору кишечника может провести любой человек, интересующийся состоянием своего здоровья, но этот анализ особенно рекомендуется людям, которые:
- применяют длительную антибиотикотерапию;
- живут в постоянном стрессе;
- страдают от заболеваний, связанных с желудочно-кишечным трактом, таких как метеоризм, диарея, запор или боль в животе;
- страдают от IgG-зависимой пищевой непереносимости или аллергических заболеваний;
- часто заражаются бактериальными и вирусными инфекциями;
- страдают от болезни Крона, язвенного колита, синдрома раздраженного кишечника или аутоиммунных заболеваний, таких как целиакия, рассеянный склероз, ревматоидный артрит или болезнь Хашимото.
Однако, от проведения анализа следует воздержаться, если в настоящее время проводится или проводилось в течение последних четырех недель лечение антибиотиками и/или противогрибковыми препаратами.
Особенности диеты
Если пациенту поставлен диагноз «ротавирус», то в первую очередь необходимо назначить соблюдение определенного диетического питания. Диета при ротавирусе у взрослых должна состоять только из разрешенных продуктов, а также из блюд диетического меню стола № 4.
У больного в этот период может отмечаться плохой или полное отсутствие аппетита. Не стоит его заставлять есть, лучше всего ему давать как можно больше жидкости, это позволит восстановить водно-солевой баланс в организме.
Обязательно нужно соблюдать важные рекомендации диетического рациона:
Лечение должно основываться на повышенном употреблении жидкости. Рекомендуется много пить минеральной и обычной воды, а также раствор регидрона.
В течение дня допускается 5-6 приемов пищи. Порции должны быть небольшими.
После каждого приема пищи обязательно нужно контролировать состояние больного. Если у него отмечается ухудшение после употребления определенного продукта, то его стоит убрать из рациона.
Питание при ротавирусе у детей и у взрослых стоит продумывать основательно. Рекомендуется употреблять легкие, легкоусвояемые продукты с повышенным уровнем полезных веществ.
Поскольку в это время у больного отмечается сниженный аппетит, то все блюда должны быть вкусными и аппетитными
Важно в этот период разнообразить рацион, сделать его интересным, но и в тоже время здоровым.
В течение дня больному можно делать каши с высоким уровнем углеводов, овощи в тушеном или сыром виде. Желательно включить фрукты с повышенным содержанием витамина С, они повысят иммунную систему.
Для улучшения состояния микрофлоры пищеварительных органов необходимо один раз в сутки пить бульоны.
Диетическое питание при ротавирусной инфекции обычно длится от 5 до 7 дней, иногда чуть больше, все зависит от динамики выздоровления.
Особенности питания после ротавируса
Диета после ротавируса может включать различные продукты, но вводить их рекомендуется с особой осторожностью. На начальном этапе стоит употреблять по одному продукту и в небольших количествах, в дальнейшем постепенно увеличивается
Как правильно питаться после этого недуга:
- в первый период стоит есть легкие блюда из овощей, каши, а также разрешается немного мяса нежирного сорта;
- после заболевания организм сильно ослаблен, поэтому его стоит беречь от воздействия различных стрессов;
- для того чтобы сильно не нагружать внутренние органы, из рациона стоит исключить все жареные, жирные блюда, стоит убрать наваристые супы с жирным мясом, кофе;
- рекомендуется как можно больше пить жидкости и пребывать на свежем воздухе.
Гинекологические исследования
В гинекологическом кабинете могут быть проведены следующие процедуры:
- Ручное исследование. Определяется положение, состояние матки, маточных труб, яичников. Таким образом диагностируются миома матки, воспаление придатков, кисты яичников, обычная или внематочная беременность. Для более подробного анализа органов малого таза возможно выполнение УЗИ.
- Осмотр в зеркалах. Врач с помощью специального зеркальца осматривает стенки влагалища, шейку матки.
- Забор мазка на флору. Специальным тампоном врач берет отделяемое слизистой оболочки канала шейки матки, влагалища, мочеиспускательного канала и наносит на стекло. В лаборатории возможно выявление под микроскопом воспалительного процесса (по количеству лейкоцитов), бактериальных и грибковых инфекций.
- Забор материала для диагностики инфекций. С помощью мини-ершика, на щетинках которого остаются клетки эпителия с обитающими в них бактериями, забирается материал из канала шейки матки. Для диагностики герпеса, хламидиоза, микоплазмоза, уреаплазмоза, папилломатоза применяется метод полимеразной цепной реакции (ПЦР). ПЦР-анализ проводится в специализированных диагностических центрах, куда доставляется собранный материал.
- Кольпоскопия. Осмотр шейки матки кольпоскопом с увеличением позволяет обнаружить эрозию, лейкоплакию, папилломатоз, опухолевые изменения. При необходимости берут биопсию (маленький кусочек ткани) или соскоб клеток со стенки шейки матки и отправляют на гистологическое исследование, которое дает точные сведения о состоянии клеток в «проблемном» месте.
- УЗИ . Важная диагностическая процедура, помогающая собрать данные о состоянии слизистой оболочки матки, размеров и расположения органов, уточнить или опровергнуть первоначальный диагноз, поставленный вручную. Внешнее (трансабдоминальное) узи проводится через живот (переднюю брюшную стенку при наполненном мочевом пузыре. При внутреннем (трансвагинальном) исследовании, когда датчик аппарата в одноразовом презервативе вводят во влагалище, возможно обнаружение спаечных процессов, определяется состояние и размер яичников, количество эндометрия, выстилающего матку, созревание и прохождение яйцеклетки. Это исследование противопоказано на поздних сроках беременности, поскольку может спровоцировать выкидыш.
Также врач-гинеколог может дополнительно назначить следующие процедуры.
- Иммуноферментный анализ крови — определяет уровень антител к конкретной инфекции и позволяет точно установить, в какой форме — острой или хронической — протекает заболевание;
- Посев на флору / чувствительность к антибиотикам назначают при часто повторяющихся инфекциях. Материал из влагалища или цервикального канала помещается в питательную среду, на ней выращиваются бактерии. По исследованию «урожая» выбирается наиболее эффективные антибактериальные препараты.
- Анализ крови на гормоны. Цикличность месячных изменений в организме женщины обусловлена колебаниям уровня гормонов в крови, который зависит от менструального цикла. Анализы забираются по определенным дням циклам. Если по результатам обнаружены гормональные нарушения, то проводится дополнительные исследования — компьютерная томография, рентгенография черепа для сбора данных о состоянии гипофиза, регулирующим выработку гормонов, управляющих репродуктивной системой.
- Медико-генетические исследования рекомендованы тем женщинам, которые планируют беременность или перенесли выкидыши, неразвивающуюся беременность, рождение детей с отклонениями.
При диагностировании серьезных заболеваний женской половой сферы могут быть назначены инструментальные исследования и мини-оперативные вмешательства:
- Исследование проходимости маточных труб — при диагностике бесплодия. Метод кимографической пертубации предполагает введение в матку, трубы и брюшную полость воздуха или газа, после чего графически регистрируются сокращения маточных труб.
- Гистеросальпингография — в полость матки впускают особое вещество, после чего делают рентгеновский снимок.
- Гистероскопия . Эндоскоп проводится внутрь матки через шейку матки для выявления внутриматочных патологий. С подозрительного участка берется биописия.
- Лапароскопия . Внутрь брюшной полости вводится эндоскоп через небольшой разрез в брюшной стенке. Проводится при диагнозе бесплодии, внематочной беременности, эндометриозе.
Ни один анализ не показывает полную картину состояния здоровья или патологии женщины, а потому чаще гинеколог назначает несколько анализов одновременно. Полученная с их помощью информация, безусловно, помогает более точно поставить диагноз.
В чем опасность злоупотребления деконгестантами
Бесконтрольное применение сосудосуживающих капель приводит к тому, что капилляры постоянно спазмированы. Они перестают нормально функционировать, нарушается кровоток, страдают близлежащие ткани, так как не получают необходимое количество кислорода и питательных компонентов.
Систематическое иссушение слизистых оболочек, нарушение ее восстановления грозит развитием гипотрофии и формированием медикаментозного ринита. Стремясь как можно быстрее избавиться от сезонного насморка, человек приобретает недуг, который требует серьезного лечения.
Следующая опасность – это психологическое привыкание. В головных отделах мозга формируется рефлекс, что восстановить нормальное дыхание можно только при помощи лекарств. От использования сосудосуживающих капель человеку становится легче, он не думает о тревожных последствиях для собственного здоровья. Неправильное применение капель-деконгестантов вредит всему организму. Нарушение режима дозирования особенно опасно в детском возрасте. Встречаются случаи, когда приходится госпитализировать ребенка, из-за того, что мама интенсивно закапывала ему капли в нос. Опасность в том, что сосудосуживающие лекарства попадают в общий кровоток и негативно влияют на все ткани и органы. Может развиться артериальная гипертензия, появиться одышка, , бессонница и пр.
Из-за чего происходит аппендицит?
Аппендицитом называется воспаление червеобразного отростка слепой кишки, аппендикса. Функция аппендикса в организме до конца не установлена. Это скорее рудиментарный орган. Предполагается, что в ходе эволюции человека он утратил свою основную пищеварительную функцию и на сегодняшний день играет второстепенную роль:
- содержит большое количество лимфоидных образований, а значит, отчасти обеспечивает иммунитет;
- продуцирует амилазу и липазу, а значит, выполняет секреторную функцию;
- продуцирует обеспечивающие перистальтику гормоны, а значит, сродни гормональным железам.
Причины возникновения аппендицита описывают несколько теорий:
- механическая утверждает, что поводом к развитию аппендицита оказывается обтурация просвета отростка каловыми камнями или лимфоидными фолликулами на фоне активации кишечной флоры; как следствие в просвете скапливается слизь, размножаются микроорганизмы, воспаляется слизистая оболочка аппендикса, затем происходит тромбоз сосудов и некроз непосредственно стенок отростка;
- инфекционная теория отталкивается от того, что к воспалению аппендикса ведет агрессивное воздействие на отросток инфекционных агентов, локализирующихся здесь; обычно это брюшной тиф, иерсиниоз, туберкулёз, паразитарные инфекции, амёбиаз, однако до сих пор не выявлено специфической флоры;
- сосудистая теория объясняет развитие аппендицита расстройством кровоснабжения этого участка пищеварительного тракта, что возможно, например, на фоне системных васкулитов;
- эндокринная в основу возникновения аппендицита кладет воздействие серотонина, гормона, вырабатывающегося множественными расположенными в аппендиксе клетками диффузной эндокринной системы и выступающего медиатором воспаления.
Аппендицит нередко развивается на фоне других нарушений в работе желудочно-кишечного тракта. Высоко риск аппендицита оценивается для тех лиц, которым диагностированы:
- хронические формы:
- колита,
- холецистита,
- энтерита,
- аднексита
- перитифлит;
- спаечная болезнь брюшной полости;
- запоры и синдром “ленивого желудка”;
- гельминтоз.
Аппендицит чаще развивается в возрасте 20-40 лет; чаще болеют им женщины, нежели мужчины. Аппендицит занимает первое место среди хирургических заболеваний органов брюшной полости.
Профилактика аппендицита заключается в исключении негативных факторов, лечении хронических заболеваний органов брюшной полости, исключении запоров и в соблюдении здорового образа жизни. Рацион питания должен включать достаточное количество растительной клетчатки, поскольку именно она возбуждает перистальтику кишечника, оказывает слабительное действие и сокращает время пассажа кишечного содержимого.
Как будем восстанавливаться?
На этапе восстановления иммунитета главное – не подцепить новые инфекции. Главным источником инфекции, к сожалению, являются люди. Особенно дети. Больше людей – больше вероятность заболеть. Логика в том, чтобы после выздоровления ограничить контакты с людьми, не ходить по магазинам, циркам, детским центрам. Неделя уединения на свежем воздухе помогает организму самостоятельно восстановиться.
Если после болезни вы действуете правильно: не кутаете, не заставляете есть, не водите по общественным местам – бояться за здоровье малыша не стоит
Антибиотики, которые используются при лечении болезней на дому, как правило, не токсичны. Никаких специальных лекарств для восстановления не надо. Есть и препараты со специфическим воздействием на кишечник, но при любом раскладе восстановить кишечник покупными «бактериями» нельзя.
Что такое пребиотики?
Пребиотики — это не перевариваемые пищевые ингредиенты, которые избирательно стимулируют активность или рост определенного типа (одного или нескольких) кишечных бактерий. Пребиотики также играют очень важную роль в улучшении микрофлоры нашего кишечника.
Пребиотики, как и пробиотики, должны соответствовать основным критериям — они должны быть устойчивы к перевариванию в желудочно-кишечном тракте, понижать рН пищеварительного содержимого, стимулировать рост и активность полезных для организма бактерий или быть устойчивыми в условиях переработки пищевых продуктов.
Пребиотики могут содержаться в пище естественным образом или синтезироваться с помощью химических и ферментативных методов. Они естественным образом присутствуют в более чем 30 000 продуктов растительного происхождения, в том числе:
- цикорий;
- чеснок;
- артишоки;
- спаржа;
- лук;
- бананы.
К синтетическим пребиотикам относятся:
- лактулоза;
- лактосахароза;
- циклодекстрины;
- олигосахариды;
- галактоолигосахариды;
- фруктоолигосахариды.
Почему антибиотики небезопасны?
Главный побочный эффект антибиотиков в том, что они убивают не только вредоносные микробы, но и полезную микрофлору. Лекарства действуют системно:
- антибиотики наносят сокрушительный удар по колониям бактерий, живущих в нашем организме, уничтожая как вредные, так и полезные микроорганизмы;
- гибель «хороших» бактерий провоцирует изменение баланса микрофлоры, в том числе ведет к разрастанию патогенных микроорганизмов и развитию дисбактериоза;
- изменение бактериального состава желудочно-кишечного тракта влечет за собой проблемы с пищеварением: диарею, запоры, рвоту, плохое усвоение пищи, аллергию;
- рост «плохой» флоры в кишечнике снижает иммунитет ребенка.
В той или иной степени вышеперечисленные побочные эффекты есть у всех антибиотиков. То есть говорить, что существуют абсолютно безопасные препараты, нельзя. Ситуация усложняется еще и тем, что сегодня многие педиатры назначают маленьким пациентам сильнодействующие лекарства при первых же признаках болезни — для подстраховки. При этом далеко не все специалисты дают родителям рекомендации по поводу того, как укрепить иммунитет ребенка после препаратов.
Почему нельзя заниматься самодеятельностью?
Многие мамы, начитавшись на форумах мнений других мам, считают себя псевдо-экспертами медицины. Они сами назначают себе и ребенку антибиотики и часто ратуют за периодический курс антибиотикотерапии. Мол, на всякий случай неплохо бы убить все, авось в организме чище станет. Вы будете смеяться, но я знаю не одну такую мамочку.
Запомните: с антибиотиками не шутят! Их нельзя самовольно назначить и самовольно отменить при первых признаках выздоровления. Если врач назначит две таблетки три раза в день, то так и надо принимать. Уменьшая дозу или меняя схему, вы рискуете просто закалить свои микробы, а «недобитые» бойцы могут нанести организму непоправимый вред. И если один раз врач назначил вам антибиотик, который хорошо помог, всегда запоминайте название и предупреждайте врача, чем лечились до этого. После использования любого антибиотика в организме могут образовываться антитела, и повторное использование этого же средства чревато аллергическими реакциями.
 Фото: medicalnewstoday.com
Фото: medicalnewstoday.com
Коротко о диарее
Диарея – одно из наиболее распространенных и неприятных заболеваний, им страдают взрослые, пожилые люди, дети. Наиболее характерные симптомы диареи:
- учащение дефекации;
- более обильный стул измененной консистенции, чаще жидкий, полужидкий или кашицеобразный.
В зависимости от причин диареи слишком частое посещение туалета сопровождается:
- сильными болями в животе;
- характерными спазмами в животе;
- ознобом;
- тошнотой и рвотой;
- повышением температуры тела;
- общей слабостью;
- отсутствием аппетита;
- симптомами обезвоживания;
- нарушением пищеварения;
- иногда в стуле можно увидеть кровь, слизь, гной или остатки непереваренной пищи.
В зависимости от этиологии диарея бывает легкой и кратковременной, острой или хронической. Среди множества видов этого неприятного недуга можно выделить:
- пищевая диарея, часто свидетельствует об отравлении после употребления определенных продуктов;
- инфекционная диарея из-за заражения вирусом, бактериями или паразитом;
- диарея, вызванная лекарствами, в том числе диарея, из-за антибиотиков;
- диарея, вызванная стрессом;
- аллергическая диарея;
- диарея путешественников.
Независимо от причины диареи, ее никогда нельзя недооценивать. Да, это состояние обычно не требует специализированного медицинского вмешательства, но может привести к серьезным последствиям. обезвоживанию организма и, следовательно, к угрозе для жизни. Особую бдительность следует проявлять у детей, потому что малыши гораздо быстрее теряют воду и элементы, необходимые для правильного функционирования организма.
Наиболее частые осложнения диареи – обезвоживание и электролитные нарушения. Это состояние, когда организму не хватает воды и минералов, необходимых для правильного функционирования. Например, при недостатке магния и калия может привести к проблемам с сердцем, в том числе к его остановке.
Обезвоживание опасно для жизни, особенно у младенцев, детей младшего возраста и пожилых людей.
Она приводит сначала к упадку сил, сонливости, ослаблению организма, потере сознания, а в крайних случаях к поражению внутренних органов и летальному исходу. Постинфекционный синдром раздраженного кишечника и, гораздо реже, реактивный артрит, могут осложнять бактериальную диарею.
Конечно, лечение диареи зависит от ее причины. Острые обычно проходят спонтанно, хронические требуют детальной диагностики и специфической терапии. Тем не менее каждый случай требует надлежащей гидратации и восполнения электролитов.
При этом заболевании нужно подумать о соответствующей поддержке кишечной микробиоты. И причиной диареи, и ее следствием может быть нарушение естественного баланса всех микроорганизмов, населяющих кишечник. Это состояние называется дисбиозом кишечника, и возникает оно, когда полезные микробы начинают терять преимущество перед болезнетворными микробами.
Какие мероприятия рекомендованы после аппендицита?
После аппендицита в течение 1-2 месяцев пациент должен придерживаться относительно простых и выполнимых ограничений. В выполнении они достаточно просты тем более, если учесть, что их игнорирование чревато достаточно неприятными и нежелательными последствиями.
Диета после аппендицита
После аппендицита самостоятельное потребление пищи разрешается с третьих суток от операции, но еда в этот период должна быть перетертой, кашеобразной. Разрешаются молоко и молочные кисели, жидкие каши (лучше на воде), куриный и овощной бульон, овощные пюре. Диетическое питание начинается с шестого дня. Некоторые особенности питания прописываются пациенту в первые 2-3 месяца после операции. Рацион питания влияет на состав микрофлоры кишечника и на активность его функций. Необходимо следовать таким принципам:
- дробное и частое питание, противопоказано одномоментное употребление крупных порций еды;
- пища не должна быть горячей или холодной, а лишь немного подогретой;
- полноценное питание, обеспечивающее организм всем спектром питательных веществ, витаминов и минералов, поскольку в восстановительном периоде требуется стимуляция и укрепление иммунитета;
- исключение продуктов, способствующих брожению и газообразованию в пищеварительном тракте; рацион питания не должен содержать бобовых, тяжелых животных жиров, любых сортов капусты, копченостей, маринадов и солений, не рекомендуется употребление алкогольных и газированных напитков.
При том что питание должно быть полноценным, с достаточным содержанием белков и исключением лишь тяжелых жиров, после аппендицита пациенту настоятельно рекомендуется следить за своим весом. Поскольку физическая активность в послеоперационный период существенно минимизируется, легко набрать лишний вес, что крайне нежелательно.
Для восстановления нормальной микрофлоры организму полезны молочные и кисломолочные продукты, обильный питьевой режим. Мясо и рыба в первые недели после аппендицита употребляться не должны, однако допустимы бульоны и перетерты мясные/рыбные фарши пюре. Если употребление клетчатки служит отличной профилактикой аппендицита, то в первую неделю после операции она наоборот нежелательна. Лучше отказаться от хлеба и хлебобулочных изделий, отличной их альтернативой могут быть хлебцы, где есть минимум клетчатки и углеводов. Благоприятно организмом воспринимаются овощи (морковь, свекла), бананы, от цитрусовых фруктов лучше отказаться. В тоже время для иммунизации организму необходим витамин С, который можно черпать из других продуктов питания или потреблять в таблетированном виде, равно как и другие витамины и витаминно-минеральные комплексы.
Окончание диеты после аппендицита не должно быть резким. Рекомендуется постепенно расширять рацион. Ни в коем случае не стоит резко срываться на ранее исключенные из рациона продукты. В целом послеоперационная диета не строга, а потому полезно будет следовать уже привычным за несколько месяцев правилам и в последующем. Это пойдет лишь на пользу организму.
Физическая активность после аппендицита
Минимальная физическая подвижность разрешается пациенту на следующий день после операции, но вставать с кровати рекомендуется лишь на третьи сутки.
В последующие 6 недель происходит сращение мышц, на фоне чего остается риск образования спаек и даже грыж. Категорически запрещается поднимание тяжестей и активные физические нагрузки. В то же время отмечается, что ежедневная ходьба небыстрым шагом по 2-3 километра в послеобеденное время способствует предотвращению спаек. Прописывается лечебная гимнастика. Примечательно, что наилучшее восстановление мышечной ткани происходит у тех лиц, кто до развития аппендицита вел активный образ жизни и поддерживал свое тело в тонусе.
Равно как и с диетой, наращивание физической активности после аппендицита не должны быть резким. Спустя несколько месяцев можно возвращаться к умеренным нагрузкам, постепенно дополняя лечебную гимнастику общими упражнениями.
Последствия удаления аппендикса для организма
Как уже отмечалось, аппендикс считается атавизмом. Для современного человека это рудиментарный орган, отсутствие которого существенным образом не отражается на функционировании организма и пищеварительной системы в частности. В то же время аппендиксом вырабатываются некоторые секреты и гормоны, здесь расположены лимфоидные образования.