Как ребенок описывает свой кашель?
Если вас тревожит, почему ребенок все еще часто кашляет даже после назначений врача , то это может быть связано с повышенной чувствительностью кашлевых рецепторов, возможно, также остаточные последствия инфекции. В педиатрии выделяют следующие виды кашля при наиболее часто сопровождающихся кашлем заболеваниях органов дыхания:
СУХОЙ КАШЕЛЬ
Сухой кашель довольно часто встречается у детей . Для его лечения часто используются безрецептурные средства от кашля, в основном в виде сиропа. Дети могут описывать сухой кашель как ощущение поершения в горле из-за раздражения дыхательных путей. Для сухого кашля не характерно наличие мокроты, обычно он возникает в начале простуды, ОРИ.
ВЛАЖНЫЙ «ПРОДУКТИВНЫЙ» КАШЕЛЬ
Влажный или «продуктивный кашель» — это кашель с наличием мокроты в дыхательных путях, характерно ее скопление и выделение. Влажный кашель у детей может быть симптомом простуды, ОРИ или гриппа, а также острого бронхита. Продуктивный кашель лечат лекарствами, которые разжижают густую слизь и стимулируют отхождение мокроть – так называемые отхаркивающие средства.
Если вы хотите узнать больше о кашле в целом, прочитайте статью о кашле.
БРОНХИТ
Бронхит — воспаление бронхов. Это одно из состояний, которое требует внимания родителя и врача. Он может вызываться как вирусами, так и бактериями и длиться до 3-х недель. Проявления бронхита разнообразны: кашель, густая мокрота, которая может быть желтой или зеленой, насморк или заложенность носа, усталость, мышечная боль, лихорадка, головная боль или даже боль в груди.
БРОНХИОЛИТ
Распространенной вирусной инфекцией у детей является бронхиолит. Он вызывает воспаление мелких дыхательных путей, называемых бронхиолами. Дыхательные пути могут отекать и наполняться слизью. Это может произойти в любом возрасте, но наиболее очевидно у детей раннего возраста и младенцев. Большинство детей с бронхиолитом обычно выздоравливают в течение 2-3 недель. Симптомы включают кашель и одышку, а также свистящее дыхание.
ПНЕВМОНИЯ
Пневмония — это инфекция легких, которая сопровождается другими симптомами, помимо кашля, особенно часто лихорадкой и затрудненным дыханием. Это серьезное заболевание, особенно у детей. Пневмония может быть вызвана бактериями или вирусами. Лечение зависит от возраста ребенка, серьезности пневмонии и того, вызвана ли она бактериями или вирусами.
ФАРИНГИТ
Это инфекция или раздражение глотки. Обычно это вызвано вирусом, однако бактерии, токсины или аллергены также могут быть причиной фарингита. Бактерии, вирусы или токсины могут проникать в слизистую оболочку глотки, что вызывает местную воспалительную реакцию. Его симптомами являются красное горло, боль, трудности с глотанием и сухой кашель.
ЛАРИНГИТ
Ларингит — это воспаление гортани, вызванное раздражением при инфекции). Признаки и симптомы включают осиплость голоса, сухой кашель, боль в горле и затрудненное дыхание. Иногда его также называют лающим кашлем (или крупом), потому что он может иметь высокий звук со свистящими звуками при вдохе.
ТРАХЕИТ
Это воспаление трахеи . Это часто вызывается бактериями Staphylococcus aureus, который следует за вирусной инфекцией верхних дыхательных путей. Это чаще встречается у маленьких детей, вероятно, потому, что их трахеи меньше и легче блокируются отеком. Помимо кашля, также может появиться лихорадка, затрудненное дыхание и высокий звук дыхания.
КОКЛЮШ
«Коклюшный» кашель получил свое название из-за звука, издаваемого при кашле. Это очень заразный кашель, вызываемый бактериями Bordetella pertussis. Он обычно развивается у детей в возрасте от 1 до 5 лет. Признаки данного заболевания у ребенка, если он сильно кашляет от 5 до 10 раз с шумным вдохом (репризой) между сериями кашлевых толчков. во время выдоха, за которым следует коклюшный звук, который исходит от попытки вдохнуть. После острого периода коклюша кашель может сохраняться до нескольких месяцев, постепенно угасая.
ОБСТРУКТИВНЫЙ (СВИСТЯЩИЙ) КАШЕЛЬ
Свистящее дыхание означает, что при дыхании ребенка появляется пронзительный, грубый свистящий звук. Это может быть следствием различных проблем со здоровьем, таких как респираторная аллергия, астма, хроническая обструктивная болезнь легких и другие. В случае, если ребенок издает свистящий звук при дыхании или кашле, рекомендуем проконсультироваться с педиатром.
Важно отметить, что этой информации, размещенной на данной странице, недостаточно для постановки диагноза. Рекомендуется консультация и обследование у медицинского работника!
Как помочь ребенку в домашних условиях
При подозрении на респираторную инфекцию не следует заниматься самолечением. Если у ребенка нет лихорадки, он посещает поликлинику и осматривается дежурным врачом в специальном боксе. Когда температура пересекает отметку в 37 ℃, можно вызвать педиатра на дом
Рекомендации: чем лечить, до каких значений сбивать температуру, на что обращать внимание находятся в компетенции врача. Ниже приведены общие назначения и предостережения.
Советы доктора Комаровского
Повышение температуры в ответ на попадание в организм инфекционного агента – совершенно нормальная реакция. Выработка интерферонов, ограничение размножения и дальнейшего распространения вируса происходит на фоне лихорадки. Известный педиатр делится опытом: если родители боятся, что он плохо перенесет высокую температуру, то стараются всячески «сбивать» ее до нормальных цифр. Такой малыш будет болеть дольше 3-4 дней. А тот ребенок, у которого лихорадка сохраняется на уровне 37-38,5 ℃, имеет больше шансов на быстрое выздоровление. У него вырабатываются вещества, защищающие организм, а вирус «чувствует» себя не очень комфортно и меньше распространяется.
Е. О. Комаровский рассказывает, что можно сделать в домашних условиях, чтобы облегчить состояние ребенка:
- Прохладный воздух в комнате (температура до 18-20 ℃), регулярное проветривание. Вентилятор не принесет желаемого эффекта: поток холодного воздуха может вызвать спазм периферических сосудов.
- Увлажнение воздуха любыми средствами (увлажнение пола, мокрое полотенце или емкость с водой на батарее отопления).
- Обильное питье, температура которого должна быть равна температуре тела (морсы, соки, вода). Малина усиливает потоотделение, использовать ее, как средство для восполнения жидкости не стоит, для детей до 1 года она не рекомендована.
- Не растирать сухую кожу, не использовать для обтираний уксус, спирт. Допускается теплый душ, легкое обтирание пропитанным водой полотенцем.
- Если ребенок нормально переносит лихорадку до 38,5 ℃, не следует давать ему жаропонижающие средства.
Борьба с температурой при гриппе
На первый план при лечении ребенка нередко выходит борьба с высокой температурой. Среди разрешенных лекарственных средств: парацетамол, ибупрофен. Дозировка и частота применения зависит от возраста ребенка и клинической ситуации: не следует давать лекарство «по часам» 3-4 раза в день. Препарат принимают только тогда, когда высокая температура и общая интоксикация приносят выраженный дискомфорт.
Исключение составляют дети с поражениями головного мозга, наклонностью к эписиндрому, фебрильными судорогами в анамнезе, плохой переносимостью лихорадки. Они получают препарат, не дожидаясь, пока температура тела повысится до 38,5 ℃. Если парацетамол не облегчает состояние пациента, к терапии добавляют второе жаропонижающее средство (анальгин).
Как и когда снижать температуру у детей
При терапии ОРЗ и гриппа важно, понимать, что наличие того или иного симптома само по себе не является обязательным критерием для назначения лекарств. Врачу, наблюдающему ребенка, еще до назначения лекарственных средств предстоит оценить риски и понять, насколько то или иное проявление болезни затрудняет жизнедеятельность пациента
По некоторым данным до 95% детей с ОРВИ получают жаропонижающие, из которых подавляющее большинство (92%) имеют не высокую температуру в пределах 37-38°С. Лихорадка является частью воспалительной реакции организма на инфекцию, носит во многом защитный характер, поэтому тактику бездумного и скорейшего приведения температуры в норму вряд ли можно оценивать как рациональную. Возвращаясь к интересующей нас теме, стоит отметить, что столь популярные при ОРВИ жаропонижающие средства не влияют на причину болезни, а напротив могут маскировать заболевание и даже привести к его удлинению.
Иногда даже у здорового ребенка может подниматься температура, что связано с гиперактивностью, незрелостью системы терморегуляции, перегревом и другими не связанными с болезнью факторами. Проверкой состояния будет повторное измерение температуры через 20 минут после того, как вы переодели и успокоили малыша.
У детей старше 2-3 месяцев показанием для снижения является температура выше 39°. Обычно, чтобы наступило улучшение самочувствия, бывает достаточно понизить ее на 1–1,5°. Показания для принятия жаропонижающих мер:
- > 39,0°–39,5° у детей (ранее здоровых) старше 3 мес и/или при ломоте в мышцах и головной боли.
- > 38°–38,5° пациентам с судорогами в анамнезе, тяжелыми заболеваниями сердца и легких, а также в раннем периоде от 0 до 3 мес жизни
По назначению врача для снижения температуры у детей может применяться парацетамол и ибупрофен при воспалительных процессах и боли. При ОРЗ у детей не применяются ацетилсалициловая кислота (аспирин), анальгин, амидопирин, антипирин, фенацетин, нимесулид.
Осложнения при ОРВИ у детей
Как уже говорилось, вирусное заболевание может осложняться присоединением бактериальной инфекции, провоцируя развитие острого тонзиллита, среднего отита, синусита и даже пневмонии. Косвенными симптомами вероятной бактериальной инфекции, является стойкая (3 дня и более) температура около 38-39°, одышка, головная боль, слабость, затрудненное дыхание, храп, боль в горле и стреляющая боль в ушах, опухание лимфатических узлов, зеленый цвет отделяемого из носа и мокроты, грудной кашель, боль в груди. Такая симптоматика указывает на необходимость вызвать врача, провести лабораторные исследования и при необходимости назначить антибактериальную терапию. Иногда встревоженные родители отмечают неожиданное неприятное явление – повторное повышение температуры через день после того, как она нормализовалась либо была пониженной. Это означает, что антивирусное и противовоспалительное лечение прекращать еще рано. Включение в терапию ОРВИ комплексного противовирусного иммуномодулирующего препарата широкого спектра ВИФЕРОН позволяет в 2,5–3,5 раза сократить количество осложнений. Также применение данного препарата позволяет в несколько раз снизить количество случаев острых инфекций в год, длительность обострений хронического тонзиллита, ларингита, среднего отита, ринита, гайморита, смягчить их проявления и последствия. ВИФЕРОН способствует блокировке размножения вируса и восстановлению иммунитета, обладает универсальным действием при лечении заболеваний, вызванных широким спектром вирусов и других возбудителей. В состав препарата входит человеческий рекомбинантный интерферон альфа 2b и комплекс антиоксидантов (витамины Е и С), которые способствуют укреплению мембран клеток, что снижает вероятность их разрушения.
Применение препарата ВИФЕРОН в составе комплексной терапии позволяет снизить терапевтические дозы антибактериальных и гормональных лекарственных средств, а также уменьшить токсические эффекты указанной терапии. Препарат разрешен для использования взрослым, в том числе, беременным женщинам, начиная с 14-й недели гестации, детям с рождения при ОРВИ, вирусных и вирусно-бактериальных пневмониях, герпесе, ЦМВ-инфекции, энтеровирусной инфекции и многих других.
Чего лучше не делать
Какой бы тяжелой лихорадка ни была, родители всегда должны помнить, что некоторые лекарства могут нанести больше вреда, чем сама болезнь. Из жаропонижающих средств детям до 12 лет не показан аспирин, особенно при ветрянке и гриппе. Связано это с вероятностью развития синдрома Рея — редкого угрожающего жизни состояния, при котором возникает отек головного мозга и острая печеночная недостаточность. До 12 лет детям нельзя давать анальгин в таблетках, только в виде инъекции.
Препараты нимесулида, которые хорошо зарекомендовали себя как жаропонижающие средства у взрослых, запрещены к применению у детей до 12 лет из-за риска токсических эффектов. Это же самое относится и к анальгину.
Антибиотики и сульфаниламидные препараты может назначить только врач. Они эффективны лишь при бактериальных инфекциях, а большинство причин лихорадок у детей связано с вирусами.
Большое заблуждение родителей — использование всевозможных иммуномодуляторов и противовирусных средств у детей с ОРВИ. Применение специфических противовирусных лекарств оправдано только при гриппе и некоторых герпетических инфекциях.
Не следует прикладывать холодные предметы к телу лихорадящего ребенка, так как это провоцирует спазм сосудов. Обтирания растворами уксуса и спирта тоже не нужны из-за возможности всасывания токсичных веществ через кожу. При «белой лихорадке», когда появилась бледность кожи, конечности холодные на ощупь, есть озноб, обтирания нежелательны, так как они могут усилить спазм сосудов.
Как правильно обтирать ребенка
«Обтирайте ребенка водой комнатной температуры, даже можно чуть теплее – 20-25°С. Не используйте горячую или холодную воду и ничего в нее не добавляйте, ни уксус, ни спирт. Обтирайте шею, подмышки, паховые складки, под коленками и ладошки. Дайте воде высохнуть и повторите обтирание еще несколько раз. Когда вода испаряется, происходит теплообмен с окружающей средой и температура у ребенка снижается без таблеток».
Ковальчук Мария Сергеевна
эксперт
УЗ “ГССМП г. Минск”
Что такое небулайзер?
Небулайзер – это устройство для аэрозольной терапии, проще говоря, для ингаляций. С его помощью лекарства расщепляется на очень мелкие частицы, взвешенные в воздухе, которые проникают в дыхательные пути с помощью пара при вдыхании его из небулайзера. Использовать небулайзер можно людям любого возраста – от новорожденных до пожилых, как дома, так и в стационаре.
Небулайзер применяется при заболеваниях дыхательных путей. Чаще всего используется для лечения бронхиальной астмы и хронической обструктивной болезни лёгких (ХОБЛ), так как является наиболее эффективным способом доставки лекарств напрямую в бронхи.
Небулайзерная терапия способствует:
- уменьшению спазма бронхов
- улучшению дренажной функции дыхательных путей
- санации верхних дыхательных путей и бронхиального дерева
- уменьшению отёка слизистой
- уменьшению воспалительного процесса
- воздействию на местные иммунные реакции
- улучшению микроциркуляции
- защита слизистой от действия аллергенов и производственных аэрозолей
Лечение
Больных пневмонией обычно госпитализируют в отделение пульмонологии. На период интоксикации и лихорадки назначается богатое витаминами сбалансированное питание, предписываются обильное тёплое питьё, постельный режим. При выраженной дыхательной недостаточности показаны ингаляции кислорода.
К основным направлениям лечения принадлежат:
- антибиотикотерапия. Больному зачастую назначаются макролиды. К лекарствам этой группы относятся: Сумамед, Азитромицин. Антибиотики при пневмонии назначаются в индивидуальном порядке. При наличии показаний пациенту прописывают респираторные фторхинолоны (Таваник, Левофлоксацин и т. д.);
- физиотерапевтические процедуры. После снятия симптомов интоксикации, прекращения лихорадки показано проведение сеансов электрофореза с кальцием хлоридом, УВЧ, ингаляций, массажа);
- оксигенотерапия. Она предусматривает насыщение организма кислородом;
- симптоматическое лечение. При пневмонии рекомендовано назначение препаратов с отхаркивающим, жаропонижающим, антигистаминным, муколитическим эффектом, назначение дезинтоксикационной терапии.
Для борьбы с лихорадкой при пневмонии активно используется Парацетамол.Этот медикамент обладает выраженным болеутоляющим и жаропонижающим эффектом. Парацетамол воздействует на центры терморегуляции, боли. Лекарство оказывает достаточное слабое влияние на синтез простагландинов в периферических тканях. Поэтому при приёме Парацетамола не наблюдается поражение слизистой оболочки ЖКТ, нарушение водно-электролитного обмена.
У Парацетамола, активно применяющегося при пневмонии, имеются определённые противопоказания. От использования средства следует отказаться при тяжёлых патологиях печени и почек, повышенной чувствительности к компонентам лекарства
В период беременности и грудного вскармливания, алкогольном поражении печени это средство следует применять с осторожностью
Если пациент находится в тяжёлом состоянии, показано назначение низкомолекулярных гепаринов. Такие медикаменты назначают при риске возникновения тромбоэмболии.
Пневмония при коронавирусе зачастую требует назначение искусственной вентиляции лёгких. Этот метод лечения заболевания применяют при наличии следующих показаний:
- относительных (нарушения сознания, повышения РаСО2 > 20 % от исходного уровня и пр.);
- абсолютных (комы, сопора, остановки дыхания, психомоторного возбуждения, нестабильной гемодинамики).
Антибиотики
Лечение пневмонии у взрослых предусматривает назначение антибактериальной терапии. Соответствующие препараты следует назначать, не дожидаясь определения возбудителя. Подбор антибиотика при пневмонии должен осуществляться исключительно врачом. Отмечается недопустимость самолечения. При внегоспитальной пневмонии, как правило, назначаются лекарства из группы пенициллинов, цефалоспоринов, макролидов.
Способ введения медикамента в организм во многом определяется тяжестью течения болезни. В рамках комплексной терапии внутрибольничной пневмонии применяют фторхинолоны, цефалоспорины, пенициллины. Если возбудитель болезни неизвестен, показана комбинированная антибиотикотерапия. Она предполагает назначение 2-3 медикаментов.
Лечение пневмонии в большинстве случаев длится 7-14 дней. В отдельных случаях возможна замена антибиотика.
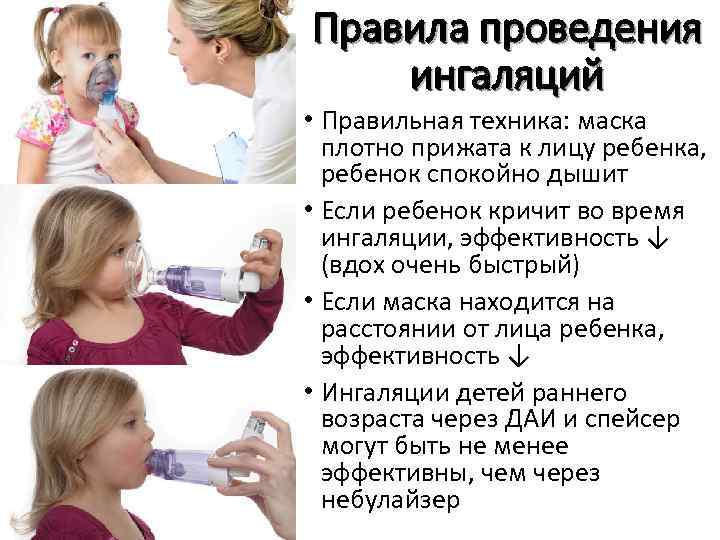
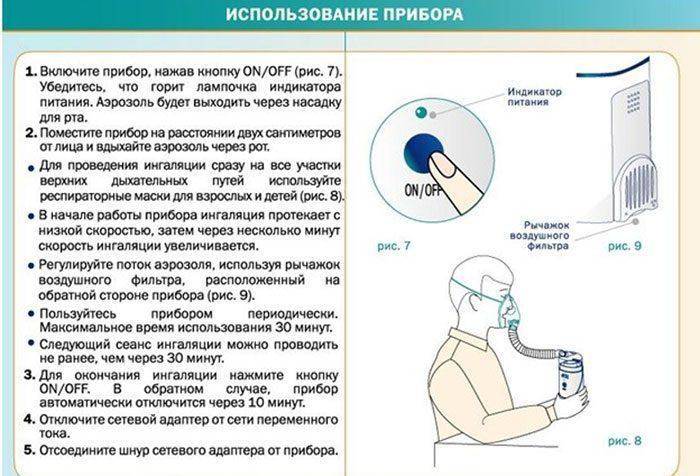
Как правильно проводить ингаляцию для детей небулайзером?
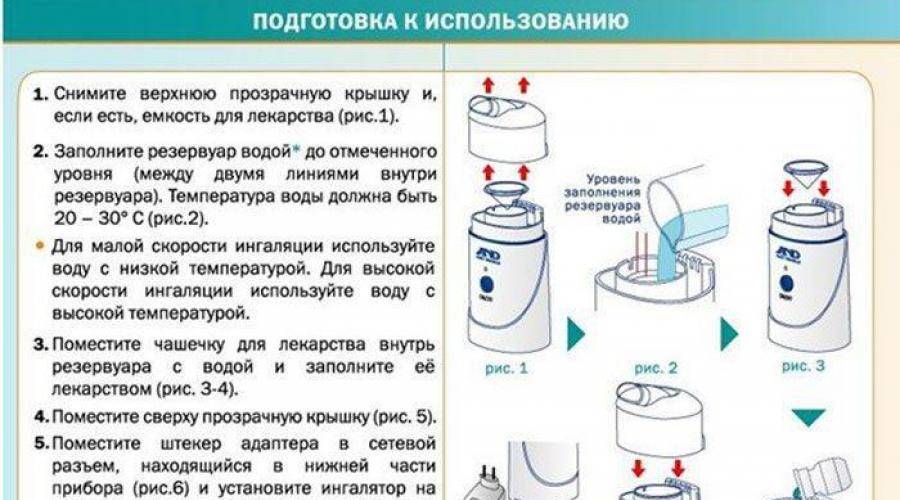
- Перед началом ингаляции для ребенка обязательно изучите инструкцию по применению конкретно вашего прибора, там могут быть важные нюансы.
- Помните, что грамотную схему лечения, конкретное лекарство и дозировки может назначить только врач.
- Для проведения ингаляции используйте только предназначенные для этого лекарственные средства, не используйте кипяченую и дистиллированную воду — это не только не будет эффективным, но и может стать опасным и привести к бронхоспазму. Что касается использования минеральной воды без газа для ингаляций – она может применяться, но только по назначению врача, например, когда у ребенка есть небольшое количество вязкой мокроты в дыхательных путях (кашель с трудноотделяемой мокротой). Вместе с тем, использование минеральной воды может вызвать раздражение задней стенки глотки, а также спровоцировать уже упомянутый выше бронхоспазм. Также не используйте эфирные масла, настои или отвары трав.
- Распространенным является вопрос, можно ли проводить ингаляции при температуре ребенку. Зависит от температуры, но скорее нет, чем да. Врачи не рекомендуют делать ингаляции ребенку при температуре выше 37, 5 градусов.
- Не проводите ингаляции сразу после еды или после активных игр, любой иной физической активности.
- Лекарство, которое хранится в холодильнике, перед использованием следует достать и дать ему немного нагреться.
- Если на одежде ребенка есть какие-то элементы, которые мешают ему свободно дышать – снимите их. Дыхание должно быть свободным.
- После того, как ингаляция окончена – проведите очистку прибора, всех деталей и высушите их.
Вопросы о том, какие делать ингаляции ребенку, рецепты ингаляций, сколько минут делать ингаляции, сколько дней или сколько раз в день – все это план лечения, который назначит педиатр. Только специалист после осмотра ребенка и расшифровки анализов может дать вам ответы на эти вопросы. Самолечение может быть неэффективным и даже опасным.
Ингаляции при кашле у детей – особенности.
Важно понимать, какой у ребенка кашель – влажный или сухой, от этого будет зависеть, какое именно лекарство выбрать для ингаляции. При борьбе с кашлем ингаляция осуществляется так: вдох производится через рот, выдох через нос
Ингаляции при сухом кашле у ребенка прежде всего нацелены на то, чтобы увлажнить слизистые оболочки, сделать мокроту более жидкой. Для этого врачи назначают муколитики, бронхолитики и/или противовоспалительные средства. На начальном этапе болезни может быть достаточно ингаляции с физраствором (к вопросу о том, можно ли физраствором делать ингаляции детям — ответ «да», но по назначению).
При влажном кашле ингаляции имеют другую направленность: оказать отхаркивающее, дезинфицирующее и антисептическое действие. Таким образом мокрота будет выводиться из легких быстрее.
Ингаляции при насморке у детей – особенности.
При насморке, болезнях носовой полости ингаляции проводятся следующим образом: вдох и выдох производятся строго через нос. Для лечения могут использоваться такие средства, как синупрет, хлорфиллипт, мирамистин, ротокан, ринофлуимуцил и другие (конкретное средство и дозировки назначает врач, в зависимости от тяжести болезни; названия лекарственных средств приведены для примера и не являются рекомендацией к лечению).
В каких случаях при насморке нельзя проводить ингаляцию:
- у ребенка болят уши, есть подозрения на отит;
- слизь из носа имеет зеленоватый или желтоватый оттенок, это может свидетельствовать о развитии бактериальной инфекции, и в таком случае ингаляции могут вызвать осложнения;
- у ребенка есть предрасположенность к носовым или легочным кровотечениям.
При какой температуре можно делать ингаляции
В инструкции к небулайзеру четко прописывается, что делать дыхательные процедуры разрешается, если значение держится на уровне 37,5 °C. Компрессорные устройства не нагреваются, не выделяют горячий пар, но их применение тоже может привести к ухудшению самочувствия. Наблюдается головокружение, слабость, головная боль, тошнота. Иногда происходит потеря сознания.
Дышать небулайзером при температуре разрешается в случае острой необходимости:
- если без вдыхания медикамента невозможно ввести другой, более действенный препарат;
- наблюдается приступ астмы;
- присутствует сильный бронхоспазм.
Компрессорный ингалятор использовать разрешается во время жара, если без него не обойтись. Для домашнего применения граничное значение 38, в условиях стационара – 39. В остальных случаях сначала сбивают жар, потом делают дыхательные процедуры.
Лекарства для небулайзера
Препарат и его дозировка назначаются только лечащим врачом, не стоит заниматься самолечением. Существует 5 групп, которые используются при физиопроцедуре.
- Бронхолитики используют для лечения бронхиальной астмы и хронического заболевания лёгких.
- Нестероидные противовоспалительные препараты — снимают болевые ощущения и воспаления, применяются при лихорадке.
- Антибиотики назначают при бактериальных инфекциях.
- Кортикостероиды — стероидные средства, которые эффективны в борьбе с воспалительными процессами.
- Муколитики — разжижают мокроту и способствуют выведению слизи из лёгких.
Эфирные масла
Жидкость, которую можно заливать только в паровые ингаляторы. Масла доказывают свою эффективность при профилактике гриппа и ОРВИ. Чаще остальных применяют масла эвкалипта, чайного дерева и аниса.
Физраствор
Физраствор – жидкость, которая состоит из воды и натрий хлора 0,9%. Данное соединение безопасно и подходит даже для ребёнка. Аналог раствора можно сделать в домашних условиях из дистиллированной воды и поваренной соли. Состав ускоряет выведение мокроты и смягчает слизистую. Минеральная вода боржоми считается аналогом физраствора.
Ингаляции небулайзером
 Небулайзер значительно улучшил процесс лечения у маленьких пациентов заболеваний верхних дыхательных путей различного характера.
Небулайзер значительно улучшил процесс лечения у маленьких пациентов заболеваний верхних дыхательных путей различного характера.
Аппарат достаточно прост в использовании, обеспечивает максимально быструю доставку лекарственного средства в наиболее трудные места воздухоносных путей.
Сам препарат преобразуется из жидкого состояния в парообразное, что улучшает его проникновение в эпителий слизистых оболочек, тем самым осуществляется эффективная борьба с патогенными микроорганизмами.
Практически всегда респираторные патологии сопровождаются увеличением температуры тела ребенка. Данный процесс является реакцией организма человека на воздействие патогенов, больной таким образом борется с инфекционным поражением. Несмотря на это, имеются пределы для повышения температуры.
В тех случаях, когда она поднимается выше 40 градусов, имеется угроза жизни пациента. Что касается детей, то необходимо активно снижать температуру при достижении отметки 38 на градуснике.
При температуре нельзя дышать небулайзером, поскольку происходит нагревание частиц лекарственного средства, доставляемого к эпителиальной выстилке органов дыхания, что способно повысить ее еще больше. Данная реакция крайне нежелательна при терапии маленького ребенка.
Несмотря на это, производители не запрещают применение аппарата при температуре до 37,5 градусов
Особенно это важно при наличии спастического процесса. По этой причине при ларингите, трахеите и обструктивном бронхите использовать небулайзер при температуре до 37,5 градусов допустимо. Кроме этого, процедура показана при любых респираторных патологиях, которые сопровождаются кашлем, особенно малопродуктивным
Можно ли при температуре 38 делать ингаляции ребенку? В тяжелых случаях врачи разрешают данную процедуру
Кроме этого, процедура показана при любых респираторных патологиях, которые сопровождаются кашлем, особенно малопродуктивным. Можно ли при температуре 38 делать ингаляции ребенку? В тяжелых случаях врачи разрешают данную процедуру.
 Для ингаляций используются отвары целебных трав, антибактериальные препараты, минеральная вода, солевые растворы, бронхолитики, муколитики.
Для ингаляций используются отвары целебных трав, антибактериальные препараты, минеральная вода, солевые растворы, бронхолитики, муколитики.
Важно отметить, никакое самостоятельное назначение недопустимо. Нужно посетить врача, который проведет осмотр и даст разрешение на проведение манипуляции. Если во время процедуры повысилась температура, появились признаки аллергических реакций или жалобы на рвотные позывы, то сеанс необходимо прекратить, обратиться к педиатру для определения дальнейшей тактики лечения
Если во время процедуры повысилась температура, появились признаки аллергических реакций или жалобы на рвотные позывы, то сеанс необходимо прекратить, обратиться к педиатру для определения дальнейшей тактики лечения.
Узнайте, как лечить ангину без температуры.
При каких заболеваниях развивается лихорадка
- Абеталипопротеинемия;
- Амебиаз;
- Аскаридоз;
- Балантидиаз;
- Бартонеллез;
- Бластомикоз;
- Болезнь Лайма;
- Ботулизм;
- Бруцеллез;
- Кистозный эхинококкоз;
- Холера;
- Пятнистый тиф;
- Дифиллотриоз;
- Дифтерия;
- Энтеробиоз (колоректальная инфекция);
- Клещевой энцефалит;
- Инфекция Escherichia coli;
- Гонококковая инфекция;
- Герпетический энцефалит;
- Гистоплазмоз;
- Инфекционный мононуклеоз;
- Анальные и генитальные (венерические) бородавки;
- Опоясывающий лишай;
- Кампилобактериоз;
- Кандидоз;
- Свинка;
- Хламидиоз;
- Столбняк;
- Туберкулез;
- Коклюш;
- Криптококкоз;
- Криптоспородиоз
- Ку-лихорадка
- Респираторный туберкулез
- Легионеллез;
- Лейшманиоз;
- Проказа;
- Лептоспироз;
- Грибок кожи;
- Листериоз;
- Простой герпес;
- Менингит;
- Моллюск (инфекционный моллюск);
- Грибок ногтей;
- Чесотка;
- Кожная сибирская язва;
- Онхоцеркоз;
- Парвовирусная инфекция;
- Бешенство;
- Педикулез и фтириаз;
- Малярия, вызванная Plasmodium falciparum;
- Легочный актиномикоз;
- Легочный аспергиллез;
- Микобактериальная инфекция легких;
- Пневмоцистоз;
- Псевдомембранозный колит;
- Краснуха;
- Ротавирусная инфекция;
- Розацеа;
- Сальмонеллезный энтерит;
- Скарлатина;
- Споротрихоз;
- Шанкроид;
- Шигеллез;
- Тениаза (Taenia solium);
- Тенения (Teniarinchosis);
- Корь;
- Токсикоз;
- Токсоплазмоз;
- Трахома;
- Трихинеллез;
- Туберкулезная периферическая лимфаденопатия;
- Тунгиоз, заражение песчаными блохами;
- Острая ВИЧ-инфекция;
- Острый гепатит А;
- Острый гепатит В;
- Острый гепатит С;
- Острый полиомиелит;
- Ветряная оспа;
- Брюшной тиф;
- Вирусные бородавки;
- Кишечный иерсиниоз.
Когда нужно сбивать температуру
Сама по себе лихорадка — не болезнь, а защитная реакция организма, которая направлена на борьбу с вирусами и бактериями.
Цифры на градуснике не всегда считаются критерием применения жаропонижающих средств.
Дать жаропонижающее следует в тех случаях, если:
- ребенок плохо себя чувствует, не может уснуть, капризничает, жалуется на сильную головную боль;
- есть озноб, ребенок дрожит, кожные покровы стали бледными, с мраморным оттенком;
- есть заболевания нервной системы, болезни обмена и сердца;
- ребенок до года, недоношенный;
- на фоне повышенной температуры у малыша появились судороги (или такое состояние наблюдалось в прошлом).
Заключение
Высокая температура у детей может быть признаком множества патологий. Чаще всего это респираторные вирусные инфекции, которые проходят сами по себе и не требуют активного лечения. В то же время повышенная температура может быть симптомом опасных болезней, осложнений ОРВИ и жизнеугрожающих состояний. Задача родителей — облегчить состояние ребенка доступными домашними методами и не пропустить серьезных симптомов, когда могут понадобиться своевременная консультация врача или вызов скорой помощи. Также не стоит забывать, что развитие многих тяжелых инфекций с необратимыми последствиями можно предупредить путем своевременной вакцинации детей.