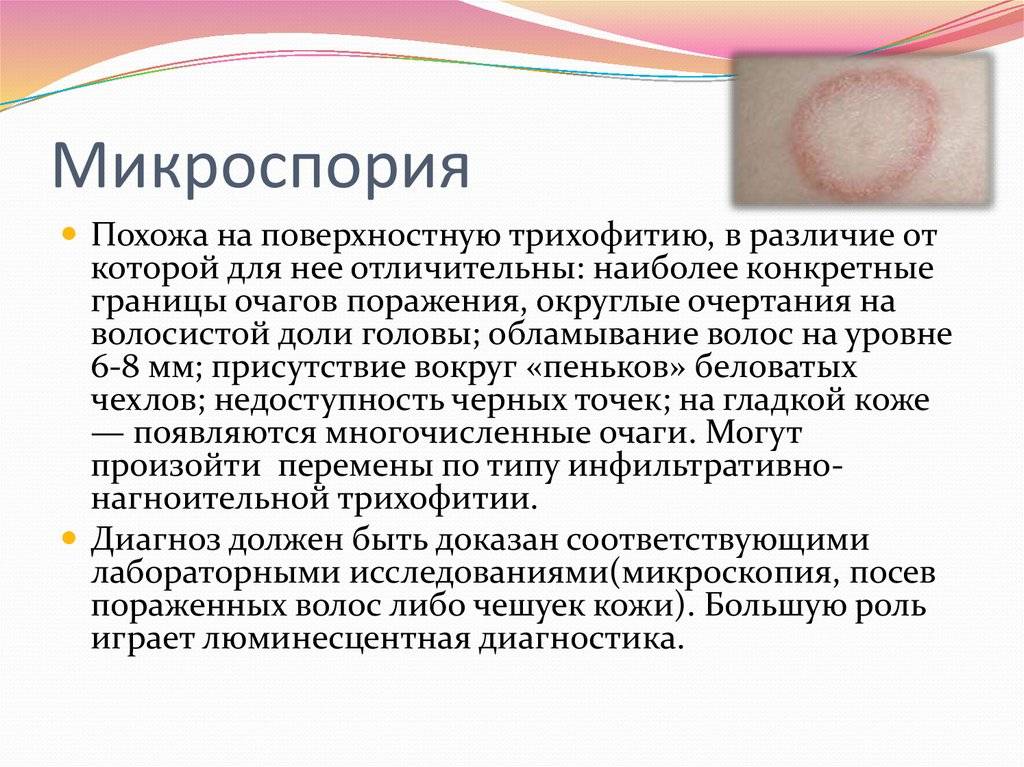
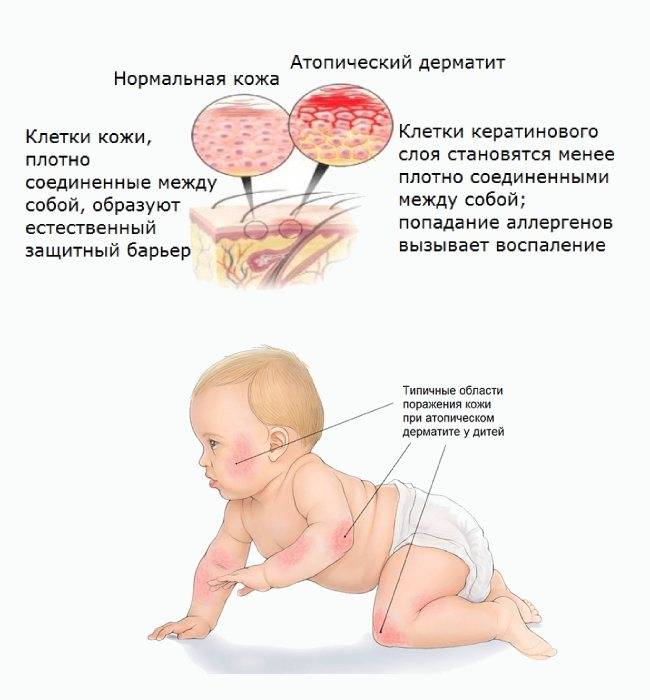
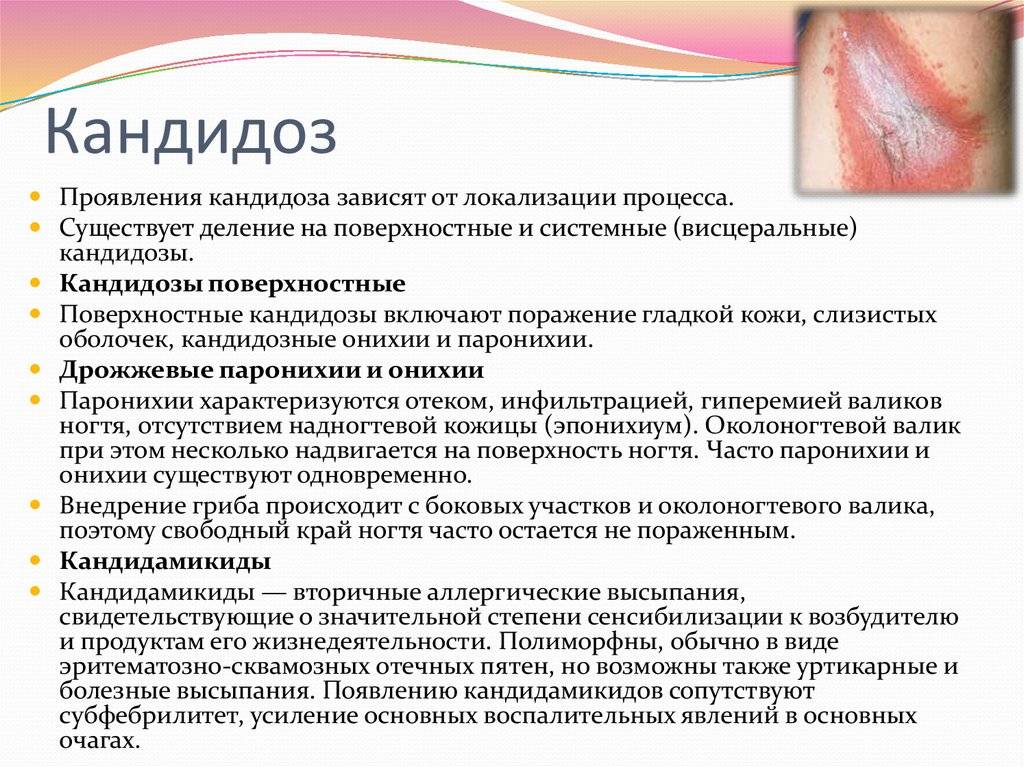
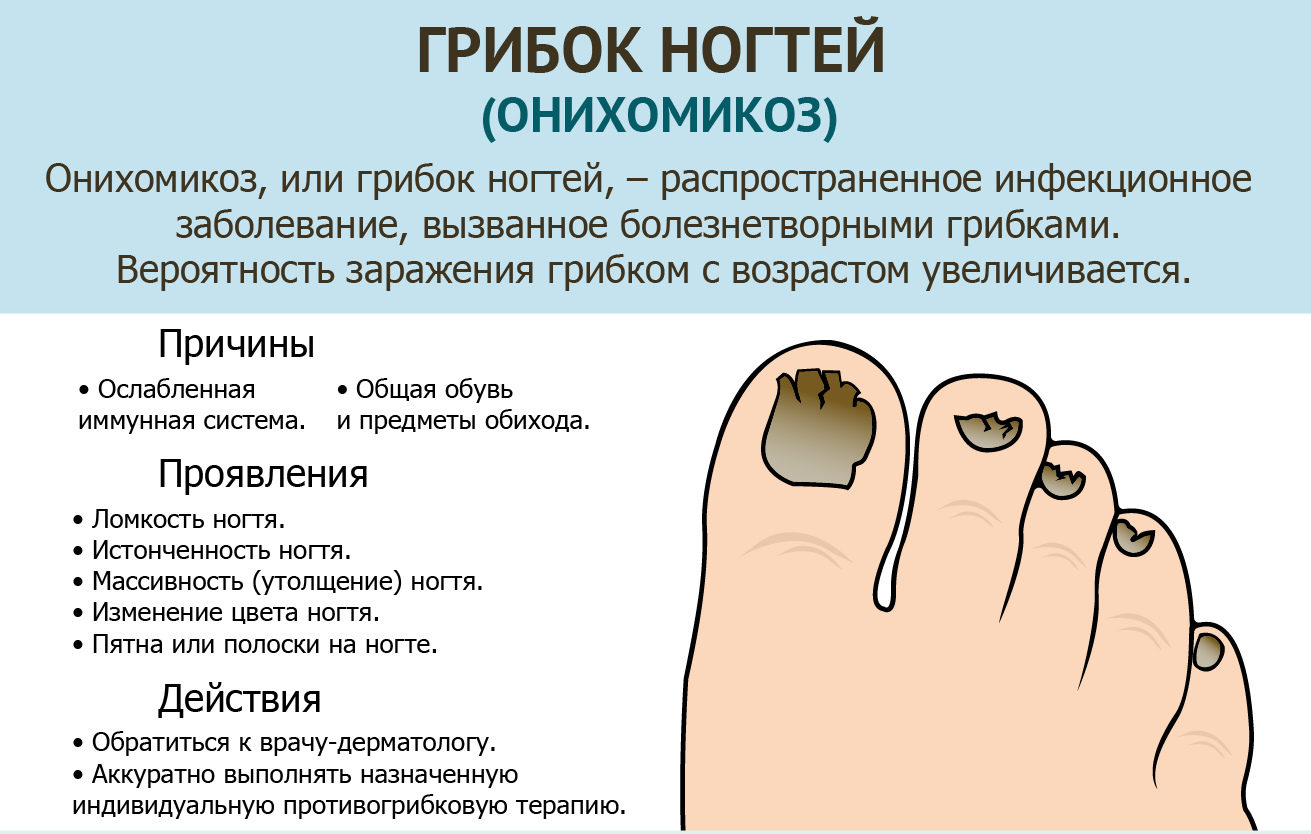
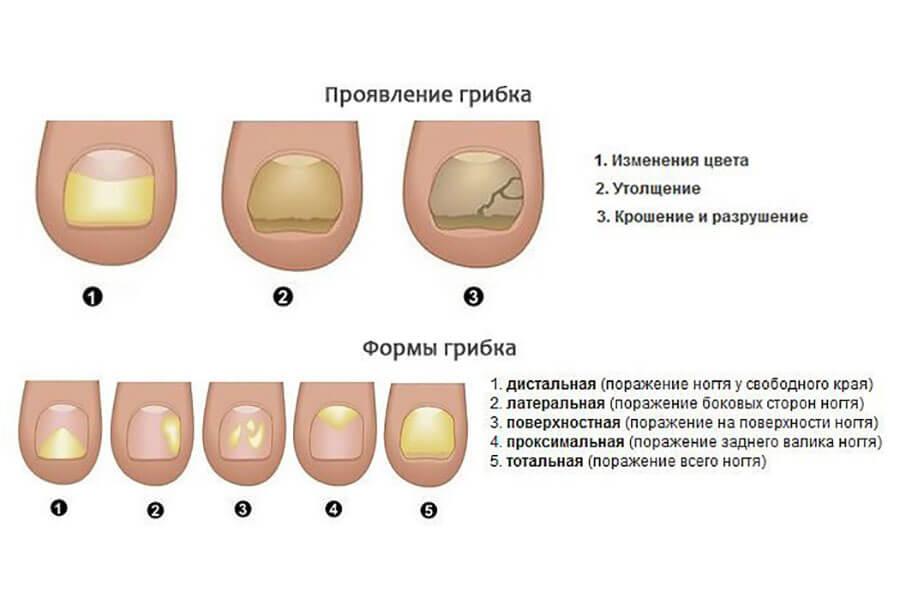
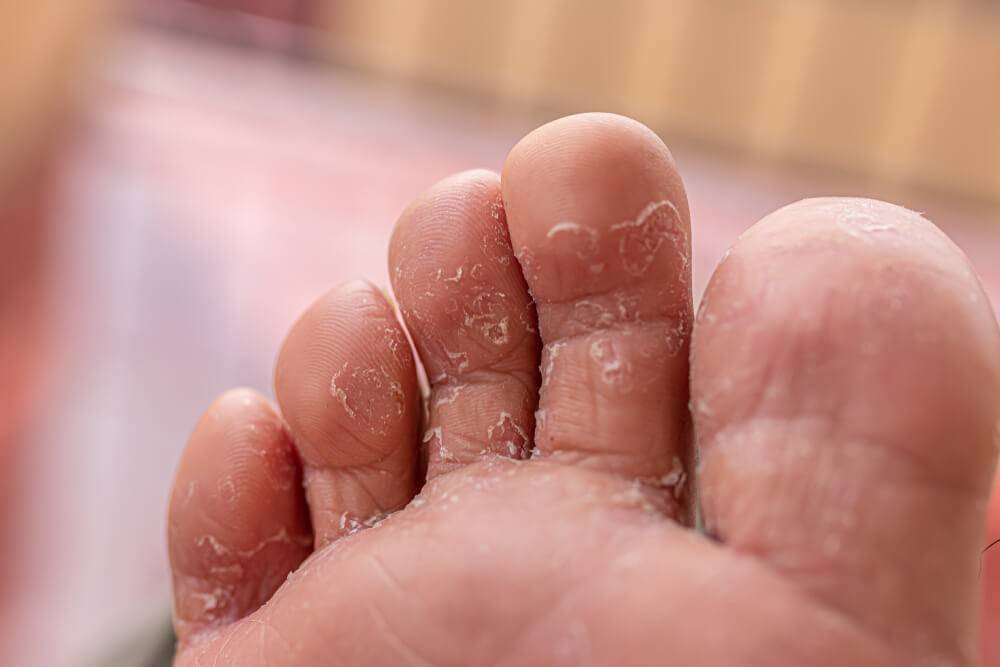
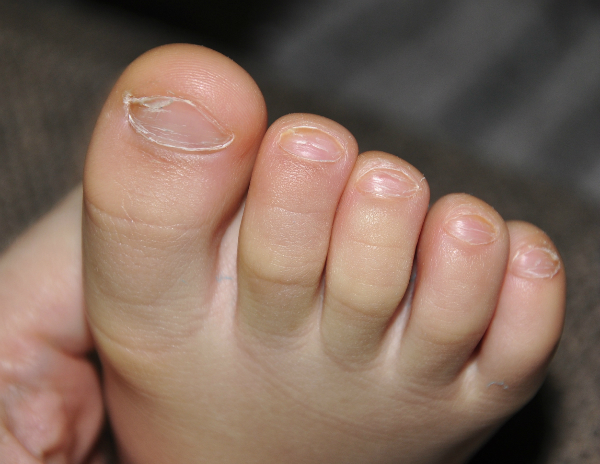
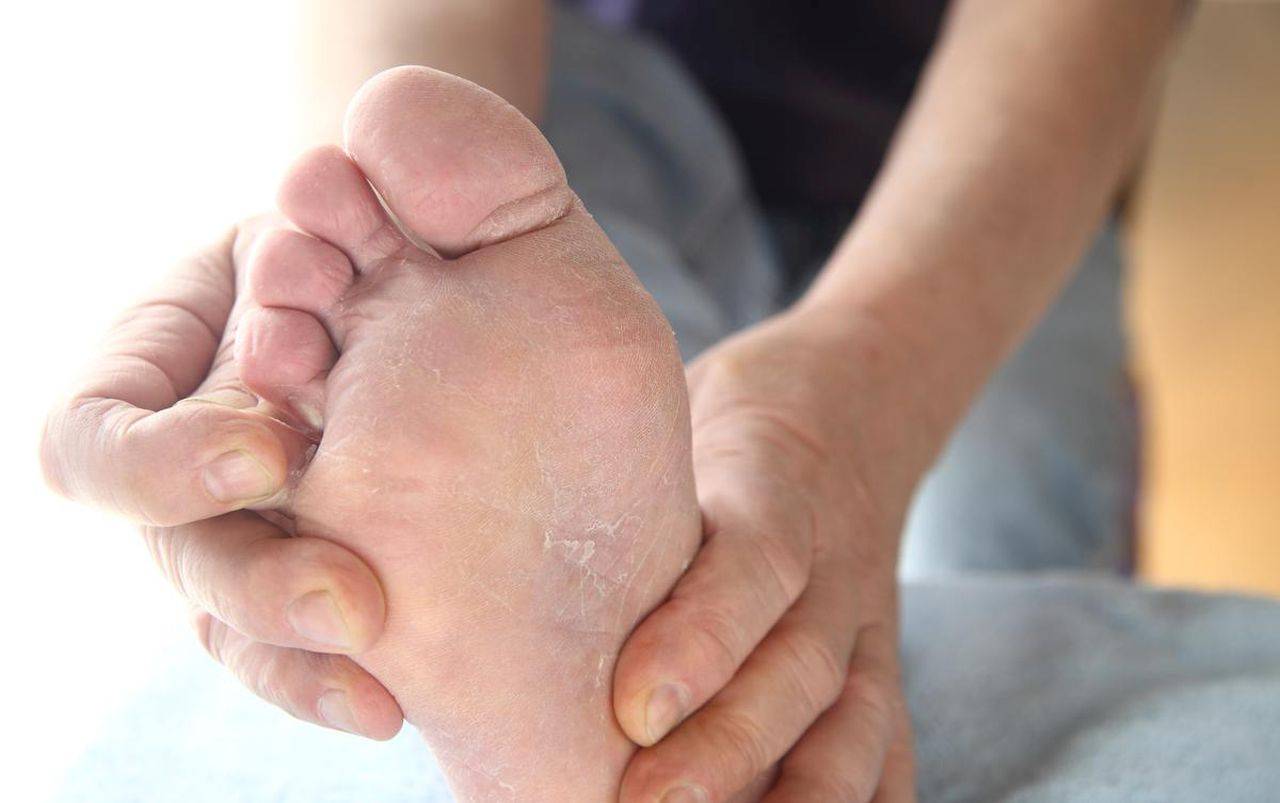
Внешний вид грибка
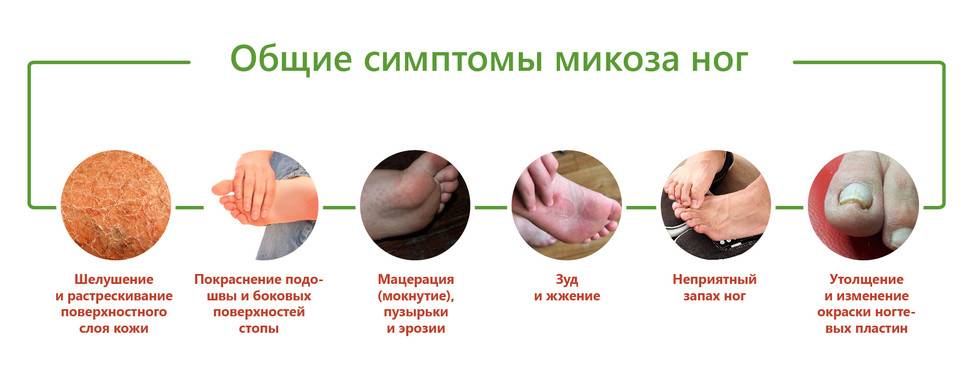
Грибок на человеческом теле можно распознать по наличию разного размера пятен, которые локализуются в определённых местах. На данный момент известно несколько типов микоза, каждый из которых обладает отдельными отличительными свойствами и вызывает разную степень поражения кожи.
Грибковые поражения имеют округлую форму и представляют собой пигментированное пятно, которое может иметь множество оттенков: от тёмно-жёлтого до алого. Цвет зоны может говорить о стадии развития заболевания. Участок, на котором расположены грибки, опухает, образуя выступ над здоровой кожей. После появления пятна начинается шелушение, в процессе которого происходит отхождение чешуек. Это сопровождается неконтролируемым зудом, который так же является одним из симптомов.
При отсутствии лечения кожа постепенно истончается и на некоторых участках могут образовываться трещины.
Без правильной терапии грибок может распространяться по всему телу, находя наиболее уязвимые зоны. Поражение может происходить также внутри организма, в процессе чего микроорганизмами заражаются жировая прослойка, кости и органы.
Запущенное состояние заболевания приведёт к гниению и возникновению рубцов, которые невозможно заживить.
Отдельные виды микроорганизмов локализуются в участках ткани, которые имеют волосяной покров. В данных зонах отмечается повышенное шелушение и иссушение, которые вызывают сильный зуд. Волосы истончаются и ломаются, а также приобретают неестественный оттенок, теряя блеск. Такие пятна характеризуются жёлтым оттенком. В связи с наличием зуда, который заставляет постоянно чесать пятно, дерма истончается, что приводит к образованию рубцов и кровавых ран.
В чем опасность молочницы у маленьких детей
Налет нужно аккуратно снимать
На первый взгляд, клиническая картина и специфичные особенности кандидоза особой опасности не представляют. Если же углубляться в изучении данной патологии, то не отметить ее потенциальную опасность просто нельзя.
И медицинская практика, и многочисленные исследования ученных доказали, что развитие осложнений при молочнице – лишь дело времени, избежать которого можно только посредством качественного и своевременного лечения.
Пожалуй, основная опасность кандидоза кроется в общем ослаблении иммунитета грудничка непосредственно при протекании патологии.
Если неблагоприятная микрофлора активизируется и с течением времени распространяется на обширные зоны организма или даже действует локально, у ребенка наблюдается явление переноса всех защитных сил организма именно на борьбу с грибками.
Длительное наличие подобного переноса делает малыша крайне уязвимым к патологиям иного рода, поэтому не лечить молочницу и надеяться на самоизлечение грудничка очень опасно.
Что касается не потенциальной опасности кандидоза, а непосредственно прямых осложнений от данной патологии, то их перечень не мал. К числу основных последствий долго не лечащегося и беспрепятственно протекающегося недуга относят:
- развитие сепсиса;
- обширное поражение организма грибковой микрофлорой, затрагивающее жизненно важные системы и органы организма;
- обезвоживание.
В самой страшной и неприятной перспективе осложнения кандидоза способны спровоцировать даже летальный исход. Учитывая это, не бороться с неблагоприятной микрофлорой в организме грудничка его родителям просто недопустимо. В противном случае риски начала необратимых последствий и ухудшения здоровья малыша велики.
Какие бывают препараты от грибков?
Таблетки от грибка на ногах и на других частых тела называются противогрибковыми препаратами, которые можно разделить в связи с их назначением на несколько типов:
- Препараты для лечения болезни кожи.
- Медикаментозные средства, использующиеся при поражении ногтей.
Препараты для лечения системных грибковых поражений, в процессе которых затронуты внутренние органы.
По производству лекарства против грибковой инфекции можно разделить на два основных типа:
- Природные, то есть изготовленные из натуральных компонентов.
- Синтетические, которые получают искусственным путём.
По способу применения лекарства от грибка ногтей и других поражённых зон делятся на:
- Системные препараты, к которым относятся таблетки и инъекции.
- Местные препараты, предполагающие воздействие на поражённый участок ткани: мази, кремы, гели, лаки, жидкости.
Наиболее безопасно прибегать к местной терапии, поскольку она обладает щадящим воздействием на организм и не вызывает побочных эффектов. При её применении в организм не выбрасываются токсины, которые могут навредить внутренним органам. К сожалению, местной терапии бывает не всегда достаточно, в связи с чем дополнительно приходится подключать препараты для приема внутрь. Также нанесение местных средств на пораженные участок не всегда гарантирует полноценный результат, поскольку действующее вещество часто не может добраться к возбудителю.
По характеру действия противогрибковые препараты можно разделить на две группы:
- Лекарства, которые воздействуют на сам грибок, постепенно уничтожая его.
- Средства, которые направлены на создание препятствий для размножения микроорганизмов.
На данный момент чаще всего используются противомикробные препараты широкого спектра, к которым чувствительны большинство микроорганизмов, встречающихся в организме человека.
Токсичные противомикробные препараты, которые выписываются на более поздних стадиях течения заболевания, когда развиваются поражения других органов и тканей, реализуются в аптеке исключительно по рецепту. Таблетки, с помощью которых можно вылечить грибок на начальной стадии, можно приобрести самостоятельно без рецепта.
Чтобы подобрать эффективные таблетки от грибка ногтей и других пораженных участков ткани, рекомендуется обратиться к дерматологу, который оценит состояние кожи, а далее определит тип инфекции.
Причины вульвовагинита
К провоцирующим факторам и основным причинам воспалительных заболеваний нижних отделов женских половых органов относят:
- гиповитаминоз;
- физиологические причины: беременность, менструация;
- гормональные изменения: во время беременности, в период менопаузы;
- бесконтрольный прием антибиотиков, гормональных препаратов;
- химиотерапия и лучевая терапия при онкологических заболеваниях;
- пониженный иммунитет и иммунодефицитные состояния (ВИЧ-инфекция);
- несоблюдение гигиены половых органов;
- эндокринные заболевания (сахарный диабет, гипотиреоз);
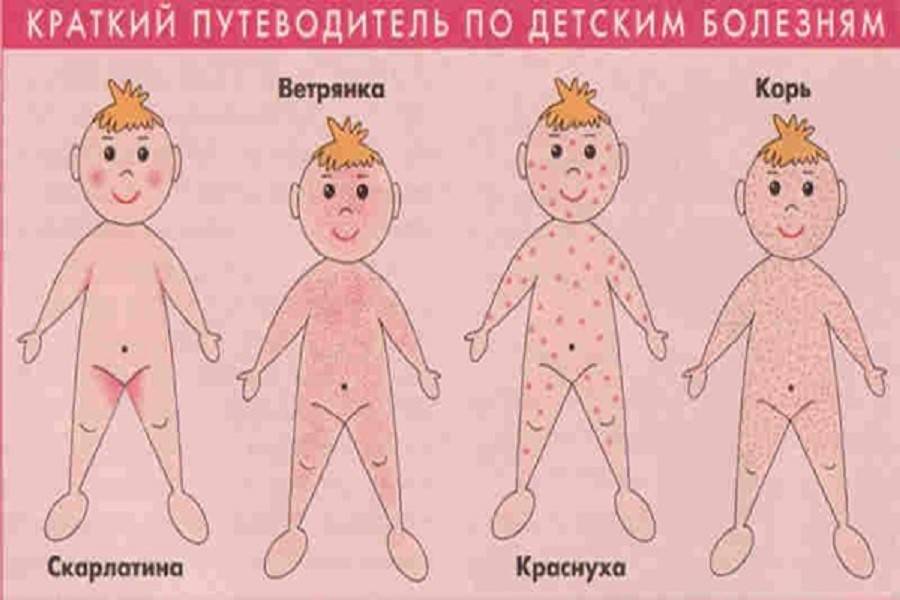
- детские инфекции у девочек ( корь, скарлатина);
- заболевания желудочно-кишечного тракта и аллергические заболевания;
- прерывание беременности, выскабливания по медицинским показаниям;
- травматические повреждения половых органов(грубые половые сношения, первый половой акт, разрывы во время родов, ношение тесного и синтетического белья, ношение внутриматочной спирали);
- инфекции, передающиеся половые путем (ИППП): частая смена половых партнеров, отказ от использования презервативов -это главные причины заболеваемости воспалительными заболеваниями специфической этиологии ( хламидиоз, гонорея и т.д.).
На сегодняшний день все чаще вульвовагинит возникает в результате наличии скрытых инфекций, таких как: уреаплазмоз, микоплазмоз, хламидиоз и т.д. данная инфекция может передаваться от матери к ребенку во время родов, а также контактно-бытовым путем.
Важное значение в появлении вульвовагинита имеет снижение эндокринной функции яичников, ожирение, сахарный диабет, а также другие заболевания, ведущие к снижению сопротивляемости организма к инфекциям
Причины вульвита у женщин
Специфическое воспаление, вызванное возбудителями заболеваний, передающихся половым путем (хламидиоз, трихомонада, гонококк и др.), Встречается гораздо реже. Основной причиной вульвита могут быть: кишечная палочка (кишечная палочка), стафилококк, грибы рода Candida, стрептококки или бактерии рода Pseudomonas и Proteus.
Следует учитывать, что вульвит как самостоятельное заболевание встречается редко, то есть первичный вульвит. В основном воспаление вульвы – это отдельный симптом любого заболевания (кольпита, цервицита, сахарного диабета, других патологий) – вторичного вульвита.
Основные причины и предрасполагающие факторы воспаления наружных половых органов у женщин:
- бактериальные инфекции половых органов – банальный кольпит, цервицит, вульвовагинит (как отдельный симптом основного заболевания);
- специфические инфекции, в том числе болезни, передающиеся половым путем;
- активная половая жизнь;
- физиологические явления (беременность, менструация);
- заболевания эндокринной системы (сахарный диабет, нехватка гормонов щитовидной железы и др.);
- использование внутриматочных контрацептивов;
- прием антибиотиков и кортикостероидов;
- ношение обтягивающего синтетического белья;
- использовать мыло, шампунь, гель для душа или другие раздражающие кожу средства личной гигиены (включая гигиенические прокладки и гигиенические салфетки);
- частые велосипедные прогулки, конный спорт;
- частые спринцевания;
- порошковые моющие и смягчающие средства;
- климакс.
В группе риска женщины с чувствительной кожей, у которых ранее были аллергические реакции и которые ведут активную половую жизнь.
Формы кандидоза у детей
Важно понимать, что кандидозом чаще болеют маленькие дети, которые не могут сказать о чувстве жжения или изменении вкуса, поэтому особое внимание следует обратить на изменения состояния ребенка и вовремя обратиться к доктору. Симптомы зависят от формы заболевания. Чаще у детей наблюдается кандидоз в виде острого псевдомембранозного стоматита
Чаще у детей наблюдается кандидоз в виде острого псевдомембранозного стоматита.
Легкая форма кандидоза
Поражена только одна область (например, только язык или только щеки). Под белым налетом ярко-красная слизистая без повреждений. Общее состояние ребенка не страдает.
Среднетяжелая форма кандидоза
Поражены различные участки полости рта (например, губы, щеки и язык). Налет трудно снять, а под ним поврежденная и даже кровоточащая слизистая. Иногда лимфатические узлы увеличены.
Тяжелая форма кандидоза
Налет серого цвета, он покрывает не только полость рта, но и миндалины, заднюю стенку глотки. Слизистая оболочка сухая, налет почти невозможно снять, лимфатические узлы увеличены, поднимается температура, ребенок слабый, отказывается есть. Такая форма может сопровождаться поражением кожи, гениталий. Характерны частые рецидивы.
Атрофическая форма кандидоза
Сначала происходит шелушение эпителия, потом образуются пленки налета, поражение имеет вид пятен с гладкой поверхностью. Если поражен язык, то его сосочки сглаживаются, и он становится как бы лакированным, его движения затруднены, появляется чувствительность и жжение при приеме пищи.
Острый псевдомембранозный кандидоз
Самая распространенная форма кандидоза, при данной форме образуется белый налет, который чаще легко снимается, обнажая ярко-красную слизистую.
Слизистая отечная, красная, а после снятия налета обнаруживаются эрозии.
Гипертрофический кандидоз
Налет образуется в виде бляшек, трудно снимается, слюна вязкая и пенистая. При поражении языка происходит увеличение сосочков языка и их окрашивание в черный цвет, такое заболевание называют черный волосатый язык.
Хронический кандидоз
Симптомы не ярко выражены, он проявляется время от времени сухостью, покраснением и налетом. Если поражен язык, появляется чувство жжения, затруднено глотание. У детей хронические формы являются редкостью, чаще возникают по причине неправильного или неоконченного лечения острого кандидоза.
Симптомы молочницы у новорожденного
Прежде чем перейти к описанию симптомов, хотелось бы отметить, что молочница имеет три стадии развития, кроме того может иметь острую и хроническую формы. В зависимости от данной градации и стоит рассказывать о симптоматике заболевания.
- 1 стадия. Начальная и легкая стадия, но и самая важная – ведь вы не должны пропустить её и дать болезни перейти на более сложный этап. Итак, если ваш малыш капризничает и не хочет брать грудь, проверьте его рот. Осмотрите ротовую полость на наличие молочно-белого налёта, попробуйте соскоблить его, под ним наверняка воспаленные участки, они то и вызывают зуд и жжение. Относительно запаха, то на первой стадии молочница себя в данном направлении не проявляет;
- 2 стадия. Не хочу вас пугать, но достаточно нескольких суток, чтобы молочница поразила всю ротовую полость малыша, даже губы. Снять налёт на данном этапе невозможно, новорожденный чувствует боль и жжение, а под налётом творожной консистенции могут быть кровоточащие ранки. Есть выразительный неприятный запах изо рта у грудничка;
- 3 стадия. Третья стадия молочницы у новорожденных во рту – это уже очень серьёзно. Симптомы заболевания только усугубляются, творожистый налет распространяется за пределы ротовой полости в носоглотку, снять налёт невозможно, под ним плёнка, которую безболезненно нельзя отделить. Малыш чувствует не то что дискомфорт, ему больно, он отказывается от еды;
- Постепенно молочница может поразить и кишечник малыша, проявляется даже на половых органах новорожденного. Запах изо рта очень явный.
Что касается форм молочницы у новорожденных, то различают острую и хроническую. От того, как выглядит молочница у новорожденных, можно говорить о её характере и форме.
- Острая молочница чаще всего развивается вследствие приёма антибиотиков или снижения иммунитета новорожденного. Симптоматика явная, развивается быстро, покраснения, налёт при своевременном лечении легко уходят;
- Хроническая молочница с творожными пятнами во рту, включая десны, провоцируется нарушениями норм гигиены. Возникнув единожды, будет проявляться при благоприятных условиях.
Любая стадия или форма молочницы излечима, но если не обращать внимания на симптоматику и упустить время, то лечение будет значительно сложнее, не исключаются и осложнения.
Лечение кандидоза кожи
При выявлении кандидоза кожных покровов проводится:
- Устранение грибковых микроорганизмов. Для этого применяются антисептические и антимикотические средства – спиртовые или водные растворы бриллиантовой зелени, метиленового синего. Кроме того – мазь борной кислоты, жидкость Кастеллани, раствор резорцина, риванола, нитрата серебра и любые вещества, обладающие широким спектром антифунгального действия.
- Устранение мочеполового или кишечного очага кандидоза. В этих целях назначаются лекарственные препараты для орального приема, или средства для местного лечения (мази, кремы, свечи и т.д.).
- Ликвидация предрасполагающих факторов к кандидозу – хронических заболеваний, негативных воздействий извне и т.д.
Принципы терапии
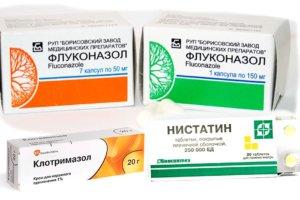
Противогрибковые препараты
Избавиться от молочницы у грудничка довольно-таки просто, естественно – при своевременном и качественном лечении.
Несмотря на возможную патогенность, грибки «Candida» несильно противоборствуют базовым методикам терапии и в относительно быстрые сроки практически полностью погибают. Все это способствует улучшению состояния ребенка, отсутствию осложнений и непосредственно излечению от патологии.
Лечение грудничков от кандидоза примитивно, но организовывать его следует совместно с профессиональным педиатром. Общие принципы терапии во многом зависят от того, какой возраст у заболевшего ребенка.
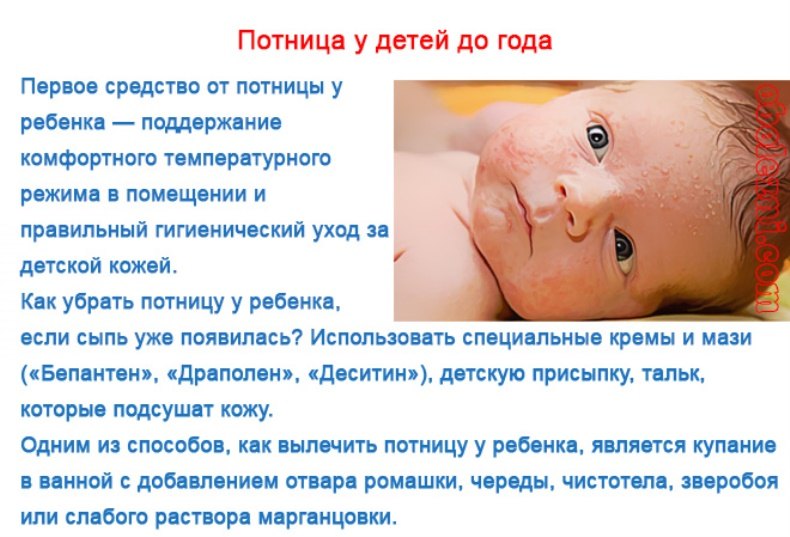
Если грудничку менее 6 месяцев, то для избавления от молочницы достаточно:
- Максимально аккуратно кормить малыша, минимизировав риски срыгивания (которые усиливают течение патологии).
- После каждого приема пищи и не менее 4-5 раз в сути протирать пораженные области ротовой полости специальными растворами. В качестве последних можно взять стакан теплой воды с разбавленной в нем ложкой соды или же слабый раствор марганцовки. Для использования данных средств можно смочить обычную марлю и тщательно убирать творожистый налет во рту у ребенка. Естественно, делать все следует очень аккуратно, не доставляя дискомфорт малышу.
В случае с терапией деток от полугода дополнять отмеченные мероприятия допустимо приемом противогрибковых препаратов. При лечении кандидоза у грудничков чаще всего используются:
- Нистатин, Мирамистин и Кандид – растворы для обработки пораженных тканей.
- Клотримазол, Пимафуцин и Тридерм – мази для нанесения на обработанные ткани ротовой полости, имеющие направленный антигрибковый эффект.
Средняя длительность лечения грудничковой молочницы составляет 2-3 недели, на протяжении которых техника проведения терапевтических мероприятий неизменна. Дозировки средств и максимально точный курс терапии следует узнать у профессионального педиатра, так как они определяются с учетом общего состояния малыша, силы его организма и тяжести протекающей патологии.
Помните, что использование общепринятых доз препаратов или же их самостоятельный подбор может спровоцировать либо полную неэффективность организуемого лечения, либо же крайне малый эффект от такового. Стоит ли так рисковать при болезни у маленького ребенка? Многие согласятся – нет.
Массаж при коликах
Рекомендуется массировать животик ребенка перед каждым кормлением. Для достижения лучших результатов делайте массаж после пятиминутной грелки. Можно нагреть пеленку утюгом или подержать ее на теплой батарее, затем положить на живот малыша, накрыть руками и подержать некоторое время. Смазывать руки маслом или кремом не надо.
- Легко погладьте животик по часовой стрелке. Сделайте примерно 10 оборотов.
- Затем поочередно сгибайте и разгибайте его ножки, прижимая их к животу. Сделайте так 6 – 8 повторений с каждой ножкой.
- Переверните малыша на животик и сделайте несколько поглаживающих движений с боков и над тазовыми костями по направлению от живота к пояснице.
Необходимы ли исследования?
Обычно молочница во рту у грудничка не требует дополнительных исследований, так как опытному специалисту диагностировать ее по очевидным признакам несложно. Но иногда при серьезных поражениях могут быть назначены дополнительные исследования:
- микроскопические: в таком случае доктор возьмет соскобы со слизистой полости рта, чтобы рассмотреть дрожжеподобные клетки грибов более тщательно;
- бактериологические: при таком исследовании также берется соскоб и затем производится посев бактерий, чтобы понять — насколько велик объем грибковых колоний и насколько они поддаются лечению противогрибковыми препаратами; кроме того, бактериологическое исследование помогает определить, какой именно препарат является наиболее эффективным в лечении, ведь некоторые из них могут и не давать эффекта при терапии молочницы;
- серологическое: для этого исследования необходим анализ крови, в сыворотке которой исследуются антитела к грибковой инфекции.
Подробная информация
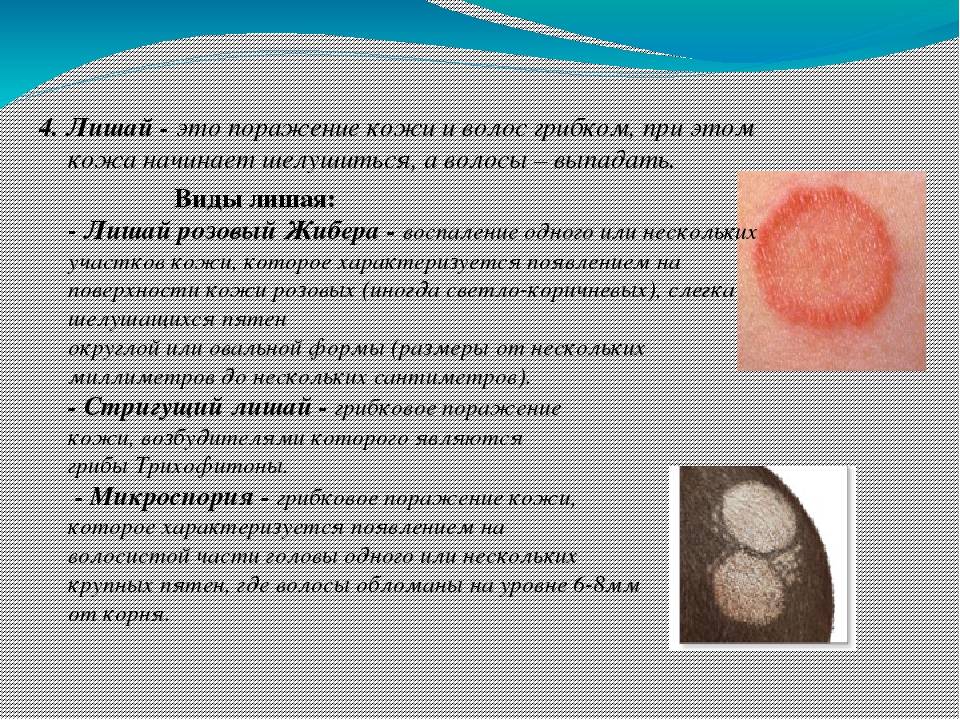
Заболевание имеет особенность возникать повторно после предыдущего заражения. В потенциальной зоне риска находятся все члены семьи и близкие люди, с которыми контактировал зараженный. Наиболее часто лишай выявляется у людей с низким иммунитетом.
Убедиться в наличие лишая можно по характерным высыпаниям в виде бляшек. Они имеют четкую круглую структуру светло-красного цвета. По бокам можно заметить отшелушивающиеся участки. Очаг воспаления может быть один или несколько.
Причины развития заболевания выглядят следующим образом:
- Сбой в гормональном фоне.
- Частые стрессовые ситуации.
- Нарушения в нервной системе.
- Плохая личная гигиена.
- Перенесенное ОРВИ, грипп или переохлаждение организма.
- Плохая экология в городе.
Все эти факторы могут стать причиной развития других болезней.
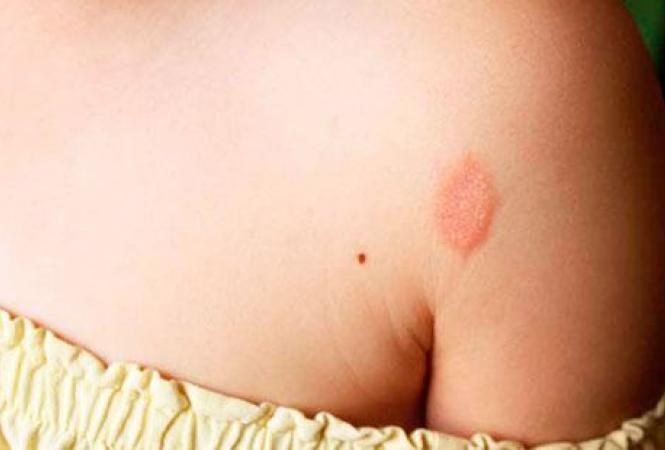 разновидности лишая
разновидности лишая
Диагностика и способы лечения
При грибковых болезнях самый информативный метод диагностики – соскоб. Взятый для исследования материал высевается на питательную среду. Во время тестирования определяется вид возбудителя и его чувствительность к лекарствам.
Также проводится исследование под микроскопом чешуек кожи, ногтей, волос. Проводятся биохимические анализы и осмотр под лампой Вуда. Это специальный аппарат, который окрашивает чешуйчатые пластины при лишае в золотисто зеленоватые оттенки, а при микроспории в яркий зеленый цвет.
Диагностика при грибковых болезнях кожи требует опыта и хорошей подготовки. Ведь многие заболевания этой группы напоминают дерматиты, а от правильно поставленного диагноза зависит итог терапии.
Лечение грибковых поражений кожи – это длительный и кропотливый процесс. При тяжелых формах заболевания курс терапии проводится в стационарных условиях. Схема лечения подбирается детским дерматологом индивидуально для каждого маленького пациента. При этом обязательно учитывается площадь поражения, вид возбудителя и возраст ребенка. Терапия включает прием медикаментов внутрь, а также наружную обработку пораженной поверхности кожи с применением специальных препаратов. В комплекс включаются физиотерапевтические процедуры.
Методы профилактики
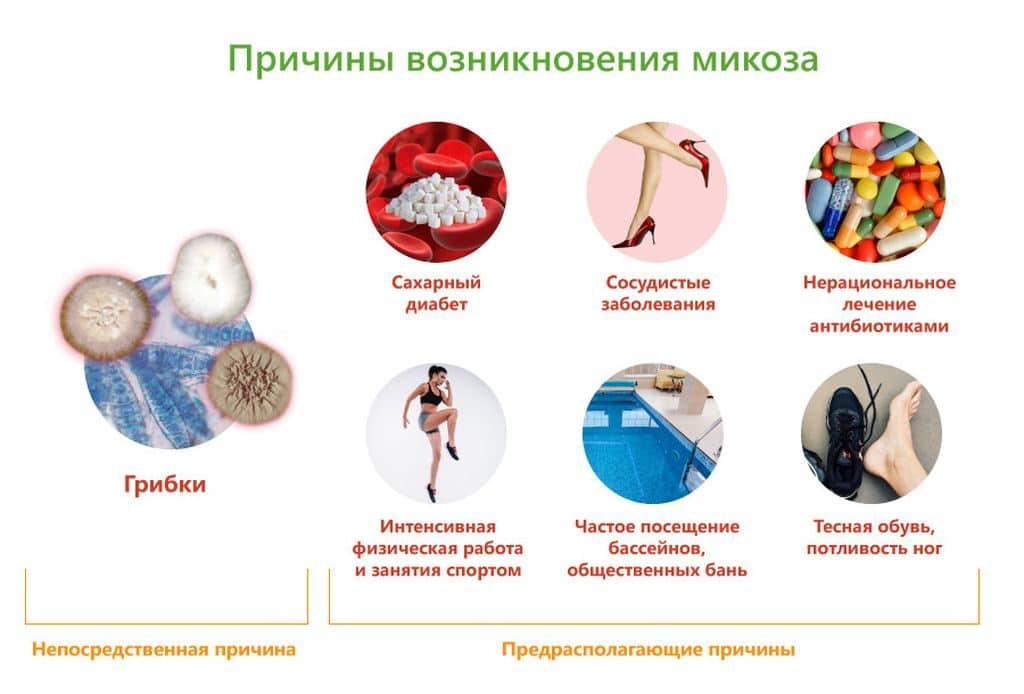
Как избежать микозов:
- принимать витаминные комплексы, правильно и сбалансировано питаться;
- соблюдать гигиенические правила;
- носить нижнее белье, носки, обувь из натуральных материалов;
- каждый день гулять на свежем воздухе, делать гимнастику для беременных;
- при излишне сухой коже пользоваться увлажняющими средствами;
- регулярно посещать врача, сдавать все необходимые анализы, своевременно выявлять и лечить все болезни.
Нельзя ходить босиком в бассейне и на пляже, перед посещением общественных мест ногти и стопы следует обрабатывать противомикозным препаратами.
Эффективные и безопасные препараты подберет дерматолог. Врач даст рекомендации по питанию, расскажет о методах профилактики.
Симптомы молочницы во рту у грудничка
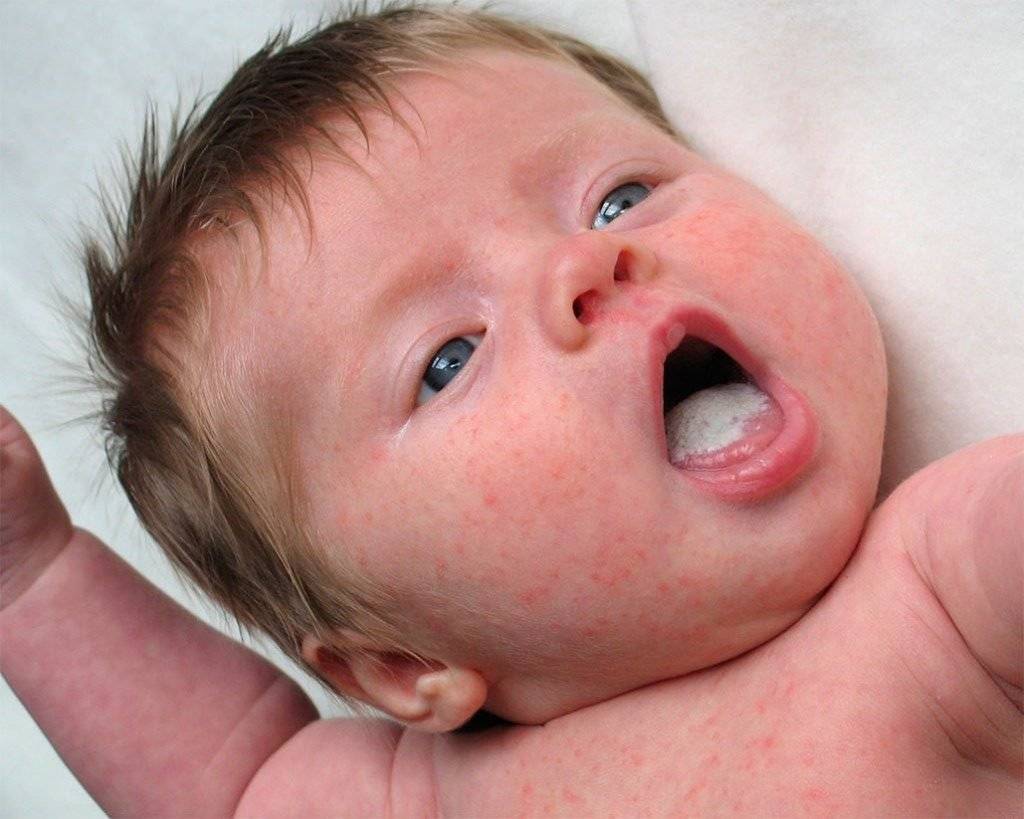
Как выглядит молочница у грудничка? Когда грибковая инфекция попадает на слизистую рта ребенка, то ее размножение приводит к воспалениям в области рта. Поэтому довольно быстро вы сможете заметить на щеках, небе, деснах и языке ребенка небольшие крошки белой «крупы», напоминающие творог. Неопытная мама вполне может предположить, что это — остатки молока или смеси после срыгивания. Но проверить, так ли это, довольно просто: возьмите сухую стерильную марлю или бинт и очень аккуратно попытайтесь снять белый налет. Если это действительно остатки еды — они легко будут убраны, если молочница — стереть творожистый налет окажется сложнее. А сняв его, вы заметите воспаленное покраснение в полости рта. При молочнице у малыша, скорее всего, ухудшится аппетит и сон, он станет беспокойным и капризным.
Рвота
Содержимое желудка «выплескивается фонтаном», с большей силой, чем во время срыгивания.
Причины рвоты у новорожденного
Причин много. Это может быть нормой, а может свидетельствовать о патологии. Рвота не опасна, если она происходит редко и к ней не прибавляются никакие другие тревожные симптомы.
- Переедание — в таком случае нужно просто успокоить малыша, приласкать, поносить на руках. Не спешите снова его кормить.
- Гигиена матери — следует мыть грудь перед кормлением и после и следить за собственным правильным питанием. Жирная, соленая и острая пища также может быть причиной рвоты и нарушений процесса пищеварения.
- Отравление — рвота может быть реакцией на недоброкачественную пищу. Обычно это сопровождается жидким стулом. В таком случае обязательно вызывайте врача. Следите за тем, чтобы организм не потерял много жидкости. Каждые 15 минут предлагайте малышу чайную ложку чистой кипяченой воды. Когда рвотные позывы прекратятся, давайте столовую ложку. В случае диареи можно дать малышу растворенную в воде таблетку активированного угля и дождаться прихода врача.
- Кишечная инфекция — обычно начинается с внезапного приступа рвоты, часто с жаром или поносом. Надо как можно скорее восполнить потерю жидкости и немедленно обратиться к врачу, так как это заболевание может быть опасным для жизни. Терапию вам назначит доктор.
- Сотрясение мозга — если рвота началась после падения малыша с любой высоты, вызывайте скорую помощь.
Когда стоит беспокоиться:
- Если ребенок не хочет брать грудь или принимать молочную смесь;
- Если малыш вялый;
- Если у него поднялась температура;
- Если малыша рвет более 3 раз в сутки;
- Если рвоту сопровождает понос;
- Если ребенок потерял много жидкости.
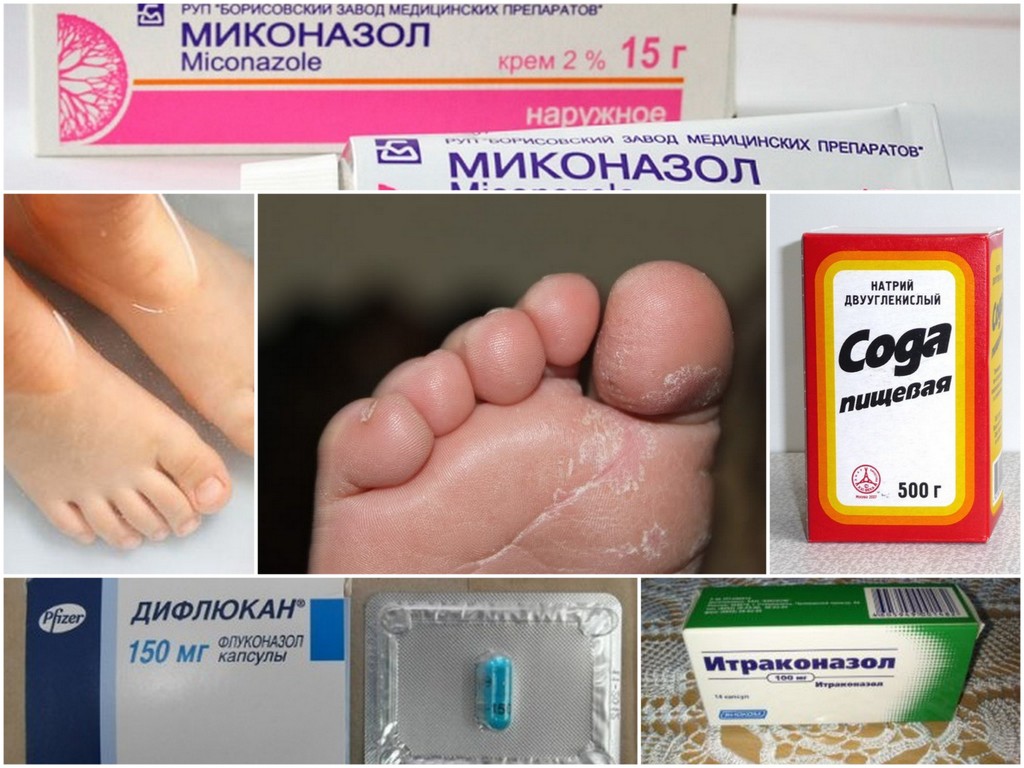
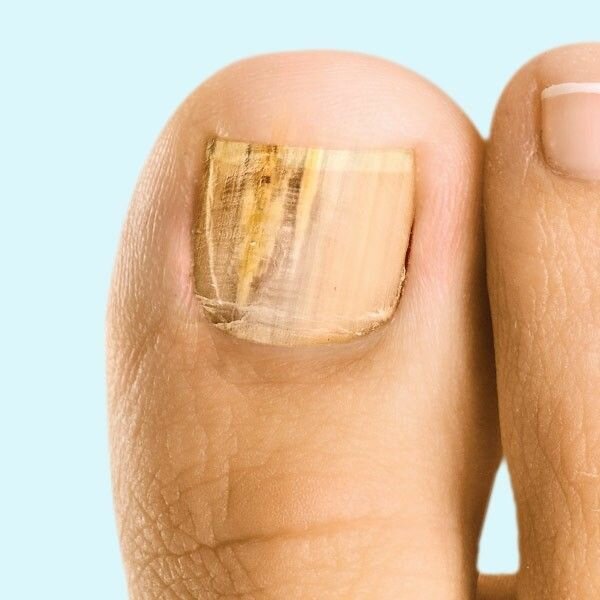
Препараты для лечения грибка
Современный фармацевтический рынок предлагает широкий выбор средств для лечения грибка ногтя, которые можно использовать в домашних условиях.
Мы сделали для вас подборку самых эффективных и удобных для применения вариантов.
№1 «Аморолфин» (Тульская фармацевтическая фабрика, Россия)

Выпускается в форме лака для ногтей объемом 2,5 мл. Главный компонент препарата — аморолфина гидрохлорид. Используется для наружного применения при заражении дерматофитами, дрожжевыми и плесневыми грибками.
Активное вещество препарата полностью проникает в ногтевую пластину и ногтевое ложе в течение первых суток после нанесения лака. Концентрация лекарственного вещества сохраняется в 7-10 дней. Наносить препарат нужно 1-2 раза в неделю.
№2 «Нафтифин Ikena» (Эвалар, Россия)
Лечебный раствор. Выпускается в объемах 10, 15, 20, 25, 30 мл. Основной действующий компонент — нафтифина гидрохлорид. Раствор эффективно борется с дерматофитами, плесневелыми, дрожжевыми и другими видами грибков.
Препарат используется наружно. Дозировка и курс лечения зависит от состояния пациента и показаний. Оптимальную дозировку и кратность приема может подобрать только врач.
№3 «Ламицид» (Центр управления качеством больничной гигиены, Украина)
Препарат выпускается в виде капель для ногтей или спрея для ног объемом 15 мл. Противогрибковое средство на основе тербинафина. Используется для профилактики и лечения грибковых заболеваний ногтей, кожи рук, ног у взрослых людей старше 18 лет.
Наносить препарат следует 1-2 раза в сутки.
№4 «Экзоролфинлак» (Пауль В. Бейферс ГмбХ, Германия
Противогрибковый лак. Выпускается в объемах 2,5 и 5 мл. В комплекте идут очищающие салфетки, лопаточки и одноразовые пилки. Основное действующее вещество — аморолфина гидрохлорид.
Препарат с широким действием, проникающий в ногтевую пластину и её ложе в течение 24 часов. Наносить 1-2 раза в неделю. Эффективная концентрация действующего вещества сохраняется в ногтевой пластине в течение 7-10 дней.
№5 «Экзостат» (Вертекс, Россия)
Раствор объемом 10, 15, 20 мл. Применяется наружно. Активное действующее вещество — нафтифина гидрохлорид.
Раствор наносят на пораженные участки дважды в день. Длительность терапии может достигать 6 месяцев, исходя из тяжести заболевания. После исчезновения симптоматики рекомендуется продолжать терапию еще две недели.
№6 «Лоцерил» (Галдерма, Франция)
Лекарственный противогрибковый лак объемом 2,5 мл и активным действующим компонентом – аморолфина гидрохлоридом.
Препарат наносится наружно 1-2 раза в неделю. Средний курс терапии составляет 6 месяцев для ногтей на руках и 9-12 месяцев на ногах.
№7 «Микодерил» (Фармстандарт, Россия)
Раствор для наружного применения объемом 10 мл. Активное вещество — нафтифина гидрохлорид. Препарат наносят дважды в день. Длительность лечения – до полугода.
№8 «Миколепт» (Арома Пром, Россия)
Лечебный лак для ногтей 10 мл. В комплекте – 14 одноразовых пилок. Активные компоненты препарата быстро проникают в ногтевую пластину идолгое время сохраняются в ней , создавая защитный барьер от повторного заражения. Лак наносят 1 раз в сутки.
№9 «Нафтодерил» (Атолл, Россия)
Лечебный раствор объемом 10 мл. Активный компонент — нафтифина гидрохлорид. Препарат наносят дважды в день. Курс лечения – полгода.
№10 «Онихелп» (Шанелл медикал, Ирландия)
Лечебный лак для ногтей объемом 2,5 и 5 мл. В комплект входят 30 спиртовых салфеток, 60 пилок и 10 аппликаторов. Активное вещество — аморолфина гидрохлорид. Препарат наносится 1-2 раза в неделю. Активные компоненты препарата проникают в ногтевую пластину в течение 24 часов.
№11 «Экзодерил» (Глобофарм фармацойтише Продуктьонс, Австрия)
Раствор для наружного применения объемом 10 мл. Активный компонент — нафтифина гидрохлорид. Препарат быстро проникает в ногтевую пластину. Достаточно 2 нанесений в день. Курс терапии – до полугода.