Беременность. Есть ли повод обратиться к эндокринологу?
Нормально протекающая беременность – без сомнения радостный период для женщины. Тем не менее, стоит контролировать ряд эндокринных параметров, которые позволят не пропустить на ранних стадиях нарушение функции щитовидной железы и гестационный сахарный диабет.
Гестационный сахарный диабет – это нарушение углеводного обмена, впервые возникшее на фоне беременности. Это особый тип сахарного диабета, когда сахар крови не укладывается в норму, но и не соответствует критерию явного сахарного диабета. Особенностью гестационного сахарного диабета является и то, что он «проходит» после родов.

Лечение сахарного диабета беременных
С помощью индивидуально назначенного лечения возможно добиться снижения уровня сахара до нормальных значений. Как правило, терапия гестационного сахарного диабета носит комплексный характер и включает в себя:
- Индивидуально подобранную диету.
- Индивидуально подобранные физические нагрузки.
- Контроль над массой тела.
- При необходимости – лечение инсулином.
- Контроль артериального давления.
Если Вам поставили диагноз сахарный диабет, также необходим регулярный (не реже 2 раз в год) осмотр офтальмолога, так как диабетическая ретинопатия без соответствующего лечения является частой причиной слепоты и инвалидности по зрению.
Специалисты ГУТА КЛИНИК имеют большой опыт лечения сахарного диабета беременных. Мы рекомендуем также проводить послеродовое наблюдение беременной с целью контроля уровня сахара и предотвращения последствий гестационного сахарного диабета.
Режим питания
Снова особенность диабета – феномен «ускоренного голодания». Сахар крови имеет свойство беспрепятственно проникать через плаценту к ребенку, поэтому мама очень быстро становится голодной.
С одной стороны, лишняя глюкоза будет делать малыша непропорционально большим (это тоже отличие гестационного диабета – ребенок большой, но телосложение у него неправильное). С другой – во избежание голодных обмороков необходимо постоянно поддерживать достаточный уровень сахара крови.
Завтрак должен быть максимально рано. Пусть небольшой, но обязательно. Это касается всех беременных, а при гестационном диабете именно первый прием пищи приводит к норме сахар на весь день.
Как определить риск для женщины заболеть гестационным диабетом
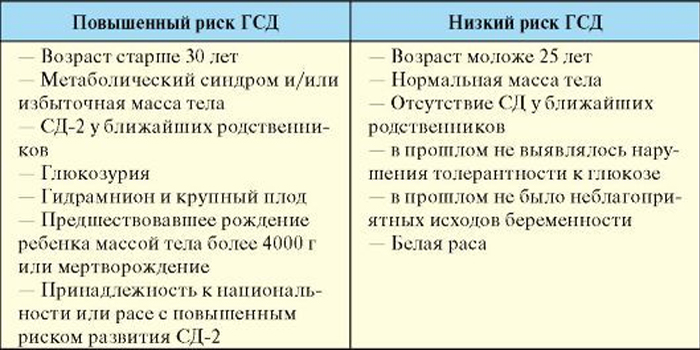
Гестационным сахарным диабетом осложняются примерно 2,0-3,5% всех случаев беременности. Еще на этапе планирования увеличения семьи женщина может оценить свой риск гестационного диабета. Его факторы риска:
избыточная масса тела или ожирение (рассчитайте свой индекс массы тела);
масса тела у женщины значительно прибавилась уже после 18 лет;
возраст старше 30 лет;
есть родственники, страдающие сахарным диабетом;
при предыдущей беременности был гестационный диабет, обнаруживали сахар в моче или родился крупный ребенок;
синдром поликистоза яичников.
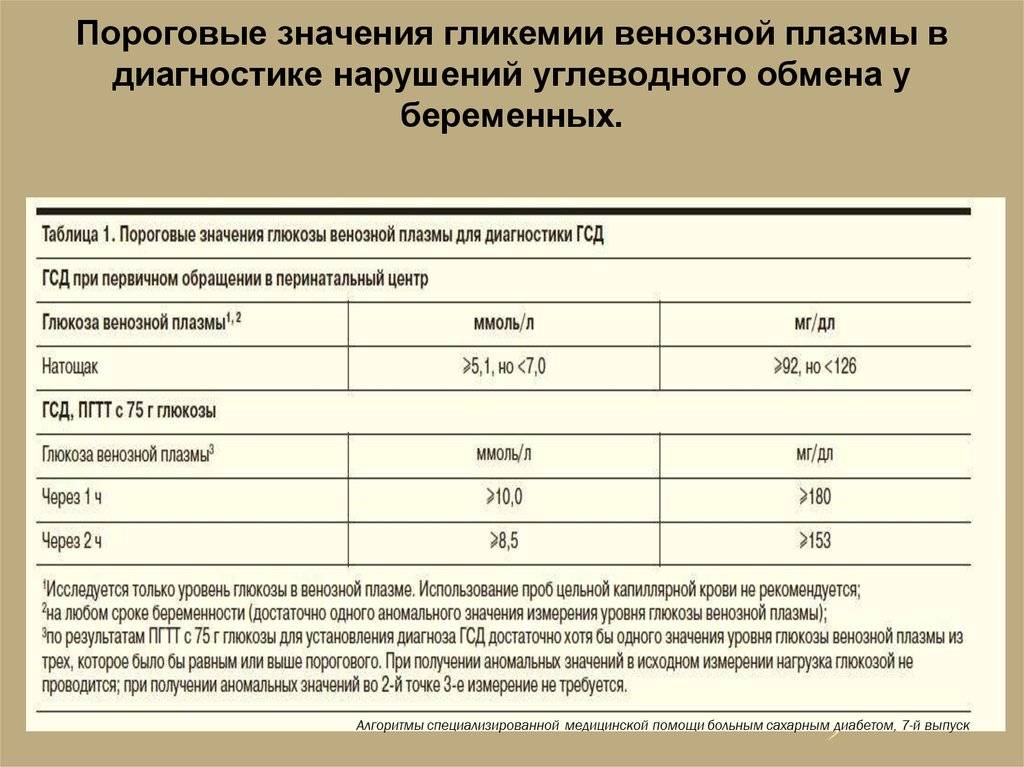
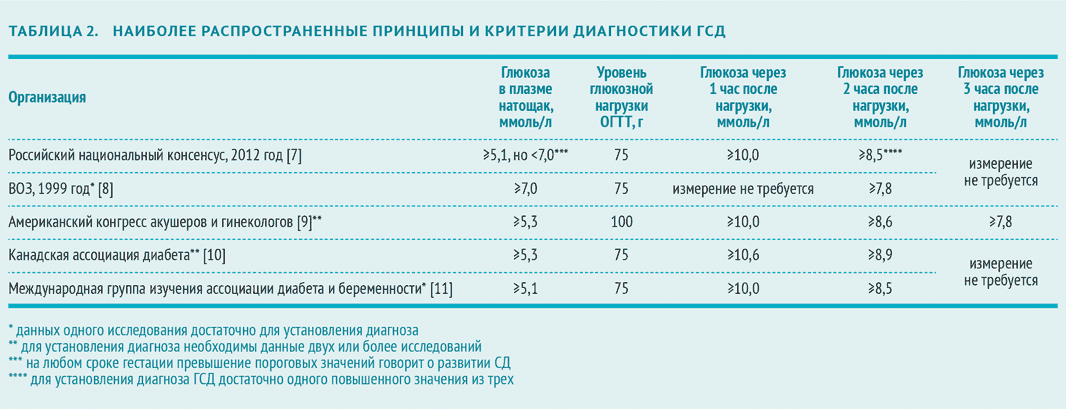
Всем женщинам между 24 и 28 неделями беременности проводят пероральный тест на толерантность к глюкозе. Причем в процессе этого теста измеряют уровень глюкозы в плазме крови не только натощак и через 2 часа, а и дополнительно через 1 час после “нагрузки”. Таким способом проверяют на гестационный диабет и, если нужно, дают рекомендации по лечению.
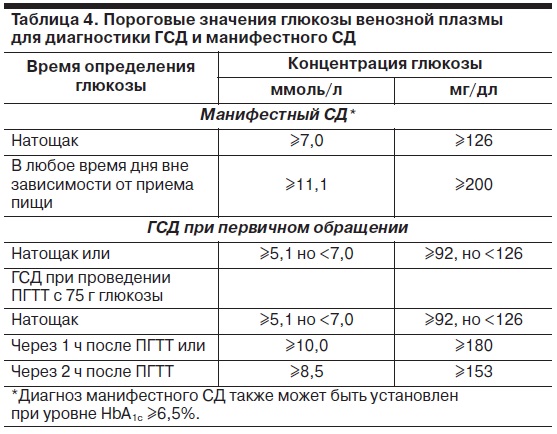
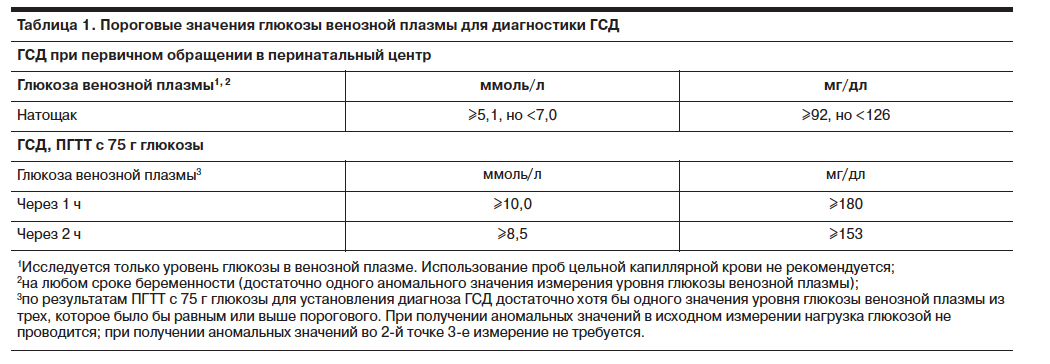
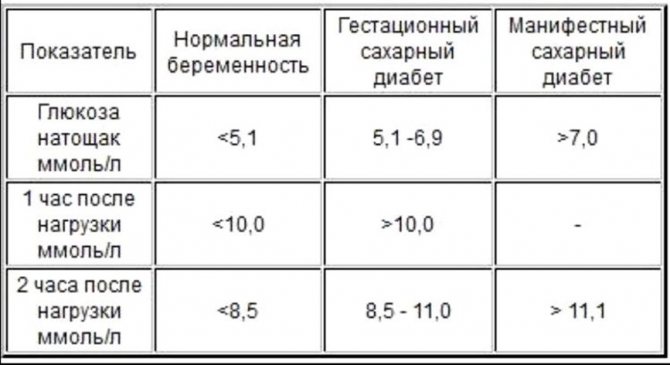
Интерпретация перорального теста на толерантность к глюкозе для диагностики гестационного сахарного диабета
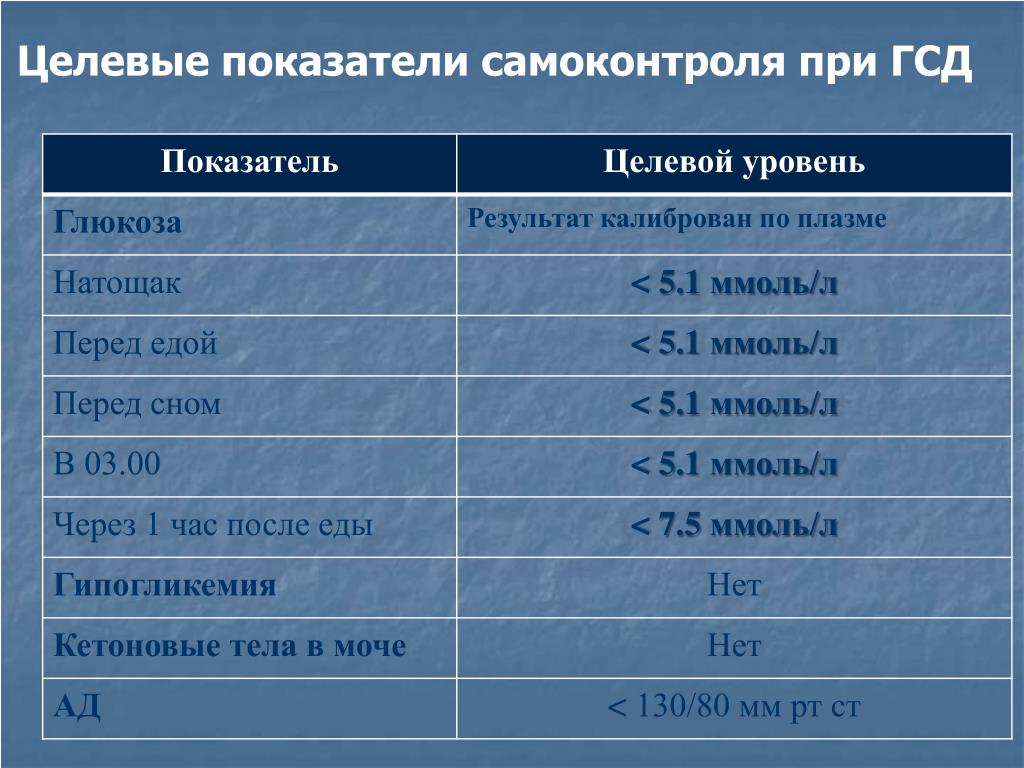
Время измерения глюкозы в крови в ходе теста | Нормальные значения глюкозы плазмы крови, ммоль/л |
Натощак | < 5,1 |
1 ч | < 10,0 |
2 ч | < 8,5 |
Здесь будет полезно напомнить, что у беременных женщин уровень сахара в плазме крови натощак обычно остается нормальным. Поэтому анализ на сахар натощак — не достаточно информативный. Кроме того, если у женщины высокий риск развития гестационного диабета, то пероральный тест на толерантность к глюкозе нужно сделать еще на этапе планирования беременности.
Сахарный диабет при беременности: симптомы и признаки
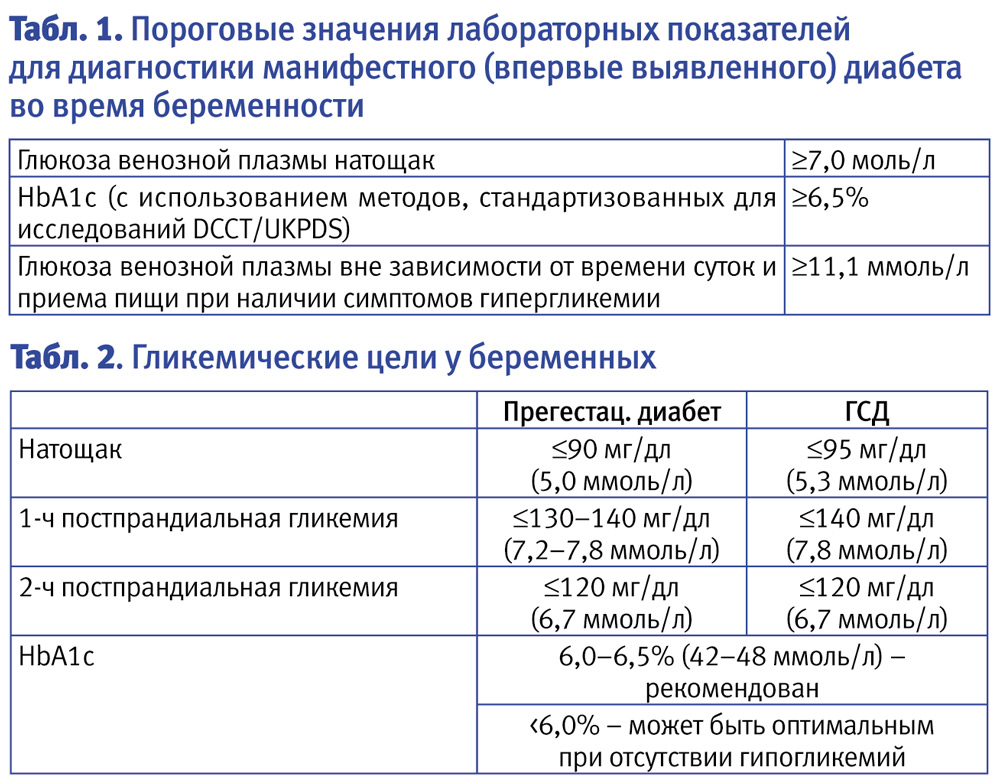
Специфических проявлений при гестационном сахарном диабете не выявляется, поэтому единственным критерием для постановки диагноза является лабораторный скрининг беременных. Женщины, входящие в группу риска, при первом же обращении в женскую консультацию должны сдать анализ на уровень сахара в крови натощак на фоне обычной диеты и физических нагрузок. Если уровень сахара в крови, взятой из пальца, составляет 4.8-6,0 ммоль/л, рекомендуется пройти специальный тест с нагрузкой глюкозой.
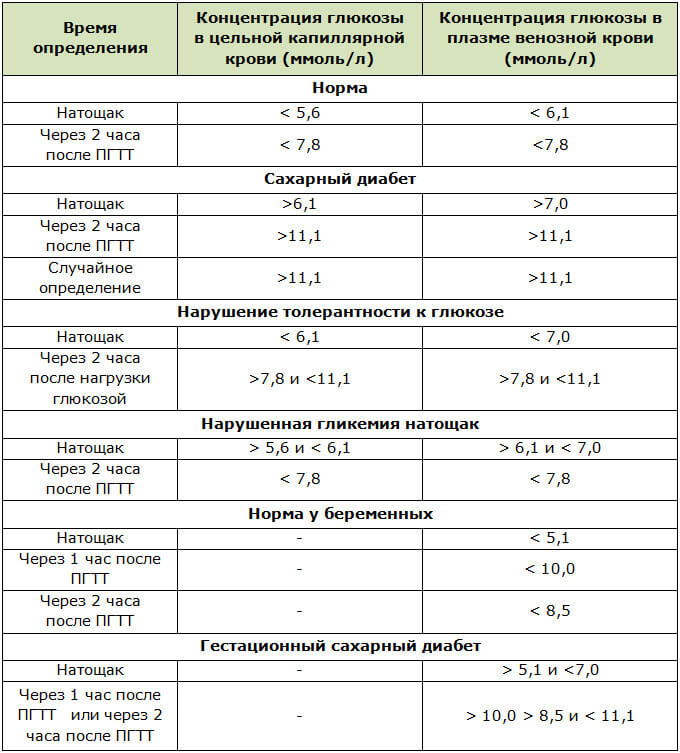
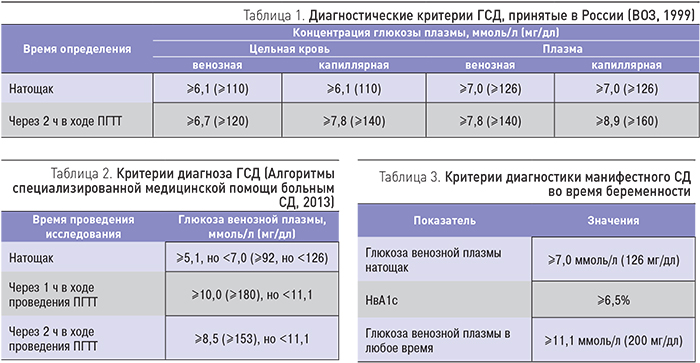
Для выявления гестационного сахарного диабета всем беременным в период между шестым и седьмым месяцами проводят оральный глюкозотолерантный тест, который показывает качество усвоения глюкозы организмом. Если уровень глюкозы в плазме крови, взятой натощак, превышает 5,1 ммоль/л, через час после еды – более 10,0 ммоль/л, а через пару часов – более 8,5 ммоль/л, то у врача есть основание диагностировать ГСД. При необходимости тест можно проводить неоднократно.
При своевременном диагностировании заболевания и последующем наблюдении и выполнении всех рекомендаций врача, риск рождения больного ребенка снижается до 1-2%.
Лечение ГСД
Как лечить диабет беременных, решает врач. Но применяемые к беременным женщинам методы контроля при диабете давно выработаны:
- Диета: это первый и самый действенный метод лечения, которого чаще всего бывает достаточно. Основная цель диеты – контроль количества глюкозы, которая попадает в кровь, поэтому в рацион включаются так называемые медленные углеводы – фрукты, каши, цельнозерновые продукты, овощи. Быстрые углеводы вроде мучного и сладкого, газированных напитков следует исключить из питания. Контролирует соблюдение диеты наблюдающий беременную врач, также может потребоваться помощь эндокринолога или диетолога.
- Физическая активность: ежедневные упражнения длительностью около получаса снижают сахар в крови и способствуют нормальному течению беременности.
- Уколы инсулина: к ним прибегают при недостаточной эффективности вышеуказанных мер. Инсулин не вредит плоду, потому что не контактирует с ним напрямую.
Препараты, назначаемые больным сахарным диабетом, обычно противопоказаны для беременных. Их можно заменить травяными настоями, которые укрепляют иммунитет и оказывают благотворное воздействие на состояние важных систем организма.
Ведение беременности при ГСД
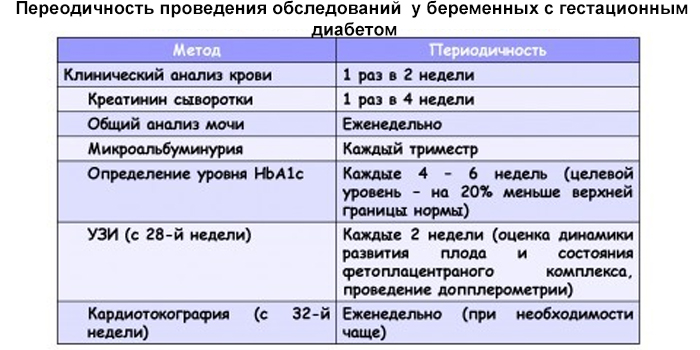
Диагностированный гестационный сахарный диабет вносит изменения в ведение беременности. Появляется потребность в амбулаторном и стационарном наблюдении, и при нормальном течении беременности стационар нужен только три раза:
- Начало беременности: все начинается с полного медобследования, после которого решается вопрос о целесообразности сохранения беременности. Если риск осложнений высок, беременность становится смертельно опасной. Если же плод решено сохранить, разрабатывается лечение гестационного диабета;
- 20–24 недели: характеризуется ухудшением течения заболевания и возможностью развития осложнений, поэтому беременной нужно повторное исследование. На этом сроке потребуется сделать ультразвуковое исследование с выяснением биофизического профиля плода. Это позволит получить подробные данные о его состоянии и размерах.
- 32–34 недели: в это время в условиях стационара наблюдают за состоянием ребенка и лечат осложнения, также решается вопрос о сроке и методе родоразрешения. При макросомии роды, вероятнее всего, перенесут на более ранний срок. Также врач может назначить кесарево сечение вместо обычных родов.
Так как у каждой беременной с гестационным сахарным диабетом заболевание протекает по-разному, необходимо пристальное наблюдение врача на протяжение всего срока беременности. Дома, чтобы контролировать сахар в крови, необходимо пользоваться глюкометром.
Профилактика ГСД
Если женщина в группе риска заболеваемости диабетом, профилактические меры помогут избежать его возникновения:
- Правильное питание: обычно оно сводится к исключению быстрых углеводов. Сбалансировать питание поможет диетолог, которого необходимо посещать регулярно. Зачастую этой простой меры бывает достаточно.
- Физические упражнения: показаны и при нормальном течении беременности, также они эффективно предупреждают возникновение и развитие диабета. Лучше отдать предпочтение специальной гимнастике для беременных.
- Прогулки на улице: желательно выбрать для них место в удалении от автомобильных дорог.
- Контроль веса при планировании беременности и на ее протяжении: лучше заручиться поддержкой диетолога.
- Посещение врача: нельзя недооценивать помощь врача, который подскажет, как лучше избежать развития ГСД.
- Прием лекарств: следование указаниям врача снизит риск развития болезни.
- Отказ от вредных привычек: курение, алкоголь и другие вредные привычки не только вредят развитию плода, но и повышают риск возникновения гестационного сахарного диабета.
При любых непонятных симптомах и недомоганиях необходимо сразу обращаться за врачебной помощью Те же рекомендации актуальны для женщин, у которых уже был диагностирован один из видов сахарного диабета. Профилактические меры исключат или сведут к минимуму влияние диабета на течение беременности.
Основные правила диеты
Рацион для беременной подбирает диетолог, учитывая предпочтения в еде и ее массу тела.
Основные рекомендации для диеты:
Уменьшить в рационе содержание сложных углеводов (картофель, макароны из твердых сортов пшеницы, кукуруза, бобовые). Манку и рис вовсе исключить.
Простые углеводы вообще убрать из питания. К ним относятся выпечка, сладости, сладкие напитки, сахар и мед, мороженое.
Добавить в рацион кисло-сладкие ягоды, овощи, зелень. Исключить отварную свёклу и морковь, виноград.
Добавить в питание больше белковой пищи: рыбу, морепродукты, яйца, твердый сыр, грибы, птицу.
Не есть жареную пищу и блюда во фритюре
Можно готовить на пару, варить, запекать.
Обратить внимание на жиры. Учитывать рекомендованные количества орехов и растительных масел
Употребление колбас, копченостей, масла сливочного ограничить.
Питание должно состоять из трех основных приемов, а также трех промежуточных.
Запрещается голодать и делать большие промежутки в питании.
Важно не исключать из еды полностью сложные углеводы. Так как их дефицит в организме компенсируется расщеплением жиров и белков
В результате в анализах мочи обнаруживаются кетоновые тела. Но при этом переизбыток углеводов спровоцирует повышение глюкозы. Поэтому так важен баланс в питании беременной.
Как самостоятельно измерять содержание глюкозы
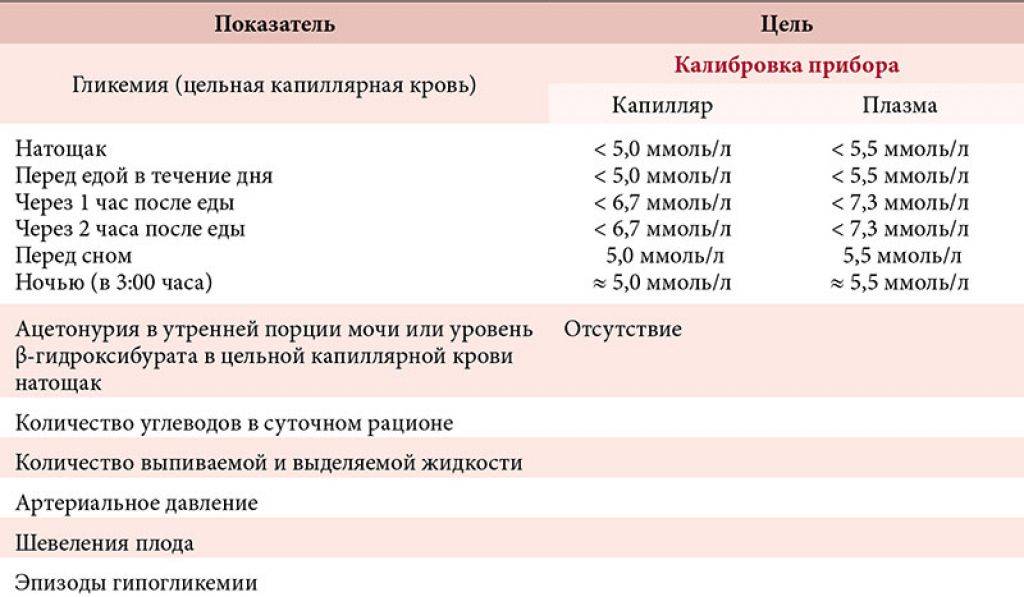
Каждый день глюкометром проверяется уровень сахара в крови: натощак с утра, спустя час после каждого приема пищи, перед сном.
До измерения нужно просто помыть руки с мылом. Вытереть руки насухо и сделать прокол. Лучше прокалывать поверхность пальцев на руках сбоку. Не нужно сильно давить на палец, если кровь не идет. Перед проколом просто нужно растереть палец.
Физическая активность беременных
Беременным с диабетом подходят пешие прогулки (около 2,5 часа в неделю), плавание, аквааэробика, скандинавская ходьба, йога для беременных. Главное сильно не напрягать мышцы в области брюшного пресса.
Когда применяется инсулин
Когда диета не дает устойчивого контроля над концентрацией глюкозы и есть риск влияния на ребенка, применяют препараты инсулина.
Инсулин не вызывает привыкания.
Схема применения зависит от вида инсулина. Он может быть короткого или длительного действия.
- Препарат короткого действия устраняет резкий подъем уровня глюкозы после еды.
- Препарат длительного действия применяется от 1 до 2 раз в сутки в одинаковое время. Его применение не зависит от приема пищи.
Инъекции инсулина делаются подкожно при помощи шприц-ручек или инсулиновых шприцев. Рекомендуемые места для инъекций находятся на животе, ягодицах, наружной поверхности плеч, передней поверхности бедер.
Что происходит с малышом?
Высокие показатели сахара в крови матери приводят к гипергликемии и в организме ребенка. Глюкоза достаточно легко «проходит» через плацентарный барьер. Такое поступление может быть беспрерывным. Параллельно с сахаром в организм малыша поступает большое количество аминокислот и кетоновых (ацетоновых) тел.
Отрицательным моментом является то, что такие вещества, как инсулин, глюкагон, жирные кислоты к ребенку от матери не поступают, а значит, его организм должен самостоятельно справляться с патологическим избытком.
На протяжении первых трех месяцев внутриутробного развития поджелудочная железа плода не синтезирует инсулин. В этот период гипергликемия может привести к развитию врожденных аномалий и уродств. Под «удар» попадают сердце, головной и спинной мозг, желудочно-кишечный тракт, опорно-двигательная система, зрительный и слуховой анализаторы.
На четвертом месяце инсулин начинает синтезироваться, но в ответ на высокие показатели сахара клетки островков Лангерганса-Соболева поджелудочной железы ребенка начинают активно гипертрофироваться. В результате развивается макросомия плода, патологическое снижение выработки лецитина, следствием чего становится появление респираторного дистресса при рождении. Гиперплазия клеток поджелудочной железы приводит к тому, что ребенок получает склонность к длительным и тяжелым гипогликемиям.
У тех детей, которые родились в срок, показатели сахара могут быть ниже 2 ммоль/л, у недоношенных – меньше 1,4 ммоль/л.
Физическая нагрузка при гестационном диабете беременных
Физические упражнения весьма полезны для беременных, так как, помимо поддержки мышечного тонуса и сохранения бодрого самочувствия, они улучшают действие инсулина и препятствуют накоплению лишней массы. Естественно, что физическая нагрузка для беременных должна быть умеренной и складываться из пешей ходьбы, гимнастики, водных упражнений. Не стоит злоупотреблять активными физическими нагрузками, такими как катание на велосипеде или коньках, верховая езда, так как это чревато травмами
Важно регулировать количество нагрузок, исходя из актуального на данный момент времени самочувствия.
Почему кровь на сахар при беременности нужно сдавать чаще
Беременные женщины традиционно сдают кровь на сахар дважды – в начале беременности, примерно на 12 неделе, и во втором триместре в 24-28 недель. Такой же анализ рекомендуется сдавать в период подготовки к вынашиванию. Однако гестационный диабет может возникнуть в период между сдачей этих тестов, подвергая риску здоровье мамы и будущего малыша. Кроме того, повышенный уровень глюкозы иногда наблюдается уже в 10 недель.
Новое исследование предполагает, что женщины выиграют от более частого скрининга. Исследователи обнаружили, что ранняя диагностика и своевременное лечение гестационного диабета приводят к меньшему числу осложнений во время беременности и родов.
Диета больных гестационным сахарным диабетом
Сахарный диабет при беременности предполагает обязательную диетотерапию, так как именно правильное питание может стать залогом успешного лечения этого заболевания
При разработке диеты важно помнить, что акцент необходимо сделать на снижении калорийности пищи, без понижения её питательности. Врачи рекомендуют придерживаться ряда простых, но эффективных рекомендаций относительно диеты при ГСД:
– есть малыми порциями в одинаковые часы;
– исключить из рациона жареные, жирные продукты, насыщенные легкоусвояемыми углеводами (торты, выпечка, бананы, инжир), а также продукты быстрого приготовления и фаст-фуд;
– обогатить рацион кашами из различных круп (рис, гречка, перловая крупа), салатами из овощей и фруктов, хлебом и макаронными изделиями из цельного зерна, т.е. продуктами, богатыми клетчаткой;
– употреблять в пищу мясо нежирных сортов, птицу, рыбу, исключить сосиски, сардельки, копченые колбасы, содержащие в себе много жиров
– готовить еду, используя небольшое количество масла растительного происхождения;
– пить достаточное количество жидкости (не менее полутора литров в сутки).
Как влияет на мать и ребенка диабет беременных
Последствия гестационного диабета затрагивают как женщину, так и ребенка.
У плода могут развиться следующие болезни:
- Избыток или недостаток околоплодных вод, из-за чего есть риск гибели плода или роды начнутся преждевременно;
- Плод становится массивным: увеличивается размер плеч и живота. При родах плечи плода могут застрять, возможна травма матери и ребенка;
- Легкие плода развиваются позже, поэтому так опасны роды раньше срока;
- Нарушается кровообращение в плаценте, появляется кислородное голодание у плода.
Все эти осложнения называются диабетическая фенопатия. Они возникают с 12 недели беременности.
У детей, которые родились с диабетической фенопатией, есть нарушения в организме:
- Ребенок крупный, но при этом незрелый даже при доношенной беременности;
- Нарушения дыхания, возможно состояние удушья;
- Могут увеличиться в размерах печень, селезенка, сердце, поджелудочная железа;
- Сниженное содержание глюкозы в анализах крови новорожденного;
- Желтуха;
- Нарушение развития мышцы сердца;
- Низкое содержание в крови микроэлементов: калия, кальция, магния;
- Большое количество эритроцитов, что ведет к нарушению свертываемости крови.
В организме беременных с гестационным диабетом происходят изменения:
- Отеки и повышенное артериальное давление во второй половине срока;
- Роды раньше срока;
- Травмы в процессе родов;
- Отклонение от нормы родового процесса;
- Преэклампсия — возникновение высокого артериального давления в сочетании с белком в моче. Эклампсия — повышенное артериальное давление, угрожающее жизни матери и плода, также сопровождается судорогами;
- Невозможность естественных родов, как следствие кесарево сечение.
Осложнения гестационного диабета
Без лечения гестационный диабет может привести к осложнениям у вас и вашего ребенка.
Контроль уровня глюкозы (сахара) в крови в течение беременности снижает риск развития осложнений. Гестационный сахарный диабет может повысить риск:
- отслойки плаценты — плацента (орган, который связывает кровоток беременной женщины и ее будущего ребенка) начинает отделяться от стенки матки. Это может вызвать опасное кровотечение, а также постоянные боли в животе;
- необходимости стимуляции родов — когда используются специальные препараты, чтобы искусственно вызвать роды (читайте о стимуляции родов для получения дополнительной информации);
- преждевременных родов (см. ниже);
- макросомии (см. ниже);
- травм во время родов у вас и вашего ребенка;
- неонатальной гипогликемии, когда в крови плода наблюдается пониженный уровень глюкозы, что приводит к недостаточному питанию плода, цианозу (синюшность кожных покровов) и раздражительности у новорожденного;
- перинатальной смерти — смерти ребенка в ближайшие дни до или после родов;
- развитию ожирения и/или сахарного диабета у ребенка в дальнейшем.
Гестационный диабет может привести к преждевременному рождению ребенка (до 37 недели беременности). Это может вызвать в дальнейшем развитие осложнений у ребенка, таких как:
- респираторный дистресс-синдром — легкие ребенка на этом сроке беременности еще недоразвиты и не могут снабжать организм кислородом в достаточном объеме;
- желтуха — кожа ребенка приобретает желтый оттенок, когда излишнее количество билирубина накапливается в крови.
Гестационный диабет повышает риск макросомии, когда вес ребенка превышает нормальный для его возраста (гестационного возраста) вес, то есть составляет более 4 кг. Макросомия возникает из-за того что избыток глюкозы в крови матери поступает в организм будущего ребенка. Это вызывает у него повышенную выработку инсулина, что позволяет глюкозе проникать в клетки и, в конечном итоге, стимулирует рост организма.
Макросомия может привести к такому осложнению как плечевая дистоция плода. Это происходит, когда во время родов головка плода появляется наружу, но плечо плода упирается в лобковую кость и застревает в родовом канале. Плечевая дистоция плода опасна, поскольку приводит к нарушению дыхания у ребенка, сдавленного в родовых путях. Это осложнение встречается примерно у 1 из 200 новорожденных.
У женщины, перенесшей гестационный диабет во время беременности, вероятность сахарного диабета 2 типа примерно в 7 раз выше, чем у женщин с нормальной беременностью.Сахарный диабет 2 типа — заболевание, при котором организм не вырабатывает достаточное количество инсулина или клетки организма не реагируют на инсулин (резистентность к инсулину)
Поэтому после родов важно следить за уровнем глюкозы в крови, чтобы проверить, вернулся ли он в норму
Ваш ребенок также имеет повышенные риски развития в дальнейшем следующих заболеваний:
- сахарный диабет;
- ожирение (при индексе массы тела более 30).
Лечение гестационного диабета
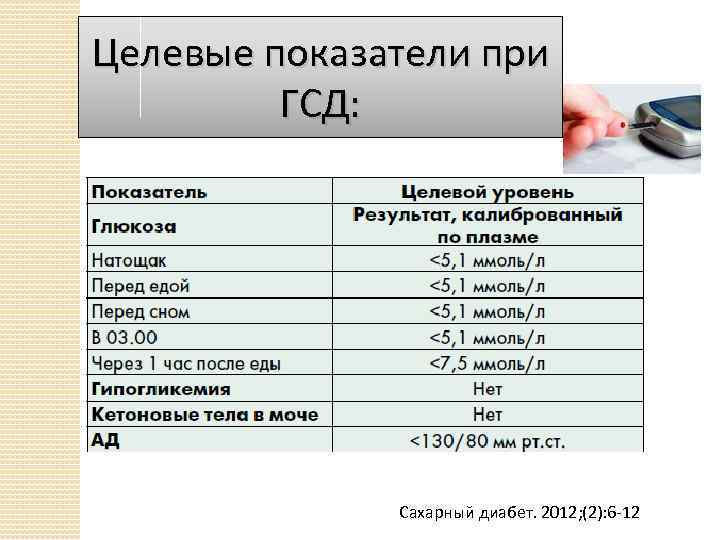
Терапия этой формы заболевания требует обязательной коррекции рациона питания, адекватной физической нагрузки и инсулинотерапии. При любом методе необходимо проводить самоконтроль уровня сахара при помощи глюкометра.
Диетотерапия
Коррекция показателей сахара исключительно этим методом разрешена только при постпрандиальной гипергликемии (той, что возникает после поступления пищи в организм), а также при компенсированной форме патологии, когда уровень глюкозы не превышает 7 ммоль/л.
Особенности диеты беременных заключаются в следующем:
- углеводов должно быть в рационе не более 40%;
- моно- и полисахариды должны быть равномерно разделены на все приемы пищи (3 основных + несколько перекусов);
- позволено повысить количество углеводов до 60%, но при условии потребления продуктов исключительно с низкими цифрами гликемического индекса;
- калораж на сутки рассчитывает эндокринолог или диетолог, учитывая пропорции тела женщины, вес и рост.
Примерное меню беременной с установленным гестационный диабетом:
- Завтрак – овсянка на воде, яблоко, чай с молоком, кусочек хлеба из муки грубого помола со сливочным маслом.
- Перекус – творог, кефир.
- Обед – овощной суп, гречневая каша, кусочек вареного куриного или говяжьего мяса, отвар шиповника.
- Перекус – чай с молоком.
- Ужин – тушеная рыба с овощами, морковные котлеты на пару, чай.
- Перекус – кефир.
Физическая активность
Ученые доказали, что нормальная физическая активность благотворно влияет на чувствительность клеток и тканей организма к инсулину. Также доказано, что беременные с ожирением, которые имеют гестационный сахарный диабет, соблюдают диету и поддерживают необходимую физическую активность, нуждаются в инсулинотерапии в несколько раз меньше остальных.
| Рекомендовано | Необходимо отказаться |
| Ходьба, танцы, плаванье, легкий бег. Активность должна иметь средний или легкий уровень, продолжаться не более получаса в день. | Ходьба на лыжах, бег на коньках, баскетбол, футбол, катание на лошадях, плаванье под водой. |
Инсулинотерапия
Переход на этот метод лечения необходим в случае отсутствия изменений на фоне коррекции рациона питания (больше 2-х недель), при обнаружении признаков макросомии плода на ультразвуковом обследовании, если заболевание выявлено на 32-й неделе и позже.
Постпрандиальная гипергликемия требует назначения инсулина короткого действия, если высокие показатели сахара наблюдаться натощак, показано использование инсулина продолжительного действия. Смешанная гипергликемия требует комбинированной схемы лечения.
Сдача анализов
Проведение лабораторного исследования
Важный вопрос «как сдавать кровь на сахар беременным»? Каждая девушка должна пройти скрининговый тест в период с 23 по 28 неделю на выявление сахарного и гестационного диабета. Он заключается в сдаче анализов, по результатам которых определится наличие или отсутствие заболеваний.
К данным анализам относят:
- анализ крови на сахар;
- тест на толерантность к глюкозе;
- тест на гликозелированный гемоглобин
Кровь на сахар
Проведение исследования в лабораторных условиях
Анализ крови на сахар у беременных производится из пальца, путем точечного прокола. Обычно результат готов спустя 15 минут, используют специальный прибор и тест-полоски. Необходимо соблюдать правила накануне сдачи анализа, чтобы достичь достоверного результата.
- накануне кушать менее жирную и углеводную пищу;
- избегать стрессовых ситуаций;
- не допускать физических перенапряжений;
- утром не завтракать;
- воду пить разрешается.
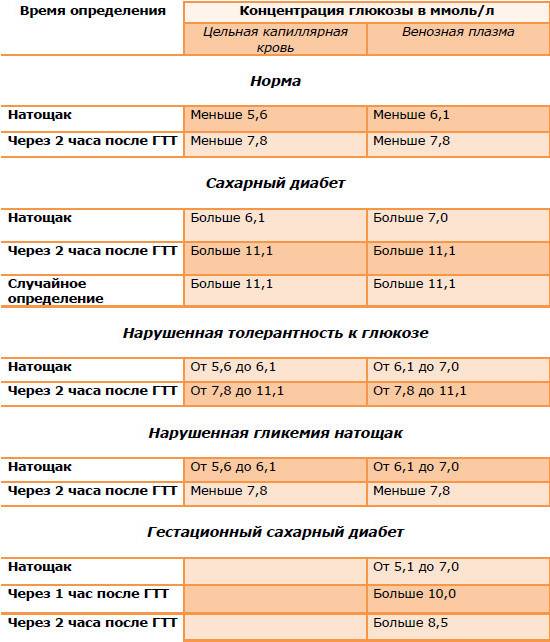
Нормальными значениями во время беременности является интервал 3,3-4,5 ммоль/л.
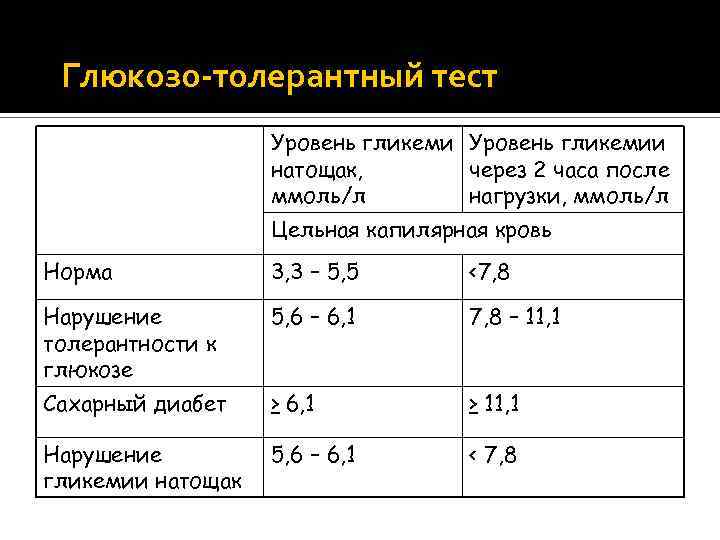
Толерантность к глюкозе
Проведение одного из тестов
Заключается в выявлении способности быстро расщеплять глюкозу. Анализ проводится натощак, перед сдачей рекомендуется соблюдать правила, описанные выше. Многих интересует, откуда берется кровь на сахар в данном случае? У женщины производят троекратный забор из вены.
Начальный показатель, взятый натощак, будет сравнительным. Девушке необходимо выпить 50 г чистой глюкозы, через полчаса сдать промежуточный анализ. Он должен не превышать 9,3 ммоль/л, а через час – 7,8 ммоль/л.
Тест на гликозелированный гемоглобин
Взятие крови из вены
Отличие данного анализа от предыдущих заключается в полном отсутствии подготовки к его проведению. Забор могут производить из вены или пальца, зависит от типа анализатора. Кровь смешивают с антикоагулянтом, чтобы избежать свертываемости.
Результаты данного теста достаточно индивидуальны, зависят от факторов:
- возраст;
- вес;
- наличие дополнительных заболеваний;
- телосложение.
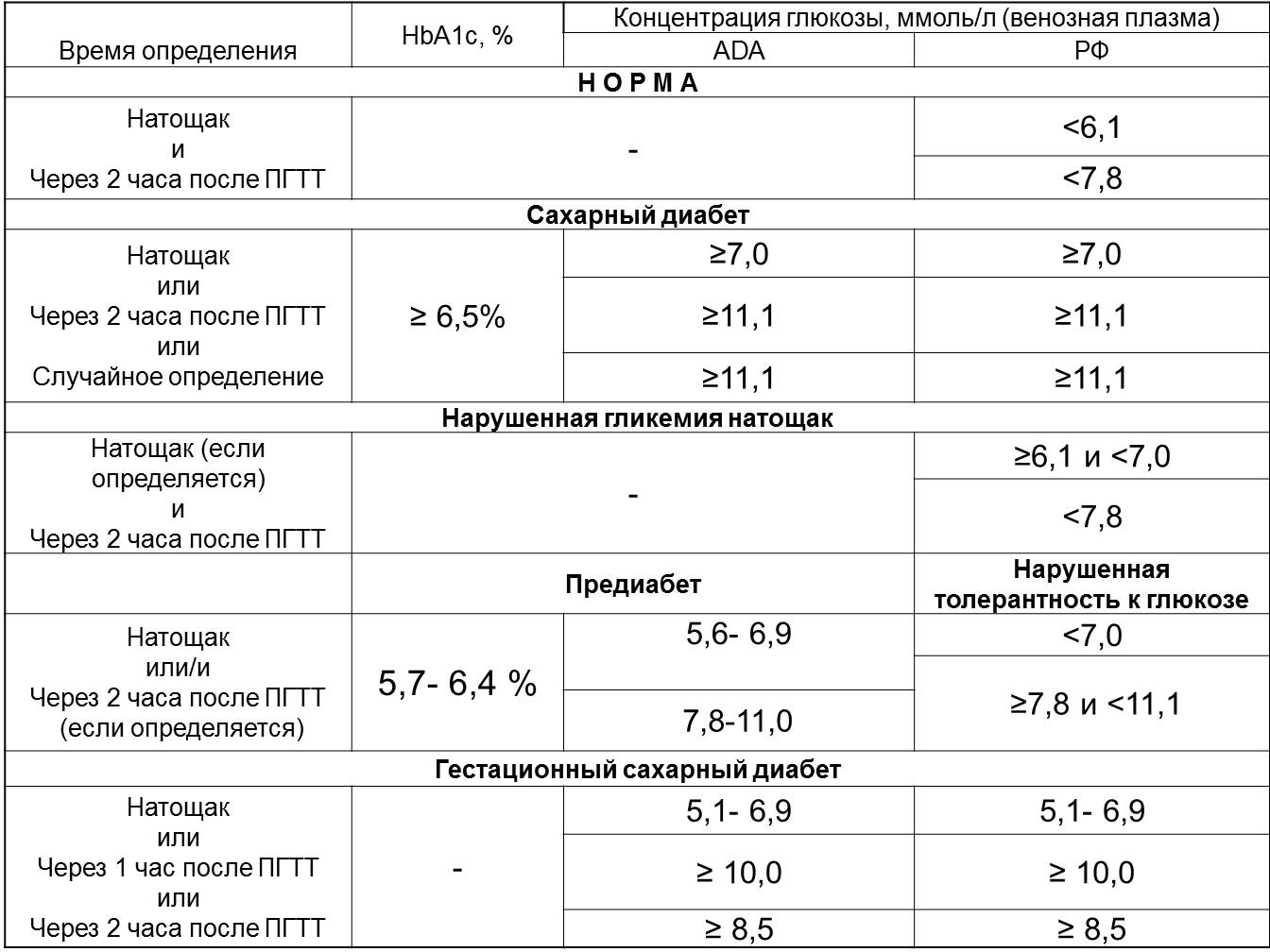
Можно выявить промежутки, характеризующие состояние здоровья:
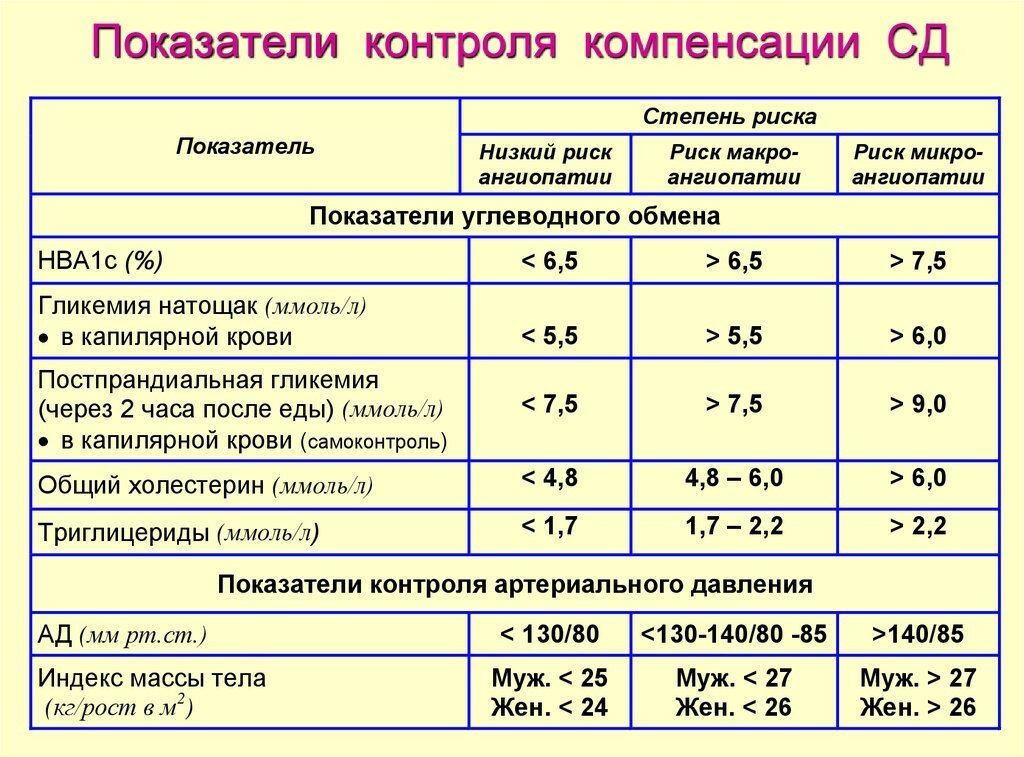
Таблица – Значения HbA1C:
Значение, %
Результат
Менее 6
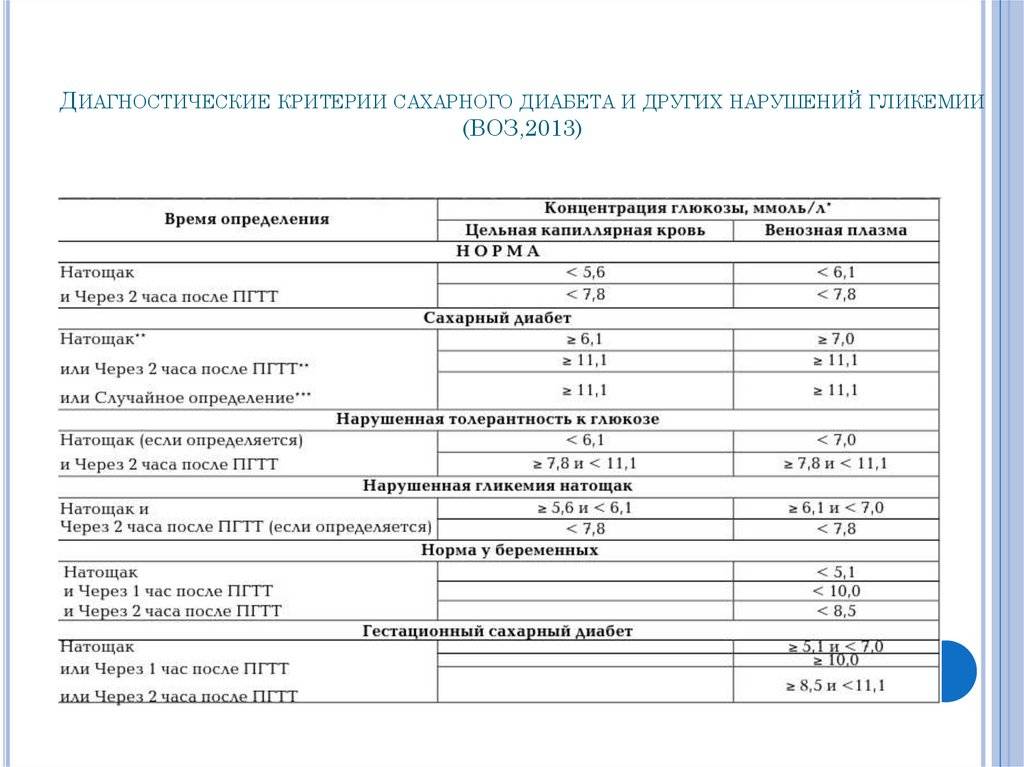
Данный промежуток — норма у беременных, углеводный обмен хороший, риск сахарного диабета низок.
6,1-6,3
Превышены значения для беременных, есть риск развития СД
Необходимо придерживаться диеты.
6,4-6,6
Высокие значения, следует уделить внимание здоровью, вести правильный образ жизни.
Более 6,7
Предварительно ставится сахарный диабет, необходимы дополнительные исследования.
Вынашивание ребенка при сахарном диабете
Когда женщина знает о болезни, то беременность нужно тщательно планировать совместно с гинекологом. Если этого не сделать, то возникает высокая угроза развитий у ребёнка внутриутробных патологий.
Также нужно пройти диагностику, она включает несколько этапов:
- Анализ крови на сахарный диабет. В норме 3,3-5,5 м/моль, значения выше этого уже являются отклонением;
- На протяжении десяти дней нужно проверять регулярно уровень инсулина с помощью карманного глюкометра;
- Ежедневный контроль за артериальным давлением;
- Анализ мочи на почечные болезни;
- ЭКГ для рожениц старше 35 лет или же находящимся в группе риска;
- Проверка на чувствительность конечностей;
- Консультация эндокринолога.
Как выявить гестационный сахарный диабет?
Диагностика:
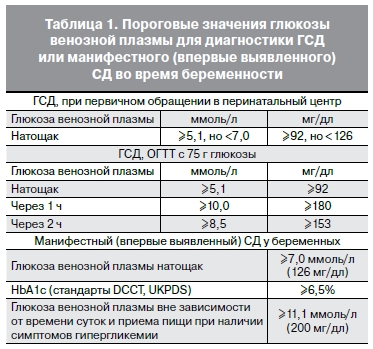
После 6 недели беременности (обычно на 8-10 неделе) исследуется глюкоза в крови (обязательно из вены). В норме результат должен быть до 5,0 ммоль/л включительно.
Повышение сахара до 5,1 ммоль/л и более требует вмешательства – консультации эндокринолога, который расскажет о необходимости изменения питания, образа жизни, регулярного самоконтроля сахара в крови, в некоторых случаях назначается лечение инсулином.
На сроке 24-28 недель ВСЕМ БЕРЕМЕННЫМ с нормальной глюкозой в крови (до 5,1 ммоль/л) обязательно должен проводиться пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы (75 г безводной глюкозы, если используется моногидрат, то 82,5 г -растворяют в 250-300 мл воды). На данный тест направляет доктор, который ведет беременность. ПГТТ входит в перечень обследований, которые проводятся в рамках ОМС.
Глюкозотолерантный тест проводят следующим образом:
- Берется кровь из вены на глюкозу натощак,
- затем необходимо выпить растворенную в воде глюкозу (в течение 5 мин., залпом не нужно) и находиться в спокойном положении в ожидании последующих заборов крови (не стоит никуда уходить, гулять — физическая активность может искажать результаты).
- Через час и через 2 часа после приема глюкозы внутрь снова берётся кровь из вены.
Важно: ПГТТ следует проводить утром на фоне не менее чем 3-дневного неограниченного питания (более 150 г углеводов в сутки; не нужно специально наедаться, но и полностью исключать углеводы не стоит) и обычной физической активности. Тесту должно предшествовать ночное голодание в течение 8–14 часов (можно пить воду)
Последний вечерний прием пищи должен содержать 30–50 г углеводов (это один-два кусочка цельнозернового хлеба или полстакана гречневой каши).
ПГТТ не проводится:
- на фоне острого заболевания,
- при сохраняющемся выраженном токсикозе в течение всей беременности.
В норме по результатам этого теста
- глюкоза натощак должна быть <5,1 ммоль/л,
- через 1 час <10,0 ммоль/л,
- через 2 часа <8,5 ммоль/л.
При выявлении отклонений очень часто достаточно пересмотреть своё питание и увеличить физическую активность.
В чем разница между преддиабетом и диабетом 1 и 2 типа?
- Преддиабет. Предиабет возникает, когда в крови слишком много сахара (глюкозы). Это ранний предупреждающий признак того, что в организме больше сахара, чем он может использовать. Это состояние ещё не болезнь, но уже и не норма.
- Диабет 1 типа. Болезнь развивается как следствие аутоиммунных атак на поджелудочную железу.
- Диабет 2 типа. При этом заболевании поджелудочная железа не может вырабатывать достаточное количество инсулина, чтобы не отставать от возросшей потребности в поступлении сахара в клетки для получения энергии. Контролировать уровень сахара и предотвратить развитие осложнений диабета 2 типа можно только при помощи лекарственных препаратов в сочетании с диетой и движением.