Показания для анализа ХГЧ
Зачем сдавать анализ крови на АФП и ХГЧ? Лабораторные анализы АФП и ХГЧ назначаются в обязательном порядке при беременности. Альфафетопротеин (АФП) относится к белкам, формирующимся в ЖКТ и печени эмбриона.
Назначаться анализ крови ХГЧ и АФП может и в других случаях таких как:
- Продолжительная задержка менструального цикла.
- Диагностика нарушений течения беременности (угроза выкидыша, патологии развития эмбриона, внематочное зачатие, замирание плода и другие).
- Скрининговое наблюдение за прохождением беременности.
- Диагностирование пороков развития плода показывает высокую точность, если сдать кровь на ХГЧ совместно с альфафетопротеином и эстриолом.
- Вероятность возникновения злокачественных опухолей эмбриональных и взаимодействующих тканей помогут определить АФП и ХГЧ онкомаркеры.
Особенно полезны анализы крови ХГЧ при ЭКО. Экстракорпоральное оплодотворение требует более тщательного наблюдения, чем стандартная беременность. Вспомогательная репродуктивная методика при самом успешном протекании не может досконально воспроизвести естественный гормональный фон в организме женщины. Вследствие чего женщины, воспользовавшиеся ЭКО, подвергаются постоянному исследованию гормонов ФСГ, ХГЧ, ЛГ АФП и многих других, сопровождающих здоровое вынашивание плода.
Результаты теста на беременность
В зависимости от вида теста на беременность, форма выдачи результата может отличаться. Если используется обычный тест на беременность, то данные, свидетельствующие о результате, будут в виде 1 или 2 полосок на тесте, в зависимости от его результата. Если тест проведен правильно, то в контрольной зоне появится цветная полоска. О наличии или отсутствии беременности можно узнать из второй зоны – зоны теста. Самые современные варианты тестов используют цифровые данные, то есть на самом тесте, на его маленьком экране, появляется надпись, указывающая на результат теста.
Тест на беременность может дать следующие результаты:
- положительный – и в контрольной, и в тестовой зоне появились полоски (женщина беременна);
- отрицательный – полоска в контрольной зоне появилась, а в тестовой нет (женщина не беременна);
- ложноположительный – положительный тест при отсутствии беременности, если уровень ХГЧ повышен по другой причине;
- ложноотрицательный – уровень ХГЧ находится ниже уровня чувствительности теста или тест проведен еще до повышения уровня ХГЧ, при этом беременность уже наступила;
- не действителен – если в контрольной зоне полоска не появляется, значит, тест проведен неверно, полоска недостаточно пропиталась мочой.
Результат цифрового теста на беременность может выдать следующие варианты:
- положительный – появляется надпись «беременна» или знак «+», а также цифры, указывающие количество недель беременности (1 – 2 недели, 2 – 3 недели, более 3 недель);
- отрицательный – появляется надпись «не беременна» или знак «–».
Причины ложных результатов теста на беременность
Ложноположительные результаты | Ложноотрицательные результаты |
|
|
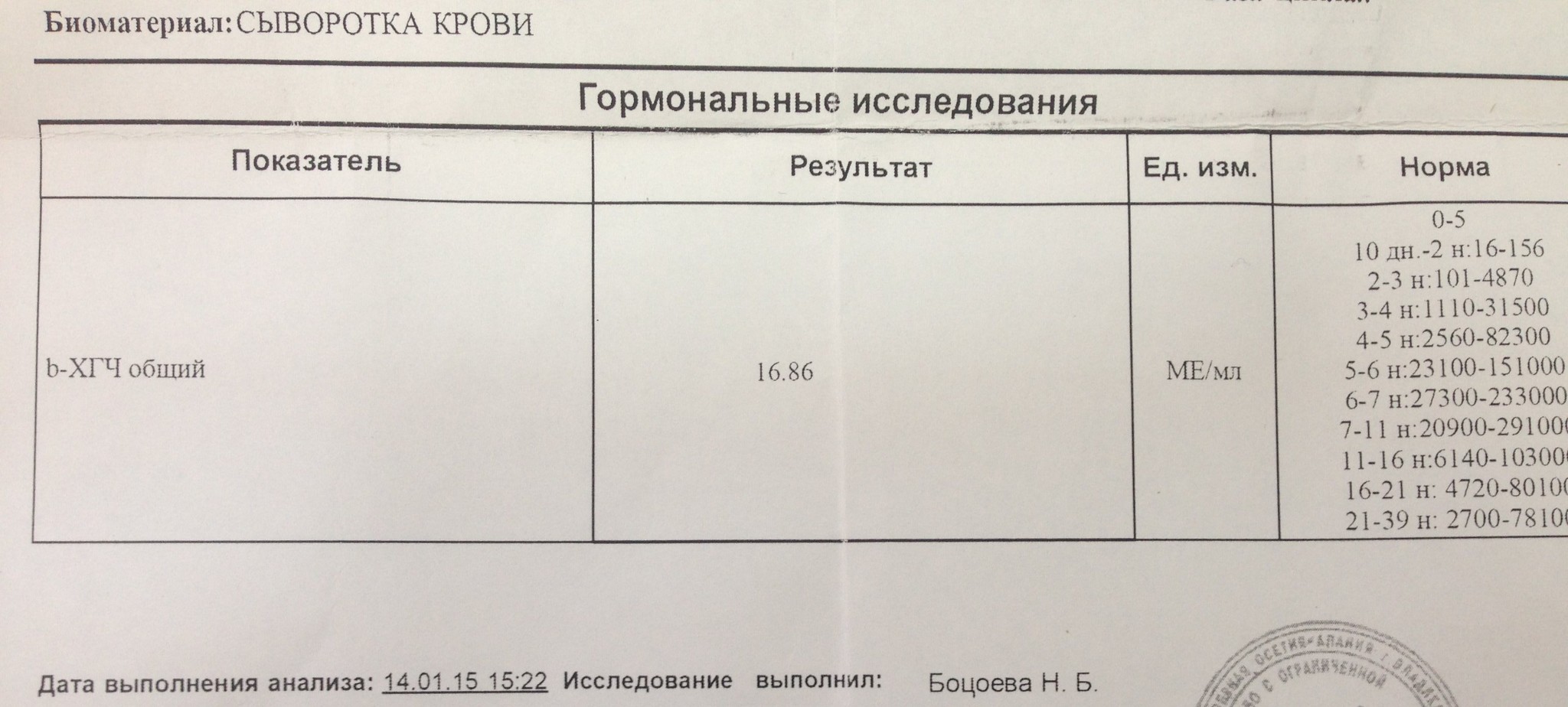
Причины повышения ХГЧ
Повышение ХГЧ может быть связано с неправильным сроком определения беременности. Кроме того, в норме оно наблюдается при многоплодной беременности.
Пятикратное превышение нормы, хорошо заметное в анализе, может указывать на пузырный занос – чрезмерное разрастание ворсинок хориона и перерождение их в кисты. Пузырный занос – это не беременность. Это состояние, требующее хирургического вмешательства.
У страдающих сахарным диабетом беременных повышенный ХГЧ – отнюдь не основной симптом, но такое явление у них отмечается. Также высоким будет уровень этого гормона, если врач назначил синтетические гестагены.
Где можно сдать кровь на анализ уровня ХГЧ и сколько он стоит в среднем по России? Можно ли сдать бесплатно?
Анализ крови на ХГЧ делает любая крупная лаборатория, но конечно же лучше проходить тестирование в клинике, где можно сразу же получить консультацию гинеколога
Особенно это важно в случаях сомнительных результатов или при подозрении на патологии — замирание плода, внематочную беременность
Стоимость этого анализа зависит от клиники и от региона. В Москве этот анализ обойдется 470-545 руб., в Санкт-Петербурге в среднем 420-550 руб., в Екатеринбурге 285-380 руб., в Новосибирске 318-385 руб. Также придется заплатить за взятие анализа.
Бесплатное направление на анализ на ХГЧ могут дать в женской консультации, но не для подтверждения беременности, а для скрининга, и только после постановки на учет.
Исследование на ВИЧ, гепатиты, сифилис
Еще одним обязательным исследованием крови, проводимым за весь период беременности не менее 3 раз, являются исследования на ВИЧ, гепатиты В и С и исследование на сифилис. Для этого исследования необходима венозная кровь. Кровь также следует сдавать натощак. Эти исследования проводят в каждом триместре беременности.
У многих будущих мам возникает вопрос: зачем беременным женщинам обследоваться на такие грозные инфекции, да еще так часто? Все дело в том, что при попадании инфекции в организм признаки в крови появляются в течение минимум 3 месяцев – вот откуда такой временной промежуток. А чтобы обезопасить себя от попадания на роды в обсервационное отделение, куда кладут женщин не обследованных, а значит, составляющих группу риска по наличию различных инфекций, будущей маме следует соблюдать все сроки сдачи подобных анализов.
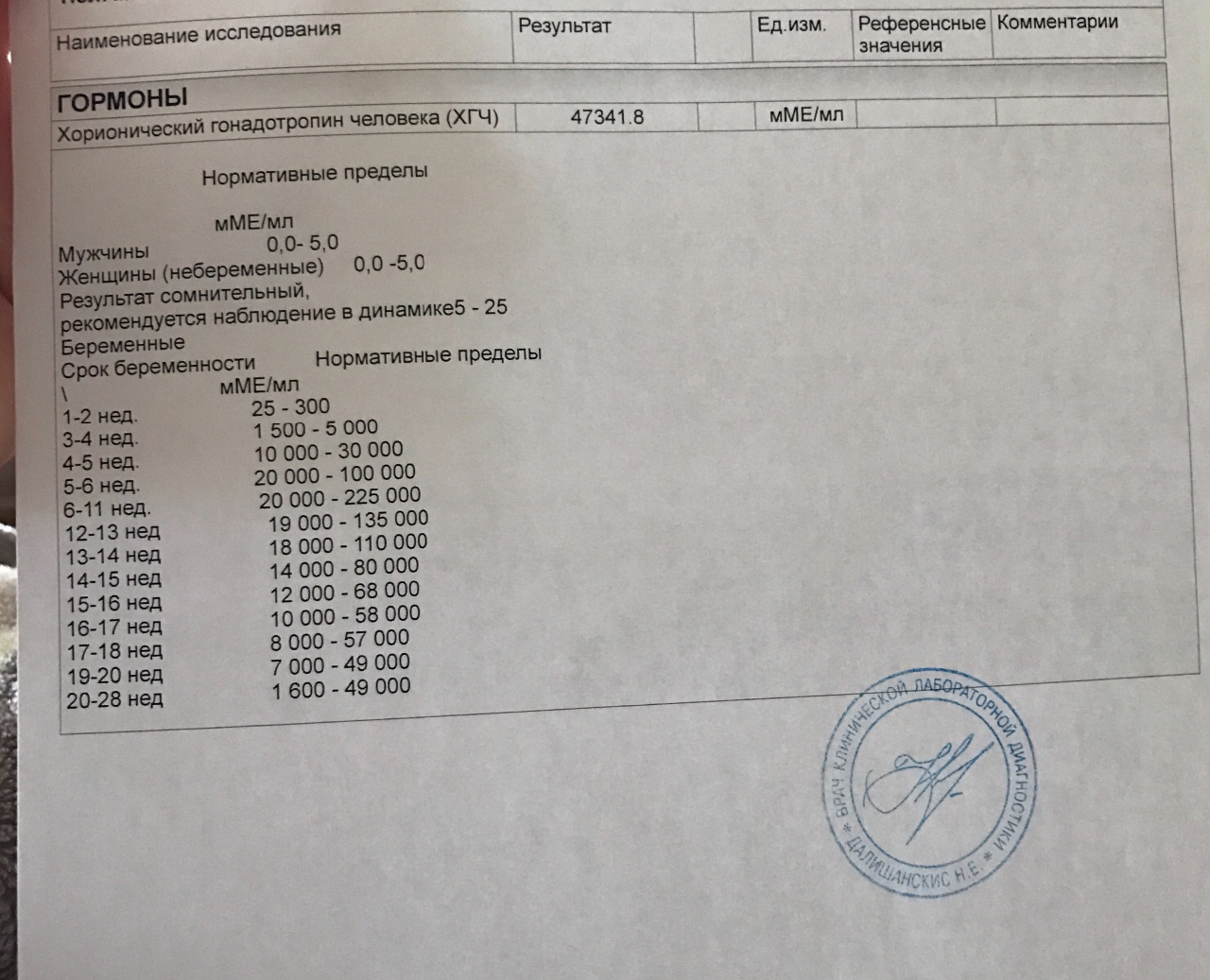
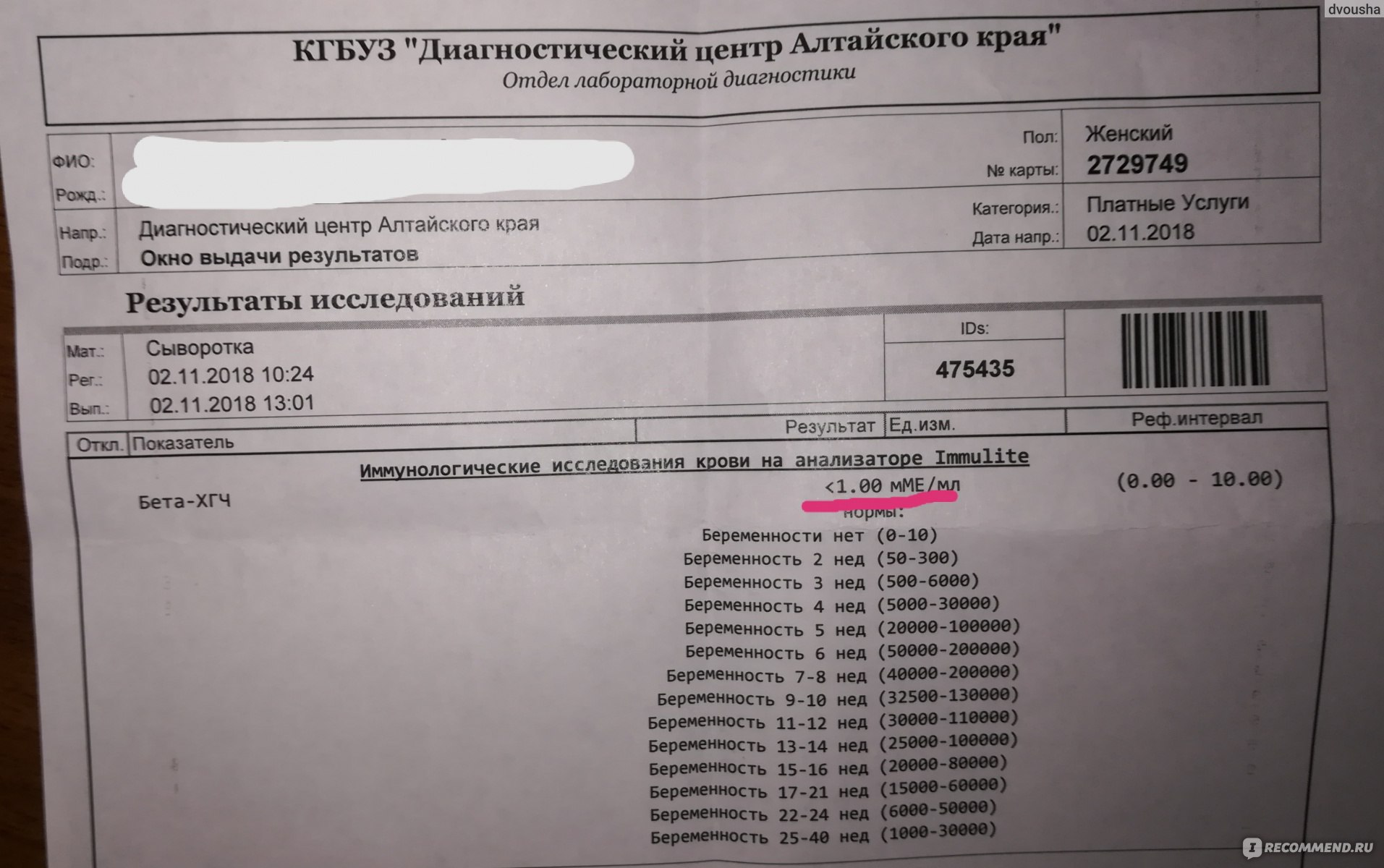
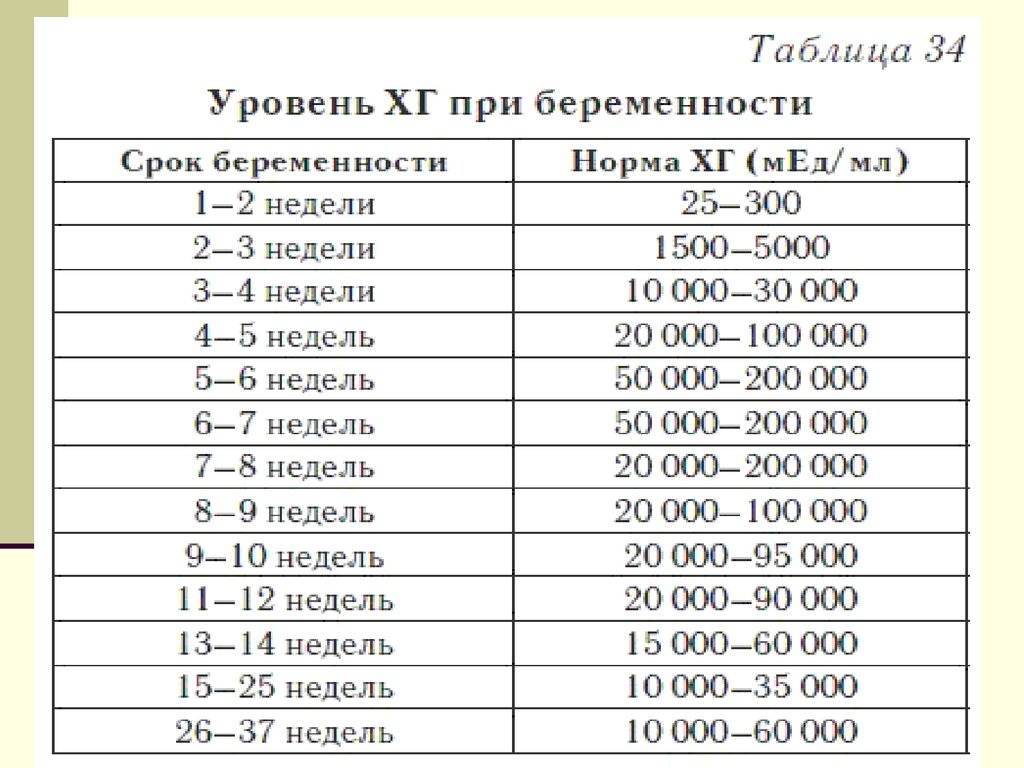
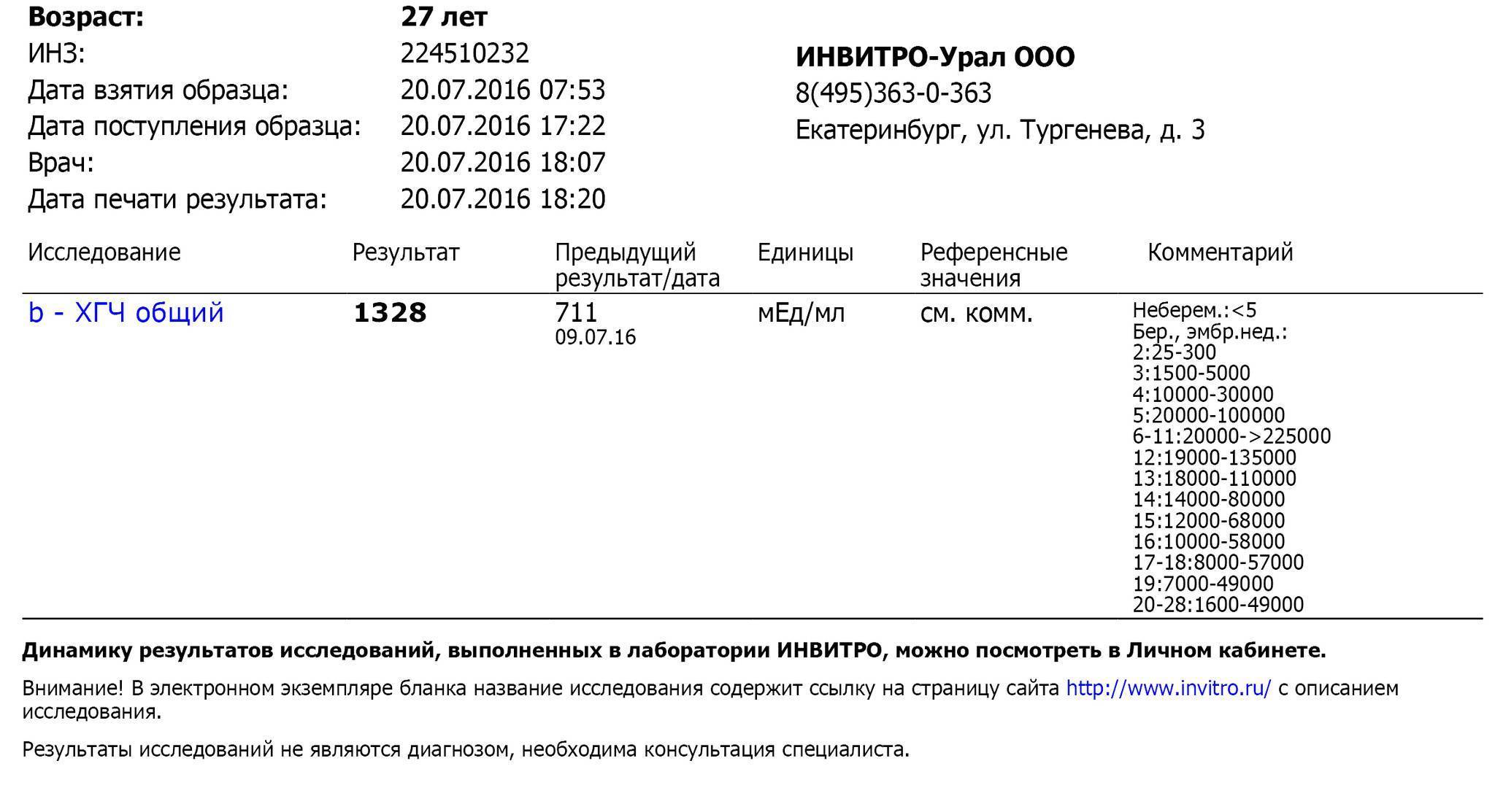
Как изменяется уровень ХГЧ при нормальной беременности?
Если беременность протекает нормально, примерно со второго месяца уровень ХГЧ удваивается через каждые 36 часов. Своего максимума гормон достигает к концу первого триместра – на 11 – 12 неделе.
Важно!
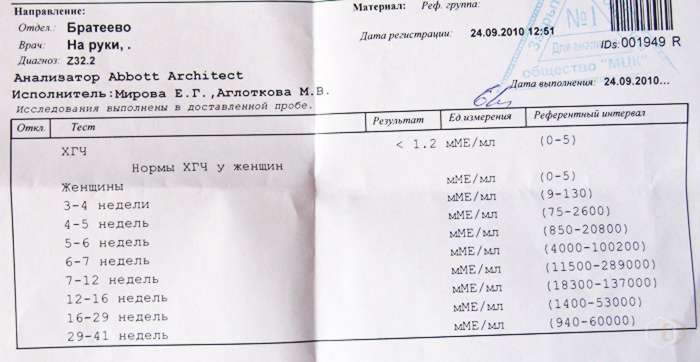
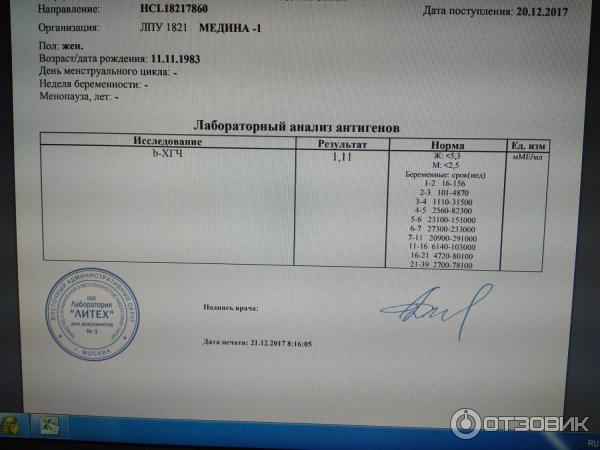
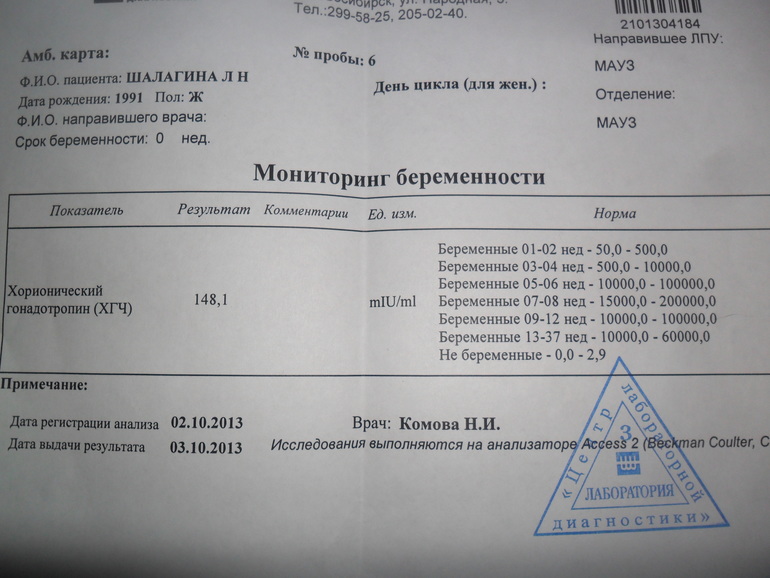
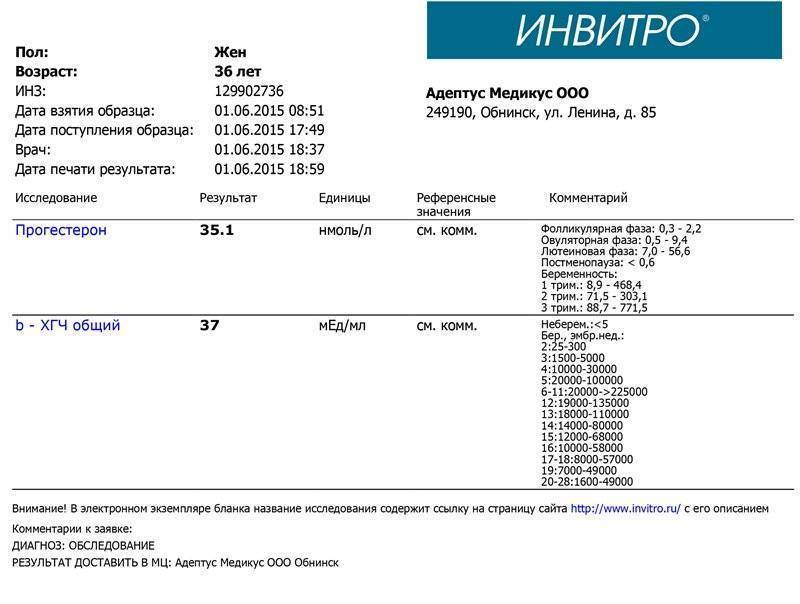
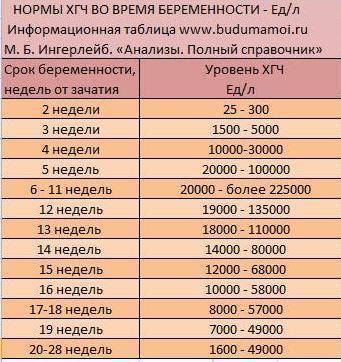
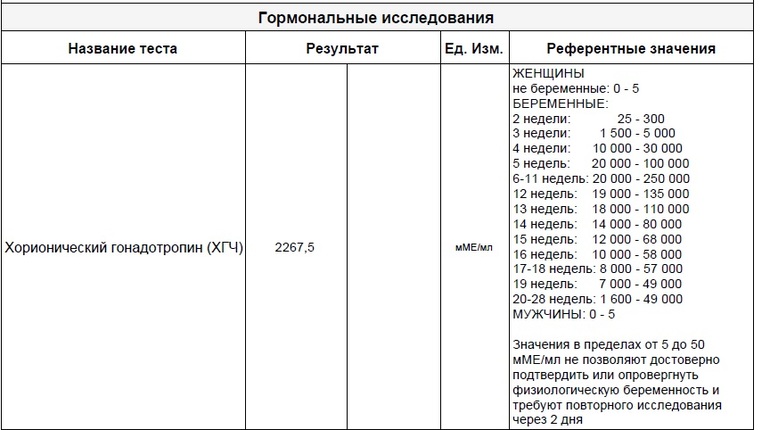
Мы собрали диапазон нормальных значений бета-ХГЧ для каждой недели беременности.
Вот как изменяется уровень гормона на первом триместре:
- 3 недели – 5,8 – 71,2 МЕ/л (международных единиц на литр);
- 4 недели – 9,5 – 750 МЕ/л;
- 5 недель – 217 – 7138 МЕ/л;
- 6 недель – 158 – 31795 МЕ/л;
- 7 недель – 3697 – 163563 МЕ/л;
- 8 недель – 32065 – 149571 МЕ/л;
- 9 недель – 63803 – 151410 МЕ/л;
- 10 недель – 46509 – 186977 МЕ/л;
- 11 – 12 недель – 27832 – 210612 МЕ/л.
Большой диапазон значений не должен вводить в заблуждение. Дело в том, что рост уровня ХГЧ надо отмечать, зная, какой он был сразу после задержки, и когда именно произошло зачатие. Именно поэтому на первой консультации врач берет у женщины кровь на ХГЧ, даже если тест-полоска уже показала положительный результат, а плодное яйцо уже видно на УЗИ.
Интересный факт!
Почему снижается ХГЧ при беременности?
Со второго триместра начинает работать плацента. Она вырабатывает все необходимые гормоны, помогая яичникам поддерживать гормональный фон беременности, поэтому стимуляция ХГЧ становится все менее востребованной, и его уровень постепенно снижается. Это нормально. Когда женщина сдает кровь на ХГЧ во второй раз, на 15 – 20 неделе, врач определяет уровень от 8099 до 58 176 МЕ/л (международных единиц на литр). В конце второго триместра его уровень падает на 90% по сравнению с пиком.
Если ХГЧ мало на ранних сроках, это может быть признаком следующих состояний:
- “слабость” плодного яйца и риск прерывания беременности;
- внематочная беременность.
Для внематочной беременности характерно медленное нарастание уровня ХГЧ. Когда плодное яйцо прикрепляется к маточной трубе или брюшине либо “соскальзывает” в шейку матки, хорион несильно разрастается, поэтому выделяет меньше ХГЧ, чем при нормальной маточной беременности. Если же изначально уровень ХГЧ был нормальным, но потом анализ определил, что его уровень на 50% меньше, чем должно быть, значит, есть угроза выкидыша или же наблюдается “замершая” беременность.
Вероятные причины низкого уровня ХГЧ на поздних сроках:
- плацентарная недостаточность;
- истинное перенашивание беременности;
- внутриутробная гибель плода на поздних сроках.
Что значит повышенный ХГЧ при беременности?
Если ХГЧ выше максимальных значений для конкретной недели беременности, не спешите паниковать. Есть вероятность, что врач или Вы сами неверно посчитали срок гестации, то есть беременности, в неделях. Второй вариант – у Вас многоплодная беременность, и каждое плодное яйцо выделяет свою “порцию” ХГЧ, независимо от другого. И, наконец, третья причина ложного повышения ХГЧ – прием синтетических гормонов или препаратов хорионального гонадотропина. Его назначают репродуктологи, если женщина проходит протокол ЭКО, чтобы стимулировать овуляцию.
Но иногда высокий уровень бета-субъединицы ХГЧ в первом триместре указывает на риск осложнений у мамы и плода, например, на:
- угрожающий выкидыш;
- нефропатию;
- артериальную гипертензию;
- задержку внутриутробного развития плода;
- кардиопатию;
- пороки развития плода;
- токсикоз;
- пролонгированную беременность,
- сахарный диабет у матери.
Есть 2 гипотезы, которые объясняют, почему при патологической беременности повышается ХГЧ. Согласно первой, это единственный вариант “сообщить” материнскому организму, что плоду недостаточно комфортно, и он испытывает кислородное голодание. Цель этого процесса – через ХГЧ стимулировать выработку прогестерона, который расслабит матку и улучшит в ней кровоток. Вторая гипотеза предполагает, что ХГЧ повышается из-за разрушения хориональной оболочки.
Группа крови и резус-фактор
При постановке на учет в женскую консультацию будущей маме дают направление на определение группы крови и резус-фактора. Это необходимо даже в том случае, если женщина знает свою группу крови и у нее есть штамп в паспорте. Проводится это исследование однократно. Но следует знать о том, что если у будущей мамы отрицательная резусная принадлежность крови, то будущему папе тоже необходимо пройти подобное исследование. В случае выявления у папы положительного резус-фактора резус-отрицательной маме придется до 20-й недели беременности 1 раз в месяц сдавать кровь на наличие антител для определения их титра (количества), а после 20-й недели – проходить это исследование не реже 1 раза в 2 недели или по назначению лечащего врача. Таким образом, кровь из вены на определение титра антител необходимо сдавать 10-12 раз за всю беременность.
Для чего делают анализ на ХГЧ
Самое простое и знакомое каждой женщине исследованием на хорионический гормон — классический тест на беременность, приобрести который можно в каждой аптеке. Этот тест показывает сам факт появления ХГЧ в моче женщины в количестве, превышающем 10-20 мМЕ/мл.
При этом следует понимать, что тест на беременность реагирует на содержание обеих фракций ХГЧ (альфа и бета), а значит иногда может показывать ошибочный результат. Такое явление может наблюдаться, например, при наличии опухолей матки, яичников и других органов репродуктивной системы. Известны случаи, когда тест на беременность показывал положительный результат мужчинам, имеющим злокачественные опухоли яичек — семиному или тератому. Также повышение гормона ХГЧ при отсутствии беременности может быть связано с приемом некоторых гормональных лекарственных препаратов.
Определить точное содержание специфичной бета-фракции ХГЧ можно только в условиях лаборатории, где тест проводится по крови. Только результаты лабораторного исследования на хорионический гормон могут считаться достоверным подтверждением факта наступления беременности.
Биохимический анализ крови
Еще одним анализом, который необходимо сдавать во время беременности, является биохимический анализ крови. С помощью этого исследования оцениваются функции органов и систем организма женщины. Обязательным (подтвержденным нормативными документами МЗ РФ) это исследование не является, однако если у будущей мамы имеются хронические заболевания внутренних органов (хронический пиелонефрит – воспаление почек, хронический холецистит – воспаление желчного пузыря, хронический гастрит – воспаление слизистой желудка и пр.), то провести его необходимо
А так как во время беременности нагрузка на работу всего организма возрастает, это исследование проводить очень важно, чтобы вовремя диагностировать обострение хронического заболевания, поэтому первый раз «биохимию» крови необходимо сдать при постановке на учет в женской консультации, повторно в 18-20 и в 30 недель беременности, если не возникла необходимость проведения этого исследования в другие сроки
Для биохимического анализа кровь берут из вены, строго натощак для исключения возможных неточностей в измерении.
С помощью этого анализа оценивают различные обменные процессы в организме будущей мамы (углеводный, липидный, белковый), функцию мочевыводящей системы (почки, мочевой пузырь), печени и желчного пузыря. Из огромного спектра биохимических исследований наиболее важными и информативными являются белковый состав крови (альбумин и белковые фракции), сывороточное железо и общая железосвязывающая способность сыворотки (эти показатели важны для диагностики анемии беременных), мочевина, мочевая кислота, креатинин и электролиты крови (калий, кальций, магний, натрий), АлаТ, АсаТ, щелочная фосфата. Однако с учетом клинических проявлений и тяжести хронического процесса спектр исследований может быть значительно расширен.
Одним из важных биохимических анализов является определение уровня сахара (глюкозы) в крови беременной женщины
Особенно на это стоит обратить внимание женщинам с повышенной массой тела до беременности, а также женщинам с патологической прибавкой в весе во время беременности, т.е. женщинам, составляющим группу риска по возникновению сахарного диабета беременных (гестационный сахарный диабет)
Основные функции
Главное предназначение гормона – сохранение «интересного положения». В начальные сроки ХГЧ контролирует выработку прогестерона и эстрогенов. При снижении гормона синтез важных для развития плода веществ тормозится. Если выяснилось, что существует недостаток ХГЧ, то объем гормона восполняется путем инъекций.
Сегодня существуют препараты, главным действующим веществом которых выступает хорионический гонадотропин человека. Уколы ХГЧ способствуют восстановлению овуляции. Дозировка препаратов ХГЧ подбирается индивидуально. Это зависит от гормонального фона, размера фолликулов.
В период беременности инъекции гормона показаны пациенткам, у которых выработка ХГЧ значительно снижена. Хорионический гонадотропин человека в период беременности стимулирует выработку тестостерона у эмбрионов (половая дифференциация плода).
Исследование на TORCH-инфекции
TORCH-инфекции – это сокращенное название наиболее часто встречающихся внутриутробных инфекций, опасных для плода. TORCH – Toxoplasmoz (токсоплазмоз). Rubell (краснуха), Cytomegalovirus (цитомегаловирус), Herpes (герпес). Диагностируются TORCH-инфекции, исследуя кровь на наличие антител к соответствующим возбудителям. При этом определяют титры (количество) антител к перечисленным возбудителям. Если антитела есть, не означает, что будущая мама обязательно больна. Это может означать, что она когда-то переболела данной инфекцией и имеет к ней иммунитет. Однако если титр антител к определенной инфекции очень высок или нарастает со временем, это уже свидетельствует об активности процесса. Причем клинически болезнь может и не проявляться или проявляться неяркими, стертыми формами, что может быть особенно опасным для внутриутробного развития малыша.
Анализы крови на TORCH-комплекс проводится при первом посещении беременной женщиной врача акушера-гинеколога. И конечно, количество подобных исследований трудно прогнозируемо, поскольку при обнаружении высокого титра антител к какой-либо из перечисленных инфекций необходимы исследования в динамике, чтобы иметь возможность контролировать процесс течения заболевания.
Показания к назначению исследования
Основным показанием к назначению исследования служит гепатит В – инфекционное заболевание, вызываемое ДНК-содержащим вирусом, относящимся к семейству Hepadnaviridae. Вирус гепатита В высококонтагиозен и устойчив к действию факторов окружающей среды.
Источником инфекции являются больные любой формой острого или хронического гепатита, а также вирусоносители. Инкубационный период составляет от 60 до 120 дней.
Непосредственно сам вирус не повреждает клетки печени (гепатоциты). Поражение клеток печени происходит в результате иммунного ответа организма через повреждающее действие Т-лимфоцитов, в меньшей степени за счет образования антител.
Болезнь начинается постепенно и характеризуется наличием у пациента слабости, повышенной утомляемости, редкой головной болью, нарушением сна, снижением аппетита, тошнотой, иногда рвотой, горечью во рту, тяжестью и тупыми болями в правом подреберье. Примерно у 20-30% больных отмечаются боли в крупных суставах, сыпь, реже кожный зуд.
Затем увеличивается печень, появляются темная моча и недостаточно окрашенный кал, желтушность кожных покровов (хотя безжелтушный вариант течения вирусного гепатита В встречается в 20-40 раз чаще желтушного). Период выздоровления может продолжаться до 6 месяцев.
Гепатит В у беременных нередко протекает тяжелее, особенно во второй половине беременности, осложняясь острой печеночной недостаточностью, отслойкой плаценты, гибелью плода и др.
У новорожденных и детей вирусный гепатит, как правило, протекает бессимптомно, без классической желтухи, но в 70-90% случаев переходит в хроническую форму.
Гепатит В у пожилых людей часто имеет тяжелое течение, значительную продолжительность болезни и признаки холестаза (нарушение выработки желчи или ее оттока в двенадцатиперстную кишку с повышением в крови экскретируемых с желчью веществ, появлением кожного зуда, тяжести в правом подреберье, желтушности кожных покровов, потемнение мочи и обесцвечивание кала).
Выделяют острый и хронический гепатит В. Хроническая форма гепатита В диагностируется при обнаружении HBsAg (поверхностного антигена вируса гепатита В) в сыворотке крови в течение 6 и более месяцев.
В структуре вируса выделяют следующие антигенные структуры:
- поверхностный антиген (HBsAg), входит в состав оболочки вируса, его обнаружение в крови пациента указывает на наличие инфекции;
- ядерный антиген (HBсAg) – белок внутренней оболочки вируса гепатита В, синтезируется в зараженной клетке, не проникает через клеточную мембрану и поэтому не обнаруживается в сыворотке крови больного человека;
- HBеAg – входит в состав ядра вируса гепатита В, наличие его в крови указывает на активное размножение вируса;
- HBхAg –расположен около оболочки вируса, его роль изучается.
- антитела к HBsAg — анти-HBsAg;
- антитела к HBсAg обнаруживаются двух видов: анти-HBсAg IgМ и анти-HBсAg IgG;
- антитела к HBеAg — анти-HBеAg.
- диагностика вирусного гепатита В (в процессе первичного клинико-лабораторного обследования; перед плановыми хирургическими операциями; беременные женщины в I и III триместрах беременности; реципиенты и доноры крови и ее компонентов, органов и тканей; персонал медицинских организаций; пациенты перед проведением химиотерапии; больные с хроническими заболеваниями, пациенты наркологических и кожно-венерологических диспансеров; персонал учреждений с круглосуточным пребыванием; контактные лица в очагах острого и хронического гепатита В; дети в возрасте до 12 месяцев, рожденные от инфицированных ВГВ матерей; больные с онкологическими заболеваниями, пациенты на гемодиализе, пациенты на лечении иммунодепрессантами и др.);
- подготовка к вакцинации и оценка иммунитета после вакцинации.
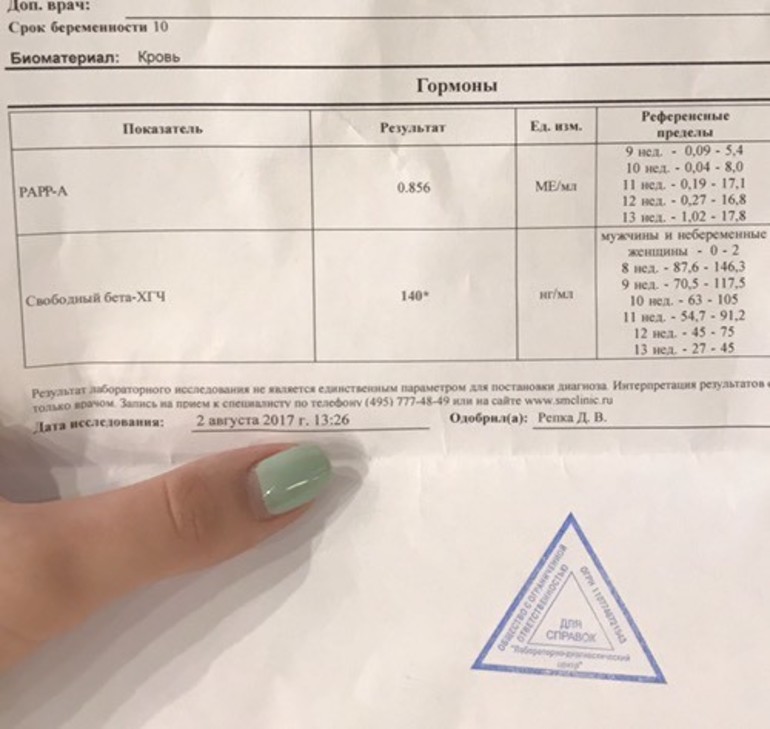
Анализы в 16-18 недель
Этот промежуток оптимален для проведения второго перинатального скрининга, который называется «тройной тест». Такое название оправдано, ведь в крови женщины определяется концентрация трех веществ — альфа-фетопротеина (АФП), хорионического гонадотропина (ХГ) и неконъюгированного эстриола (НЭ). Исследование направлено на определения вероятности развития генетических патологий плода. Если доктор определяет высокую вероятность подобных отклонений, женщине дополнительно будет назначено проведение исследования околоплодных вод – амниоцентеза. Тройной тест не является обязательным и от него можно отказаться. Однако специалисты настоятельно рекомендуют провести этот анализ, ведь методика дает возможность с высокой вероятностью заподозрить многие хромосомные нарушения ребенка.
Какие анализы сдают при беременности?
Клинический анализ крови: минимум по одному разу в каждом триместре. Подсчитывается количество разных клеток в крови, а также изучается их структура. Основная задача – выявление анемии. Попутно порой выявляем и другие осложнения.
Биохимический анализ крови отражает состав плазмы, то есть жидкой части крови, в котором много чего «плавает»: белки, жиры, питательные вещества, неорганические соединения, гормоны и т.д. Если захотеть, можно посмотреть состав плазмы очень подробно, но существует стандартный минимум, который и получил название «биохимический» анализ крови. Сдается дважды за беременность. Важнейшие показатели – глюкоза (оцениваем, насколько организм справляется с усвоением сахара) и ферритин (выявление недостатка железа). При нормальных показателях глюкозы (а норма при беременности немного другая, 5,1 ммоль/л – уже много) в 24-28 недель проводится тест на толерантность к глюкозе. Тест нужен для выявления тех, чьему организму не удается нормально усваивать глюкозу. Он проводится в три этапа: сначала кровь берется натощак; если глюкоза менее, чем 5,1 ммоль/л, то дают выпить сладкий сироп (75 граммов глюкозы в воде), а потом еще дважды берут кровь – через час после глюкозы и через 2 часа.
Дважды за беременность сдается коагулограмма (или гемостазиограмма) (оба названия означают одно и тоже) — это анализ крови, показывающий насколько она хорошо сворачивается, то есть как быстро образуется тромб. Редко помогает выявить патологию, но в обязательный перечень входит. А вот оценивать работу щитовидной железы точно необходимо. Для этого сдается кровь на гормон ТТГ.
Из всех анализов на ТORCH – инфекции сейчас рекомендуется проводить только скрининг на антитела к краснухе, хотя правильнее было бы с этим вопросом разобраться до беременности.
Еще беременные при постановке на учет сдают анализ для определения группы крови и резус-фактора. Какая у вас группа крови особого значения при ведении беременности не имеет, а вот при отрицательном резусе есть определенные особенности.
Регулярно во время беременности сдают анализ мочи, хотя обязательно лишь три раза. Во второй половине беременности нас в первую очередь волнует, есть ли в моче белок, ведь это симптом серьезного осложнения беременности. В связи с этим каждые 2 недели после 28 недель можно просто определять наличие в моче белка тест-полоской. Второй задачей анализа мочи является выявление воспаления в органах мочевыводящей системы (повышенное количество лейкоцитов). Конечно, есть ещё плотность мочи, кислотность, содержание билирубина, глюкозы, кетонов, солей, эпителия
В определённых ситуациях важно оценить и эти параметры, но для беременной без жалоб и симптомов какого-то заболевания, наличие билирубина, солей в моче, цилиндров или кетонов может быть абсолютной нормой
Ещё один обязательный анализ — посев мочи. Сдают его все беременные при постановке на учёт для исключения бессимптомной бактериурии. Из названия уже понятно, что при ней нет никаких жалоб и симптомов, общий анализ мочи в норме, но в моче в большом количестве живут бактерии. Значимое количество бактерий — 10 в 5 степени и больше. Посев нельзя заменить общим анализом мочи, даже если там указано, что обнаружены бактерии в большом количестве.
Согласно российским клиническим рекомендациям, дважды за беременность нужно взять мазки «на флору». При отсутствии жалоб этот анализ мало информативен, но делать нечего, протоколы обязывают.
Ну и в 35-37 недель из влагалища берут специальный анализ для определения Streptococcus agalactiae – бактерии, которая опасна для новорожденного, если он подхватит ее в родах.
Дважды за беременность сдают так называемый госпитальный комплекс: анализы на ВИЧ, сифилис, гепатиты В и С. Чем раньше обнаружим эти заболевания, тем эффективнее сможем предотвратить осложнения у ребенка. В случае выявления ВИЧ и начала терапии, вероятность заражения малыша стремится к нулю. Сифилис прекрасно лечится антибиотиками. Хотелось бы думать, что это заболевание сейчас почти не встречается, но все же в России на 1000 беременных один случай сифилиса все же выявляют. При отсутствии лечения у ребенка будут серьезные проблемы со здоровьем. Обнаружение гепатитов В и С и назначение специфической терапии также снижает вероятность заражения малыша.
Очень надеемся, что теперь вам примерно стало понятно зачем мы заставляем беременных сдавать столько анализов. Кропотливое это дело — наблюдение за беременностью…
Выкидыш на 1 неделе беременности
Существует большое количество причин, которые могут привести к прерыванию беременности в самом её начале. Основные из них: · Хромосомные и генетические патологии зародыша. · Гормональные нарушения в организме будущей мамы. Например, когда желтое тело вырабатывает недостаточное количество прогестерона. · Инфекции. К раннему прерываю беременности может привести герпес, краснуха и другие инфекционные заболевания. Поэтому еще на этапе планирования женщине стоит сдать анализы и убедиться, что она здорова. · Самолечение. Большинство лекарств противопоказано во время беременности, особенно на ранних сроках.
Какими симптомами проявляется прерывание беременности на ранних сроках?
Чаще всего женщина еще не знает о том, что беременная, и что беременность уже прервалась. Основные проявления – боли в нижней части живота, кровянистые выделения из влагалища – сильно напоминают месячные. Аналогичные симптомы могут говорить и о том, что оплодотворенная яйцеклетка успешно закрепилась в матке. Иногда женщина считает, что никак не может забеременеть, а на самом деле беременность у неё уже, возможно, не раз наступала и прерывалась.
Как предотвратить выкидыш на первой неделе беременности?
На 100% предотвратить это событие нельзя. Например, если у зародыша есть грубые хромосомные аномалии, спасти его невозможно. Некоторые рекомендации помогут снизить риски выкидыша, связанного с другими причинами: · Исключите интенсивные физические нагрузки. Спортом заниматься можно, но только строго дозированно, в соответствии с рекомендациями врача. · Не принимайте горячие ванны. Считается, что высокая температура мешает оплодотворенной яйцеклетке успешно имплантироваться в стенку матки. · Избегайте переохлаждения Соблюдайте меры профилактики, которые помогают предотвратить простуду.
Вопросы и ответы
В какое время нужно сдавать кровь на ХГЧ?
Чтобы результат анализа был достоверным, кровь нужно сдавать утром натощак. Перед забором крови желательно не есть в течение 12 часов. Если кровь сдают днем, то есть нельзя в течение 4 часов перед процедурой.
Утром нельзя принимать лекарства, за исключением тех, от которых нельзя отказаться по медицинским показаниям.
За сутки до сдачи анализа нельзя заниматься физическими нагрузками, сексом, принимать алкоголь, курить, есть острую и жирную пищу.
Пить можно только чистую воду без газа в небольших количествах.
В экстренных случаях, например при подозрении на замершую (неразвивающуюся беременность) гинеколог может назначить срочный анализ на ХГЧ. В таком случае рекомендации касательно приема пищи теряют весь смысл т.к
важно само наличие ХГЧ в крови, а не его точное количество
Через сколько дней после зачатия можно сдавать анализ на ХГЧ?
Сдавать анализ на ХГЧ лучше всего уже после начала задержки, через 3—5 дней. Если в процессе планирования беременности проводились дополнительные исследования (проводился тест на овуляцию, контрольное УЗИ—исследование) и вы точно знаете, когда произошла овуляция и оплодотворение, кровь можно сдавать не ранее чем через 10 дней после этого.
Если исследование будет проведено слишком рано, когда уровень организм еще не выработал нужное для определения беременности количество гормона, результат будет ложноотрицательным и анализ все равно нужно будет сдавать повторно через 3—5 дней.
Насколько точен анализ крови на ХГЧ?
Сегодня самым точным методом измерения концентрации ХГЧ в крови является клинический анализ крови. Анализ может оказаться недостоверным в силу лабораторной ошибки (что случается крайне редко) либо в таких случаях:
- При постоянном приеме пациентом лекарств, влияющих на гормональный фон. Если отказаться от их приема нельзя по медицинским показаниям, перед сдачей анализа нужно обязательно предупредить об этом сотрудников лаборатории т.к. в этом случае результат может быть расценен как положительный.
- Если овуляция или прикрепление оплодотворенной яйцеклетки произошли позже ожидаемого срока. В таком случае анализ крови покажет слишком малое количество гормона, то есть отсутствие беременности. Так происходит когда достаточное количество хорионического гонадотропина еще не успело выработаться. Чтобы удостовериться, что беременность не наступила анализ придется повторить.
Обязательно ли сдавать кровь на ХГЧ на больших сроках?
Во втором триместре, на сроке 15–16 недель беременным обязательно проводят перинатальный скрининг, в том числе проверяют уровень ХГЧ в крови. Проводить исследование на этом сроке крайне желательно, ведь он позволяет оценить риск обнаружения у ребенка серьезных патологий развития (синдромов Дауна и Эдвардса и др.), задержки развития плода или самопроизвольного выкидыша.
Особенную важность данное исследование имеет для тех категорий беременных, которые попадают в группу высокого риска появления аномалий и отставания развития плода:
- женщины, которые в первый раз забеременели в возрасте 35 лет и старше;
- беременные, в семье которых есть люди с аномалиями развития (синдромом Дауна и пр.).
Своевременно обнаруженная аномалия развития позволяет обеспечить должный уход и реабилитацию ребенка сразу после его рождения. Беременным с высоким риском врачи рекомендуют рожать в специализированных перинатальных центрах, где есть оборудование, которое может понадобиться для ухода за особенным новорожденным.
Можно ли сдавать анализ на ХГЧ в разных лабораториях?
Различные лаборатории могут использовать различные методы исследования, разное оборудование и реактивы. При трактовке полученных данных они могут использовать разные единицы измерения концентрации гормона (мЕд/мл или Ед\л) и нормативные показатели. Сдав образцы крови в один и тот же день, в разных лабораториях можно получить результат, который будет незначительно, но все же отличаться.
Чтобы исключить получение недостоверных результатов или неверной их трактовки, лучше всего каждый раз сдавать кровь в одной и той же лаборатории.
Подтверждение наличия и срока беременности
Самый простой способ подтвердить факт наступления беременности — дождаться задержки менструации и сделать тест, который продается в каждой аптеке. Тест основан на определении гормона ХГЧ (хорионический гонадотропин человека), который вырабатывается зародышем, в моче женщины. Аптечный тест не всегда дает точные результаты в силу невысокой чувствительности, поэтому дополнительно желательно сдать кровь на ХГЧ в лаборатории. Это исследование может подтвердить беременность еще до задержки месячных. Еще один способ подтвердить беременность — пройти ультразвуковое исследование, которое покажет наличие беременности через 4-5 недель после зачатия.
В каких учреждениях можно вести беременность
Встать на учет по беременности можно в частном или государственном медицинском центре (женской консультации). Учреждение должно иметь лицензию на предоставление услуг акушерского, гинекологического профиля, выдачу листков временной нетрудоспособности, обменных карт.
Ведение женщины по поводу беременности осуществляется на основании согласия самой пациентки. Она же может решить, куда лучше вставать на учет. Среди критериев выбора:
- возможность получения помощи бесплатно;
- наличие всех необходимых специалистов;
- советы и рекомендации знакомых;
- удобное расположение медицинской организации.
Особое место занимает группа пациенток, которые по состоянию здоровья мамы или малыша нуждаются в наблюдении в определенных перинатальных центрах. Как, например, женщины с гипертонической болезнью, сахарным диабетом, нарушениями в свертывающей системе крови, с риском резус-конфликта.
Заключение
Хорионический гонадотропин – незаменимый показатель в акушерстве. Но не стоит относиться к нему как к единственной возможности получить ответы на вопросы о своей беременности.
Как и большинство анализов, ХГЧ редко дает прямые ответы. Только по этому показателю диагноз не поставит ни один гинеколог. Всегда необходимы дополнительные исследования, особенно в таком серьёзном деле, как беременность.
И напоследок хочется предостеречь. Нет ничего хорошего при подозрении на бесплодие в самоназначении ХГЧ в конце каждого менструального цикла. Это создает излишние переживания, не всегда положительного характера. А ведь одно из условий наступления долгожданной беременности – это спокойствие будущей мамы.