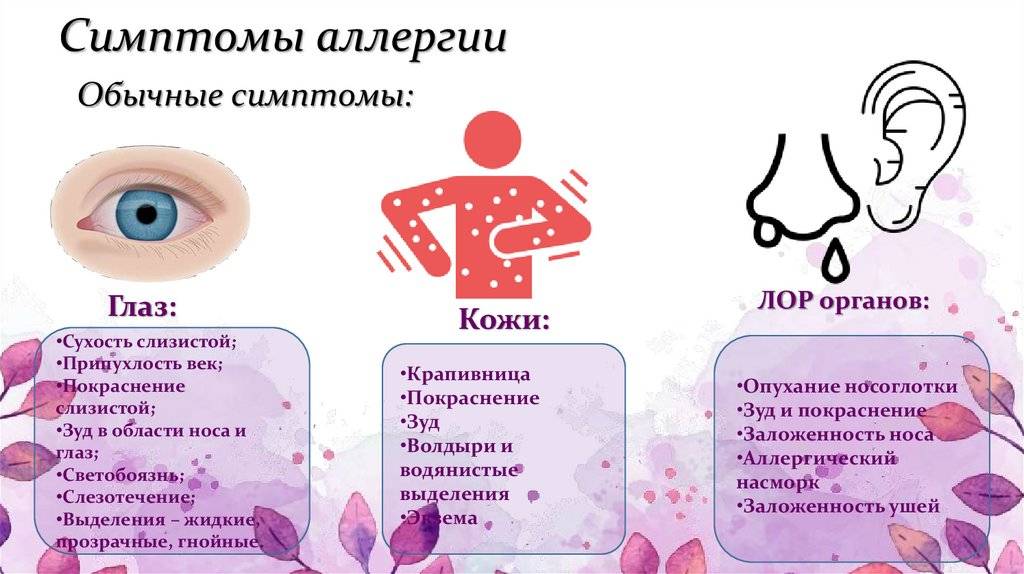
Основные симптомы аллергии
Для каждого вида аллергии характерна собственная симптоматика. Опишем наиболее частые внешние реакции.
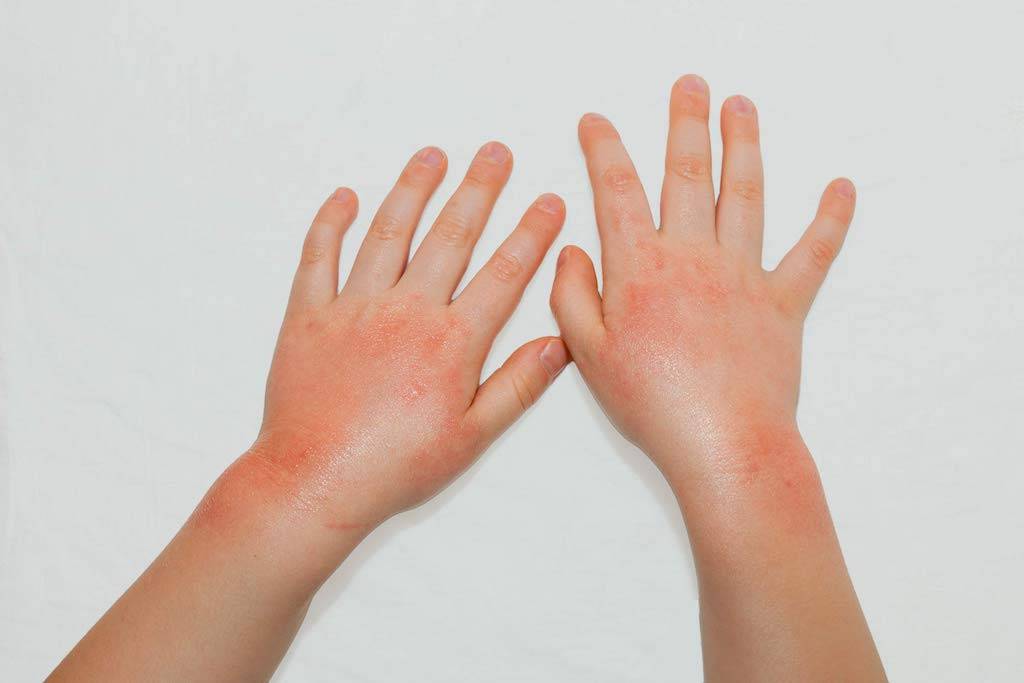
Виды аллергических реакций на коже у детей
- Диатез, или атопический дерматит. Это заметные высыпания, появляющиеся еще во младенчестве. Часто такие реакции сохраняются до взрослого возраста, но чаще всего проходят по мере взросления ребенка. Могут сочетаться с крапивницей и насморком.
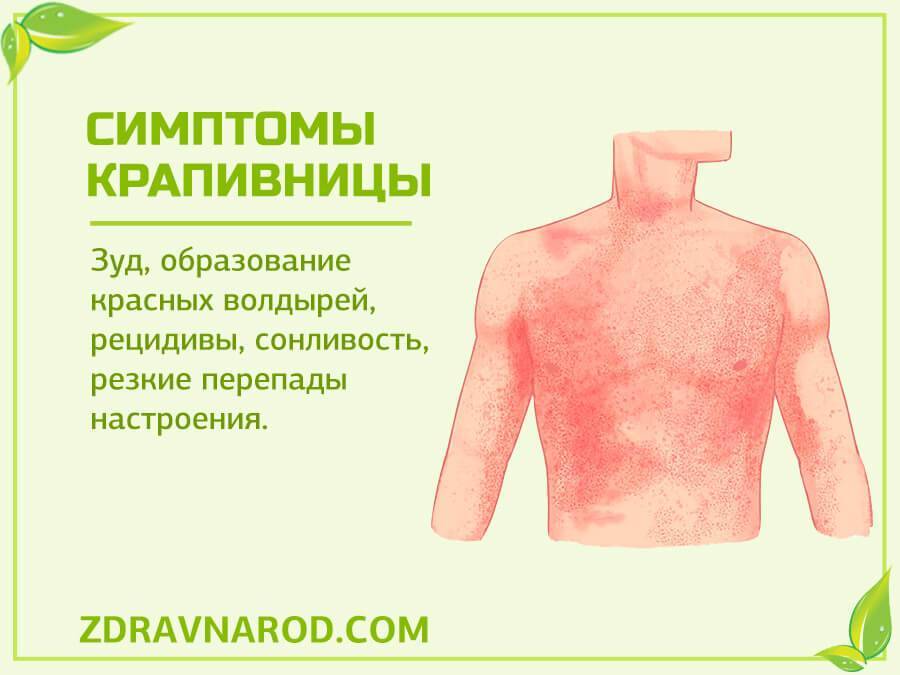
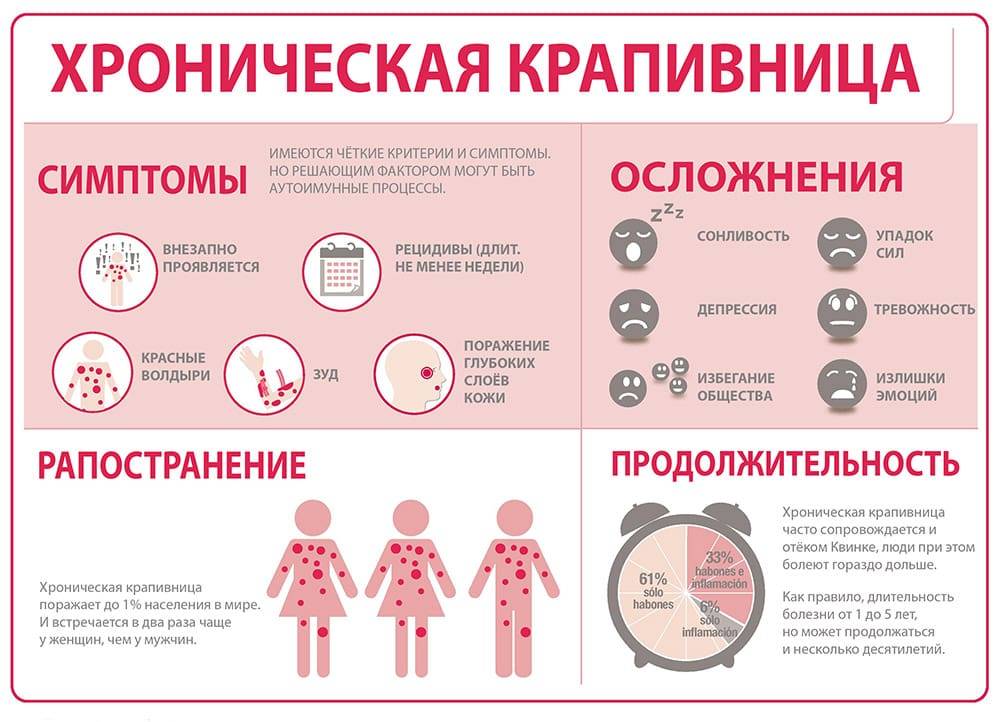
- Крапивница. Мелкая красная сыпь, похожая на ожоги крапивой, откуда и название. Может сопровождаться сильным зудом, который стихает на холоде.
Другие виды реакций
- Конъюнктивит. При такой аллергии отекает нижнее и верхнее веко, обильно текут слезы, развивается светобоязнь, может быть ощущение песка в глазах.
- Ринит. При аллергическом насморке длительно воспаляется слизистая оболочка носа, ребенок постоянно чихает, ему трудно дышать через нос. Если ничего не делать, может возникнуть отек Квинке – угрожающее жизни состояние.
- Бронхиальная астма. Одно из наиболее опасных состояний. Затрудняется дыхание, появляется сильный и продолжительный кашель, приступы удушья. Ребенок дышит с трудом из-за сужения дыхательных путей. Слышны свисты и хрипы.
Диагностика и лечение
При появлении любых признаков аллергии не стоит заниматься самолечением или ждать, что все пройдет и так. Необходимо срочно обращаться к специалисту медицинского центра «Таврия», только опытный врач после осмотра ребенка и беседы с родителями, может отличить аллергическую сыпь от других кожных патологий, возникающих при инфекционных заболеваниях.
Главное в лечении аллергии — выявить аллерген, который дает такую бурную реакцию иммунной системы, и, по возможности, исключить его из жизни ребенка.
Существуют два основных метода диагностики — это кожная проба на аллергены и иммунологическое исследование крови.
Медицинский центр «Таврия» располагает современным оборудованием для проведения любых видов обследования и анализов. Специалисты центра помогут точно определить причину заболевания ребенка и обеспечить безопасное и эффективное лечение.
Профилактика аллергии
Первый и самый лучший способ профилактики аллергии у детей — это грудное вскармливание, только молоко матери дает ребенку все необходимое для укрепления иммунитета.
- Вот несколько несложных правил, которые помогут снизить риск возникновения патологии:
- продолжать грудное вскармливание как можно дольше;
- аккуратно вводить прикорм, контролируя реакцию ребенка;
- соблюдать чистоту в доме (до стерильности доводить не обязательно);
- пользоваться специальной детской бытовой химией;
- одевать ребенка в одежду из натуральных материалов;
- побольше гулять с самого раннего возраста;
- не бояться проветривать детскую комнату.
Сохранить ссылку на статью:
Эндогенный фотодерматоз
Эндогенный фотодерматоз – достаточно редкое заболевание, в развитии которого важную роль играют нарушения в работе иммунной системы и обмене веществ. В частности, к ним относятся:
- порфирия – наследственное нарушение пигментного обмена;
- световая оспа Базена – врожденная разновидность фотодерматоза, редкое заболевание, которое выражается повышенной чувствительностью кожи к ультрафиолету; характеризуется появлением на коже эритрематозных пятен и пузырей;
- пигментная ксеродерма (прогрессирующий ретикулярный меланоз Пика) – наследственное заболевание кожи, проявляющееся повышенной чувствительностью к ультрафиолету;
- солнечная экзема – особая фоточувствительная реакция на ультрафиолет, сопровождающаяся покраснениями, высыпаниями в виде бляшек, пятен, волдырей, пузырьков, эрозий, которые, сливаясь, образуют мокнущие эрозии на открытых участках тела;
- солнечная почесуха (полиморфный фотодерматоз) – обусловлена нарушениями обмена веществ, период обострения – весна; чаще всего возникает в период полового созревания.
Эндогенный фотодерматоз протекает по двум сценариям:
- фототоксическая реакция – вызвана тем, что кожа активно поглощает ультрафиолет и так же активно передает полученную энергию окружающим тканям, что приводит к повреждению и даже гибели клеток кожи;
- фотоаллергическая реакция – развивается, когда ультрафиолетовое излучение вызывает химическое изменение веществ, находящихся на коже.
Что такое «аллергия на солнце»
«Диагноза “аллергия на солнце” в медицине нет. Есть группа заболеваний “фотодерматиты или фотодерматозы”, которые появляются при участии солнечного света. При попадании ультрафиолета на кожу в дерме излучение вступает в контакт с определенными белками клеток, и образуется антиген или аллерген. В ответ возникают сыпи, а также другие симптомы», — рассказывает Елена. По сути это аллергия, но не «на солнце», а на продукты взаимодействия УФ-лучей с различными веществами в коже.
В среднем, фотодерматиты бывают у 20% людей. Сыпь может маркировать аутоиммунное заболевание, иметь наследственную природу или появиться как ответ на питание или косметику. Конечно, для выяснения природы сыпи или других «солнечных неприятностей» лучше всего обратится к дерматологу или аллергологу. Но понять, имеете ли вы дело с аллергией можно попробовать и самим. Если вы стали жертвой комплекса симптомов, связанных с солнечной погодой: сыпи (например солнечная крапивница), ринита и отеков, то это похоже на аллергию. Если же у вас возникла реакция на солнце, но через два дня при такой же инсоляции ее нет — возможно, это просто кожный маркер красной волчанки. Но такое гадание для здоровья не полезно. Лучше сдать анализы.
Фотодерматит часто путают с фототравматическими реакциями. Солнечные ожоги, большие красные пятна из-за инсоляции или облучения, эластоз, когда кожа становится грубой, морщинистой, нарастает и обвисает, — это также последствия чрезмерного контакта с УФ, но они имеют природу травмы, а не аллергии.
Рекомендации и лечение
При первых симптомах аллергии на солнце необходимо обратиться к врачу и строго следовать его предписаниям.
Самая первая рекомендация врача при любой аллергии — исключить или уменьшить контакт с аллергеном.
- Избегайте прямых солнечных лучей, находитесь в тени, под тентом.
- Откажитесь от посещения солярия.
- Пользуйтесь УФ-защитными средствами, нанося их на тело за 20 минут до выхода на улицу.
- Не забывайте о головных уборах с полями или козырьками и одежде с длинными рукавами.
- После купания в открытых водоемах промокайте кожу, но не вытирайте ее. Так вы сохраните слой солнцезащитного средства.
- Сведите к минимуму использование декоративной косметики, кремов, духов и др.
- Внимательно изучайте инструкции к лекарственным средствам — препараты не должны содержать вещества, которые могут спровоцировать фотодерматит. Заранее обсудите со своим лечащим врачом варианты замены лекарств при симптомах аллергии на солнце.
- Избегайте контакта с растениями, содержащими фурокумарины.
- Увеличьте потребление свежих овощей, фруктов и ягод, они способствуют восстановлению поврежденных кожных покровов благодаря наличию антиоксидантов и витаминов группы B.
Как устранить симптомы аллергии на солнце
Для снятия симптомов аллергии врач может назначить антигистаминные препараты (например, Цетрин). В дальнейшем эти препараты желательно держать под рукой: к сожалению, аллергическая реакция на солнце может повторяться.
Для лечения местных проявлений на коже врач может порекомендовать холодные примочки, а также наружные мази или кремы, содержащие глюкокортикостероиды.
Если причина фотодерматита внутренняя, обязательно лечат заболевание, спровоцировавшее аллергию на солнце.
Соблюдение этих рекомендаций и выполнение назначений врача поможет вам значительно уменьшить появление симптомов аллергии на солнце или вовсе избавиться от проявлений фотодерматита.
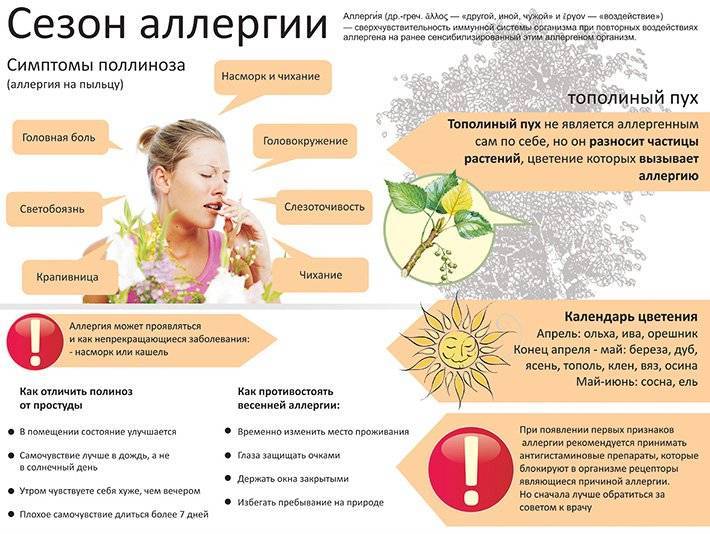
Проявления аллергии на цветение и пыльцу растений

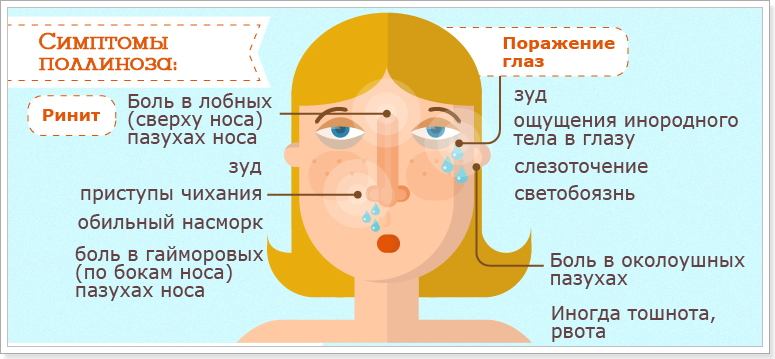
Симптомы поллиноза можно спутать с началом простуды. Родители начинают лечить ребенка как обычно, но привычные средства малоэффективны, потому что причина в другом.
Как же проявляется пыльцевая аллергия? Это может быть:
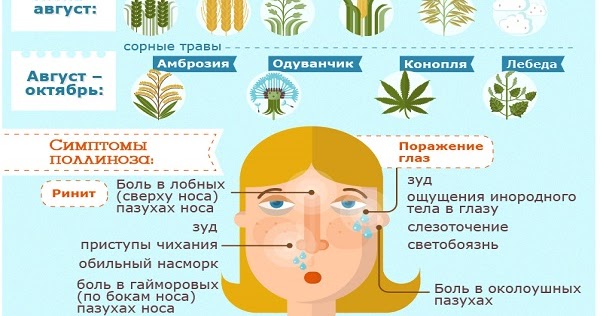
- Аллергический ринит – ребенок начинает чихать, нос заложен, выделения обильные и водянистые – из носа “бежит ручьем”. Сильный насморк при поллинозе бывает почти всегда: в 95-98% случаев.
- Аллергический конъюнктивит – глаза краснеют и слезятся, чешутся, поэтому ребенок будет их постоянно тереть, могут отечь веки.
- Бронхиальная астма – очень редко это единственное проявление поллиноза, а вот более чем у трети страдающих от аллергии на пыльцу она развивается со временем: к риниту присоединяется одышка, сухой кашель, затрудненное дыхание со свистом.
- Кожные проявления – у ребенка может обостриться атопический дерматит: зуд, сухость, покраснение кожи трудно связать с цветущими деревьями или травами, но такая связь возможна. Также на коже могут появиться волдыри – крапивница.
- Индивидуальные проявления – симптомами аллергии на пыльцу могут быть першение в горле, зуд в ушах, головные боли, общая слабость и заторможенность, небольшое повышение температуры. Нетипичны, но возможны расстройства со стороны мочеполовой системы и желудочно-кишечного тракта.
Это важно!
От других заболеваний поллиноз отличается сезонностью. Так, зимой ребенок простыл, три-пять дней вы промываете ему нос раствором морской воды, увлажняете воздух, обильно поите – и от насморка не остается и следа. Если же сильный насморк начинается в теплое время, когда распускаются “сережки” на деревьях, цветут культурные растения и просто сорняки, если он трудно поддается лечению и стихает ближе к осени, а через год возвращается с новым циклом цветения – налицо аллергия на пыльцу.
Профилактика аллергии на солнце
Если вы или ребенок столкнулись с фотодерматитами, врач может назначить, помимо мер защиты от солнца и режима, медикаментозное лечение. Интересный способ борьбы — это «солнечное закаливание» (его не стоит проводить самим). Это дозированное УФ-излучение, для создания устойчивости к солнечной инсоляции.
Среди мер профилактики, прежде всего, предупреждение излишней инсоляции. Например, не стоит бросаться загорать на первом весеннем солнце. Несмотря на прохладу, солнечные лучи уже достаточно активны, а кожа за холодное время «отвыкла» от УФ. И даже банальная на первый взгляд солнечная крапивница лечение может подразумевать медикаментозное, поэтому рисковать не стоит.
А еще врач может посоветовать:
- Подарите провоцирующие у вас высыпание косметику и духи, а новые средства подбирайте вместе с дерматологом.
- Используйте крем с фактором защиты 50, шляпы, зонты, темные очки и светлую натуральную одежду с длинными рукавами. При этом следите, чтобы не было нехватки витамина Д, лучше всего продолжать профилактический прием даже летом.
- Отмените агрессивные косметические процедуры перед попаданием на солнце.
- Не посещайте солярий.
- Татуировки перед летом и «морским» отпуском — это плохая идея.
- Работать в саду, на участке и косить траву лучше полностью закрывая тело и слизистые. Некоторые растения, в том числе луговые травы, выделяют фурокумарины, они оседают на коже и попадают на слизистые, вызывая «луговой фотодерматит».
Первая помощь
При обнаружении первых признаков аллергической реакции необходимо прибегнуть к оказанию доврачебной помощи. Если во время нахождения малыша на солнце родители обнаружили на его теле покраснение или сыпь, то первостепенной задачей является перемещение ребёнка в тень.
Далее необходимо смочить хлопчатобумажную ткань в обычной воде и приложить к местам покраснения. Если семья находится на природе, то приехав домой проводятся регулярные влажные обёртывания. Обычную воду рекомендовано заменить отваром ромашки, зелёного чая или календулы.
Важным условием скорейшего выздоровления является достаточное поступление жидкости в организм ребёнка. Родителям необходимо как можно чаще давать пить малышу минеральную воду, можно с добавлением нескольких капель лимонного сока (если нет аллергии на цитрусовые).
Медикаментозная помощь в данном случае заключается в использовании антигистаминных препаратов 3 или 4 поколения. К таким средствам можно отнести Супрастинекс, Дезлоратадин, Фенкарол, Гистафен. Данные препараты можно давать ребёнку при развитии серьёзных проявлений аллергической реакции. Перед использованием лекарственных средств необходимо согласовать их приём с врачом-педиатром или детским аллергологом.
При развитии аллергии у ребёнка грудного возраста, родителям следует обратится в ближайшее медицинское учреждение.

Симптомы солнечной аллергии
Как понять, что солнечные ванны наносят вред вашему малышу? Симптомы аллергии могут возникнуть сразу (во время выхода под прямые лучи) или через несколько дней. Появятся симптомы:
- отек и покраснение кожи, высыпания, например, солнечная крапивница может проявиться уже в течение 30 минут, а красные точки, шелушение — через сутки-двое. Чаще всего пораженными оказываются открытые участки кожи: руки, ноги, лицо;
- жжение и зуд, как правило, сопровождают сыпь. Следите, чтобы малыш не расчесывал кожу, иначе могут образоваться ранки, в которые легко попадает инфекция;
- озноб, головная боль, небольшой подъем температуры, в некоторых случаях, однако, она может достигать 38°С;
- головокружение вплоть до обморочных состояний;
- тошнота, расстройство стула;
- слезоточивость глаз, насморк.
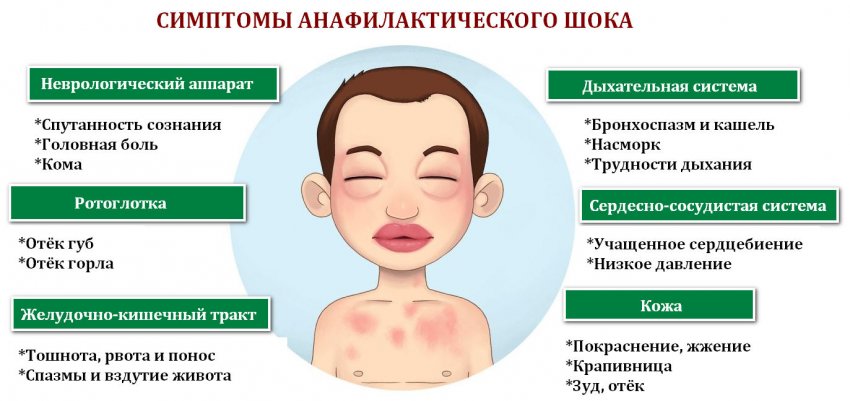
В редких случаях может возникнуть отек Квинке. Если заметили, что дыхание ребенка внезапно стало затрудненным, отекли губы, веки, язык, немедленно вызовите скорую помощь.
Легкая форма аллергии на солнце с небольшой сыпью на коже может пройти сама, когда вы уведете малыша в тень.
Симптомы поллиноза у детей
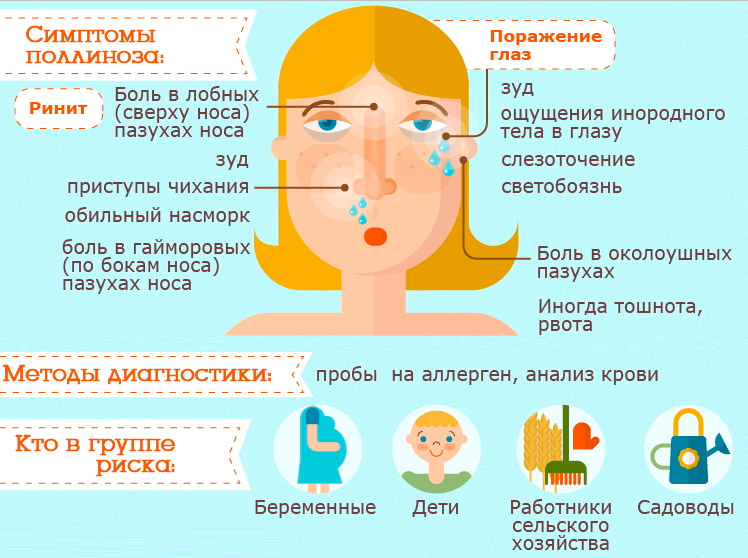
Клиническая картина пыльцевой непереносимости включает воспаление слизистых и кожного покрова. Это проявляется аллергическими ринитом, конъюнктивитом, дерматитом. При попадании пыльцы в дыхательные пути появляется сильный зуд в носу. Ребенок постоянно чихает, его мучает насморк, наблюдаются отек и покраснение слизистых глаз, носовой полости. Из-за отека тканей нарушается носовое дыхание, снижается обоняние. Воспалительный процесс затрагивает не только носовые пазухи, но и гортань, что приводит к поражению разных отделов дыхательной системы.
При отсутствии лечения до половины детей сталкиваются с осложнениями: аллергическим бронхитом, ларинготрахеитом и бронхиальной астмой. Эти заболевания сопровождаются одышкой, которая приводит к гипоксии тканей. Нехватка кислорода вызывает ухудшение общего самочувствия: возникают вялость и слабость, головные боли, нарушения в работе сердца. В тяжелых случаях ребенку может потребоваться срочная госпитализация в связи с дыхательной недостаточностью, вызванной отеком Квинке.
Поллиноз у детей нередко вызывает воспаление глаз. Оно проявляется покраснением слизистой, болями, резью, которые усиливаются при ярком освещении. У ребенка постоянно слезятся глаза.
Если пыльца попадает в желудок, к вышеперечисленным симптомам добавляются тошнота, рвота, расстройство стула.
Со стороны кожи аллергическая реакция проявляет себя сыпью, зудом, покраснением эти симптомы характерны для аллергического дерматоза.
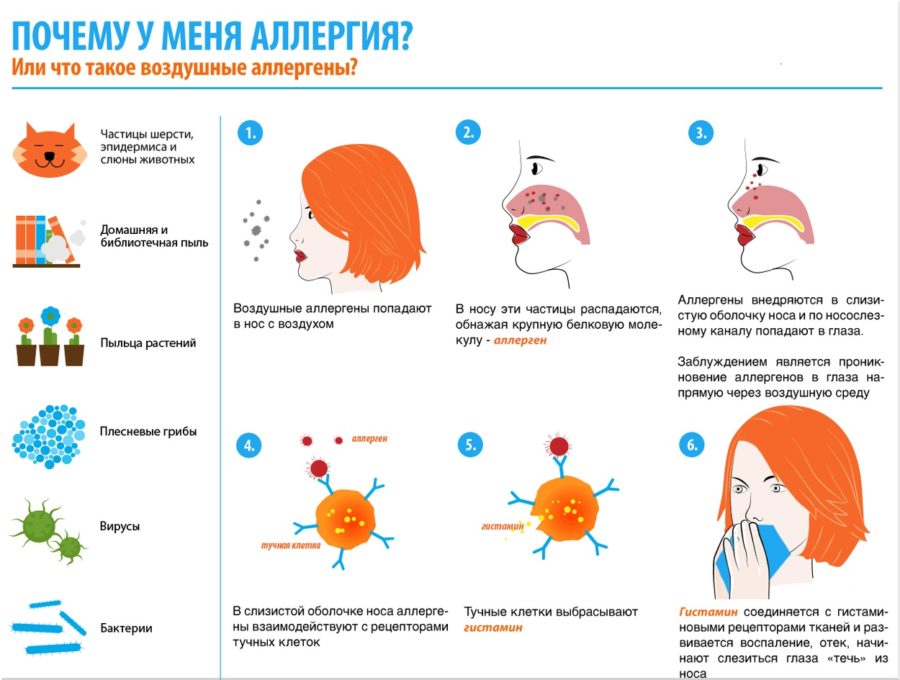
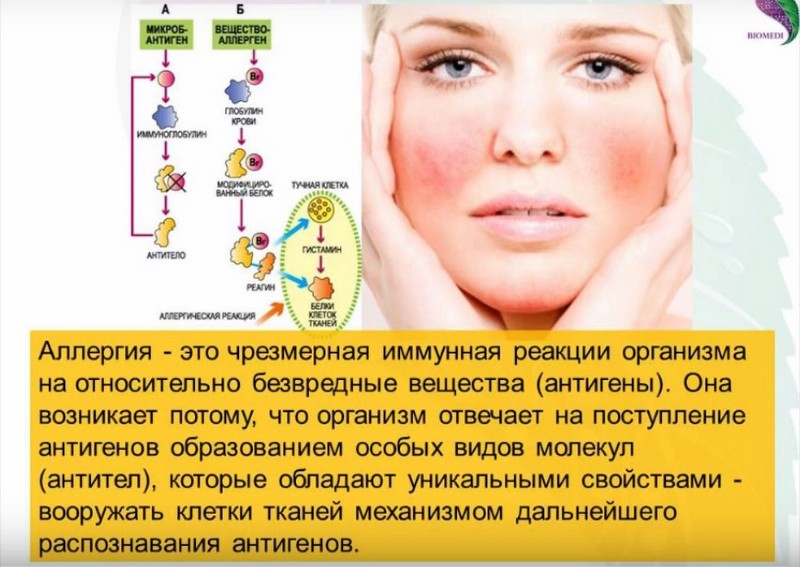
Что такое аллергия на солнце
Симптомы, которые мы перечислили выше, — это атипичный ответ иммунной системы. Но отвечает она не на воздействие солнечного света. Сами по себе ультрафиолетовые лучи не являются аллергенами, однако, при контакте с химическими веществами на или в коже человека они провоцируют фотодерматит или фотодерматоз.
Фотодерматит бывает экзогенным и эндогенным. Первый вид аллергии на солнце связан с внешними причинами, например, он может возникнуть от использования того или иного косметического средства. Скажем, вы нанесли на кожу крем, в его составе есть вещество-фотосенсибилизатор, оно усилит действие солнца, вызовет воспаление. Эндогенный фотодерматит связан с патологиями внутри организма человека, например, с нарушениями в работе иммунной системы.
Фотодерматит и женские гормоны
В группе риска — подростки во время пубертата. Из-за гормонального бума, когда происходит активная выработка эстрогена, прогестерона и кортизола, у девочек опасность возникновения фотодерматитов возрастает. Им необходимо применять крема с высоким индексом защиты. Также в этом возрасте на пляже необходимо начинать закрывать молочные железы.
Что касается голых детей на море и в других ситуациях — это вопрос психологический, говорит Елена. Гениталии, как и все тело, мальчикам и девочкам облучать УФ можно, конечно, умеренно и с использованием солнцезащитных средств.
Особенно о себе позаботиться надо и мамам: женщинам за несколько дней до менструации и во время необходим высокий уровень солнцезащиты.
Профилактика
Чтобы минимизировать вероятность появления на коже ребенка аллергии целесообразно придерживаться следующих профилактических мер:
максимально долго кормить ребенка материнским молоком, на которое у малыша не может развиться аллергическая реакция; не спешить вводить в меню грудничка «нестабильные» продукты до тех пор, пока его иммунная система не укрепится; кормящая женщина должна следить за своим рационом, вводя новые продукты постепенно и контролируя реакцию организма малыша; если лактацию необходимо приостановить, то для грудничка важно грамотно подобрать сухую смесь; минимум до 5 месяцев, а лучше до 12 месяцев не давать ребенку продукты животного происхождения (мясо, мед, яйца, сливочное масло); до полутора лет не давать ребенку потенциальные аллергены — цитрусовые, шоколад, экзотические фрукты, клубнику, малину, помидоры, и продукты, содержащие краситель и ароматизаторы; регулярно делать влажную уборку в помещении, бороться с грибком; минимизировать контакты малыша с домашними животными. При соблюдении таких несложных правил, ребенок будет реже соприкасаться с возможными аллергенами, а защитные силы его организма будут укреплены
При соблюдении таких несложных правил, ребенок будет реже соприкасаться с возможными аллергенами, а защитные силы его организма будут укреплены.
Когда обращаться к врачу и как помочь ребенку
Любые высыпания на коже малыша — тревожный сигнал и повод обратиться к врачу: дерматологу или аллергологу. Доктор осмотрит пациента, расспросит родителей и ребенка о сопутствующих симптомах, о том, при каких обстоятельствах они появились, назначит анализы. По результатам исследования врач выпишет лекарства, даст рекомендации по уходу за ребенком. Например, он может посоветовать антигистаминные препараты, сорбенты для очищения организма от токсинов, успокаивающие кремы
В более сложных случаях могут быть назначены кортикостероиды.
Обратите внимание: если вы столкнулись с сильными симптомами аллергии на солнце, особенно у младенцев, стоит как можно быстрее вызвать скорую помощь
Как родитель может помочь ребенку до визита к специалисту?
В первую очередь уведите малыша в тень.
Если вы наносили на его кожу какие-либо косметические средства, в том числе крем от загара, смойте их в душе с использованием гипоаллергенного мыла.
Давайте ребенку пить побольше воды.
Не паникуйте — дети перенимают эмоции родителей, а стресс не способствует выздоровлению.
Даже если у вашего ребенка обнаружили фотодерматит, не расстраивайтесь! Соблюдая рекомендации специалистов, люди с этим недугом живут полноценной жизнью.
‹Предыдущая
›Следующая
Как лечить крапивницу у ребенка?

Лечение всегда начинается с устранения причин. Если ситуация простая, и понятно, что именно стало «спусковым крючком» заболевания, необходимо оградить ребенка от повторного воздействия этого фактора. Например, если крапивница развилась после укуса осы, достаточно лишь постараться, чтобы малыш больше не встречался с этими насекомыми. Если карапуз покрылся волдырями после назначения определенного лекарственного препарата, лечение методом исключения также не займет много времени.
Наш эксперт врач-дерматолог |
Встречаются ситуации, и они не единичные, когда не удается понять, какой раздражитель вызвал симптомы крапивницы. Особенно часто это происходит, если родители вовремя не обратились к врачу, посчитав, что досадное высыпание пройдет само собой, а этого не случилось.
Если раздражитель неизвестен, ребенку назначается лечение в виде гипоаллергенной диеты. Из его рациона должны быть исключены все продукты, содержащие гистаминолибераторы. В список риска входят:
Яркие красные и оранжевые фрукты: апельсин, ананас, томат, клубника и т.д.
Шоколад, кофе, какао.
Бобовые, включая продукты с соей.
Пшеница и другие злаки, содержащие глютен.
Ферментированные сыры и сыры с плесенью.
Маринованные, соленые, квашеные продукты.
Рыба и морепродукты.
Ветчина и копчености.
Орехи, семечки.
Специи, травы и овощи с острым вкусом, такие как редис, хрен и т.д.
Яйца.
Мед.
Шпинат.
Пищевые добавки — красители, консерванты, ароматизаторы.
Диета назначается на время, пока не пропадут симптомы. После этого можно начинать возвращать в рацион малыша продукты по одному, отслеживая реакцию организма.
Если в течение 1–2 месяцев диета не принесла результата, необходимо переходить к медикаментозному лечению. Его назначает доктор, наблюдающий ребенка.
Как понять, у ребенка сильная крапивница или не очень?
Для оценки признаков заболевания разработан специальный метод, который называется «Индекс активности крапивницы за 7 дней». Он очень простой, и вы его без труда освоите.
В течение семи дней необходимо оценивать два признака крапивницы — волдыри и зуд. Ежедневно ставьте каждому симптому балл от 0 до 3 в зависимости от того, насколько они выражены.

Суммарная оценка за 1 день для обоих признаков составит от 0 до 6. Чтобы получить общую оценку за 7 дней, сложите все ежедневные цифры вместе. Результат покажет, насколько сильна крапивница у ребенка:
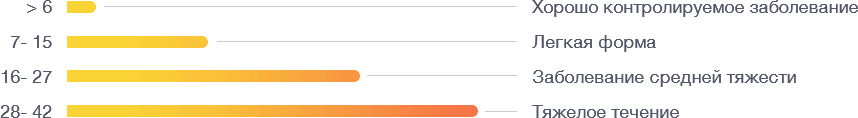
Полученный результат позволит вам оценить, насколько эффективно проходит лечение.
Диагностика фотодерматита
К какому доктору обращаться в случае фотодерматита?
Специалисты, которых, возможно, надо будет посетить:
- аллерголога – в случае наличия аллергии к каким-либо веществам или, например, при подозрении на луговой фотодерматит.
- гепатолога – если есть признаки нарушения обмена веществ, а также при подозрении на гемохроматоз, порфирию.
- ревматолога – при системных заболеваниях соединительной ткани, которые сопровождаются фотосенсибилизацией (например, при системной красной волчанке);
- гематолога – при подозрении на порфирию;
- терапевта – если причиной фотодерматита являются лекарственные препараты.
На приеме у дерматолога
Прием у врача-дерматолога включает:
- опрос;
- осмотр;
- лабораторные исследования (аллергологические пробы, общий анализ крови и биохимический анализ крови).
ОпросПримерные вопросы, которые может задать дерматолог:
- Как давно появились симптомы?
- Что предшествовало появлению этих симптомов: был ли контакт с какими-то химическими веществами? Был ли контакт с какими-то растениями?
- Как скоро после пребывания на солнце появились симптомы?
- Была ли подобная симптоматика у пациента ранее? Если да, то, в какое время года она появлялась?
- Принимает ли пациент какие-то медикаменты? Принимал ли до этого какие-то медикаменты? Если да, то какие?
- Какими косметическими средствами пользуется пациент? Были ли использованы в недавнем времени новые декоративные средства?
- Какими патологиями страдает пациент? Страдает ли он системными заболеваниями соединительной ткани или патологиями обмена веществ?
- Есть ли какие-то наследственные патологии в семье?
Осмотрэпидермисарасширения мелких сосудов кожиразрастание соединительной тканиприобретает красный оттенокощупать
Когда назначается аллергологическое обследование?
пыльца растений, лекарстваВиды аллергологических тестов:
- накожные (или аппликационные) пробы – с помощью тампона, смоченного в растворе аллергена, делают мазки на неповрежденной коже;
- прик-тесты – одноразовыми иглами, содержащими аллерген, делают неглубокие уколы;
- скарификационные тесты – на кожу предплечья наносят каплю аллергена и скарификатором делают небольшую царапину.
Другие анализы
Перечень анализов в диагностике вторичного фотодерматита:
- общий и биохимический анализ крови;
- ревмопробы;
- серологическое исследование;
- ультразвуковое исследование внутренних органов.
гемоглобинэритроцитовбилирубин