Как помочь малышу
Если вы обнаружили у малыша симптомы аллергии на грудное молоко, немедленно обратитесь к врачу. Только специалист может правильно поставить диагноз, подобрать лечение и подходящую диету. Многие мамы уверенны, что единственным решением при возникновении подобного заболевания — перевод ребенка на молочные смеси. Но такой вариант только усложнит проблему!
Только материнское молоко способно дать необходимые для развития и роста грудничка вещества в полной мере. Кроме того, грудное молоко формирует и укрепляет иммунитет. А именно иммунитет поможет быстро справится с любым заболеванием. Польза грудного вскармливания и для ребенка, и для матери неоспорима.
Докорм и ранний переход на прикорм негативно повлияет на развитие иммунитета малыша. Кроме того, для детей-аллергиков достаточно трудно подобрать подходящую молочную смесь. Многие составы лишь усилят реакцию.
Самый оптимальный способ с правиться с аллергией — соблюдать специальную диету. Исключите из рациона вредную пищу и продукты с содержанием аллергенов. Кушайте небольшими порциями по 4-5 раз в день. Не переедайте! Ведь даже самые безопасные продукты при злоупотреблении вызывают расстройства пищеварения у грудных малышей. Соблюдайте питьевой режим и выпивайте по 2-3 литра в день. Учтите, что половину нормы должна составлять обычная вода.
Новые продукты вводите в рацион по одному. Внимательно наблюдайте за самочувствием малыша в течение двух дней. Если реакции нет, продукт можно вводить в меню. При отрицательной реакции, отложите введение минимум на месяц.
https://youtube.com/watch?v=12zkveO773U
Подписывайтесь на нашу группу Вконтакте
Алкоголь при грудном вскармливании
Есть особые случаи, когда мама не может следовать жестким требованиям (чрезмерные, изнуряющие ограничения тоже стресс для организма!) и хочет себя немного побаловать. В конце концов, Новый год и день рождения случаются всего раз в году!
Специалисты рекомендуют молодой маме воздерживаться от употребления алкоголя весь период грудного вскармливания, а если это все-таки произошло, то придерживаться ряда правил.
Сцеживание молока после употребления напитков, содержащих алкоголь, не влияет на скорость выведения алкоголя из организма и лишь способствует облегчению симптомов, связанных с наполнением молочных желез.
Употребление алкоголя во время беременности нужно исключить полностью, поскольку не существует безопасных доз спиртного для беременных женщин и будущих малышей.
Умеренность во всем
Напоследок мы хотели бы напомнить вам о том, что даже самые полезные продукты не пойдут на пользу малышу, если мама не будет руководствоваться здравым смыслом в своих действиях. Даже из лучших побуждений не стоит употреблять ежедневно полный список разрешенных продуктов: самые «невинные» из них в больших количествах вполне могут спровоцировать аллергию. Также забудьте расхожее «теперь надо есть за двоих»: не «за», а «для», поэтому старайтесь избегать переедания, оно не пойдет на пользу ни вам, ни малышу. Сейчас самое лучшее — сбалансированный и разнообразный рацион с правильно распределенными в течение суток приемами пищи (специалисты рекомендуют 5 – 6-разовое питание небольшими порциями со снижением количества употребляемых калорий к вечеру), недели, времени года (соблюдайте принцип сезонности) и всего периода кормления.
Здоровья вам и вашему малышу!
Список использованной литературы
- Плискина Ю. Что можно, что нельзя кормящей маме. Первое подробное меню для тех, кто на ГВ. Москва: Издательство «Эксмо», 2018.
- Мельников И.В. Питание кормящей мамы. Москва: Издательство «ЛитРес», 2012.
- Конь И.Я, Гмошинская М.В., Абрамова Т.В. Питание беременных женщин, кормящих матерей и детей 1-го года жизни. Москва: Издательство «МЕДпресс-информ», 2014.
Почему важно знать, есть ли непереносимость у вас?
Любая пищевая непереносимость вызывает хронические заболевания, болезни ЖКТ, нервные расстройства, а также чревата избыточным весом.
При пищевой непереносимости в кишечник попадают крупные непереваренные фрагменты. Это затрудняет их всасывание, поэтому иммунная система воспринимает их как чужеродные и начинает бороться с ними.
В пораженных тканях и органах возникает хроническое воспаление, приводящее к ухудшению их работы. А иммунная система вместо того, чтобы сконцентрироваться на внешних атаках вирусов и микробов, вынуждена подавлять пищевые антигены. Со временем ее ресурсов становится недостаточно для работы на двух фронтах, поэтому легкие недомогания перерастают в хронические: головные боли становятся мигренями, а плохое настроение – депрессией.
Купание
Используйте для купания теплую воду 32-36 С, но с учетом индивидуальной чувствительности ребенка. Купание в горячей воде вызывает обострение дерматита и усиление зуда!
Купать ребёнка в среднем 1 раз в день. Ванна лучше, чем душ. Продолжительность купания не более 5-10 минут.
После водных процедур вытирайте кожу аккуратными промокательными движениями. Тереть нельзя! Нанесите смягчающий крем СРАЗУ после мытья (не позднее 3х минут после мытья) для удержания влаги в коже.
Пользуйтесь специальными средствами для купания детей с нейтральным pH 5,5, которые не пересушивают кожу, не содержат в составе мыла и сульфатов. Пятиминутного купания достаточно для насыщения верхнего слоя кожи водой. Мыть ребёнка со специальными средствами для очищения кожи достаточно 1-2 раза в неделю.
ВАЖНО! Купание в отварах трав, череды, ромашки, березы, коры дуба и других растительных компонентов детям с аллергическим дерматитом не рекомендуется! Все фитокомпоненты не только сушат кожу, но и сами по себе могут быть аллергенами и приводить к обострению. Это относиться и к купанию в «марганцовке», которая также сушит кожу
Кожу детей с аллергическим дерматитом необходимо УВЛАЖНЯТЬ, не допуская её сухости.
Вакцинируйте ребенка с аллергическим дерматитом согласно национальному календарю. Но в период сильного обострения вакцинацию проводить не следует, дождитесь стихания проявлений заболевания не менее 2х недель.
При обострении аллергического дерматита одних эмолентов может быть недостаточно. В такой ситуации вы должны обратиться к своему врачу педиатру, или к узкому специалисту дерматологу или аллергологу. Так как в такой ситуации должны применяться специальные противовоспалительные препараты в виде наружных кремов, мазей, а также противоаллергические препараты для приема внутрь.
Непищевая аллергия
Итак, мы вплотную подошли к появлению у грудничка аллергических реакций, не связанных с едой. В подавляющем большинстве случаев их причина кроется в наследственности и постоянном контакте с аллергеном. Чаще всего реакцию организма могут вызвать:
пыль и пылевые клещи;
шерсть животных;
пыльца растений;
бытовая химия;
детская косметика.
Чтобы выяснить, что конкретно послужило причиной аллергической реакции, доктор проводит кожные пробы. Для этого на кожу малыша наносят тот или иной предполагаемый аллерген и следят за реакцией. Если спустя определенное время кожные покровы не изменились, переходят к следующему возможному «виновнику»… и так, пока не будет выявлен аллерген. Задача мамы после всего этого — найти способ изолировать грудничка от контакта с аллергеном и подобрать оптимальное лекарственное сопровождение.
Отдельным пунктом хотелось бы отметить аллергическую реакцию малыша на подгузники. В таком случае сыпь представляет собой мелкие точки с покраснениями, зуд, отечность, что неизменно вызывает массу вопросов у родителей. Первым делом нужно исключить пеленочный дерматит, который проявляется при редкой смене подгузника, и фактор механического раздражения (неудобные липучки и резинки). В остальных случаях аллергия может возникнуть из-за:
использования дешевых подгузников из некачественных материалов или подделки;
частой смены марок подгузников;
дополнительных компонентов в составе подгузников (ромашки, алоэ).
Избавьтесь от аллергии, подберите заживляющую мазь и переходите на Huggies — подгузники с натуральным 100% хлопком и гипоаллергенными пористыми материалами, которые позволяют коже малыша дышать. Здесь вы найдете еще несколько полезных советов о том, как выбрать лучшие подгузники для малыша.
Аллергия на собственное молоко у кормящей матери
Фото: Чаще всего причиной в области груди является воспаление. Например, мастит
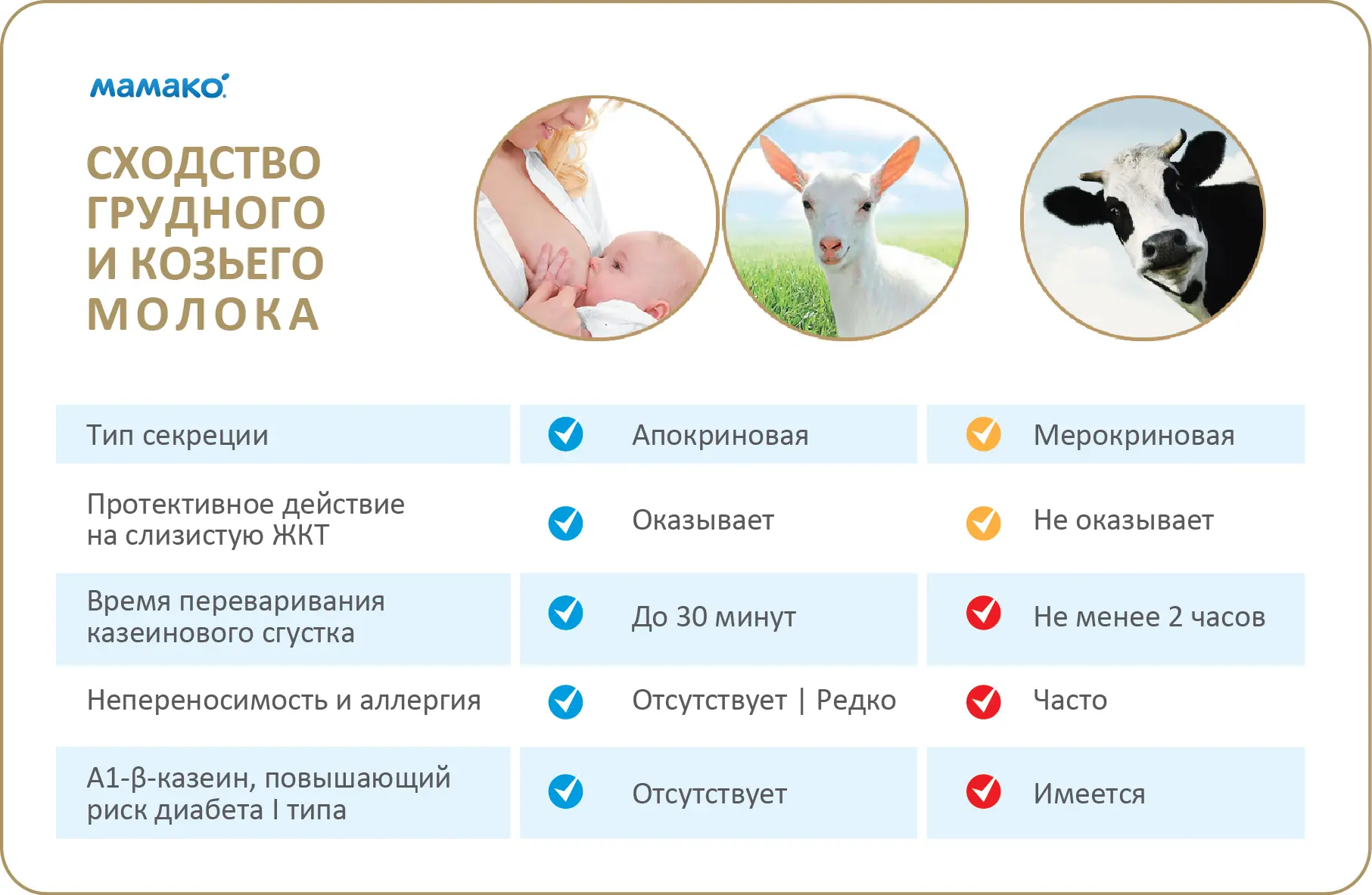
Еще один насущный вопрос, волнующий многих мам: может ли быть аллергия на собственное грудное молоко. Ответ однозначный: не может. Аллергия может развиться только на вещества, поступающие извне: пищевые аллергены, аллергены растений (пыльца), аллергены животных (шерсть).
Аллергию также может вызвать пыль, укусы насекомых, и прочие вещества. Состав грудного молока физиологичен и не может вызвать аллергию у матери.
Причинами покраснения, отека и любых других изменений в области молочных желез при грудном вскармливании может послужить только воспаление
При подобных симптомах важно вовремя обратиться к врачу для диагностики и своевременного лечения
Также существует заблуждение о возникновении аллергии на грудное молоко при наступлении повторной беременности. Если новая беременность развивается благополучно, прекращать грудное вскармливание не следует, и на развитие аллергии данная ситуация никак не повлияет.
Атопический дерматит при кормлении грудью – аллергическая реакция на грудное молоко?
В разделе «Вопрос-ответ врачам» уже обсуждался вопрос аллергии у матери и ребенка во время лактации. Читайте здесь.
Дифференциальная диагностика
Важно различать пищевую аллергию и лактазную недостаточность. Лактазная недостаточность – дефицит в организме новорожденного фермента, расщепляющего лактозу
Лактоза (основной белок грудного молока) содержится в грудном молоке, коровьем молоке, молочных смесях.
Проявления лактазной недостаточности следующие: беспокойство ребенка после кормления, вздутие живота, возникающий после кормления частый жидкий стул, имеющий характерный вид: пенистый, желтоватого цвета, с кислым запахом.
Причиной лактазной недостаточности часто служит перегрузка лактозой из-за неправильного режима кормления. Во избежание этого матери следует придерживаться нескольких простых правил:
- Менять грудь лишь тогда, когда ребенок полностью опустошил ее;
- Нельзя сцеживать молоко после кормления;
- Добавить ночные кормления;
- Заканчивать кормления только после того, как ребенок полностью насытился;
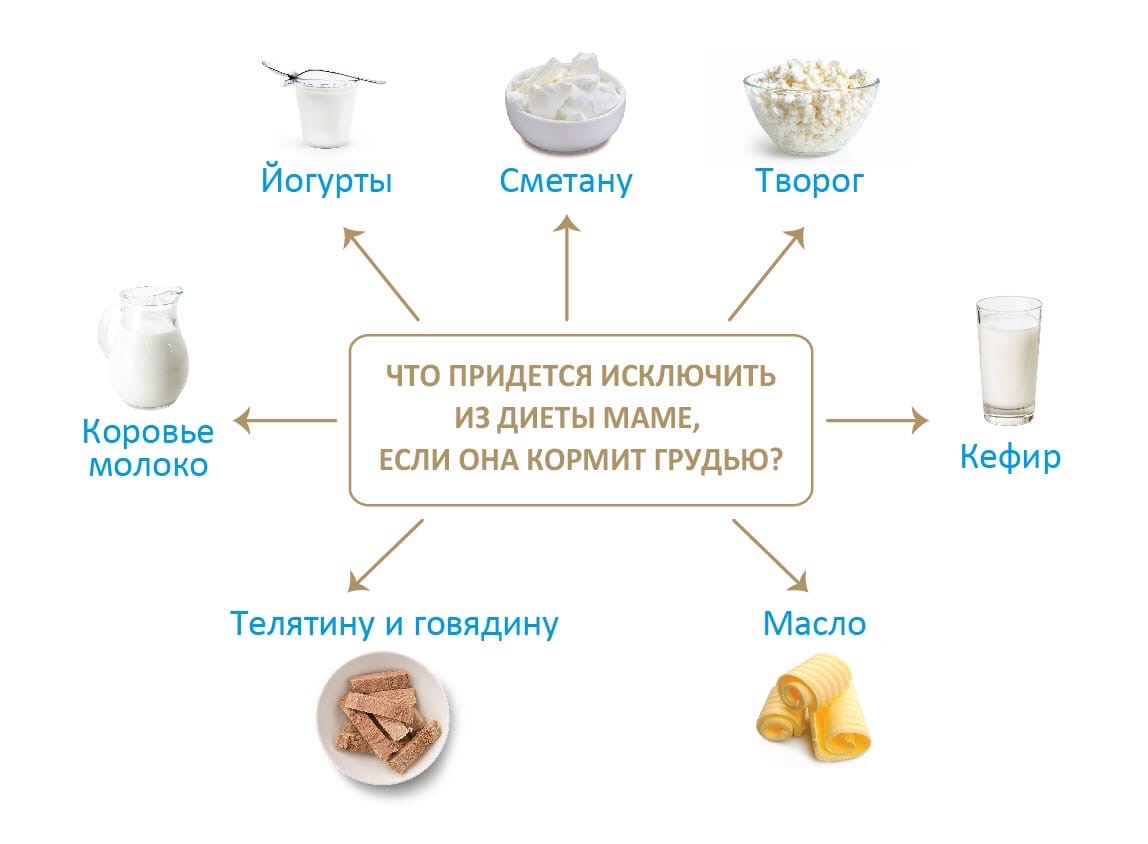
- Придерживаться гипоаллергенной диеты.
Аллергия и атопия
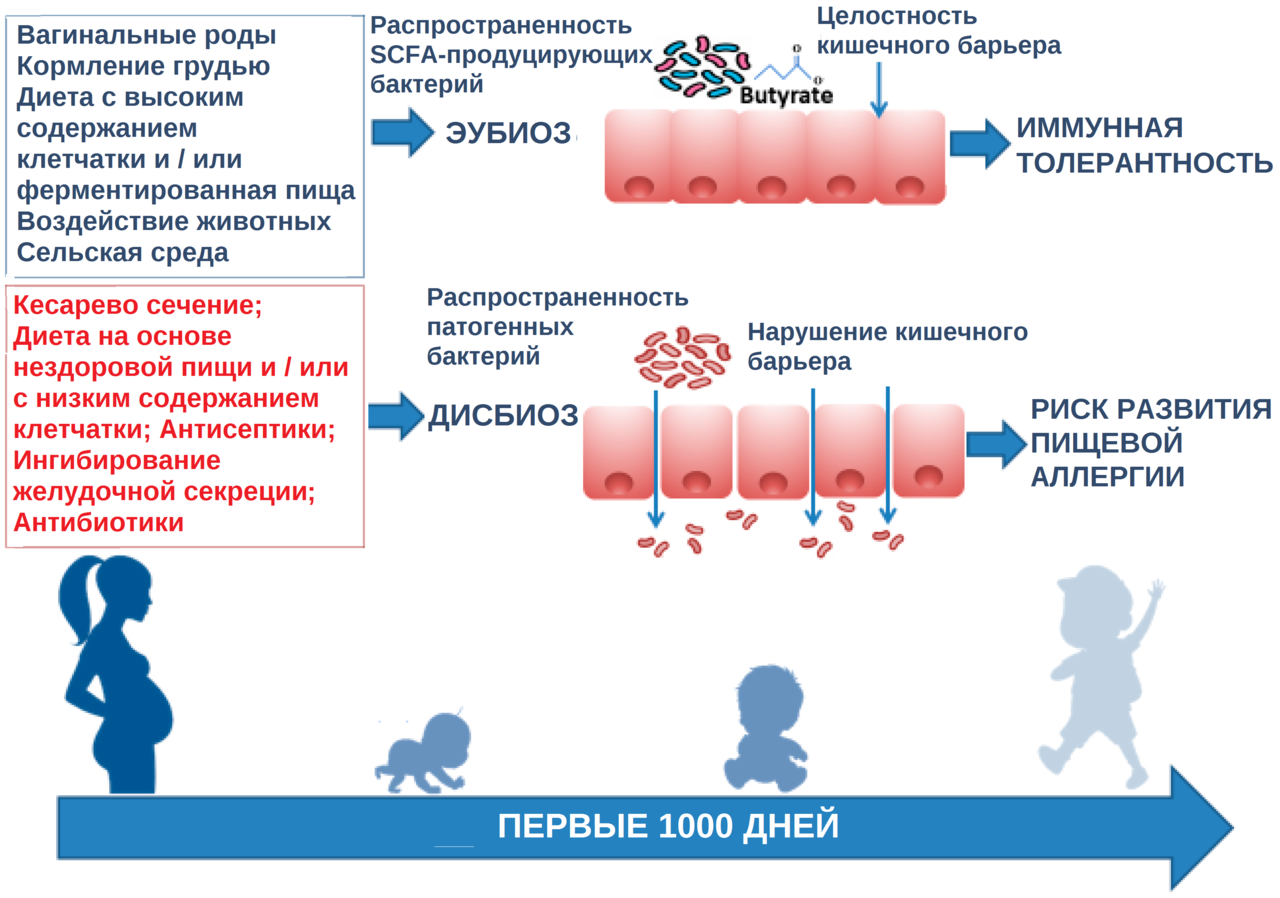
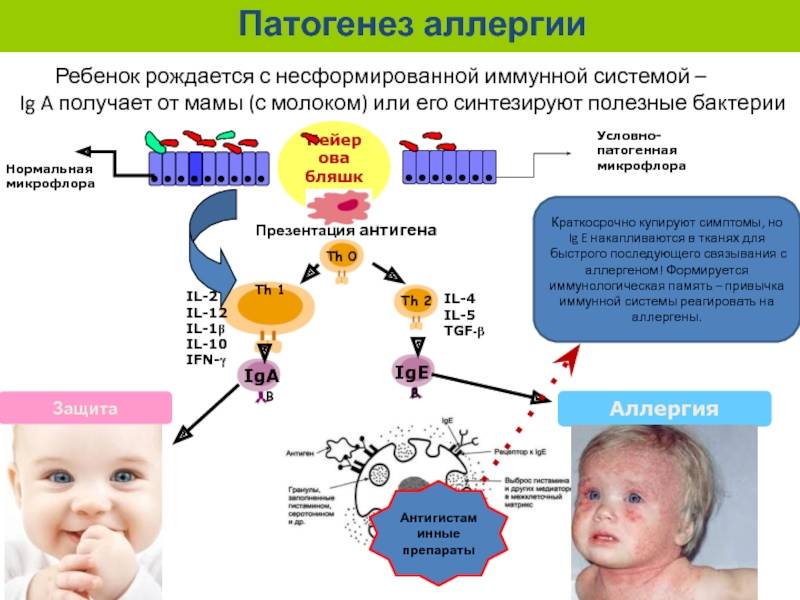
Чтобы знать, как проводится профилактика аллергии у детей, необходимо понимать, что такое атопия и каким образом развивается аллергия. У некоторых людей представление об этих понятиях очень поверхностное, но, поскольку аллергиков становится всё больше, а качество жизни многих из них нельзя назвать хорошим, надо разобраться в механизме возникновения проблемы.
Что представляет собой аллергия?
Аллергия — это процесс, связанный с повышенной чувствительностью иммунной системы. Он возникает в ответ на воздействие аллергена на организм, поскольку организм уже был сенсибилизирован этим аллергеном. Что такое сенсибилизация? Это как раз и есть повышение чувствительности организма к антигену. То есть аллергия возникает не сразу, не при первой встрече с аллергеном, а только после сенсибилизации.
Когда аллерген впервые попадает в организм человека, начинают вырабатываться и накапливаться особые иммуноглобулины, которые обладают чувствительностью именно к этому веществу. Эти иммуноглобулины располагаются на иммунных клетках, которые принимают непосредственное участие в аллергической реакции. При последующем попадании аллергена в организм иммуноглобулины связываются с ним, активируя тем самым иммунные клетки. А эти клетки, в свою очередь, выделяют активные вещества, одним из которых является гистамин. Это вещество способно вызвать сильную аллергическую реакцию.
Что можно отнести к аллергенам?
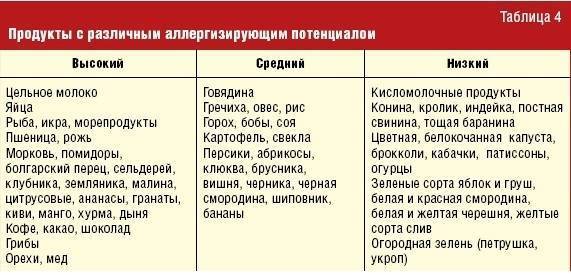
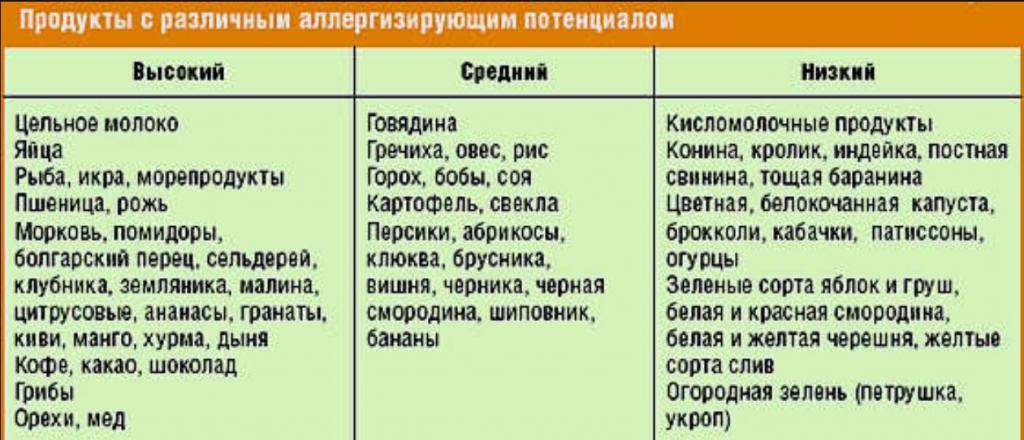
- Пищевые продукты: белок коровьего молока, орехи, соя, мёд, шоколад, цитрусовые, ягоды и другие.
- Лекарственные препараты. Удивительно, но в некоторых случаях даже препараты от аллергии способны её спровоцировать.
- Домашняя и библиотечная пыль, клещи домашней пыли.
- Шерсть, перхоть, слюна и экскременты домашних животных.
- Бытовая химия, косметика.
- Пыльца растений.
- Возбудители инфекционных заболеваний.
Как развивается аллергия?
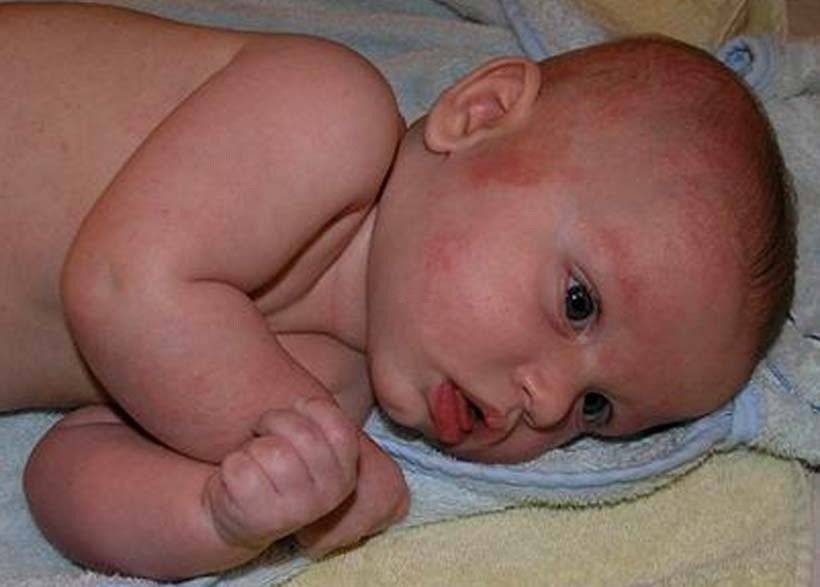
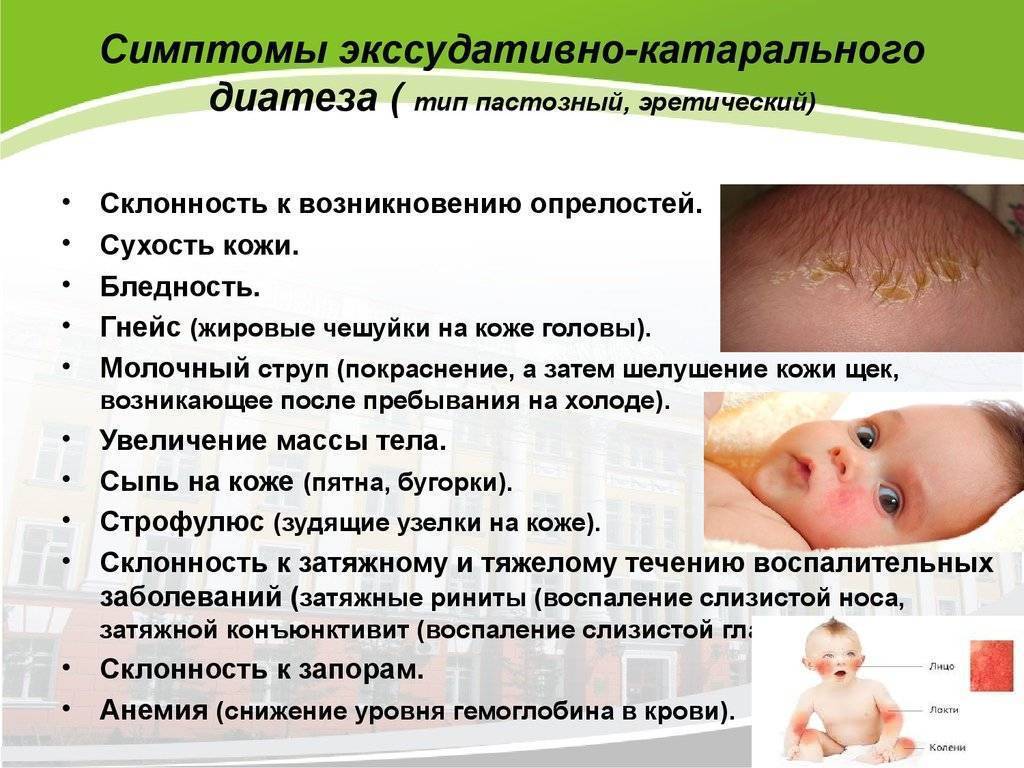
- Пищевая аллергия. Она начинается с первых месяцев жизни и проявляется, как правило, при неправильно подобранной смеси или при наличии погрешностей в питании кормящей мамы. Такая аллергия проходит, если правильно подобрать лечение, но в некоторых случаях сопровождает подрастающего ребёнка ещё очень долго. Регулярное попадание пищевых аллергенов в организм ребёнка способствует развитию пищевой сенсибилизации. В таком случае пищевая аллергия со временем перерастёт в следующие формы.
- Аллергия на пыль и на домашних животных. Она развивается уже с 2-3 лет.
- Аллергия на пыльцу и на возбудителей инфекционных заболеваний. Симптомы аллергии на цветение у детей появляются с 5-7 лет.
Что представляет собой атопия?
Атопия — это предрасположенность организма к повышенному образованию специфических иммуноглобулинов, принимающих участие в развитии аллергии (в частности, иммуноглобулина Е). Получается, что аллергия и атопия тесно связаны между собой. Но зачем говорить об атопии?
Существует ряд заболеваний, связанных с индивидуальной спецификой иммунной системы, которая закладывается ещё внутриутробно. Эти заболевания связаны между собой и развиваются в большей части случаев по очереди, и при этом они связаны между собой, формируя «атопический марш».
Что такое лактазная недостаточность
В грудном молоке есть все, что нужно малышу: и легкоусвояемый белок, и кальций, и жирорастворимые витамины, и жиры с углеводами.
Однако не все детки хорошо усваивают молоко. Чаще всего причиной является лактазная недостаточность, когда ЖКТ не может переваривать лактозу — молочный сахар, комплекс глюкозы и галактозы, составляющий около 85 % всех углеводов грудного молока.
Зачем нужна лактоза ребенку?
Лактоза — это основной сахар в питании новорожденного, который обеспечивает около 40 % всех его энергетических затрат.
ЛактОза и лактАза
ЛактОза не может всасываться в кишечнике в чистом виде. Сначала ее нужно расщепить на молекулы глюкозы и галактозы с помощью фермента лактАзы. Его недостаток приводит к нарушению расщепления лактОзы. Это и становится причиной непереносимости молока и называется «лактАзная недостаточность».
Причины лактазной недостаточности у грудничков
- Врожденная лактазная недостаточность — полная неспособность кишечника новорожденного вырабатывать лактазу. Это очень редкое заболевание, которое развивается вследствие мутации генов, ответственных за выработку лактазы.
- Транзиторная лактазная недостаточность — временная неспособность вырабатывать лактазу, характерна для многих недоношенных детей. Как правило, это проходит в течение нескольких месяцев после рождения.
- Приобретенная лактазная недостаточность вызвана заболеваниями кишечника. Обычно развивается у детей, страдающих аллергией на продукты питания, кишечными инфекциями, непереносимостью глютена. После того, как болезнь излечена, способность кишечника вырабатывать лактазу полностью восстанавливается.
Как распознать лактазную недостаточность? Симптомы лактазной недостаточности:
- Очень частый водянистый стул;
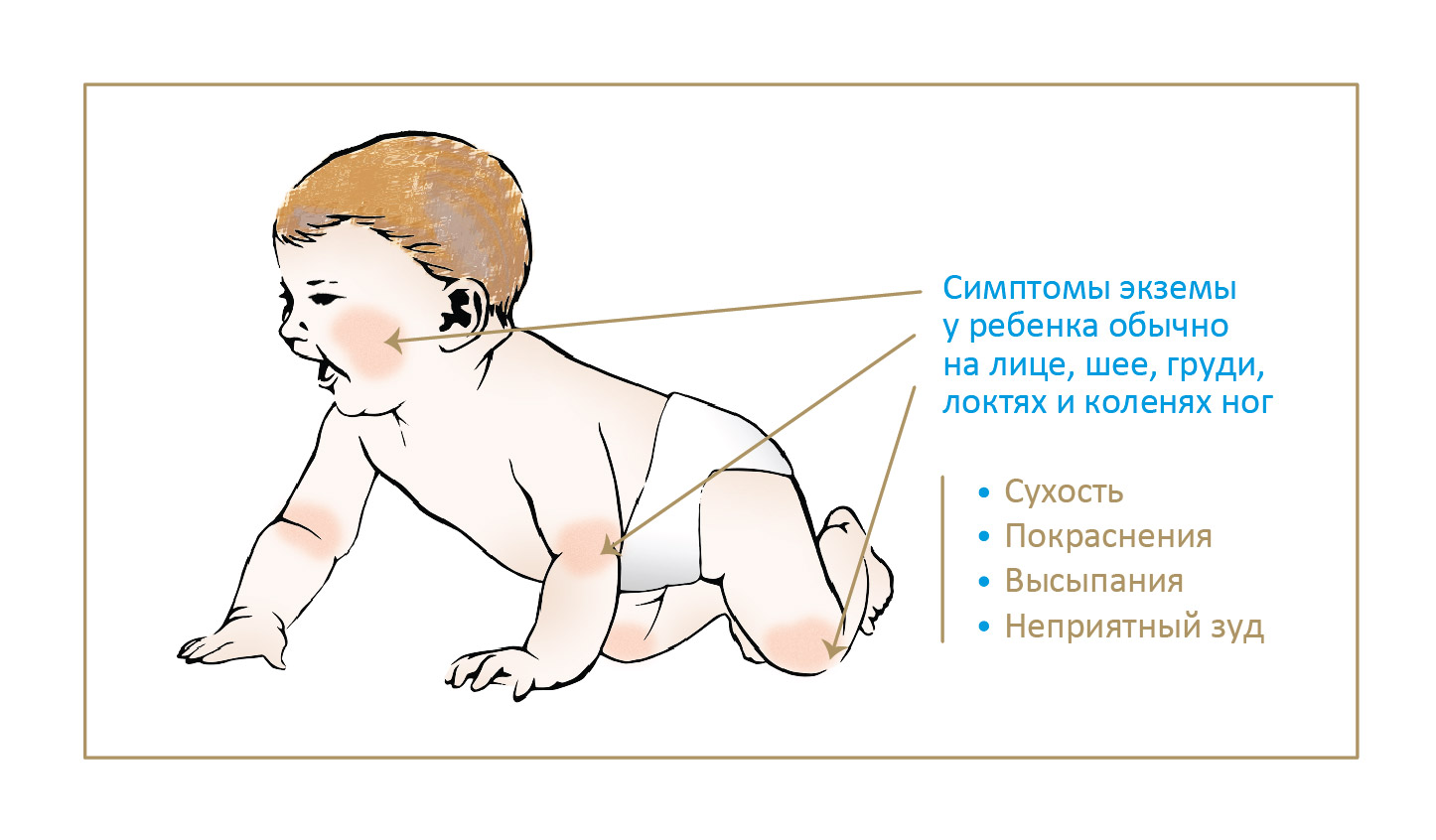
- Аллергическая сыпь на коже;
- Настоящий запор (плотный кал, который выделяется с затруднением);
- Вздутие живота;
- Избыточное газообразование и колики.
Следует обратиться к педиатру и сделать ряд анализов, на основе которых он назначит лечение.
Откуда возникает аллергия у деток на ГВ?
Ученые предполагают, что организм человека вырабатывает белковые молекулы, сходные с теми, из которых состоит употребляемая им пища.
То есть, получается, что с молоком грудничок получает не белки, например, куриного мяса, а белки маминого молока, очень похожие на куриные.
Именно они и возбуждают неокрепшую иммунную систему, и у грудничков возникает аллергия на грудное молоко, как это обычно называют. А фактически — на его компонент.
Читайте еще статью по теме Аллергия на белок коровьего молока у грудничка>>>
Отсюда становится понятен механизм исчезновения аллергической симптоматики при отказе мамочки от данного продукта: ее организм перестает вырабатывать эти похожие белки.
Хочу также отметить, что эти самые аллергенные соединения образуются в крови и проникают в молоко. Соответственно, присутствуют во всем его объеме равномерно – сцедить «аллергенную часть» не получится.
Питание для кормящей мамы: от 6 до 12 месяцев
В полгода маме можно постепенно расширять рацион, однако отдавать предпочтение по-прежнему стоит вареным, тушеным, приготовленным на пару или запеченным блюдам. Попробуйте в небольших количествах фрукты, от которых до этого воздерживались. И лучше проводить подобные эксперименты утром — чтобы в течение дня вы могли заметить реакцию малыша, если она возникнет. Что можно пробовать включать в рацион от 6 до 12 месяцев:
Мясо (говядина, курица);
Фасоль и бобовые;
Рыба в отварном и тушеном виде;
Морепродукты;
Кабачки, патиссоны;
Капуста цветная, белокочанная, брюссельская, брокколи (с осторожностью);
Новые фрукты (умеренно);
Любые орехи (кроме арахиса);
Чеснок. На второй год жизни ребенка мама возвращается к обычному рациону — конечно же, учитывая предпочтения малыша, если она продолжает кормить грудью.
На второй год жизни ребенка мама возвращается к обычному рациону — конечно же, учитывая предпочтения малыша, если она продолжает кормить грудью.
Формы заболевания
| Форма эрозии | Симптомы | Особенности течения |
| Острая форма | Зуд;изменение окраски кожи;пузырьковая сыпь;мацерация тканей;боль. | Женщина отмечает резкое покраснение, болезненность и зуд в области ареолы. На коже появляются множественные маленькие пузырьки и эрозии с четкими границами. Дно эрозий имеет ярко-красный цвет. Поражения начинают мокнуть, разъедая кожу. Пациентка чувствует интенсивную боль и пощипывание. |
| Подострая форма | Подсыхание тканей;умеренная боль;зуд в ночное время;растрескивание кожи. | На этой стадии симптомы острого воспаления стихают. Ткани подсыхают, образуются корочки и чешуйки. Боль и зуд снижают интенсивность. На коже ареолы могут появляться микротрещины. |
| Хроническая форма | Истончение кожи;сухость тканей соска;шелушение;трещины;незначительный дискомфорт. | При переходе болезни в хроническую форму, эрозии высыхают, а кожа соска истончается. Боль и зуд стихают. Иногда сохраняется повышенная чувствительность соска. На тканях часто образуются глубокие трещины. |
Причины развития экземы сосков
Развитие экземы происходит на фоне комплекса причин:
Травмирование при кормлении. На начальном этапе лактации вырабатывается лишь небольшое количество молозива. Ребенку недостаточно молока и он прилагает больше усилий при сосании. Это приводит к образованию микротрещин. Даже незначительные травмы соска вызывают воспаление. Иммунная система реагирует на повреждение тканей, направляя к зоне травмы лимфоциты. Это приводит к отеку и ороговению тканей. Вторичное присоединение инфекций ухудшает ситуацию.
Короткая уздечка языка у ребенка повышает риск травмирования соска. Это происходит из-за неправильного захвата ареолы ртом.
Инфекция. В половине случаев развития экземы, к травме соска присоединяется инфекция. Сосок постоянно контактирует с внешней средой, в связи с чем его ткани нестерильны. Чаще всего инфицирование происходит условно-патогенными микроорганизмами. В норме эти микробы всегда присутствуют в организме здорового человека:
- стафилококки;
- стрептококки;
- кишечная палочка,
- протей и т.д.
Реже присоединяются патогенные инфекции — палочка Коха, возбудители ЗППП, грибки рода Candida.
Склонность к аллергическим реакциям. Риск развития экземы повышен у женщин, страдающих любой формой аллергии. У таких пациенток наблюдается повышение уровня IgE в крови. Иногда это повышение никак не проявляется для женщины. В этом случае пациентка даже не знает о своей склонности к аллергии. Причиной повышения уровня IgE в крови может быть наследственная предрасположенность.
У пациенток, с такой предрасположенностью, часто отмечается низкий уровень секреции глюкокортикоидов. Одна из функций этих стероидных гормонов – подавление воспаления. При их недостатке воспалительный процесс затягивается, вызывая экзему.
Стресс. Беременность, роды и уход за новорожденным ребенком связаны с переживаниями и стрессом для молодой мамы. Стресс приводит к активации симпатической нервной системы. В крови женщины повышается уровень медиатора гистамина. Это вещество усиливает выраженность аллергической реакции. Ткани соска при этом подвергаются целому комплексу агрессивных факторов.
Дополнительные факторы риска
Риск экземы повышается при наличии дополнительных факторов риска. К таким факторам относят:
- Особенности питания. Употребление в пищу большого количества потенциальных аллергенов, повышает риск экземы. К таким продуктам относят красные овощи и фрукты, цитрусовые, шоколад и т.д. Отказаться нужно от копченых колбас, острых и жирных блюд.
- Ослабление иммунитета. Частые простудные и инфекционные болезни — благотворная почва для развития экземы. Организм не может полноценно противостоять инфекции.
- Внешние воздействия. Ношение узкого, синтетического белья травмирует сосок. Также негативное воздействие на нежные ткани оказывают химические вещества. Поэтому следует тщательно выбирать средства гигиены и бытовой химии.