Симптомы
Этот вид аллергии чаще всего проявляется на первом году жизни ребенка (2-3% от общего количества грудных детей имеют признаки АБКМ). Аллергические реакции могут проявляться как спустя несколько минут или часов, так и спустя несколько дней. Основные симптомы аллергии на молоко4:
- Высыпания на коже в виде крапивницы, сопровождаются зудом;
- Сухость, шелушение кожи;
- Гастроэзофагеальный рефлюкс;
- Запоры или диарея;
- Рвота;
- Кашель;
- Нарушение сна, аппетита;
- Отставание в росте, наборе веса;
- Общая слабость4.
Симптомы могут не иметь четкой связи с кормлением, поэтому для диагностики АБКМ нужно пойти к врачу, который назначит дополнительные лабораторные методы исследования.
Некоторые родители путают АБКМ и непереносимость лактозы. В основе непереносимости лактозы – незрелость ферментных систем, тогда как при АБКМ иммунные клетки организма распознают отдельные виды белков как чужеродные, опасные и начинают их атаковать4. Главные причины развития аллергической реакции:
- Генетическая предрасположенность. Если у одного из родителей в детстве была аллергия на коровье молоко, то риск развития АБКМ у ребенка выше.
- Искусственное вскармливание молочными смесями. Большое количество белков из-за незрелости защитных механизмов приводит к развитию аллергических реакций.
- Наличие молочных продуктов в рационе кормящей матери. Белки коровьего молока попадают в организм ребенка через грудное молоко и могут вызвать аллергию у детей, имеющих наследственную предрасположенность.
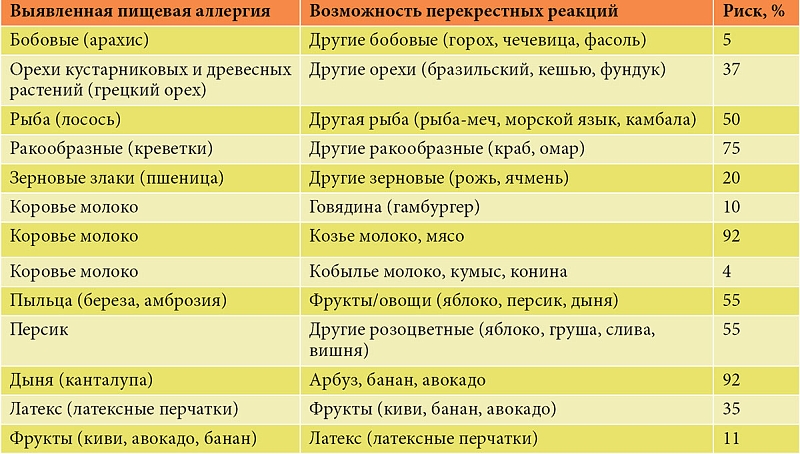
- Аллергия на козье молоко. Встречаются перекрестные аллергические реакции на козье и коровье молоко. Поэтому возникновение аллергии на козье молоко может способствовать развитию аллергии на молоко других млекопитающих.
Вне зависимости от причины, при правильной диетотерапии прогноз для детей с АБКМ хороший. Уже к школьному возрасту развивается толерантность к белкам коровьего молока, а употребление кисломолочных или молочных продуктов не сопровождается неприятными симптомами4.
Симптомы питириаза
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр – 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диетические столы
Чтобы меню не превратилось в настоящую пытку, и ребенок ел с аппетитом, следует особо тщательно относиться к его составлению. Рацион для малышей старше двух лет должен включать:
- молочные продукты;
- яйца;
- жиры;
- мясо;
- крупы;
- овощи;
- ягоды;
- фрукты;
- хлеб;
- правильно подобранные напитки.
Любой специалист подтвердит, что не следует полностью отказываться от яиц, ограничив их употребление до двух раз в неделю, предварительно сварив вкрутую. Если остаются подозрения относительно их безопасности, можно исключить белок, который отличается повышенной по сравнению с желтком аллергенностью.
Молоко лучше прокипятить хотя бы 15 минут, кроме молока разрешается давать:
- нежирный сыр, можно даже домашнего приготовления;
- сметану;
- творог.
Следует ограничивать сливочное масло, отдавая предпочтение растительным рафинированным маслам: подсолнечному, оливковому, рапсовому.
Если у ребенка остались сложности с переносимостью коровьего молока, то следует исключить из рациона говядину, говяжью печень и телятину. Вместо них можно вводить постную свинину, баранину, индейку, крольчатину. Причем мясо молодняка считается более опасным.
Вместо удобных макарон, употребление которых сводят к минимуму, акцент делается на допустимые крупы:
- гречку;
- овсянку;
- перловку;
- рис;
- кукурузную.
Дополнять их можно овощами по сезону, включая капусту, кабачки, репу и тыкву, баклажаны, брюкву, картофель.
Для снижения риска от избыточного содержания нитратов, овощи рекомендуется вымачивать в холодной воде около двух часов. По тому же алгоритму поступают с фруктами вроде:
- некоторых сортов яблок;
- клюквы;
- черники;
- сливы;
- голубики;
- вишни;
- брусники;
- груш;
- крыжовника.
Если перед подачей их сначала очистить, либо поместить в режим заморозки/охлаждения в мультифункциональный холодильник, можно добиться снижения содержания возможных аллергенов. Яблоки разрешается запекать, а ягоды отлично отдают витамины в виде свежесваренного компота.
Кроме столь полезных напитков, можно предложить столовую минеральную воду, либо несладкий чай.
Вопреки всеобщему стереотипу касательно недопустимости давать хлебобулочные изделия, разрешается черный, серый, белый хлеб и печенье по типу крокетов.
Как лечить аллергию на цветение
Самостоятельное лечение поллиноза может привести к развитию осложнений или ухудшить состояние, поэтому в первую очередь нужно обратиться к врачу. После опроса и осмотра аллерголог поставит диагноз и поможет подобрать схему лечения, чтобы уменьшить проявления поллиноза.
Чаще всего при поллинозе назначаются:
- Антигистаминные препараты. Снимают симптомы аллергии: убирают зуд и отек. Врач может назначить таблетки, сироп, глазные капли или спрей для носа. Форма препарата будет зависеть от возраста пациента, основных симптомов и других особенностей.
- Сосудосуживающие спреи и капли. Помогают снять симптомы заложенности носа, но не стоит применять их без рекомендации врача. Длительный прием может привести к зависимости от действующего вещества.
- Гормональные спреи. Рекомендуются при заложенности и сильном насморке. Они действуют только в области носа, поэтому не вызывают общих побочных эффектов.
- Кромоглициевая кислота. Чаще назначается детям, обычно в форме спрея для носа или капель для глаз.
- Аллерген-специфическая иммунотерапия (АСИТ). Это способ избавиться от причины аллергии. Врач определяет вещество, которое вызывает реакцию, и вводит его в организм пациента, постепенно увеличивая дозу. Лечение проводится до периода цветения по индивидуальной схеме.
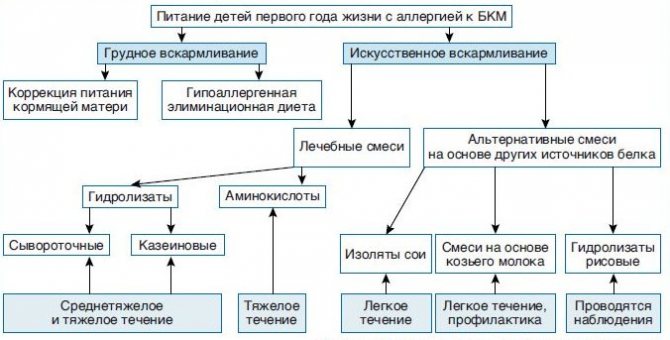
Лечение аллергии на молочный белок
Лечение аллергии на молочный белок нужно начинать с выведения аллергена из организма. Родителям необходимо полностью исключить из пищевого рациона малыша молочные продукты.
При смешанном вскармливании из рациона ребенка убираются смеси на основе коровьего молока. Маме лучше вернуться к естественному вскармливанию или перевести ребенка на гипоаллергенные смеси.
Кормящей грудью женщине желательно уменьшить или исключить молочные продукты из своего меню.
Не нужно забывать о том, что сухое молоко и его компоненты входят в состав многих продуктов: шоколада, хлеба, кондитерских изделий, мороженого, майонеза, колбас.
При погрешностях в диете и первых признаках аллергии используются энтеросорбенты, связывающие аллергены в кишечнике и препятствующие их поступлению в кровь.
Особенности лечения аллергии у малышей
Лечение пищевой аллергии обычно базируется на трех основополагающих принципах: соблюдении элиминационной диеты, лекарственной симптоматической терапии, а также специфической иммунотерапии. Выбирать, чем конкретно лечить пищевую аллергию у детей, может только врач после тщательной диагностики малыша.
Соблюдение элиминационной диеты
Она предполагает полное исключение любых контактов с аллергеном. Правильно подобранное меню, составленное с участием врача, может помочь справиться с симптомами пищевой аллергии. Это касается не только ребенка, но и мамы, если она кормит малыша грудью. Так, кроме аллергенов запрещается употреблять маринованные овощи, любые красные фрукты, апельсины и мандарины, консервированную продукцию, копчености, производные кофе и какао-бобов. Исключаются морепродукты, красная рыба, молочные продукты, специи, сладости, орехи, яйца. К списку разрешенной еды относятся фрукты зеленого цвета, белые, зеленые овощи, бобовые, крупы (рисовая, гречневая, кукурузная), мясо кролика, филе белой рыбы и пр.
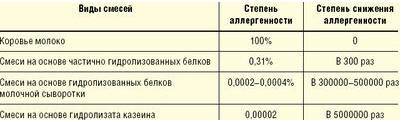
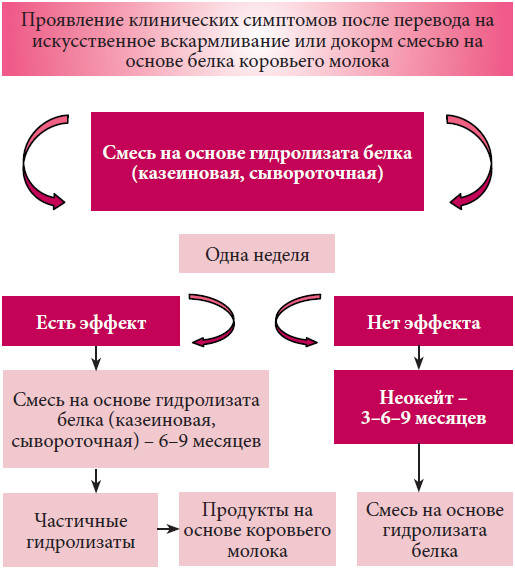
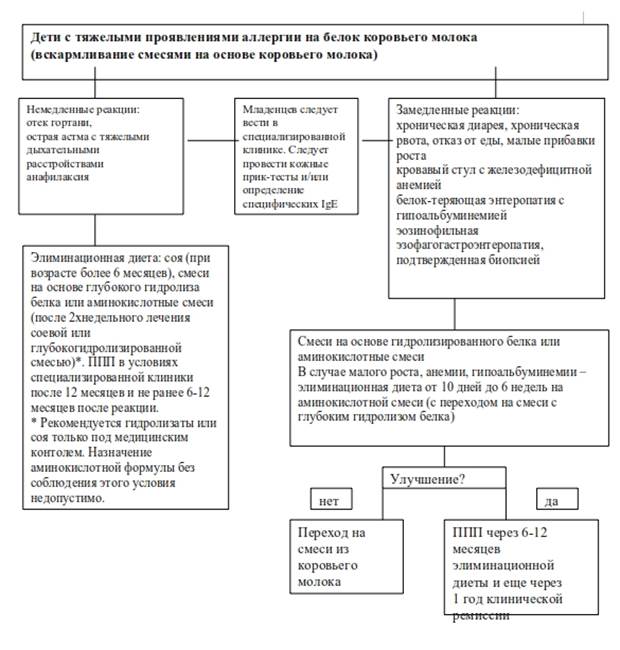
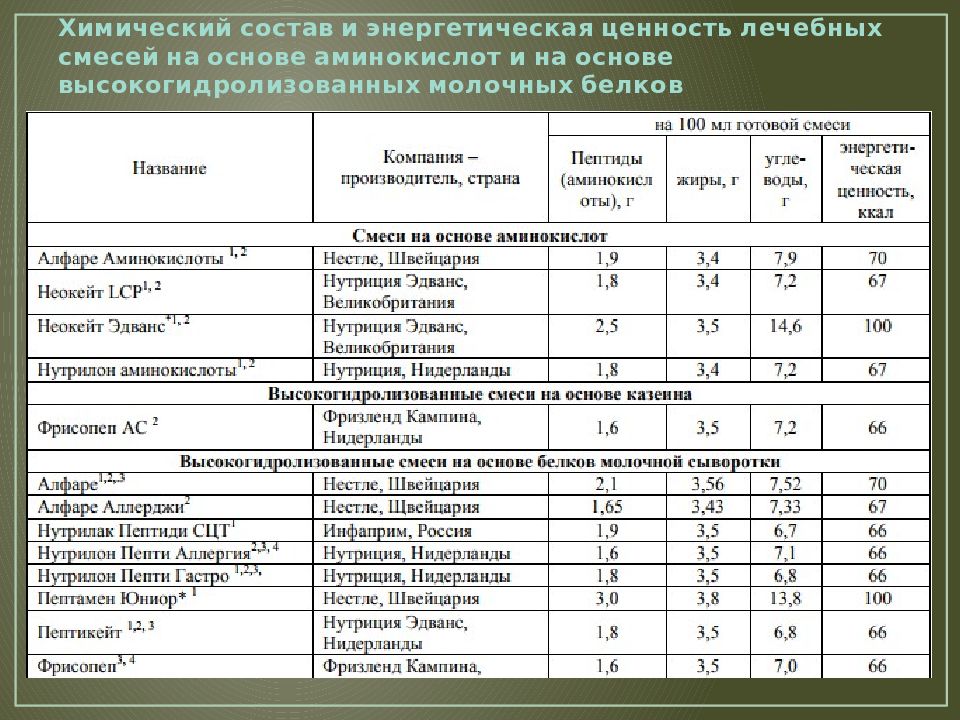
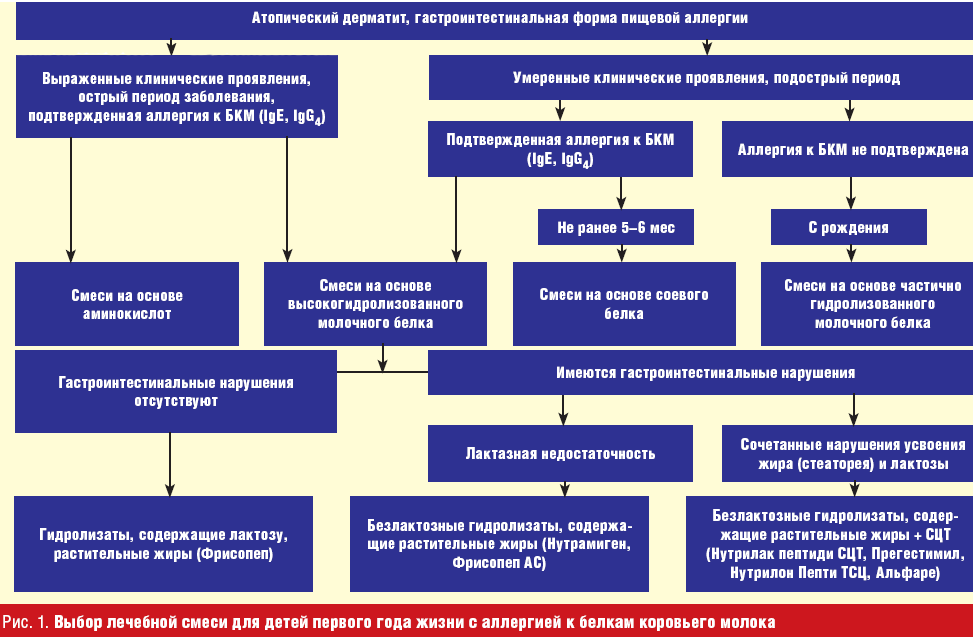
Детям на искусственном вскармливании необходимо назначение лечебных смесей на основе высокогидролизованных (расщепленных) белков, которые не вызывают аллергии и способствуют нормализации функции желудочно-кишечного тракта. Например, Nutrilak Пептиди СЦТ, в составе которого также есть такие важные компоненты, как омега-3 и омега-6 жирные кислоты, нуклеотиды и сбалансированный витаминно-минеральный комплекс, рекомендован при аллергии на белок коровьего молока и пищевой аллергии.
Детям на искусственном вскармливании, но для профилактики аллергии или при ее легких проявлениях (с учетом причинно-значимого аллергена и по согласованию с врачом) могут назначаться специальные гипоаллергенные смеси, например Nutrilak Гипоаллергенный. В состав данной смеси входят лактобактерии L.Rhamnosus LGG – пробиотик с доказанной эффективностью профилактики и лечения атопического дерматита и экземы у младенцев. Nutrilak Гипоаллергенный содержит гидролизованный белок, а также бифидобактерии ВВ-12, которые усиливают действие пробиотика и способствуют улучшению баланса микрофлоры.
Лекарственная симптоматическая терапия
Терапия пищевой аллергии в зависимости от симптомов может быть общей или местной. Медикаментозное лечение обычно включает прием антигистаминных препаратов, а также нанесение наружных средств: мазей и кремов с местным противовоспалительным и увлажняющим действием. Чтобы остановить анафилактическую реакцию, врач может использовать адреналин.
Специфическая иммунотерапия
В процессе этого лечения происходит воздействие на механизм развития аллергической реакции. Пациенту вводится препорат, содержащий аллерген. Постепенно врач повышает дозу для уменьшения выраженности симптомов или полной победы над болезнью. Это лечение проводится только в лечебных учреждениях по строгим показаниям и в исключительных случаях, если вышеописанные способы неэффективны.
(1
оценок; рейтинг статьи 5.0)
Диагностические методы
Фолликулярный гиперкератоз, как правило, не требует проведения специальных диагностических исследований. Опытному дерматологу обычно вполне достаточно результатов наружного осмотра и опроса пациента, чтобы определить характер заболевания. У подростков иногда узелки ороговения можно спутать с акне, однако при детальном рассмотрении обнаруживается сухость и огрубление кожи, в отличие от мягкой структуры, присущей акне. В некоторых случаях можно возникнуть необходимость в дифференциальной диагностике, если проявления фолликулярного гиперкератоза похожи на:
- красный лишай;
- отрубевидный лишай;
- болезнь Дарье;
- фолликулярный псориаз;
- лентикулярный кератоз.
В этих случаях проводят гистологическое исследование узелков, чтобы изучить характер кожных образований и определить причину их возникновения.
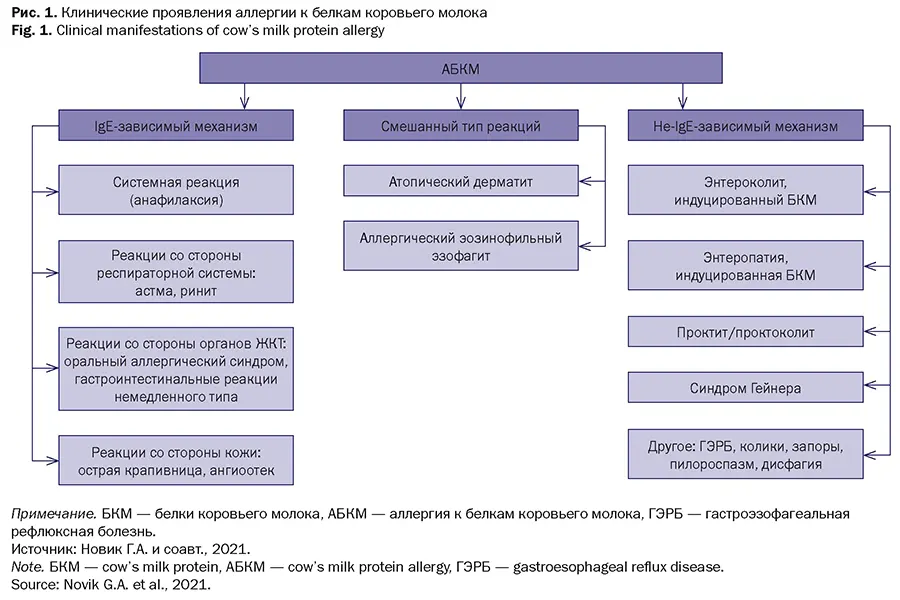
Не-IgE-ассоциированная аллергия на пищу
Не-IgE-ассоциированная аллергия на пищу почти всегда возникает в первые месяцы жизни и редко выявляется у взрослых. Существует 3 основных клинических проявления не-IgE-ассоциированной ПА:
- энтероколит, индуцированный пищевым белком (MBSE);
- индуцированный пищевым белком проктоколит (MBSP);
- энтеропатия, индуцированная пищевым белком.
Не-IgE-ассоциированная аллергия на пищу
Энтероколит (MBSE) – это атипичное редкое и трудно диагностируемое заболевание, характеризующееся повторяющимися эпизодами рвоты с диареей или без нее, которые проходят в течение 24 часов после отказа от диетического белка. Уровень заболеваемости MBSE составляет около 0,34%.
Точный механизм развития MBSE не ясен, но считается, что это реакция гиперчувствительности из-за клеточного иммунитета. Основные продукты, вызывающие энтероколит:
- коровье молоко;
- соя;
- рис.
Около трети пациентов с энтероколитом, вызванным молоком и соевым белком, страдают аллергией на зерно. Реже MBSE вызывается овсом и другими злаками, сладким картофелем, кабачками, морковью, яичным белком, фасолью, курицей, индейкой, рыбой и бананами.
Классические симптомы MBSE обычно возникают в течение первых 6 месяцев жизни (могут возникать до 1 года) и исчезают до 3 лет. Симптомы появляются в течение 1–4 недель после включения в пищу коровьего молока или соевого белка в рацион ребенка. Основные симптомы: периодическая обильная рвота (обычно через 2 часа) с диареей или без нее (через 2–10 часов, в среднем через 5 часов).
Иногда симптомы ухудшаются внезапно, с симптомами обезвоживания, гипотонии, летаргии или даже шока, как при сепсисе или остром животе, продолжительностью от 6 до 12 часов. Таким пациентам часто назначают лечение сепсиса, стеноза привратника или наследственного метаболического заболевания. Аллергическое происхождение симптомов даже не рассматривается, поскольку в крови обнаруживаются метаболический ацидоз, нейтрофилия и тромбоцитоз.
Около 30% больных с энтероколитом имеют другие аллергические заболевания, характерные для младенцев. Специфических диагностических образцов нет в 90% случаев. В некоторых случаях ODM дает отрицательный результат и пищевой специфический сывороточный IgE не выявляется.
Диагностировать MBSE у маленьких детей могут помочь образцы кожных пластырей. Но золотым стандартом в диагностике аллергического энтероколита считается положительный провокационный пероральный тест. Клинический диагноз обычно требует 6 эпизодов MBSE, поэтому диагностика может занять до 8 месяцев и более.
Проктоколит (MBSP ) – доброкачественное преходящее состояние у новорожденных, характеризующееся кровью и слизью в кале. Симптомы обычно возникают у ребенка в возрасте от 2 до 8 недель. При отсутствии системных симптомов, рвоты и нормальном росте ребенка заболевание нетрудно отличить от других симптомов ЖТ пищевой аллергии, проявляющихся колитом.
50-60% всех младенцев, страдающих этим заболеванием, находятся на грудном вскармливании, остальные получают коровье молоко или соевые смеси. Диагноз ставится при наличии свежей крови в фекалиях и отсутствии других системных симптомов. Симптомы исчезают после исключения молока из рациона кормящей матери и прекращения приема молочных детских смесей.
Энтеропатии, индуцированной пищевым белком, характеризуются длительной диареей, стеатореей, рвотой (60–70%), ранним чувством сытости и недостаточным набором веса в первые месяцы жизни. Иногда диагностируется анемия, гипопротеинемия. Потеря белка из-за энтеропатии может привести к отеку.
В большинстве случаев анализ крови на эозинофилию не показывает специфических антител IgE, общий уровень IgE в норме. Наиболее частая причина патологического состояния у младенцев – аллергия на белки коровьего молока. У детей старшего возраста – аллергия на сою, курицу, рыбу и рис. Эти пищевые аллергены вызывают клеточный иммунный ответ в тонком кишечнике, что приводит к неспецифической атрофии и лимфоцитарной инфильтрации.
Подобный патологический механизм существует и при целиакии, но дифференциальная диагностика не вызывает проблем, потому что энтеропатия, вызванная пищевым белком, начинается до отлучения от груди и без добавления глиадина в рацион. Диагноз ставится на основании клинических симптомов и их исчезновения после удаления аллергена. Во время ПОМ рвота и диарея возникают через 40-72 часа. Без пищевого аллергена симптомы исчезают в течение от 3 до 21 дня. Заболевание обычно длится не более 3 лет.
Молоко не для всех?
Основной задачей иммунной системы является распознавание «своих» и «чужих» клеток.
Реагирует она в основном на вещества белковой природы, формируя либо ответ «Друг» (так называемую иммунологическую толерантность), либо «Враг» (антиген). При ответе «Враг» происходит выработка специфических веществ (антител), направленных на борьбу с ним.
Но, как и в любой системе, бывают сбои.
Аллергия (атопия) – это пример одного из таких сбоев, когда даже друзья заносятся в черный список.
Иммунная система ребенка начинает реагировать на БКМ неадекватно и избыточно, заносит его в черный список. Полезный белок превращается в аллерген. Такая реакция называется «гиперчувствительностью».
Причины возникновения таких «неполадок» достоверно никому не известны. Учёные лишь строят гипотезы, накапливают и систематизируют знания.
Все специалисты, солидарны в том, что генетическая предрасположенность играет важную роль.
Единственный способ разорвать порочный круг аллергии и помочь человеку – это исключение причинно-значимого аллергена из питания (окружения) этого человека.
Называется это элиминация (и элиминационные мероприятия).
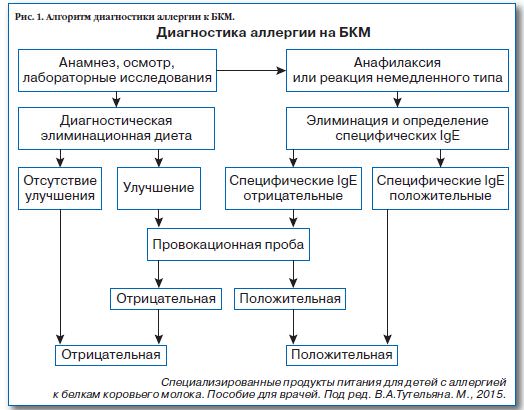
Диагностика аллергии на молоко
На приеме у доктора
К наиболее вероятным вопросам лечащего врача относятся:
- На какие проявления аллергии пациент предъявляет жалобы?
- Что провоцирует появление аллергических состояний?
- Каким образом происходит контакт организма с аллергеном?
- После употребления какого количества молока появляются признаки аллергии?
- В течение какого времени после употребления молока развивается аллергическая реакция?
- Как часто, в среднем, возникает аллергическая реакция?
- Проходят ли признаки аллергии самостоятельно или приходится прибегать к использованию медикаментов?
- Какие медикаменты использует пациент, и насколько они оказываются эффективны?
- В каком возрасте появились первые признаки аллергии?
- Существуют ли аллергии на другие вещества, помимо молока?
- Есть ли у пациента родственники, страдающие аллергическими заболеваниями?
- Есть ли вероятность, что аллергические симптомы вызываются другим веществом и маскируются употреблением молока (аллергия на свинец, присутствующий в краске, нанесенной на чашку; аллергия на полиэтилен упаковки молока; аллергия на промышленные консерванты и т. д.)?
- Чем еще питается больной, какие гигиенические средства использует в быту?
- Существуют ли сопутствующие хронические заболевания?
- Какие препараты принимает пациент ежедневно по поводу сопутствующих заболеваний?
Осмотр пациента
Лабораторная диагностика
Следующие лабораторные анализы и клинические тесты используются для подтверждения диагноза аллергии на молоко:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови;
- иммунограмма;
- выявление сенсибилизированных к белкам молока лимфоцитов и антител;
- скарификационные тесты.
Общий анализ крови12 – 15 * 10^9эозинофилыболее 5%Скорость оседания эритроцитовОбщий анализ мочиначисто вымытые половые органы и забор средней порции мочи в стерильный контейнерБиохимический анализ кровиС-реактивный белок, фактор некроза опухолей и др.ИммунограммаантителВыявление сенсибилизированных к белкам молока лимфоцитов и антителСкарификационные тесты
Симптомы аллергии на молоко
Клиническая картина аллергии на молоко во многом зависит от следующих факторов:
- доза аллергена – количество молока, при котором развиваются первые признаки аллергии;
- степень сенсибилизации организма к молоку – мера чувствительности иммунной системы к определенному аллергену;
- состояние иммунной системы – общая способность организма к противостоянию вредным факторам;
- чувствительность периферических тканей к медиаторам аллергии – сила ответа тканей на импульсы, подаваемые иммунной системой.
Симптомы поражения желудочно-кишечного тракта
- боль в животе;
- рвота;
- диарея.
Боль в животеэнтеритевздутие животапанкреатитухолециститухолангитуцелиакииизжогиРвотаРвотапреднизолон, дексаметазонметоклопрамид, домперидонДиарея5 – 10 раз в суткиколитаобезвоживания
Симптомы поражения кожи
Различают следующие симптомы поражения кожи:
- сыпь;
- зуд;
- отек Квинке.
Сыпь2 – 5 ммЗуджелтухичесоткиОтек Квинке (ангионевротический отек)одышкаРазличают 4 степени тяжести отека Квинке:
- Отек верхнего этажа лица. Граница – нижний край крыльев носа.
- Отек всего лица. Граница – линия, проведенная от угла нижней челюсти до подбородка.
- Отек верхней части шеи. Граница – верхний край щитовидного хряща.
- Отек нижней части шеи и грудной клетки.
Симптомы поражения дыхательной системы
- заложенность носа;
- одышка;
- цианоз;
- кашель;
- осиплость голоса;
- заложенность ушей.
Заложенность носаминдалинангинамиаденоидовОдышкаРазличают несколько видов одышки в зависимости от длительности различных фаз дыхания:
- инспираторная;
- экспираторная;
- смешанная.
Инспираторная одышкаЭкспираторная одышкаастмыСмешанная одышкасердечной недостаточностьюсердцаинфаркт миокардаЦианозгемоглобинбелок, находящийся в эритроцитах крови и ответственный за процессы газообменанедостаток кислорода в тканяхКашельОсиплость голосаЗаложенность ушей
Вегетативные нарушения
При аллергии на молоко развиваются следующие вегетативные нарушения:
- сердцебиение;
- частое дыхание;
- головокружение, тошнота и потеря равновесия;
- потеря сознания.
СердцебиениеаритмиейЧастое дыханиеГоловокружение, тошнота и потеря равновесияПотеря сознаниякому
Профилактика
Любое заболевание легче предотвратить, чем лечить. Поэтому, если вы желаете избежать любых аллергических проявлений у вашего крохи, придерживайтесь следующих правил:
не вводите прикорм ранее, чем это рекомендует ВОЗ (с 6 месяцев) и только после консультации со специалистом. Многие мамы стремятся «побаловать» малыша вкусненьким как можно раньше, не задумываясь о том, как на это отреагирует организм грудничка;
любой теоретически аллергенный продукт кормящая мама должна пробовать по чуть-чуть и внимательно следить за реакцией крохи. Исключить из рациона цельное молоко, орехи, мед, яйца, копчености, кофе и продукты с усилителями вкуса;
при выборе детской смеси четко придерживаться указаний педиатра;
поддерживать оптимальный климат в детской комнате (с температурой не выше 20–22 ˚С и влажностью 60–70%) и как можно чаще проводить в ней влажную уборку;
одевать ребенка по погоде. Давно доказано, что перегрев намного хуже, чем переохлаждение;
по возможности ограничить контакт ребенка с домашними животными;
стирать детскую одежду специальными порошками и тщательно выбирать уходовую косметику.
Эти несложные рекомендации позволят значительно снизить риск развития аллергии у грудничка и станут лучшим подспорьем в борьбе с уже существующим заболеванием.
Симптомы
Говоря о симптомах потницы, необходимо сразу затронуть такой момент, как виды раздражения, потому что у каждого типа свои проявления.
Наиболее простой и безопасной формой является кристаллическая потница. Она проявляется небольшими (до миллиметра) безболезненными высыпаниями — это мелкие пузырьки, которые расположены рядом друг с другом и могут сливаться. Локализуются такие высыпания на шее, лице, лбу, туловище, а также в местах сгиба ног, рук. Часто эта потница возникает ненадолго и быстро исчезает при соблюдении привычной гигиены.
Более опасен такой вид потницы, как красная (воспалительная). Ее признаки, следующие:
- Высыпания в виде более крупных пузырьков (до двух миллиметров) с красными воспаленными венчиками. В этих пузырьках наблюдается содержимое мутного вида.
- Зуд, который может быть довольно сильным и беспокоить пациента неприятными ощущениями.
- Мокрые корочки. Если они появились, это означает, что к обычной болезни у взрослого присоединилась бактериальная инфекция — то есть возникло осложнение.
Обычно красная разновидность недуга локализуется подмышками, на животе и коже между ягодицами, а также на сгибах локтя, предплечьях. У людей, страдающих ожирением, она часто появляется в паху. В отличие от предыдущего варианта, этот не проходит самостоятельно и всегда требует целенаправленного лечения.

Если течение красной потницы осложняется, может развиться так называемая папулезная форма с острым воспалением. Тут уже появляются не только зуд, но и симптомы интоксикации. Кожа болезненная, состояние больного сложное. Вылечить такое заболевание можно только специально подобранными медикаментами — в ряде случаев для этого требуется не один месяц.
Еще один вариант потницы у взрослых — апокринная. Она связана с работой специальных желез, которые находятся на ареоле соска, в области анального отверстия, подмышками, а также у женщин в области больших половых губ. В этих местах появляется мелкая сыпь, а также специфические скопления в области желез. Эти образования часто лопаются прямо внутри кожи и к ним присоединяется инфекционный процесс. В данном случае также требуется помощь специалистов.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Грудное вскармливание
Ребенка, страдающего атопическим дерматитом, желательно держать на грудном вскармливании.
- Во-первых, белки женского молока полностью лишены аллергических свойств и легко расщепляются ферментами малыша.
- Во-вторых, грудное молоко содержит много секреторного иммуноглобулина А, защищающего слизистую кишечника от крупных молекул аллергенов.
- И, наконец, это лучшая профилактика дисбактериоза.
Из диеты кормящей матери исключаются облигатные аллергены (цитрусовые, тропические фрукты, клубника, шоколад, икра, рыба, яйца, крепкий чай, кофе, острые сыры, пряности, копчености и т.д.), а также продукты, вызывающие аллергические реакции у конкретного ребенка . Кроме того, кормящим мамам не следует перегружать свой рацион продуктами из свежего молока — лучше заменить их кисломолочными.
Тревожные звоночки
Аллергические заболевания, связанные с неправильным рационом, являются глобальной проблемой родителей. Это объясняется растущим числом химических добавок в продуктах питания. Но если взрослый организм способен более-менее справляться с повышенной нагрузкой, то для неокрепшего иммунитета ребенка такая нагрузка может быть токсической.
Подобные нагрузки чаще всего проявляются различной степенью поражения кожных покровов и начинаются с развития диатеза. Позже к нему добавляется себорея, особенно ярко выраженная в области темечка. Но если продолжать игнорировать тревожные симптомы, заболевание будет продолжать прогрессировать до таких проявлений, как молочный струп, опрелости в области паха, подмышек и даже за ушами.
Несмотря на стереотип о том, что диатез – болезнь самых маленьких – это не совсем соответствует действительности. Экссудативный диатез отмечается также у школьников. Характерные признаки можно обнаружить на локтях, под коленками и других закрытых участках кожи.
Если не изменять рацион ребенка на этой стадии, то возможно дальнейшее развитие:
- сильного зуда;
- мокнущей, сухой экземы;
- нейродермита.
Помимо проблем с внешним видом у ребенка будут наблюдаться проблемы со сном, нарушением обмена веществ, что приводит к резкому похудению, повышенной раздражительности.
Способствуют затянувшейся аллергической реакции любые желудочно-кишечные расстройства, а на фоне ослабленного иммунитета присоединяются простудные заболевания, чаще всего верхних дыхательных путей.
Особенности рациона при аллергии
Существует 2 типа гипоаллергенной диетотерапии:
- Неспецифический рацион. Лечебное питание уменьшает аллергенную нагрузку на организм. Диету применяют, если возбудитель не установлен.
- Элиминационная диета. Из меню убирают продукты, вызывающие аллергию.
Диетотерапия при аллергии базируется на 4 принципах:
- Отказываются от еды с красителями и консервантами. Вредные добавки содержатся в полуфабрикатах, соках, газированных напитках, йогуртах, колбасах. Такая пища нарушает работу иммунной системы, приводит к развитию аллергии.
- Из рациона выводят высокоаллергенные продукты. При обострении защитные силы организма ослабевают. Диета купирует нарастание ответной реакции, снимает симптомы заболевания. Из меню удаляют морепродукты, яйца, коровье молоко, пряности, красно-оранжевые ягоды, фрукты и овощи, мед.
- При аллергии на еду уменьшают объём продуктов со средней концентрацией раздражителей. Полностью их удалять из меню необязательно. В малых количествах разрешена пшеница, бобовые, жирное мясо, болгарский перец, картофель.
- Употребляют только свежую еду, приготовленную из качественных продуктов при щадящем температурном режиме.
Меню для аллергиков составляет врач. Из меню надо исключить все выявленные раздражители. И добавить гипоаллергенные продукты, способные поддерживать нормальное соотношение протеинов, липидов, углеводов, витаминов и микроэлементов.
Номер стола
При аллергических заболеваниях снижают потребление белка. Больным рекомендуют придерживаться стола № 7.
В рацион вводят легко усваиваемую углеводистую пищу:
- картофель;
- макароны;
- фрукты.
Лечебный стол номер № 9 рекомендуют при непереносимости лактозы и сахарозы у взрослых и детей. Пациентам ограничивают потребление молока и кисломолочных продуктов, углеводистой пищи. Заменить молочные продукты рекомендуют на растительные суррогаты. Аллергикам полезно использовать молочко из сои, овса и риса.
У детей зачастую появляется расстройство пищеварения, из-за особенностей организма: незрелости печени и малого количества ферментов, и после употребления трудно перевариваемой еды. Чтобы у ребёнка стабилизировалось пищеварение, назначают стол № 5, исключая из питания продукты-аллергены.
Список литературы
1. Злобина Е. Н., Дедов И. И. // Пробл. эндокринол. — 1993. – № 5. – С. 51-58.
2. Касаткина Е. П. Сахарный диабет у детей. — М., 1990.
3. Куваева И. Б., Ладодо К. С. Микроэкологические и иммунные нарушения у детей. — М., 1991.
4. Мазо В. К., Ширина Л. И., Морозов И. А. // Успехи физи- ол. наук. – 1989. – Т. 20, № 3. – С. 65-85.
5. Трофименко В. Ф., Злобина Е. Н., Лебедев Н. В. и др. // Пробл. эндокринол. — 1994. — № 2. — С. 18—21.
6. Фатеева Е. М., Гмошинский И. В., Гмошинская М. В. // Вопр. питания. — 1989. — № 5. — С. 10—16.
7. Фогель Ф., Мотульски А. Генетика человека: Пер. с англ. -Т. 1. – М., 1989.
8. Akerblom Н. К, Knip М. // Ann. Med. – 1991. – Vol. 23, N 4. – Р.416-417.
9. Blom L., Dahlquist G., Sandstrom A., Wall S. // Diabetologia. – 1989. – Vol. 32. – P. 7-13.
10. Blom L., Persson L.-A., Dahlquist G. // Ibid. — 1992. — Vol. 35. – P. 528-533.
11. Borch-Johnsen K., Mandrup-Poulsen I., Zaehau-Christiansen B. et al. // Lancet. – 1984. – Vol. 2. – P. 1085-1086.
12. Barrell R. P. // International Diabetes Federation Congress, 13-th: Proceedings / Eds R. Larkins, P. Zimmet, D. Chisholm. — Amsterdam, 1989. — P. 97—100.
13. Campbell I. L., Harrison L. С. // Ibid. – P. 101-104.
14. Chiumello G., Bognetti E., Meschi F. // Ann. Nestle. — 1991. -Vol. 49, N 2. – P. 59-71.
15. Coleman D. L., Kuzawa J. E., Leiter E. H. // Diabetes. — 1990. – Vol. 39. – P. 432-436.
16. Dahl-Jorgensen K, Joner G., Hanssen К F. // Diabet. Care. — 1991. – Vol. 14, N 11. – P. 1081-1083.
17. Dahlquist G., Blom L., Holmgren G. et al. // Diabetologia. — 1985. – Vol. 28. – P. 802-808.
18. Dahlquist G., Blom L. G., Persson L.-A. et al. // Brit. med. J. – 1990. – Vol. 300. – P. 1302-1306.
19. Dahlquist G., Blom L., Lonnberg G. // Diabetologia. — 1991. – Vol. 34. – P. 757-762.
20. Dahlquist G., Savilahti E., Landin-Olsson M. // Ibid. — 1992. – Vol. 35. – P. 851-857.
21. Daneman D., Fishman L., Clapson C., Martin J. M. // Diabet. Res. – 1987. – Vol. 5. – P. 93-97.
22. Domer G., Thoeke H., Mohnike A., Schneider H. // Exp. clin. Endocrinol. — 1985. — Vol. 85. — P. 1-66.
23. Elliott R. B., Martin J. M. // Diabetologia. — 1984. — Vol. 26. – P. 297-299.
24. Elliott R. B., Reddy S. N, Bibby N. J., Kida K. // Ibid. – 1988. – Vol. 31. – P. 62-64.
25. Elliott R. B., Pilcher C., Edgar B. W. // Diabet, in the Young Bull. – 1989. – Vol. 20. – P. 16.
26. Gerald J., Fuks A., Colle E. et al. // J. exp. Med. — 1984. — Vol. 159. – P. 463-478.
27. Gerrard J. W., Shenassa M. // Ann. Allergy. — 1983. — Vol. 51. – P. 300-302.
28. Gorsuch A. N., Lister J., Dean В. M. et al. // Lancet. — 1981. -Vol. 2. – P. 1363-1365.
29. Grecu E. // Metabolism. – 1983. – Vol. 32. – P. 83-86.
30. Hanenberg H., Kolb-Bachofen V. et al. // Diabetologia. — 1989. – Vol. 32. – P. 126-134.
31. Jarett E. E. E. // Lancet. – 1984. – Vol. 2. – P. 797-799.
32. Jonston C. S. // FASEB J. – 1995. – Vol. 9, N 4. – P. II. – Abst. 4409.
33. Karjalainen J., Martin J. M., Knip M. et al. // N. Engl. J. Med. – 1992. – Vol. 327, N 5. – P. 302-307.
34. Like A. // International Diabetes Federation Congress, 13-th: Proceedings / Eds R. Larkins, P. Zimmet, D. Chisholm. — Amsterdam, 1989. — P. 105—110.
35. Makino S., Maraoka Y., Harada V. et al. // Ibid. — P. 747— 750.
36. Martin J. M., Trink B., Daneman D. et al. // Ann. Med. — 1991. _ Vol. 23, N 4. – P. 447-461.
37. Nerup J., Mandrup-Poulsen T, Molvig J. et al. // Diabet. Care. _ 1988. _ Vol. 11, Suppl. – P. 16-23.
38. Pyke D. A. // Diabetologia. — 1979. — Vol. 17. — P. 333— 343.
39. Report of the American Institute of Nutrition and Hoc Committee on Standards for Nutritional Studies // J. Nutr. — 1988. – Vol. 107, N 7. – P. 1340-1348.
40. Scott F. W., Mongeau R., Kardish M. et al. // Diabetes. — 1985. – Vol. 34. – P. 1059-1062.
41. Scott F, Cloutier H. E., Souligny J. et al. // International Diabetes Federation Congress, 13-th: Proceedings / Eds R. Larkins, P. Zimmet, D. Chisholm. — Amsterdam, 1989. — P. 763—767.
42. Scott F. W. I/ Amer. J. clin. Nutr. — 1990. — Vol. 51. — P. 489-491.
43. Stern M., Harmatz P. R., Kleinman R. E., Walker W. A. // Pediatr. Res. – 1985. – Vol. 19, N 3. – P. 320-324.
44. Thorsly E., Ronningen K. // Ann. Med. — 1992. — Vol. 24, N 6. – P. 523-531.
45. Todd J. A., Bell J. I., McDevitt H. O. // Nature. – 1987. – Vol. 329. – P. 599-604.
46. Todd J. A., Acha-Orbea H., Bell J. I. et al. // Science. — 1988. – Vol. 240. – P. 1003-1009.
47. Virtanen S. M., Rasanen L., Aro A. et al. // Diabet. Care. — 1991. – Vol. 14, N 5. – P. 415-417.
48. Won J. J. // Ann. Med. – 1991. – Vol. 23, N 4. – P. 437- 445.
49. Yale J. E, Marliss E. B. // Clin. exp. Immunol. — 1984. — Vol. 57. – P. 1-11.
50. Yudkin J. // Lancet. – 1972. – Vol. 2. – P. 1424.