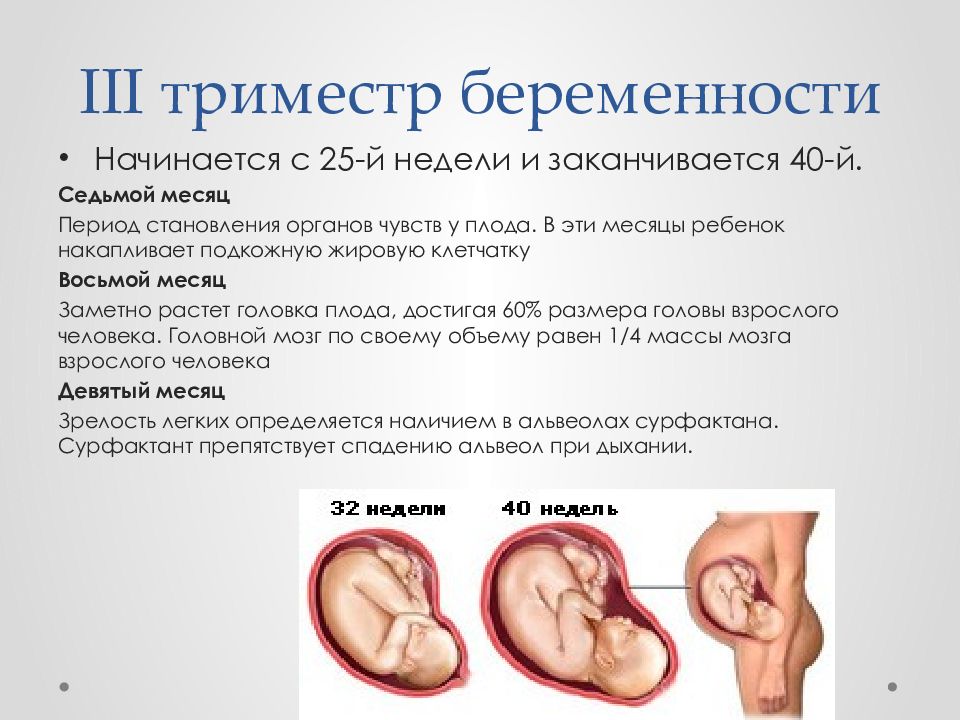
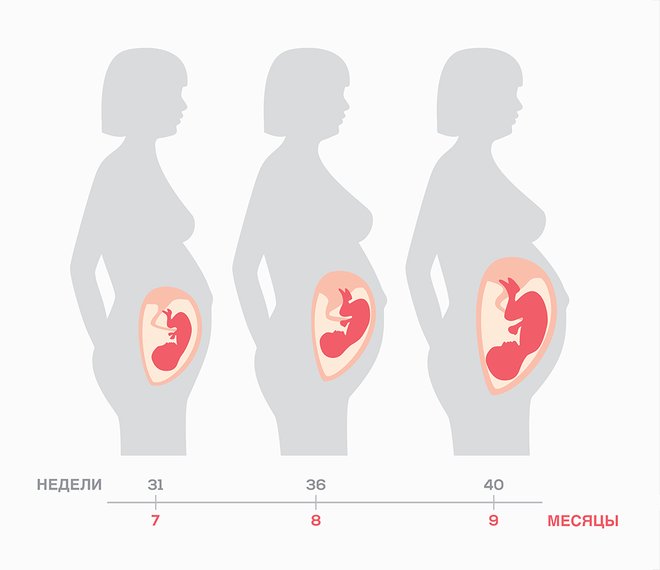
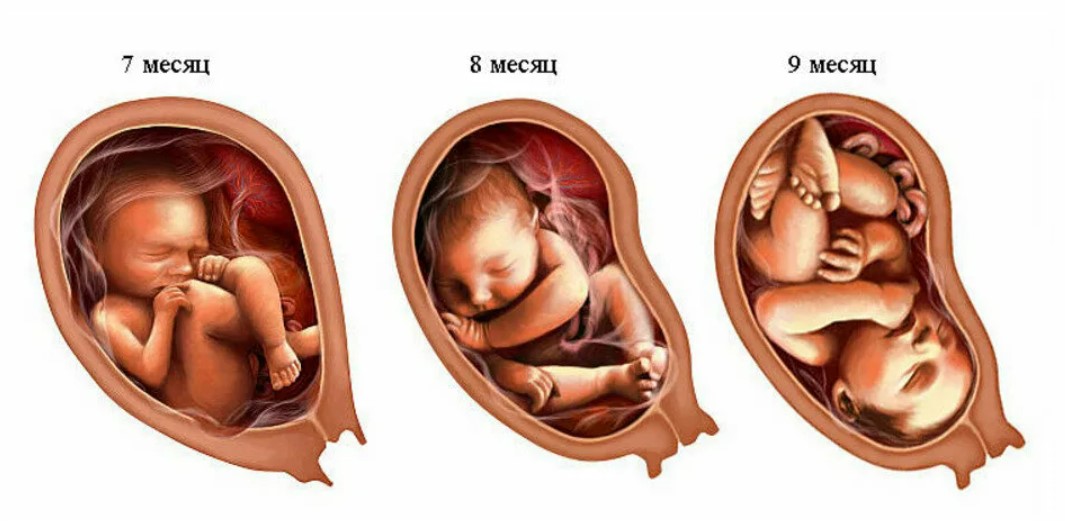
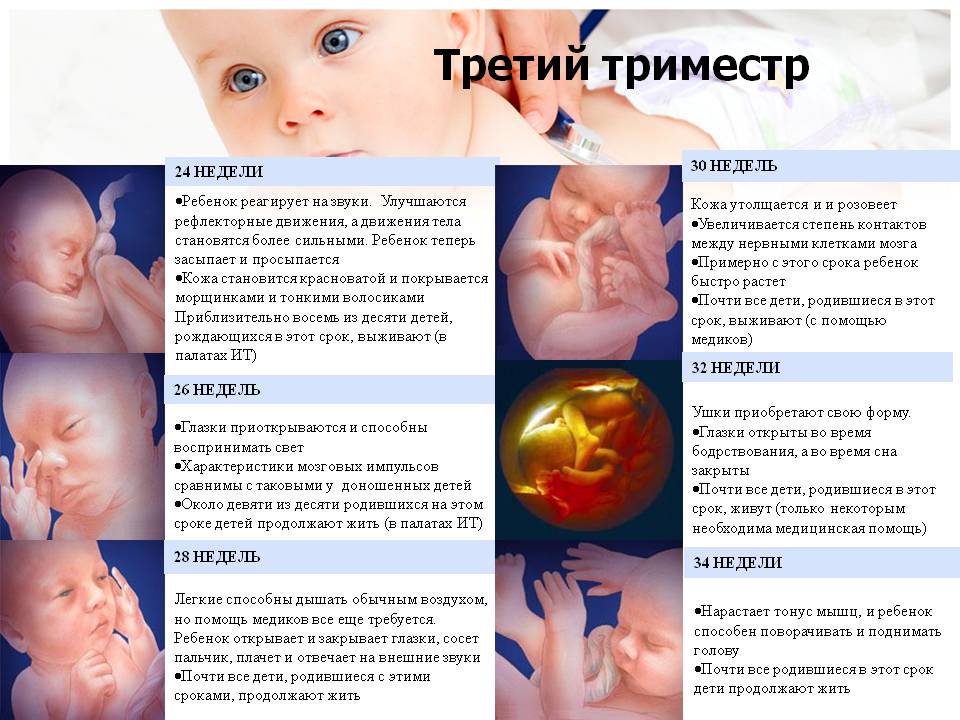
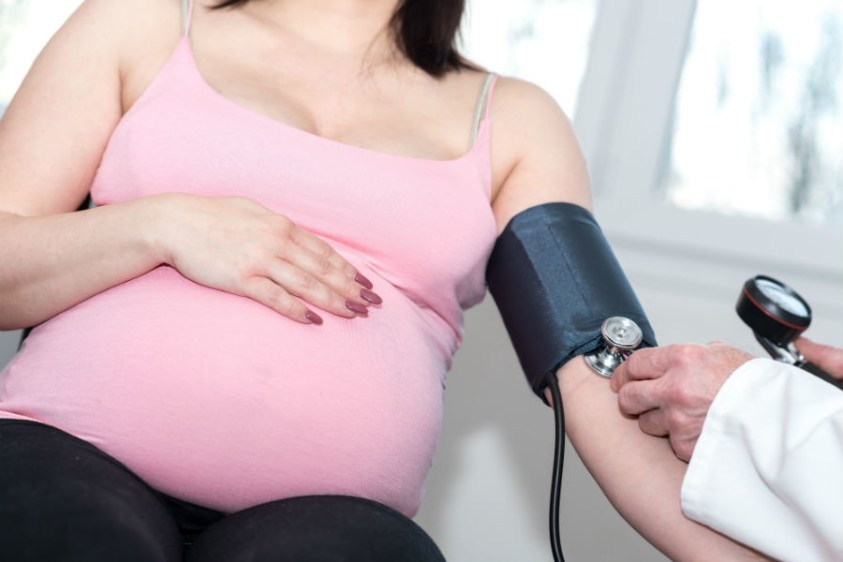
Гипертония — следите за давлением
Гипертоническая болезнь, возникающая при беременности, включает показатели выше 130/80. Состояние требует постоянного наблюдения. Женщина может измерять давление дома. Делать это нужно несколько раз в день, записывая показатели в специальную тетрадь.
В третьем триместре показаны отдых и покой. Если давление будет повышаться, пациентку направляют в больницу, поскольку повышение давления во время беременности может быть связано с протеинурией, отеком и, как следствие, с преэклампсией и эклампсией, которые представляют прямую угрозу здоровью и жизни матери и плода.
 Гипертония
Гипертония
Лечение насморка при беременности
Насморк при беременности в 1 триместре особенно досаден. Именно в это время происходит активное формирование эмбриона и закладывание всех основных систем. Поэтому употребление медикаментозных средств крайне нежелательно, ведь оно может серьезно повредить будущему малышу. Что же делать? В первую очередь, следует обратиться к врачу, который сможет выявить истинную причину заболевания и подскажет, чем лечить насморк при беременности. Если это аллергия, понадобятся сложные пробы, призванные выявить аллерген. После чего его по возможности надо устранить, и насморк пройдет сам собой. При простуде или инфекции рекомендуется пользоваться народными средствами, а также применять такие процедуры, как ингаляции и промывания носа специальным соляным раствором. Если причиной насморка является слишком сухой воздух и обилие пыли, необходимо обзавестись увлажнителем и сделать генеральную уборку. Промывания носа в этом случае также будут нелишними с целью увлажнения слизистой.
Насморк при беременности во 2 триместре лечению поддается лучше. Плод уже в достаточной степени сформирован, а плацента надежно защищает его от проникновения различных веществ. Этот период считается самым спокойным. И в арсенале врача появляются уже не только народные средства, он может посоветовать и безопасные капли от насморка при беременности. Правда, медикаментозные средства назначают в минимальных дозировках, иногда даже детские, поэтому они могут быть не слишком эффективны. Зато промывания и ингаляции по-прежнему остаются действенными, да и увлажнение слизистой не будет лишним.
Насморк при беременности в 3 триместре по-прежнему остается серьезной причиной и требует обращения к врачу. Ни в коем случае нельзя самостоятельно начинать лечение, даже если вам кажется, будто вы знаете причину и безопасные препараты. Организм все время перестраивается, и то, что подходило несколько месяцев назад, может быть воспринято собственным телом резко негативно. Впрочем, промывания носа соляным раствором не противопоказаны и на этом сроке.
Благодаря им вы сможете более или менее спокойно дотерпеть до приема у специалиста, где вам подберут лекарства.
Осмотры, обследования и анализы в 3 триместре беременности
В третьем триместре посещать врача нужно будет еще чаще, раз в 7-10 дней, придется сдать еще несколько анализов крови и как минимум 1 раз сделать КТГ.
2. Анализы крови
В 3-м триместре вам нужно будет повторить все анализы, которые вы сдавали в 1-м. Свежие результаты нужны для заполнения вашей обменной карты – основного документа будущей мамы, содержащего всю историю вашей беременности.
- Общий анализ крови – 1 раз в 7-10 дней;
- биохимический анализ крови;
- анализ на уровень сахара в крови;
- анализ на TORCH-Инфекции;
- анализ на ВИЧ, гепатиты и сифилис;
- анализ на группу крови и резус-фактор. В 30 недель проводится повторно;
3. Ультразвуковое исследование
На сроке 30-34 недели проводится третье скрининговое УЗИ для того, чтобы определить соответствие размера плода сроку беременности и определить положение малыша в матке, исключить обвитие пуповиной. Также при УЗИ в 3-м триместре оценивают уровень околоплодных вод и степень зрелости плаценты.
4. УЗИ-допплерометрия
Допплерометрия (доплерография) является разновидностью УЗИ. Эту процедуру назначают для исследования кровотока малыша, чтобы понять, достаточно ли кислорода и питательных веществ он получает от вас с кровью.
5. Кардиотокограмма (КТГ)
Проводится минимум 1 раз для диагностики работы сердца ребенка, распознания его движений. Некоторые врачи направляют женщин на эту процедуру каждые 7-10 дней после 32-й недели независимо от того как протекает беременность.
6. Гинекологическое исследование.
На приеме акушер-гинеколог возьмет мазок на флору для выявления возможных патологий микрофлоры влагалища перед родами.
Дополнительно в 3-м триместре
Вам могут назначить УЗИ для определения предлежания плода, положения его частей тела и пуповины, состояния плаценты. Перед родами акушер-гинеколог может направить вас на дополнительные осмотры к офтальмологу, кардиологу и другим специалистам.
При использовании любых материалов с сайта nutriclub.ru ссылка на сайт обязательна.
Nutriclub, 2020
Другие статьи по теме:
- Головная боль при беременности
- Головная боль и тошнота
- Головная боль в затылке
- Головная боль у женщин
- Головная боль при гипертонической болезни
- Головная боль напряжения (ГБН)
- Головная боль как симптом атеросклероза
- Головная боль как симптом менингита
- Стреляющая боль в голове с правой стороны
- Головная боль за ушами
*Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! Клинический Институт Мозга не несёт ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте neuro-ural.ru.
Профилактика ОРВИ при беременности

1. Ограничение контактов. Если есть возможность, беременной следует избегать мест массового скопления людей и общения с заболевшими.
2. Промывание носа. По возвращении домой необходимо промывать нос солевым раствором. Это помогает смыть вирусы и бактерии до того, как они проникли в слизистую и начали размножаться.
3. Полоскание горла. В конце дня можно прополоскать горло слабым солевым раствором, чтобы очистить его от слизи и микроорганизмов.
4. Мытье рук с мылом. Частое мытье рук позволяет избежать занесения на слизистые вирусов и бактерий.
5. Изолирование больного. Если кто-то из членов семьи заболел, то его желательно поместить в отдельную комнату. Выходя из нее, больной должен надевать маску.
Укрепление иммунитета. У беременных оно сводится к ежедневным прогулкам и полноценному питанию, включающему овощи, фрукты, мясо и молочные продукты.
Лечение насморка при беременности

Беременность — особое состояние в жизни женщины, и многие рядовые события приобретают в это время иные масштабы. Особенно это касается заболеваний.
Насморк во время беременности в большинстве случаев имеет те же причины, что и у любого взрослого или маленького человека. Однако существует специфический термин «ринит беременных», под которым подразумевается ответ организма на происходящие в нем гормональные изменения. Этот вид заболевания лечить достаточно трудно, но в большинстве случаев он проходит без последствий сам по себе либо еще до родов, либо в скором времени после них. Следует отметить, что от ринита страдает примерно каждая третья будущая мать, то есть ничем из ряда вон выходящим эта проблема не является.
К другим причинам можно отнести:
- аллергию;
- вирусные или бактериальные инфекции;
- неблагоприятный микроклимат в помещении;
- переохлаждение;
- травмы слизистой оболочки носа;
- снижение иммунитета в силу перенесенных ранее заболеваний;
- попадание в нос инородного тела;
- агрессивные запахи.
Лечение миомы
Основной целью консервативного (медикаментозного) лечения миомы является торможение роста опухоли. Выбор тактики лечения врач производит в соответствии с причиной возникновения данного заболевания и его индивидуальных свойств.
Одним из доводов, доказывающих необходимость регулярных исследований крови во время беременности при миоме, является ускорение роста и развития миомы вследствие железодефицитной анемии, которая часто сопутствует беременности.
Лечебно-профилактическим средством, предупреждающим развитие анемии у женщин, при таких одновременных состояниях, как беременность и миома, является прием препаратов железа, соблюдение белковой диеты и употребление витаминов группы В, аскорбиновой и фолиевой кислот.
Важную роль играют витамины А и Е, которые способствуют регуляции нейроэндокринной системы в целом и снижению чувствительности органов половой системы к эстрогенам.
У женщин, страдающих миомой, часто нарушается жировой (липидный) обмен, что приводит к увеличению массы тела. В данном случае им рекомендуется скорректировать рацион питания: ограничить употребление углеводов, вместо животных жиров предпочтение отдавать растительным, пить фруктовые и овощные соки.
После рождения ребенка для лечения миомы назначается прием гормональных препаратов: лекарственных средств с прогестероном, который способствует снижению способности клеток к делению, благодаря чему приостанавливается дальнейший рост опухоли.
При отсутствии эффективности консервативной терапии лечение миомы проводится хирургическими методами.
Для записи на консультацию к гинекологу в «Центр ЭКО» в Волгограде позвоните нам по номеру +7 (8442) 59-15-68, мы на связи круглосуточно
Болезненные ощущения

Что вы не должны оставлять без внимания, так это боли в третьем триместре беременности:
- Боли внизу живота – это нехороший сигнал, особенно в третьем триместре беременности. Ваша матка может прийти в тонус, а в третьем триместре беременности раньше 38 недели этого не должно быть. Боли, которые только усиливаются при чувстве окаменелости низа живота, могут быть чреваты преждевременными родами;
- Боли в спине, особенно в районе крестцовых костей – явление распространенное. Вам нужно следить за осанкой, можно носить бандаж, поддерживающий живот и снимающий нагрузку на позвоночник, носить удобную обувь, обязательно на низком ходу. Можно также делать специальную гимнастику, которую вам покажут на курсах для беременных;
- Болезненные ощущения могут возникать и в ногах, особенно после долгой прогулки. Объяснение простое – ваш вес быстро растет, да и центр тяжести сильно изменился, так что нужно просто больше отдыхать и носить удобную обувь;
- Головные боли в 3 триместре – явление не редкое. Прежде всего, это реакция на повышение артериального давления, могут быть мигрени от нарушения сна или переживаний перед предстоящими родами. Подробно об этом вы можете прочитать в статье Головная боль при беременности>>>.
Если боль терпима, старайтесь не употреблять таблеток, можно прилечь и положить на лоб лист капусты, использовать аромамасла, хорошо проветрить помещение или прогуляться на свежем воздухе. Среди таблеток, которые можно вам в вашем положении лидирует парацетамол, он – наиболее безопасен для вас и вашего малыша.
Противопоказания и риски при выполнении упражнений беременными
Перед началом тренировок для беременных обязательны консультация с врачом и диагностика. Есть состояния, при которых движения нужно свести к минимуму. В некоторых случаях женщину даже «кладут на сохранение», она находится в отделении под постоянным наблюдением врачей. Самые распространенные противопоказания для занятий физкультурой:
- угроза прерывания беременности;
- выкидыши в анамнезе;
- предлежание плаценты;
- тяжелый гестоз беременной;
- высокое АД, тахикардия;
- аномалии шейки матки.
Полный список противопоказаний знает врач. После обследования беременной он составляет рекомендации по питанию, режиму дня, говорит, можно ли делать гимнастику при беременности. Непосредственно комплекс упражнений для беременных составляет инструктор по ЛФК с учетом заключения врача.
Обследования в первом триместре беременности
Врачи женской консультации рекомендуют будущим мамочкам первый раз посетить гинеколога и встать на учет в
женской консультации в срок до 12 недели их беременности. На первой консультации специалист заводит
«Индивидуальную карту беременной и родильницы» (форма №111/у) по которой будущая мама будет наблюдаться в
женской консультации, а затем оформляет и выдает каждой пациентке обменную карту (форма 113/у – с которой
она пойдет в выбранный родильный дом) и список лабораторных обследований, которые она должна пройти в
обязательном порядке. Для тех будущих мам, которые начнут наблюдаться в женской консультации до 12 недель
беременности, положено единовременное пособие от государства (см. сайт Фонда Социального Страхования РФ,
виды и размеры пособий). Пожалуйста, учитывайте, что акушерский срок беременности рассчитывается не со дня
зачатия, а с первого дня последней менструации.
Важно помнить, что для полного оформления обменной карты нужно будет пройти ряд специалистов. Поэтому не
следует затягивать с визитом и уже после планового посещения гинеколога следует отправиться на обследование
к терапевту, хирургу, эндокринологу, отоларингологу, стоматологу и окулисту (нужных специалистов выберет
лечащий врач на основании оценки медицинской истории беременной женщины)
К прохождению данных специалистов
нужно отнестись со всей серьезностью, ведь именно от их заключения во многом зависит план ведение конкретной
беременности.
Кроме этого, в первом триместре беременности каждая женщина должна сдать ряд анализов, среди которых:
привычный всем общий анализ крови;
важное определение группы и резус-фактора, если у мамы окажется отрицательный резус-фактор, нужно будет
проверить резус-фактор будущего отца;
биохимический анализ крови;
определение свертываемости крови;
исследование на наличие антител к TORCH-инфекциям, в частности, краснухе, токсоплазме, цитомегаловирусу,
герпетической инфекции;
анализы на сифилис, гепатиты В и С, ВИЧ;
общий анализ мочи и тест на сахар;
анализ кала на яйца глистов;
мазок из носа;
мазок на влагалищную флору;
ЭКГ.
Список может быть как шире, так и уже, более подробную информацию можно получить у лечащего врача При
постановке на учет врач проводит общий и гинекологический осмотр беременной женщины с занесением полученных
данных в ее обменную карту.
Ошибочно полагать, что какие-то из перечисленных выше анализов являются необязательными или их можно
избежать. Только полное исполнение рекомендаций врача по объему обследования, позволит оценить состояние
здоровья будущей матери, ведь ей предстоит достаточно напряженный период, который также закладывает и основу
здоровья ребенка в будущем.
Если во время беременности женщина отказывается сдавать кровь на ВИЧ, тогда данный анализ проведут малышу
сразу после рождения
Очень важно оценить статус по ВИЧ инфекции как можно раньше до родов. К сожалению,
многие женщины не знают о своем статусе по ВИЧ инфекции, а ведь в случае правильного выполнения профилактики
передачи от матери к ребенку, риск рождения малыша с ВИЧ инфекцией практически равен нулю
А как обстоят дела с другими анализами из обязательного списка? Своевременно сделанные исследования на
TORCH-инфекции помогут вовремя диагностировать заболевание. Общий и биохимический анализ крови даст
возможность оценить состояние здоровья женщины, исключить анемию беременности и вести контроль уровня
форменных элементов крови. Анализ мочи необходим для оценки функции почек.
Обычно врач-гинеколог в женской консультации приглашает на прием беременных женщин в первом триместре с
частотой 1 раз в 4 недели.
Первый триместр беременности подходит к концу? Самое время для ультразвукового исследования. УЗИ на 11-13
неделе позволяет:
- определить точные сроки гестации;
- дать заключение о количестве плодов в матке;
- диагностировать возможные проблемы формирования нервной трубкой плода, дефекты конечностей и брюшной
стенки.
Кроме того, в первый скрининг входит определение особых, связанных с беременностью белков (РАРР-А и βХГЧ) с
помощью анализа крови. На основание результатов УЗИ и анализа крови на эти белки, врач принимает решение о
наличие или отсутствие риска врожденных аномалий развития у плода и может направить беременную на
консультацию к врачу-генетику.
Чувствительные периоды эмбриогенеза
Авторы обращают внимание на понятие «тератогенный терминационный период» (ТТП), в течение которого повреждающий фактор способен вызвать порок эмбрионального развития . Соответственно, выделяют критические периоды эмбриогенеза, в течение которых внешний повреждающий фактор, воздействующий на плод, будет иметь наибольшее влияние.. То, что эмбрион реагирует на препарат, даже если он не проходит через плаценту, подтверждается функциональными сдвигами в организме беременной женщины
Тератогенное воздействие на плод возможно уже на 18–60 сутки внутриутробного развития. Этот период очень важен для эмбриона, так как происходит развитие тканей и органов из однородных клеток зародыша, а также пролиферация эпителия кожи, слизистых дыхательных путей и желудочно-кишечного тракта. Длительное воздействие тератогенных веществ способно затормозить рост органов эмбриона, что вызывает их функциональную незрелость .
То, что эмбрион реагирует на препарат, даже если он не проходит через плаценту, подтверждается функциональными сдвигами в организме беременной женщины . Тератогенное воздействие на плод возможно уже на 18–60 сутки внутриутробного развития. Этот период очень важен для эмбриона, так как происходит развитие тканей и органов из однородных клеток зародыша, а также пролиферация эпителия кожи, слизистых дыхательных путей и желудочно-кишечного тракта. Длительное воздействие тератогенных веществ способно затормозить рост органов эмбриона, что вызывает их функциональную незрелость .
Наиболее чувствительным периодом эмбриогенеза относительно тератогенного воздействия являются первые 3 недели эмбрионального развития плода. В это время применение лекарственных средств может привести к прерыванию беременности или гибели плода. Независимо от высокой регенерационной способности тканей эмбриона, приём определённых ЛП может привести к:
- рождению ребёнка с тяжёлыми или множественными пороками развития внутренних органов;
- проблемам физического развития в дальнейшем.
Самыми опасными для первых трёх недель эмбрионального развития являются антибиотики, сульфаниламиды, салицилаты и другие активные лекарственные средства. Согласно данным экспериментов на лабораторных беременных животных, препараты сульфаниламидов, например, вызывают развитие стойкой желтухи плода и будущего ребёнка по причине вытеснения билирубина из комплекса с альбуминами плазмы крови.
Авторы обращают внимание на приём биологически активных добавок (БАД) беременными женщинами. Они призывают воздержаться от использования БАД во время вынашивания плода, так как им не удалось найти в научной литературе достоверной информации о применении БАД во время беременности и влиянии этих средств на организм женщины и эмбриона.
Когда необходимо обратиться за медицинской помощью

- Температура выше 38,5 и не сбивается препаратами парацетамола;
- Выделения из половых путей – кровянистые выделения могут говорить о развитии проблем с плацентой (фетоплацентарной недостаточности);
- Изменение активности плода – отсутствие шевелений плода больше 6-8 часов после 20-й недели или необычная активность;
- Повышение тонуса матки, боль в животе и пояснице;
- Появление отеков, повышение давления – признаки гестоза (позднего токсикоза беременных);
- Отмечается ухудшение состояния – появилась боль в ухе, пазухах возле носа, налет или гнойные пробки в горле, сильный кашель;
- Слабость, одышка, ускоренное сердцебиение, предобморочное состояние;
- Учащенное болезненное мочеиспускание – может указывать, что инфекция вызвала цистит (воспаление мочевого пузыря).
Беременность при миоме
Проблемы с зачатием, которые связаны с наличием миомы, могут объясняться различными факторами: непроходимостью маточных труб вследствие сдавливания, нарушением овуляторного процесса. Сама по себе миома не является причиной бесплодия, однако известно, что при устранении установленных причин, препятствующих наступлению беременности, удаление миоматозных узлов в несколько раз повышает шансы на наступление зачатия. Это касается узлов, с размером, соответствующим 12 и меньше недель беременности.
При больших размерах миомы с деформацией полости матки, сохранение способности к рождению ребенка после проведения операции по удалению узлов практически невозможно, к тому же данное оперативное вмешательство может привести к развитию кровотечения, что грозит удалением матки.
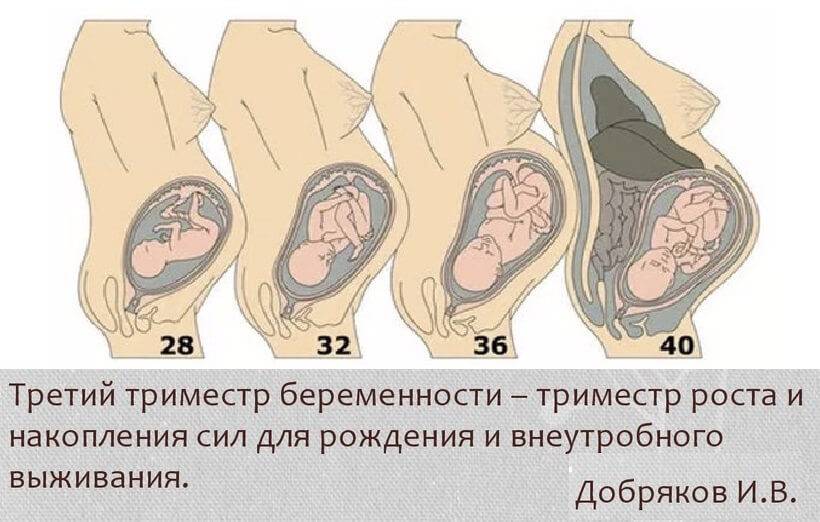
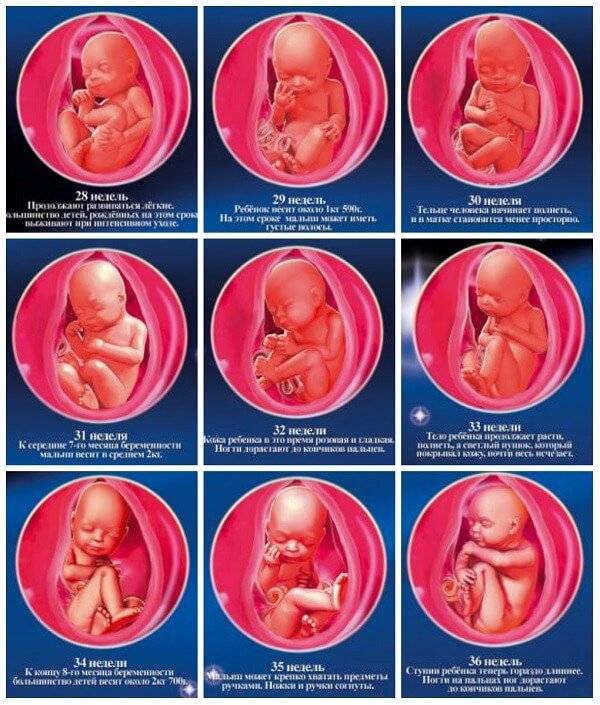
Ведение беременности в третьем триместре
С этой поры начинается более пристальное наблюдение за вашим здоровьем.
В период с 27-й до 30-й недели вам могут выдать первое направление на КТГ — кардиотокографию плода. Эта процедура — единственная, которая ничего не скажет о состоянии будущей мамы. Ее цель — оценить двигательную активность малыша и показать характер его сердечной деятельности. По результатам КТГ можно предположить наличие/отсутствие гипоксии (кислородного голодания).
С 30-й недели врач захочет встречаться с вами чаще — один раз в две недели.
30-ю неделю иногда называют «декретной»: вы получаете обменную карту и больничный лист для оформления декретного отпуска. Это начало нового этапа в вашей с малышом жизни. Вы переходите на более спокойный ритм и вовсю готовитесь к родам.
Для оформления обменной карты в 30 недель вы пройдете повторные лабораторные исследования крови: сдадите третий клинический и биохимический анализы, анализ на гепатит В и С, ВИЧ и реакцию Вассермана, вновь посетите терапевта и стоматолога. В третий раз за беременность будет проведен анализ на микрофлору и урогенитальные инфекции.
На сроке 30 – 34 недели вам назначат УЗИ. Врач смотрит на объем околоплодных вод, определяет предлежание плода, наблюдает за состоянием плаценты. Также вы пройдете первую допплерометрию — процедуру, которая позволяет оценить состояние кровообращения в плаценте и сосудах плода.
С 36-й недели частота посещений ведущего вашу беременность врача возрастает, и они становятся еженедельными.
В 36 – 37 недель у вас опять возьмут мазок на микрофлору и урогенитальные инфекции, вы сдадите кровь на глюкозу, свертываемость и резус-конфликт и пройдете еще одну ЭКГ.
К сроку 36 недель вы, скорее всего, уже определились с выбором роддома. Если у вас есть такая возможность, вы можете заключить контракт на роды в платном медицинском учреждении, включающий в себя наблюдение за беременностью в оставшиеся недели.
В случае планового кесарева сечения врач может назначить дату госпитализации.
Начиная с 38-й недели по состоянию шейки матки врач определяет вашу готовность к родам, а с 40-й недели по результатам этих наблюдений может назначить дополнительную допплерометрию, УЗИ и КТГ.
Малыш еще не скоро появится на свет, но уже нуждается в том, чтобы вы были внимательны к его здоровью и благополучию. Визиты к врачу, анализы, скрининги и переживания по поводу их результатов — все это требует времени, физических и эмоциональных сил. Но вы точно не пожалеете об этом, когда роды будут позади и вы увидите своего кроху — здорового и счастливого!
Список использованной литературы
- Андреева Е. В. Беременность и роды. Большая книга родителей. Москва: Издательство «АСТ», 2009. — 292 с.
- Белопольский Ю. А. Большая мамина книга: от зачатия до года. Москва: Издательство «Эксмо», 2013. — 752 с.
- Сосорева Е. П. 1001 вопрос будущей мамы. Большая книга ответов на все вопросы. Москва: Издательство «АСТ», 2010. — 640 с.
Какие упражнения не показаны при беременности
Чтобы не спровоцировать сокращения матки и мышц живота, не стоит делать некоторые упражнения. Они могут вызвать отслоение плаценты, преждевременные роды, подъем артериального давления, ухудшение доставки к плоду кислорода и питательных веществ с кровью. Перечислим, какие упражнения нельзя делать беременным:
- «Качать пресс» в любом виде.
- Подтягиваться.
- Поднимать тяжести, разрешены гантели весом 1 кг.
- Садиться на шпагат, делать растяжки для беременных. Связки могут травмироваться, а женщина получит микроразрывы и боль.
- Выполнять упражнения в быстром темпе, с задержками дыхания.
- Прыгать, бегать. Любые сотрясения тела не рекомендованы.
- Использовать положение «лежа на животе» как исходное. На поздних сроках стоит избегать положения «лежа на спине», так как при этом сдавливается большая полая вена.
Этот список может быть расширен в индивидуальном порядке. Некоторые упражнения модифицируют, чтобы облегчить их выполнение. Например, классические отжимания от пола находятся под запретом, тогда как отжиматься в положении на коленях с упором на пол, или стоя с упором на стену, стол — можно.
Второй триместр беременности и необходимые анализы и исследования
С 14 по 28 неделю беременности женщина пребывает во втором триместре. В это время врач назначает ей
обследования, которые помогают оценить состояние будущего ребенка, определить наличие отклонений в развитии.
На 16-18 неделе специалисты могут порекомендовать (особенно беременным старше 35 лет, женщинам с
неблагоприятным акушерским анамнезом и т.п.) пройти тест с исследованием уровней альфа-фетопротеина (АФП),
хорионического гонадотропина (ХГ) и неконъюгированного эстриола (НЭ), которые являются маркерами хромосомных
аномалий. Повышенные концентрации этих веществ могут указывать на риск наличия генетических отклоненийй у
ребенка. В случае если эти показатели повышены, после проведения УЗИ женщина будет направлена на
медико-генетическое консультирование.
После 18 недели гестации (беременности) женщине необходимо пройти второе плановое ультразвуковое
исследование. Эта процедура дает возможность:
- с уверенностью определить пол будущего крохи;
- оценить развитие органов и систем ребенка и диагностировать аномалии внутриутробного развития плода;
- оценить качество околоплодных вод и измерить их количество;
- выявить предлежание плаценты.
Помимо всего, женщине необходимо каждые две-три недели посещать врача с консультативным визитом, и каждый раз
сдавать анализ крови и мочи. Это следует делать для своевременной диагностики развития анемии или нарушения
работы почек. На каждом визите врач будет оценивать ваш вес, объем живота, высоту стояния дна матки и ряд
других важных показателей. Кроме того, для исключения диабета беременных во втором триместре может быть
выполнен тест на толерантность к глюкозе.
Анализы и обследования
В третьем триместре беременная посещает гинеколога 2 раза в месяц. На осмотре проводятся все необходимые замеры (окружности живота, высоты стояния дна матки), проверяется прибавка в весе и измеряется артериальное давление, а также выслушивается сердцебиение плода. Также гинеколог может провести влагалищное исследование. Анализы, которые сдаёт беременная, помогают врачу определить, нормально ли протекает беременность или есть патологии. К каждому приёму нужно сдавать общий анализ мочи и иногда – общий анализ крови. На 30 неделе гинеколог назначает кардиотокографию, чтобы оценить состояние плода. Также для этого можно провести доплерометрию, которая покажет качество кровотока в системе «мать-плод». На 30-34 неделе проводится третье УЗИ, на котором будет видно, как развивается малыш, в каком состоянии находится плацента и сколько вод в плодном пузыре.
Симптомы
Признаки гестоза
Симптоматика гестоза определяется триадой признаков:
- повышение кровяного давления (преимущественно диастолического),
- протеинурия (появление белка в моче),
- возникновение отеков голени, рук, передней брюшной стенки и лица (водянка).
Доклиническая картина характеризуется патологической прибавкой веса (более 300гр в неделю) и изменениями в свертывающей системе крови (снижением тромбоцитов, повышением гематокрита).
Тяжелыми проявлениями гестоза являются преэклампсия и эклампсия. При преэклампсии вследствие нарушения микроциркуляции в головном мозге появляются следующие симптомы: боль в голове и головокружение, шум в ушах и мельтешение «мушек» перед глазами, боли в правом подреберье, заложенность носа, тошнота и рвота, сонливость или бессонница. При отсутствии лечения преэклампсия очень быстро переходит в стадию эклампсии, которая характеризуется развитием судорог и потерей сознания.
Признаки фетоплацентарной недостаточности
Фетоплацентарная недостаточность может быть острой, например, на фоне отслойки плаценты, и хронической.
Хроническая фетоплацентарная недостаточность не имеет ярко выраженных клинических проявлений, женщина может лишь отмечать урежение шевелений плода. Диагноз подтверждается данными УЗИ с допплерографией, кардиотокографии (КТГ), плацентографии, которые отображают степень нарушения маточно-плацентарного кровотока. ФПН ведет к развитию внутриутробной гипоксии плода.
Признаки отслойки плаценты
Преждевременная отслойка плаценты определяется как весьма грозное осложнение беременности, когда отслоение детского места произошло либо в период беременности, либо в первом или втором периоде родов (в норме плацента отделяется в третьем периоде).
Проявляется данное состояние развитием наружного (реже) и внутреннего кровотечения, геморрагическим шоком, острой внутриутробной гипоксией, болевым синдромом и гипертонусом матки.
Отслойка плаценты может быть краевой (более благоприятный прогноз) и центральной, когда плацента крепится к маточной стенке лишь по окружности, по краям. Также в зависимости от площади отслоившегося участка отслойка детского места может быть легкой (менее ?), умеренной (1/3 и более) и тяжелой (1/2 и больше).
Особенности течения ковида-19 во время беременности
Быстрое развитие критического состояния10.
Стабильное и легкое течение болезни — это не повод терять бдительность. Ситуация может ухудшиться молниеносно и привести к очень серьезным последствиям.
Более частая госпитализация
Среднетяжелое течение инфекции — показание для госпитализации беременной женщины, в отличие от остальной части населения.
Особая необходимость в эндотрахеальной интубации11, 12.
Пневмония — далеко не редкий спутник ковида во время беременности.
Повышенная смертность относительно небеременных пациентов8.
Процент летального исхода от инфекции SARS-CoV-2 среди беременных составляет до 25%11.
Кто переносит болезнь тяжелее?
Помимо того, что беременность сама по себе является отягчающим фактором, дополнительную настороженность вызывает ряд хронических заболеваний:
бронхиальная астма;
сахарный диабет;
заболевания сердечно-сосудистой системы;
артериальная гипертензия;
онкологические заболевания;
ожирение;
хроническая болезнь почек;
заболевания печени7.
Эти женщины, если заболели ковидом-19 во время беременности, должны быть под тщательным присмотром не только акушера-гинеколога, но и смежного специалиста.
Даже если у вас нет никаких хронических заболеваний, наблюдаться у врача очень важно в течение всей беременности. Как это будет, рассказывает в видеоуроке акушер-гинеколог Анна Ильина
В чем заключается «правильное питание» беременных?
Будущей маме следует усвоить нескольких важных правил для того, чтобы поддерживать грамотный рацион питания.
Не голодать и не переедать
А как определить «золотое количество» потребляемой пищи? Следить за набранными килограммами.
Чтобы верно рассчитать допустимую прибавку, на первом визите в женской консультации измеряют рост, вес и рассчитывают индекс массы тела (ИМТ).
Формула расчета ИМТ: масса тела в кг / рост в м²
Таблица. Допустимая прибавка веса во время беременности
| ИМТ | Соответствие между весом и ростом | Допустимая прибавка веса за беременность | Рекомендуемая прибавка веса в первом триместре | Рекомендуемая прибавка веса во втором и третьем триместрах |
|---|---|---|---|---|
| ИМТ <18,5 | Соответствие между весом и ростом Дефицит массы тела | Допустимая прибавка веса за беременность 12,5-18,0 кг | Рекомендуемая прибавка веса в первом триместре 0,5-2,0 кг | Рекомендуемая прибавка веса во втором и третьем триместрах 0,5 кг в неделю |
| ИМТ 18,5-25 | Соответствие между весом и ростом Нормальный вес | Допустимая прибавка веса за беременность 11,5-16,0 кг | Рекомендуемая прибавка веса в первом триместре 0,5-2,0 кг | Рекомендуемая прибавка веса во втором и третьем триместрах 0,5 кг в неделю |
| ИМТ 25-30 | Соответствие между весом и ростом Избыточный вес | Допустимая прибавка веса за беременность 7,0-11,5 кг | Рекомендуемая прибавка веса в первом триместре 0,5-2,0 кг | Рекомендуемая прибавка веса во втором и третьем триместрах 0,25 кг в неделю |
| ИМТ ≥30 | Соответствие между весом и ростом Ожирение | Допустимая прибавка веса за беременность 5,0-9,0 кг | Рекомендуемая прибавка веса в первом триместре 0,5-2,0 кг | Рекомендуемая прибавка веса во втором и третьем триместрах 0,25 кг в неделю |
Важно! У беременных с ожирением повышен риск развития преэклампсии, фетальной макросомии, гестационного диабета и гипертензии
Поэтому так важно уделять особое внимание нормализации массы тела на этапе прегравидарной подготовки
Кушайте часто небольшими порциями
Это поможет избежать возникновения тошноты, изжоги, чувства горечи во рту. Растущая матка и гормональные изменения во время беременности приводят к возникновению неприятных симптомов даже у тех женщин, которые никогда не имели проблем с работой желудочно-кишечного тракта. Соблюдение режима питания — залог комфортного состояния будущей мамы.
Разнообразьте рацион
Из чего состоит ежедневное меню беременной? Разнообразные фрукты и овощи, молочные и зерновые продукты, а также достаточное количество животного (мясо, рыба, птица, яйца, творог) и/или растительного белка (бобовые, тофу, чечевица, орехи).

Следите за качеством готовых блюд
Используйте свежие продукты; мясо и рыбу подвергайте достаточной термической обработке; выбирайте молочные изделия, которые прошли пастеризацию.
Откажитесь от алкоголя
Не существует безопасных доз, разрешенных напитков и приемлемых для употребления алкоголя сроков беременности.

Вне зависимости от степени разнообразия употребляемой пищи женщина, вынашивая малыша, нуждается в дополнительной витаминной поддержке. В отсутствие противопоказаний каждой беременной рекомендован приём фолиевой кислоты, йода и витамина D.
Помимо этого особое внимание заслуживает диагностика железодефицита. Анемия и латентное железодефицитное состояние широко распространены среди беременных
И в этих ситуациях одними продуктами питания «не отделаться». Лечащий доктор подберет корректную дозировку препаратов железа в зависимости от степени выраженности дефицита.
Обратите внимание! Эксперты ВОЗ считают, что, начиная со второго триместра, все беременные женщины должны дополнительно получать не менее 60 мг железа в сутки, а при наличии анемии его потребление должно увеличиться вдвое

ПИТАНИЕ БЕРЕМЕННОЙ
Что можно.
В третьем триместре беременности можно, и даже нужно, употреблять в пищу продукты, богатые:
- -клетчаткой;
- железом;
- различными витаминами;
- минералами.
Ешьте больше овощей и фруктов, употребляйте запеченную, тушеную и вареную пищу. Отдавайте предпочтение нежирным сортам рыбы и мяса.
Калорийность своего питания рекомендуется увеличить до 3200-3500 калорий, но стоит учитывать, что каллораж рассчитывается в отдельном порядке для каждой женщины.
Что нельзя.
- жирное;
- жареное;
- газировки;
- колбасы;
- консервы;
- сладости;
- мучные изделия;
- полуфабрикаты;
- соленья;
- острые продукты;
- копченое;
- соленое;
Сколько пить жидкости.
Рекомендуется пить в пределах двух литров воды ежедневно. Количество необходимой жидкости может снижаться, например, при наличии отеков.
Как держать вес под контролем.
Процесс поддержания веса под контролем в 3 триместре беременности ничем не отличается от первых 2 триместров. Чтобы не набрать избыточное количество килограмм, достаточно следить за питанием и вести активный образ жизни.