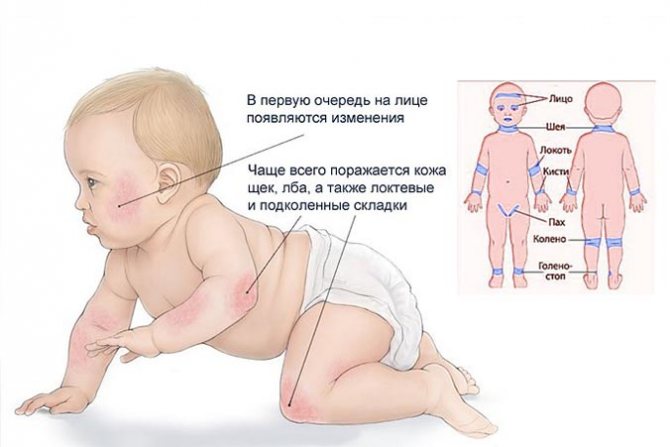
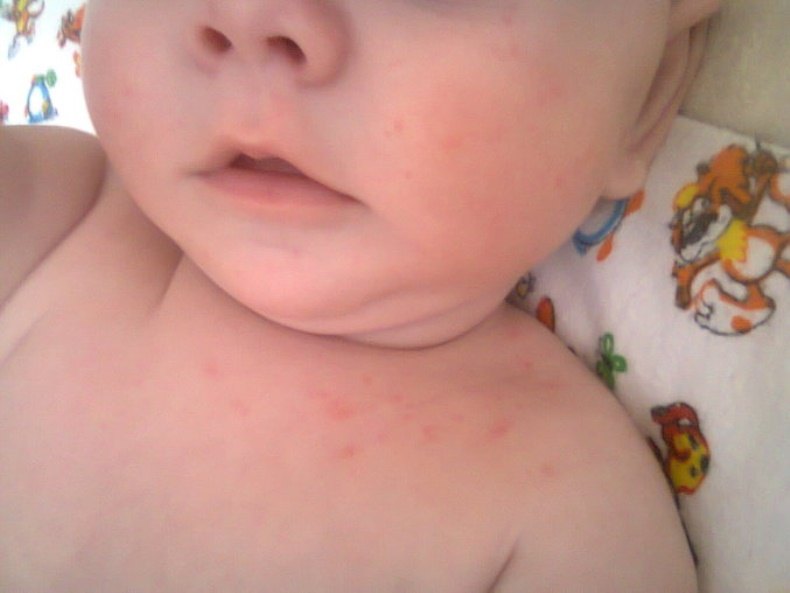
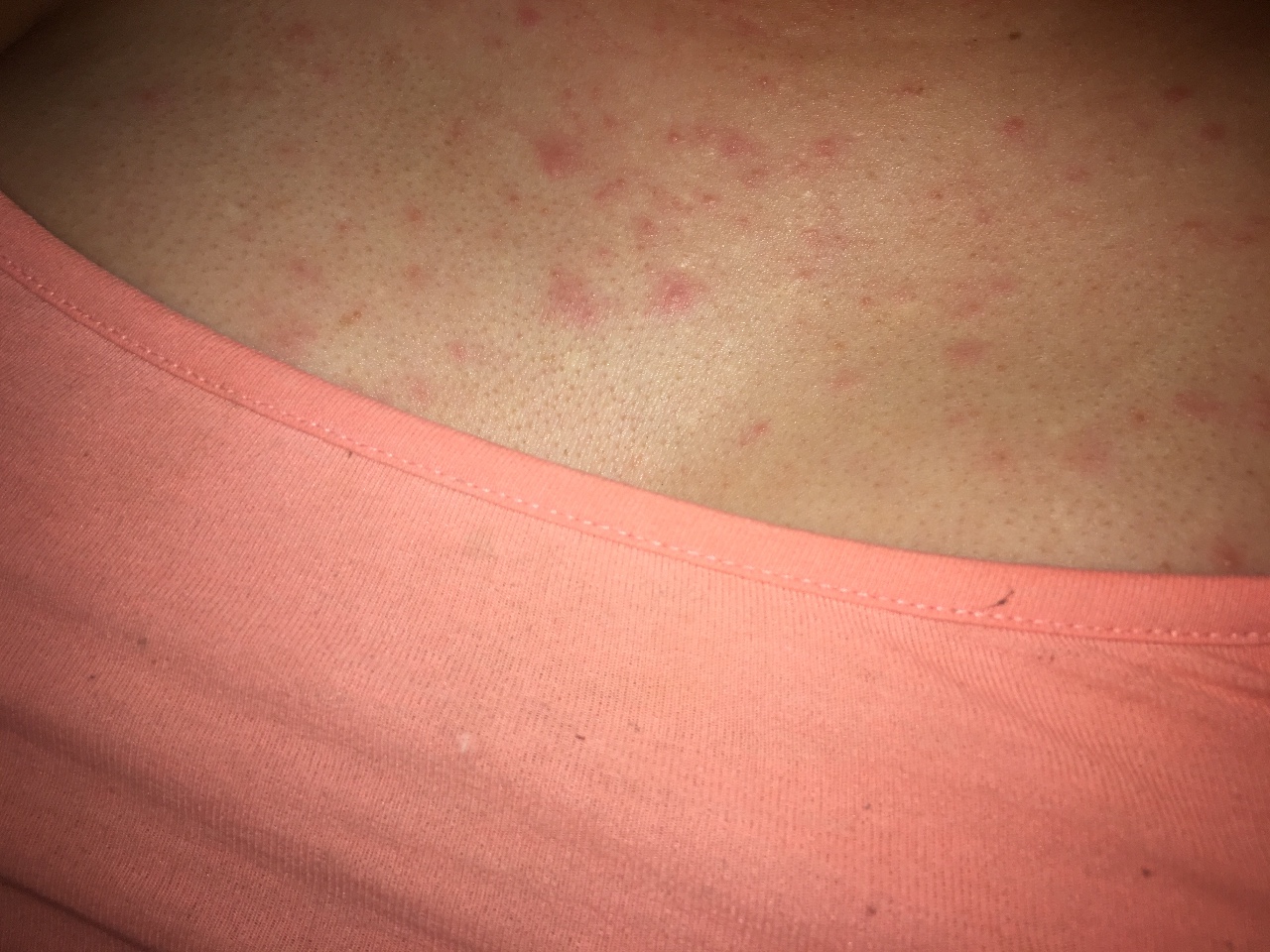
Какие заболевания могут сопровождаться сыпью на животе?
Существуют десятки заболеваний, которые могут вызвать пятна, высыпания, зуд и покраснение кожи на животе.
Наиболее распространенные варианты:
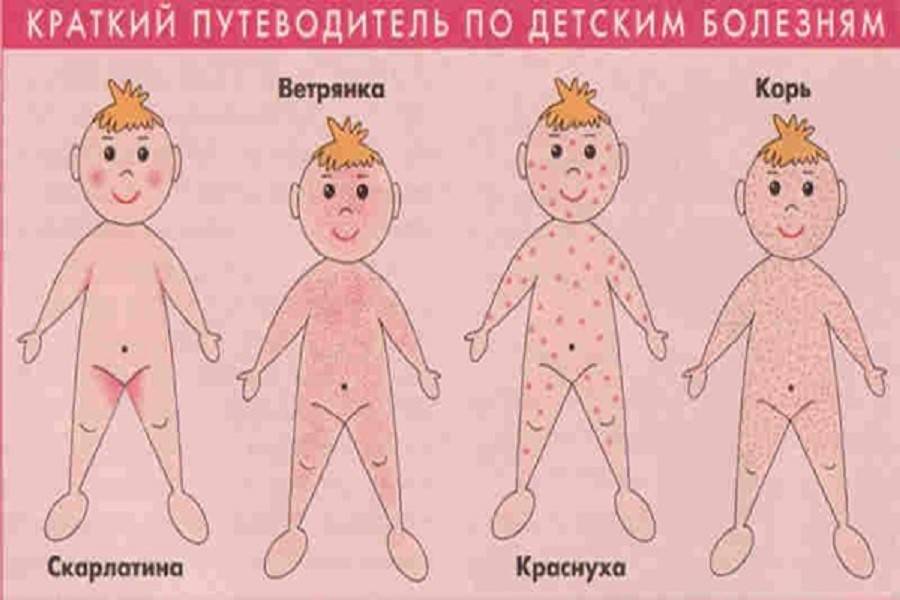
- Ветряная оспа — острое заболевание вирусной природы, сопровождающееся мелкой сыпью на теле, в том числе в районе живота;
- Чесотка — болезнь, вызванная чесоточными клещами (характеризуется появлением небольших везикул преимущественно в зоне пупка);
- Корь — вирусная патология, сопровождающаяся высокой температурой и появлением темных пятен на коже;
- Скарлатина — бактериальное заболевание, для которого, помимо общих симптомов, характерно появление мелкой сыпи внизу живота;
- Болезнь Лайма — патология, передающаяся клещами (самый ранний симптом болезни — красные пятна на месте укуса);
- Дерматит — наиболее распространенная разновидность аллергии.
Если своевременно обнаружить сыпь и классифицировать её характер, можно быстро определить болезнь, назначить адекватную и корректную терапию и предупредить последствия и осложнения патологии. Иногда высыпания на животе требуют немедленного терапевтического воздействия. Наиболее целесообразный и разумный вариант поведения для родителей, которые обнаружили пятна на животе у ребёнка, — обратиться за помощью к профессиональному педиатру. Опытному врачу порой достаточно одного взгляда на сыпь, чтобы понять, с чем он имеет дело.
Виды подгузников для новорожденных
Многие мамы выбирают для малыша именно одноразовые подгузники.
Но это не единственный возможный вариант.
Вот из чего вы можете выбирать:
- Многоразовые подгузники;
- Одноразовые пеленки;
- Многоразовые пеленки;
- Непромокаемые пеленки.
Можно попробовать все: и одноразовые подгузники для сна и прогулок, и многоразовые подгузники для бодрствования (вариант становится актуальным в более старшем возрасте, например с момента, когда малыш начинает активно ползать), и пеленание в виде штанишек в жаркое время года, и одноразовые или непромокаемые пеленки для воздушных ванн новорожденного.
Вам предстоит решить еще один непростой вопрос: на подгузниках какой фирмы-производителя остановить свой выбор? Решение этого вопроса также возможно только через опыт. Чтобы выяснить, в подгузниках какого производителя вашему малышу комфортнее, можно купить на пробу продукцию разных фирм поштучно. Учитывая возраст новорожденного, ломать голову над размером вам не придется: у всех производителей в размерной сетке есть позиция «Новорожденный» (Newborn), такой подгузник рассчитан на вес малыша от 2 до 5 – 6 кг
При осуществлении выбора того или иного производителя обращайте внимание на резиночки и липучки подгузников: они не должны быть жесткими.
Лучший эксперт по подгузникам — ваш малыш
Лучшим экспертом в выборе подгузников остается сам малыш. Он всегда может подсказать, если что-то не так. Ребенок, которому подходят применяемые вами средства гигиены и ухода, не капризничает, спокойно спит и доволен в состоянии бодрствования. Его кожа сухая, без раздражений или полосок от липучек и резинок. Он не пытается стянуть с себя подгузник. Из всего ассортимента современных подгузников вы сможете выбрать по качеству те, которые будут идеально подходить именно вашему малышу.
Нужно ли менять подгузники ночью?
В течение дня рекомендуется менять подгузник каждые 2 – 3 часа и стараться не допускать перерывов в 4 часа и более. Вопрос, менять ли подгузник в ночное время, решается очень просто: если он не наполнен и явно не доставляет дискомфорта ребенку, менять его нет необходимости. Малыш, вероятнее всего, проснется, если подгузник переполнен, и тогда все вопросы будут сняты сами собой
Обратите внимание, что есть специальные ночные подгузники, обладающие большей впитываемостью, они дают возможность малышу быть сухим во сне и крепко спать.
Как поменять подгузник?
Все несложно, предлагаем вам пошаговую инструкцию:
Расстилаем на пеленальном столике две чистые пеленки (одноразовые или комбинацию непромокаемой и хлопчатобумажной поверх);
Кладем малыша на пеленки;
Расстегиваем и разворачиваем использованный подгузник;
Осторожно приподнимаем малыша за ножки одной рукой, обхватив их за голени ближе к голеностопу, другой удаляем использованный подгузник;
Убираем каловые массы влажной салфеткой и промываем кожу малыша проточной водой (помните, что подмывать девочку нужно строго в направлении спереди назад, чтобы не занести инфекцию в половые органы);
Убираем верхнюю пеленку, если загрязнилась, и кладем малыша на столик;
Просушиваем кожу, аккуратно протирая все складочки;
После очищения наносим на кожу в области подгузника крем;
Подкладываем развернутый чистый подгузник под ягодицы малыша, опускаем его ножки, застегиваем подгузник, наклеив застежки-липучки на цветную полосу подгузника. Вы справились!
Виды опрелостей
Чтобы понять, как избавиться от опрелостей, нужно разобраться, с чем мы имеем дело. Воспаления могут появляться на разных частях тела малыша:
Опрелости на попе
Как правило, они вызваны ношением подгузников. Убедитесь, что выбранная марка хорошо впитывает жидкость и не оставляет влагу на коже малыша, создавая «парниковый эффект». Хорошие подгузники надежно запирают воду либо выводят ее наружу через внешнюю поверхность подгузника. Также возможны индивидуальные аллергические реакции — попробуйте сменить марку.
Опрелости на шее
На теле младенца есть множество складочек, в которых может скапливаться пот или оставаться вода после купания. Их много в районе шеи малыша. После гигиенических процедур тщательно протирайте их. Чтобы не повредить кожу, вместо жесткого полотенца можно использовать мягкие пеленки из фланели или тонкого хлопка.
Опрелости под мышками
Часто молодые мамы переживают, что малышу может быть холодно, вследствие чего чрезмерно укутывают ребенка. В результате малыш потеет, а под мышками скапливается пот, возникают опрелости. Дома ребенка достаточно одеть так же, как одеты вы сами, а на улице добавить только один слой — например, флисовую поддеву зимой или тонкое хлопковое одеяльце летом. Убедитесь, что одежда малыша, контактирующая с кожей, сделана из натуральных материалов без добавления синтетики.
Опрелости на ногах
Воспаления кожи на ногах часто являются сигналом об аллергической реакции, но также могут образовываться под воздействием влаги. Соблюдайте температурный режим и не забывайте проводить малышу воздушные ванны. Чтобы защитить мебель от детских сюрпризов, используйте специальные непромокаемые пеленки со впитывающим слоем.
Опрелости в паховой области
Как и опрелости на попе, могут быть вызваны неправильно подобранными подгузниками либо недостаточно частой сменой памперса. Меняйте средства гигиены не реже, чем каждые 4 часа, обязательно омывайте и тщательно просушивайте кожу, прежде чем надеть новый подгузник. Помочь справиться с опрелостями могут детские кремы.
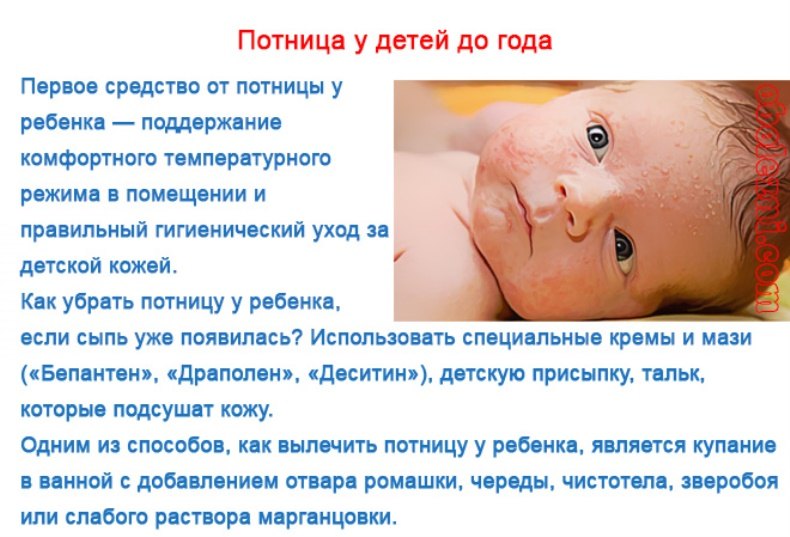
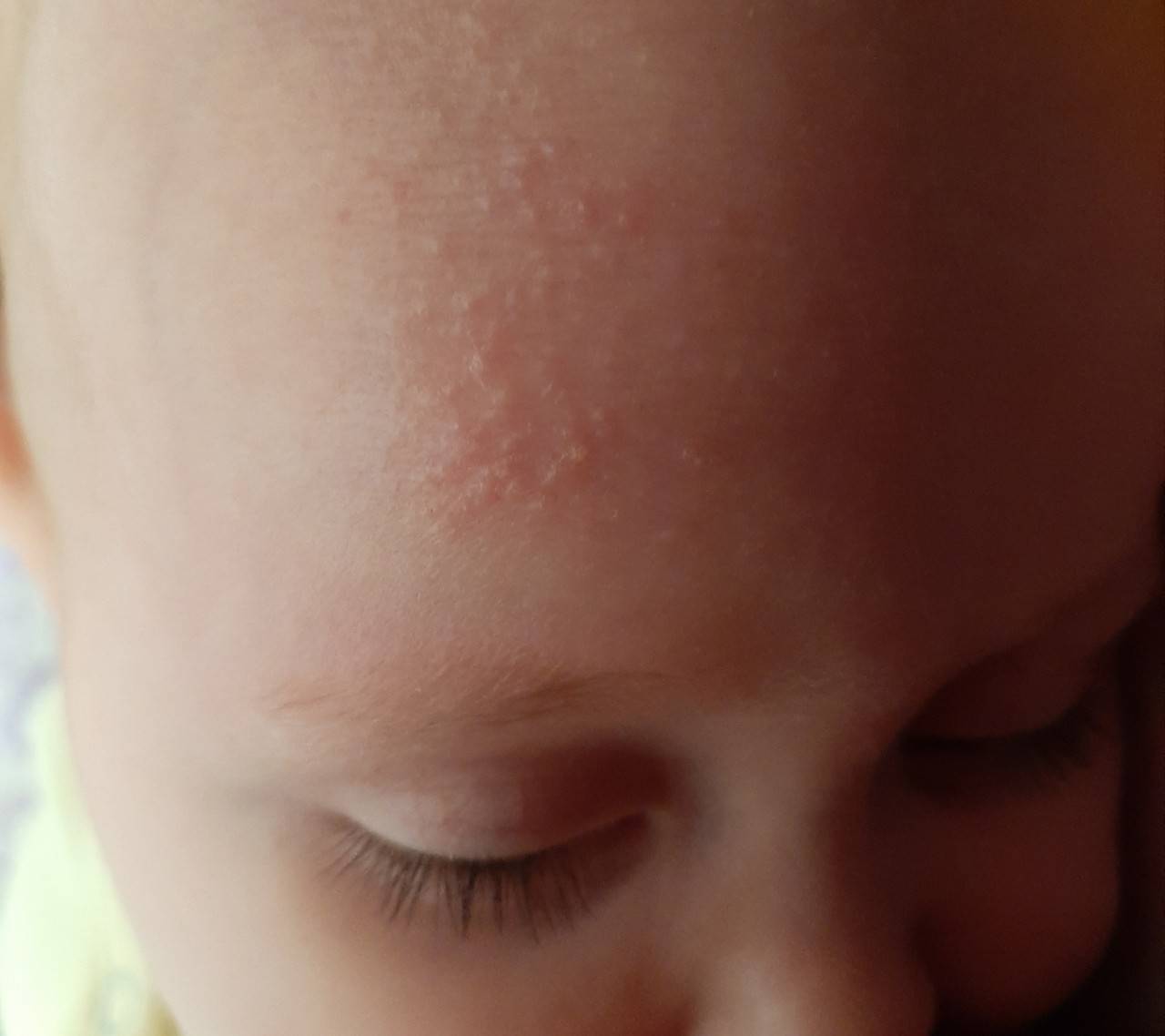
Какие области поражает потница
Место локализации может быть абсолютно любое, однако у новорожденных чаще всего страдают следующие зоны:
- Шея – провоцируется чрезмерно плотным воротником одежды или наличием шейных складок, свойственных младенцам. Кроме этого, когда инфекция распространяется с шеи, она может захватывать также зону лица.
- Голова – сыпь появляется в ситуациях, когда создается повышенная влажность кожного покрова. Ее могут провоцировать тесные шапочки или длинные волосы.
- Пах – страдает чаще всего из-за длительного ношения памперсов, использования большого количества крема, недостаточной гигиены.
- Подмышечная область, спина, сгибы локтей и под коленками – поражаются в случаях, когда происходит нарушение тепловой регуляции, в результате которого потовые железы начинают работать в полную силу.
У маленьких деток с избыточным весом высыпания могут появиться на любом участке
Поэтому рекомендуется после каждой гигиенической манипуляции тщательно осматривать все тело, уделяя повышенное внимание складкам
потница у ребенка на ноге потница у ребенка на спине потница у ребенка на шее потница у ребенка на попе
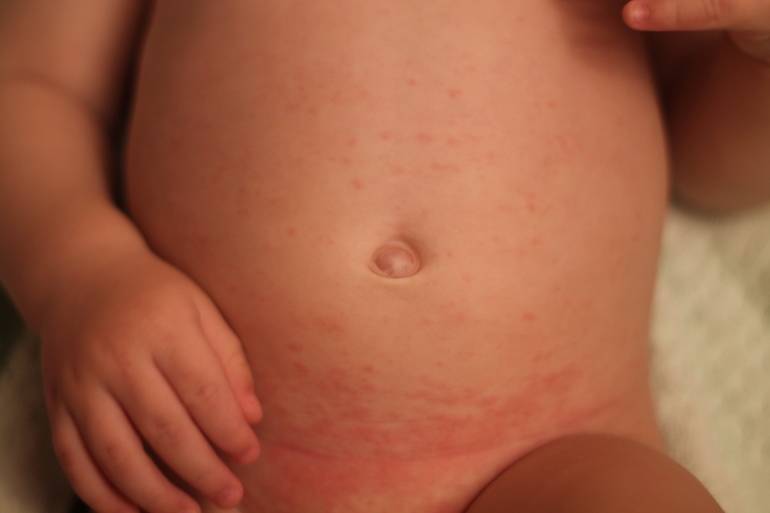
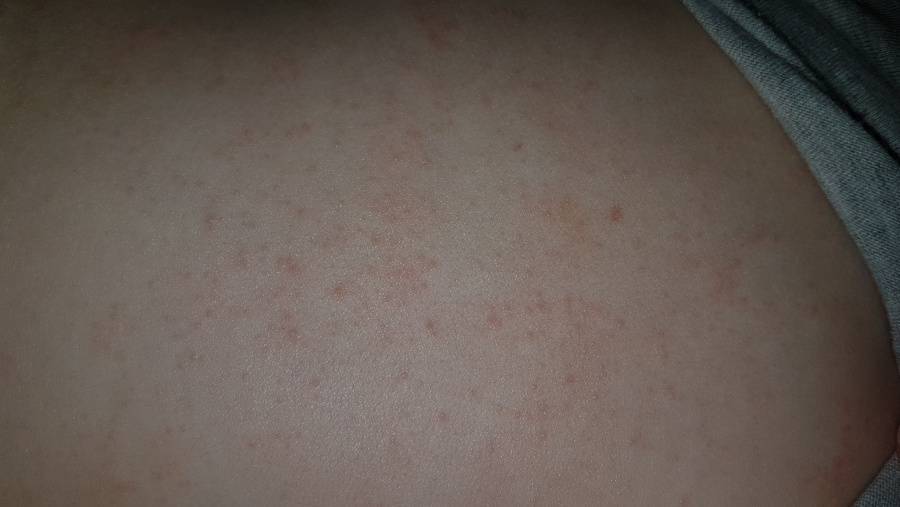
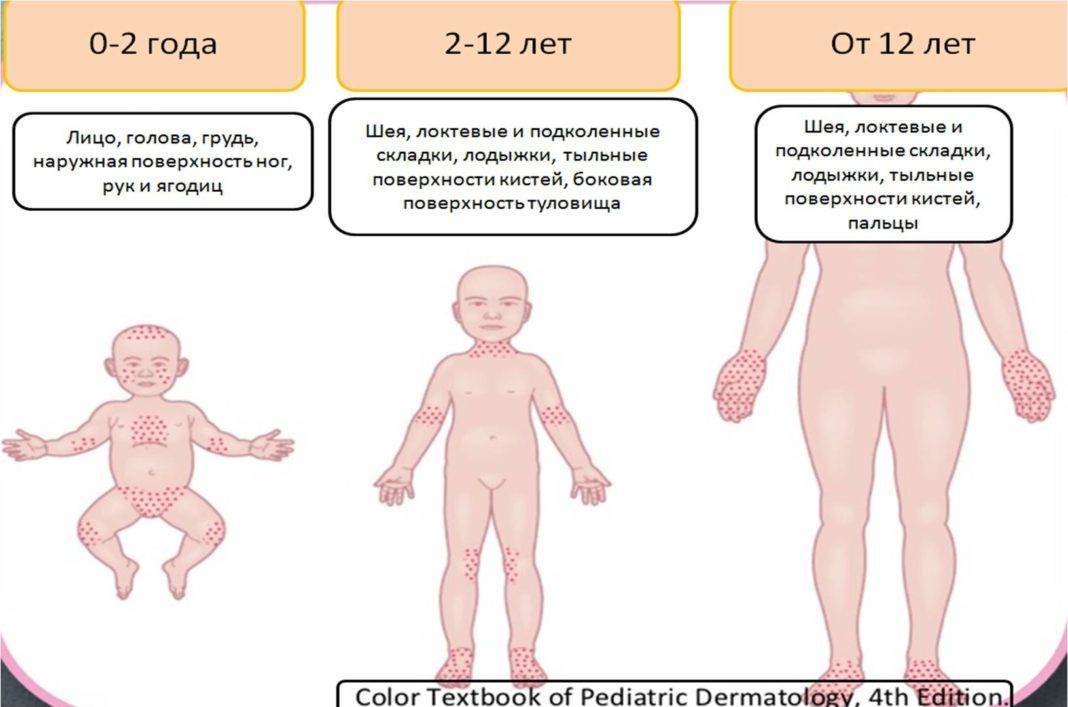
Где может появляться кожная сыпь
Мелкие красные высыпания – самая распространённая разновидность сыпи, которая может появиться у детей в разном возрасте, в особенности в раннем, дошкольном и младшем школьном.
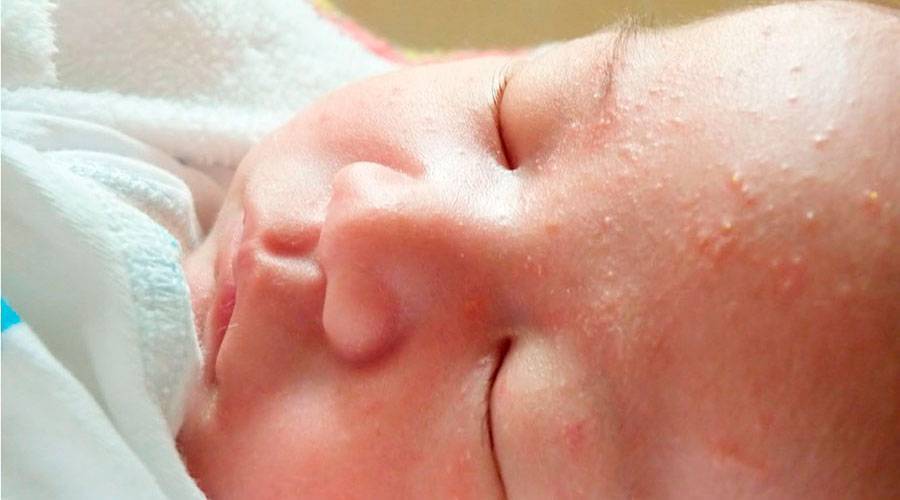
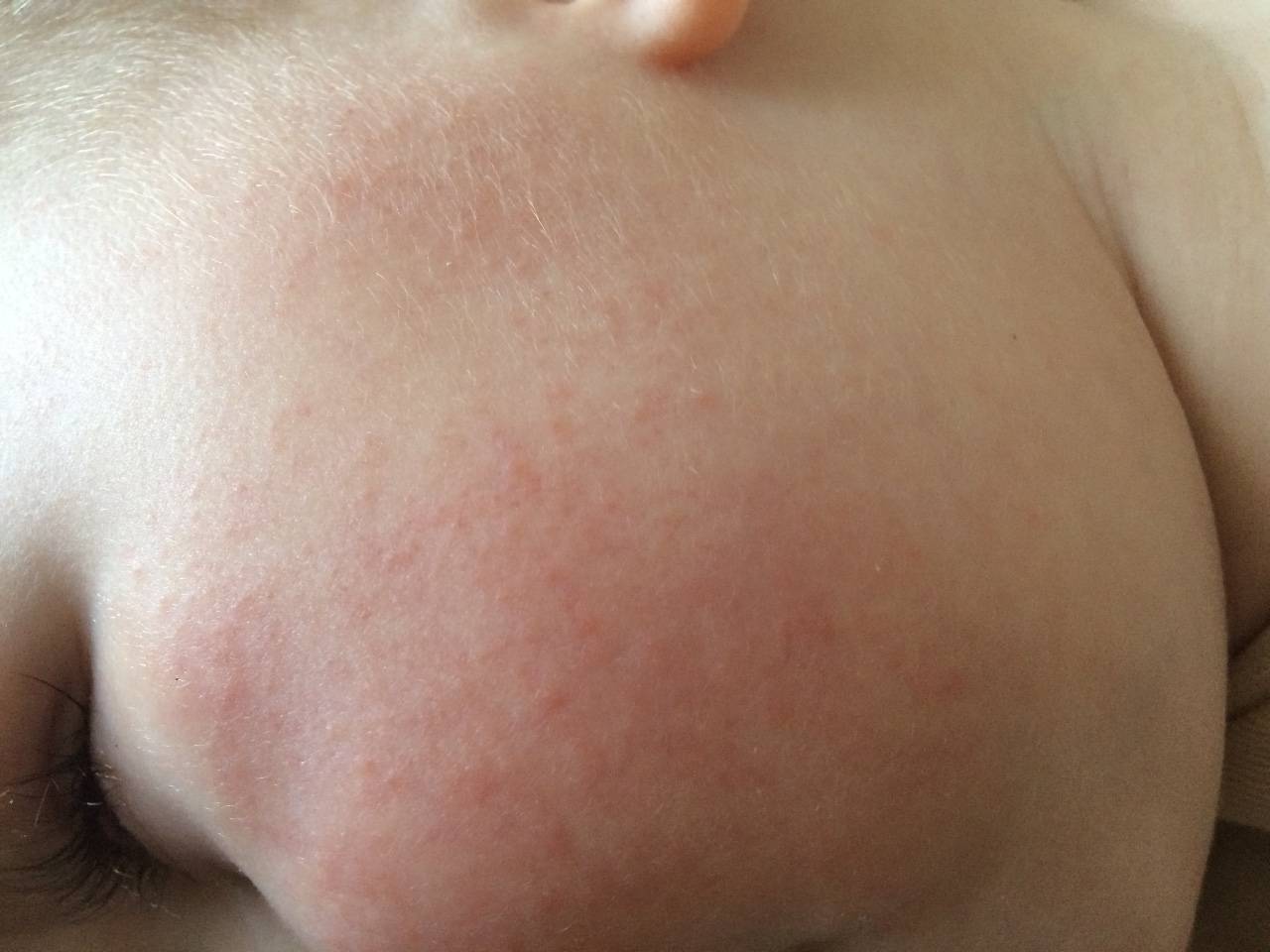
Мелкие высыпания без нагноений могут быть на волосяном покрове головы, в области лица, подмышек, плеч, живота, спины, ягодиц, промежности, паха. Такие высыпаниясвойственны для аллергии (пищевой, медикаментозной либо косметической). Также они могут быть следствием перегрева и нарушения правил гигиены. Это приводит к опрелостям, потнице. У малышей первого года жизни сыпь может покрывать голову, поскольку через кожу на этом участке тела осуществляется терморегуляция.
Кожные покровы лица могут покрыться красной сыпью при определённых патологиях вирусной природы. В случае, когда ребёнку не давали каких-то подозрительных новых продуктов или лекарств, не было никаких изменений в образе жизни, на лице все равно могут появиться высыпания. В этом случае следует провести измерение температуры и обратиться за консультацией к педиатру.
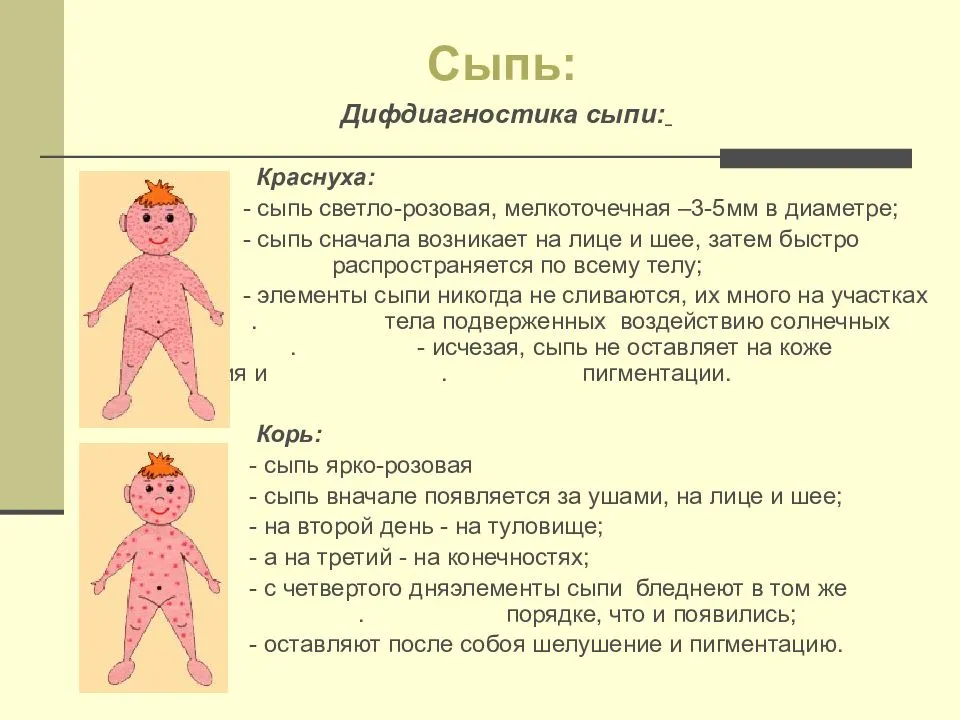
Красные высыпания различного размера и вида могут появляться на ручках и ножках детей на фоне инфекционных заболеваний вирусной и бактериальной природы, скарлатины, кори, лейкоза.
Обнаружить бесцветные высыпания достаточно сложно, хотя со временем они проявляются более выражено. Чаще всего такая разновидность сыпи говорит о начальном этапе развития аллергии. Практически незаметные высыпания без определённой окраски либо слишком бледные, покрывающие тело, могут создавать при касании чувство шероховатости. Это схоже с мурашками, бегающими по кожным покровам во время испуга или озноба. Сыпь располагается вблизи друг от друга и может носить массовый характер.
Водянистые высыпания – яркий признак герпетических и гнойничковых инфекционных заболеваний, аллергии, укуса насекомого и солнечных ожогов.
Пузырьки, наполненные жидкостным содержимым, могут появиться в таких местах:
- в области лица (носогубного треугольника, губ, носа);
- в зоне боков и конечностей, гениталий, паха и внутренней поверхности бёдер;
- в области анального отверстия.
В этом случае можно заподозрить развитие инфекции гнойничкового либо герпетического происхождения. Практически аналогичным образом проявляется аллергическая реакция на использование средств для ухода за кожей, при контакте с химией и токсинами, которые стали причиной возникновению местной реакции, напоминающей химический ожог.
Из-за длительного нахождения под солнечными лучами могутпоявиться пузырчатые поражения на кожных покровах, причем кожа будет покрасневшая и слегка отёчная.
Появление пузырьков на кожных покровах в районе кистей и ступней может говорить о дисгидрозе – закупорке потовых желёз. Ладони и пятки могут покрыться пузырьками на фоне развития отдельных патологий грибковой природы.
Скарлатина
Скарлатина – это острое инфекционное заболевание, которое вызывается β-гемолитическим стрептококком группы А и протекает с симптомами острого тонзиллита.
Источником заболевания может быть больной человек или бессимптомный носитель стрептококковой инфекции. Передача бактерии происходит преимущественно воздушно-капельным путем. Место входа инфекции – полость рта. Алиментарный путь заражения (через пищу) наблюдается при несоблюдении гигиенических норм при приготовлении продуктов. А контактно-бытовой путь передачи инфекции актуален только для маленьких детей. Одна из опасностей стрептококка – это высокая выживаемость во внешней среде, на бытовых предметах и в молочных продуктах они могут сохраняться до нескольких месяцев.
Наиболее часто скарлатиной болеют дети в возрасте от 2 до 10 лет, особенно если они пребывают в скученных коллективах. После болезни формируется стойкий иммунитет, а повторные случаи заболеваемости возможны при развитии иммунодефицита.
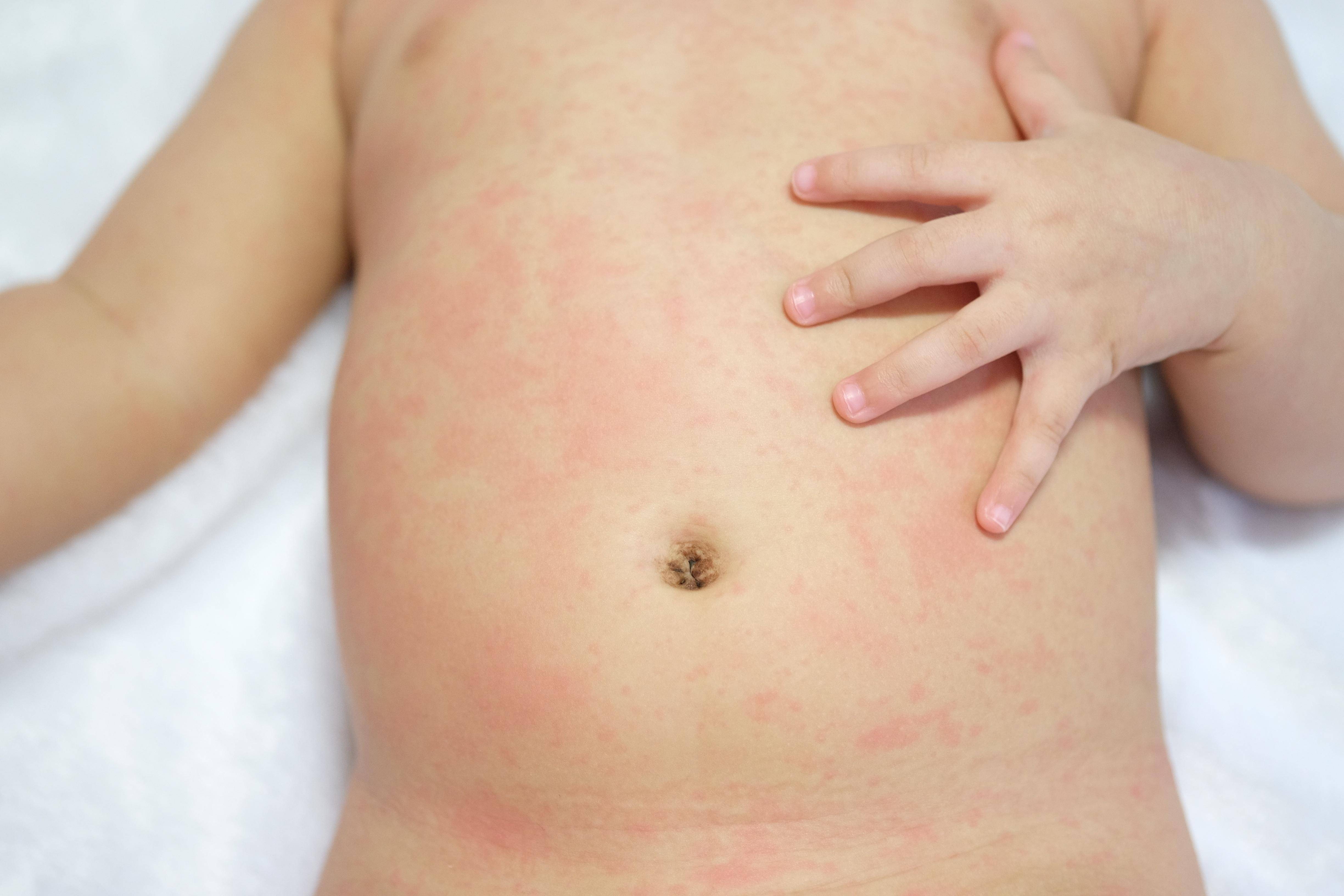
Скарлатина начинается с резкого повышения температуры до 39 С°, появляется головная боль, рвота. Уже в первый день заболевания появляется боль в горле, которая усиливается при глотании. Близлежащие лимфатические узлы уплотняются и становятся болезненными.
Мягкое небо при осмотре ярко-красного цвета, а на миндалинах появляется фибринозно-гнойный налет. К 4-5 дню заболевания налет на языке сменяется явлением «малиновый язык» (ярко-красный с крупными сосочками).
Сыпь на теле у ребенка появляется на 1-2 день заболевания. Это ярко-розовые пятна на фоне общей гиперемии кожи. Сыпь появляется одномоментно по всему телу, единственный участок, который не поражается ей, – это треугольник Филатова (носогубный треугольник). К 4-5 дню заболевания сыпь становится бледной, а затем начинает активно шелушиться.
У новорожденных случаи заболевания скарлатиной наблюдаются редко. Однако, при отсутствии лечения они могут осложняться стрептодермией (гнойно-воспалительным поражением кожи), пневмонией, сепсисом и менингитом. У детей старшего возраста также могут развиваться серьезные осложнения при этом состоянии:
- инфекционно-токсический шок;
- острая ревматическая лихорадка;
- кардит;
- артрит;
- хорея;
- PANDAS-синдром;
- Гломерулонефрит.
Многие из этих осложнений развиваются не сразу, а спустя несколько месяцев после выздоровления.
Диагностика скарлатины основана на данных анамнеза и лабораторных исследований. Для быстрой диагностики стрептококка и выбора подходящей антибиотикотерапии даже существует специальный тест.
Лечением скарлатины занимается детский врач-инфекционист. Терапия может проводиться как в домашних условиях, так и в стационаре. Этот выбор основывается на степени тяжести заболевания. Для борьбы со стрептококковой инфекцией используются антибиотики, а для облечения самочувствия подбирается симптоматическая терапия. Лечить скарлатину народными методами нет смысла, это лишь приведет к развитию серьезных осложнений.
В настоящее время нет прививки против скарлатины, а единственные методы профилактики – это частое мытье рук и объяснение ребенку правил личной гигиены.
Инфекционная и неинфекционная сыпь
Уметь определять аллергию по реакциям эпидермиса очень важно. Для этого пригодится и знание того, как в принципе различить сыпь инфекционного и неинфекционного происхождения.. Определить характер сопровождающегося кожными реакциями заболевания можно по нескольким побочным признакам
Для вирусных, бактериальных и грибковых инфекций это:
Определить характер сопровождающегося кожными реакциями заболевания можно по нескольким побочным признакам. Для вирусных, бактериальных и грибковых инфекций это:
- наличие у пациента симптомов интоксикации;
- цикличность течения болезни;
- данные о том, что случай не единичен (кто-то в окружении больного страдает от похожих симптомов).
Важно учитывать и специфические признаки каждого из таких заболеваний. В таблице ниже с соответствующими пояснениями перечислены наиболее распространенные у детей бактериальные и вирусные инфекции, вызывающие сыпь:. ЧИТАЕМ ТАКЖЕ: вирусная сыпь у детей: причины, фото и лечение
ЧИТАЕМ ТАКЖЕ: вирусная сыпь у детей: причины, фото и лечение
| Заболевание | Тип возбудителя | Характер сыпи | Прочие симптомы |
| Менингококковая инфекция (рекомендуем прочитать: менингококковая инфекция у детей: профилактика, фото, симптомы и лечение ) | Бактерия | Фиолетовые и красные пятна, локализующиеся преимущественно в нижней части туловища и на ногах | Повышенная температура, тошнота и рвота, резкая возбудимость или, напротив, апатичность |
| Скарлатина | Высыпания в виде мелких точек, появляющиеся в верхней части туловища (на груди и плечах) и распространяющиеся по всему телу, голове под волосами и лицу, за исключением носогубного треугольника | Повышенная температура, увеличение миндалин, труднопереносимая боль в горле | |
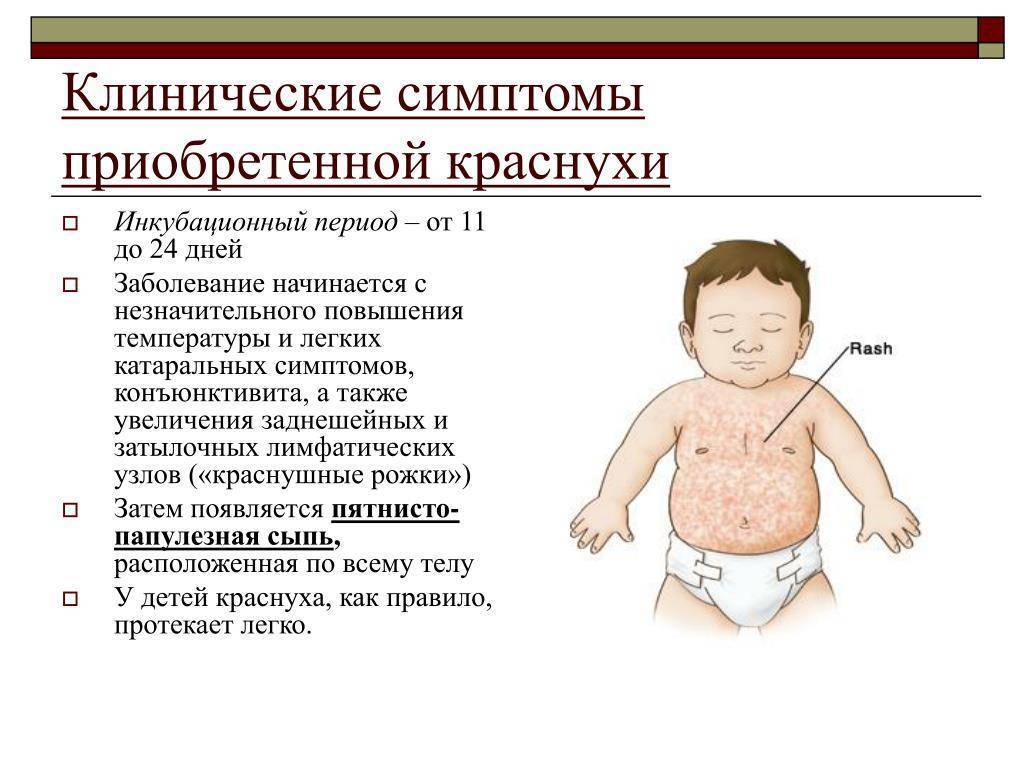
| Краснуха | Вирус | Розовые пятна округлой формы диаметром до 5 мм, локализующиеся преимущественно на руках, ногах и туловище (плечах, грудине) | Повышенная температура, увеличение лимфоузлов |
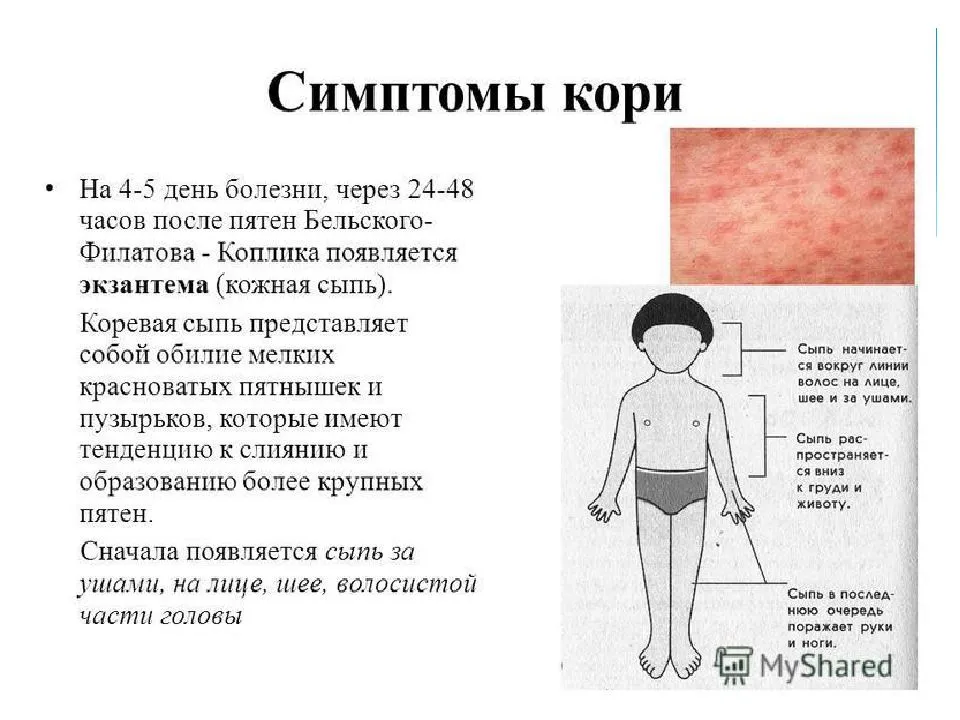
| Корь (рекомендуем прочитать: корь у детей: симптомы, лечение и фото сыпи) | Ярко-розовые крупные пятна, имеющие тенденцию к слиянию | Повышенная температура, утрата аппетита, насморк, кашель, конъюнктивит | |
| Детская розеола | Мелкоточечные высыпания розового цвета, образующиеся на спине и постепенно распространяющиеся на грудь, живот, плечи и руки | Резко повышающаяся до 39-40 градусов температура, постепенно приходящая в норму | |
| Ветряная оспа | Постепенно меняющие вид пупырышки: от везикулярных пузырьков до волдырей, со временем прорывающихся и преобразующихся в сухие отметины | Повышенная температура |
ЧИТАЕМ ТАКЖЕ: симптомы ветряной оспы у детей и лечение с фото

Что касается причин неинфекционной природы, то появление папулезных и другого типа высыпаний на коже обычно провоцируется механическими повреждениями эпидермиса, например, ожогами, укусами насекомых и собственно аллергией. Реже симптом выступает одним из побочных, нехарактерных проявлений какого-либо заболевания. Например, при артрите или ревматизме мелкоточечная сыпь может образовываться на участках тела с проблемными суставами. Если же ребенок покрылся пурпурой, вероятно, он страдает проблемами с кровеносной системой (геморрагическим васкулитом, гемофилией) и т. д.
У детей примерно месячного возраста, не способных к самостоятельному перемещению, покраснение кожи, сопровождающееся образованием везикулярной или папулезной сыпи, свидетельствует о пеленочном дерматите. Это заболевание не опасно и довольно распространено. В первые годы жизни от него страдает примерно 60% малышей. Лечить пеленочный дерматит легко: достаточно регулярно купать ребенка и вовремя менять испачканные им пеленки, чтобы сыпь прошла сама по себе.
Средства при зуде
Повышенная чувствительность и чрезмерная сухость кожных покровов усиливает зуд
Важно обеспечить коже необходимое увлажнение, а также насыщение витаминами и питательными веществами. С этой целью важно следить за оптимальным уровнем увлажнения воздуха в помещении, покупать одежду ребенку только из натуральных тканей, исключить продукты, провоцирующие аллергию
Для устранения зуда важно применение качественных средств по уходу за кожей. Детям с повышенной сухостью кожи, страдающих зудом, высыпаниями, шелушением и раздражительностью, полезны косметические продукты – эмоленты.
Косметические средства серии «Эмолиум»:
Косметические средства серии «Эмолиум»:
- увлажняют кожу, поддерживают необходимый водный баланс;
- обогащают кожу липидами и аминокислотами;
- придают кожным покровам мягкость и эластичность;
- оказывают регенерирующее действие;
- избавляют от зуда, покраснения и раздражения;
- устраняют воспаления.
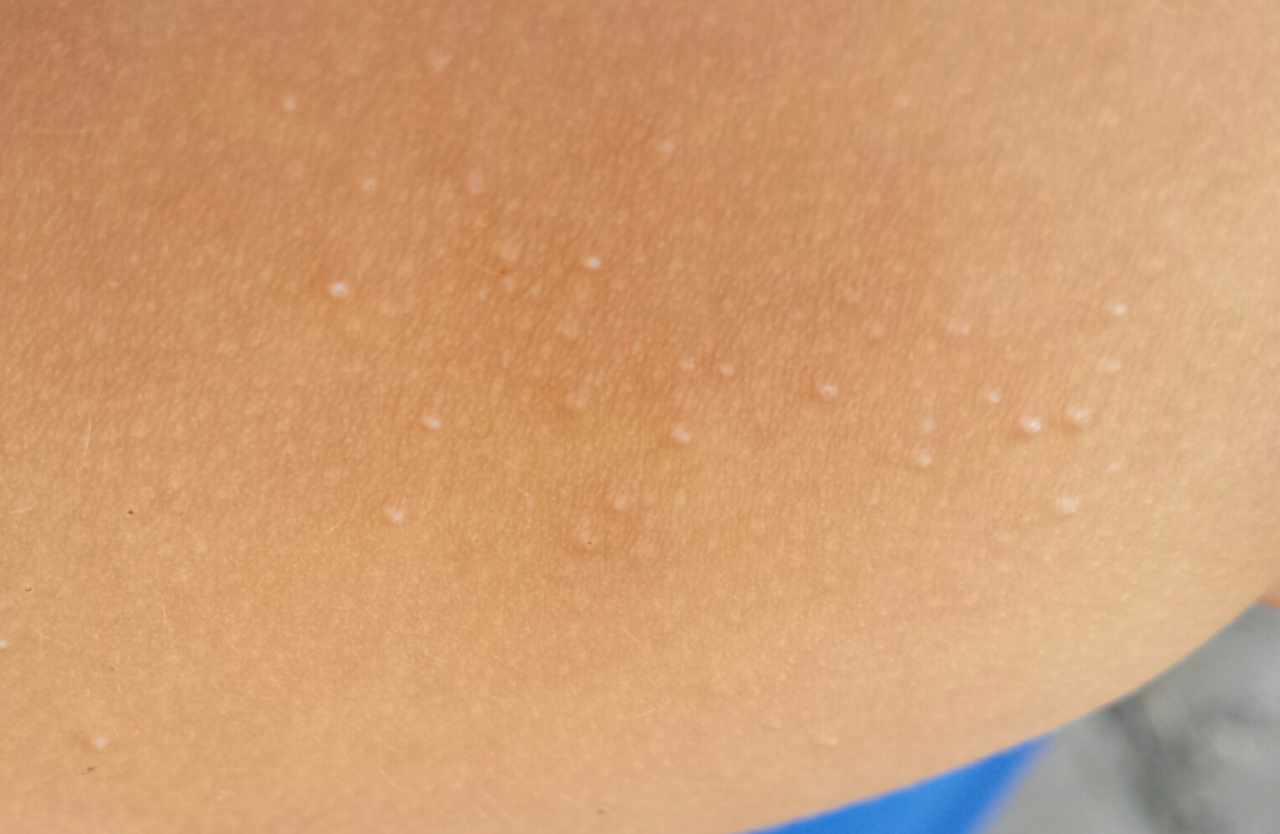
Что способствует возникновению потницы
Высыпания чаще всего проявляются в летний период, особенно после длительного сна. Кроме этого, их возникновение могут также спровоцировать:
- Тугие подгузники, плотно прилегающие к телу;
- Постоянное «укутывание» малыша и одежда не по погоде, в результате чего он перегревается;
- Некачественные ткани, из которых была изготовлены вещи или пеленки;
- Чрезмерно тугое пеленание;
- Отсутствие воздушных ванн.
Чтобы минимизировать риски, рекомендуется в жаркий период подбирать легкую одежду, которая «дышит». Регулярно проветривать помещение и периодически ненадолго оставлять малыша голеньким, убедившись предварительно, что нет сквозняков. Если младенец гуляет в коляске, нежелательно в теплую погоду плотно натягивать чехол, чтобы не препятствовать проникновению воздуха.
Другие статьи
Эльдарханова Паху Мутаевна
М-эхо, функциональная диагностика, энмг, ээг
ЭЭГ в Махачкале
Электроэнцефалография (ЭЭГ) — это метод регистрации электрической активности, который необходим для оценки состояния головного …
19 декабря 2022
Ханвердиев Рустам Абдулмажидович
детский хирург, обрезание, хирург
Младенческая гемангиома: диагностика и лечение
Младенческая гемангиома является врождённым пороком развития капилляров у ребёнка, которое классифицируется как доброкачественн…
7 декабря 2022
Гаджикулиев Нури Бабаевич
обрезание, уролог, хирург
Водянка оболочек яичек у детей: что это такое, как проявляется и как лечится?
Водянка оболочек яичка (гидроцеле) — это доброкачественный процесс, при котором в полости мошонки скапливается серозная жидкост…
25 ноября 2022
Гойтиева Наида Алидибировна
офтальмолог
Как распознать болезни глаз у ребенка?
У вас в семье радостное событие – родился ребёнок! Но вы должны помнить о том, что есть определённые правила осмотра этого ново…
17 ноября 2022
Причины появления потнички у грудничка
И все же даже в жару потница у новорожденного может не появиться, если кожа ребенка всегда дышит. А вот места, куда воздух поступает плохо, являются зонами повышенного риска. Чаще всего к перегреву тела младенца приводит слишком теплая одежда или одеяло, а также тугое пеленание: без доступа воздуха пот не может вовремя испаряться, а при его накоплении и возникает раздражение.
Самые распространенные причины возникновения потницы:
- нахождение ребенка в душном, жарком и влажном помещении;
- нерегулярное купание ребенка;
- частое применение жирного крема, особенно — в жару;
- использование детской одежды не из натуральных, а из синтетических материалов;
- постоянное пребывание ребенка в подгузнике;
- сильное потоотделение из-за повышения температуры тела;
- одевание малыша в тесную и очень теплую (не по погоде) одежду;
- укутывание в теплые одеяла.
Кожа детей, которые родились недоношенными, а также у малышей с избыточным весом и болеющих сахарным диабетом чаще других склонна к высыпаниям, потому что в их коже практически не синтезируется пигмент меланин. В норме он вырабатывается специальными клетками – меланоцитами, «окрашивая» волосы, кожу и глаза человека в определенный цвет. Кроме того, меланин имеет особую функцию — защиты организма от солнечных лучей. Когда меланин синтезируется в коже недостаточно, она становится очень чувствительна к ультрафиолету.
Потница также может являться сопутствующим симптомом, когда грудничок заболеваниет ОРЗ, корью, ангиной, пневмонией.
Основные меры действий
Очень важно соблюдение последовательности действий, если родители обнаружили у своего малыша высыпания на кожи характерных форм.
В первую очередь необходимо встретиться с врачом. Наша клиника предлагает вызвать специалиста на дом или записаться на прием в любое для вас время. В том случае, если высыпание несет инфекционный характер, кроху нужно постараться изолировать. Доктору необходимо убедиться, что малыш не страдает краснухой или другой опасной болезнью.
Выявив причину образования высыпаний на туловище у
ребенка, врач назначает пациенту использование антигистаминных средств,
глюкокортикостероидов и прочих препаратов. Возможно, потребуется прием
таблеток, уколов и специальных мазей.
| Цены на прием в Москве | |
| Первичный прием | 900 pублей |
| Повторный прием | 700 pублей |
| Анализы крови на RW | 600 pублей |
| Вызов дерматолога на дом | 2800 pублей |
| Назначение схемы лечения | 600 pублей |
Статья не является медицинским советом и не может служить заменой консультации с врачом.
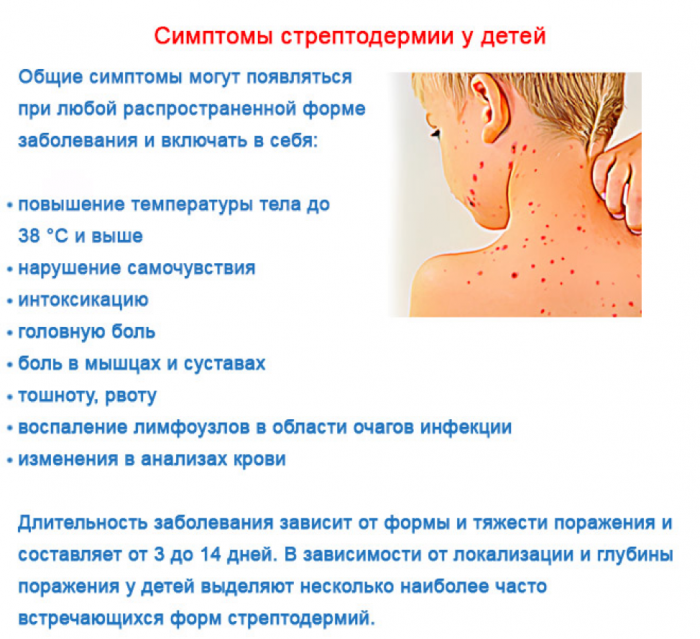
Чесотка
Чесотка — это очень заразная кожная болезнь, которая поражает людей разных возрастов. Возбудителем чесотки является кожный паразит — чесоточный зудень. Это крохотный, незаметный на глаз клещ, который проделывает ходы в поверхностных слоях кожи, вызывая нестерпимый зуд.
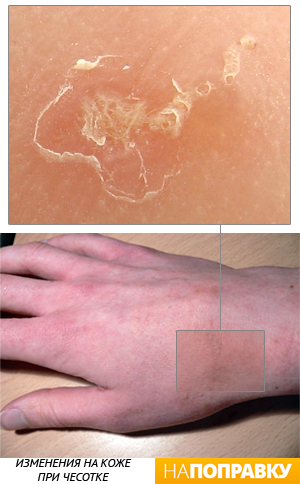
Сквозь поврежденную кожу легко проникает бактериальная инфекция, что может сопровождаться гнойными заболеваниями кожи.
Новорожденные дети могут заразиться чесоткой при близком контакте с больными взрослыми и другими детьми. На теле грудничка появляются мелкие пятна и едва заметные полоски — ходы, которые очень сильно чешутся и беспокоят ребенка.
Наиболее часто поражаются стопы, ладони, кожа промежности. Диагностику и лечение чесотки проводит врач дерматолог. Обычно назначаются специальные кремы, которыми должны пролечиться все члены семьи.
Виды сыпи на теле у ребенка с фото и пояснениями
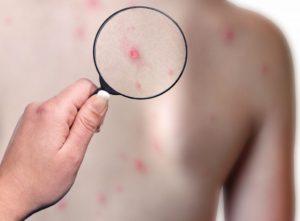
В зависимости от природы фактора, спровоцировавшего их появление, отметины на коже малыша могут выглядеть по-разному. Это хорошо заметно даже по фото. При различных обстоятельствах сыпь у детей принимает один из следующих видов:
| Тип отметин | Особенности | Вероятная причина появления |
| Пятна | Не выступающие над поверхностью кожи участки эпидермиса с нарушенной пигментацией (часто – бесцветные) | Сифилитическая розеола, дерматит, витилиго, брюшной и сыпной тиф |
| Везикулы (пузырьки) | Заполненные жидкостью полости округлой формы до 5 мм в диаметре | Герпес, экзема, аллергический дерматит, опоясывающий лишай, ветряная оспа (рекомендуем прочитать: аллергический дерматит у детей: фото, симптомы и лечение) |
| Пустулы (гнойнички) | Мелкие пузырьки, имеющие четкие границы и заполненные гнойным содержимым | Фолликулит, фурункулез, импетиго, пиодермия, угри |
| Папулы (узелки и узлы) | Ярко окрашенные уплотнения до 3 см или 10 см в диаметре соответственно | Псориаз, красный плоский лишай, атопический дерматит, экзема |
| Волдыри | Бесполостные элементы округлой формы, самостоятельно проходящие через несколько часов после появления | Контактная аллергия, механические повреждения эпидермиса |
| Эритема | Яркие красные, имеющие резкие границы пятна, чуть возвышающиеся над поверхностью кожи | Пищевые и медикаментозные аллергии, рожистое воспаление, облучение ультрафиолетом (подробнее в статье: симптомы и лечение пищевой аллергии у грудничка) |
| Пурпура | Мелкоточечные либо масштабные (вплоть до формирования синяков) кровоизлияния | Гемофилия, капилляротоксикоз, лейкоз, болезнь Верльгофа, цинга |
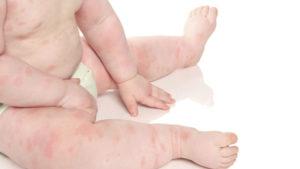
Говоря о реакциях, свойственных новорожденным, стоит отдельной строкой упомянуть о потнице. Это специфические высыпания в виде пятен, везикул и реже пустул, возникающие в результате опрелостей и локализующиеся преимущественно под волосами на затылке, а также на прочих участках головы и тела, где потоотделение затруднено. Время от времени потница от жары появляется даже у здоровых младенцев. В этом ее основное отличие от крапивницы и прочих типов высыпаний, характерных для новорожденных.
Виды сыпи и причины
Следует начать изучение этого явления с терминологии. В медицине сыпью называют любое изменение цвета, плотности и рельефа кожных покровов. Это могут быть:
- Пятна – отдельные участки кожи с измененным оттенком. Палитра может варьировать от белесых тонов до бордового цвета.
- Волдыри – это плотные, выпирающие над поверхностью кожи образования с полостью внутри.
- Пустулы – образования с гнойным содержимым. Они могут быть одиночными или захватывать большой участок кожной поверхности.
- Папулы представляют собой мелкие уплотнения без полости.
Среди главных причин высыпаний на теле ребенка стоит назвать такие распространенные факторы, как:
- некоторые продукты питания;
- средства бытовой химии;
- вирусы и бактерии, вызывающие инфекционные заболевания;
- плохая экология;
- укусы насекомых.
Масштабы распространения высыпания тоже могут варьировать от небольших локаций до охвата всего тела.
Виды аллергических кожных реакций
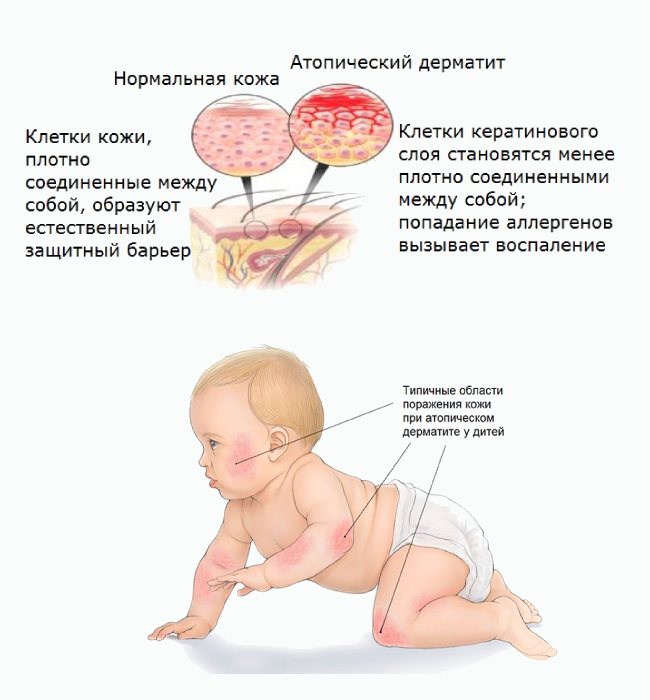
Дерматит
Дерматит – одна из самых распространенных кожных реакций у младенцев. Чаще всего у грудных и маленьких детей встречается атопический дерматит. В США, например, им страдают 13% детей и подростков до 18 лет. Точные причины болезни пока неизвестны, но врачи считают, что они лежат в области генетики и факторов окружающей среды.
Существуют и другие формы аллергического дерматита, в том числе контактный. Спровоцировать контактный дерматит могут некоторые ткани, мыло, а усилить – перегрев.
Дерматит может проявляться как маленькие красные прыщики или как шелушение и сухость кожи, причем у малышей разного возраста очаги возникают в разных местах. По данным Национальной ассоциации дерматита США, до шести месяцев это кожа головы, а также лоб, щеки, подбородок (характерно, что в местах, закрытых подгузником, симптомов обычно не бывает, очевидно, благодаря постоянному увлажнению этой зоны); от шести месяцев до года – колени и локти, то есть места, которые при ползании соприкасаются с полом или ковром.
Папулезная или папулезно-везикулезная сыпь
Так проявляется, например, местная аллергическая реакция на укусы насекомых (комаров, клопов) и клещей. Сыпь чаще всего возникает у детей 2–6 лет, но случается и у новорожденных. Выглядит она как небольшие скопления красных прыщиков или волдырей, иногда наполненных жидкостью, и может сохраняться от нескольких дней до нескольких недель.

Крапивница, или уртикария
Когда в наш организм попадает аллерген, возникает реакция, в ходе которой выделяется вещество под названием гистамин. Он-то и является главным виновником возникновения крапивницы вместе с другими симптомами аллергии. Крапивница – это сильно зудящие, плоско приподнятые бледно-розовые волдыри, похожие на ожог крапивой (лат. urtica). Волдыри могут появляться в любом месте на теле и обычно представляют собой целые кластеры.
Причиной крапивницы у младенца может стать, в частности, пищевая аллергия, которой, по данным Американской академии аллергии, астмы и иммунологии, в США страдают около 6% детей в возрасте до двух лет. При пищевой аллергии уртикария порой сопровождается симптомами со стороны дыхательных путей и кишечника, в том числе кашлем, рвотой, диареей, кровью в стуле. Младенец на грудном вскармливании может вообще не есть аллергенные продукты – достаточно того, что такую пищу ест мама. Не надо забывать и о продуктах-гистаминолибераторах, которые сами по себе не аллергенны, но провоцируют выброс гистамина и, соответственно, сыпь.
Если у ребенка возникает аллергическая реакция после кормления грудным молоком, маме есть смысл вести дневник питания, чтобы разобраться, что из съеденного ею стало причиной симптомов. А выявив аллергенный продукт – отказаться от его потребления на весь период грудного вскармливания.
Прикорм тоже может стать причиной аллергии. Чтобы предотвратить кожные аллергические реакции у детей до года, педиатры советуют вводить продукты постепенно, по одному зараз, и следить за реакцией. Если возникнет сыпь, будет проще понять, какой именно продукт ее вызвал.

Лечение
Не все кожные реакции у младенцев требуют лечения. Иногда сыпь проходит сама уже через несколько часов, не потревожив ребенка. Но если симптомы вызывают явный дискомфорт, надо посоветоваться с врачом.
Помимо назначенного лечения, советы врача, скорее всего, будут сводиться к следующему.
- Избегать факторов, провоцирующих кожные реакции, то есть не использовать для мытья ребенка и ухода за ним гели и шампуни, а также ароматизированные кремы и лосьоны, которые могут раздражать детскую кожу. Стирать одежду младенца следует гипоаллергенными моющими средствами.
- Не реже раза в неделю менять малышу постель, чтобы снизить контакт с клещами домашней пыли, регулярно пылесосить его комнату.
- Мыть ребенка средствами без отдушек, лучше всего мягким гипоаллергенным мылом. После ванны необходимо малыша досуха вытереть, но не тереть его кожу грубым махровым полотенцем, а промокнуть нежной тканью, чтобы не спровоцировать раздражение кожи.
- Применять средства для увлажнения кожи. Гипоаллергенное увлажняющее средство поможет предотвратить сухость кожи и защитить ее от воздействия раздражителей.
- Надевать ребенку перчатки, особенно на время сна, чтобы он не расчесывал зудящую кожу. В ранки и царапины может попасть инфекция и вызвать еще более сильное раздражение.