Виды аритмии у детей
С учетом особенностей отклонений сердечного ритма, детскую аритмию распределяют на четыре ключевых вида:
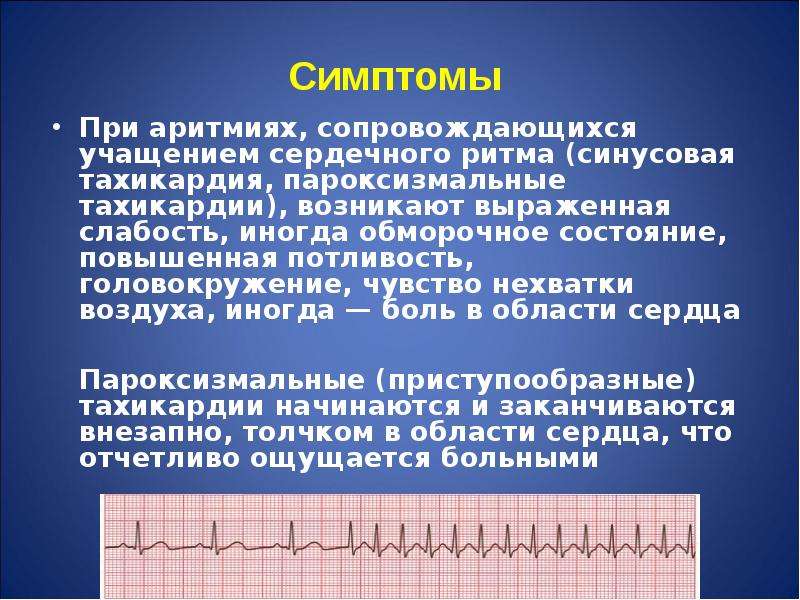
- Тахикардия. Сопровождается учащением ритма. Частота сердечных сокращений в норме увеличивается при физической активности, повышенной температуре, стрессах. Но если такое состояние не зависит от внешних факторов, это считается патологией. Тахикардия свидетельствует о сбоях в работе сердечной мышцы и приводит к ее быстрому износу.
- Брадикардия. Характеризуется слишком медленным ритмом. Частота сокращений уменьшается до 30-50 ударов в минуту. Патологическая брадикардия может не нарушать кровообращение и не вызывать симптомов. Но если ритм падает ниже 40 ударов в минуту, у малыша появляются обмороки, появляется хроническая слабость и головокружения.
- Экстрасистолия. Отличается наличием сокращений вне ритма. Возникает, когда между нормальными сокращениями сердца появляется внеочередной импульс – экстрасистола. Экстрасистолы могут быть множественными или единичными, появляться согласно определенному ритму или беспорядочно. Редкие единичные экстрасистолы не опасны и не требуют лечения. Однако при частых групповых внеочередных импульсах необходима диагностика и лечение патологии.
- Мерцание предсердий. Беспорядочное быстрое сокращение разных участков предсердий, которое вызывает ускорение пульса. Такой вид аритмии в детском возрасте встречается чаще всего. Патология достаточно опасна и при отсутствии лечения вызывает сердечную недостаточность.
Профилактика и прогноз при синусовой аритмии
Прогноз при синусовой аритмии различен: физиологическая аритмия не представляет угрозы здоровью, и у молодых людей прогноз в целом благоприятный. При остальных видах данного нарушения ритма сценарий развития болезни определяется природой основного заболевания.
Большое значение в лечении и профилактике синусовой аритмии имеет правильный режим труда и отдыха. Важен полноценный сон не менее восьми часов в сутки.
Часто причиной нарушения сердечного ритма являются неврозы, отсутствие нормального сна, переутомление, стрессы. Поэтому следует оградить себя от ненужных стрессов и физических и эмоциональных перегрузок, а позитивное настроение и спокойствие поможет сохранить здоровье. Контролировать стресс помогают аутотренинги, ароматерапия, фитотерапия (отвары и настои валерианы, пустырника, календулы, мяты, боярышника), консультация психолога.
Важная роль в профилактике патологии отводится диете и отказу от курения и употребления алкоголя. В рацион нужно включать фрукты, орехи, мед, овощи для восполнения недостатка витаминов.
Также для профилактики синусовой аритмии полезна дозированная физическая активность, особенно для людей, страдающих сахарным диабетом, ожирением, патологиями щитовидной железы. Оптимальные формы физической нагрузки – пешие прогулки на свежем воздухе и плавание, без чрезмерных перегрузок.
При психоэмоциональном напряжении пятнадцатиминутная прогулка на свежем воздухе может иногда заменить успокоительные средства. С разрешения врача пешие прогулки могут быть дополнены бегом, ходьбой на лыжах или другими активными видами спорта.
При лечении заболеваний, способных спровоцировать нарушения сердечного ритма, может проводиться медикаментозная профилактика аритмии.
Сложный случай – синдром слабости синусового узла
Эта патология возраст не выбирает, однако предпочитает определенные условия:
- Поражения миокарда при ИБС и миокардитах;
- Интоксикацию лекарствами (наперстянка, β-блокаторы, хинидин), которые больные подолгу принимают от аритмии или необоснованно повышают дозировку, что случается, если человек, считая, что он все знает о своей болезни, начинает лечиться самостоятельно, без участия врача;
- Инфаркт миокарда;
- Нарушение кровообращения различного происхождения.
Заподозрить синдром слабости синусового узла можно по характерным для него признакам:
- Выраженной упорной синусовой брадикардии, которая не реагирует на атропин и физическую нагрузку;
- Появлению (периодами) синоаурикулярной блокады, во время которой могут наблюдаться эктопические (несинусовые, замещающие) ритмы;
- Внезапным исчезновением нормального (синусового) ритма на очень короткий период и замещение его эктопическим на этот промежуток времени;
- Периодическим чередованиям брадикардии и тахикардии, которые называются «синдромом тахикардии-брадикардии».
Последствием синдрома дисфункции синусового узла является внезапное возникновение приступа Адамса-Морганьи-Стокса и асистолия (остановка сердечной деятельности).
Медикаментозное лечение этого синдрома сводится к применению атропина, изадрина, препаратов белладонны. Однако, учитывая, что эффект от консервативного лечения, как правило, небольшой, больным показана имплантация постоянного кардиостимулятора.
Что такое мерцательная аритмия сердца?
Мерцательная аритмия сердца – нарушение сердечного ритма, сопровождающееся хаотичным, нерегулярным сокращением предсердий. Частота сердечных сокращений во время приступа достигает 350-600 ударов в минуту. Хаотическая электрическая активность предсердий становится причиной снижения сократительной способности сердца, в результате чего нарушается нормальное кровоснабжение внутренних органов и тканей.
Согласно последним статистическим данным, каждый пятый человек в возрасте от 40 лет сталкивается с этим заболеванием
Поэтому важно знать, какие симптомы беспокоят во время приступов, чтобы своевременно диагностировать и начать лечение фибрилляции предсердий
Диагностика
Постанвкой диагноза и лечением аритмий занимается кардиолог.
Что должен знать врач на первом приеме
- Как давно вы заметили беспокоящие сердечные симптомы.
- Частота приступов или симптомов за последний месяц.
- Комплексное изменение самочувствия с момента появления симптомов.
- Изменились ли сами симптомы в процессе болезни.
- Предпринимались ли самостоятельные попытки диагностики и лечения.
- Есть ли средства, которые облегчают симптмы аритмии.
Если Вы уже принимали или принимаете какие-либо сердечно-сосудистые препараты, расскажите об этом врачу (лучше иметь список препаратов с графиком приема в течение суток).
Анализы
Диагностика аритмии направлена не только на выявление самого факта нарушения ритма, но и на выяснение причины ее появления, особенно тех, которые легко устраняются. Именно в этом случае помогают лабораторные методы диагностики:
- клинический анализ крови – снижение количества эритроцитов и гемоглобина говорят об анемии, повышенное содержание лейкоцитов, увеличение СОЭ – о воспалении в организме;
- клинический анализ мочи – различные примеси клеток могут свидетельствовать о болезнях почек, которые косвенно приводят к артимии;
- биохимический анализ крови:
- ферритин,
- сывороточное железо при анемии,
- калий,
- кальций при электролитных нарушениях,
- гормоны щитовидной железы – при ее патологии,
- глюкоза крови при подозрении на сахарный диабет,
- креатинин,
- мочевина,
- скорость клубочковой фильтрации – патология почек.
Также анализы необходимо сдать для выявления противопоказаний к следующему этапу диагностики и лечения – электрофизиологического исследования и катетерной аблации источников аритмии. Помимо перечисленных анализов понадобятся:
- коагулограмма (анализ на свертываемость крови);
- анализ на токсины (передозировка гликозидами, промышленными ядами, алкоголем и др).
Инструментальная диагностика – основа выявления аритмии
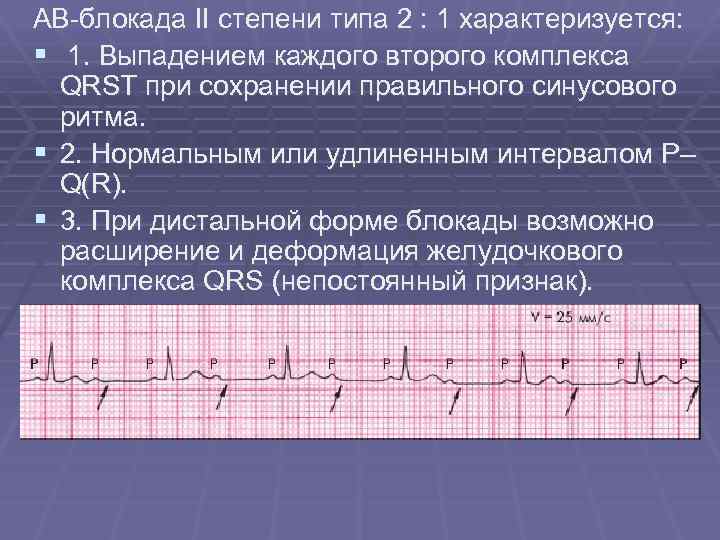
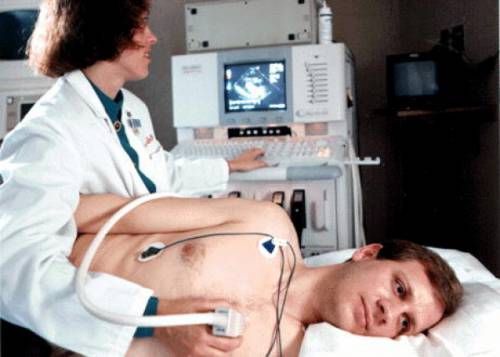
Электрокардиограмма в 12 отведениях проводится всем без исключения при попадании в стационар. Метод позволяет выявить вид нарушения ритма, наличие блокад проведения импульса, заподозрить гликозидную интоксикацию, инфаркт миокарда, перикардит и многое другое. Однако не всегда удается выявить нарушение ритма, поскольку запись ЭКГ проводится максимум в течение 3 минут.
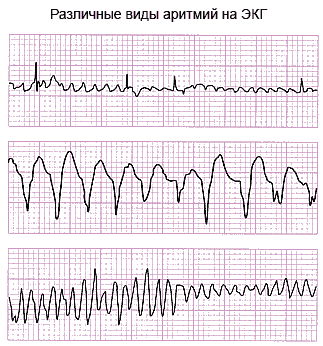
Суточное мониторирование ЭКГ по Холтеру – запись электрокардиограммы в течение суток имеет более высокую выявляемость аритмий, также позволяет оценить работу сердца не только лежа на кушетке, но и при физической нагрузке, на работе, во время сна.
Чреспищеводная электрокардиография – помощник при дифференциальном диагнозе между наджелудочковой и желудочковой тахикардией, когда сложно выявить зубец Р. Лечение этих видов аритмий кардинально отличается и неправильно выбранное лечение резко ухудшает состояние больного. При чреспищеводной электрокардиографии электрод находится в максимально приближенном положении к предсердиям, что помогает записать более выраженный зубец возбуждения предсердий.
Внутрисердечное электрофизиологическое исследование – запись электрокардиограммы изнутри сердца с возможностью провести электростимуляцию для запуска аритмии, которую тяжело выявить на стандартных исследованиях, а также для оценки эффективности терапии и определения участков сердца, которые вызывают аритмию, перед проведением радиочастотной аблации (операция по устранению аритмогенных участков).
Эхокардиография (УЗИ сердца) – для оценки функции сердца, его гемодинамических показателей (фракции выброса, сократимости стенок, скорости потоков крови через клапаны, наличие врожденных или приобретенных пороков сердца);
Рентгенография органов грудной клетки – поиск патологии легких, плевры, переломов.
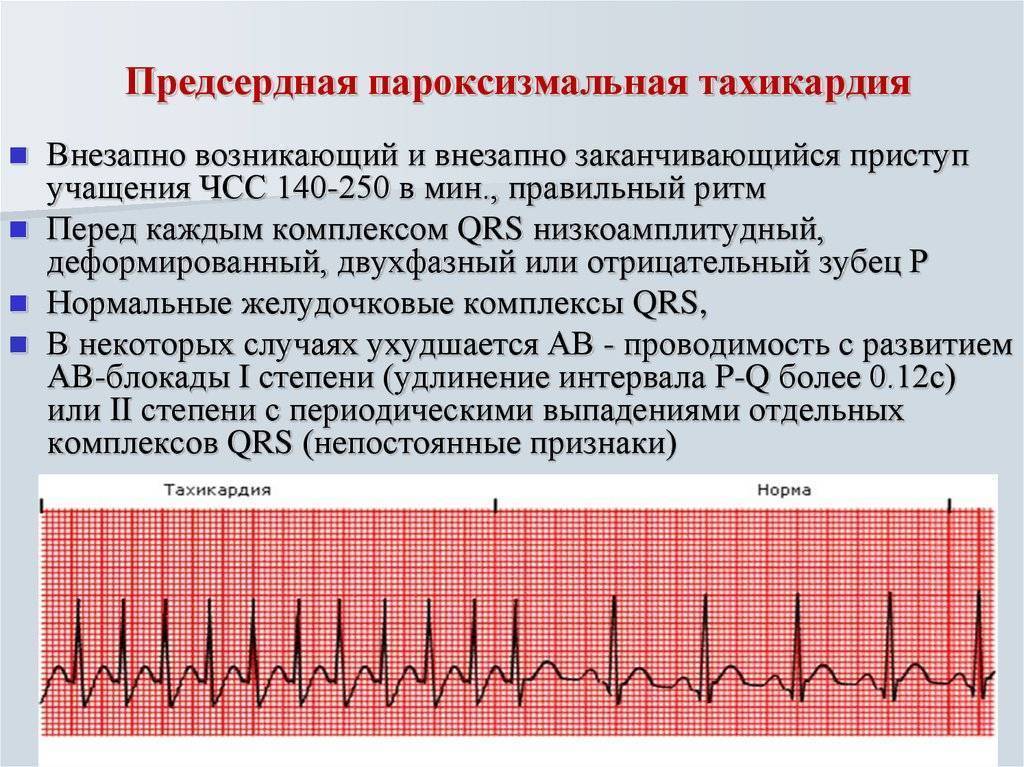
Симптомы пароксизмальной тахикардии
Пароксизмальная тахикардия – это патологическое состояние, сопровождающееся пароксизмами (приступами сердцебиения) с частотой сердечных сокращений 140-220 ударов в минуту. Внезапно развивающееся и также внезапно стихающее нарушение пульсации сердца, характеризующееся сохраненным регулярным ритмом, может иметь различную продолжительность (от нескольких секунд до нескольких суток).
В зависимости от места локализации очага возбуждения пароксизмальная тахикардия подразделяется на 3 формы: предесердную, желудочковую и предсердно-желудочковую. Приступы аритмии сопровождаются головокружением, чувством онемения и сжатия в груди, в области сердца, шумом в ушах. У некоторых пациентов может наблюдаться неврологическая симптоматика (ослабление произвольных движений (гемипарезы), нарушение речи). Также к характерным признакам пароксизмальной тахикардии относят незначительное повышение температуры тела, тошноту, скопление газов в кишечнике, повышенную потливость.
После приступа у пациента развивается полиурия (выделение большого количества мочи низкой плотности). При длительно текущей наджелудочковой аритмии отмечается падение артериального давления, развивается сильная слабость, возможны обмороки.
Классификация
В медицине различают несколько видов аритмий – каждый из них отличается симптомами и течением, поэтому диагностировать нужно не просто аритмию, а еще и конкретный ее вид – от результатов будет зависеть выбор терапевтической терапии.
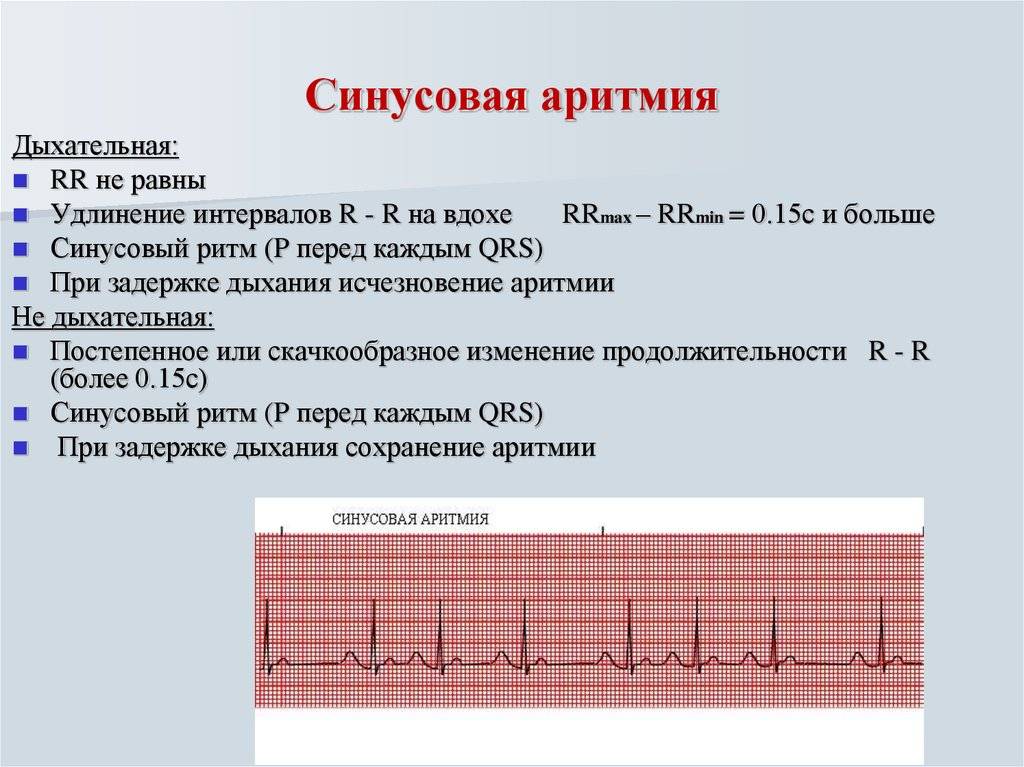
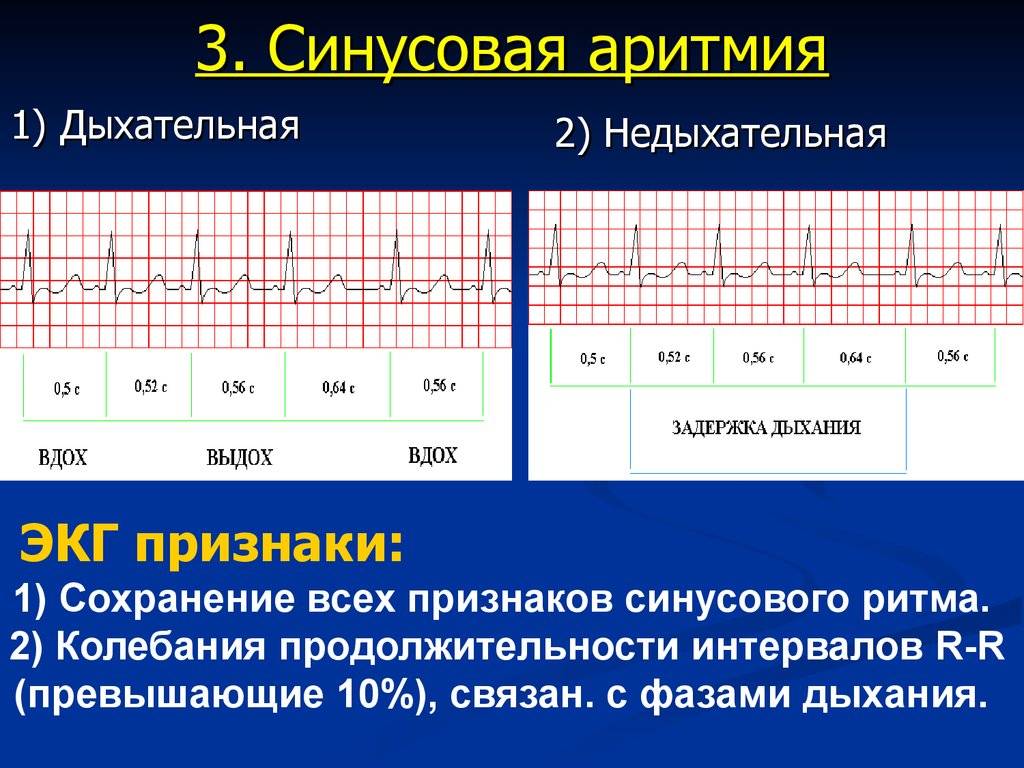
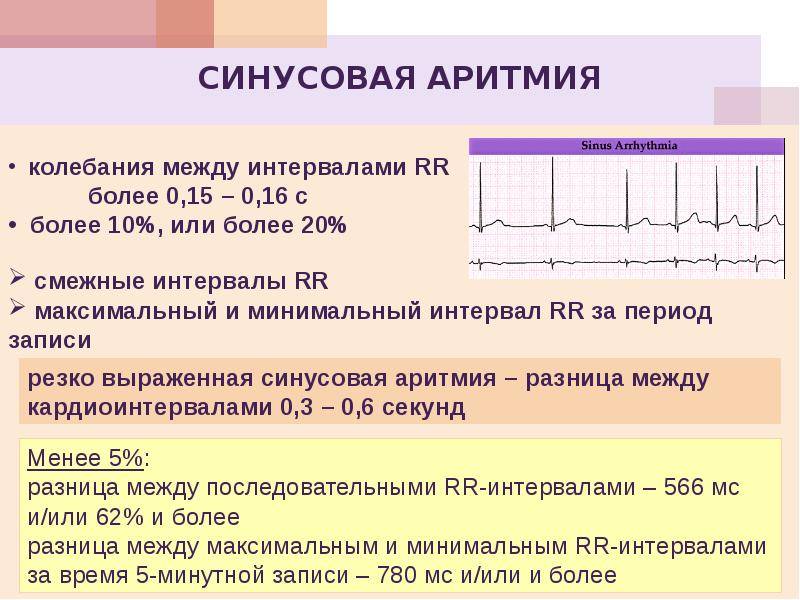
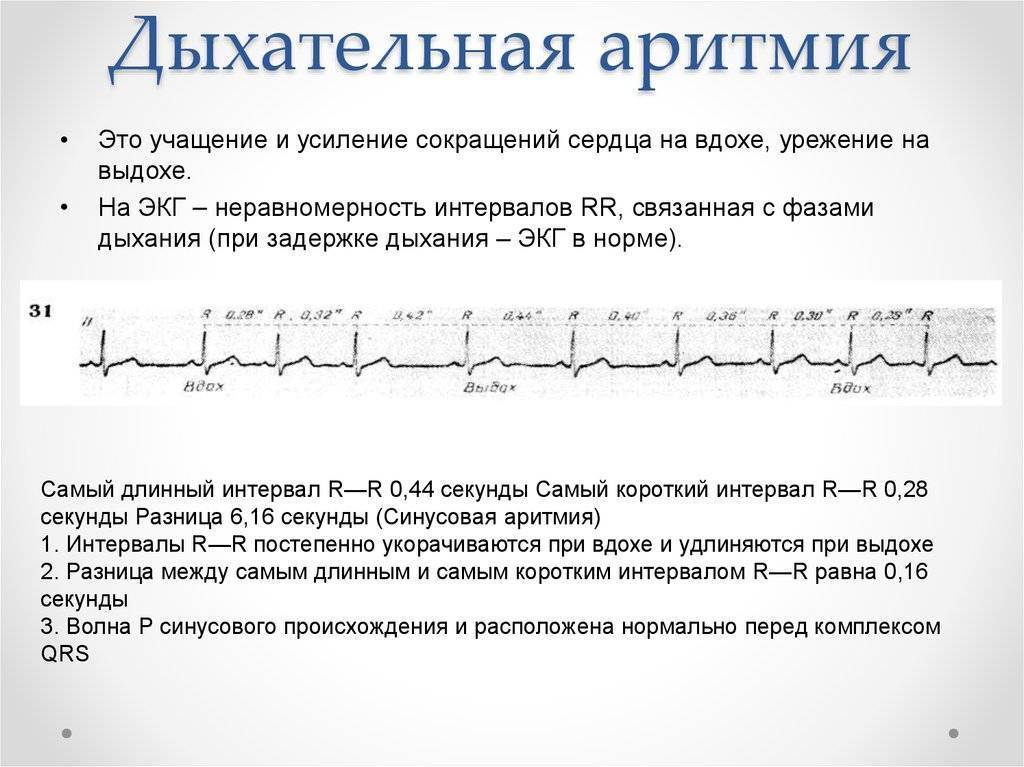
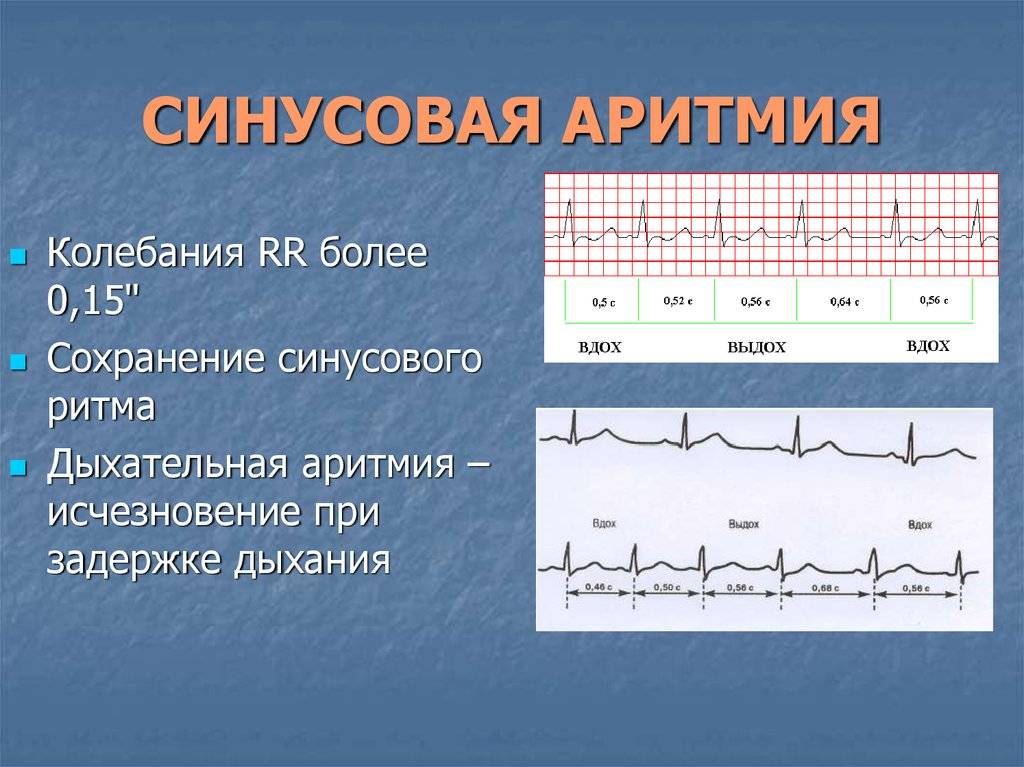
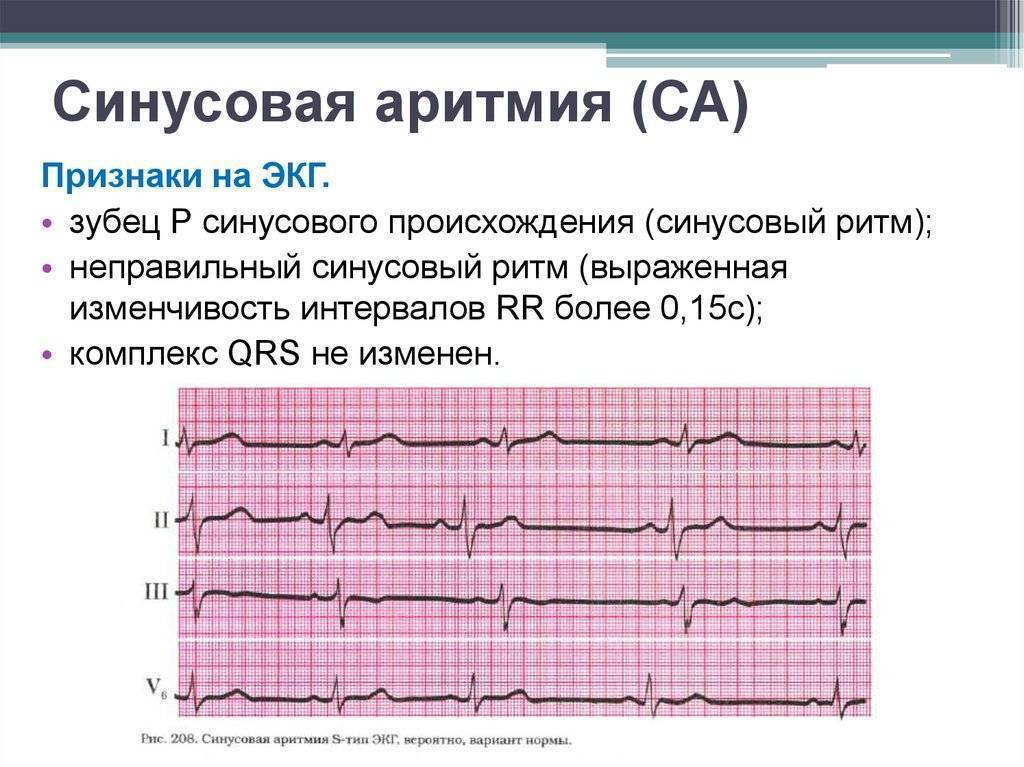
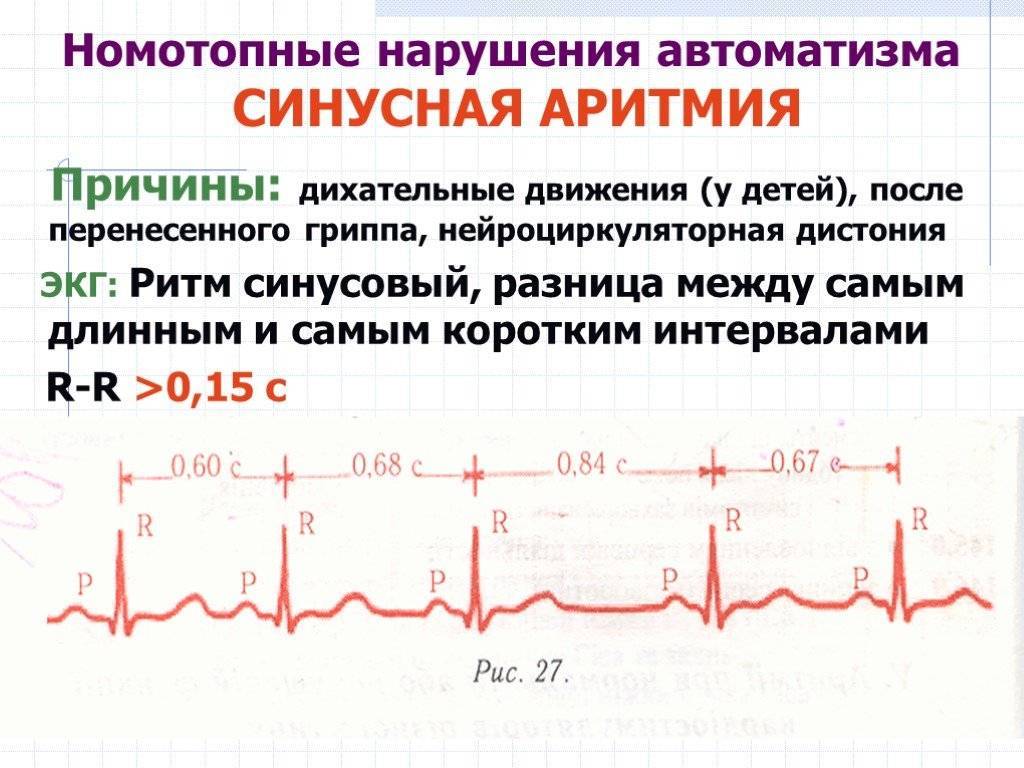
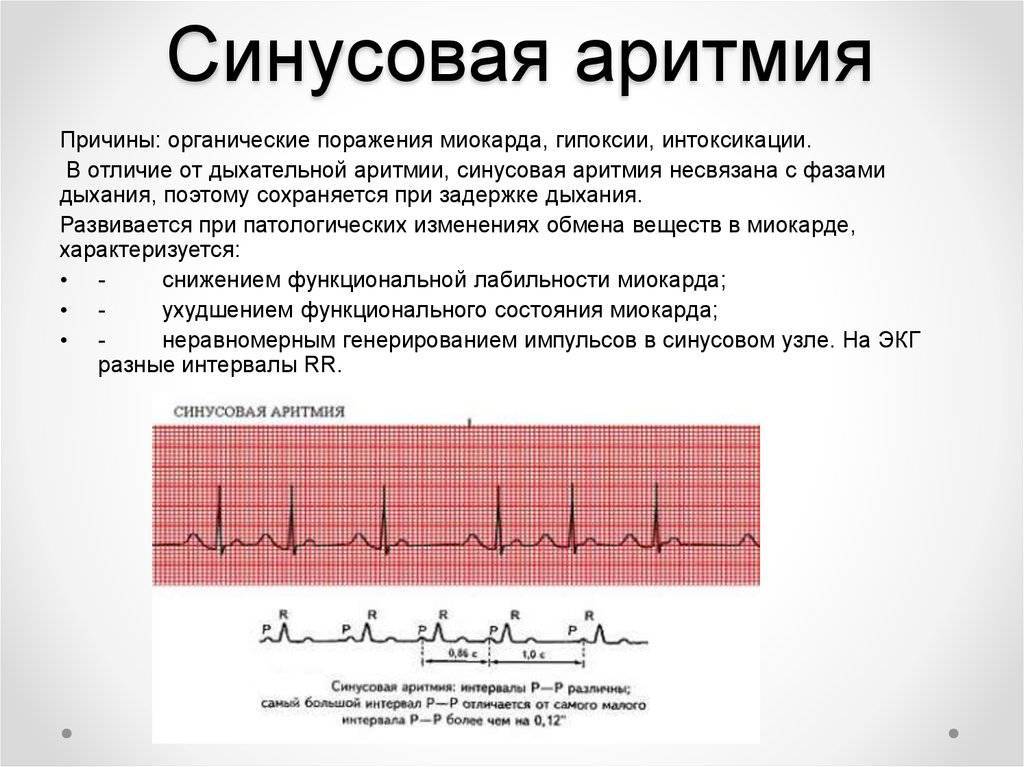
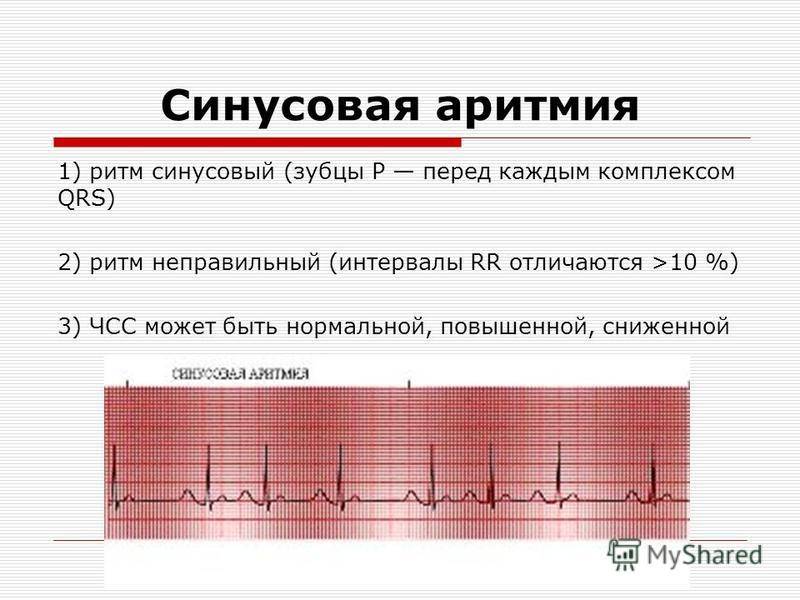
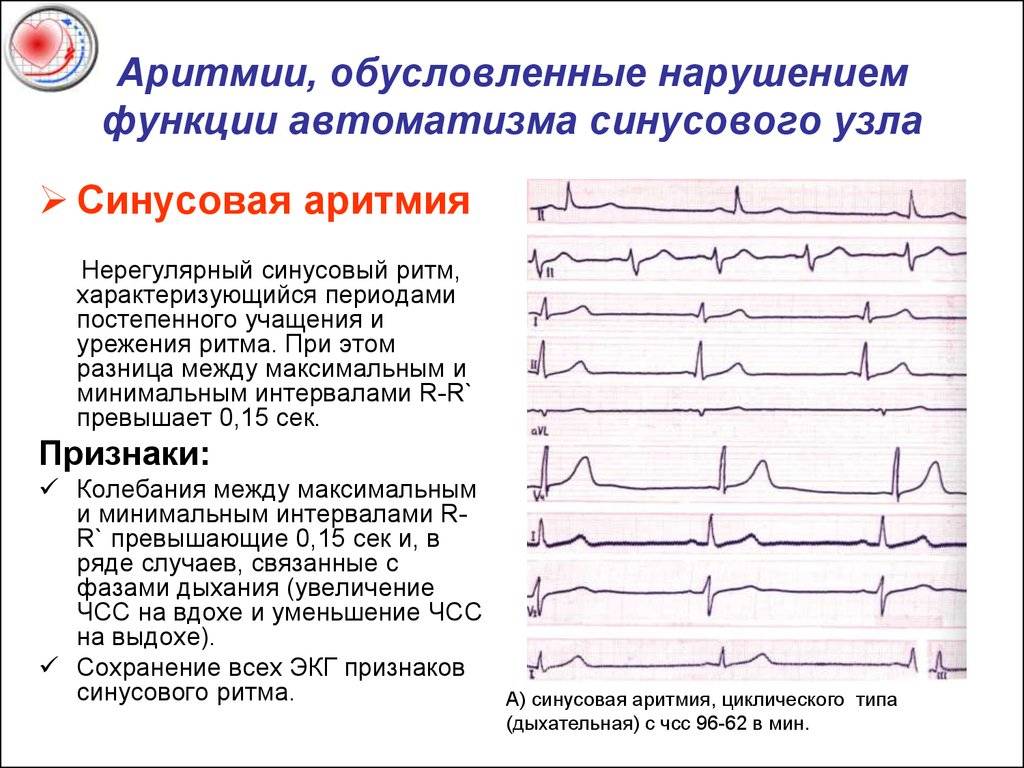
- Синусовая аритмия. Чаще всего диагностируется в детском и подростковом возрасте, характеризуется неправильным чередованием сердечных ударов. При таком виде рассматриваемого нарушения никакого специфического лечения не требуется, состояние больного не нарушено, а быстро восстановить нормальный ритм биения сердца можно обычной задержкой дыхания на несколько секунд.
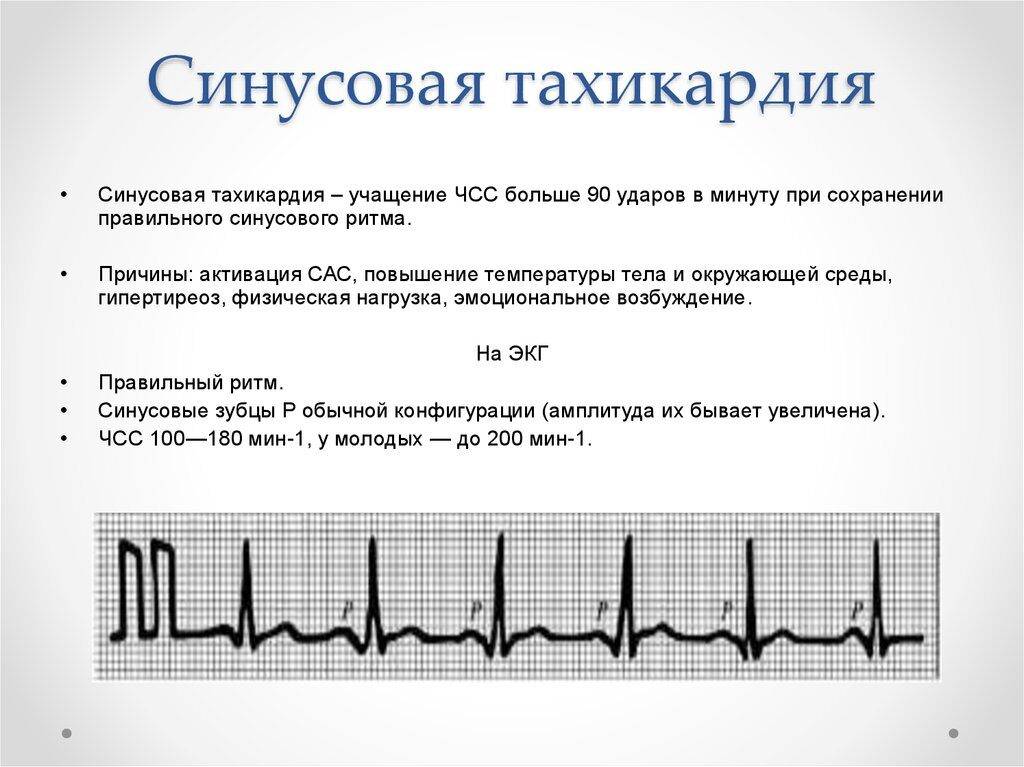
- Синусовая тахикардия устанавливается в виде диагноза, если частота сердечного ритма превышает 90 уд/мин, разумеется, без видимых на то причин (бег, физические упражнения, волнение). Обычно при такой тахикардии ЧСС не превышает 160 ударов в минуту в спокойных условиях и лишь при интенсивной нагрузке может доходить до 200 ударов. Вызывают ее многие факторы, связанные с патологическими процессами в организме, поэтому и лечение такой тахикардии направлено на основную болезнь;
- Синусовая брадикардия. Аритмия этого вида проявляется снижением частоты сердечных сокращений – у больного этот показатель может быть меньше 55 ударов в минуту.
- Пароксизмальная тахикардия, похожая на экстрасистолию, развивающаяся внезапно и также внезапно прекращающаяся, отличается правильной строгой ритмичностью, хотя частота сокращений может достигать 240 уд/мин (предсердная) или выраженными изменениями гемодинамики (желудочковая);
- Мерцающая аритмия. Врачи характеризуют такой вид аритмии, как трепетание в груди – сердце начинает сокращаться быстрее (до 150 ударов в минуту), затем еще быстрее (до 300 ударов в минуту), предсердия сокращаются не полностью, а желудочки делают это неритмично.
Трепетание и мерцание желудочков считается самым опасным для жизни человека проявлением аритмии. Обычно это происходит на фоне патологий сердца, удара электрическим током, приемом некоторых лекарственных средств.
Лечение брадиаритмии
Пациент с умеренной формой в большинстве случаев чувствует себя удовлетворительно, поэтому достаточно здорового образа жизни, приема общеукрепляющих и витаминных препаратов (эхинацея, элеутерококк, женьшень, лимонник в виде настоек, панангин, аспаркам, любые поливитаминные комплексы).
Терапия выраженной брадиаритмии с пульсом меньше 45-50 в минуту и /или приступа МЭС заключается во введении атропина на догоспитальном этапе и в отделении стационара, а также в назначении препаратов, ускоряющих сердечную проводимость, например, нифедипина. Лечение начинается с введения атропина, 10%-го кальция хлорида, эуфиллина, преднизолона, а также дофамина и адреналина внутривенно. Самостоятельно, еще до приезда скорой помощи, пациент может принять две таблетки эуфиллина или нифедипина, если приступ возник не впервые, и пациент ранее с врачом обговаривал возможность приема данных препаратов.
При наличии частых приступов потери сознания пациенту показана установка кардиостимулятора – искусственным водителем ритма, “перебивающего” собственную импульсацию синусового узла и задающего физиологический сердечный ритм.
При сердечном ритме менее 20 в минуту показано проведение временной кардиостимуляции в реанимационном отделении стационара.
Что это такое

Сердечные сокращения происходят благодаря синусовому ритму. Скопление нервных волокон в правом предсердии способно образовывать электрические импульсы, которые затем передаются на желудочек и стимулируют сокращение. Количество импульсов, которые зарождаются в сердце, зависит от возраста пациента. Вся проводящая система работает как большой мотор, который необходим для получения энергии и обеспечения кровообращения.
В норме синусовый ритм должен происходить с одинаковыми промежутками времени, а при нарушениях кардиологи диагностируют состояние аритмии.
Количество сердечных сокращений (ударов /минуту) для детей разного возраста составляет:
- Первый месяц жизни – до 150
- До года – 120-130
- 1-3 года – 110-120
- 3-8 лет – 100
- 8-12 – 80-90
- Старше 12 – 60-80
При аритмии количество сердечных ударов может сохраняться в пределах нормы, однако их ритмичность сбивается, а интервалы становятся неодинаковыми.
В зависимости от того, с задержкой или опережением формируется электрический импульс, выделяют несколько видов аритмий:
- количество ударов сохраняется в диапазоне нормы
- количество сокращений увеличивается – тахикардия
- количество ритмов уменьшается – брадикардия
Эпидемиология аритмий
Суправентрикулярная тахикардия (СВТ) является наиболее часто подтвержденной ЭКГ тахиаритмией у детей. Точные цифры неизвестны, но различные литературные источники указывают, что частота SVT может варьироваться от 1 на 25000 до 1 случая на 250. Выяснилось, что 25% случаев СВТ включают синдром Вольфа-Паркинсона-Уайта. Число внезапных смертей кардиологического происхождения в группе детей с синдромом ВПУ оценивается в 0,5%.
Суправентрикулярная тахикардия
Преждевременная деполяризация желудочков диагностируется у детей при обычной записи ЭКГ примерно в 0,8–2,2% случаев при отсутствии сердечной патологии и в течение 24 часового ЭКГ-мониторинга – у 18-50% всех новорожденных и подростков.
Брадиаритмии вызваны дисфункцией синусового узла и дисфункцией атриовентрикулярного (АВ) узла. Дисфункция синусового узла – относительно редкая патология у детей и часто протекает бессимптомно. По научным данным, среди 1 из 15 тыс. новорожденных существует врожденная полная блокада АВ-узла. Например, в Соединенных Штатах этот синдром вызывает 1000 смертей каждый год, большинство из них приходится на детей
Заболеваемость синдромом Бругада среди населения в целом – 66 на 10 тысяч населения. К сожалению, точное количество не подсчитано, так как в случаях синдрома Бругада патология часто протекает бессимптомно или изменения ЭКГ могут быть нестабильными, поэтому они не фиксируются при посещении врача.
Другие желудочковые тахикардии выявляются у детей без сердечной патологии очень редко.
Симптомы
Нарушения ритма сердца могут проявляться бессимптомно и служить случайной находкой на электрокардиограмме. Человек при этом не ощущает какого-либо дискомфорта. Это касается не только молодого возраста, но и лиц старшего поколения. Например, у пациентов с инфарктом миокарда нередко встречаются единичные ранние (типа R на T) желудочковые экстрасистолы, которые не дают какой либо клиники, однако каждая из них может послужить пусковым механизмом жизнеугрожающей пароксизмальной тахикардии.
Клиническая картина нарушений ритма сердца зависит от многих факторов:
- возраст;
- вид нарушения ритма сердца;
- характера основного заболевания;
- степень гемодинамических (движения крови, скорость тока, степень достижения жизненно-важных органов) нарушений до и после аритмии;
- состояние нервной системы пациента и другие.
Наиболее часто больные предъявляют жалобы:
- сердцебиение;
- перебои, нерегулярные сокращения;
- замирания сердца, будто возникают длительные, ощутимые по сравнению с обычным нерегулярным ритмом паузы в его работе.
При этом важно не только обнаружение этих симптомов, большое значение имеет как они развиваются, внезапно или через какое-то время, ритмичные ли сокращения или нет. Также сопровождать приступы аритмии могут симптомы основного заболевания, например боли в области сердца при стенокардии, удушье при бронхиальной астме, режущие острые боли в животе при аппендиците или ишемии кишечника
Также сопровождать приступы аритмии могут симптомы основного заболевания, например боли в области сердца при стенокардии, удушье при бронхиальной астме, режущие острые боли в животе при аппендиците или ишемии кишечника.
Жалобы пациента на эпизоды потери сознания могут насторожить врача, поскольку это является неблагоприятный фактор. Синкопальное или обморочное состояние может быть причиной полной блокады сердца, выраженной брадикардии (менее 50 ударов в минуту), пароксизмальной желудочковой тахикардии.
Пульс и давление при аритмии могут быть различными в зависимости от ее вида, который определить может только врач, выслушав ваше сердце (в случае синусовой аритмии, экстрасистолии), либо при записи ЭКГ.
По окончании приступа аритмии восстанавливается синусовый ритм. Этот период проявляется урежением ритма, появлением перебоев, замирания или остановки сердца. Восстановление нормального ритма может проходить незаметно для человека, в том числе и во сне. Самочувствие больного после приступа аритмии восстанавливается по-разному. Некоторым достаточно пары минут, другим же требуется несколько часов или даже дней. Все зависит от вида и длительности аритмии: чем она тяжелее и дольше, тем больше период реабилитации.
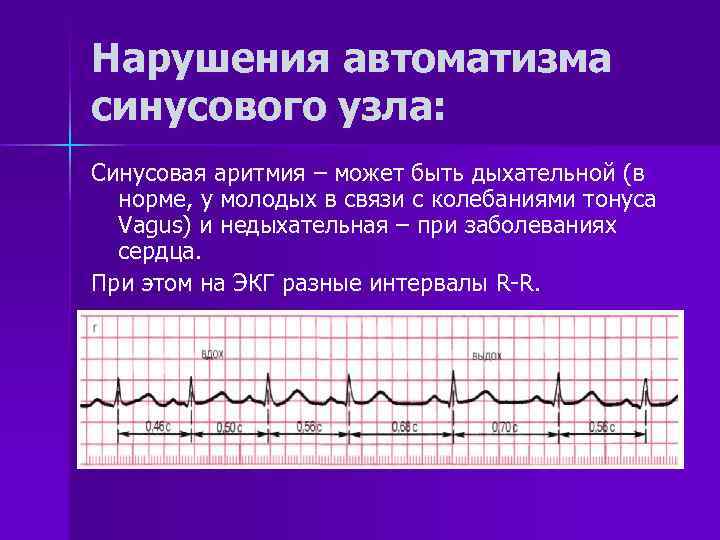
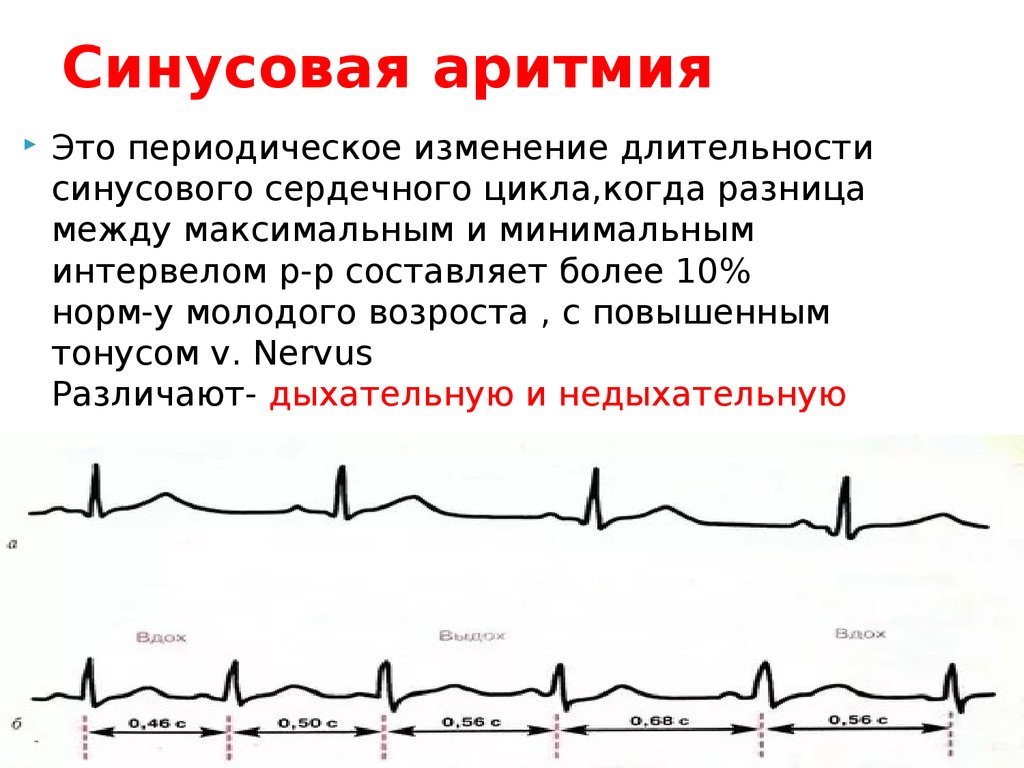
Синусовая аритмия при ВСД
При ВСД (вегето-сосудистой дистонии) часто возникают различные нарушения ритма, в том числе и синусовая аритмия, которая, как правило, носит функциональный характер, то есть не имеет под собой органических нарушений. При ВСД нарушается работа вегетативной нервной системы, что и приводит к нарушениям в работе сердца. Они могут быть следствием реакции на стресс, конфликт, сильное волнение или страх.
Синусовая аритмия при ВСД носит чаще всего нейрогенный характер и сопровождается такими симптомами, как:
- периодическое ощущение учащённого сердцебиения;
- головокружение;
- ощущение нехватки воздуха, затрудненный вдох;
- тяжесть в груди;
- слабость, беспричинная тревожность.
Хотя это заболевание при ВСД не представляет угрозы для жизни, проблему нельзя игнорировать. Своевременное медицинское обследование поможет выявить причину возникновения нерегулярного ритма. А рекомендации врача – устранить неприятные симптомы. Может потребоваться не только консультация кардиолога, но и помощь невролога и психолога.
В некоторых случаях расслабление, нормализация психологического состояние человека, полноценный отдых помогают избавиться от аритмии. При более выраженной симптоматике врач назначит лекарственные препараты.
Для успешного лечения следует придерживаться рекомендаций:
- не переутомляться;
- нормализовать график сна (не менее 8 часов в сутки полноценного сна) и распорядок дня;
- избегать стрессовых ситуаций;
- сбалансировать питание (полезно будет добавить в рацион продукты, богатые витаминами группы В);
- заняться йогой, дыхательными упражнениями, использовать различные расслабляющие техники;
- принимать выписанные врачом препараты.
Online-консультации врачей
| Консультация маммолога |
| Консультация ортопеда-травматолога |
| Консультация иммунолога |
| Консультация массажиста |
| Консультация специалиста по лазерной косметологии |
| Консультация невролога |
| Консультация гастроэнтеролога детского |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация семейного доктора |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация пульмонолога |
| Консультация гомеопата |
| Консультация нефролога |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация психиатра |
Новости медицины
Футбольные фанаты находятся в смертельной опасности, 31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов, 28.01.2020
Назван легкий способ укрепить здоровье, 20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон, 15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19, 12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек, 11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек, 04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет, 27.02.2020
Причины аритмии
Сердце обладает свойством автоматизма. Оно сокращается под воздействием импульсов, которые вырабатываются в самом сердце. За генерацию и проведение импульсов отвечает проводящая система миокарда, образуемая узлами нервной ткани. Нарушения в работе этой системы приводят к сбою сердечного ритма.
Вызвать аритмию могут сердечно-сосудистые заболевания:
- ишемическая болезнь сердца (нарушение кровообращения сердечной мышцы);
- перенесенный инфаркт миокарда. В 15% случаях наблюдается такое осложнение, как постинфарктная аневризма – выпячивание стенки желудочка сердца. Аневризматический сегмент не участвует в сокращении, что приводит к возникновению аритмии;
- кардиомиопатии (изменения размера и формы сердца), а также врожденные и приобретенные пороки сердца;
- миокардиты (воспалительные заболевания сердечной мышцы);
- артериальная гипертензия.
Кроме этого аритмия может быть вызвана:
- вегето-сосудистой дистонией;
- нарушением электролитного баланса организма (в результате острого недостатка магния, а также дефицита или переизбытка калия и кальция);
- курением, злоупотреблением алкоголем, отравлением;
- стрессом;
- физическими нагрузками;
- лихорадочными состояниями при инфекционных заболеваниях;
- эндокринными нарушениями. В частности, аритмия может наблюдаться во время климакса.