Утром не проснулся
Синдром внезапной детской смерти — это диагноз, который обычно ставится, если младенец умер, а при вскрытии установить причину смерти оказалось невозможно.
«Это случаи, когда при патологоанатомическом исследовании не находится ни инфекций, ни явных признаков удушья, вызванного внешними факторами, ни свидетельств, что ребенок чем-то болел, — говорит неонатолог Елена Ярукова. — Для родителей это обычно становится полной неожиданностью, часто они не могут даже предположить, что подобное может произойти». Тем не менее, по словам специалистки, есть некоторые факторы риска: преждевременные роды, малый вес ребенка, многоплодная беременность, предыдущие многократные роды, выкидыши или аборты у матери, патологии беременности или трудности при рождении, инфекции после рождения. Есть и внешние факторы, например пассивное курение, слишком тугое пеленание, опасное положение во сне и даже духота.
Но, как объясняет Ярукова, далеко не всегда эти факторы становятся решающими. Даже если они все исключены, от СВДС никто не застрахован. Тем более что, как правило, мамы, у которых были сложности во время беременности, как раз предупреждены о такой опасности, а вот те, у кого все прошло гладко, могут быть даже не в курсе.
Кроме того, иногда факторы риска бывают незаметны. «Считается, что одна из основных причин СВДС — незрелость нервной системы и сердечно-сосудистой системы, — объясняет Ярукова. — У ребенка организм еще формируется, и в высшей нервной системе на любом этапе может случиться сбой, особенно если эта система по какой-то причине недоразвита». Из-за такого сбоя может остановиться дыхание, а затем — сердце. Чаще всего родители, чей ребенок погиб из-за СВДС, рассказывают похожие истории: младенец уснул, а утром не проснулся.
Апноэ (остановка дыхания) могут случаться и у детей, и у взрослых, и это не всегда опасно. Но в норме они не должны происходить слишком часто и длиться дольше 20 секунд. Поэтому, если ребенок внезапно перестает дышать на более долгое время, это может сигнализировать о нарушениях.
Ярукова объясняет: есть основные меры, которые можно предпринять, чтобы снизить риск СВДС. Ребенка не стоит укладывать спать на животе, лучше на спине или на боку. «Я обычно рекомендую класть так, чтобы голова была на боку. Тогда, если ребенок срыгнет, еда сможет выйти наружу и риск поперхнуться или задохнуться будет меньше».
Не нужно загромождать детскую кроватку мягкими игрушками и подушками: это способствует скоплению пыли. Лучше следить, чтобы ребенок не перегревался, и не закрывать ему лицо — по словам Яруковой, многие мамы делают это зимой, когда собираются на прогулку, потому что боятся, что младенцу будет холодно. Оптимальный температурный режим в помещении — 20–24 градуса (в зависимости от возраста) и точно не больше двадцати пяти. Лучше всего не оставлять ребенка в одиночестве, или наблюдайте за ним с помощью радионяни: устройство позволяет слышать, как ребенок дышит, даже из другой комнаты.
Естественно, следить за младенцем 24 часа в сутки и постоянно прислушиваться к его дыханию невозможно, тем более что молодой маме и самой нужно отдыхать и высыпаться. «Сейчас есть много специальных устройств — мониторов дыхания. Они кладутся под матрас или цепляются к памперсу. Если ребенок задерживает дыхание дольше чем на 20 секунд, они начинают сигналить так, что это невозможно не услышать». Приобрести подобный сенсор могут любые родители, даже если их младенец не входит в группу риска.
«Есть мамы, которые не могут уснуть спокойно — так переживают за ребенка. Они засыпают, им во сне кажется, что ребенок перестал дышать, и они в ужасе просыпаются. В этом тоже ничего хорошего нет
Очень важно заботиться о себе, сохранять спокойствие. Это нужно и самой маме, и ребенку
Так что лучше иметь сенсор».
Ярукова говорит, что в ее отделении мам обязательно предупреждают о рисках и рассказывают про СВДС, но в это отделение попадают женщины, которые сталкиваются с трудностями еще на этапе беременности. А вот в обычных роддомах могут и не предупреждать. В итоге оказывается, что именно те, у кого роды прошли без серьезных осложнений, могут оказаться неготовыми к такой ситуации.
Какова была позиция ребёнка?
Что было отмечено первым? Движение стенки грудной клетки и усиление дыхания при отсутствии воздушного потока указывают на обструктивное апноэ. Отсутствие движения грудной стенки, дыхательных усилий и воздушного потока свидетельствует о центральным апноэ.
Какой период апноэ (в секундах)? Большинство здоровых детей на мгновение перестают дышать, когда они спят.

Изменён ли цвет кожи ребёнка? Необходимо проверить местоположение цианоза; у некоторых здоровых детей появляется синюшность вокруг рта, когда плачут, а акроцианоз (посинение кожи кистей рук, стоп, раковин ушей) или изменение цвета во время дефекации могут быть неверно истолкованы как угрожающее жизни явление.
Каков был мышечный тонус ребёнка (например, вялый, жёсткий или дрожащий)? Коченеющие или судорожные движения, сопровождаемое апноэ, предполагает аффективно-респираторные приступы (приступ задержки дыхания).
Что было предпринято (например, сердечно-лёгочная реанимация) и как это было сделано? Врач должен тщательно опросить родителей или других свидетелей об их усилиях по реанимированию ребёнка; отсутствие необходимости в реанимационных усилиях свидетельствует о доброкачественной причине, тогда как потребность в сердечно-легочной реанимации предполагает более серьёзную причину.
Профилактика
При возникновении очевидного жизнеугрожающего эпизода необходимо взять ребенка на руки, потормошить, энергично помассировать кисти рук, ступни, мочки ушей, спину вдоль позвоночника. Обычно этих действий бывает достаточно, чтобы ребенок снова задышал. Если дыхание не восстановилось, необходимо срочно вызывать «скорую помощь» и начинать проведение искусственного дыхания и закрытого массажа сердца .
Профилактика СДВС включает меры первичного и вторичного характера. Принципы первичной профилактики основываются на антенатальных мероприятиях (отказе от вредных привычек до беременности, рациональном питании матери, достаточной физической активности, профилактике преждевременных родов, ранней постановке на учет и ведении беременности под наблюдением акушера-гинеколога и т. п.). К мерам первичной профилактики также относится оптимизация условий сна грудного ребенка: сон на спине, применение спального мешка, исключающего самостоятельный переворот ребенка на животик, сон на плотном матрасе, исключение перегревания, достаточный доступ свежего воздуха, поддержание температурно-влажностного режима, отсутствие резких запахов и табачного дыма.
Вторичная профилактика СДВС предполагает выявление групп высокого риска и проведение целенаправленных мероприятий (общеукрепляющего лечения, массажа), домашнего кардиореспираторного мониторинга и др.
Среди недоживших до года детей многие умерли по непонятным причинам. Смерть наступает из-за остановки дыхания. Но вот почему ребенок перестал дышать, не всегда удается выяснить. Такое явление называют синдромом внезапной детской смерти. Этот термин ввели в 1969 году. А над выяснением возможных причин работают медики и ученые еще с 1950 года.
В начале ХХІ века исследователи стали проявлять еще большую активность. Однако до сих пор не представляется возможным точно определить факторы, провоцирующие СВДС. Есть предположения. Выдвигаются разные гипотезы. Они позволяют дать родителям рекомендации, как избежать подобной трагедии.
Обстоятельства, связанные со смертью
Полученные данные, согласующиеся с СВДС, заключаются в следующем:
- видим здорового младенца, которого кормят, кладут в постель и находят мёртвым;
- тихая смерть детей;
- реанимационные мероприятия не увенчались успехом;
- возраст умершего ребёнка моложе 7 месяцев (90 % случаев пиковая распространённость в 2 — 4 месяца).
Курс беременности, родов и периода младенчества.
Полученные данные, связанные с СВСМ:
- пренатальный уход от минимального до максимального;
- сообщается о курении во время беременности, а также о преждевременных родах или о малой массе тела при рождении;
- могут присутствовать трудно уловимые дефекты в питании и неврологическом статусе (например, гипотония, вялость и раздражительность).
Другие факторы включают:
- снижение роста и массы тела после рождения;
- многоплодную беременность;
- у младенца кандидозный стоматит, пневмония, срыгивания, ГЭР, тахипноэ, тахикардия и цианоз;
- нежелательную беременность;
- недостаточный дородовой уход или его отсутствие;
- позднее прибытие в медицинское учреждение для родов или роды вне больницы;
- ребёнок не наблюдается у педиатра, нет иммунизации;
- употребление алкоголя или других наркотиков во время и после беременности;
- девиантные методы кормления;
- предшествующие необъяснимые медицинские расстройства (например, судороги);
- предшествующие эпизоды апноэ.
Причины
Если врач не смог определить из-за чего умер ребенок, ему ставится диагноз : «Синдром внезапной детской смерти». Причины, по которой дети умирают, до сих пор неизвестны.
Одной версией СВДС считается дефект в центрах дыхания и пробуждения. Такие младенцы не могут адекватно реагировать на нестандартные ситуации. Если во время сна доступ кислорода прекратился, малыш может не проснуться от беспокойства и наступит СВДС.
По мере взросления ребенка риск внезапной смерти стремится к нулю. Наибольшая частота случаев СВДС отмечается среди детей второго — четвертого месяца жизни.
У дошкольников уже нет такого понятия, как синдром внезапной детской смерти. Чаще всего после девяти месяцев опасаться за состояние ребенка причины нет.
Возможными причинами СВДС являются:
- Удлинение интервала QT на ЭКГ. Этот показатель отражает время от момента сокращения желудочков сердца до их полного расслабления. В норме этот показатель составляет 0,43—0,45 мс. Увеличение данного значения может привести к желудочковой аритмии, приведшей к смерти новорожденного;
- Апноэ. Мозг временно перестает стимулировать работу дыхательных мышц. Взрослый человек может контролировать это состояние, задерживать воздух вплоть 2-3 минут. Для младенцев непоступление в организм кислорода в течение 30 секунд приведет к смерти. Интервалы между вдохами удлиняются в основном у недоношенных малышей;
- Рецепторы серотонина. При вскрытии после СВДС было обнаружено недостаточное количество этих клеток в продолговатом мозге. Дефицит нервных окончаний, реагирующих на серотонин, нарушает сплоченную работу дыхательного и сердечно-сосудистого центра. Существует теория, что именно это и является причиной СВДС;
- Погрешности терморегуляторной функции. Температура воздуха в помещении, где находится ребенок, должна находиться в пределах 18—20 оС. При перегреве, недозревшие клетки продолговатого мозга могут отказать в выполнении своих функций. Даже кратковременная остановка работы сердца или прекращение дыхания послужит причиной внезапной смерти младенца;
- Инфекция. Иммунная система защищает ребенка не только от негативного воздействия бактерий и вирусов, но и принимает участие в работе сердца и легких. Ослабление организма внутриутробно или в период новорожденности может стать причиной СВДС;
- Генетическая предрасположенность. Если в роду уже встречались случаи внезапной остановки сердца или СВДС, то риск смерти малыша составляет около 90%. Рождение здорового ребенка с крепким иммунитетом не является залогом его жизнеспособности.
Сын у меня уже был
Кристина (имя изменено) родила своего первого ребенка семь лет назад. Беременность была запланированной, женщина сразу встала на учет в женской консультации и вовремя сдавала все анализы. «Примерно на 12-й неделе начались трудности. Была отслойка плаценты, я ложилась на сохранение то в один московский роддом, то в другой». Роды тоже были непростыми: из-за состояния здоровья Кристине решили делать кесарево сечение. «Меня разрезали, и врач в какой-то момент сказал: „А я думал, он лежит по-другому“. Позвал интерна, сказал: „Будем тянуть“». По ее словам, первые несколько секунд ребенок не дышал и не плакал, и его «еле откачали». Но врачи заверили Кристину, что с младенцем все нормально. Показали ей ребенка, она увидела, что он дышит и моргает, и ей стало спокойнее.
«Но у нас и дальше было много трудностей. При выписке из роддома вес был меньше нормы, потом он стал плохо проглатывать грудное молоко, врачи сказали переходить на смесь. Но ее он срыгивал, и мне приходилось постоянно пробовать другие смеси. Так продолжалось месяца четыре, я ужасно измучилась, постоянно была на нервах». В это время, по словам Кристины, они с мужем «плохо общались», было много конфликтов из-за стресса. В итоге муж переехал и стал жить отдельно.
Примерно через год после рождения сына Кристине стало казаться, что ситуация налаживается. Ребенок набрал вес и окреп, стал учиться ходить и говорить, наладилось питание. Иногда Кристина замечала, что у сына меняется оттенок губ и ногтей: они как будто становятся синими. Но врачи говорили, что это нормально, потому что у маленьких детей бывают сбои в кровообращении. Ее уверяли, что ребенок здоров и она напрасно беспокоится.
«Помню, однажды был такой хороший день. Мы с мужем помирились. Было лето, мы все вместе пошли гулять. Сын хорошо ел, был веселый. Я подумала: теперь все будет хорошо». Но на следующее утро сын внезапно проснулся в четыре утра, как говорит Кристина, «с визгом». «Сказал, что обкакался, я отвела его в ванную, но выяснилось, что подгузник чистый». После этого ребенок проспал до семи утра и проснулся уже бодрый и веселый. По словам Кристины, он сел играть в игрушки и через некоторое время внезапно потерял сознание.
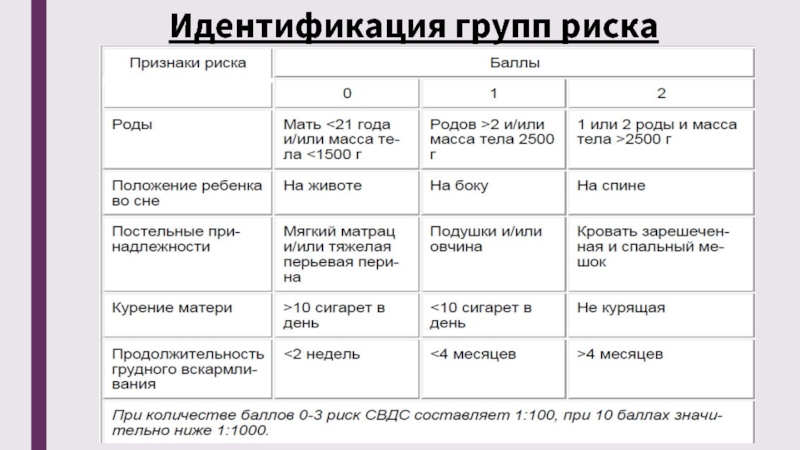
Предрасполагающие факторы к СДВС
Ученые выявили ряд факторов, которые повышают вероятность развития синдрома внезапной смерти. Условно их разделяют на три группы, в зависимости от их источника.
Факторы, обусловленные особенностями вынашивания ребенка и родов:
отставание в развитии плода и его гипоксия;
материнское курение и наркомания в период вынашивания.
Особенности организма малыша:
продолжительные периоды апноэ у ребенка;
повышенный порог пробуждения;
реанимация малыша в послеродовом периоде;
возраст с 2 до 9 месяцев;
другой ребенок этих же родителей погиб от СВДС.
Условия, окружающие ребенка в период сна и отдыха:
чрезмерно мягкая кроватка либо подушка;
курение в присутствии младенца;
сон в положении малыша на боку либо на животе;
перегревание детского тела, особенно в ночное время.
Дифференциальная диагностика СВДС
Большинство случаев смерти младенцев все же имеют конкретную причину. В определенных случаях фактор, который привел к смерти , скрыт, однако после проведения вскрытия тела и расследования его выявляют. Наиболее часто за СВДС ошибочно принимают:
- смерть как следствие жестокого родительского обращения,;
- непреднамеренное удушение во сне;
- инфекции вирусной либо бактериальной природы.
Агрессивное обращение с ребенком
Летальный исход может быть обусловлен однократной вспышкой гнева у одного из родителей либо повседневным неосторожным обращением с малышом. В случае получения ребенком серьезных травм, причина смерти выявляется сразу, но некоторые повреждения в организме малыша выявляются лишь на вскрытии.
Наиболее часто в таких случаях выявляется повреждение мелких сосудов мозга как следствие тряски малыша либо предумышленное удушение. В случае неоднократного случая детской смерти в одной семье, жестокое родительское обращение с малышом является несомненным.
Непреднамеренное удушение
Материнство на первом году жизни довольно часто изматывает маму. Хроническое недосыпание, усталость, гормональная перестройка в организме приводят к тому, что материнский сон становится очень крепким.
Если ребенок спит в постели матери, то этот фактор является очень опасным для его жизни. Особенно вероятность этого возрастает при использовании матерью снотворных препаратов либо употреблении алкогольных напитков. Именно поэтому рекомендуется, чтобы малыш спал в отдельной кроватке.
Инфекционные заболевания
Дети первого года жизни предрасположены к нетипичному протеканию многих инфекционных заболеваний. Это приводит к тому, что инфекция развивается и поражает жизненно важные органы. Особенно часто такое происходит с недоношенными малышами. Как правило, причиной смерти становится развитие менингита, пневмонии, энцефалита.
Меры профилактики
К сожалению, не существует стопроцентной профилактики внезапной смерти у малышей. Однако родители могут самостоятельно устранить многих факторы, предрасполагающие к развитию данного осложнения.
- Не рекомендуется размещать ребенка на слишком мягкой перине, подушке, одеяле.
- Оптимальным для грудного малыша является использование спального мешка вместо одеяла либо пеленания.
- Спать малыш должен в положении лежа на спине.
- Не стоит укладывать малыша спать вместе с мягкой игрушкой.
- Категорически не рекомендуется перегревать ребенка, особенно во время сна (в комнате не рекомендуется температура выше 20 0 С).
- Нельзя укладывать младенца спать сразу после кормления, если он еще не срыгнул.
- Приветствуется применение пустышки на время сна, начиная со второго месяца жизни. Это снижает вероятность возникновения синдрома внезапной смерти малыша.
Когда следует особенно внимательно отнестись к здоровью малыша?
Существует ряд «тревожных звоночков», при появлении которых родители должны тщательнее следить за состоянием здоровья малыша. К ним относятся:
- уменьшение подвижности ребенка;
- отказ от пищи;
- признаки респираторной инфекции;
- повышение температуры тела в ночное время;
- засыпание младенца после продолжительного плача;
- засыпание малыша в непривычных для него условиях (не в его кроватке).
В заключение отметим:
- Случается синдром внезапной смерти очень редко, но настороженность родителей должна быть всегда.
- Невозможно обеспечить стопроцентную защиту от данного явления, но можно максимально исключить предрасполагающие факторы.
- Тщательное наблюдение за состоянием здоровья малыша и адекватное обращение с ним сохранят детскую жизнь.
- Правильное положение ребенка во время сна, оптимальное обустройство спального места для него, использование пустышки на ночь и отказ родителей от курения в присутствии малыша максимально снизят вероятность возникновения синдрома внезапной смерти ребенка.
Татьяна Рязанцева, врач — терапевт, специально для Mirmam.pro
Диагностика
Как правило, младенец, умерший от СВСМ, был уложен в постель после кормления грудью или из бутылочки. Проверки ребёнка с переменными интервалами ничем не примечательны, но малыш найден мертвым, обычно в том положении, в котором он был положен перед сном.
Хотя большинство младенцев кажутся здоровыми, многие родители заявляют, что их дети «не были собой» за несколько часов до смерти. Диарея, рвота и вялость отмечались за две недели до смерти.
Также наблюдалось следующее:
- цианоз (50 — 60%);
- проблемы с дыханием (50%);
- аномальные движения конечностей (35%).
Важно определить точную временную последовательность событий. Необходимо ответить на следующие вопросы.
- У младенца было инородное тело, травмы в дыхательных путях?
- Есть ли у младенца история апноэ?
- Какую активность проявлял младенец перед апноэ? Прерывание дыхания после пароксизмального (приступообразного) кашля у ребёнка с инфекцией верхних дыхательных путей предполагает наличие коклюша.
- Время и количество последнего приёма пищи. Родители могут неправильно интерпретировать срыгивание после кормления как угрожающее жизни событие.
Как будто не существовало
Алена Липяковская, психолог благотворительного фонда «Свет в руках», объясняет, что часто окружающие не знают, как поддержать родителей, столкнувшимся с таким горем. Многие своими замечаниями или вопросами могут случайно навредить. «Особенно если смерть произошла внезапно. Это трудно для восприятия, это тревожит. Ведь, получается, что-то страшное может произойти просто так, без причины. Часто люди пытаются эту причину найти или придумать, чтобы успокоить самих себя. Мол, такие события можно предотвратить, если делать все „правильно“». Поэтому они начинают рассуждать о том, что в этом было «предназначение» или что, возможно, родители «недосмотрели». К тому же СДВС — табуированная тема, о ней мало говорят, и из-за этого у многих недостаточно информации.
Еще одна проблема — часто людям кажется, что, если ребенок был совсем маленьким, его «как будто не существовало», родители не успели привыкнуть к нему. «Но это не так, — говорит Липяковская
— Неважно, сколько лет было ребенку. Потеря младенца может переживаться так же остро, как потеря взрослого»
Неважно, сколько лет было ребенку. Потеря младенца может переживаться так же остро, как потеря взрослого
Часто при такой утрате родители начинают испытывать огромное чувство вины. По словам психолога, это естественный этап переживания горя. Всегда кажется, что можно было как-то предотвратить беду. Давление общества на матерей этому только способствует, ведь молодые мамы, что бы они ни делали, всегда сталкиваются с критикой, обязательно кто-то считает, что они растят ребенка «неправильно».
По словам Липяковской, поддержать другого человека в таком горе бывает трудно еще и потому, что не все готовы выдержать боль другого человека и долго находиться с ним. Из-за этого знакомые и родные могут отстраняться, избегать общения, и тогда мама или оба родителя могут почувствовать себя в изоляции. «Я думаю, в такой ситуации лучше честно сказать человеку, что вам трудно быть с ним постоянно, но вы хотели бы ему как-то помочь. Можно обсудить, какую посильную помощь вы можете предложить. Например, помочь с едой или писать сообщения каждый день, так, чтобы вам не пришлось мучить себя, но при этом у человека не было ощущения, что он брошен и изолирован».
Психолог также советует ни в коем случае не обесценивать чувства горюющего родителя. Не говорить: «Хватит плакать», «Сколько можно об этом думать» или «Ничего страшного, родите еще»
Человеку важно прожить это горе, чтобы потом двигаться дальше
Очень важно, чтобы человек знал, что он может обратиться к психологу, и понимал, где найти специалиста. «Свет в руках» — фонд, с которым сотрудничает Липяковская — помогает родителям, столкнувшимся с перинатальной потерей, и занимается профилактикой младенческих смертей
Его основательница Александра Краус сама потеряла ребенка при родах около пяти лет назад.
«Я на своем опыте увидела, что в такой ситуации тебе некуда идти, — говорит Краус. — Я пыталась понять, как такое могло произойти, искала причины, поддержку, информацию. При этом заметила, что на форумах много мам, которые как будто на долгие годы застряли в том, что случилось. Они пересказывают свои истории снова и снова и не знают, как жить дальше».
У Александры Краус есть психологическое образование, а незадолго до трагедии она познакомилась с Мариной Чижовой, специалисткой по работе с людьми, переживающими перинатальную утрату. «Во многом я восстановилась благодаря ее поддержке. А потом поняла, что хочу помочь другим мамам, хочу сделать помощь и информацию доступной».
Сначала Краус думала сделать сайт с материалами и брошюрами по самопомощи, но потом решила пойти дальше и создала фонд «Свет в руках». Обратившись в этот фонд, можно получить несколько бесплатных консультаций психолога, записаться в группу поддержки родителей или стать участником других программ поддержки людей, столкнувшихся с перинатальной потерей. Краус говорит, что хочет внедрить систему помощи в работу государственных структур, так, чтобы каждая мама могла получить поддержку и информацию в том медицинском учреждении, где она столкнулась с бедой.
«Когда ты ждешь ребенка, у тебя в голове появляется картинка, ты рисуешь себе, как все будет дальше, — говорит Краус. — А потом вместе с ребенком она исчезает, и мы как родители живого и здорового малыша тоже будто умираем. После такого нужно учиться жить в новых условиях, учиться заново дышать».
Профилактика
Несмотря на т0 что не существует гарантированных способов профилактики СВДС, родители должны принять несколько защитных мер для снижения риска неожиданного инцидента.
1. Положите ребёнка спать на спину:
- у ребёнка больше риска для СВДС, когда он спит на боку или на животе. Во время такого положения лицо младенца сильно упирается в матрас, и он не может свободно дышать;
- удостоверьтесь, что голова ребёнка раскрыта, и лучше положить спящего ребёнка на спину. Это помогает ему дышать более комфортно.
2. Храните детскую кроватку в чистоте и порядке:
не оставляйте мягкие игрушки или подушки в кроватке ребёнка, так как это мешает его дыханию, когда лицо младенца прижато этими предметами.
3. Избегайте перегрева ребёнка:
- целесообразно использовать мешок для сна или лёгкие одеяла, чтобы ребёнок был в тепле;
- не используйте никаких дополнительных покрытий и не закрывайте лицо ребёнка, когда он спит;
- при покрытии младенца пушистыми одеялами, так как ребёнок делает много бессознательных движений, и одеяло может задушить его;
- выбирайте одеяла небольшого размера и прикладывайте их к подножию матраса, чтобы оно прикрывало плечи ребёнка;
- пеленание или обёртывание младенца пушистыми и толстыми покрытиями заставляет его чувствовать себя некомфортно и затрудняет дыхание;
- перегретый ребёнок испытывает беспокойство и не может переносить высокую температуру тела в течение длительного промежутка времени.
4. Очень полезно грудное вскармливание:
- грудное вскармливание повышает иммунитет ребёнка и защищает его от инфекций дыхательных путей;
- целесообразно кормить ребёнка грудью в течение как минимум шести месяцев, что эффективно снижает риск СВДС.
5. Предложение соски:
- сосание соски во время сна эффективно устраняет риски СВДС;
- но если младенца не интересует соска, не стоит принуждать его;
- положите соску в рот ребёнка до сна. Но не вкладывайте её в рот после того, как он заснёт;
- держите соску чистой для предотвращения попадания вредных микробов в организм младенца.
6. Не курите вокруг младенца:
- родители-курильщики должны отказаться от своей зависимости до и после рождения своего ребёнка;
- пассивное курение часто приводит к удушью младенца;
- младенцы, рождённые от курящих матерей, подвергаются большему риску СВСМ.
7. Обеспечьте сон ребёнка на твёрдой поверхности:
- всегда кладите ребёнка спать на твёрдую поверхность;
- не кладите ребёнка на диван, между подушками;
- когда ребёнок засыпает в переноске, попробуйте как можно скорее положить его на твёрдый матрас.
8. Дородовой уход:
- ранняя и регулярная пренатальная помощь эффективно помогает снизить риск СВДС;
- следуйте сбалансированной диете;
- матери необходимо проходить частые медицинские осмотры в течение всего периода беременности. Это обеспечит в раннюю диагностику любых аномалий растущего плода. Патологии мозга часто приводят к СВДС;
- регулярный медицинский осмотр также снижает риск преждевременных родов или низкой массы тела при рождении.
9. Регулярный осмотр педиатра и иммунизация:
- когда ребёнок выглядит больным или страдает от нарушений дыхания, немедленно обратитесь к врачу;
- необходимо вакцинировать ребёнка согласно графику. Иммунизация защищает его от опасных для жизни заболеваний;
- исследования показывают, что вакцинация ребёнка в указанные сроки снижает риск СВДС;
- если у ребёнка возникнет апноэ, немедленно отвезите его к врачу. Врач изучает нарушения здоровья и принимает необходимые процедуры лечения.
Мнение Комаровского
Свою точку зрения относительно профилактики СВДС высказывает Комаровский. Евгений Олегович – практикующий врач. Он имеет колоссальный опыт. Доктор неоднократно сталкивался с подобными случаями. Однако связать их с неправильной позой во сне не берется. По словам Комаровского, чаще всего удушье наступает в результате аспирации. Это когда в дыхательные пути попадают инородные вещества. Например, рвотные массы. Какие же практические советы дает доктор?
- Не покупать разрекламированных позиционеров для сна.
- Позволить малышу самостоятельно выбирать удобную позу.
- Не усердствовать с укутыванием новорожденных.
- Контролировать микроклимат помещения.
- Выбирать плотную подушку, жесткий матрас.
- Убрать из колыбели посторонние предметы.
- Поддерживать чистоту в комнате, где обитает кроха.
- Удалить вещи, которые могут накапливать пыль.
- Своевременно делать прививки.
Практика показывает, здоровье деток на грудном вскармливании крепче, чем искусственников.
В этом можно легко убедиться. Достаточно зайти на любой форум, где мамочки ведут активное обсуждение. У роженицы должно быть в приоритете именно ГВ. Так будет больше уверенности, что с ребенком не произойдет ничего ужасного.