Профилактика
Регулярно гуляйте с ребёнком на свежем воздухе, проветривайте дом, соблюдайте правильный режим дня и следите за правильным питанием.
В комнатах, где ребёнок спит и проводит время, создайте прохладный, влажный микроклимат с температурой 18 градусов Цельсия.
Профилактика также включает в себя предотвращение развития острых простуд, избегание тесного контакта с заболевшими и мытьё рук после улицы и перед едой.
Держите голосовые связки в тепле.
Стаж работы 7 лет. Окончил Первый МГМУ им. И.М. Сеченова, кандидат медицинских наук. Работаю в больнице Гамал Эльдин Эль Афгани города Каира. Специализация: гастроэнтерология.
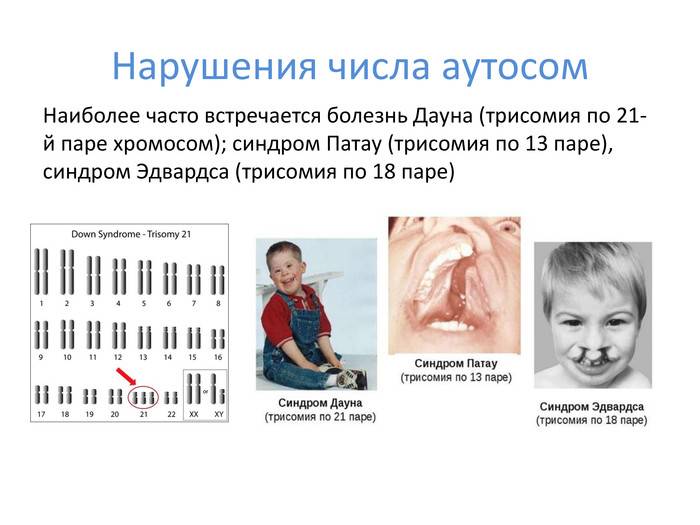
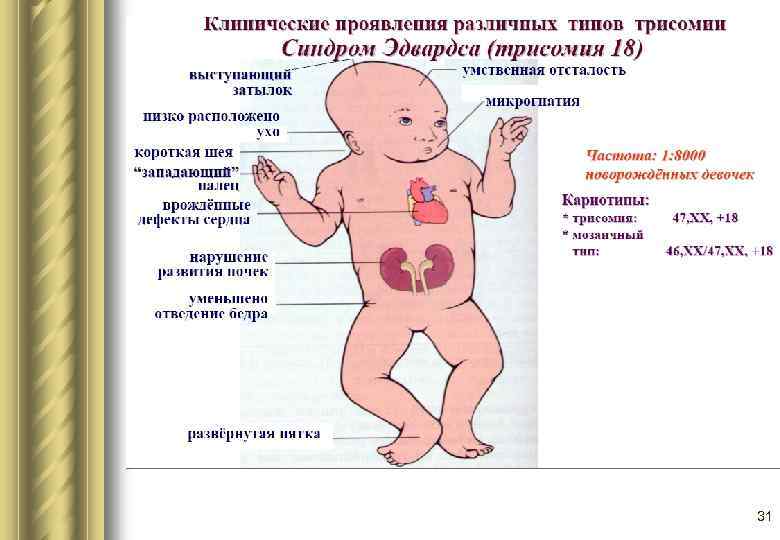
Прогноз для детей с синдромом Эдвардса
из различных независимых исследований50 – 55%сердцеполной трисомией 18половая зрелость обычно не наступаетдаже механической, не требующей особых навыковпри отсутствии пороков системы пищеваренияЧаще всего пороки развития наблюдаются в следующих органах и системах:
- опорно-двигательный аппарат (кости и суставы, включая череп);
- сердечно-сосудистая система;
- центральная нервная система;
- пищеварительная система;
- мочеполовая система;
- другие нарушения.
Сердечно-сосудистая система
сердечной недостаточностиНаиболее частыми аномалиями со стороны сердечно-сосудистой системы являются:
- незаращение межпредсердной перегородки;
- незаращение межжелудочковой перегородки;
- сращение створок клапанов (или, наоборот, их недоразвитие);
- коарктация (сужение) аорты.
пороки сердца
Пищеварительная система
Наиболее частыми пороками развития со стороны пищеварительной системы являются:
- дивертикул Меккеля (слепой отросток в тонкой кишке);
- атрезия пищевода (зарастание его просвета, из-за чего пища не проходит в желудок);
- атрезия желчных путей (накопление желчи в пузыре).
Синдром раздраженного кишечника с диареей и с запором
К наиболее распространенным проявлениям синдрома РК с диареей относятся:
- частый стул;
- ощущение невозможности опорожнения кишечника во время дефекации;
- тошнота.
Дополнительные признаки и симптомы:
- газообразование;
- боль/дискомфорт в животе;
- внезапные позывы к испражнениям;
- жидкий стул.
К наиболее распространенным проявлениям синдрома РК с запором относятся:
- редкий стул;
- напряжение во время дефекации;
- ощущение неполного опорожнения кишечника во время дефекации;
- ощущение невозможности испражнения;
- боль;
- чрезмерное газообразование.
Синдром раздраженного кишечника с запором
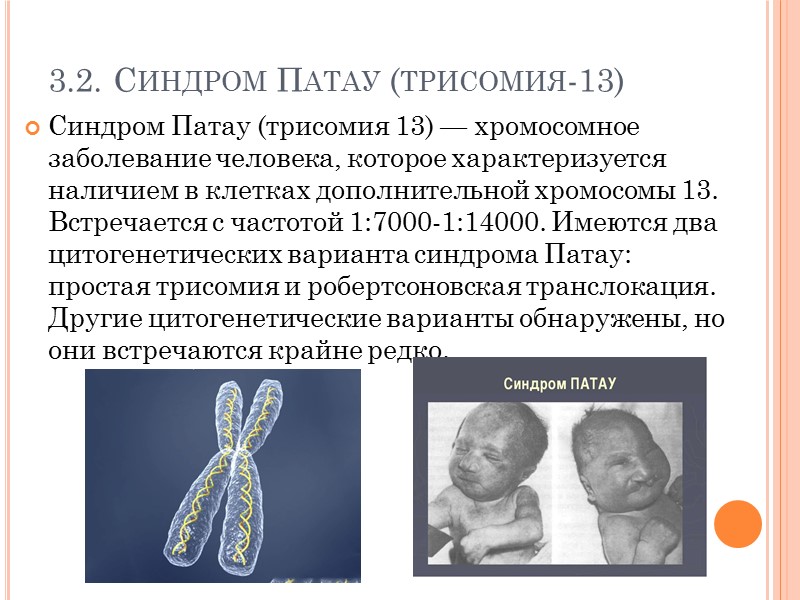
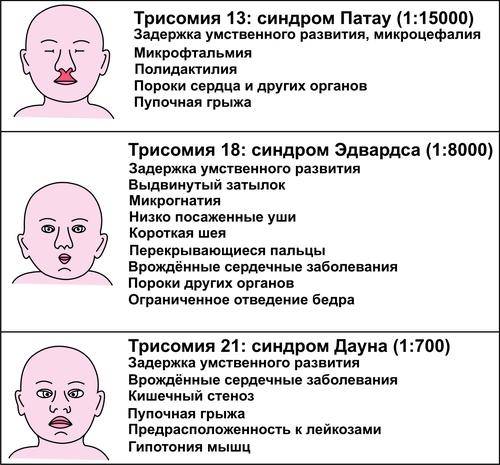
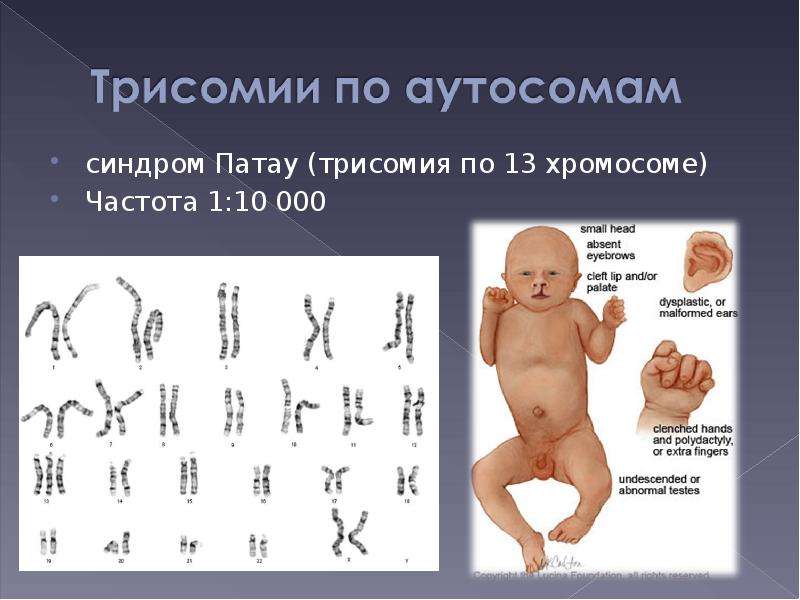
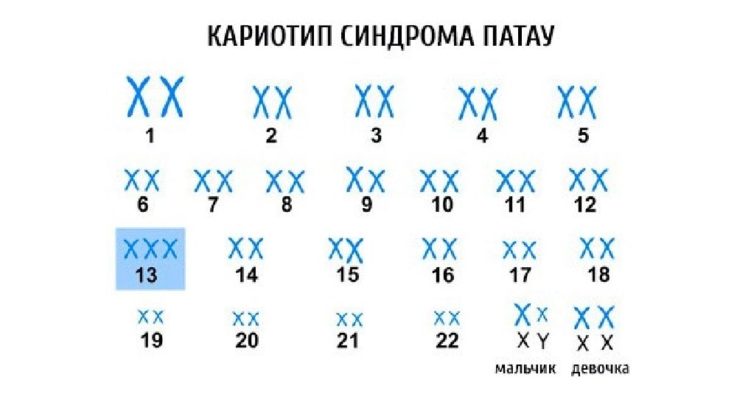
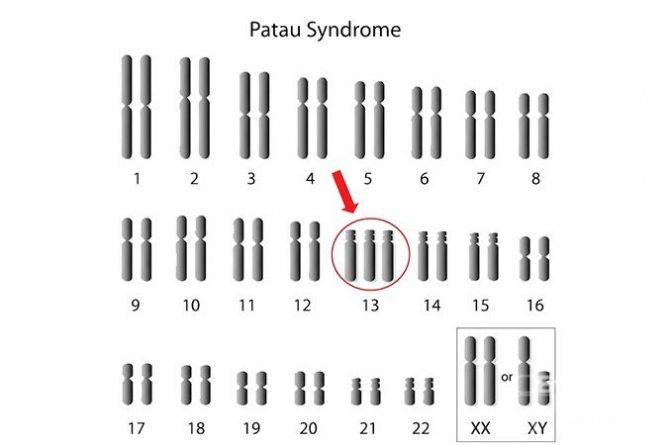
Признаки синдрома Патау
Как было сказано выше, эта хромосомная аномалия всегда сопровождается множественными тяжелыми пороками, которые достаточно часто приводят к гибели плода еще внутриутробно.
Дети с синдромом Патау рождаются обычно в срок, но с малым, если сравнивать со сроком гестации, весом – не более 2,5 кг. Роды зачастую осложняются асфиксией новорожденного. Внешне у ребенка видны врожденные аномалии развития глазных яблок, мозговой и лицевой части черепа, а также головного мозга. Малыши с трисомией D имеют характерный внешний вид:
- Узкие глазные щели;
- Скошенный лоб;
- Небольшую окружность головы;
- Запавшую, плоскую переносицу;
- Двусторонние расщелины лица – заячью губу и волчью пасть;
- Деформации ушных раковин, которые расположены ниже обычного;
- Нередко – тригоноцефалию (килевидную деформацию черепа).
Нарушения со стороны центральной нервной системы могут проявляться дисгенезией мозолистого тела, гидроцефалией, спинномозговыми грыжами, голопроэнцефалией.
Частыми признаками синдрома Патау являются дисплазия сетчатки, микрофтальмия, колобомы, глухота, гипоплазия зрительного нерва, врожденная катаракта.
Патологии развития внутренних органов могут быть представлены самыми разными комбинациями, в том числе врожденными пороками:
Нарушения костно-мышечной системы могут проявляться синдактилией, наличием эмбриональной пупочной грыжи, полидактилией кистей и стоп, флексорным поражением кистей и др.
У девочек с синдромом Патау наблюдается гипертрофия половых губ и клитора, двурогая матка, удвоение влагалища и матки; у мальчиков – гипоспадия, крипторхизм.
Все дети с этой хромосомной аномалией значительно отстают в физическом и психическом развитии, имеют глубокую умственную отсталость.
Из-за наличия множественных и очень тяжелых пороков развития прогноз для рожденных детей, если они не погибли внутриутробно, неблагоприятен: порядка 85-95% из них умирает в течение первого года жизни. В разных странах количество детей, которые доживают до 5 лет – не более 15%, до 10 лет – всего лишь 3%.
Когда необходимо сделать КТ легких при коронавирусе?
Обычно при подозрении на вирусную пневмонию КТ легких назначается лечащим врачом — терапевтом или инфекционистом. Больным пациентам нет необходимости ждать результатов ПЦР до 14 дней — томография покажет даже минимальное поражение легких (до 5%), при этом паттерн пневмонии, вызванной коронавирусом, виден довольно ясно. КТ легких рекомендовано делать на 5-7 день проявления симптомов острого респираторного заболевания.
Ключевое отличие компьютерной томографии от рентгена состоит в том, что КТ показывает первую степень поражения легких (до 25%), а по результатам обследования возможна дифференциальная постановка диагноза, то есть по специфическому клиническому рисунку на КТ можно отличить коронавирусную пневмонию от бактериальной и какой-либо другой без лабораторной диагностики. Однако не у всех пациентов, зараженных коронавирусом, развивается поражение легких с характерной симптоматикой.
КТ легких рекомендуется делать при наличии следующих симптомов:
- Высокая температура (более 37,5°);
- Затрудненное дыхание, одышка;
- Кашель;
- Ощущение сдавливания в грудной клетке;
- Низкий уровень сатурации крови кислородом (менее 95%) по результатам пульсоксиметрии;
- Повышенная утомляемость, слабость.
Пациентам с выраженными симптомами и подозрением на коронавирус нет необходимости ждать результатов ПЦР-диагностики. Компьютерная томография покажет очаги воспаления и инфильтрации легких, фиброз, степень их распространенности. Таким образом пациент сможет не теряя времени приступить к лечению под контролем лечащего врача. Поражение легких более 50% по результатам КТ может быть показанием к госпитализации.
Важно! При наличии вышеуказанных симптомов нет необходимости ждать результатов теста на коронавирус, чтобы проверить легкие на КТ. Преимущество компьютерной томографии легких перед рентгеном и флюорографий заключается в том, что диагностика покажет воспалительные процессы даже когда они только начались (на 5-7 день с момента проявления симптомов ОРЗ)

Признаки и симптомы
Симптомы варьируются в зависимости от степени тяжести.
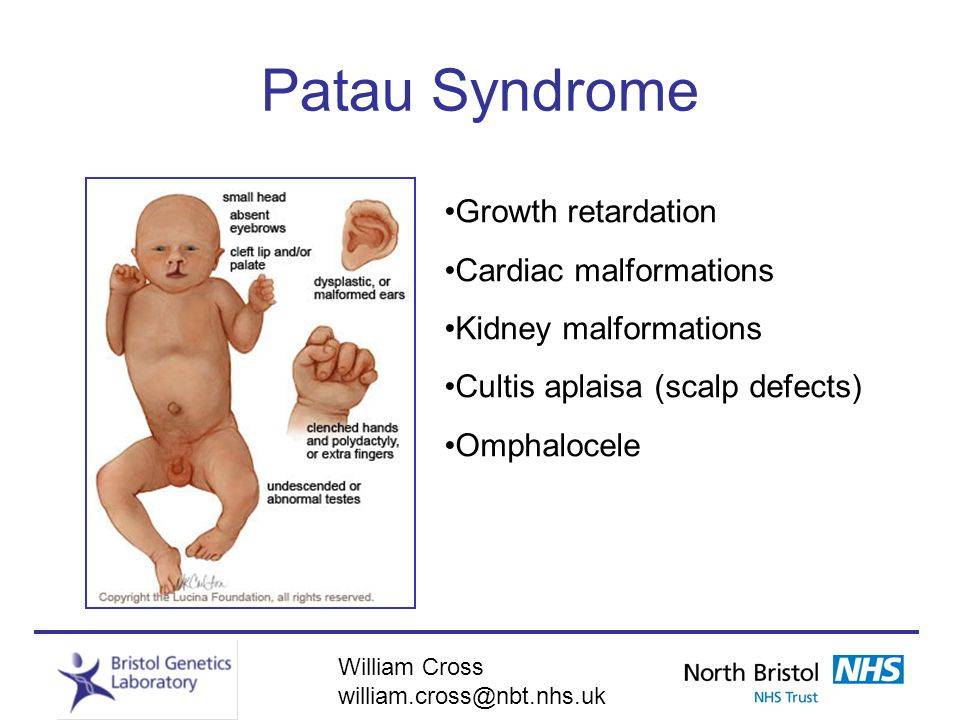
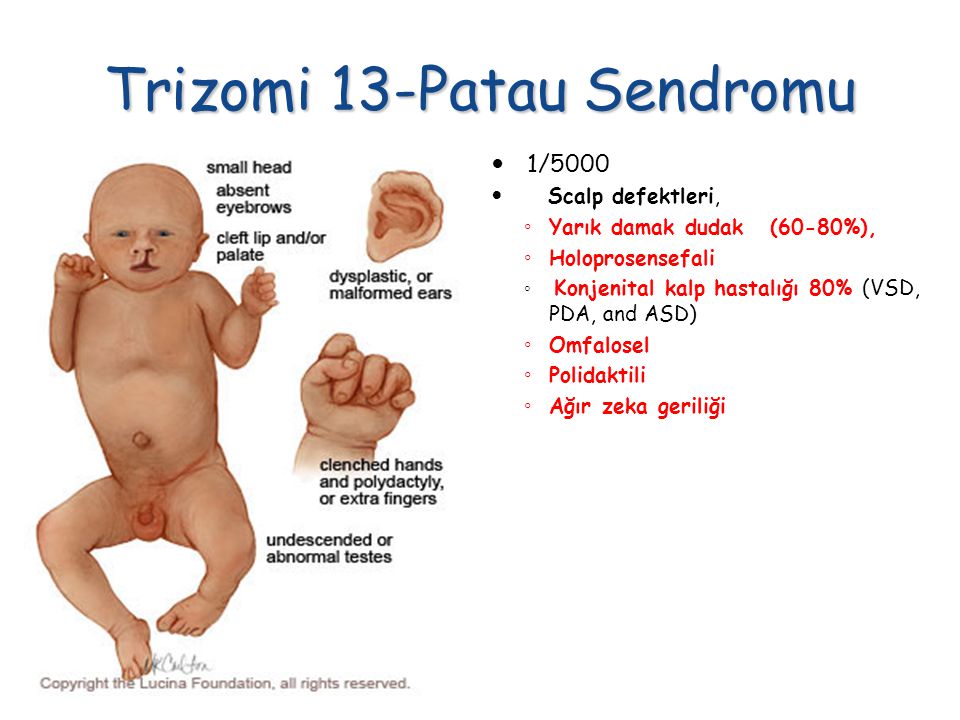
Синдром Патау, трисомия 13 связан с серьезной интеллектуальной недееспособностью, физическими аномалиями многих частей тела.
Люди с этим состоянием часто получают врожденные пороки сердца, церебральные нарушения, слабо развитые, маленькие глаза (микрофтальмия), дополнительные пальцы (полидактилия), расщелину губы, неба, гипотонию.
Многие дети с трисомией 13 не растут и не набирают вес с ожидаемой скоростью.
Часто присутствуют различные черепно-лицевые пороки развития.
Циклопия происходит нечасто, характеризуется слиянием полостей глаза (орбит) в одну полость, содержащую один глаз.
Другие особенности
- Сжатые руки (с внешними пальцами поверх внутренних пальцев);
- Близко посаженные глаза;
- Грыжа: пупочная, паховая;
- Отверстие, расщепление радужной оболочки глаза (колобома);
- Аномалии ушной раковины;
- Дефекты скальпа, такие как отсутствие кожи;
- Судороги;
- Одиночная ладонная складка;
- Скелетные аномалии;
- Маленькая голова (микроцефалия);
- Маленькая нижняя челюсть (микрогнатия);
- Неопущенное яичко (крипторхизм).
В таблице перечислены симптомы, которые имеют люди с этой болезнью. Люди с одинаковым заболеванием могут не иметь всех перечисленных симптомов.
Симптомы присутствуют у 30% -79%
Узнать больше Признаки и лечение предменструального синдрома, ПМС
Около 80% детей с Трисомией 13 имеют врожденные пороки сердца, такие как дефекты предсердной, желудочковой перегородки или артериальный проток (PDA).
У младенцев канал, который находится между легочной артерией и аортой во время развития плода, не закрывается после рождения.
Легочная артерия переносит насыщенную кислородом кровь из правого желудочка в легкие, где происходит обмен кислорода и углекислого газа. Аорта, основная артерия тела, выходит из левого желудочка, поставляет богатую кислородом кровь к большинству артерий.
Иногда присутствуют другие дефекты, связанные с легочной артерией, аортой, сердечными клапанами, камерами. Кроме того, сердце может быть расположено в правой части груди,
Дефекты почек
Множественные кисты; аномальное соединение двух почек у основания (подковообразная почка); отек почек из-за закупорки или сужения мочеточников (гидронефроз).
Аномалии гениталий
Неопущенные семенники (крипторхизм), аномально сформированная мошонка у пораженных мужчин, недоразвитые яичники и матку (бикорнуату матки) у пораженных женщин.
Синдром патау характеризуется определенным отклонением развития рук, ног. Это большее количество пальцев (полидактилия); аномальный изгиб; необычно закругленные (гипервыпуклые) ногти.
Кроме того, Трисомия 13 связана с аномальными узорами кожного хребта (дерматоглифики), включая одну глубокую складку на ладонях рук (обезьянья складка).
Иногда присутствуют и другие аномалии. Например, тонкие ребра, недоразвитый таз, мышечные аномалии, грыжи, аномальное развитие поджелудочной железы.
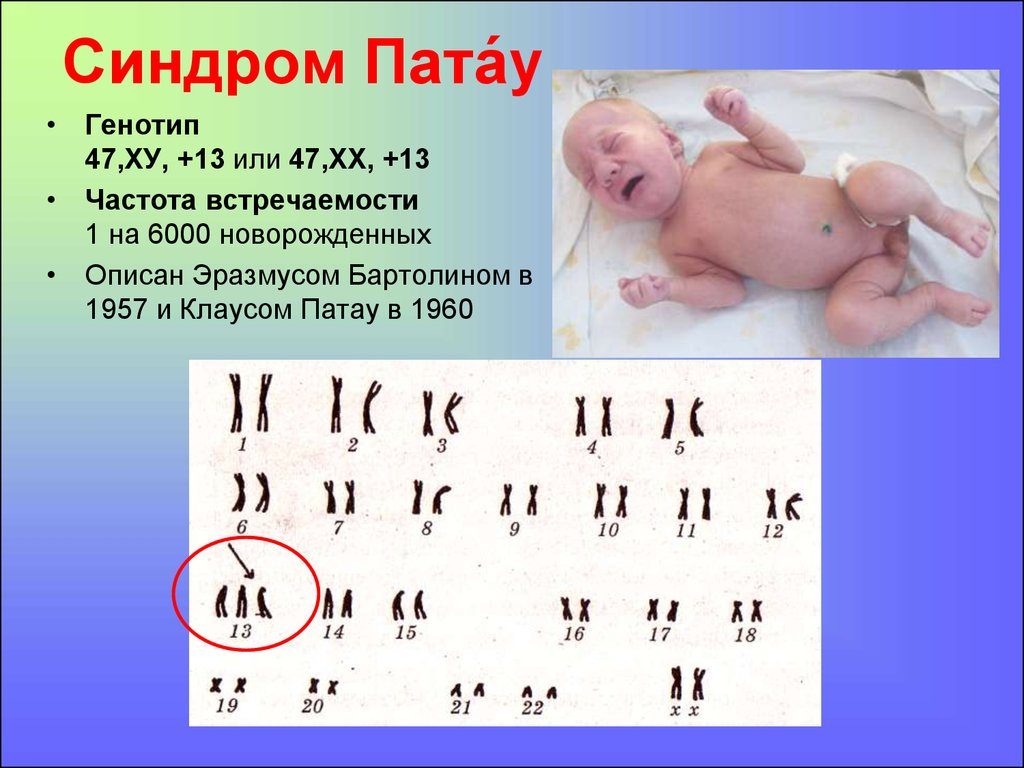
Эпидемиология трисомии 13-й хромосомы
Синдром Патау не очень распространён: только у 1 из 16 000 детей есть это расстройство. 95 % детей с трисомией 13 умирают до рождения.
Средний возраст выживаемости таких детей составляет 2,5 дня, только 1 из 20 малышей выживает дольше полугода. Некоторые дети дорастают до подросткового возраста и, похоже, живут лучше, чем можно было ожидать, исходя из сообщений от тех, кто умирает в перинатальном периоде. Многоуровневое исследование показало, что частота выживаемости до 5 лет для трисомии 13 составляет 9,7 %, причём самые низкие показатели смертности среди девочек. Отчёты о взрослых с синдромом Патау встречаются редко.
Диагностика
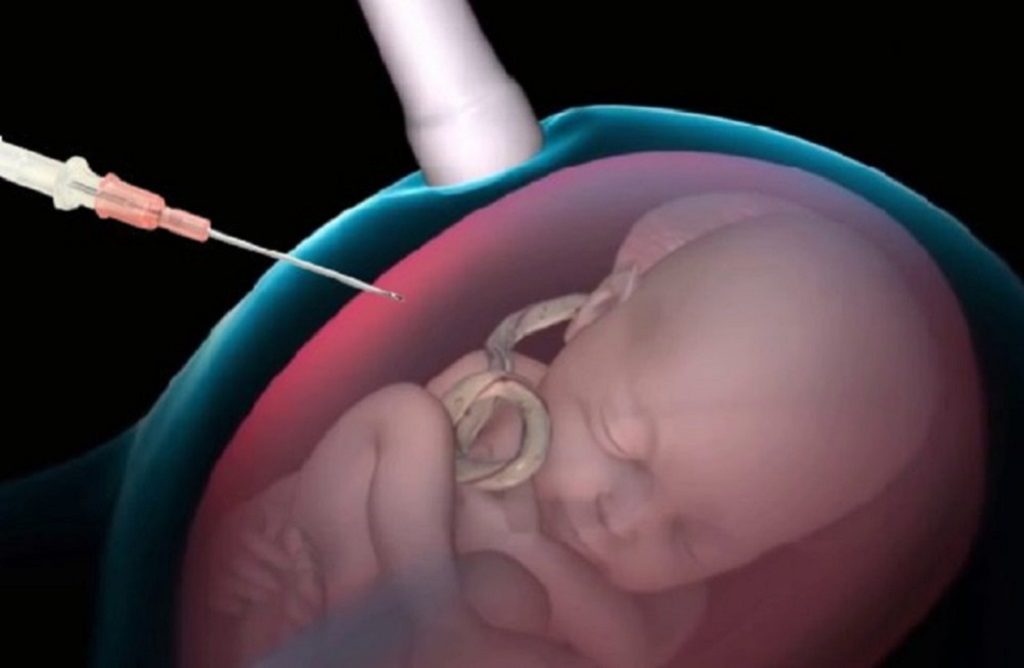
Пренатальный скрининг на синдром Патау
В первом триместре врач будет проводить обычные скрининговые тесты, такие, как ультразвуковое исследование и анализ крови матери. Результаты этих тестов предоставят специалисту информацию о том, как растёт и развивается ребёнок. Например, во время процедуры УЗИ врач может заметить аномалии в физическом облике ребёнка, которые могут указывать на трисомию 13.
Если специалист полагает, что у плода возможно хромосомное расстройство, он может предложить матери провести неинвазивный пренатальный генетический скрининговый тест. Это исследование предоставит врачу информацию о риске наличия у плода трисомии 13 или иной хромосомной аномалии. Если результаты этого скринингового теста показывают высокий риск, беременной женщине будет предложено провести диагностическое тестирование.
Пренатальное диагностическое тестирование синдрома Патау
Пренатальные диагностические тесты предоставят специалисту окончательный ответ относительно того, имеет ли ребёнок определённую хромосомную аномалию. Пренатальные диагностические варианты тестирования для синдрома Патау включают процедуры:
- Обследование хорионических ворсинок. Исследование обычно проводится между 10 — 13 неделями гестации. Эта процедура подразумевает взятие образца плацентарных хорионических ворсинок с использованием иглы через брюшную полость или шейку матки.
- Амниоцентез — ещё одно исследование, которое проводится после 15 гестационной недели. Эта процедура включает в себя взятие образца амниотической жидкости путём вставки иглы через живот, управляемой ультразвуковой визуализацией.
Хромосомы в образцах, собранных из обоих диагностических тестов, анализируются для выявления хромосомных аномалий у растущего плода.
Пренатальный скрининг и диагностическое тестирование являются необязательными. Если вы решите отказаться от тестирования, а у вашего ребёнка появятся признаки хромосомной аномалии при родах, специалист выполнит анализ крови у новорождённого, чтобы определить диагноз.
Причины и признаки
На мутацию оказывают влияние внешние и внутренние мутагены. Установлены некоторые причины, которые могут привести к развитию болезни:
- нарушения в репродуктивных процессах;
- возраст женщины старше 45 лет;
- плохая экологическая ситуация;
- кровные брачные союзы;
- генетика.
Известны случаи, когда 13 хромосома присоединяется к другой хромосоме при оплодотворении. Носители такого типа наследования могут передать его своим будущим детям, которые родятся с патологией.
Все перечисленные аспекты могут повлиять на образование 13-й хромосомы
Потому очень важно знать их и пытаться избегать. При нахождении себя в группе риске важно срочно сделать все необходимые обследования
Признаки синдрома Патау обусловлены тем, что в механизме возникновения недуга лежит формирование 13 хромосомы.
Эпидемиология трисомии 13-й хромосомы
Синдром Патау не очень распространён: только у 1 из 16 000 детей есть это расстройство. 95 % детей с трисомией 13 умирают до рождения.
Средний возраст выживаемости таких детей составляет 2,5 дня, только 1 из 20 малышей выживает дольше полугода. Некоторые дети дорастают до подросткового возраста и, похоже, живут лучше, чем можно было ожидать, исходя из сообщений от тех, кто умирает в перинатальном периоде. Многоуровневое исследование показало, что частота выживаемости до 5 лет для трисомии 13 составляет 9,7 %, причём самые низкие показатели смертности среди девочек. Отчёты о взрослых с синдромом Патау встречаются редко.
Симптоматика синдрома Патау
Синдром Патау сопровождается возникновением множества тяжёлых врождённых пороков развития, зачастую приводящих к гибели плода на этапе внутриутробного развития. Симптомы данной аномалии условно можно разделить на внешние признаки и нарушения внутренних органов. Многие из них непосредственно взаимосвязаны друг с другом.
Нетипичное течение беременности. Практически у половины женщин отмечается многоводие. Оно довольно хорошо заметно при ультразвуковом исследовании. Помимо того, у таких женщин роды нередко наступают преждевременно или осложняются асфиксией новорождённого.
Дети с синдромом Патау обычно рождаются в срок, но с очень маленькой по отношению к гестационному сроку массой тела – максимальный вес их составляет 2500 г (так называемая внутриутробная гипотрофия). У них, как правило, маленькие глаза и недоразвитая глазная щель, в наиболее тяжёлых случаях глаза могут быть вообще не развиты. Довольно часто такие больные имеют проблемы со зрением.
Аномалии черепа
Уже при первом взгляде на ребёнка с синдромом Патау становится заметным факт неправильного развития формы черепа. У таких больных он уменьшен (микроцефалия). К сожалению, изменения костей черепа необратимы, так как патология закладывается на начальных этапах развития. Низкий, скошенный лоб, вогнутая переносица, большое расстояние между глазами, форма ушных раковин и носа искажена, уши низко посажены.
Для детей с данным синдромом характерны двусторонние расщелины губы и нёба («заячья губа» и «волчья пасть»). Эти косметические дефекты являются неизбежным проявлением деформации костей черепа. Из-за этих аномалий заметно затрудняется процесс кормления.

Деформация конечностей
Кроме того, отмечается неправильное строение рук у таких больных. Их пальцы постоянно сжаты и находятся в напряжении. Большой палец они накладывают поверх других. На дефекты рук также влияет и деформация позвоночника, а именно его шейного отдела, он зачастую аномально укорочен, что внешне проявляется короткой шеей. Помимо этого, в медицинской практике встречались случаи, когда у детей с хромосомными аномалиями присутствовали лишние пальцы на верхних и нижних конечностях.
Врождённые пороки сердца
Зачастую дети с хромосомными нарушениями рождаются уже с сердечной аномалией. У них большой и малый круг кровообращения никак между собой не связаны. Очень высок риск наличия дефектов межжелудочковой и межпредсердной перегородок сердца, открытого артериального протока, коарктации аорты и др.
Половая система
Половая система у детей с синдромом Патау развивается аномально, их способность к репродукции утрачена и не подлежит восстановлению. У девочек может отмечаться гипертрофированно развитый клитор или удвоение влагалища.
Также эти пациенты входят в группу высокого риска возникновения лейкоза. При этом тяжёлом заболевании входящие в состав крови лейкоциты начинают бесконтрольно размножаться.
Нарушения гормонального фона
Гипофиз и поджелудочная железа у таких лиц могут неправильно работать или даже вовсе не функционировать. Кроме того, велика вероятность развития в поджелудочной железе кистозных образований и возникновения пупочной грыжи.
Психическое развитие
Дети с синдромом Патау считаются умственно неполноценными. Это частично обусловлено микроцефалией и деформацией костей черепа. Нервная система у них развивается неправильно с самых первых этапов формирования, что в свою очередь приносит роковые плоды. Задержка интеллектуального развития происходит за счёт того, что отделы головного мозга не могут функционировать нормально. Нарушения наблюдаются как в умственном, так и в психическом развитии. Почти 95% больных детей не доживают даже до первого года жизни. А тех, которые с таким заболеванием доживают до 10 лет – единицы во всём мире.

Причины
Синдром Патау развивается в случае появления в генотипе плода дополнительной 13 хромосомы. Современные ученые до сих пор не могут объяснить, из-за чего же так происходит. Возможно всему виной гормональный сбой, сопровождающий процесс образования половых клеток или формирования зиготы. Больной ребенок может появиться на свет в семье, где родители и ближайшие родственники являются абсолютно здоровыми.
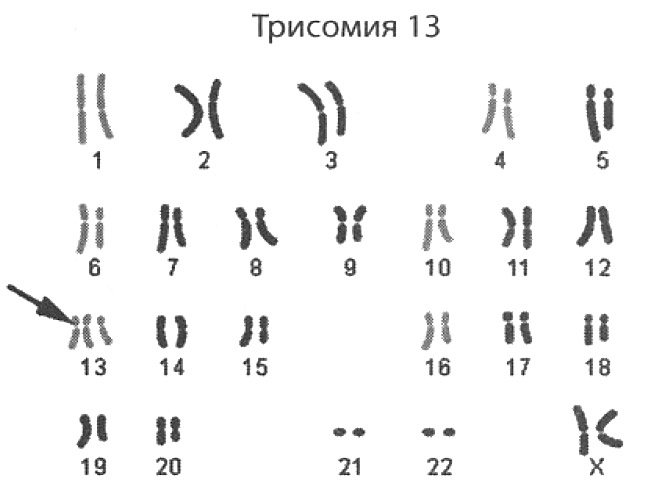
Факторы, способствующие развитию патологии:
- Беременность после 40 лет,
- Острые инфекционные патологии матери,
- Употребление алкоголя или курение во время беременности,
- Неблагоприятная экология,
- Интимная связь с близкими родственниками,
- Отягощенный наследственный анамнез,
- Облучение,
- Воздействие химикатов, лекарств и прочих токсинов,
- Заболевания органов репродуктивной системы,
- Эндокринопатии.
Вышеперечисленные факторы лишь повышают риск развития данной мутации, а не являются ее непосредственными причинами.
Чтобы жить, расти и развиваться, человеку необходимы две копии каждой хромосомы. Появление третьей, добавочной, хромосомы смертельно опасно для плода. Синдром Патау – одна из тех трисомий, при которых возможно живорождение.
Основные формы синдрома Патау:
- Цитогенетическая – появление дополнительной хромосомы связано с тем, что они не расходятся в процессе мейотического деления клеток. Эта форма встречается чаще всего и отличается очень тяжелым течением.
- Простая – на ранних этапах развития плода каждая клетка уже имеет лишнюю хромосому по причине обширной мутации или имеющихся отклонений в яйцеклетке до оплодотворения.
- Мозаичная – на поздних этапах развития плода одни области имеют здоровые клетки, а другие патологичные, что приводит к аномалии отдельных органов ребенка.
Подобные патологические изменения происходят в организме плода во время эмбриогенеза.
Примечания
- X-сцепленная умственная отсталость. (рус.). Центр Молекулярной генетики при Медико-генетическом научном центре РАМН. Проверено 8 мая 2020.
- Yamasaki K., Joh K., Ohta T., Masuzaki H., Ishimaru T., Mukai T., Niikawa N., Ogawa M., Wagstaff J., Kishino T. Neurons but not glial cells show reciprocal imprinting of sense and antisense transcripts of Ube3a. (англ.) // Human molecular genetics. — 2003. — Vol. 12, no. 8. — P. 837—847. — DOI:10.1093/hmg/ddg106. — PMID 12668607.
- Petersen M. B., Brøndum-Nielsen K., Hansen L. K., Wulff K. Clinical, cytogenetic, and molecular diagnosis of Angelman syndrome: estimated prevalence rate in a Danish county. (англ.) // American journal of medical genetics. — 1995. — Vol. 60, no. 3. — P. 261—262. — DOI:10.1002/ajmg.1320600317. — PMID 7573182.
- Steffenburg S., Gillberg C. L., Steffenburg U., Kyllerman M. Autism in Angelman syndrome: a population-based study. (англ.) // Pediatric neurology. — 1996. — Vol. 14, no. 2. — P. 131—136. — DOI:10.1016/0887-8994(96)00011-2. — PMID 8703225.
Текст подготовил

Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Хромосомная патология – синдром дисомии по Y хромосоме
Синдром дисомии по Y хромосоме описан сравнительно недавно – в 1961 году. Синдром дисомии по Y хромосоме – это кариотип 47. ХYY, встречается редко – один новорожденный малыш на 1000. Дети с дисомией по Y хромосоме не отличаются от своих сверстников, ростом чаще всего выше среднего. У взрослых мужчин рост в среднем около 186 см. Практически не встречаются отличия со здоровыми людьми в половом, умственном и физическом развитии, у большинства мужчин соответствует норме гормональный статус и плодовитость. В 35% случаев патологии встречаются характерные для заболевания признаки: выступающие надбровные дуги и переносица, грубые черты лица, большая нижняя челюсть, крупные ушные раковины, зубы имеют дефекты покрывающей их эмали, очень часто встречается деформация коленных и локтевых суставов. Заболевание характеризуется повышенной внушаемостью больного, подражательностью, дети с таким синдромом быстро схватывают отрицательные формы поведения сверстников. Для таких больных характерно агрессивное поведение, импульсивность и взрывчатость.
Лечение детей с синдромом Патау, возможно ли это?
Для детей, родившихся с синдромом Патау, нет стандартного курса лечения. Вместо этого оно специализируется и фокусируется на симптомах каждого отдельного пациента.
Некоторые родители предпочитают прерывать беременность, если у плода обнаружена трисомия 13 из-за общего неблагоприятного прогноза и желания не продлевать горе потери. Другие решают сохранять беременность из-за убеждений против абортов или потому, что хотят провести некоторое время с родившимся ребёнком, даже если оно окажется коротким.
То же самое касается младенцев, которым диагноз поставлен после рождения — некоторые родители выбирают только услугу по уходу, тогда как другие выступают за интенсивное медицинское вмешательство, даже если шансы небольшие, что ребёнок выживет в младенчестве.
Хотя трисомия 13 считается смертельным расстройством, которое несовместимо с жизнью, современная медицина увеличила продолжительность и качество жизни некоторых детей с синдромом Патау. В зависимости от тяжести других симптомов операция может помочь устранить дефекты сердца или ЖКТ либо восстановить расщепление. Соответствующее медицинское лечение помогло многим детям с трисомией 13.
Практически у всех детей, переживших первый год, будут задержки развития и роста. Программы раннего вмешательства и специальное образование очень важны для относительно небольшого числа детей с синдромом, которые выживают в трудные ранние месяцы.
Группа риска
В качестве факторов риска и провоцирующих элементов стоит рассмотреть родительские хромосомные аномалии.
- Кольцевая хромосома – удаление генетического материала с концов хромосомы и соединение новообразованных концов в кольцо.
- Дупликация — частичное повторение хромосом и соответствующее появление лишнего генетического материала.
- Транслокация – присоединение к хромосоме элемента другой хромосомы.
- Делеция предполагает отсутствие одного из секторов хромосомы.
- Микроделеция является следствием перестройки Y-хромосомы и обмена секторов между половыми хромосомами при мейозе. Немного хромосом при этом отсутствует, чаще всего одного из генов тоже нет.
- Инверсия – разворот на 180 градусов одного из участков хромосомы, порядок расположения генов обратный, а часть хромосомы опущена.
- Трисомии хромосом обусловлена наличием одной или больше лишних хромосом в наборе. Причиной такого генетического дефекта является нерасхождение хромосом при делении.
Лечение
В силу того, что нарушение кариотипа характеризуется хромосомными аномалиями, специфического лечения не существует. Родителям, решившим оставить малыша, до конца его жизни придётся обеспечивать ему должный уход и лечение, которое заключается в:
- проведении пластических операций по устранению щели на небе и губе, и ликвидации лишних пальцев;
- осуществлении множественных хирургических вмешательств для удаления патологий внутренних органов;
- тщательном уходе, полноценном питании и постоянном контроле за малышом;
- общеукрепляющих мероприятиях для поддержания функционирования поражённых органов;
- ограничении ребёнка от заражения инфекционными или воспалительными недугами.
Малыши с этой патологией кариотипа, которые остаются в живых после родов, до самой смерти страдают идиотией и являются полными инвалидами. Если причиной такого недуга стал случайный фактор – последующие беременности могут быть удачными. В случаях наличия у одного из будущих родителей патологий Робертсона, возможность рождения здорового малыша исключается.
Заключение
Из-за неясности причин возникновения данного синдрома не существует специфической профилактики, но есть несколько важных рекомендаций, которые могут позволить избежать рождения ребёнка с хромосомными аномалиями:
- избегать любых контактов с химическими веществами;
- не беременеть после сорока пяти лет;
- не иметь половых связей с близкими родственниками; а в тех случаях, если всё-таки это произошло, не следует рожать ребёнка.
При наличии хромосомных патологий в предыдущих поколениях, случаев мертворождения или, если будущие родители просто хотят быть уверены, что они не являются носителями каких-либо генетических расстройств, лучшим решением ещё перед планированием беременности будет прохождение медико-генетического консультирования.
Мария Казакова, Врач-неонатолог 52 статей на сайте
По окончании университета прошла интернатуру по направлению «Неонатология» в СамГМУ. После завершения профессиональной подготовки, и по настоящее время, работаю врачом-неонатологом в ГУЗ Городская клиническая больница №1 (Перинатальный центр) г. Ульяновск.