СД2
Сахарным диабетом второго типа (СД2) чаще всего страдают люди после 40 лет. Эта форма диабета характеризуется относительной инсулиновой недостаточностью. Долгое время болезнь может совсем не проявлять себя, симптомы появляются постепенно, поэтому люди часто обращаются за помощью с опозданием. Со временем пациенту может понадобиться инсулиновая терапия. Лечится сахарный диабет второго типа в основном амбулаторно.
Риск возникновения СД2 выше у следующих групп людей:
- возраст больше 45 лет;
- избыточная масса тела (индекс массы тела больше 25 кг/м²);
- повышенное артериальное давление (артериальная гипертензия, выше 140/90 мм РТ.ст.);
- генетическая предрасположенность (близкие родственники страдают СД2);
- низкая физическая активность;
- повышенный уровень триглицеридов крови (≥ 2,82 ммоль/л) и пониженный уровень холестерина ЛВП ≤0,9 ммоль/л.
Людям, которые находятся в группе риска, врачи рекомендуют хотя бы раз в год делать анализ крови и следить за уровнем глюкозы.
Симптомы СД2
У Сахарного диабета второго типа отсутствуют специфические симптомы, которые позволяют однозначно идентифицировать болезнь, однако появление нескольких симптомов заболевания одновременно может быть признаком развития СД2. Проверьте, если у вас наблюдается три или более симптомов из списка ниже, это повод сходить на приём к врачу:
- вы чувствуете сухость во рту и постоянно хотите пить;
- у вас обильное мочеотделение, в том числе по ночам;
- у вас зудят кожа и слизистые;
- вы быстро устаёте и испытываете слабость;
- у вас медленно заживают ранки и повреждения кожи;
- на коже появляются гнойнички;
- вы сильно и резко похудели без видимых причин.
Что делать, если есть подозрение на наличие СД2?
Если вы чувствуете недомогание и наблюдаете у себя симптомы сахарного диабета, в первую очередь нужно обратиться к врачу. Выявить СД2 поможет обследование, которое проводит терапевт или врач общей практики. Для записи в поликлинику необходимы будут паспорт и полис ОМС. Решение о необходимости дальнейшего обследования врач примет по результатам осмотра.
Выявить СД2 помогают следующие анализы:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови с исследованием глюкозы крови;
- биохимический анализ крови по оценке нарушений липидного обмена;
- определение уровня гликированного гемоглобина в крови;
- пероральный глюкозотолерантный тест.
Все перечисленные анализы можно сделать в поликлинике по месту прикрепления. Результаты будут готовы через 1-2 дня после сдачи. Диагноз может быть следующим:
- сахарный диабет не подтвердился, но есть факторы его развития;
- выявлен предиабет;
- выявлен сахарный диабет второго типа.
Если диагноз не подтвердился
Если проведённое обследование не подтвердило наличие сахарного диабета, но выявило факторы его развития, значит, вам нужно быть внимательными к своему здоровью и не пренебрегать профилактикой. Не забывайте, что болезнь всегда лучше предупреждать, чем лечить. Пациентам из группы риска рекомендуется соблюдать режим питания, вести активный образ жизни и раз в год делать исследование глюкозы крови.
Если выявлен предиабет
Отсрочить или предотвратить появление сахарного диабета поможет правильный режим питания и образ жизни. Предиабет указывает на раннее нарушение углеводного обмена. К признакам предиабета относятся нарушенная гликемия натощак и нарушенная толерантность к глюкозе. Пациентам рекомендуют потреблять меньше легкоусвояемых углеводов и увеличить физическую активность. Кроме того, рекомендуется не реже одного раза в год обследоваться у терапевта и исследовать глюкозу крови.
Если диагностировали сахарный диабет второго типа
После подтверждения диагноза о наличии сахарного диабета, не стоит откладывать лечение. Для начала нужно пойти на приём к врачу-эндокринологу, чтобы уточнить сопутствующую патологию и подобрать индивидуальное лечение. Направление к эндокринологу даст терапевт или врач общей практики, если в результате обследования окажется, что уровень глюкозы крови по венозной плазме превышает 7,0 ммоль/л, а гликированный гемоглобин выше 6,5%. Врач-эндокринолог определяет индивидуальный целевой уровень гликированного гемоглобина (HbA1c) для пациента и разрабатывает сахароснижающую терапию, исходя из результатов обследования и наличия сопутствующих заболеваний.
Дополнительные обследования
Врач-эндокринолог может назначить пациенту дополнительные обследования. Это необходимо, чтобы предусмотреть возможные осложнения СД2. В качестве дополнительного обследования эндокринолог может направить пациента к врачу-офтальмологу, чтобы тот проверил состояние глазного дна и оценил остроту зрения на момент выявления сахарного диабета второго типа.
Есть ряд обязательных обследований, которые пациент с СД2 должен проходить каждый год. К ним относятся ЭКГ и рентгенография лёгких. При наличии показаний пациента могут направить на дополнительные обследования:
- К кардиологу при артериальной гипертензии и дислипидемии;
- К нефрологу или урологу при патологии почек;
- К неврологу при жалобах на потерю чувствительности в конечностях и плохое заживление ран.
Подбор лечения и бесплатные лекарства
Программу лечения для пациента составляет врач-эндокринолог. Стандартной программы нет, поскольку лечение подбирается с учётом образа жизни больного, наличия сопутствующих заболеваний и склонности к гипогликемии. Пока идёт подбор и коррекция инсулиновой терапии, пациент должен регулярно посещать эндокринолога.
Полезно знать, что пациенты с сахарным диабетом могут получать льготное лекарственное обеспечение, льготы распространяются на:
- сахароснижающие препараты и другие лекарственные препараты, предписанные лечащим врачом;
- средства для введения инсулина;
- средства для проведения самоконтроля гликемии;
- расходные материалы к инсулиновой помпе.
Лекарства можно получить по рецепту, который выписывает врач. Выдаются они в аптечном пункте поликлиники, к которой прикреплён пациент. Рецепты выписываются на срок не больше 90 дней. Если препарат отсутствует, то рецепт регистрируется в специальном журнале по установленной форме, а препарат доставляется в пункт в течение 10 дней.
СПИСОК СОКРАЩЕНИЙ
АГ – артериальная гипертензия
АД – артериальное давление
АК – антагонисты кальция
АКШ – аортокоронарное шунтирование
иАПФ – ингибиторы ангиотензинпревращающего фермента
АССЗ – атеросклеротические сердечно-сосудистые заболевания
в/в – внутривенный
БРА – блокаторы рецепторов ангиотензина II
ГГС – гиперосмолярное гипергликемическое состояние
ГГС – гиперосмолярное гипергликемическое состояние
ГП – глюкоза плазмы
ГПП-1 – глюкагоноподобный пептид-1
арГПП-1 – агонист рецепторов ГПП-1
ГСД – гестационный сахарный диабет
ДАД – диастолическое артериальное давление
ДКА – диабетический кетоацидоз
ДМО – диабетический макулярный отек
ДН – диабетическая нефропатия
ДНОАП – диабетическая нейроостеоартропатия
иДПП-4 – ингибитор дипептидил-пептидазы 4 типа
ДР – диабетическая ретинопатия
ЗАНК – заболевания артерий нижних конечностей
ЗПТ – заместительная почечная терапия
ИБС – ишемическая болезнь сердца
ИВЛ – искусственная вентиляция легких
ИКД – инсулин короткого действия
ИМ – инфаркт миокарда
ИМБП ST – инфаркт миокарда без подъема сегмента ST
ИМП ST – инфаркт миокарда с подъемом сегмента ST
ИМТ – индекс массы тела
ИСАГ – изолированная систолическая артериальная гипертензия
ИУКД – инсулин ультракороткого действия
КАН – кардиоваскулярная автономная нейропатия
КИНК – критическая ишемия нижних конечностей
КЩС – кислотно-щелочное состояние
ЛКС – лазерная коагуляция сетчатки
ЛПИ – лодыжечно-плечевой индекс
МАУ – микроальбуминурия
МПК – минеральная плотность костей
МРТ – магнитно-резонансная томография
МСКТ – мультиспиральная компьютерная томография
НВИИ – непрерывная внутривенная инфузия инсулина
иНГЛТ-2 – мнгибитор натрий-глюкозного котранспортера 2 типа
НГН – нарушенная гликемия натощак
НМГ – непрерывное мониторирование глюкозы
НПХ – нейтральный протамин Хагедорна
НСД – неонатальный сахарный диабет
НТГ – нарушенная толерантность к глюкозе
ОГ – ортостатическая гипотензия
ОКС – острый коронарный синдром
ОПЖ – ожидаемая продолжительность жизни
ПГТТ – пероральный глюкозотолерантный тест
п/к – подкожный
ПСМ – препараты сульфонилмочевины
ПССП – пероральные сахароснижающие препараты
ПТГ – паратгормон
ПХ – перемежающаяся хромота
САД – систолическое артериальное давление
СД – сахарный диабет
СДС – синдром диабетической стопы
СИ – суточный индекс
СКФ – скорость клубочковой фильтрации
СПЯ – синдром поликистоза яичников
ССЗ – сердечно-сосудистые заболевания
ССЭ – средства, стимулирующие эритропоэз
ТЗД – тиазолидиндионы
ТсрО2 – транскутанное насыщение кислородом
ТТГ – тиреотропный гормон
ФА – физическая активность
УДД – уровень достоверности доказательств
УУР – уровень убедительности рекомендаций
ФМГ – флеш-мониторирование глюкозы
ФР – факторы риска
ХБП – хроническая болезнь почек
ХЕ – хлебная единица
ХЛВП – холестерин липопротеидов высокой плотности
ХЛНП – холестерин липопротеидов низкой плотности
ХСН – хроническая сердечная недостаточность
ЦВД – центральное венозное давление
ЧКВ – чрескожное коронарное вмешательство
ЭКГ – электрокардиография, электрокардиограмма
Терапия диабета при гестации
Терапия сахарного диабета при вынашивании ребёнка включает прием инсулина и определенную диету. Лекарство и дозировки пропишет лечащий врач.
Правила питания:
- снижение потребляемое количество углеводов, а белки нужно увеличить;
- в сутки нужно съедать не менее 2000-2200 килокалорий, при избыточном весе – 1600-1990 килокалорий;
- сладости под запретом;
- дробное питание, примерно 8 раз в день;
- необходимо употреблять витамины А, В, С, Д.
Дополнительно нужно пить специальные травяные чаи: из листьев черники, семян льна, зеленой фасоли. Если нет противопоказаний, то необходимо заниматься физическими упражнениями. Они отлично тонизируют организм, улучшают самочувствие и подготавливают связки к родам.
Сахарный диабет 2 типа – проблема мирового масштаба
Почему мы говорим об актуальности проблемы сахарного диабет 2 типа?
К сожалению, специалисты отмечают исключительно быстрый рост заболеваемости. По данным Всемирной организации здравоохранения, в мире сахарным диабетом страдают более 150 миллионов человек. В промышленно развитых странах диабет II типа встречается у 5-6% населения. Даже при наличии современных методов лечения продолжает оставаться четвертой по значимости причиной смертности в США. В нашей стране в 1993-1996 гг. зарегистрировано около 2 миллиона пациентов, страдающих сахарным диабетом, из которых 1 млн. 700 тыс. (85%) составляют больные диабетом II типа. Подсчитано, что после 65 лет каждый двенадцатый человек страдает диабетом, причем эта цифра отражает лишь тех, кто знает о своем заболевании и состоит на учете у . Это весьма “дорогостоящее” заболевание: например, в США средняя стоимость лечения одного больного диабетом составляет 368 долларов в месяц. И куда более внушительны цифры, отражающие стоимость лечения осложнений, развивающихся на фоне диабета.
Каковы эти осложнения?
Назову основные:
- Нефропатия с исходом в почечную недостаточность.
- Ретинопатия – поражение сетчатки глаз с опасностью потери зрения.
- Полинейропатия – поражение периферической нервной системы.
- Развитие атеросклеротического поражения сосудов, и что особенно характерно для диабета – синдрома диабетической стопы с угрозой ампутации конечностей. В свою очередь, прогрессирование атеросклероза при некорригированном диабете неизбежно приводит к развитию сердечно- сосудистых заболеваний (инфаркта миокарда, инсультов), являющихся основной причиной смертности населения.
INTRODUCTION TO THE 9TH EDITION OF THE STANDARDS
Dear Colleagues!
We are glad to present the 9th Edition (revised) of Standards of Diabetes Care. These evidence-based guidelines were designed to standardize and facilitate diabetes care in all regions of the Russian Federation.
The Standards are updated on the regular basis to incorporate new data and relevant recommendations from national and international clinical societies, including World Health
Organization Guidelines (WHO, 2011, 2013), International Diabetes Federation (IDF, 2011, 2012, 2013), American Diabetes Association (ADA, 2018, 2019), American Association of Clinical Endocrinologists (AACE, 2019), International Society for Pediatric and Adolescent Diabetes (ISPAD, 2014, 2018) and Russian Association of Endocrinologists (RAE, 2011, 2012, 2015). Current edition of the
“Standards” also integrates results of completed randomized clinical trials (ADVANCE, ACCORD, VADT, UKPDS, SAVOR, TECOS, LEADER, EXAMINE, ELIXA, SUSTAIN, DEVOTE, EMPAREG OUTCOME, CANVAS, DECLARE, CARMELINA, REWIND, etc.), as well as findings from the national studies of diabetes mellitus (DM), conducted in close partnership with a number of Russian hospitals.
Latest data indicates that prevalence of DM in the world increased during the last decade more thantwo-fold, reaching some 425 million patients by the end of 2017. According to the current estimation by the International Diabetes Federation, 629 million patients will be suffering from diabetes mellitus (DM) by 2045.
Like many other countries, Russian Federation experiences a sharp rise in the prevalence of DM. According to Russian Federal Diabetes Register, there are at least 4 584 575 patients with DM in this country by the end of 2018 (3,1% of population) with 92% (4 238 503) – Type 2 DM, 6% (256 202) – Type 1 DM and 2% (89 870) – other types of DM, including 8 006 women with gestational DM. However, these results underestimates real quantity of patients, because they consider only registered cases. Results of Russian epidemiological study (NATION) confirmed that only 54% of Type 2 DM are diagnosed. So real number of patients with DM in Russia is 9 million patients (about 6% of population). This is a great long-term problem, because a lot of patients are not diagnosed, so they don’t receive any treatment ant have high risk of vascular complications.
Severe consequences of the global pandemics of DM include its vascular complications: nephropathy, retinopathy, coronary, cerebral, coronary and peripheral vascular disease. These conditions are responsible for the majority of cases of diabetes-related disability and death.
In сurrent edition of the “Standards”:
New goals of glycemic control for the elderly, based on the presence of functional dependence, as well as for pregnant women, children and adolescents, are given.
Added a snippet that describes the continuous glucose monitoring.
Only low-density lipoprotein cholesterol level is used as a target for lipid metabolism.
Proposes more stringent target levels of blood pressure.
It also features updated guidelines on stratification of treatment in newly diagnosed Type 2 diabetes: the excess of the initial level of HbA1c over the target level was used as a criterion.
In the recommendations for the personalization of the choice of antidiabetic agents, it is taken into account that in certain clinical situations (the presence of atherosclerotic cardiovascular diseases and their risk factors, chronic heart failure, chronic kidney disease, obesity, the risk of hypoglycemia) certain classes of hypoglycemic agents (or individual drugs) have proven advantages.
Recommendations for psychosocial support are added.
The position of metabolic surgery as a method of treatment of DM with morbid obesity is updated.
Recommendations for diagnostic and treatment of hypogonadism syndrome in men with DM are added.
For the first time, evidence levels of confidence and credibility levels of recommendations for diagnostic, therapeutic, rehabilitative and preventive interventions based on a systematic review of the literature are given in accordance with the recommendations of the Center for Healthcare Quality Assessment and Control of the Ministry of Health of the Russian Federation.
This text represents a consensus by the absolute majority of national experts, achieved through a number of fruitful discussions held at national meetings and forums.
These guidelines are intended for endocrinologists, primary care physicians and other medical professionals involved in the treatment of DM.
Почему развивается диабет
При нарушении в любом звене этой сложной регуляции развивается сахарный диабет. Может не вырабатываться инсулин. Это проявляется сразу после рождения при аномальном строении бета-клеток или их отсутствии.
Поджелудочная железа может быть уменьшена в размерах, иметь нетипичную форму. В течение жизни, если орган подвергается воспалениям, аутоиммунным атакам или в нем развивается опухоль, возникает вторичный сахарный диабет, когда функция эндокринных клеток постепенно ухудшается.
Даже при наличии достаточного количества нормального инсулина эффекта от него может не быть, потому что в организме изменены рецепторы, которые реагируют на этот гормон на мембранах клеток.
Трехкомпонентная терапия СД 2 типа
При неэффективности двухкомпонентной терапии в течение 2–3 месяцев предпринимают добавление еще одного, третьего гипогликемического препарата. Это может быть:
- пероральный препарат, принадлежащий к другому классу гипогликемических средств, нежели первые два компонента схемы лечения;
- инсулин;
- инъекционный эксенатид. Препараты группы тиазолидиндионов не рекомендуются в качестве третьего средства схемы. Так, данные Американской ассоциации эндокринологов свидетельствуют о повышении риска инфаркта миокарда у пациентов, принимающих роксиглитазон. Поэтому его рекомендуют назначать только тем пациентам, которым не удается контролировать уровень глюкозы с помощью других препаратов.
У пациентов с высоким риском сердечно-сосудистых заболеваний снижение уровня HbА1c до 6 % или ниже может увеличить риск сердечно-сосудистой катастрофы. Так, наблюдение за группой из 44 628 пациентов, проведенное американскими учеными под руководством Даниэля Колайко (Danielle C. Colayco), показало, что у пациентов с уровнем HbA1c менее 6 % сердечно-сосудистые проблемы отмечались на 20 % чаще, чем у больных со средним уровнем HbA1c 6–8 %.
Опубликовано в журнале Diabetes Care, 2011 год
Эксперимент, проведенный исследовательской группой ACCORD (Action to Control Cardiovascular Risk in Diabetes), показал, что падение уровня HbAc1 ниже 6 % у пациентов группы риска привело к росту пятилетней смертности от инфаркта миокарда.
Данные исследователей под руководством Gerstein HC, публикация в журнале The new England journal of medicine, 2011 год
В отношении еще одного известного тиазолидиндиона — пиоглитазона — также появилась настораживающая информация о повышении риска развития рака мочевого пузыря на фоне приема. Американская ассоциация по контролю за лекарственными препаратами FDA не рекомендует назначать пиоглитазон пациентам с раком мочевого пузыря в анамнезе.
Агонисты ГПП1‑рецепторов имеют отличный от других гипогликемических препаратов механизм действия. Они имитируют эндогенный инкретиновый ГПП-1 и таким образом стимулируют глюкозозависимое высвобождение инсулина. Кроме того, агонисты ГПП1‑рецепторов способствуют снижению уровня глюкагона.
Сочетание эксенатида — самого известного препарата этой группы — с одним или двумя пероральными (например, метформином и/или препаратами сульфонилмочевины) привлекает своей простотой и высокой эффективностью.
Диабет у детей: симптомы, профилактика
Заместитель главного врача по детству государственного учреждения здравоохранения «Городская клиническая больница № 2 г. Тулы им. Е. Г. Лазарева» Татьяна Николаевна Корягина ответила на вопросы и рассказала, почему возникает сахарный диабет, и нужно ли детям проходить обследование у эндокринолога.
Число людей, больных сахарным диабетом, неуклонно растет. Каковы причины возникновения заболевания?
Сахарный диабет – заболевание, характеризующееся постоянным избыточным уровнем глюкозы в крови. Это заболевание одно из серьезных, приводящее к инвалидности ребенка.
У детей, как правило, встречается первый тип диабета. Для него характерен чрезмерно высокий уровень глюкозы в крови. Поэтому ребенок нуждается в постоянном введении инсулина.
Основные причины, отягощающие развитие сахарного диабета у ребенка:
– оба родителя или только мать больны сахарным диабетом;
– избыточный вес в момент рождения (более 4,5 кг);
– вирусные болезни;
– ожирение;
– нарушенный обмен веществ;
– слабый иммунитет.
На что нужно обращать внимание родителям?
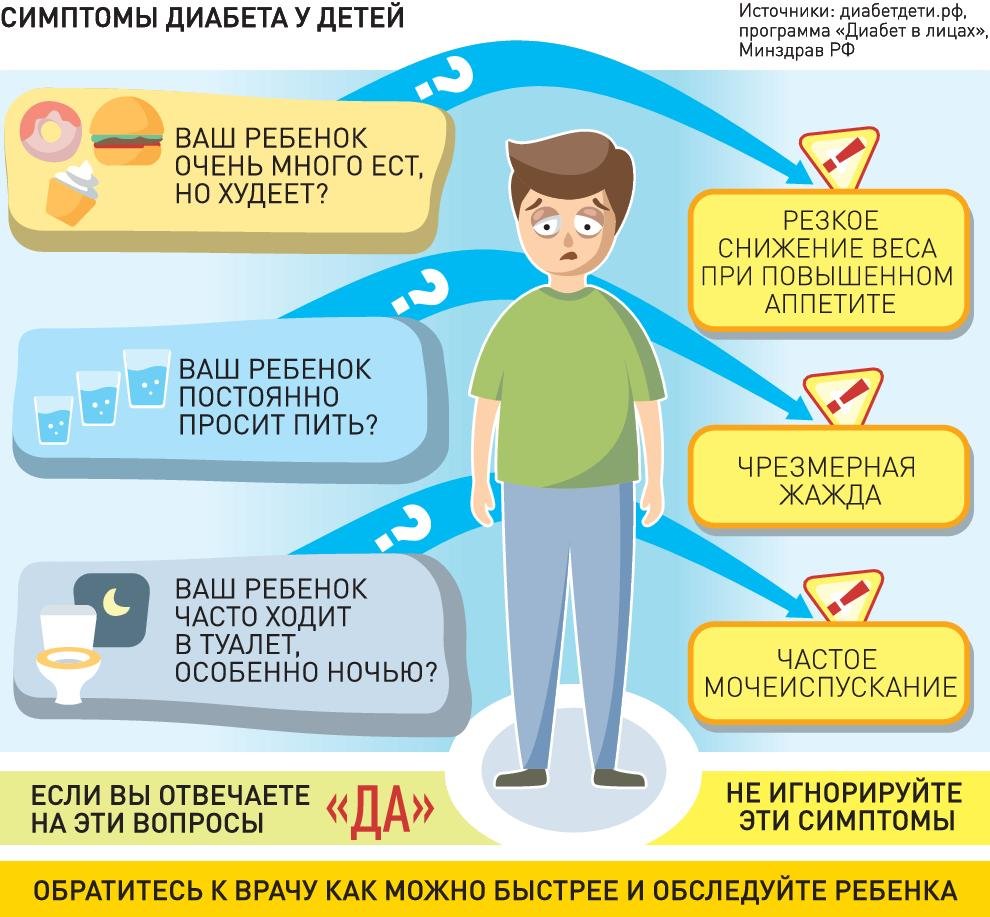
На ранних стадиях симптомы сахарного диабета у ребенка могут не проявляться. Насторожить должны следующие признаки:
– снижение веса при повышенном аппетите;
– жажда;
– избыток мочи (более 2 литров в сутки);
– осложнения при инфекциях, их тяжелая форма протекания;
– плохая концентрация внимания;
– быстрая и сильная утомляемость;
– зуд в промежности после мочеиспускания;
– повышение глюкозы в крови более 5,6 ммоль/л;
– тошнота и рвота;
– снижение зрения (стремительное).
При обнаружении этих признаков необходимо срочно обратиться к врачу-педиатру для проведения обследования и консультирования с врачом-эндокринологом.
Что нужно знать и делать родителям при обнаружении сахарного диабета у ребенка?
– Иметь представление о характере заболевания и его возможных последствиях.
– Строго следить за соблюдением ребенком рекомендаций врача по лечению заболевания путем своевременного ввода инсулина специальной шприц-ручкой, удобной в применении, так как ребенок может сам заправлять ее, устанавливать дозу введения и вводить препарат.
– Обеспечить постоянный контроль за соблюдением ребенком режима питания, количества и состава пищевых продуктов.
– Изменить характер питания ребенка, придерживаясь следующих принципов:
отказаться от мучного и макаронных изделий; сократить количество потребления жиров животного происхождения; отдавать предпочтение фруктам (с небольшим содержанием сахаров), овощам и зелени; исключить из рациона питания ребенка копчености, острые пряные закуски и приправы, возбуждающие аппетит; вторые блюда лучше готовить на пару (противопоказаны гуси, утки, жирная баранина, свинина) и без соли, слегка подсаливая их в готовом виде (в день разрешается не более 4-5 г соли).
– Осуществлять ежедневный контроль уровня глюкозы в крови у ребенка при помощи глюкометра.
– Планировать заранее действия при нарушении обычного режима (дальняя поездка, визит в гости или в театр, физическая нагрузка), не забывая, что ребенку, находящемуся на инсулине, необходимо постоянно носить с собой сладкую конфету или 1-2 яблока для предотвращения гипогликемии.
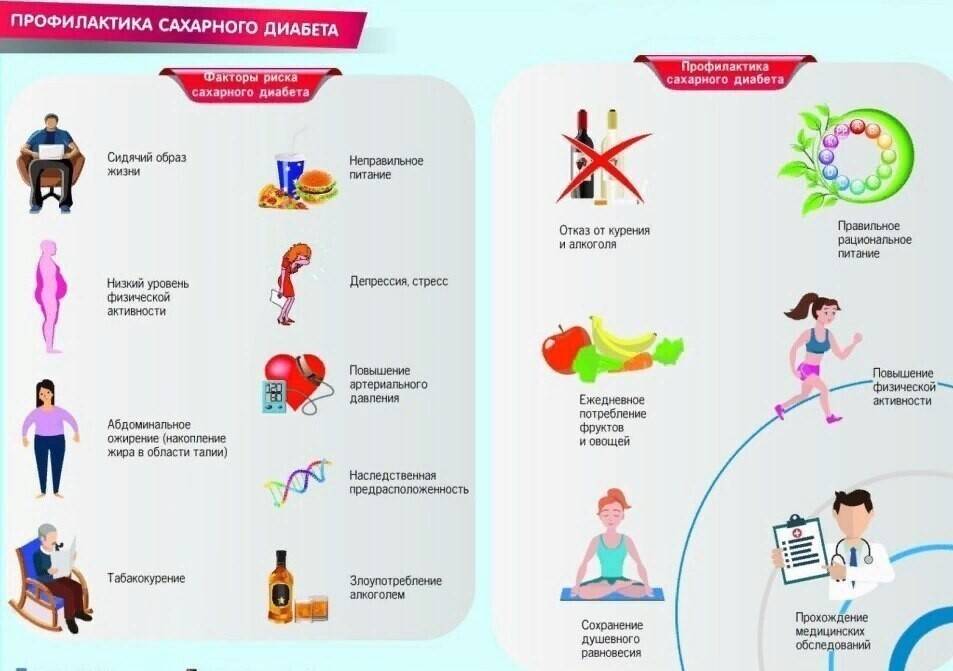
Профилактика сахарного диабета у детей
Профилактика сахарного диабета у детей главным образом определяется правильным питанием, если он – не наследственный. Ограничьте своих детей в приеме сладенького и хлебобулочных фабрикатов; необходимо значительно снизить употребление сладкой газированной воды и шоколадок; отменить «чупа-чупсы» и сухарики. Рацион должен быть насыщен овощами, фруктами, кисломолочными продуктами.
Нужно устранять факторы риска этой болезни: предупреждать вирусные заболевания, обучить ребенка правильно воспринимать стрессовые ситуации, контролировать массу тела и заниматься спортом.
Типы сахарного диабета
Первые два типа сахарного диабета, описанные ниже, являются наиболее распространенными.
Сахарный диабет 1 типа
Т.н. инсулинозависимый тип диабета, при котором происходит разрушение клеток поджелудочной железы, вырабатывающих гормон инсулин (β-клеток).
Главной причиной этого разрушения является развитие аутоиммунного поражения тех участков поджелудочной железы, где вырабатывается инсулин.
Способствуют развитию патологической иммунной реакции:
- генетическая предрасположенность
- вирусные инфекции
- травмы
- неправильное питание
- факторы окружающей среды
- острые и хронические стрессы
Этот процесс может несколько лет протекать незаметно для пациента. Прежде чем сахарный диабет проявится и даст о себе знать, успевает погибнуть более 90% инсулинопродуцирующих клеток. Это необратимо; остановить гибель этих клеток в современных условиях невозможно. 1 тип сахарного диабета — это тяжелая форма болезни. Без лечения сахарного диабета 1 типа (то есть, без введения инсулина) больные погибают.
Сахарный диабет 2 типа
Сахарный диабет 2 типа (инсулинонезависимый) характерен тем, что поджелудочная железа выделяет инсулин, иногда даже в большом количестве, однако клетки организма слабо воспринимают его действие.
Заболевание тесно связано с ожирением, т.к. на фоне избыточного веса возникает своеобразная «нечувствительность» тканей организма к действию своего собственного инсулина. Чтобы перекрыть сниженную восприимчивость клеток к инсулину, выработка этого гормона в поджелудочной железе усиливается. На начальных этапах — это защитная реакция, направленная на недопущение повышения уровня сахара в крови, но если невнимательно отнестись к лечению, то возникает явный сахарный диабет.
Сахарный диабет 2 типа, как правило, не сопровождается яркими клиническими проявлениями. Он до поры до времени протекает очень тихо, но это не отменяет вредоносности болезни. Редко бывает изнуряющая сухость во рту и жажда, нет резкого снижения массы тела; уровень сахара в крови хоть и стабильно выше нормы, но все же не в такой степени, как при сахарном диабете 1 типа.
Нередко сахарный диабет 2 типа, протекавший незаметно в течение нескольких лет впервые выявляется, когда есть уже его хронические осложнения (например, поражение глаз, нижних конечностей, почек).
Поэтому очень важно не только своевременное выявление заболевания, но и профилактическая работа, направленная на поддержание нормального веса, ориентир на рациональное здоровое питание, достаточную физическую нагрузку
Гестационный сахарный диабет
Отдельно выделяют особую форму сахарного диабета — гестационный сахарный диабет. Он возникает только во время беременности и исчезает после родов.
Подробнее
Существуют и другие типы сахарного диабета, но они встречаются значительно реже.
Режимы введения инсулина
Наилучшую возможность имитации физиологического профиля инсулинемии дает базисно-болюсная схема введения инсулина или режим множественных инъекций. При этом используют инсулин пролонгированного действия 2 раза в сутки – перед завтраком и ужином либо перед сном (наилучший эффект дает применение инсулиновых аналогов 1 или 2 раза в сутки) и простой инсулин или быстродействующий аналог перед основными приемами пищи. При этом 40–60 % суточной потребности в инсулине должен составлять пролонгированный (базальный) инсулин, а остальную дозу – препрандиальный (быстродействующий или простой) инсулин.
В начале заболевания, при ранней диагностике или в стадии частичной клинической ремиссии могут использоваться нетрадиционные схемы введения в зависимости от показателей гликемического профиля: только пролонгированный инсулин 1 или 2 раза в сутки, только короткодействующий инсулин перед приемами пищи и их различные комбинации.
Суточная доза инсулина в среднем составляет 1 ЕД/кг массы тела, хотя она широко варьируется для разных больных и на протяжении заболевания. В начале болезни, в период частичной ремиссии суточная потребность в инсулине часто составляет менее 0,5 ЕД/кг массы тела. В дальнейшем суточная потребность в инсулине у детей допубертатного возраста составляет 0,7–1,0 ЕД/кг массы тела. В период полового созревания потребность в инсулине может возрастать до 1,5 иногда 2,0 ЕД/ кг/сут. Потребность в инсулине временно увеличивается при декомпенсации диабета и в период интеркуррентных заболеваний.
6 распространенных заблуждений
Среди людей распространены такие заблуждения:
При диабете все люди толстые
Это не так. Для диабета 1 типа больше характерна сниженная масса тела.
Лечить диабет нужно инсулином
При наследственном диабете это единственный вариант лечения. При приобретенном можно добиться контроля глюкозы в крови коррекцией питания или приемом сахароснижающих средств. По мере уменьшения массы жировой ткани чувствительность к инсулину восстанавливается.
Если болеют родители, то и у ребенка проявится
Это необязательно. Зависит от жизненных привычек. Проявляется диабет примерно в 50% случаев. Больше наследственная связь при диабете 1 типа. При 2 типе играют роль то, что человек переедает, мало двигается, курит, употребляет алкоголь.
Если в семье никто не страдал диабетом, болезнь не возникнет
Диабет может проявиться, даже если никто никогда не страдал в семье этой патологией. Часто диабет возникает в период беременности, когда нагрузка на организм женщины возрастает.
Нельзя заниматься спортом
Профессионально, скорее всего нет. Но ежедневная физическая активность полезна и благоприятно сказывается на здоровье и течении болезни.
Если диабет появился у взрослого, это болезнь 2 типа
Диабет у взрослого относится к 1 типу, если у него аутоиммунный механизм развития.
Советы по использованию инсулина
Прежде чем делать инъекцию инсулина, всегда проверяйте флакон, чтобы убедиться, что вы вводите нужный тип инсулина и срок его годности не истек. Также необходимо осмотреть флакон на наличие изменений в инсулине – например, не используйте инсулин, в котором плавают частицы или кристаллы.
Вот несколько рекомендаций по хранению инсулина во флаконах (инструкции производителя по хранению инсулиновых ручек отличаются, необходимо ознакомиться с ними перед применением):
- Неиспользованные флаконы с инсулином следует хранить в холодильнике. Выбросьте инсулин, который был заморожен или у него истек срок годности.
- Начатые флаконы с инсулином можно хранить в холодильнике или хранить при комнатной температуре.
- Будьте осторожны, чтобы не допустить перегрева флакона. Не оставляйте его под прямыми солнечными лучами или в машине в солнечный или жаркий день. Во время путешествий или активного отдыха храните инсулин как скоропортящиеся продукты (но не замораживайте).
- В зависимости от типа инсулина открытые флаконы следует выбрасывать через 4–6 недель (см. инструкции производителя), независимо от того, закончился он или нет.
Шприцы для инсулина
Особенности диабета у детей
Вообще многие люди не подозревают, что их эндокринная система работает с нарушениями. Узнают они об этом лишь тогда, когда ситуация становится критической. Дети тоже поступают в медицинское учреждение в экстренном порядке в состоянии гликемической комы. Но наступлению кризиса обычно предшествует не менее двух недель острого периода. И от взгляда внимательных родителей не ускользнет явное ухудшение состояния ребенка.
Диабет у детей отличается тем, что заболевание полностью зависит от состояния поджелудочной железы. Дело в том, что обменные процесс у детей протекают в несколько раз быстрее, поэтому железа просто не справляется с такой нагрузкой из-за малых размеров. Кроме того, полностью механизм продуцирования органом инсулина налаживается только к 5 годам. Поэтому самыми критичными периодами считаются возрастные отрезки: 5-6 лет, а также 11-12.
Очень тяжело протекает заболевание у совсем маленьких ребятишек.
Советы эндокринолога
Комментарий специалиста:
Обязательно предупредите классного руководителя и, по возможности, всех учителей ребенка о том, что необходимо предпринять, если у маленького диабетика возникнет приступ гипогликемии. Ее первыми симптомами являются бледность, тремор, повышенное потоотделение, нарушение зрения и речи. При их появлении сразу дайте ребенку что-то сладкое (кусочек сахара, сок, печенье, фрукт, конфету, печенье) или три таблетки глюкозы по 5 граммов. Если момент уже упущен и ребенок потерял сознание — срочно вызовите Скорую в школу и сообщите, что диабетик находится в обмороке.
Механизмы развития сахарного диабета у детей
Гипергликемия развивается из-за недостатка инсулина либо при избытке факторов, противодействующих его активности.
Почему так нужен инсулин?
У здоровых людей поджелудочная железа высвобождает ферменты и гормоны пищеварения — инсулин и глюкагон — в кровоток для контроля количества глюкозы (простые сахара из пищи) в организме. Выделение инсулина в кровь понижает объём глюкозы, позволяя ей проникнуть в клетки, где она метаболизируется. Когда количество сахара в крови очень снижается, поджелудочная железа секретирует глюкагон для стимуляции высвобождения глюкозы из печени.
Сразу после употребления пищи глюкоза и аминокислоты абсорбируются в кровоток, а объём сахара в крови резко возрастает. β-клетки поджелудочной железы получают сигнал для высвобождения инсулина, вливающегося в кровоток. Через 20 минут после еды инсулин поднимается до своего пикового объёма.
Инсулин позволяет глюкозе проникать в клетки, в особенности мышцы и клетки печени. Здесь инсулин и прочие гормоны направляют глюкозу на поддержание энергии или хранят для будущего использования. Когда уровень инсулина высок, печень прекращает продуцировать глюкозу и сохраняет её в других формах, пока она снова не потребуется организму.
По мере того, как объём глюкозы в крови достигает своего пика, поджелудочная железа уменьшает выработку инсулина (примерно через 2-4 часа после еды количество сахара и инсулина находятся на низком уровне).
Где может происходить «поломка»?
Несколько патогенных явлений принимают участие в развитии болезни. Они варьируют от аутоиммунного повреждения β–клеток с дальнейшей недостаточностью инсулина, до отклонений, вызывающих устойчивость к его активности. Основа нарушений в метаболических процессах при диабете — недостаточное воздействие инсулина на ткани-мишени.
Недостаточная активность инсулина случается из-за нарушенной секреции этого гормона и/или уменьшенных реакций тканей на инсулин. Нарушение секреции инсулина и отклонения в его активности часто сочетаются у одного пациента, и бывает непонятно, какой дефект, если он один, служит главной причиной гипергликемии.