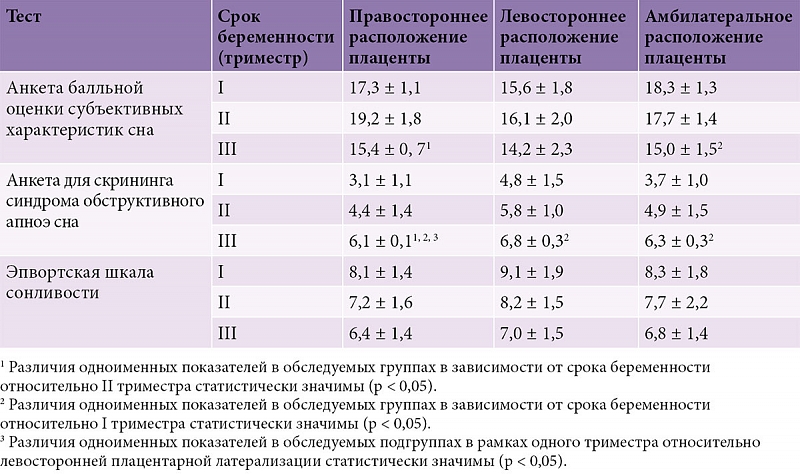
Гестоз: симптомы позднего токсикоза
В первые недели беременности женщина испытывает так называемый «чистый токсикоз». Это связано с гормональной перестройкой, имплантацией плода и изменениями в системах организма. Но иногда подобные симптомы возникают во втором и даже третьем триместре беременности.
Это серьёзная патология – поздний токсикоз. Требует немедленного лечения и постоянного врачебного контроля. Чаще всего появляется после 35 гестационной недели. В некоторых случаях симптомы держатся в течение некоторого времени и после родоразрешения.
Признаки позднего токсикоза:
- повышенная отёчность;
- отсутствие аппетита;
- нарушение стула;
- потеря в массе тела;
- белок в моче;
- рвота, тошнота;
- повышение артериального давления;
- апатия и ухудшение самочувствия.
Клиническая картина достаточно четкая: женщина длительное время не наблюдает опасных симптомов, но постепенно чувствует усталость, появляются отеки, а анализы показывают наличие белка в урине.
Классификация плацентарной недостаточности
В медицинских учебниках можно встретить различные классификации ФПН. По времени развития выделяют первичную и вторичную плацентарную недостаточность.
Первый вид возникает на 16-18 неделе беременности. Он связан с нарушением процессов плацентации и имплантации. Для второго вида характерно то, что изначально образуется нормальная плацента, но по каким-то причинам ее функции нарушаются на более позднем сроке беременности.
Клиническое течение ФПН может быть 2-х видов:
- острым;
- хроническим.
Острая недостаточность может возникнуть на любом сроке беременности и даже во время родов. В первую очередь происходит нарушение газообменной функции плаценты. В результате этого возникает острая гипоксия плода, которая может привести к гибели ребенка.
Острая плацентарная недостаточность чаще всего обуславливается преждевременной отслойкой плаценты, тромбозом ее сосудов, инфарктом плаценты, кровоизлияниями в краевые синусы.
С хронической недостаточностью врачи сталкиваются гораздо чаще, чем с острой. Обычно данный вид ФПН возникает во 2 триместре беременности, а отчетливо выявляется немного позже – с начала 3 триместра.
Плацента начинает преждевременно стареть. В повышенном количестве на поверхности ворсин откладывается вещество, называемое фибриноидом, которое препятствует трансплацентарному обмену. Таким образом, в основе хронической фетоплацентарной недостаточности лежат процессы, связанные с возникновением нарушений кровообращения в маточно-плацентарном круге.
Хроническая ФПН подразделяется на 3 вида:
- компенсированную;
- декомпенсированную;
- субкомпенсированную;
- критическую.
Наиболее благоприятной формой является хроническая компенсированная плацентарная недостаточность. Плод при ней не страдает и продолжает нормально развиваться. Патологические изменения, являющиеся незначительными, компенсируются за счет защитно-приспособительных механизмов, способствующих прогрессированию беременности женщины. Ребенок может родиться здоровым, если врач выберет адекватную терапию и будет правильно вести роды.
Декомпенсированной форме свойственно перенапряжение и срыв компенсаторных механизмов. Беременность не может нормально прогрессировать. Декомпенсированная плацентарная недостаточность приводит к страданиям плода, которые проявляются задержкой развития, тяжелыми нарушениями работы сердца, гипоксией. Возможна внутриутробная гибель ребенка.
При субкомпенсированной форме защитно-приспособительные реакции не могут обеспечить нормальное протекание беременности. Наблюдается значительное отставание плода в развитии. При субкомпенсированной хронической плацентарной недостаточности высоки риски возникновения различных осложнений.
Критическая форма очень опасна. Для нее характерны морфофункциональные изменения фетоплацентарного комплекса, на которые невозможно повлиять. При критической форме гибель плода неизбежна.
В зависимости от нарушения кровообращения ФПН классифицируют следующим образом:
- 1а степень – маточно-плацентарная недостаточность. Плодово-плацентарный кровоток при этом сохранен;
- 1б степень – плодово-плацентарная ФПН. Маточно-плацентарный кровоток сохранен;
- 2 степень плацентарной недостаточности при беременности – плодово-плацентарный и маточно-плацентарный кровотоки нарушены. Конечный диастолический кровоток сохранен;
- 3 степень – плодово-плацентарный кровоток критически нарушен, а маточно-плацентарный кровоток или нарушен, или сохранен.
Проблемы со здоровьем, которые могут возникнуть при беременности после 40 лет.
- Гестационный диабет. Это диабет, который развивается в период беременности, и у женщин после 40 лет он возникает в 3-6 раз чаще, – это около 7-12%; у женщин в возрасте от 30 до 29 лет риск развития гестационного диабета составляет 3%.
- Гипертония. Высокое кровяное давление чаще наблюдается у женщин, решивших забеременеть после 40-45 лет, это приводит к преэклампсии – так называется осложнение беременности с повышенным кровяным давлением. Отсутствие лечения этой патологии крайне опасно, как для матери, так и для малыша.
- Осложнение хронических заболеваний. Во время беременности могут осложниться сопутствующие заболевания: диабет, гипертония, заболевания сердца. Если до беременности некоторые заболевания не нуждались в наблюдении или лечении, то беременность может существенно ухудшить состояние здоровья, безусловно, лучше комплексно обследоваться в многопрофильном медицинском центре в Строгино.
Женское репродуктивное здоровье
- Сама по себе беременность в 40 лет неудивительна — женщина может зачать и родить ребенка и в 50, если будет использовать донорские яйцеклетки.
- Однако наиболее благоприятным для рождения ребенка, по данным ВОЗ, признается возраст от 19 до 35 лет.
- После 35 лет и особенно после 40 количество и качество яйцеклеток падает, причем резко: вероятность забеременеть в 43 года значительно ниже, чем в 41. В 35 – 36 лет женщине для этого может не понадобиться помощь врачей, а в 39 она нередко бывает необходима.
- В 25 лет, по статистике, вероятность наступления беременности в каждом отдельном цикле составляет 50 %, а в 38 снижается в 2 раза. В 40 лет она равна, по некоторым оценкам, 5 %.
- C возрастом овуляция становится нерегулярной, что затрудняет наступление беременности.
- Повышается вероятность внематочной беременности, которую всегда следует прерывать для сохранения здоровья женщины.
- Количество факторов риска невынашивания здорового ребенка с возрастом повышается: увеличивается вероятность выкидыша и отклонений у малыша.
- Сама беременность может протекать непросто: увеличивается вероятность заболевания диабетом, может повышаться давление, иногда возникают осложнения развития плаценты.
- Беременность в 40 лет протекает не так легко, как в 25. При родах в зрелом возрасте чаще случаются осложнения. Кесарево сечение после 35 лет производится, по некоторым данным, в 43 % случаев по сравнению с 30 % у женщин до 30 лет.
- Между 35 и 39 годами повышается вероятность наступления многоплодной беременности: это связано и с особенностями работы организма, и с большей частотой использования ЭКО.
Однако более юный возраст не является гарантией того, что все пройдет гладко и малыш появится на свет здоровым после легких родов, а у женщин за 40 лет рождаются дети без отклонений. Все индивидуально, и мы надеемся, что, в каком бы возрасте вы ни планировали беременность, у вас все получится.
Ваше здоровье зависит не только от возраста, но и от образа жизни, который вы ведете. Если вы хотите стать родителями, это значит, что вам нужно отказаться от вредных привычек или хотя бы уменьшить «ущерб» от них тем или иным способом, заниматься спортом, правильно питаться и снизить уровень стресса в своей жизни. Ваше физическое и психологическое здоровье не только поможет вам завести ребенка, но и продлит вашу молодость, а значит, позволит воспитать малыша и, возможно, увидеть внуков.Итак, вы решили, что готовы стать родителями. С чего начать? Вам нужно подумать над такими вопросами:
- знаете ли вы о рисках, связанных с осложнениями для мамы и малыша на всех этапах его развития, которые растут с возрастом, и готовы ли вы к ним;
- сколько времени и ресурсов вы согласны потратить на то, чтобы стать родителями;
- готовы ли вы рассмотреть альтернативные способы завести ребенка — от ЭКО и использования донорской яйцеклетки или спермы до усыновления, а также знаете ли о рисках, связанных со всеми этими вариантами;
- готовы ли вы финансово к лечению, если оно понадобится, и каковы ваши ресурсы.
Если вы обсудите обозначенные выше моменты заранее, это поможет понять, какова ваша цель, и избежать лишнего стресса.
Лучший возраст для рождения детей
Психологи и специалисты считают, что зрелые родители лучше приспособлены для того, чтобы воспитывать детей.
- Взаимопонимание между супругами выше.
- Их финансовое положение крепче.
- Опыта и знаний больше, что позволяет дать детям лучшее образование и делать более мудрый выбор каждый день, начиная с вопросов питания и заканчивая книгами для чтения.
- При этом нужно понимать, что физические риски, связанные с беременностью и родами, выше, чем у более молодых пар. Кроме того, рождение ребенка может потребовать от вас взятия на себя финансовых обязательств, а это ведет к тому, что вам будет нужно больше работать в более зрелом возрасте.
Итак, статистика говорит о том, что зачать и родить здорового малыша в возрасте после 30 – 40 лет сложнее, чем до 30. Почему так происходит? Давайте разберемся и познакомимся со статистикой и научными данными.
Поздняя беременность, критерии влияния
Причинное воздействие на развитие беременности в поздний возрастной период можно разделить на социологическую группу факторов, которая имеет весомое преобладание и медицинские показания, что включает следующие параметры:
возможность построения успешной карьеры, заработка и приобретения недвижимости;
отсутствие материальных благ для своевременного рождения ребенка;
повторный брак;
потеря уже взрослого ребенка;
собственное весомое желание родить;
диагностируемое бесплодие.
Попадая под влияние окружающих сил, собственного желания или своевременной функциональной несостоятельности репродуктивной сферы, происходит незаметное смещение возрастной ступени, когда женский организм прошел стадию готовности, но в состоянии выносить и родить здорового ребенка.
Лечение
При подозрении на гестоз, и первых симптомах следует обратиться к гинекологу как можно скорее. Вначале осложнение поддаётся лечению дома. Но, конечно, лучше лечь в стационар, чтобы быть под постоянным контролем и в случае ухудшения состояния, медики смогут вовремя оказать помощь.
Врач назначит анализы и обследование, чтобы выявить провоцирующий фактор. После заключения пропишут корректное лечение. В тяжёлых случаях роженицу экстренно госпитализирует и возможно даже проведут операцию кесарево сечения.
При таком диагнозе женщина должна соблюдать определённую диету:
- нельзя острое, копчёное и маринованное;
- можно пить не больше литра жидкости в сутки;
- питание, насыщенное белками и витаминами.
Поздняя беременность после 30: риски
Беременность в зрелом возрасте имеет ряд отрицательных моментов:
Сокращение овариального резерва. Если у мужчин половые клетки обновляются каждые 3 месяца, то у женщин число фолликулов – потенциальных яйцеклеток закладывается при внутриутробном развитии. К достижению полового созревания в яичниках содержится примерно 400000 – 450000 фолликулов, но в каждом менструальном цикле теряется до 1000 фолликулов. Соответственно, чем больше лет женщине, тем меньше остается будущих яйцеклеток, что резко понижает вероятность наступления беременности. В 30+ количество овуляторных циклов начинает уменьшаться, а состояние яйцеклеток ухудшается ввиду вредных факторов, действующих на организм в процессе жизни.
Обратите внимание
До 35 лет возможность наступления беременности естественным путем составляет 60%, а по достижении 45-летнего рубежа шансы снижаются до 30 и менее процентов.
- Невынашивание. Чем старше женщина, тем выше у нее риск самопроизвольного прерывания гестации, что объясняется снижением гормональной активности яичников (нехватка прогестерона), изменениями эндометрия (хронический эндометрит, фибромиома, аденомиоз, гиперпластические процессы), высокой вероятностью генных мутаций плода.
- Хромосомные абберации, внутриутробная патология. Действие неблагоприятных факторов на женский организм на протяжении 30 – 40 лет неблагоприятно сказывается на хромосомах яйцеклеток, что заканчивается формированием внутриутробных пороков и хромосомных болезней. Шанс рождения малыша с синдромом Дауна в 25 лет составляет 1 на 1250 беременностей, а в 45 лет – 1 на 30.
Важно
Более 70% малышей с синдромом Дауна появились у мам старше 35.
- Плацентарные расстройства. Обусловлены потерей эластичности сосудистыми стенками, их уплотнением и малой проницаемостью, что сопровождается фетоплацентарной недостаточностью, старением плаценты, хронической гипоксией эмбриона и может спровоцировать преждевременную отслойку плаценты и гипотрофию плода.
- Гестационный сахарный диабет. У позднеродящих женщин риск его возникновения увеличивается в 3 раза, что связано с расстройством обмена углеводов.
- Многоплодная беременность. Предыдущий ановуляторный цикл может спровоцировать усиленную работу яичников и завершиться множественной овуляцией в следующем.
- Эктопическая беременность. Наличие хронической гинекологической патологии (эндометрит, аднексит, эндометриоз, перенесенные операции на внутренних половых органах) сопровождается нарушением функциональной активности фаллопиев труб, что увеличивает шансы на развитие эктопической беременности.
- Поздние и ранние токсикозы. Гестация в 30+ часто сопровождается тяжелым ранним токсикозом и возникновением гестозов. Это обусловлено наличием хронической соматической патологии, изменениями в стенках сосудов и слабой сопротивляемостью организма к метаболическим расстройствам и интоксикации.
- Обострение хронических соматических болезней. Повышенная нагрузка на организм в гестационный период нередко сопровождается обострением хронической патологии и осложненным течением беременности.
- Осложненное течение родов. У позднеродящих роды часто сопровождаются аномалиями родовых сил, несвоевременным отхождением вод, травмами родовых путей (ригидность тканей), послеродовыми кровотечениями.
- Стрии беременности. Уменьшение эластичности кожи и ослабление регенеративных процессов сопровождается появлением грубых и многочисленных растяжек на животе, бедрах, груди.
Возможные последствия для малыша:
- рождение до срока (недоношенность);
- гипотрофия (следствие хронической гипоксии);
- острая асфиксия и интранатальная гипоксия (удлинение потужного периода);
- рождение малыша с лишней хромосомой в 21 паре (синдром Дауна).
Как подготовиться к поздним родам?
При подготовке к поздним родам необходимо выяснить у врача, возможно ли провести их естественным путем. Если необходимо кесарево сечение, то следует психологически настроиться на него. Если противопоказаний к естественным родам нет, то рекомендуется пройти хорошие курсы для беременных, позволяющие подготовиться к родам. Они не дешевы, но дают много полезных навыков.
При подготовке к родам рекомендуется заранее выбрать квалифицированного врача, который будет с роженицей с первых минут процесса. Клиника, в которой будет рожать женщина, должна быть оборудована реанимацией для новорожденных. Связано это с тем, что поздние роды часто бывают затяжными, а малыши испытывают гипоксию.
После 35 лет не рекомендуется рожать дома. Не стоит поддаваться модным настроениям, поскольку чем старше женщина, тем выше риск осложненных родов. Рекомендуется внимательно слушать и выполнять рекомендации врача.

Как применять гель, мазь и свечи для беременных при простуде
Инфекционные заболевания у будущей мамы требуют комплексного подхода к подбору эффективных и безопасных препаратов с обязательным участием терапевта, инфекциониста и гинеколога. Особенно это касается противовирусных средств. Чаще всего применяются противовирусные препараты с содержанием интерферонов.
В случае заболевания можно применять только надежные препараты, которые разрешены для беременных женщин, что обязательно должно быть указано в инструкции. Один из таких противовирусных препаратов – ВИФЕРОН, который содержит интерферон альфа-2b человеческий рекомбинантный и обладает противовирусными и иммуномодулирующими свойствами. Применение интерферона альфа-2b (основное действующее вещество препарата ВИФЕРОН) входит в клинические рекомендации по лечению гриппа и его профилактике. Этот препарат выпускается в виде суппозиториев, мази и геля. Он бережно заботится о здоровье женщин, заболевших ОРВИ и гриппом, а также способствует рождению здорового малыша.,
Суппозитории ВИФЕРОН разрешены к применению с 14-ой недели беременности. Согласно данным из информационно-методического письма МЗ РФ «Грипп и вызванная им пневмония у беременных: этиотропная и респираторная терапия, акушерская тактика, профилактика», рекомендуется следующее этиотропное лечение гриппа в период беременности и в послеродовый период.
Интерферон альфа 2-b в суппозиториях:
Легкой степени – 500 000 МЕ 2 раза в день 5 дней
Средней степени – 500 000 МЕ 2 раза в день 5 дней, далее поддерживающая доза 150 000 МЕ 2 раза в день по 2 раза в неделю в течение 3 недель.
Тяжелой степени – 500 000 МЕ 2 раза в день 10 дней, далее поддерживающая доза 150 000 МЕ 2 раза в день по 2 раза в неделю в течение 3 недель.
Препараты ВИФЕРОН Гель и Мазь можно применять уже с первой недели беременности. При наружном и местном применении препарат в форме геля/мази оказывает действие только в очаге поражения. Для лечения ОРВИ, в том числе гриппа, в том числе осложненных бактериальной инфекцией, нанесение геля и мази ВИФЕРОН на слизистую оболочку носовых ходов необходимо повторять 3-5 раз в день в течение 5 дней.
Профилактика гриппа
Для профилактики ОРВИ, в том числе гриппа, можно применять ВИФЕРОН Гель.
Преимущества препарата ВИФЕРОН:
- имеет широкий спектр противовирусной активности и не вызывают формирования резистентных вариантов вирусов ;
- блокирует размножение вирусов, а также восстанавливает защитные свойства иммунной системы, предотвращая внутриутробное инфицирование плода и снижая интенсивность возможных осложнений беременности ;
- оптимален для комбинированной терапии; хорошо сочетается между своими формами и с препаратами, применяемыми при лечении различных инфекционно-воспалительных заболеваний (антибиотиками, химиопрепаратами, глюкокортикостероидами).
Справочно-информационный материал
Автор статьи
Врач общей практики
1https://scienceforum.ru/
2 http://cgon.rospotrebnadzor.ru/
3 https://www.ipksz.ru/
I. П.В.Буданов, А.Н.Стрижаков, В.В.Малиновская, Ю.В.Казарова, “Дискоординация системного воспаления при внутриутробной инфекции”, Вопросы гинекологии, акушерства и перинатологии, 2009.
II. Максимов В.А., Чернышев А.Л., Зеленцов С.Н., Неронов В.А., Выжлова Е.Н., Гусева Т.С., Паршина О.В.Виферонотерапия сквозь призму доказательной медицины, сборник материалов научно-практической конференции «Современные возможности диагностики и лечения болезней органов пищеварения с позиций доказательной медицины», Стр. 148-158, 2011 г.
III. Мещерякова А.К., Костинов М.П., Кытько О.В., Малиновская В.В., Файзулоев Е.Б., Тарбаева А.А., Никонова Д.А., Черданцев А.П., «Клинический эффект применения различных лекарственных форм ВИФЕРОНА у беременных с острой респираторной инфекцией», 2010 г.
Интересные факты
В середине 90-х годов прошлого века Шведский национальный совет по здравоохранению и социальному обеспечению инициировал создание национального реестра по ЭКО, включающего всех детей, рожденных с помощью ВРТ, начиная с 1982 г. Первое реестровое исследование, в котором сравнивались акушерские исходы рождаемости детей, зачатых с помощью ЭКО и естественным путем, было опубликовано в Ланцете в 1999г.
В исследовании проанализированы акушерские исходы рождаемости первой группы шведских детей, зачатых с помощью ЭКО, и продемонстрированы в 5–6 раз более высокие риски преждевременных родов, рождения детей с низкой и очень низкой массой тела, после применения ВРТ по сравнению с детьми из общей популяции. Перинатальная смертность составила 1,9 и 1,1% у детей, рожденных с помощью ВРТ, и детей из общей популяции соответственно. Частота многоплодных родов у матерей при использовании ВРТ составила 26%. Несмотря на снижение частоты многоплодных родов в последние годы, ее показатели все еще остаются высокими в большинстве стран. Последние отчеты демонстрируют, что частота многоплодных родов в Европе составила 15% в 2019 г., в США — 24% в 2018 г. Из них 95% приходились на роды двойней. Хорошо известно, что материнская и неонатальная заболеваемость и смертность у пациенток, прибегших к зачатию с помощью ВРТ, значительно выше при беременностях двойней, нежели при одноплодных беременностях.
Лучший способ свести к минимуму риск многоплодных родов — уменьшить число переносимых эмбрионов. Первое исследование, демонстрирующее селективный перенос одного эмбриона как успешный для программ ЭКО, было представлено в Финляндии. Страны Скандинавии, в частности Швеция, являются ведущими в снижении частоты многоплодных родов путем внедрения селективного переноса как основной стратегии лечения. Как следствие, частота многоплодных родов снизилась с 26% в 2001 г. до 5–6% в 2010 г., тогда как частота родов в общем не изменилась. Частота селективных переносов возросла с 10% в 2000 г. до 70–80% от всех переносов в свежих циклах и стабилизировалась в последние годы. Для криоциклов частота селективных переносов на настоящий момент составляет 85%.
Классификация
Плацентарную недостаточность классифицируют по нескольким признакам:
В зависимости от момента и механизма развития:
- первичная. которая диагностируется до 16 недель гестации и обусловлена нарушением процесса имплантации и/или плацентации;
- вторичная. которая возникла уже при имеющейся сформированной плаценте, то есть после 16 недель под действием внешних факторов, оказывающих влияние на плод и плаценту;
В зависимости от клинического течения:
- острая. как правило, связанная либо с отслойкой плаценты нормально или низко локализованной плаценты, обычно развивается в родах, но может случиться в любом сроке гестации;
- хроническая плацентарная недостаточность встречается в любые сроки вынашивания и подразделяется на компенсированную, когда имеются нарушения метаболизма в плаценте, но нет расстройств кровообращения в системах мать-плацента и плод-плацента, что подтверждается данными допплерометрического исследования, и декомпенсированную плацентарную недостаточность, о которой говорят при прогрессировании патологического процесса в системе плод-плацента-мать (подтверждено допплером).
В свою очередь, декомпенсированная форма патологии подразделяется на несколько степеней плацентарной недостаточности (см. также степень зрелости плаценты ):
- 1а степень. когда имеется нарушение кровотока только лишь в маточно-плацентарном круге;
- 1б степень. когда имеет место нарушение кровообращения только в плодово-плацентарном круге;
- 2 степень – нарушение кровообращение произошло в обоих кругах, но они не превосходят критические значения;
- 3 степень – состояние, угрожающее жизни плода, так как уровень расстройств в плодово-плацентарном круге достиг критической границы.
Кроме того, известно, что в 60% и более случаев плацентарная недостаточность приводит к возникновению внутриутробной задержке развития малыша, поэтому ее делят на:
- фетоплацентарную недостаточность с ВЗРП;
- фетоплацентарную недостаточность задержка развития плода не выявляется.
Причины плацентарной недостаточности плода весьма разнообразны и условно их можно поделить на 2 группы:
- эндогенные. то есть действующие изнутри организма (например, генетические и гормональные факторы, или недостаточность ферментов децидуальной оболочки либо бактериальные и/или вирусные инфекции);
- экзогенные – составляют большее число факторов, воздействующих на плодово-плацентарный кровоток «снаружи».
Итак, выделяют 5 основных групп причин, приводящих к развитию данного патологического состояния:
Социально-бытовые и/или природные обстоятельства
В эту группу факторов входят как воздействие неблагоприятных внешних моментов (радиоактивное облучение, загазованность, электромагнитное излучение), которое может оказать влияние на половые клетки еще до беременности, так и неполноценное питание, стрессовые ситуации, профессиональные вредности, чрезмерные физические нагрузки, и использование бытовой химии. Кроме того, к социальным факторам можно отнести курение, злоупотребление спиртных напитков, наркотиков, чрезмерное увлечение крепким кофе или чаем.
Осложненное течение периода гестации
В первую очередь стоит упомянуть гестоз, который в 32% случаев ведет к развитию плацентарной недостаточности и угрозу прерывания беременности (50 – 77%). Также способствовать возникновению описываемого патологического процесса может перенашивание беременности или беременность не одним плодом, предлежание плаценты и антифосфолипидный синдром, резус-конфликтная беременность и мочеполовые инфекции, возраст женщины (старше 35 и моложе 18 лет).
Патология репродуктивной системы в настоящее время или в анамнезе
В эту группу факторов входят опухоли матки и яичников, нарушения менструального цикла. многочисленные роды, и, особенно, аборты, смерть плода во время беременности или рождение гипотрофичных детей в анамнезе, привычное невынашивание и преждевременные роды, бесплодие и воспалительные процессы половых органов.
Хронические экстрагенитальные заболевания женщины
В 25 – 45% случаев плацентарная недостаточность обусловлена хроническими соматическими заболеваниями матер:
- эндокринные болезни: сахарный диабет, заболевания щитовидки
- сердечно-сосудистая патология: пороки сердца, гипертония и гипотония
- болезни легких, крови, почек и прочие.
Врожденные или наследственные заболевания, как матери, так и плода
В данную группу входят пороки формирования половых органов (седловидная матки, внутриматочная перегородка, двурогая матка), наследственные заболевания плода.
Следует учитывать, что в развитии данного патологического синдрома часто виновен не один фактор, а их совокупность.
Что влияет на яйцеклетки
Максимальное количество яйцеклеток наблюдается в 18–20 недель внутриутробной жизни девочки. С возрастом они постоянно уменьшаются, а новые организмом не производятся. К 35 годам остаётся около 5% от первоначального количества яйцеклеток.
Что влияет на яйцеклетки:
- возраст;
- генетика, наследственность;
- аутоиммунные заболевания;
- экология;
- длительный приём лекарственных препаратов;
- стрессы, недосып;
- хронические инфекции;
- образ жизни;
- питание;
- операции на матке и яичниках;
- резкий набор или потеря веса.
После 35 лет беременность может наступить не так быстро, как хотелось бы. Даже если у женщины нет проблем со стороны репродуктивной системы, к этому времени могут накопиться общие проблемы со здоровьем и сроки наступления беременности увеличиваются.
Риски со стороны ребенка
Преждевременные роды. У возрастных мам риск родить недоношенного ребенка (до 37 недель гестации) повышен. Недоношенные дети тяжелее адаптируются к внеутробной жизни, часто нуждаются в дыхательной поддержке, больше подвержены инфекциям.
Задержка внутриутробного развития возникает вследствие плацентарных нарушений. При рождении ребенок в росте и весе отстает от своего гестационного возраста.
Гипоксически-ишемическое поражение ЦНС возникает вследствие острой (во время родов) или хронической (в период беременности) гипоксии. Острая гипоксия чаще связана с затяжным потужным периодом, обусловленным возрастными особенностями организма женщины.
Генетические отклонения. С возрастом риск рождения ребенка с генетическими заболеваниями возрастает. Яйцеклетки закладываются еще внутриутробно и все негативные факторы, воздействующие на женщину на протяжении ее жизни, отражаются на их состоянии. Токсическое, радиационное воздействие ведет к мутациям в хромосомном наборе яйцеклеток, что ведет к появлению генетических нарушений у эмбриона. Это объясняет тот факт, что частота мертворождений и выкидышей у женщин после 40 лет повышена – эмбрионы, развивающиеся из яйцеклеток с поврежденным хромосомным набором, оказываются нежизнеспособными и гибнут внутриутробно.
Существует множество различных хромосомных аномалий, но наиболее распространенной среди них является трисомия по 21 хромосоме (синдром Дауна). Вероятность рождения ребенка с синдромом Дауна пропорционально зависит от возраста родителей (главным образом матери, в меньшей степени отца). Так, если в 30 лет вероятность рождения такого ребенка составляет 1:1000, то в 40 лет этот показатель увеличивается до 1:100, а в 45 он достигает 1:30. Однако следует учитывать, что даже после 45 лет шанс родить здорового ребенка достаточно высок (приравнивается к 90%). Тем более что на современном этапе существуют методы обследования, позволяющие исключить хромосомную патологию, в том числе синдром Дауна, на ранних строках беременности.
Риски поздней беременности для матери
Стоит упомянуть о рисках поздней беременности. Помните о том, что бояться не стоит — сегодня миллионы женщин по всему миру рожают здоровых детей и в 30, и в 40 лет. Однако потенциальные проблемы существуют и со стороны здоровья матери, и со стороны будущего ребенка.
Так, вы должны знать об угрозе выкидыша (от 17 до 30%). Это связано с возрастными изменениями в женском организме и снижением качества яйцеклеток.
Стоит узнать и о проблемах с формированием плаценты (хроническая плацентарная недостаточность, предлежание, преждевременная отслойка плаценты). Эти диагнозы также могут повлиять на качество вашей беременности и осложнить и 9 месяцев вашей жизни, и процесс родов.
Не стоит забывать и о хронических заболеваниях, каждое из которых может обостриться во время беременности
Обратите внимание на заболевания почек и сердечно-сосудистой системы. Они могут быть опасными для вас и здоровья малыша
И, самое главное, поставьте в известность вашего врача — он может предотвратить возможные риски и назначить грамотное лечение.
Диабет беременных — еще одна угроза . Некоторым будущим мамам назначают инъекции инсулина, особую диету. У тех, кто болен сахарным диабетом, увеличивается риск осложнений во время родов, поздних токсикозов и рождения мертвого ребенка.
Следующий риск для вас — кесарево сечение в 40% случаев. Этому фактору особенно подвержены те женщины, которые планируют родить первенца после 35-40 лет.
Не стоит забывать и о других осложнениях во время родов и беременности. Скорее всего, о них вас предупредит лечащий врач, но вы ведь знаете прекрасную поговорку «предупрежден – значит вооружен».
Делать или не делать аборт при поздней беременности?
Далеко не все женщины радуются своей поздней беременности. Всё же большинство семейных женщин, имеющих детей, решаются на аборт, задумываясь о предстоящих расходах, стрессах и других моментах.
Размышляя о материальном, стоит подумать и о последствиях. В зрелом возрасте они проявляются сильнее и имеют большие масштабы, чем в юные годы. Особенно опасен хирургический аборт.
К наиболее часто встречающимся последствиям аборта в зрелые годы относятся:
Развитие опухолей груди. Даже у молодых и родивших «вовремя» девушек существует риск новообразований в грудных желёзах. Аборт на поздних сроках провоцирует изменения, приводящие конкологии.
Механизм развития злокачественных опухолей таков: уже на ранних сроках грудь готовится к выработке молока, млечные протоки наполняются специфическими веществами, а клетки желёз становятся особенно чувствительными к воздействию гормонов. После аборта эти вещества долго остаются в груди.
Гормональный дисбаланс, вызванный прерывание аборта, способствует перерождению клеток в онкогенные образования, а вещества в млечных протоках преобразуются в канцерогенные. Статистика такова: у женщин, сделавших аборт, риск развития рака груди увеличивается в 2 раза.
Обостряются аутоиммунные заболевания. Они имеются в любом возрасте, но в силу молодости организм легче восстанавливается после потрясений типа прерывания беременности. В возрасте «под 40» аборт чреват развитием аутоиммунного тиреоидина — воспаления щитовидной железы вследствие принятия иммунной системой клеток органа за чужеродные.
Это связано с гипоталамо-гипофизными нарушениями, связанными с абортом. Гормональный стресс вызывает также нарушения в работе поджелудочной железы, надпочечников, яичников.
Возникают проблемы с сердцем, почками, ЦНС. Аборт — это стресс, причём не только гормональный, но и психологический. Подавленное чувство вины провоцирует развитие психосоматических заболеваний, а восстановление организма ослабляет иммунитет и обостряет уже имеющиеся проблемы со здоровьем.
Обостряются гинекологические проблемы. Аборт в любом возрасте вызывает эндометрит — воспаление слизистой поверхности матки. Согласно статистике к 35 годам миома матки диагностируется у 45% женщин, эндометриозом страдает каждая 10-я женщина, хронические кисты яичника диагностируют у 7% пациенток, а у 5% — сальпингоофорит (воспаление яичников и придатков).
После прерывания беременности все имеющиеся проблемы обостряются и часто переходят в более тяжёлую форму.
Краткие выводы
Некоторые исследования говорят о том, что роды укорачивают теломеры женщины, тем самым, увеличивая ее биологический возраст.
Также ученые выяснили, что у рожавших 5 и более раз женщин выше уровень развития болезни Альцгеймера.
Однако другие исследования показали, что мозг рожавших дам становится моложе.
Также есть данные о том, что беременность и кормление грудью – своего рода защита от ранней менопаузы.
Исследователи попытались провести параллели между беременностью и старением и нашли немало сходств.
Но чтобы утверждать, что вынашивание ребенка сокращает молодость или, наоборот, продлевает ее, необходимы дополнительные исследования.