Содержание статьи
Пути заражения
Чаще всего путь заражения – воздушно-капельный от уже больного человека. Также дети заражаются, касаясь предметов, на которые осели частицы слюны заболевшего, когда тот чихнул или кашлянул.
Согласно статистике, дети в разных странах переносят до 8 эпизодов ОРЗ в год. Этот показатель ниже для жителей сельских местностей. Городские же жители могут болеть даже до 12 раз в год. Если дети мало болеют в раннем детстве в связи с ограничением контактов с источниками инфекции, то в начальной школе заболеваемость повышается.
Почему дети так часто болеют?
Столь частые, по сравнению со взрослыми, случаи ОРЗ среди детей, особенно в первые 3 года жизни, объясняются их недостаточно окрепшим иммунитетом. На этапе внутриутробного развития плод получает нужные антитела через плаценту, а кроме того, в этот период исключен контакт с бактериями, вирусами и грибами. Когда же малыш рождается, он сталкивается с очень большим количеством вредоносных микроорганизмов, при этом не имея достаточно сильной защиты от них. Еще один пик заболеваемости – возраст 4-5-ти лет, когда начинается распад иммуноглобулинов, полученных из организма матери. Вырабатываемые же самостоятельно иммуноглобулины еще не имеют достаточной силы для защиты от инфекций.
Вакцинация
Многим кажется, что лучше вакцинации нет ничего – один укол и о болезни можно забыть, но на деле все далеко не просто. Вакцинация является действенным методом, но против конкретного вируса. Физически невозможно в сезон простуд делать ребенку прививки от всех видов вирусов. Врачи особенно рекомендуют вакцинацию против гриппа детям и когда прогнозируются вспышки эпидемии, т. к. грипп имеет самые тяжелые осложнения6.
Недостатки вакцинации:
- Прививку нужно делать заблаговременно, даже если начало эпидемии еще не было зафиксировано.
- Прививку можно делать только полностью здоровому ребенку, иначе возможны неприятные осложнения.
- Эффективность прививок высока, но она не универсальна. То есть против ОРВИ в целом вакцинация не спасает.
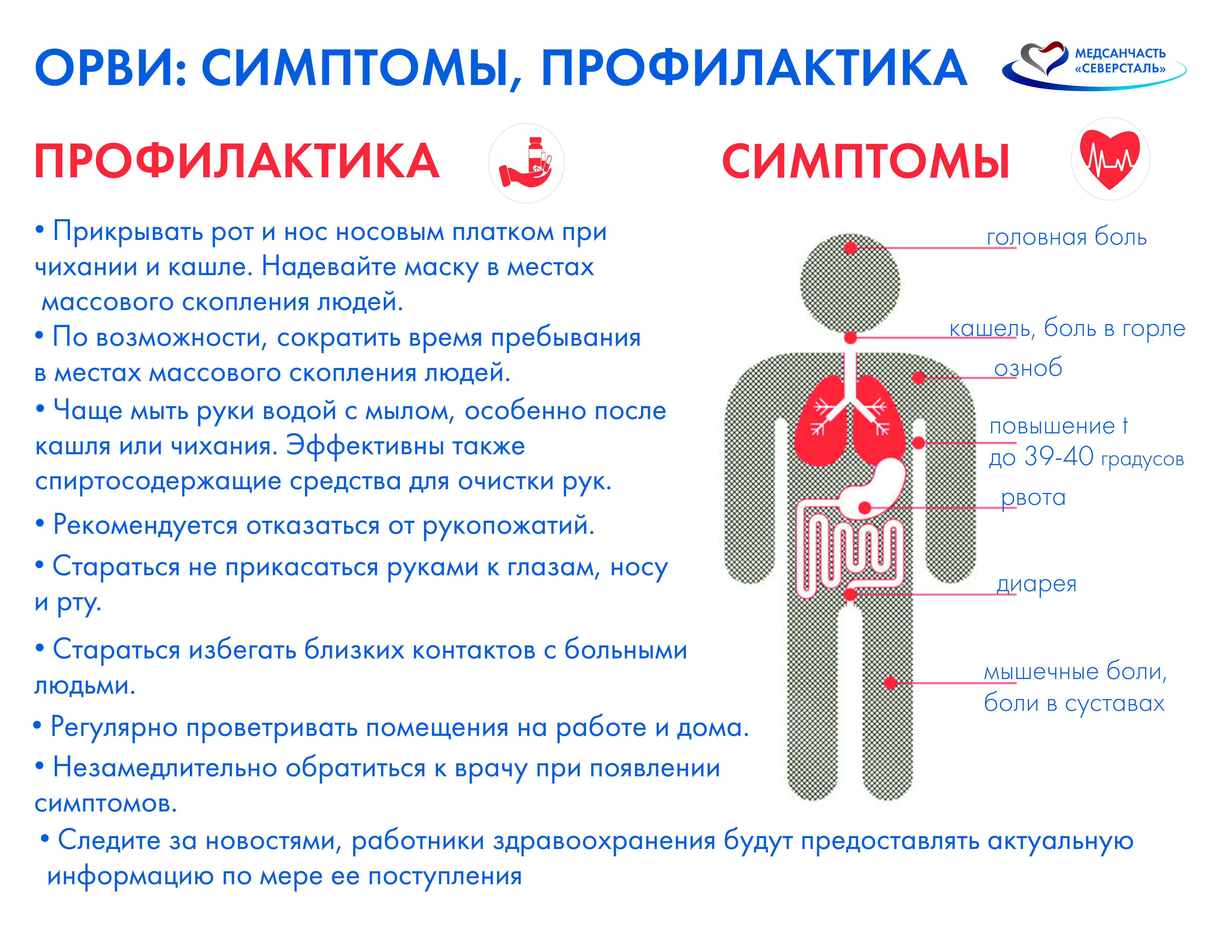
Профилактика острых респираторных инфекций
Действительно эффективных мер по специфической профилактике ОРВИ пока не существует. Рекомендуется строгое соблюдение санитарно-гигиенического режима в зоне вспышки, включающего:
- регулярную влажную уборку и проветривание помещений;
- тщательное мытье посуды и средств личной гигиены;
- ношение ватно-марлевых повязок;
- частое мытье рук и т.д.
Чтобы повысить устойчивость детей к вирусу, их нужно закаливать. Возможен прием иммуномодуляторов. Также эффективный метод профилактики — вакцинация против гриппа.
Во время эпидемии необходимо избегать мест скопления людей, чаще гулять на свежем воздухе, принимать поливитаминные комплексы или препараты аскорбиновой кислоты. Рекомендуется в домашних условиях есть лук и чеснок каждый день.
Лечение
Все начинается с поиска причины состояния. После этого может быть назначено следующее:
- Антибиотик. Если причина температуры в инфекциях, выбирается средство с учетом разновидности патологии. При туберкулезе комбинируется сразу несколько препаратов.
- Противовирусное средство. Помогает бороться с гепатитом и ВИЧ-инфекцией. Замедляют размножение возбудителей и уменьшают нагрузку на кровеносную систему. Если инфекция кишечная или респираторная, выбираются другие препараты.
- Нестероидные противовоспалительные средства. Помогают снизить боль и скованность. Обычно выбираются селективные ингибиторы, чтобы снизить побочные эффекты, связанные с ЖКТ.
- Витамины. Их цель укрепить организм, повысить иммунитет и зарядить человека энергией.
- Гормональные средства. Нужны женщинам, которые испытывают климакс. Обычно курс лечения гормонами полностью устраняет температуру. Комбинированные контрацептивы помогут при тяжелом предменструальном синдроме.
- Цитостатики. Используются вместе с комбинированной химиотерапией при онкологических заболеваниях.
- Инфузионные растворы. Нужны, если вирусные и бактериальные инфекции притекают насколько тяжело, что вызывают интоксикацию организма. Предотвращают отек головного мозга.
Хирургическое лечение
Если вместе с субфебрилитетом присутствуют кровянистые испражнения, скорее всего, у человека язва или другие воспалительные процессы органов ЖКТ. Они требуют иссечения. Опухоли из лимфоидной ткани тоже требуют хирургического вмешательства (радикальной лимфаденэктомии). Если у человека лейкоз, нужно осуществить пересадку костного мозга.
Как лечить ОРВИ?
Лечение ОРВИ у взрослых со стандартным течением заболевания обычно проводится в домашних условиях.
Задачи лечения:
- облегчение симптомов;
- предотвращение осложнений;
- сокращение сроков болезни до минимума;
- предотвращение рецидива и остаточных явлений.
Обязательные меры:
- постельный режим;
- обильное питье;
- прием препаратов для борьбы с симптомами заболевания;
- легкая, но полезная и богатая питательными веществами пища;
- согревающие процедуры и ингаляции;
- прием витаминов.
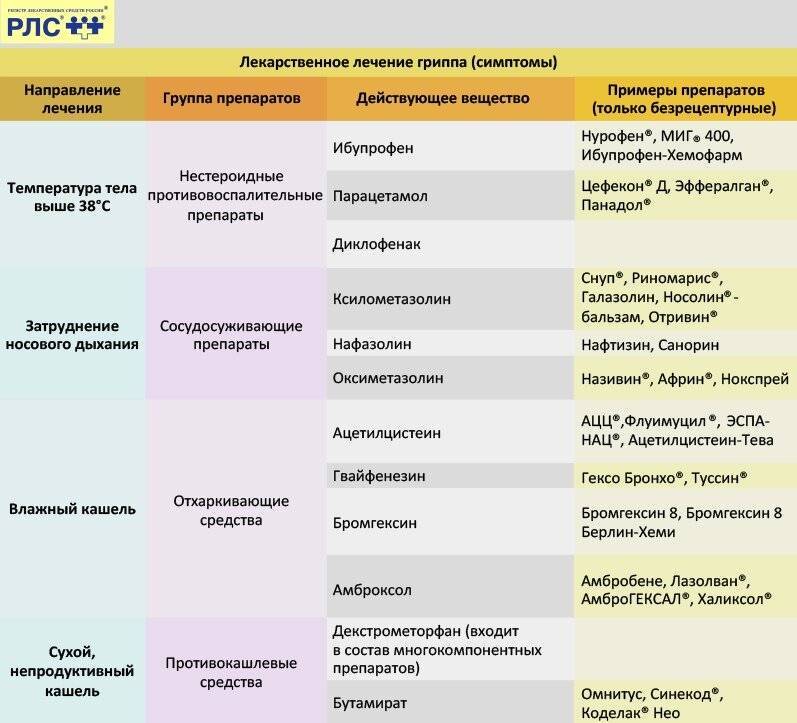
Температуру можно понижать только если она поднялась выше 38 градусов. Очень высокая температура угрожает мозгу и сердцу.
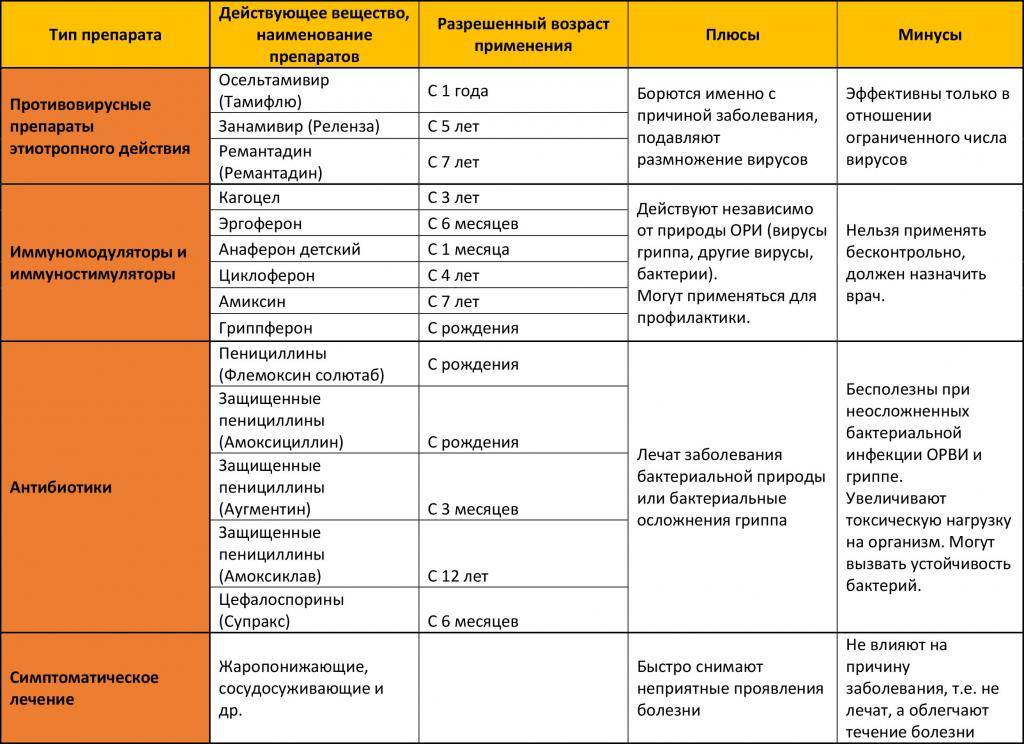
Антибиотики при ОРВИ не используются, так как они показаны при острых респираторных инфекциях бактериального происхождения, например, при ангине, а ОРВИ вызывается вирусами. Вирусы подавляются антивирусными средствами. Антибиотики применяют только в случае бактериальных осложнений. Бесконтрольное применение антибиотиков опасно для здоровья и приводит к появлению устойчивых к ним форм бактерий.
Осложнения ОРВИ
При отсутствии своевременной квалифицированной помощи и попытках вылечить ОРВИ самостоятельно заболевание грозит серьезными осложнениями, которые можно разделить на две большие группы:
- развитие патологических процессов в органах дыхательной системы,
- болезни внутренних органов.
На фоне ОРВИ могут развиваться:
- тонзиллит — воспаление миндалин и глотки,
- синусит — патологический процесс в области придаточных пазух,
- ринит — воспаление в носовой полости,
- фарингит — поражение слизистых оболочек глотки.
Воспалительный процесс может затронуть и внутренние органы, спровоцировав развитие серьезных патологий:
- нефрит, пиелонефрит и другие воспалительные заболевания почек,
- пневмонию, бронхит, отит,
- ревматоидный артрит,
- поражение нервных тканей и мозговых оболочек,
- невралгию, миокардит и другие.
О бактериальных осложнениях ОРВИ говорят следующие симптомы:
- температура держится на субфебрильных значениях (37,1-380С) больше недели;
- после улучшения состояния человек снова чувствует слабость;
- бледность кожных покровов, отсутствие аппетита;
- жажда, одышка;
- появление гнойных выделений из носа, гнойный налет на миндалинах.
При любом из указанных симптомов необходимо срочно обратиться к врачу.
Как лечить болезнь?
Лечение вирусной ангины у детей проводится в домашних условиях с соблюдением всех назначений врача. Герпетическая форма болезни и особо тяжёлые проявления гриппа требуют лечения в стационаре. Схема лечение тонзиллита включает в себя соблюдение постельного режима, щадящей диеты и приём лекарственных средств.
В первые три-четыре дня необходимо обеспечить больному постельный режим и покой. Рекомендуется изолировать его от остальных членов семьи, чтобы избежать их заражения. В период болезни нужно придерживаться диеты (питание кашами, пюре, супами, никакой твёрдой, острой и горячей пищи). Скорейшему выздоровлению также способствует обильное питьё. Не забывайте часто проветривать комнату, в которой находится ребёнок.
При этом заболевании запрещены компрессы и какие-то либо тепловые манипуляции, поскольку такие действия спровоцируют сильный отёк глотки и дальнейшее распространение вируса по организму.
Лечение медикаментами включает:
- противовирусные препараты, которые назначает только врач («Кагоцел», «Эргоферон», «Гриппферон» и другие);
- антигистаминные препараты («Зодак», «Супрастин»);
- жаропонижающие средства при температуре выше 38°С;
- чтобы избежать обезвоживания назначают «Регидрон»;
- антибиотики назначают только при присоединении бактериальной инфекции, в иных ситуациях они неэффективны и будут лишь ослаблять иммунитет и снижать эффективность противовирусной терапии;
- чтобы снять болевой синдром в горле назначают орошение глотки антисептическими препаратами («Тантум Верде», «Гексорал»), таблетки для рассаывания («Фарингосепт», «Лизобакт»), полоскания отварами шалфея, ромашки, «Мирамистином»);
- физиотерапевтические процедуры назначаются только врачом и проводятся в лор клинике. В условиях клиники будет весьма эффективным применение сеансов лазеротерапии в сочетании с ультразвуковым лекарственным орошением нёбных миндалин и слизистой оболочки задней стенки глотки, сеансы УФО (кварцевания) нёбных миндалин и сеансы вибро-акустической терапии.
В комплексе подобные меры приводят к быстрому выздоровлению малыша без развития осложнений. Поэтому необходимо своевременно обратиться к врачу для назначения правильной схемы лечения. При появлении первых симптомов болезни, не тратьте драгоценное время на попытки вылечить малыша самостоятельно. Пожалуйста, звоните, записывайтесь на приём к врачам «Лор-Клиники Доктора Зайцева» — мы вам обязательно поможем!
Всегда ваш, .
Об авторе: ЛОР врач высшей категории, кандидат мед. наук.
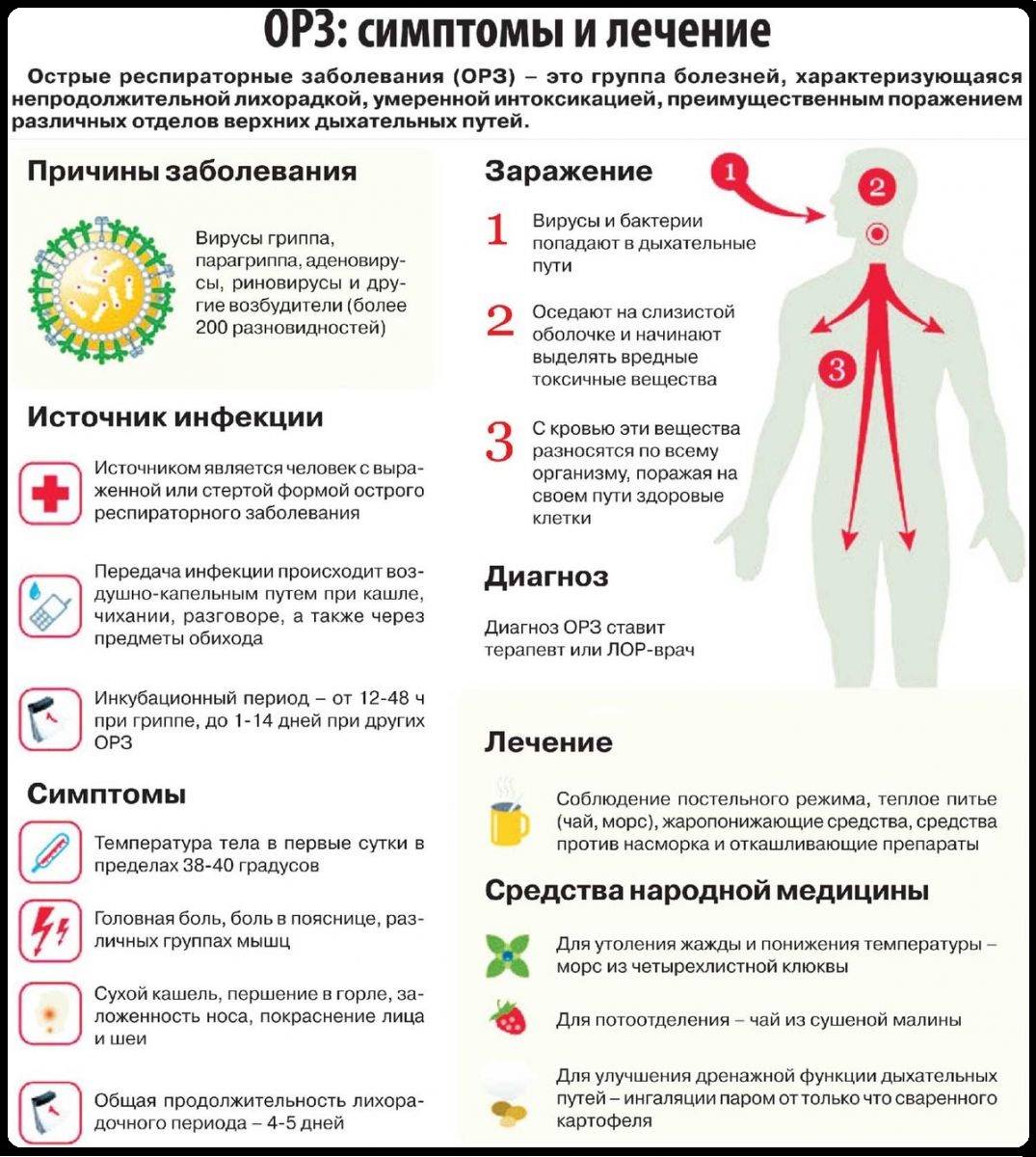
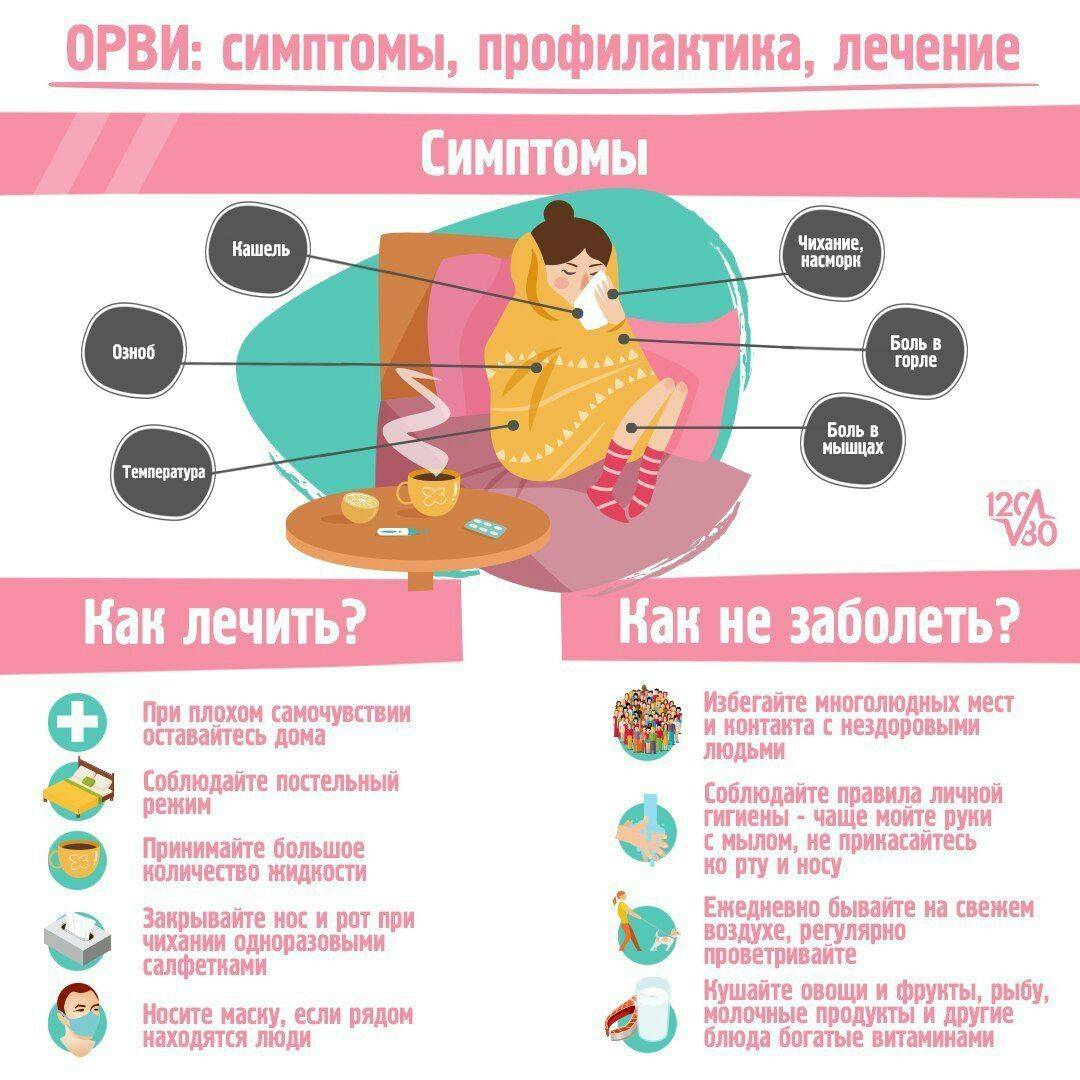
Симптомы и признаки ОРЗ у детей
Симптоматика различается, в зависимости от локализации воспалительного процесса:
В связи с особенностью анатомии дыхательных путей (у детей они более узкие) и высокой предрасположенностью слизистых оболочек к отечности, часто появляются симптомы нарушения проходимости, заложенность.
Сколько дней у детей держится температура при ОРЗ?
Повышение температуры тела – это признак инфекционного процесса в организме и реакции на воспаление. Это защитная функция – так организм борется с инфекцией. При повышенной температуре стимулируются иммунные реакции.
То, сколько дней у ребенка при ОРЗ будет держаться температура, зависит от правильности лечения и общего состояния здоровья. Вместе с ней обычно появляются мышечные боли, общая слабость, головная боль, болезненность глазных яблок, редко – рвота и обмороки.
Температура до 37° с небольшим может наблюдаться у ребенка и после ОРЗ. Поводов для беспокойства в этом случае нет, если сохраняется хорошее самочувствие, в норме анализы крови, мочи и кала, а врачебный осмотр не выявил патологии.
Диагностика
Диагноз ставят на основе дифференциальной диагностики, осмотра педиатром, лабораторных анализов
Принимаются во внимание клинико-эпидемиологические данные. Обследование включает: общий анализ мочи, клинический анализ крови, иммунофлюоресценцию (для выявления специфических антигенов в носу и ротоглотке), при необходимости – коагулограмму, биохимию крови, рентгенографию, УЗИ, БАК-посев из ротоглотки, мочи, крови, ликвора
Профилактика ОРВИ у детей
Профилактика ОРВИ у детей направлена в основном на повышение сопротивляемости и укрепление иммунитета детского организма. Какие мероприятия имеют профилактическую направленность:
- закаливание (игры на свежем воздухе, прием воздушных ванн, прохладный душ, хождение по траве без обуви, ночной отдых в прохладной комнате, купание в бассейнах и открытых водоемах);
- стабилизация пищеварительных процессов (употребление овощей и фруктов, соблюдение режима питания и питья, поддержка микрофлоры кишечника);
- регуляция стула, нормализация питания;
- обеспечение полноценного сна (отдых не на наполненный желудок, проветренный воздух в помещении, достаточное количество сна).
Профилактические мероприятия следует выполнять систематично, не заставляя ребенка, а объясняя ему необходимость той или иной процедуры для сохранения здоровья.
При необходимости и плохом состоянии иммунитета иногда приходится прибегать к применению препаратов, стимулирующих иммунную защиту.
Препараты для профилактики ОРВИ у детей
Иммуномодулирующей, антивоспалительной и адаптогенной способностью обладает специальный поливитаминный комплекс Веторон. Его назначают внутрь с 5-летнего возраста по 3-4 капельки, а с 7-летнего — по 5-7 капелек в сутки, либо в капсулах с 6-летнего возраста от 5 до 80 мг один раз в сутки.
Рекомендуется принимать аскорбиновую кислоту, ретинол и витамины группы B в дозе согласно возрасту. Наилучшая пропорция вышеперечисленных витаминов представлена в препаратах «Ундевит», «Комплевит», «Гексавит». Драже принимают от 2-х до 3-х раз в сутки на протяжении месяца. В осенне-зимний период полезно давать ребенку сироп шиповника в количестве 1 ч. л. в сутки.
В последнее время очень популярны препараты-адаптогены, которые стимулируют организм к противостоянию инфекции. Предлагаем вашему вниманию схемы приема наиболее популярных препаратов этой категории:
- Иммунал — прием внутрь от 1 до 3-х лет — по 5-10 кап., с 7 лет — по 10-15 кап. трижды в сутки;
- Капли доктора Тайсса — внутрь с годовалого возраста по 10-20 кап. трижды в день;
- Капли Гексал — внутрь по 6 капель с 12-летнего возраста дважды в день;
- Настойка аралии — от 1 до 2-х кап./год жизни, единожды в сутки за полчаса до приема пищи, на протяжении 14-20 дней.
В качестве экстренных профилактических мер можно принимать препараты на основе лекарственных растений (цвет ромашки, шалфей, календула, коланхоэ, чеснок или лук), либо местные иммунокорректирующие средства (Иммудон, ИРС-19).
ОРВИ у детей склонны к рецидивам, поэтому необходимо найти свой рецепт профилактики, который позволит забыть о заболевании на долгие годы.
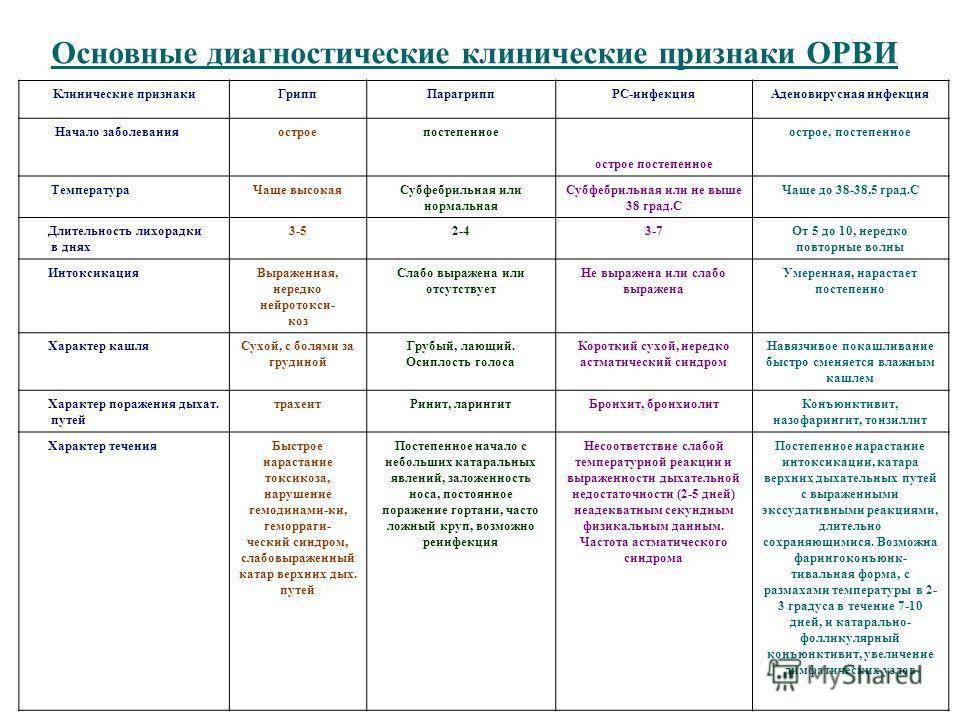
Особенности протекания гриппа у детей
Грипп является острым респираторно-вирусным заболеванием, возбудителем которого является одноименный вирус. Есть множество подтипов вируса, они постоянно мутируют, поэтому сформировать перекрестный иммунитет невозможно. При каждой мутации вирулетность высокая, поэтому болезнь легко передается от больного человека к здоровому. Особенно подвержены таким недугам дети, поскольку их иммунная система только формируется, естественные защитные функции не могут полноценно справляться с атаками вирусов и патогенных микроорганизмов.
С наступлением холодного сезона склонность к простудам существенно возрастает. Причиной развития гриппа является мелкий оболочечный вирус. Он внедряется в окружающую среду во время кашля и чихания больного человека. Его мелкие частицы оседают на поверхностях. В организм здоровых людей его клетки проникают через слизистые оболочки дыхательных путей при вдыхании воздуха с вирионами либо при касании к лицу немытыми руками.
Распространение вируса с потоком воздуха происходит на расстоянии около двух метров. В закрытом помещении вирионы могут сохраняться до трех дней. До того, как появляются первые признаки, заразившийся человек уже становится переносчиком болезнетворных микроорганизмов. Поэтому нередко вспышки недуга происходят именно в детских коллективах и учреждениях – родители приводят ребенка без видимых симптомов гриппа, но он уже является источником инфекции.
Заразиться вирусом можно в местах скопления людей – в торгово-развлекательных центрах, на секциях и кружках, в общественном транспорте, в кино и на выставках, в дошкольных и школьных учреждениях. Пик эпидемии припадает на начало зимы. Поэтому педиатры и инфекционисты говорят о том, что осенью нужно пройти вакцинацию для профилактики гриппа.
После проникновения вирионов в организм период инкубации составляет от трех часов до трех дней. Первые признаки проявляются остро – ребенку резко становится плохо, начинается лихорадка и выраженная интоксикация организма. Первыми проявлениями болезни являются:
- резкая фебрильная температура тела, отметки превышают 38-39 градусов;
появляется сильный озноб и дрожь в теле;
теряется аппетит, появляется слабость и ломота в теле.
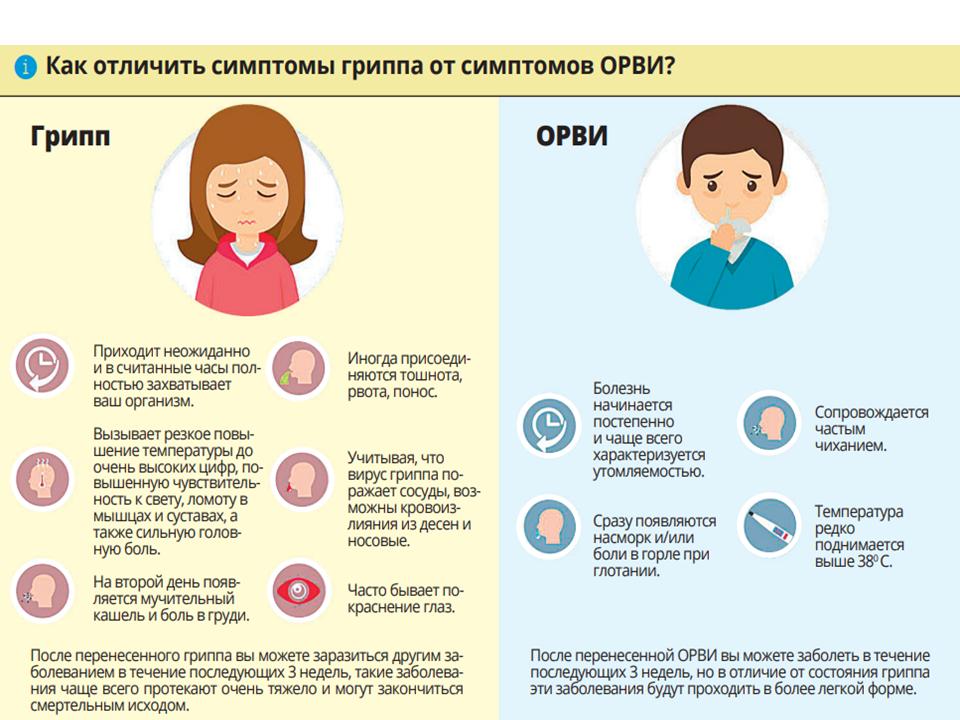
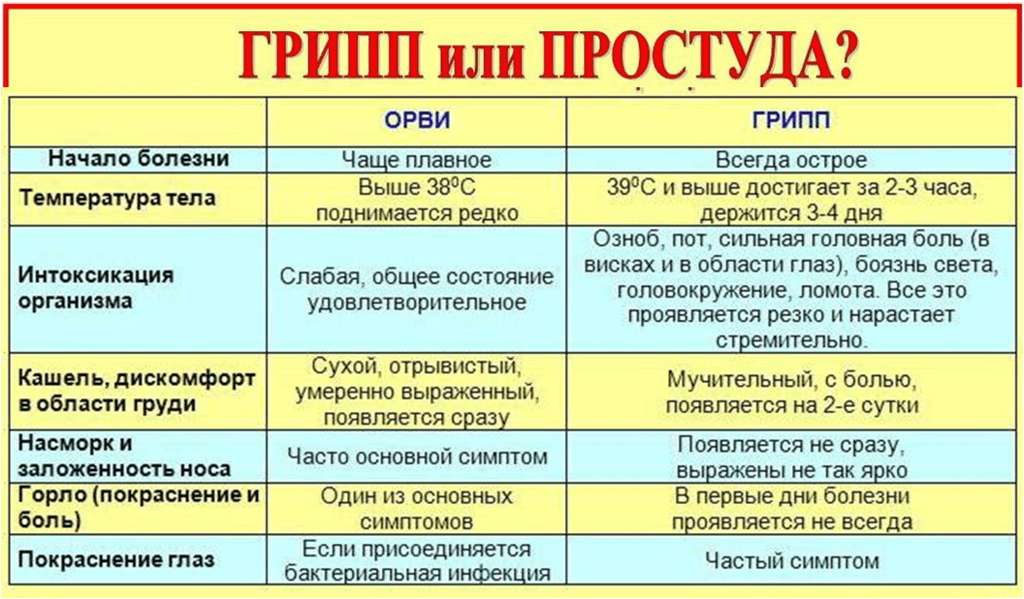
Эти симптомы отличаются от признаков острых респираторно-вирусных заболеваний. Поскольку при последних первыми симптомами являются боли в горле, насморк и только потом наблюдается гипертермия, а выраженность интоксикации намного меньше.
Протекание гриппа у ребенка мало чем отличается от течения болезни у взрослого. На протяжении нескольких часов гипертермия достигает 39-40 градусов. При этой болезни интоксикация ярко выражена, это плохо переносится организмом детей. Интоксикация обусловлена тем, что в крови активно циркулируют вирионы, разрушая здоровые клетки. Клиническая картина представлена такими проявлениями:
- длительность лихорадки составляет более трех суток;
повышается потоотделение, особенно в ночное время;
сильная ломота в мышцах и суставах;
выраженная головная боль;
ринорея, боль в глазах;
покраснение и гиперемия кожи лица;
отечность слизистых оболочек носа;
приступы тошноты, рвоты, расстройство кишечника;
ребенок становится вялым, слабым, отказывается от еды;
периодически наблюдаются приступы сухого и надсадного кашля.
Тяжелая форма болезни сопровождается гипертермией более 40 градусов. Такое состояние является очень тяжелым для организма ребенка. У него наблюдается спутанность сознания, появляются судороги и даже галлюцинации. При легкой и среднетяжелой форме болезни длительность лихорадки составляет около трех дней, даже если ребенок принимает жаропонижающие лекарства. После чего состояние улучшается. Длительность насморка и кашля может составлять 10 дней. После перенесенного гриппа формируется иммунитет от определенного штамма вируса. Повторно заболеть им невозможно. Если возникают похожие симптомы, это говорит о заражении похожим штаммом.
Если спустя 4-5 дней после начала болезни симптоматика возвращается, можно заподозрить развитие бактериальной инфекции.
Диагностика
Поскольку существует множество причин субфебрилитета, нужно пройти целый комплекс анализов, чтобы установить причину. После жалобы врачу на субфебрильную температуру, необходимо сделать следующее:
- Анализ крови. Помогает определить наличие инфекций или поражений печени.
- Бактериоскопия. Сдается не только кровь, но и мазок слизистых систем. Помогает определить наличие бактерии.
- Анализы на серологические реакции. Помогают найти возбудителей заболеваний кишечника и ОРВИ.
- Сонография. Оценивает состояние внутренних органов брюшной полости, суставов и эндокринных желез.
- Рентгенологическая визуализация. Помогает определить проблемы с легкими.
- Инвазивные исследования. Если заражение касается кожного покрова.
- Уточняющие методы. Определяет климакс, беременность или наличие аллергии.
Одежда
Если малыш капризничает, чувствует вялость, недомогание, у него повышается температура, часто родители кутают ребенка потеплее, укладывают в постель под теплое одеяло, чтобы он пропотел. Но подобные действия нужны не всегда. Если малышу холодно, у него озноб и повышается температура, ручки и ножки холодные и сухие, действительно, будет полезно одеть малыша в теплый костюм или укутать теплым одеялом, чтобы он согрелся. На фоне повышения температуры сужаются периферические сосуды, тепло концентрируется внутри тела, активно борясь с вирусами или микробами. По мере того как лихорадка достигает своего пика, ребенок становится розовым, горячим на ощупь, начинает потеть. В это время малышу становится жарко, он пытается раскрыться, а заботливые родители кутают его еще сильнее. Делать этого не нельзя, чтобы температура тела снижалась, нужно создать условия для теплоотдачи. Пот и легкая одежда, прохладный воздух комнаты позволяют телу быстрее остывать. Поэтому в период болезни, когда малыш потеет, ему нужна легкая хлопковая одежда, которую стоит часто менять по мере того, как она намокает.
При каком показателе на градуснике вызывать скорую помощь?
Независимо от того, сколько у ребенка может держаться температура при респираторном вирусном заболевании, родителям необходимо постоянно следить за значениями на термометре. Когда самочувствие пациента заметно ухудшается, следует обратиться за медицинской помощью.
При какой температуре вызывать скорую ребенку, зависит от того:
- как малыш переносит гипертермию;
- какие значения показывает градусник;
- есть ли у малыша неврологические нарушения;
- какой возраст пациента.
Обратиться в скорую помощь надо при цифре 39 на термометре, если температура не сбивается. У младенцев с родовыми травмами, неврологическими нарушениями и при склонности к судорогам вызывать неотложку надо уже при 38,5 °C.
Осложнения ОРВИ у детей
Согласно статистике, не менее 15% всех заболеваний ОРВИ в детском возрасте оставляют после себя осложнения для других органов и систем организма. По этой причине не стоит забывать, что у детей ОРВИ может протекать с повышенной температурой не более пяти суток. Более длительное повышение температуры выше 38°C может указывать на появление осложнений или присоединение другого заболевания. Иногда температура вроде бы понижается, но через 1-3 дня повышается снова: появляются симптомы интоксикации, такие как плаксивость, бледность, вялость, повышенное потоотделение. Ребенок отказывается кушать и пить, становится безразличен к происходящему. Какими же могут быть осложнения ОРВИ у детей?
- Кашель после ОРВИ у ребенка в некоторых случаях может означать переход заболевания в бронхит или даже в пневмонию — вирусная инфекция постепенно продвигается книзу по дыхательным путям. Сначала может присутствовать клиническая картина ларингита (сухой кашель, сиплый голос), потом — трахеита (болезненный кашель, голосовые функции при этом восстанавливаются), и впоследствии — бронхита. Главным признаком бронхита считается кашель. Сначала он сухой и грубый, постепенно начинает формироваться и откашливаться мокрота. Присоединяется затруднение дыхания, снова повышается температура, повышенное потоотделение, усталость. Если у ребенка наблюдается частое и тяжелое дыхание (иногда малыш как бы «кряхтит»), то можно заподозрить бронхиолит или воспаление легких. Консультация врача обязательна.
- Сыпь у ребенка после ОРВИ может быть следствием нескольких причин. Например, это может быть присоединение таких заболеваний, как краснуха, корь, герпес (детская розеола), энтеровирусная инфекция, скарлатина и пр. А может быть и аллергическая реакция на препараты, например, на антибиотики. Точную причину сыпи должен установить врач.
- Артрит после ОРВИ у детей может появиться после затяжного заболевания. Такой артрит носит название «реактивный». Симптомы реактивного артрита могут появиться спустя несколько дней или даже недель после выздоровления. Обычно возникает боль в суставе (как правило, утром). Это может быть тазобедренный сустав, коленный, голеностопный и др. Ребенок с трудом встает с постели, при ходьбе хромает, жалуется на сильную боль. Диагностировать заболевание и начать лечение может детский ревматолог, на основании осмотра и результатов некоторых анализов.
Также осложнениями ОРВИ могут стать гайморит (воспалительный процесс в околоносовых пазухах) или средний отит. Заподозрить такие заболевания можно по постоянной заложенности носа на фоне головной боли, либо по стреляющей боли в ухе наряду с понижением слуха и чувством заложенности.
Осложнения ОРВИ
В большинстве случаев грипп является самоограничивающимся. Угроза для больного — постгриппозные осложнения, возникающие в 6% случаев. В группах риска, включающих людей с нарушенной, как правило, вторичной, приспособленностью иммунной системы, больных с хроническими заболеваниями органов дыхания, кровообращения и почек, пациентов в возрасте до 5 и старше 65 лет – этот показатель еще выше.
Осложнения после гриппа:
- В основном легочные: пневмония, бронхит, отит;
- Реже кардиологические: миокардит, эндокардит, перикардит;
- Неврологические: миелит, энцефалит, менингит;
- Приводящие к обострению хронических заболеваний. Например, бронхиальной астмы, хронической обструктивной болезни легких, недостаточности кровообращения, обострению симптомов болезни Паркинсона, ухудшению гликемического контроля при сахарном диабете.
У пациентов из групп риска грипп чаще всего приводит к опасным для жизни осложнениям: пневмонии, реже миокардиту, энцефалиту и менингиту. Почти 90% смертей от гриппа и его осложнений приходится на людей старше 60 лет.