Как лечиться
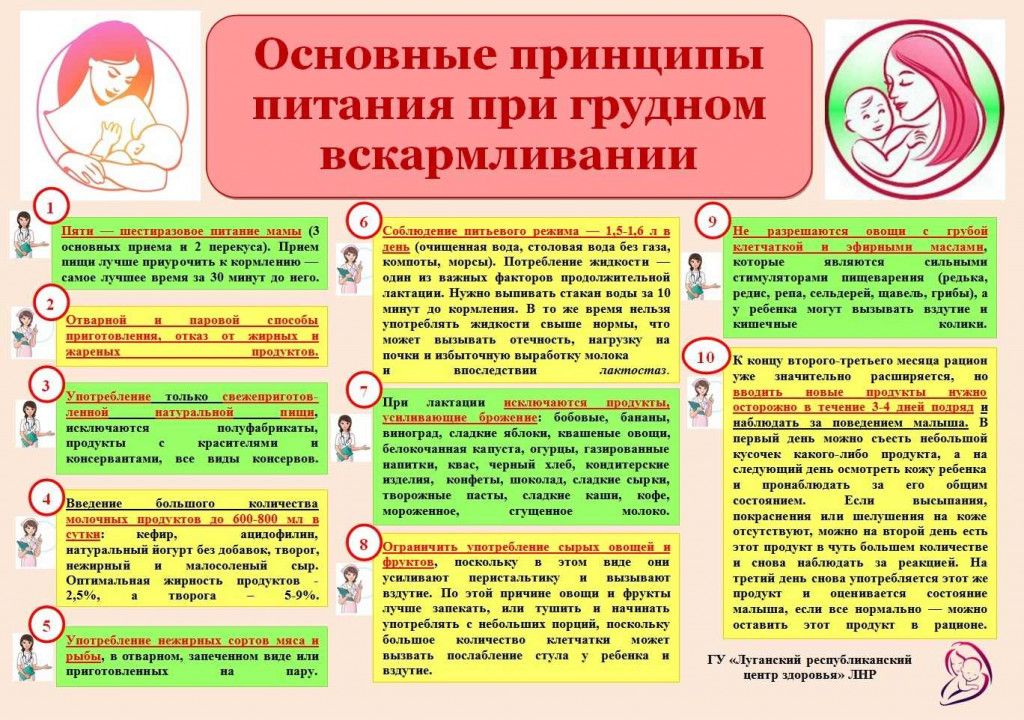
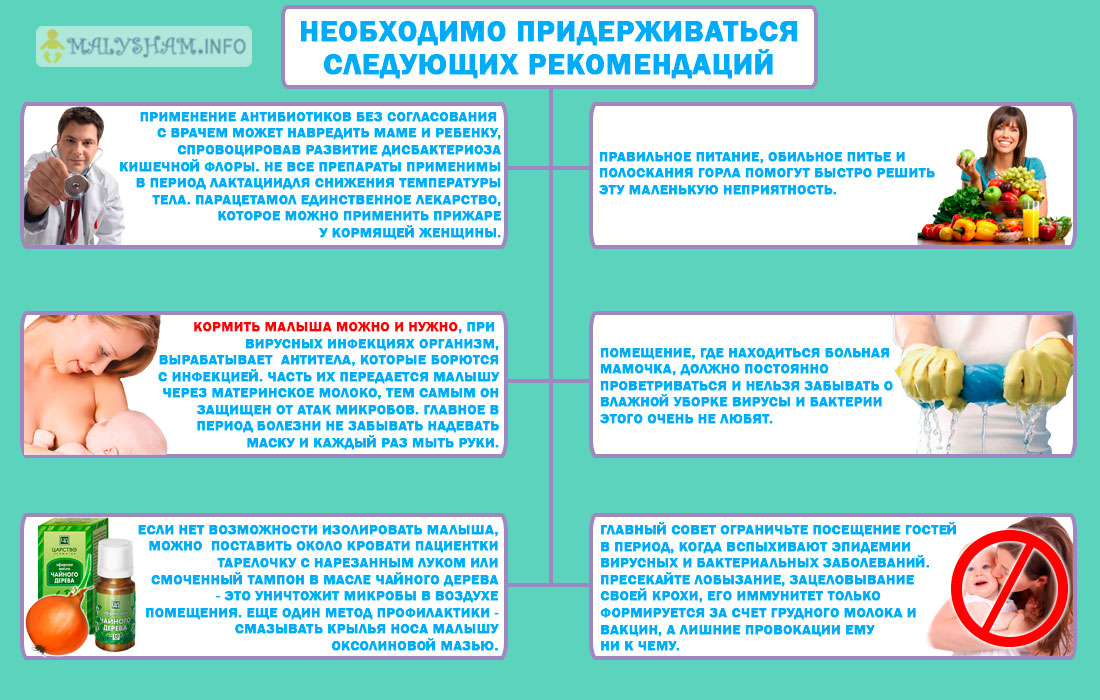
Единственное лечение, которое кормящая мама может назначить себе при простуде самостоятельно, — это теплое обильное питье и постельный режим. За всеми медикаментозными назначениями необходимо обращаться к специалисту. Только врач сможет подобрать лекарственные препараты, которые никак не повлияют на состав молока
Как правило, специалист до последнего назначает местное симптоматическое лечение — полоскание, промывание, причем в основном лечебными травами (применять их также необходимо с осторожностью). Если через 3-5 дней симптомы не проходят, специалист корректирует лечение
И к этому нужно быть готовой.

ОРВИ в период лактации
ОРВИ — острая респираторная вирусная инфекция, поражающая в первую очередь слизистую оболочку верхних дыхательных путей. При своевременном и правильном лечении ОРВИ проходит в течение нескольких дней, в случае же небрежного отношения к собственному здоровью — грозит перейти в более серьёзные заболевания, чреватые осложнениями, например, бронхит, ринотрахеит и т. д.
Повышение температуры, слабость, кашель и насморк — такими симптомами характеризуется ОРВИ
Симптомы ОРВИ
Течение ОРВИ делят на три основных периода, каждый из которых характеризуется отдельными симптомами:
- Проникновение вируса в организм. Первые симптомы начинают проявляться в течение двух суток после попадания инфекции в организм. Для этого периода характерны першение и зуд в горле, раздражение слизистой носа, чихание, покраснение кожи лица.
- Иммунный ответ организма. Наступает спустя 72 часа после проявления первых симптомов заражения. Организм начинает активно вырабатывать интерфероны для борьбы с вирусной инфекцией, вследствие этого поднимается температура (как правило, не выше 37,5–38 °C), появляется ощущение слабости в теле, головная боль, боль в горле, заложенность носа и снижение аппетита.
- Выздоровление. Сроки наступления выздоровления у каждого индивидуальны, но в среднем ОРВИ проходит за 7–10 дней с момента проявления первых симптомов. О начале этого периода свидетельствуют нормализация температуры тела, влажный кашель и сильный насморк (происходит выделение секрета, выводящего остаточные вирусы из организма).
Стандартная схема лечения вирусных инфекций предполагает комплексное воздействие. Медикаментозная терапия включает в себя несколько видов препаратов:
- противовирусные. Воздействуют непосредственно на возбудителя инфекции в организме;
- иммуномодулирующие. Стимулируют выработку интерферонов;
- жаропонижающие. Снижают высокую температуру, но использовать их следует, если температура 38 °C и выше, т. к. во время лихорадки организм активно борется с болезнью;
- противовоспалительные. Облегчают боль и раздражение в горле и носовой полости;
- муколитики. Способствуют отхождению мокроты и выведению её из дыхательных путей;
- сосудосуживающие. Облегчают носовое дыхание, но применение их должно быть ограничено (не более 3 дней). Длительное использование сосудосуживающих средств чревато развитием хронического ринита.
Грудное вскармливание во время болезни
Почувствовав первые признаки начинающейся простуды, не впадайте в панику! Если раньше ребёнка отлучали от заболевшей матери, то теперь педиатры утверждают обратное — прекращение грудного вскармливания в период недомогания кормящей женщины усиливает риск развития патологии у малыша! Молоко мамы препятствует размножению болезнетворных микробов в организме грудничка, поскольку изначально именно оно формирует детский иммунитет.
Лактацию при ОРВИ необходимо продолжать!
Существует большая вероятность того, что ребёнок, мать которого во время болезни продолжала кормить грудью, либо перенесёт полученное заболевание легче, либо не подхватит инфекцию вообще. А отлучение от груди спровоцирует мгновенное понижение иммунитета у малыша. Кроме того, лекарственные средства, назначаемые кормящей женщине, как правило, подходят и для грудного ребёнка, они также усваиваются с материнским молоком и помогают в формировании защитных сил организма.
Когда и как следует отлучать ребенка от груди
В идеальной ситуации к отлучению от груди можно приступать тогда, когда в течение суток у ребенка получается 1-3 прикладывания к груди днем, и связаны они, главным образом, со сном. Малыш, готовый к отлучению практически не прикладывается к груди днем. Ночью спит, не прикладываясь к груди, или прикладывается, разок-другой перед пробуждением, причем от этого прикладывания ребенка можно легко отвлечь.
Иногда, беспокоясь о том, готов ли ребенок к отлучению, мама забывает о своей собственной физической готовности к этому. Речь идет об инволюции лактации, которая должна предшествовать отлучению ребенка от груди.
Определить инволюцию можно по наполняемости груди в отсутствие прикладываний ребенка. Если за весь день ребенок не прикладывался к груди, а грудь в течение дня остается мягкой – значит, инволюция наступила. Когда отлучение происходит на фоне лактации, маме приходится терпеть неприятные ощущения, подцеживать грудь, часто возникают лактостазы, возможно развитие мастита. Если отлучение груди происходит на фоне инволюции, длящейся не менее двух месяцев, то никаких неприятностей с грудью она не испытывает.
Бывают ситуации, когда отлучение от груди желательно совершить в ближайшем будущем, но ребенок явно к этому не готов. Тогда в течение нескольких недель или месяцев можно готовить малыша к отлучению. Сначала приходиться постепенно ограничивать малыша от прикладываний во время бодрствования, отвлекая его. Постепенно ребенок прикладывается днем все меньше, от утреннего прикладывания малыша также нужно чаще отвлекать. Оставляя при этом только прикладывания, связанные с засыпаниями малыша.
Нельзя отлучать ребенка от груди если:
- Ребенок болен.
- Жаркое время года.
- Смена условий жизни.
Как поддержать лактацию?
Лактация — это естественный процесс, но для молодых мам он может оказаться непривычным. Нужно понимать, что лактация не работает “как часы”, должен пройти некий переходный период, в течение которого организм должен будет перестроиться и начать выработку необходимого для ребёнка количества молока. Несмотря на то, что мать и ребёнок ещё недавно были единым целым, после рождения им придётся заново привыкать друг к другу. Некоторые женщины на протяжении всего периода грудного вскармливания не испытывают недостатка в молоке и даже готовы делиться им с теми мамами, у которых молока недостаточно. Чтобы процесс лактации продлился как можно дольше, нужно придерживаться следующих рекомендаций:
Лечение простудных заболеваний у детей
Основным методом лечения ОРВИ и гриппа у детей является симптоматическая терапия, то есть терапия, которая уменьшает определенные симптомы в виде высокой температуры, кашля, насморка, боли в горле:
- прием жаропонижающих
- сосудосуживающие капли в нос
- промывания носа солевым раствором
- полоскания горла антисептическими растворами
- местная терапия в виде спреев и таблеток от боли в горле (для разного возраста разные формы выпуска препаратов)
- физические методы снижения температуры
При высокой лихорадке необходимо раздеть ребенка, убрать лишние одеяла, одежда не должна затруднять дыхание. Также по возможности нужно обеспечить доступ свежего воздуха. При необходимости проводятся обтирания водой комнатной температуры, так как во время обтирания водой улучшается теплоотдача. Настоятельно не рекомендуется обтирать ребенка спиртом, так как возможно всасывание спирта (особенно у маленьких детей) и отравление организма ребенка.
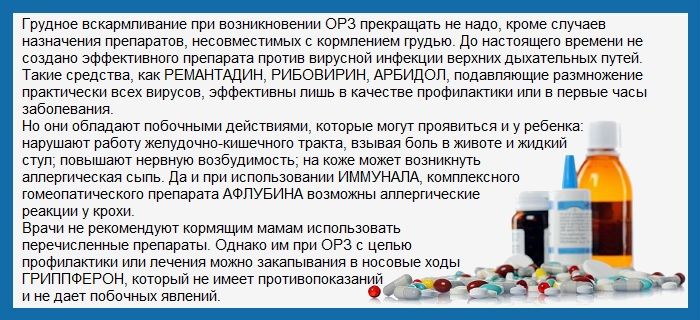
Противовирусная терапия применима только в отношении гриппа, но детям противовирусные препараты назначаются строго врачом-педиатром!
Антибактериальная терапия назначается строго по показаниям. Антибиотики оправданы только при тяжелых бактериальных осложнениях, присоединившихся к ОРВИ и гриппу. Антибиотик не работает против вируса!
Общетерапевтические меры:
- питание ребенка должно быть полноценным, богатым витаминами
- ребенок должен пить достаточное количество жидкости (вода, чай с лимоном, отвары шиповника, малины, черной смородины, земляники, клюквы, брусники), так как обильное питье предотвращает обезвоживание организма и снижает интоксикацию при высокой температуре
- соблюдение постельного режима
- проветривание помещений
- влажная уборка помещений
Повышение температуры тела в пределах 38 – 39 °C не требует назначения жаропонижающих лекарств. При этом можно ограничиться физическими методами охлаждения. Но возраст до 2 месяцев, тяжелые заболевания органов дыхания, кровообращения, центральной нервной системы, фебрильные судороги в анамнезе являются показанием для применения жаропонижающих, даже если температура поднимается до 38 °C.
В любом случае маме сперва стоит оценить реакцию ребенка на повышение температуры, проанализировав его поведение: есть ли вялость, отказывается ли ребенок от воды и питья, какого цвета его кожа и какая она на ощупь. Если ребенок активен, кожа розовая, конечности теплые, то можно ограничиться физическими методами снижения температуры. Если есть проявления “белой” лихорадки, то жаропонижающие лекарства стоит дать ребенку незамедлительно.
Несмотря на большой выбор эффективных жаропонижающих лекарственных средств, лучшими препаратами для детей остаются парацетамол и ибупрофен.
Чем опасны ОРВИ у кормящих матерей?
 Сами по себе простуды не опасны, они обычно протекают нетяжело и существенно не осложняют жизнь кормящей матери. Но без полноценного лечения они могут формировать осложнения, которые могут стать опасными – отиты, гаймориты, бронхиты или пневмонии. Кроме того, кормящие матери всегда боятся заразить своей простудой младенца. Но в отношении заражения ребенка консультанты по лактации спешат успокоить маму. Если мать заболевает ОРВИ, обычно сразу, еще до начала проявлений, патогенные агенты проникают и к ребенку. То есть они или заражаются оба, или ребенок не заболевает. И обычно он не заболевает потому, что с грудным молоком мама передает ему антитела к вирусам или микробам, что позволяет ему сопротивляться простуде и атаке патогенных организмов.
Сами по себе простуды не опасны, они обычно протекают нетяжело и существенно не осложняют жизнь кормящей матери. Но без полноценного лечения они могут формировать осложнения, которые могут стать опасными – отиты, гаймориты, бронхиты или пневмонии. Кроме того, кормящие матери всегда боятся заразить своей простудой младенца. Но в отношении заражения ребенка консультанты по лактации спешат успокоить маму. Если мать заболевает ОРВИ, обычно сразу, еще до начала проявлений, патогенные агенты проникают и к ребенку. То есть они или заражаются оба, или ребенок не заболевает. И обычно он не заболевает потому, что с грудным молоком мама передает ему антитела к вирусам или микробам, что позволяет ему сопротивляться простуде и атаке патогенных организмов.
Как обезопасить грудничка от ОРВИ
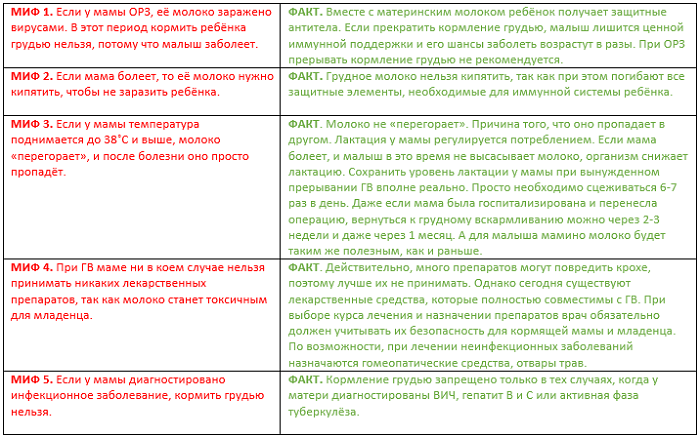
Если кормящая мама заболела простудой, не нужно обеззараживать кипячением грудное молоко. При кипячении его защитные свойства разрушаются.
Женщина, заболевшая ОРВИ при грудном вскармливании, опасается, что вирусы в её молоке могут заразить малыша. На самом деле антитела, попавшие в молочные протоки при простуде у кормящей мамы, становятся для малыша своеобразной прививкой. Они не принесут вреда, но заставят иммунную систему ребенка активизировать защитный механизм. Поэтому риск заболеть простудой для него в будущем намного снижается.
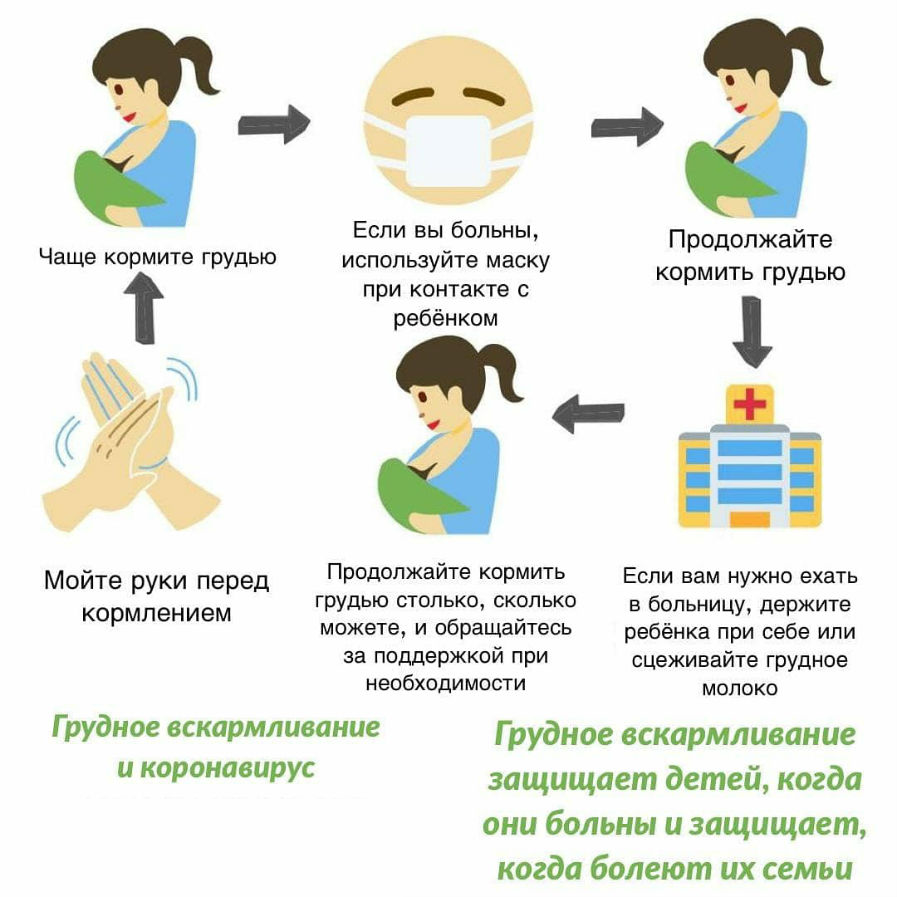
Тем не менее, начиная лечение ОРВИ при грудном вскармливании, нужно помнить о профилактике инфицирования грудничка. Следует носить стерильную повязку, меняя её каждые 3-4 часа. Обязательно нужно тщательно мыть руки при уходе за малышом (до и после кормления, при смене подгузников). Нужно часто делать влажную уборку, проветривать помещение.
Диета для маминой фигуры
Спустя несколько месяцев после родов, если нет противопоказаний, маме можно потихоньку начинать заниматься своей фигурой: делать упражнения, скорректировать диету и постепенно расширять свой рацион — ведь самый строгий период первых недель после рождения позади.
Как правило, набранный во время беременности вес потихоньку начинает спадать после 3-го месяца, когда организм мамы привык к новому ритму и при условии правильного питания. Способствует этому сам процесс кормления грудью, а также, безусловно, новое, насыщенное расписание молодой мамы.
Если вес не уходит, стоит пересмотреть свой рацион и кое-что изменить в нем, при этом ни в коем случае не прибегать к строгим диетам при кормлении грудного ребенка — это может навредить малышу! Питание должно быть разнообразным, но сбалансированным и максимально здоровым.
В диете мамы при кормлении грудного ребенка, желающей сбавить вес, должен непременно присутствовать белок животного происхождения, а также кисломолочные продукты (в случае отсутствия у малыша аллергии на белок коровьего молока), овощи и зелень. Зеленые листовые овощи (шпинат, щавель, листья салата) содержат много кальция, витаминов, микроэлементов, способствующих восстановлению после родов, а также нормальному функционированию ЖКТ. Не слишком сладкие фрукты и ягоды неярких цветов — прекрасный источник витаминов и антиоксидантов, их можно включить в меню.
Из рациона стоит исключить овощи с большим содержанием крахмала, а прием медленных углеводов (хлеба, круп, макарон) перенести на первую половину дня. Это же касается и сладостей, которые вообще лучше убрать из меню на этот период. Исключение может составить, например, сухое несдобное печенье.
И конечно же, обильное питье! Оно не только способствует поддержанию водного баланса, но и стимулирует лактацию, особенно если это теплая жидкость: чашка теплого питья за 10 – 15 минут до кормления стимулирует выделение окситоцина и вызывает прилив молока.
Период грудного вскармливания — это замечательное время, когда у молодой мамы есть возможность изменить свои пищевые привычки, освоить полезные рецепты и заложить основу для нового, более здорового, образа жизни на годы вперед. Мы уверены, что некоторым приобретенным в этом время пищевым привычкам кормящая мама уже не сможет изменить после прекращения грудного вскармливания, ведь они направлены на поддержание здоровья и малышей, и их взрослых мам. Берегите здоровье! Диета при грудном вскармливании для похудения может быть вкусной!
Простуда при грудном вскармливании: как действовать?
Простуда – то, от чего не застрахован ни один человек в любое время года. Кормящие мамы в этом плане – не исключение. Поэтому сегодня поговорим о том, можно ли ГВ при простуде или нужно временно переводить малыша на смесь, как лечиться без ущерба для мамы и крохи и какие меры безопасности целесообразно предпринять.
Разбираемся с терминами
У этого заболевания много названий: ОРЗ, ОРВИ, ларингит, фарингит, трахеит и тому подобные. Отличия заключаются в следующем: ОРЗ – общее название, оно используется в тех случаях, когда врачам не известно, чем вызвана простуда – вирусом, грибком или простейшими.
Более конкретный диагноз – ОРВИ. Его устанавливают, когда почти со 100% вероятностью возбудителем заболевания является вирус. Именно об ОРВИ мы ведем речь, рассматривая вопрос простуды при ГВ, поскольку вирусная природа этого состояния наиболее распространена.
Что касается, трахеитов, ларингитов и фарингитов, эти диагнозы – не более, чем уточнение места локализации простуды.
Симптомы острой респираторной вирусной инфекции у взрослых
ОРВИ протекают поэтапно. Инкубационный период с момента заражения до проявления первых симптомов колеблется от нескольких часов до 3-7 дней.
В период клинических проявлений все ОРВИ имеют сходные признаки разной степени выраженности:
- заложенность носа, насморк, водянистые выделения из носа, чихание, зуд в носу;
- боль и дискомфорт в горле, боль при глотании, покраснение в горле;
- кашель сухой или влажный;
- лихорадка от умеренной (37,5-38) до тяжелой (38,5-40);
- общее недомогание, отсутствие аппетита, головные боли, сонливость;
- покраснение глаз, жжение, слезотечение;
- расстройства пищеварения с диареей;
- иногда увеличение и легкая болезненность подчелюстных и шейных лимфатических узлов.
Симптомы острой респираторной вирусной инфекции у взрослых зависят от конкретного типа вируса и могут варьироваться от незначительной простуды и кашля до тяжелой лихорадки и токсических симптомов отравления. В среднем симптомы сохраняются от 2-3 до семи и более дней, лихорадка держится 2-3 дня.
Например, картина может развиваться так:
- Жжет и першит горло, через сутки все горло буквально «дерет».
- Постепенно отекают слизистые верхних дыхательных путей: больной чихает, жалуется на першение в горле и заложенный нос.
- Поражается слизистая глаз, поэтому текут слезы и развивается светобоязнь.
- Отечность распространяется в гортань и трахею. Начинается сухой (без мокроты) болезненный кашель, голос хрипнет.
Основной признак ОРВИ — высокая заразность для окружающих, сроки которой зависят от типа вируса. В среднем максимальная инфекционность приходится на последние дни инкубационного периода и первые 2-3 дня клинических проявлений. Постепенно количество вирусов уменьшается, и больной становится не опасным в плане распространения инфекции.
Статистика по ОРВИ
Симптомы респираторной инфекции — одна из наиболее распространенных причин посещения терапевтов. По статистике, взрослый человек имеет в среднем 4 эпизода ОРЗ в год, и до 8 у детей. Также стоит подчеркнуть сезонность этих заболеваний, с пиком в период с осени до весны (в месяцах ноябрь – апрель). При этом можно последовательно переболеть разными вирусными инфекциями или одновременно несколькими, включая сочетание вирусной и бактериальной.
Респираторные инфекции — основная причина невыхода в детсад, школу и на работу. Это связано со значительными экономическими потерями, к которым следует добавить значительные затраты на медицинские услуги.
По данным ВОЗ, респираторные вирусы — причина подавляющего большинства случаев острого воспаления верхних дыхательных путей (60-90% случаев в разных регионах), независимо от возраста пациента. Их высокая заразность обусловлена непосредственно легкостью передачи, особенно в учебных заведениях, автотранспорте, медицинских учреждениях, торговых центрах.
Алкоголь при грудном вскармливании
Есть особые случаи, когда мама не может следовать жестким требованиям (чрезмерные, изнуряющие ограничения тоже стресс для организма!) и хочет себя немного побаловать. В конце концов, Новый год и день рождения случаются всего раз в году!
Специалисты рекомендуют молодой маме воздерживаться от употребления алкоголя весь период грудного вскармливания, а если это все-таки произошло, то придерживаться ряда правил.
Сцеживание молока после употребления напитков, содержащих алкоголь, не влияет на скорость выведения алкоголя из организма и лишь способствует облегчению симптомов, связанных с наполнением молочных желез.
Употребление алкоголя во время беременности нужно исключить полностью, поскольку не существует безопасных доз спиртного для беременных женщин и будущих малышей.
Умеренность во всем
Напоследок мы хотели бы напомнить вам о том, что даже самые полезные продукты не пойдут на пользу малышу, если мама не будет руководствоваться здравым смыслом в своих действиях. Даже из лучших побуждений не стоит употреблять ежедневно полный список разрешенных продуктов: самые «невинные» из них в больших количествах вполне могут спровоцировать аллергию. Также забудьте расхожее «теперь надо есть за двоих»: не «за», а «для», поэтому старайтесь избегать переедания, оно не пойдет на пользу ни вам, ни малышу. Сейчас самое лучшее — сбалансированный и разнообразный рацион с правильно распределенными в течение суток приемами пищи (специалисты рекомендуют 5 – 6-разовое питание небольшими порциями со снижением количества употребляемых калорий к вечеру), недели, времени года (соблюдайте принцип сезонности) и всего периода кормления.
Здоровья вам и вашему малышу!
Список использованной литературы
- Плискина Ю. Что можно, что нельзя кормящей маме. Первое подробное меню для тех, кто на ГВ. Москва: Издательство «Эксмо», 2018.
- Мельников И.В. Питание кормящей мамы. Москва: Издательство «ЛитРес», 2012.
- Конь И.Я, Гмошинская М.В., Абрамова Т.В. Питание беременных женщин, кормящих матерей и детей 1-го года жизни. Москва: Издательство «МЕДпресс-информ», 2014.
Чем лечить простуду кормящей маме
Простуда при грудном вскармливании у мамы осложняется тем, что очень сложно подобрать действенные препараты, полностью безопасные для грудничка. Все, что попадает в организм матери, рано или поздно оказывается в грудном молоке. Чтобы не нанести ребенку вред, лекарства не должны иметь побочных действий.
Какие лекарства можно пить
Только врач может совершенно точно сказать, что можно кормящей маме от простуды. Самолечение недопустимо. Если по какой-то причине невозможно получить врачебную консультацию, нужно внимательно изучить инструкцию к препарату, не повышая дозу и кратность приема.
Если у мамы насморк – лекарства от простуды при грудном вскармливании:
- солевые растворы: Аквамарис, Салин, Аквалор, Ринолюкс, Хьюмер;
- сосудосуживающие капли: Санорин, Нафазолин;
- капли на масляной основе: Пиносол, Эвкасепт.
Чем лечиться от простуды при грудном вскармливании, если она осложнилась кашлем:
- Мукалтин;
- Проспан;
- Колдрекс;
- Настой корня солодки.
Все эти препараты применяются для лечения детей, поэтому их использование не несет опасности для грудничка.
Что ещё можно делать, чтобы выздороветь
Медикаментозное лечение простуды при грудном вскармливании можно дополнить проверенными народными средствами. Они действуют мягко, но эффективно, почти всегда безопасны для мамы и младенца.
Для начала лучше попробовать лечить простуду при грудном вскармливании такими проверенными методами:
- выпить на ночь смесь из ½ ст. теплого молока, чайной ложки меда и такого же количества сливочного масла;
- засыпать сахаром и запечь в духовке нарезанную черную редьку, процедить полученную жидкость, пить по столовой ложке 4-5 раз в день;
- прополоскать горло настоем травы чабреца (1 ст. л. на 200 мл кипятка);
- насыпать в носки порошок сухой горчицы.
Всегда надо помнить, что отдельные компоненты народных рецептов могут вызвать аллергическую реакцию у грудничка. Обычно это касается рецептов, содержащих мёд.
Не рекомендуется делать горячие ванны для ног с раствором горчицы, так как прогревание может вызвать чрезмерный прилив молока. При воспалении дыхательных путей можно применять ингаляции.
Если говорить об ингаляционном лечении, то лечить простуду кормящей маме можно с помощью следующих средств:
- лист эвкалипта, березы (горсть на литр горячей воды);
- цветы ромашки (30 г), календулы (10 г) на 400 мл кипятка;
- горячий отвар картофеля.
Раствор для ингаляции не должен быть обжигающим. Во время процедуры нужно укутаться плотным полотенцем.
Как правильно наладить грудное вскармливание после родов?
О пользе грудного молока сказано очень много. Это неоспоримый факт. Любая женщина мечтает дать своему малышу все самое лучшее, но, чтобы наладить кормление новорожденного, нужно обладать соответствующими знаниями.
Грудное вскармливание — действительно совершенно естественный процесс. Как только женщина забеременела, ее организм уже готовится к этому посредством изменения гормонального фона.
Особую важность представляет собой первое прикладывание новорожденного к груди мамы, которое должно произойти в самые короткие сроки, еще в родильном зале. Контакт «кожа к коже» и первые сосательные движения запускают цепочку биохимических процессов в организме мамы
Несмотря на то, что в молочных железах еще нет молока, именно акт сосания помогает наладить лактацию и стимулирует выработку гормона любви — окситоцина. Для женщины его значимость заключается и в том, что благодаря ему происходит сокращение матки после родов. Кстати, интересный факт: если малыша положить маме на грудь, он самостоятельно без чьей-либо помощи сможет найти сосок. Во время беременности ореолы груди приобретают более темный цвет, чтобы еще плохо видящий малыш мог найти грудь, а железы Монтгомери (точки вокруг соска) выделяют секрет, имеющий запах околоплодных вод, в которых ребенок пробыл всю беременность.
Первое, что получает новорожденный, — это молозиво. Его совсем немного, но младенцу достаточно! Молозиво — уникальный продукт, содержащий большое количество белка, альбуминов, антител, иммуноглобулинов (это мощнейшая защита ребенка от различных инфекций). Состав молозива и зрелого молока, которое приходит позже, различается: в первом в разы меньше жиров и углеводов, что позволяет полностью усваиваться в организме новорожденного и обеспечивать его силами и энергией.
Примерно на 3–7 сутки приходит зрелое молоко. Лактация на данном этапе нестабильна
Еще больше волнения возникает, когда после ежедневного взвешивания в роддоме мама слышит, что ребенок теряет вес! Ребенку не хватает молока?! Внимание: это физиологическая потеря массы тела. В норме она не должна превышать 8% от первоначального веса
Во всех остальных случаях ребенку достаточно молока.
Как часто следует прикладывать ребенка к груди? Как можно чаще — именно это и будет залогом успешной лактации в дальнейшем.
О том, как наладить грудное вскармливание после родов, читайте здесь.
Если кормящая мама заболела простудой…
Виновники простудных заболеваний – это вирусные и бактериальные инфекции. Если у вас появились насморк и кашель, вполне понятно, что вы боитесь заразить малыша.
Однако на момент появления симптомов у мамы организм ребенка, скорее всего, уже столкнулся с возбудителями.
В первые дни они могут никак себя не проявлять, но иммунитет уже ведёт активную борьбу с противником.
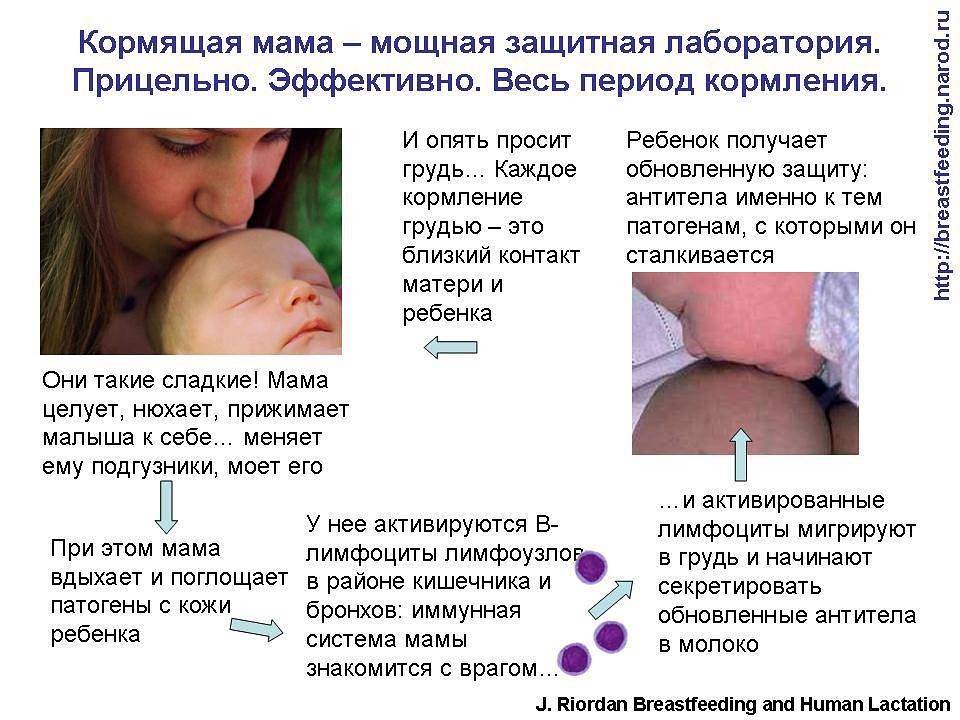
Если мама болеет, в ее крови начинают вырабатываться специфические антитела (иммуноглобулины) к данному заболеванию. Молоко производится из плазмы крови, поэтому антитела переходят в него и помогают малышу избежать заболевания либо перенести его гораздо легче и быстрее.
Защитные свойства материнского молока: при встрече с возбудителями заболеваний в крови у мамы вырабатываются антитела. Затем они поступают в молоко, которое производится из крови. С молоком антитела поступают малышу.
Если прервать грудное вскармливание, ребенок заболеет с большей вероятностью. Ведь до этого он был в близком контакте с матерью и, скорее всего, уже подхватил инфекцию.
Отлучение в этот момент не только лишит малыша естественной защиты, оно вызовет неизбежный стресс, который снижает иммунитет.
Кроме того, завершение ГВ во время болезни может потребовать от женщины больших энергозатрат, а также спровоцировать развитие лактостаза и мастита.
Как проверить совместимость лекарств с грудным вскармливанием?
К сожалению, очень часто при назначении лекарственной терапии маме дается рекомендация о прекращении лактации. Но это далеко не всегда оправдано.
В аннотациях ко многим российским препаратам пишут «Противопоказано при грудном вскармливании». Дело в том, что по российскому законодательству разрешить препарат к приему можно только на основании исследований, проведенных в РФ. Но наши фармацевты не проводят таких исследований! А данные зарубежных ученых в отечественных инструкциях к лекарствам не учитываются.
Испанский госпиталь Марина Альта создал справочник совместимости препаратов с кормлением грудью. Вы можете сами проверить сделанные вам назначения по его электронной версии, которая находится на сайте e-lactancia.org.
- Как узнать, совместимо ли лекарство с ГВ?
- Как сделать автоматический перевод на русский язык?
- Что делать, если препарат не совместим?
- Как узнать, когда его концентрация в крови будет наивысшей?
- И когда можно будет снова кормить грудью?
Это наглядно показано в ролике:
Предварительно найдите в инструкции действующее вещество (когда их несколько, то проверять нужно каждое отдельно). Используйте именно международное незапатентованное название (МНН) латинскими буквами.Далее вписывайте его в строку поиска на сайте и нажимайте «search».
Расшифровка результатов:
- Зеленый – очень низкий риск. Можно кормить новорожденного.
- Желтый – низкий риск. Возможны мягкие побочные эффекты для ребенка и лактации.
- Оранжевый – высокий риск. Возможны тяжелые побочные эффекты. Желательно найти альтернативные препараты (они также указаны на сайте).
- Красный – очень высокий риск. Не совместимо с ГВ (можно найти альтернативу или узнать, когда препарат полностью уйдет из крови).
Есть также 2 русскоязычных аналога сайта госпиталя Марина Альта, но они не обновляются так часто, как оригинал. Поэтому часть информации на них может оказаться устаревшей.
Можно также воспользоваться американской базой данных Lact Med. В алфавитном указателе сайта можно найти действующее вещество препарата (нужно использовать МНН латиницей) и увидеть всю информацию о его совместимости с ГВ.
Если вам назначили несовместимый препарат, просите врача подобрать альтернативу. Чаще всего это возможно.
Правильные действия при температуре
При повышении температуры выше 38,5 необходимо начать ее сбивать. Для этого потребуется прием жаропонижающих средств.
Если температура ниже 38,5 , то сбивать ее не стоит, так как это свидетельствует о том, что организм ведет самую активную борьбу с вирусами.
Во время грудного вскармливания можно принимать жаропонижающие препараты на основе ибупрофена и парацетамола. Лучше всего принимать лекарства этой группы в чистом виде.
От комплексных средств (Флюколд, Фармацитрон, ТераФлю и др.) рекомендуется отказаться, так как действие их на ребенка полностью не изучено.
Важно! При повышении температуры грудное молоко не скисает и не портится. Мама с температурой может кормить ребёнка, если ее самочувствие позволяет делать это
Есть ли необходимость в медикаментозном лечении?
В большинстве случаев длительность приступа у ребенка не затягивается более чем на 15 минут. По мнению врачей, такое течение не требует никакого медикаментозного лечения. Фебрильные судороги такой этиологии не влияют на общее состояние и здоровье малыша. С возрастом они вообще не проявляются.
Когда у малыша возникают затяжные приступы или появляются повторные припадки, требуется специальное медикаментозное лечение. К терапевтическим мероприятиям относятся:
- введение противосудорожных инъекций;
- прием жаропонижающих средств;
- применение противоэпилептических препаратов;
- прием успокоительных капель и таблеток.
Часто врачи назначают терапию Фенобарбиталом, Диазепамом или Лоразепамом. Это эффективные противосудорожные препараты, способные оперативно ликвидировать конвульсивные припадки у ребенка.
Средства вводят малышу во время приступа либо после его окончания. Важным моментом является правильный расчет дозировки медикамента на кг массы тела. Рассчитывать дозу препарата и делать инъекцию должен только медицинский работник.
Прием жаропонижающих средств, по сути, не является лечением фебрильных судорог. Препараты направлены на снижение температуры тела, а не для купирования конвульсий у детей. При этом следующий подъем температуры у ребенка не избавляет его от возникновения повторных припадков.
ЧИТАЕМ ТАКЖЕ: у ребёнка высокая температура и холодные ноги и руки: причины симптома и его опасность
Важно следить за температурой тела малыша и в подходящий момент успеть дать ему жаропонижающее средство для предотвращения судорожных конвульсий. Родители должны сохранять спокойствие и здравый ум, чтобы при появлении фебрильных судорог оказать ребенку необходимую помощь
ЧИТАЕМ ТАКЖЕ: почему появляются судороги у ребенка и как их лечить?
Иногда судороги у ребенка продолжают появляться и после шестилетнего возраста. Это явление сопровождает какое-либо заболевание, а также может быть связано с патологиями внутриутробного развития. Если приступы периодически мучают ребенка младшего школьного возраста, то целесообразно говорить о возникновении эпилепсии.
С возрастом эпилептические припадки у детей становятся более продолжительными и часто повторяющимися. Такое состояние ребенка требует постоянного врачебного контроля.
Фебрильные судороги у ребенка в 2% случаев переходят в эпилепсию. Судорожные состояния при гипертермии зачастую возникают у тех детей, родственники которых страдали такими же симптомами в детстве или являются носителями эпилептической болезни.