Лечение заболевания
Приступая к терапии этого заболевания, следует помнить, что избавиться навсегда от него не получится. При правильном определении симптомов и лечения нейродермита возможно достижение впечатляющих результатов.
Основные способы терапии:
- диета;
- соблюдение режима дня;
- антигистаминные лекарства;
- витамины и ферментные препараты (при нарушении работы ЖКТ);
- физиотерапия.
Один из методов лечения — гормонотерапия. Прием гормональных средств показан при частых рецидивах. Однако такие медикаменты имеют множество противопоказаний. Мази с содержанием гормонов нельзя наносить на чувствительные участки кожи. Ограничено время применения таких препаратов (не более 5 дней).
Специалисты клиники «ПсорМак» в Москве работают по авторской методике. Врачи назначают мази собственного изготовления с учетом формы заболевания, что обеспечивает эффективность терапии. Методика полностью исключает небезопасное лечение гормонами и ультрафиолетом.
В основе терапии — комплексный подход, предполагающий использование мазей и препаратов на основе лечебных трав, а также иглотерапию. Если к нейродермиту присоединяется грибковая инфекция, врачи назначают антимикотики.
Холодовая крапивница
Симптомы
Типичным симптомом холодовой крапивницы является покраснение подвергшихся воздействию низких температур участков кожи. На ней появляются волдыри, сопровождающиеся обычно выраженным зудом, жжением. Помимо сыпи, могут наблюдаться отеки лица. Возможны боли в животике. При общем переохлаждении организма младенца в некоторых случаях появляется рвота, снижается артериальное давление.
Лечение
Поведенческая терапия. Лечение холодовой крапивницы основывается на исключении неблагоприятных воздействий. Малышей нужно одевать строго по погоде, в осенне-зимний период обязательно одевать варежки, ограничить время пребывания на морозе. Для защиты кожи на лице и других открытых участках можно использовать рекомендованные педиатром косметические средства. При индивидуальной чувствительности к низким температурам противопоказаны активные игры на улице в холодное время года в связи с риском тяжелой системной реакции.
Применение лекарственных средств. Для облегчения симптомов и предупреждения развития крапивницы по назначению врача могут применяться противоаллергические средства. Обычно специалисты назначают антигистаминные препараты второго поколения. Терапия с применением местных гормональных и нестероидных противовоспалительных средств может быть рекомендована больным с семейной холодовой аллергией.
(3
оценок; рейтинг статьи 3.7)
Диагностические процедуры при крапивнице
Обычно диагностика острой крапивницы довольно проста. Достаточно осмотра и расспроса пациента об истории его болезни. Выяснить же причину бывает не так легко, и для этого проводят дополнительные исследования:
1. Лабораторные анализы:
общий анализ крови и мочи;
биохимия крови (печеночные пробы – АлАТ, АсАТ, билирубин, ревмопробы, глюкоза крови);
исследования кала (копрограмма);
бакпосевы со слизистой носа и глотки.
2. Инструментальные исследования:
рентгенография органов грудной клетки;
УЗИ органов брюшной полости;
эндоскопические исследования верхних и нижних отделов желудочно-кишечного тракта (гастроскопия, колоноскопия).
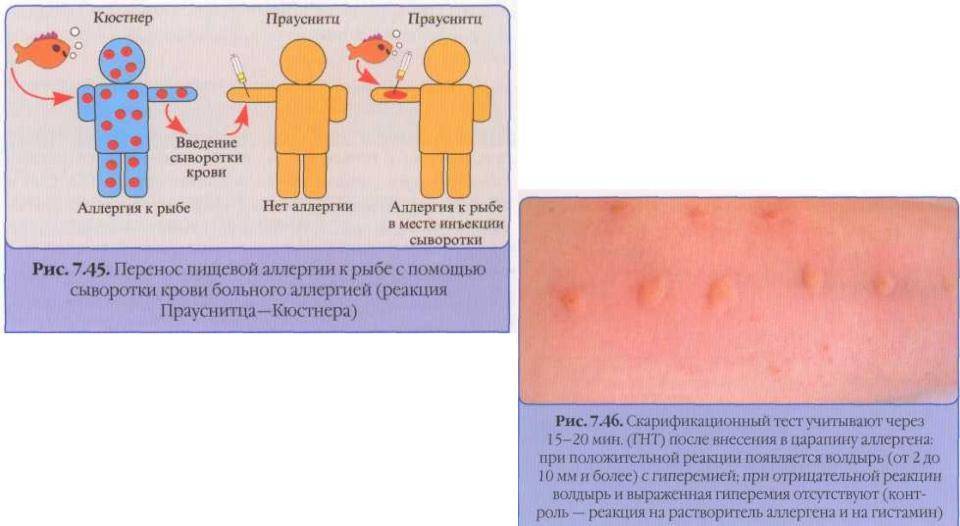
3. Аллергологические тесты:
внутрикожные тесты с аллергенами;
холодовой и тепловой тесты;
тесты с физической нагрузкой, штриховой, накладывание жгута.
4. Иммунологические методы.
5. Консультации смежных специалистов:
гастроэнтеролог;
эндокринолог;
ревматолог;
гинеколог и по необходимости другие.
В первую очередь специалисту важно установить, какую природу имеет крапивница –аллергическую или неаллергическую. При аллергической форме можно четко проследить связь симптомов с внедрением аллергена. Её подтверждают кожные, аллергологические и иммунологические тесты
Её подтверждают кожные, аллергологические и иммунологические тесты.
Сроки возникновения реакций.
- Побочные действия вакцин, как правило, проявляются в пределах 4-х недель после иммунизации. лишь после БЦЖ-прививки остеомиелиты могут проявляться даже через 14 месяцев после вакцинации.
- Реакции на инактивированные вакцины обычно развиваются рано (в течение нескольких часов) и их проявления являются более кратковременными.
- При введении живых вакцин реакции (кроме аллергических немедленного типа) не могут проявляться раньше 4-го дня и более чем через 12-14 дней после введения коревой и 30 дней после введения полиомиелитной и паротитной вакцины. Это связано с тем, что общие реакции после прививок живыми вакцинами развиваются после “инкубационного периода”, необходимого для размножения микроорганизма.
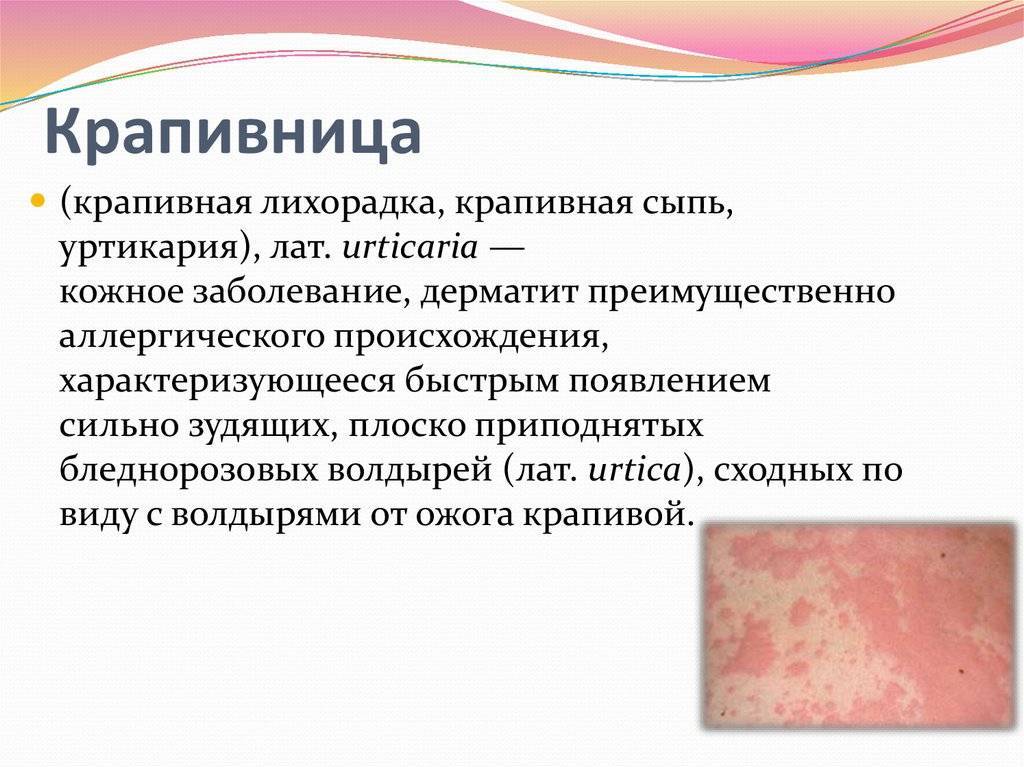
Заразна ли крапивница у детей?
Крапивница — аллергическое заболевание. Как любая другая аллергия, она является особенностью организма и не может передаться другому человеку никаким образом. Возникающие высыпания не содержат никаких «возбудителей аллергии». Заразить ей нельзя!
Теоретически возможна следующая ситуация: крапивница у ребенка является не самостоятельным заболеванием, а признаком инфекции. Если он передаст инфекцию другому малышу, реагирующему на нее крапивницей, высыпания появятся и у него. Однако даже в этом случае можно винить родителей ребенка лишь в том, что они принесли в детсад или на игровую площадку инфекцию.

Продукты, разрешенные при крапивнице
Если придерживаться принципов гипоаллергенной диеты – половина симптомов сходит на нет в течение первых двух дней
Особенно это важно для склонных к аллергии детей. В перечень разрешенных продуктов входят такие: овощи, не входящие в перечень недопустимых при аллергии; зелень и огурцы; гречка и рис на воде; хлеб с отрубями; не красные яблоки, бананы; листовой салат; отварная говядина и телятина; сухарики без приправ
Сохранять подобный режим питания достаточно непросто, но необходимо, иначе аллергия возникнет снова. Лучше всего соблюдать диету от 2-х недель до месяца с последующим выходом из нее.
Общие методы лечения
Перед тем как начать лечение, необходимо пройти тщательное обследование. Причин крапивницы очень много. Она может быть проявление какого-либо нарушения в организме, а не только результатом аллергии. Лечение крапивницы у кормящей мамы, должно проходить по определенным правилам. В составе терапии не должно быть препаратов, которые бы могли принести вред организму, а также повлиять на состав молока. Сейчас представлен большой выбор лекарств от аллергии, но не все они разрешены для кормящих женщин
Очень важно, правильно подобрать терапию, которая поможет устранить симптоматику заболевания, его причину и не навредит малышу. Терапия состоит из таких обязательных действий:
- обеспечение условия, при которых не будет контакта с аллергеном;
- прием специальных безопасных средств;
- проведение фитотерапии;
- нормализация работы кишечника и обеспечение его хорошей микрофлоры;
- соблюдение гипоаллергенной диеты;
- корректировка образа жизни.
При лечении крапивницы в период лактации в первую очередь учитывается безопасность терапии для ребенка. Начало лечения должно проводится только после устранения аллергена. Если удается вовремя выявить причину, по которой появилась проблема и устранить ее, а также симптомы, маме остается только соблюдать установленный режим
Особое внимание также нужно отвести диете. Из рациона необходимо исключить клубнику, разные виды цитрусовых, шоколад, морепродукты, яйца, консервацию, все виды орехов
Необходимо включить в рацион продукты, содержащие витамин С. Для того чтобы определить негативный фактор воздействия, вследствие которого началась крапивница, необходимо тщательно проанализировать, в каком промежутке времени она появилась и при каких условиях.
В этих случаях, необходимо обеспечить соответствующие условия: надевать теплую одежду, пользоваться защитными кремами и теплой водой, ограничить пребывание на солнце, установить в помещении кондиционер. Если создание подобных условий способствует устранению заболевания и новых очагов воспаления не наблюдается, можно обойтись без применения препаратов.

Больным крапивницей нельзя есть шоколад
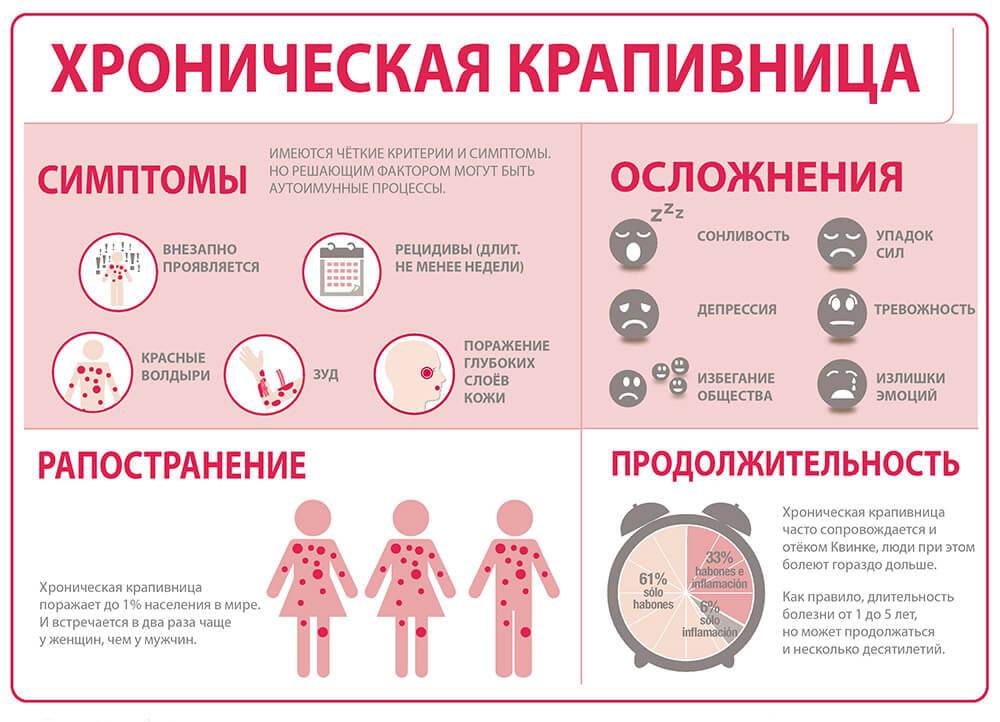
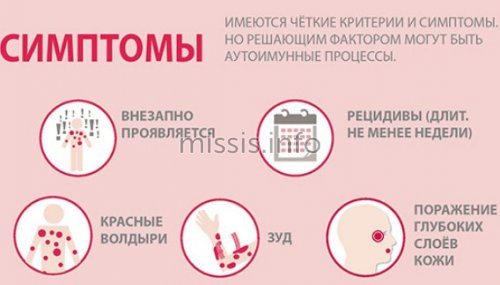
Формы крапивной лихорадки
По тяжести заболевания выделяют две его стадии:
- Острая. Сыпь появляется внезапно, сохраняется на протяжении нескольких дней. Может сопровождаться повышением температуры, головной болью. Если острый период длится дольше, то болезнь переходит в хроническую форму.
- Хронический дерматит. Типичные высыпания появляются время от времени, долго не проходят. Может иметь аллергическую, вирусную, аутоиммунную природу.
По степени тяжести различают легкую, генерализованную и гигантскую крапивницу. При генерализованной поражена большая площадь кожи, гигантская – это отек Квинке, от которого страдает лицо: губы, веки, ротовая полость, кожа и слизистая половых органов, где клетчатка более рыхлая. Механизм, запустивший уртикарию, позволяет делить ее на следующие виды:
- аллергическая;
- пищевая;
- контактная (например, возникшая от ношения латексных перчаток, уборки химическими средствами и так далее);
- вирусная;
- нервная;
- аквагенная (возникает при контакте с водой).
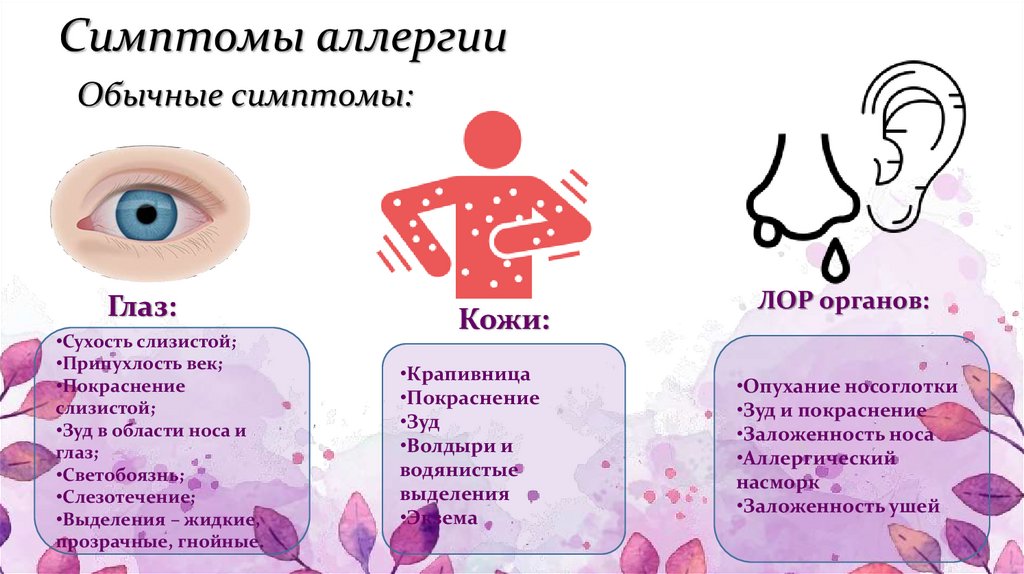
Симптомы и причины
Симптоматика при таком заболевании бывает разной интенсивности. Клиническая картина при воздействии раздражителя и активации гистаминов выглядит так:
- При контакте с животными начинается ринорея, чихание, появляется ринит и приступы сухого надсадного кашля. Также могут быть кожные проявления – высыпания на эпидермисе, зуд, жжение, отечность и гиперемия эпителия.
- При контакте с продуктом. Появляются красные пятна и точки на поверхности эпидермиса, они сильно зудят. В некоторых случаях наблюдается развитие конъюнктивита и ринита. Если частички раздражителя попадают на слизистые дыхательной системы, появляется ринит и сухой кашель.
- При соприкосновении с растениями. Результатом контакта с пыльцой является ринит, конъюнктивит, приступы сухого кашля и сильных хрипов в верхних или нижних дыхательных путях.
- При контакте с медикаментозными средствами. На эпидермисе наблюдаются высыпания различного характера, гиперемия, отечность слизистых.
Подобная клиническая картина появляется при контакте с белками, негативными климатическими условиями, после укусов насекомых.
Ученые и врачи на сегодняшний день после многочисленных исследований не установили достоверные причины развития такого заболевания. Главная роль заключается в генетических процессах. Если в семье у родителей есть такая проблема, их потомки также сталкиваются с этим. В период гестации может развиваться интенсивно выраженное заболевание, поскольку ослабевают естественные резистентные функции организма, он становится уязвимым к воздействию экзогенных и эндогенных факторов.
Есть определенные провоцирующие факторы, которые могут вызвать развитие негативных процессов в организме и активизацию гистаминовых рецепторов, среди них:
- отсутствие правильного питания, слишком скудный рацион;
- частые эмоциональные перенапряжения, с которыми человек самостоятельно не может справиться;
- частый прием медикаментозных средств;
- проживание в экологически неблагоприятных регионах;
- частые респираторно-вирусные заболевания, которые сопровождаются осложнениями;
- частые контакты с бытовой химией;
- частые контакты с домашними питомцами.
Формы заболевания
| Форма эрозии | Симптомы | Особенности течения |
| Острая форма | Зуд;изменение окраски кожи;пузырьковая сыпь;мацерация тканей;боль. | Женщина отмечает резкое покраснение, болезненность и зуд в области ареолы. На коже появляются множественные маленькие пузырьки и эрозии с четкими границами. Дно эрозий имеет ярко-красный цвет. Поражения начинают мокнуть, разъедая кожу. Пациентка чувствует интенсивную боль и пощипывание. |
| Подострая форма | Подсыхание тканей;умеренная боль;зуд в ночное время;растрескивание кожи. | На этой стадии симптомы острого воспаления стихают. Ткани подсыхают, образуются корочки и чешуйки. Боль и зуд снижают интенсивность. На коже ареолы могут появляться микротрещины. |
| Хроническая форма | Истончение кожи;сухость тканей соска;шелушение;трещины;незначительный дискомфорт. | При переходе болезни в хроническую форму, эрозии высыхают, а кожа соска истончается. Боль и зуд стихают. Иногда сохраняется повышенная чувствительность соска. На тканях часто образуются глубокие трещины. |
Почему стоит обращаться именно в GMS Clinic?
Специалисты клиники получили высшее специальное образование, прошли все необходимые курсы повышения квалификации, чтобы стать одними из лучших врачей в своей области.
Обращаясь в GMS Clinic, Вы можете рассчитывать на высокое качество предоставляемой медицинской помощи, а также индивидуальный подбор медикаментозной терапии, если она будет необходима.
Удобное расположение клиники делает амбулаторное лечение незаметным и не таким тяжелым, как могло казаться до обращения в клинику. Постоянное наблюдение врачей при условии соблюдения всех рекомендаций оградит Вас от повторного возникновения крапивницы.
В разделе сайта Контакты Вы сможете найти телефон, по которому можно задать все интересующие вопросы, а также подробную схему проезда до клиники.
Фармакологические свойства
Фармакодинамика
Конкурентный антагонист гистамина, метаболит гидроксизина, блокирует H1-гистаминовые рецепторы. Предупреждает развитие и облегчает течение аллергических реакций, обладает противозудным и противоэкссудативным действием. Влияет на раннюю стадию аллергических реакций, ограничивает высвобождение медиаторов воспаления на «поздней» стадии аллергической реакции, уменьшает миграцию эозинофилов, нейтрофилов и базофилов. Уменьшает проницаемость капилляров, предупреждает развитие отека тканей, снимает спазм гладкой мускулатуры.
Устраняет кожную реакцию на введение гистамина, специфических аллергенов, а также на охлаждение (при холодовой крапивнице). Снижает гистаминоиндуцированную бронхоконстрикцию при бронхиальной астме легкого течения.
Практически не оказывает антихолинергического и антисеротонинового действия.
В терапевтических дозах практически не вызывает седативного эффекта. Начало эффекта после разового приема 10 мг цетиризина – 20 мин, продолжается более 24 ч. На фоне курсового лечения толерантность к антигистаминному действию цетиризина не развивается. После прекращения лечения действие сохраняется до 3 суток.
Фармакокинетика
Быстро всасывается из желудочно-кишечного тракта, время достижения максимальной концентрации (TCmax) после приема внутрь – около 1 ч. Пища не влияет на полноту всасывания (AUC), но удлиняет на 1 ч TCmax и снижает величину максимальной концентрации (Cmax) на 23%. При приеме в дозе 10 мг 1 раз в день в течение 10 сут равновесная концентрация препарата (Css) в плазме составляет 310 нг/мл и отмечается через 0,5–1,5 ч после приема. Связь с белками плазмы – 93% и не меняется при концентрации цетиризина в диапазоне 25–1000 нг/мл. Фармакокинетические параметры цетиризина меняются линейно при назначении его в дозе 5–60 мг. Объем распределения – 0,5 л/кг.
В небольших количествах метаболизируется в печени путем О-дезалкилирования с образованием фармакологически неактивного метаболита (в отличие от других блокаторов H1-гистаминовых рецепторов, метаболизирующихся в печени с участием системы цитохрома P450). Цетиризин не кумулируется. Около 2/3 препарата выводится в неизмененном виде почками и около 10% – с каловыми массами.
Системный клиренс – 53 мл/мин. Период полувыведения (T1/2) у взрослых – 10 ч, у детей 6–12 лет – 6 ч, 2–6 лет – 5 ч, 0,5–2 лет – 3,1 ч. У пожилых больных T1/2 увеличивается на 50%, системный клиренс снижается на 40% (снижение функции почек).
У больных с нарушением функции почек (клиренс креатинина ниже 40 мл/мин) клиренс препарата уменьшается, а T1/2 удлиняется (так, у больных, находящихся на гемодиализе, общий клиренс снижается на 70% и составляет 0,3 мл/мин/кг, а T1/2 удлиняется в 3 раза), что требует соответствующего изменения режима дозирования. Практически не удаляется в ходе гемодиализа.
У больных с хроническими заболеваниями печени (гепатоцеллюлярный, холестатический или билиарный цирроз печени) отмечается удлинение T1/2 на 50% и снижение общего клиренса на 40% (коррекция режима дозирования требуется только при сопутствующем снижении скорости клубочковой фильтрации). Проникает в грудное молоко.
Срыгивание
Во время или после еды изо рта малыша выливается полупереваренное молоко.
Интенсивность и объем
От 1 до 4 месяцев нормой считается срыгивание после каждого приема пищи. Объем — от 1 до 2 столовых ложек и один раз более 3 столовых ложек. Интенсивность срыгивания увеличивается примерно с 20 – 30-го дня, когда материнское молоко становится более зрелым. К 6 месяцам малыш, как правило, перестает срыгивать.
Почему ребенок часто срыгивает?
Мышечный клапан в верхней части желудка еще плохо удерживает его содержимое. Часть молока, которая не успевает попасть в желудок, выливается наружу. Любое движение способствует «выплескиванию» съеденного назад.
Как помочь, если грудничок срыгивает:
- Следите за тем, чтобы малыш не переедал;
- Кормите ребенка медленнее;
- Попробуйте изменить положение ребенка во время кормления — возможно, вместе с молоком малыш глотает воздух;
- После каждого кормления обязательно ставьте ребенка «столбиком», чтобы он мог отрыгнуть и при этом не захлебнуться;
- Если долго не срыгивает — положите его в кроватку на бочок и следите, чтобы малыш не перевернулся;
- Старайтесь не трясти, не сжимать и не переворачивать ребенка после кормления;
- Если по необходимости вы кормите кроху смесью, попробуйте новый тип бутылки или соску с меньшим отверстием, чтобы сократить «потребление» воздуха.
Когда стоит беспокоиться?
Когда новорожденный срыгивает слишком часто, посчитайте, сколько раз за день он писает. Если в сумме получается около 12 раз и более — количество молока нормальное, а срыгивает малыш лишнее.
Если же ребенок часто срыгивает потоком, плохо набирает вес, есть проблемы с мочеиспусканием, целесообразно обратиться к врачу.
Опасность простуды
Вирусы гриппа спокойно перемещаются по воздуху от зараженных людей к здоровым. Необязательно при этом чихать или кашлять, микробы с воздухом из дыхательных путей выходят при обычном разговоре. Инфекция от матери попадает на слизистые оболочки дыхательных путей ребенка. Если мама заболела, отменять грудное вскармливание не нужно, так как антитела, вырабатываемые ее иммунной системой в ответ на проникновение инфекции поступают в грудное молоко и защищают ребенка от инфекции.
Если не придавать простуде большого значения, вовремя не лечить ее, то можно столкнуться с серьезными осложнениями. Нужно помнить, что лечение простуды при ГВ не может быть самостоятельным, так как подавляющее большинство препаратов, знакомым нам и применяемых постоянно, не подходит.
Полезные рецепты блюд при гипоаллергенной диете
Лечебное питание избавит от неприятных симптомов: сыпи и покраснения на коже, зуда, слезотечения.
Полезные рецепты, позволяющие правильно и вкусно питаться при аллергии.
- Котлеты из индейки с рисом. Берут 0,5 кабачка, измельчают на терке, соединяют с 500 г фарша из индейки. Отваривают 3 ст. л. риса, добавляют в смесь, солят по вкусу, перемешивают. Формируют котлеты, выкладывают на противень, запекают.
- Салат из овощей. Шинкуют кубиками 100 г стручковой фасоли, 1 морковь, 1 огурец, разбирают на соцветия 150 г цветной капусты. Припускают овощи в воде до готовности, жидкость сливают, охлаждают. Добавляют рубленную петрушку и зелёный лук. Готовят заправку из 4 ст. л. растительного масла и 1 ст. л. 6% уксуса, выливают в овощи, солят по вкусу, перемешивают.
- Овсяная каша по-английски. Варят овсянку на воде, добавляют в нее рубленную зелень и сметану (сливки).
- Капустная запеканка. Режут соломкой 250 г капусты. Добавляют 2 ст. л. оливкового масла, немного воды, тушат до полуготовности. Форму смазывают маслом, посыпают панировкой, выкладывают капусту. Взбивают 1 яйца, выливают в форму. Посыпают измельченным на терке сыром (50 г). Запекают в духовке 10 минут, перед подачей посыпают зеленью.
- Запеканка с телятиной и кабачками. Измельчают 1 луковицу на терке, смешивают с 200 г фарша, подсаливают. Разрезают 1 кабачок на кольца, удаляют семена. Форму смазывают растительным маслом, вкладывают кабачки в 1 слой, отверстия заполняют фаршем, вливаю сливки. Выпекают в духовке 40 минут.
Аллергия развивается у взрослых и детей из-за гиперчувствительности к продуктам, лекарствам, пыльце. Чтобы ответная реакция прекратила распространяться, назначают разные виды неспецифической или элиминационной диеты. При обострении из меню удаляют продукт, вызывавший нежелательную реакцию.
Лечение
Итак, крапивница у кормящей мамы — лечение нужно начать сразу после установления точного диагноза.
Что нужно сделать в первую очередь, от чего отказаться?
Нужно сразу отказаться от продуктов, вызывающих аллергию — это все фрукты, соки, витамины и любые лекарственные препараты.
Если вы пользовались кремами, прекратите их использование, возможно один из компонентов вызывает такую реакцию.
Постарайтесь как можно меньше контактировать с моющими и чистящими средствами.
Пересмотрите свой гардероб, и перейдите на одежду из натуральных хлопковых тканей.
В дальнейшем, когда врач установит, к какому вид крапивницы относится ваше заболевание, назначается лечение.
Средства от зуда
Крапивница вызывает очень сильный зуд. Если нет возможности терпеть можно применить:
- ванны из отвара ромашки, череды;
- холодные примочки;
- мазь Бепатен;
- сок огурца;
- сок алое.
Какие лекарства можно принимать?
При лактации нельзя применять ни каких гормональных и антигистаминных препаратов, но если уже без них нельзя обойтись, вам могут назначить такие препараты как:
- Супрастин;
- Зиртек;
- Лоратадин;
- Цетрин;
- Кларитин.
Сульфур — это гомеопатический препарат, но применять его можно только под строгим наблюдением специалиста.
Народные средства
Средства народной медицины безопасны при кормлении грудью. Но они эффективны, только если заболевание не переросло в острую форму.
В основном крапивница возникает из-за употребления каких-либо продуктов питания, поэтому нужно очистить организм от токсинов.
- очистит организм от токсинов глоток касторового масла;
- поможет ромашковый чай и обильное питье;
- можно приготовить настойку из крапивы;
1 столовую ложку сухоцвета и листья крапивы заливают ½ литром кипяченной воды, настаивают, процеживают и принимают по пол стакана 4-5 раз в день.
натереть на терке корень сельдерея и применять сок по 1 ч. ложке 2-3 раза в день за пол часа до еды.
Причины возникновения
Первые дни после родов женщине приходится не только осваиваться с новым образом жизни из-за того, что на свет появился новый член семьи, но и привыкать заново к своему организму.
С рождением ребенка перерождается весь организм матери. Во время родовой деятельности происходит гормональный всплеск, приводящий к изменениям в организме женщины. И если у вас никогда не возникало никакой аллергической реакции, сейчас это вполне реально.
Крапивница возникает в следствии:
- аллергической реакции на продукты питания;
- контакта с материалами, вызывающими аллергию (одежда, бижутерия, косметические средства, бытовая химия);
- из-за резкой перемены климата;
- реакция на солнце;
- на фоне стресса или гормонального сбоя, что очень актуально после родов, так как организм очень ослаблен и иммунная система дает сбой;
- из-за сбоя работы желудка, печени или почек может возникнуть хроническая форма крапивницы.
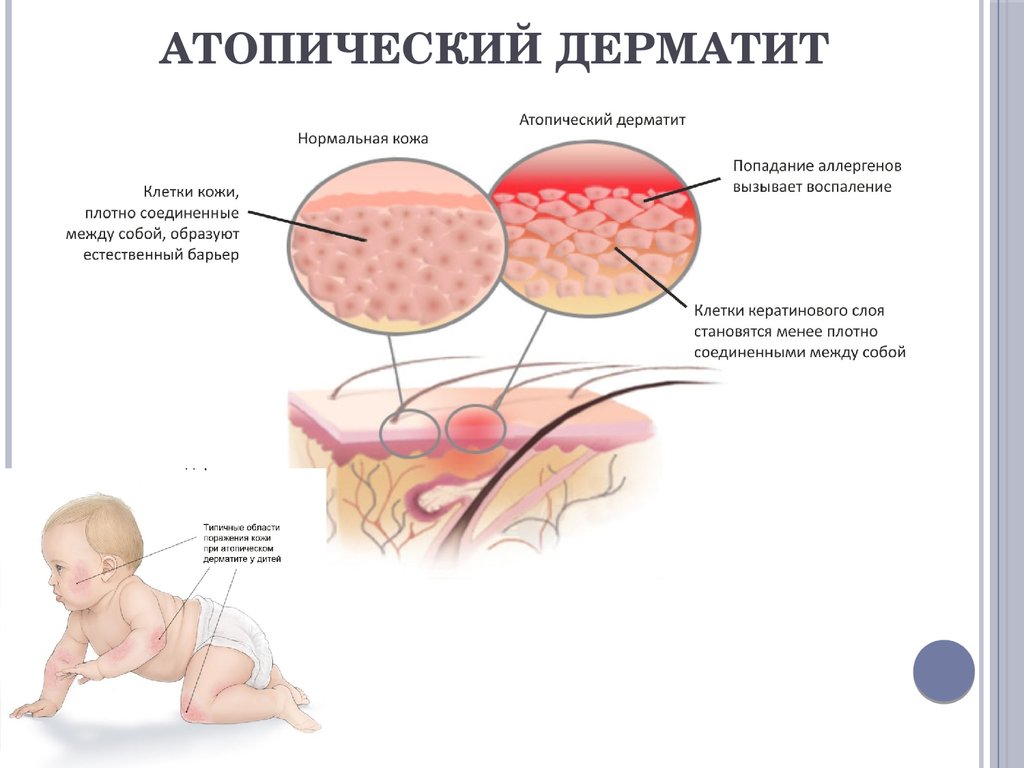
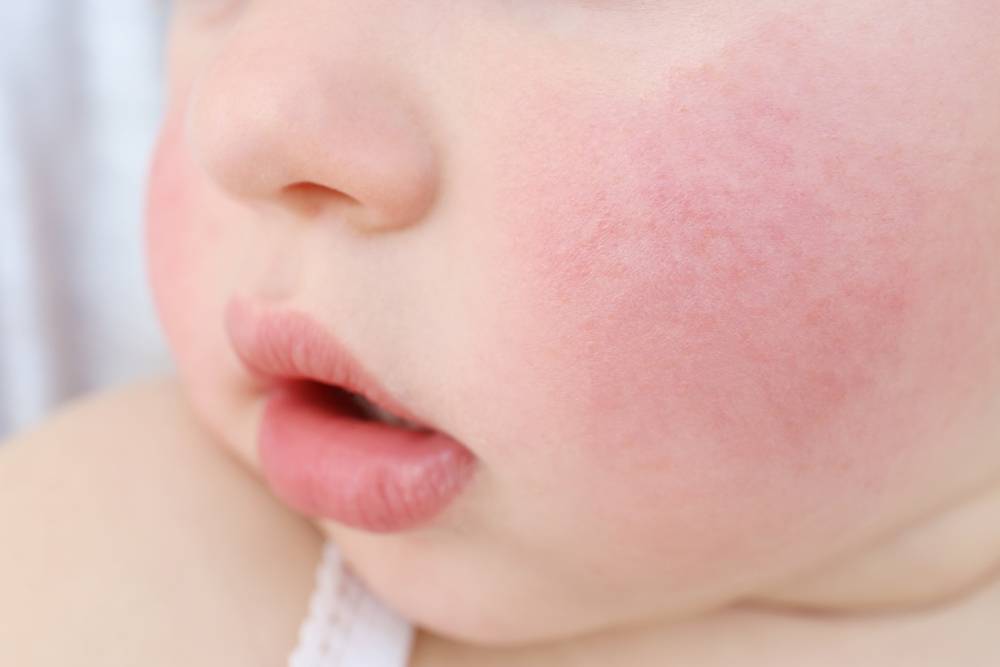
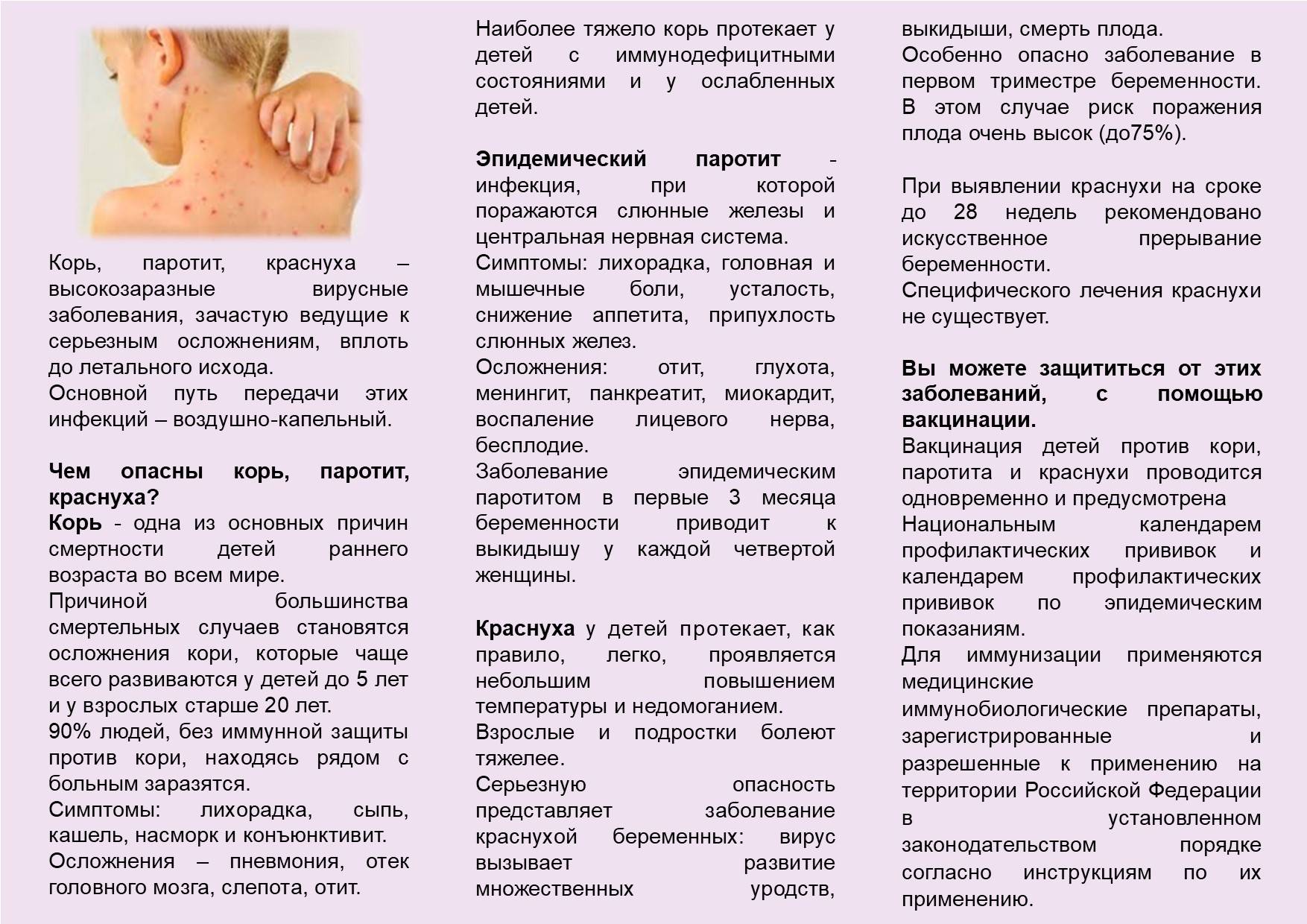
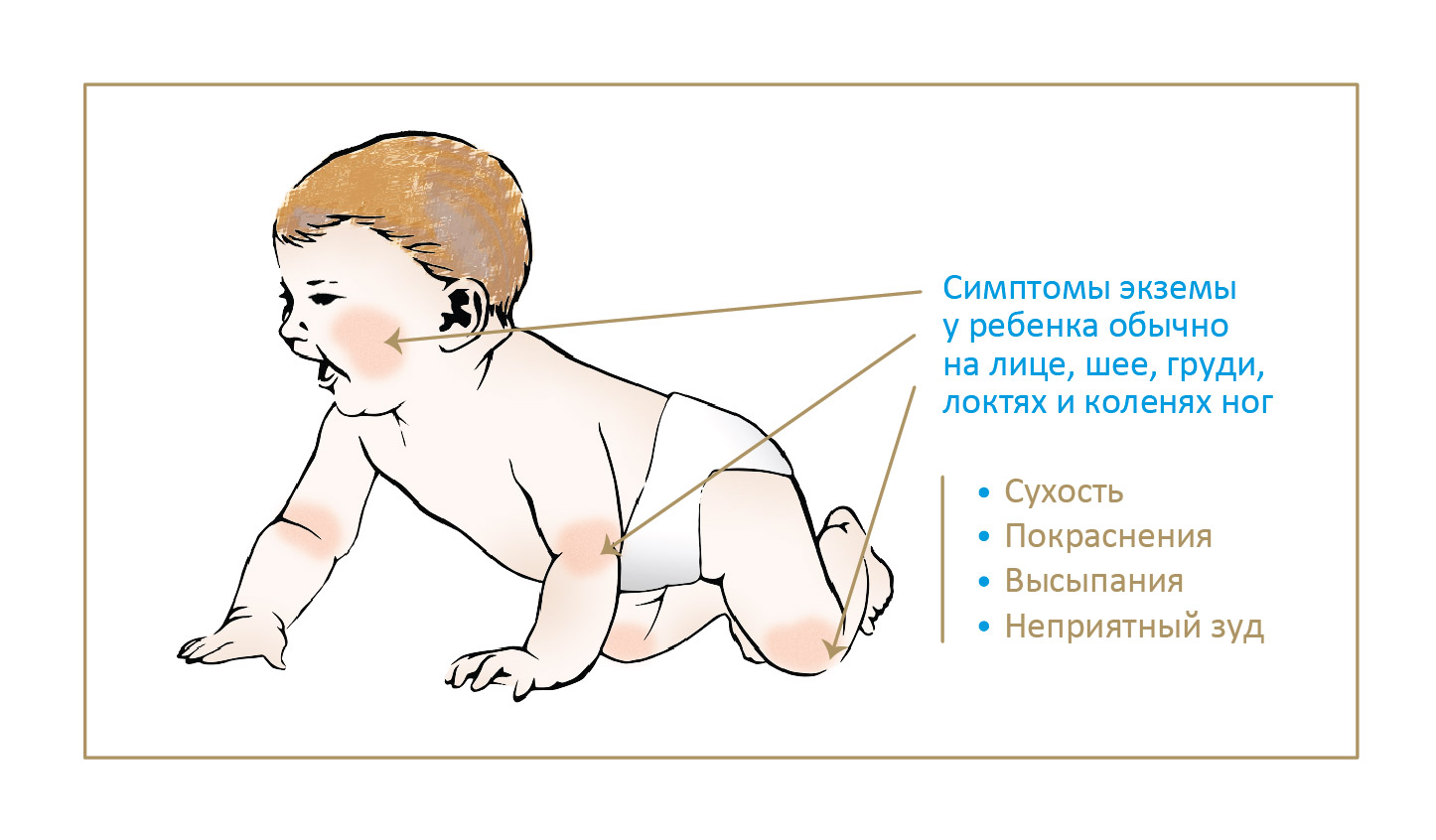
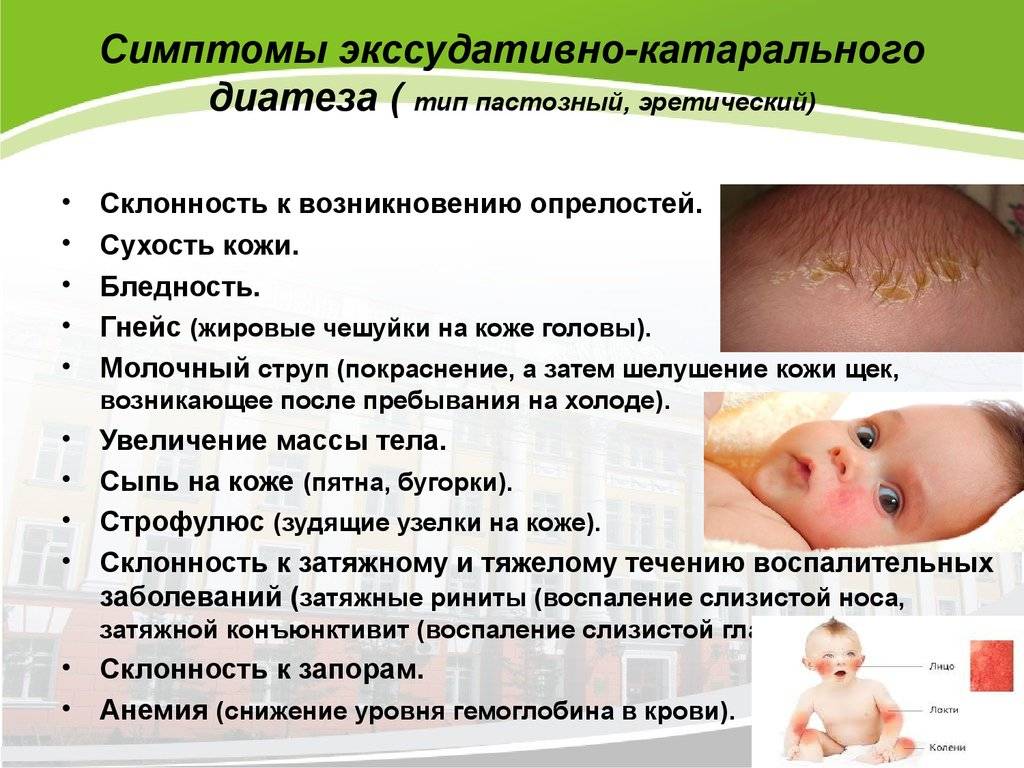
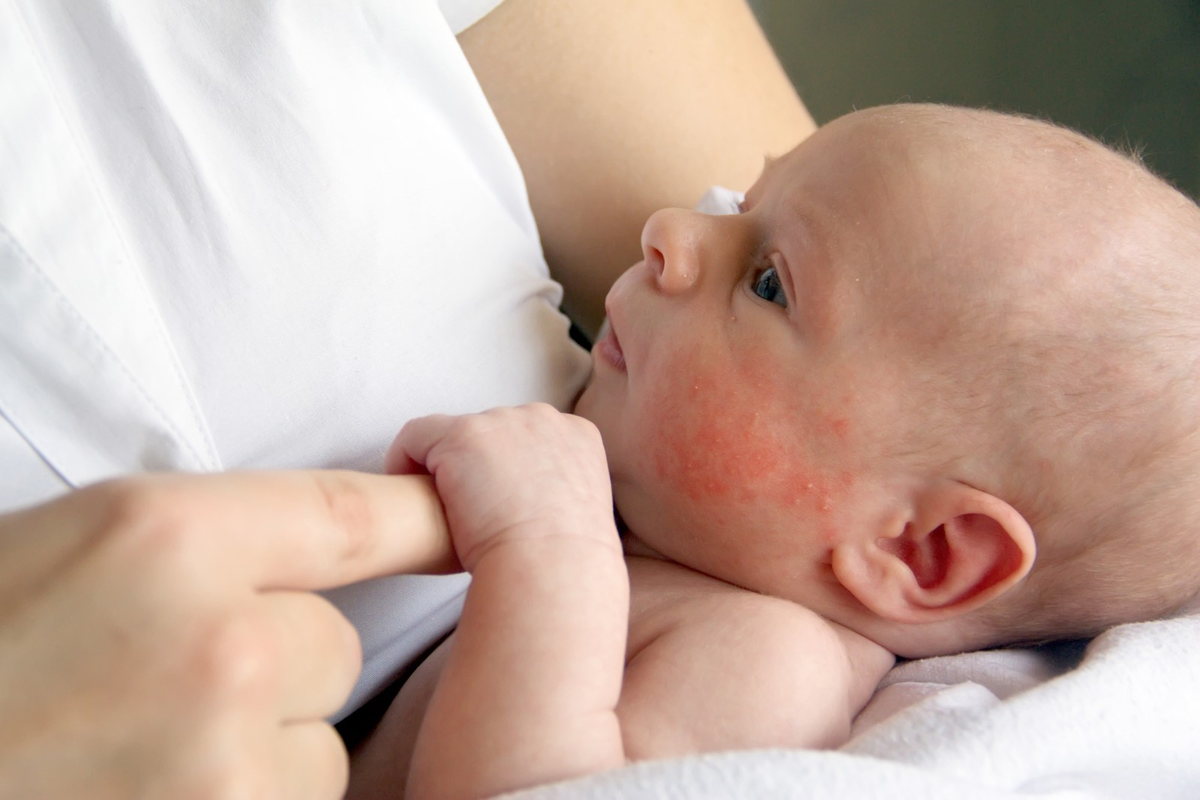
Дерматит при пищевой аллергии
Симптомы
Аллергическая реакция на различные продукты питания может сопровождаться развитием отеков, появлением на коже высыпаний в виде волдырей, красных пятен, сыпи в виде пустул и папул с серозным содержимым, нередко зудящих. Такие симптомы обычно возникают в течение нескольких минут или часов после употребления в пищу аллергена. В дополнение к поражению кожи возможны тошнота, диарея, проявления реакции гиперчувствительности со стороны дыхательных путей. У совсем маленьких детей пищевая аллергия иногда сопровождается опрелостями в складках конечностей, экземой, наблюдается повышенная сухость или, напротив, влажность кожных покровов.
Лечение
Чтобы лечить высыпания на коже, необходимо в первую очередь придерживаться элиминационной диеты. В таком случае из рациона исключается продукт, который предположительно вызывает специфическую реакцию (у детей на первом году жизни чаще всего белок коровьего молока). Местная противовоспалительная терапия с использованием кремов и мазей применяется по необходимости. Для облегчения симптомов также нередко рекомендуются современные антигистаминные препараты. Дополнительно могут применяться успокаивающие средства (по назначению врача).
В случае если у ребенка наблюдается пищевая аллергия, врач может рекомендовать соблюдать диету ребенку и матери (уменьшить или исключить из рациона молоко и молочные продукты), если она кормит малыша грудью.
Детям на искусственном вскармливании необходимо назначение лечебных смесей на основе высокогидролизованных (расщепленных) белков, которые не вызывают аллергии и способствуют нормализации функции желудочно-кишечного тракта. Например Nutrilak Пептиди СЦТ, в составе которого также есть такие важные компоненты, как омега-3 и омега-6 жирные кислоты, нуклеотиды и сбалансированный витаминно-минеральный комплекс, рекомендован при аллергии на белок коровьего молока и пищевой аллергии.

Детям также на искусственном вскармливании, но для профилактики аллергии или при ее легких проявлениях (с учетом причинно-значимого аллергена и по согласованию с врачом) существуют специальные гипоаллергенные смеси, например Nutrilak Гипоаллергенный. В состав данной смеси входят лактобактерии L.Rhamnosus LGG – пробиотик с доказанной эффективностью профилактики и лечения атопического дерматита и экземы у младенцев. Nutrilak Гипоаллергенный содержит гидролизованный белок, а также бифидобактерии ВВ-12, которые усиливают действие пробиотика и способствуют улучшению баланса микрофлоры.