Симптомы ротавирусной инфекции у взрослых
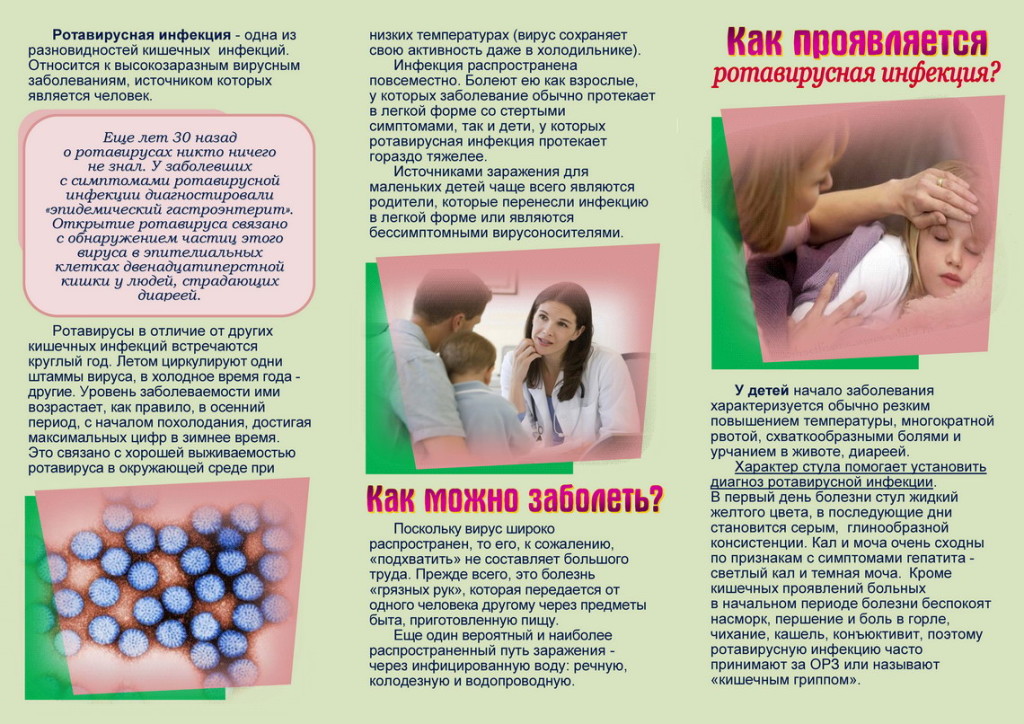
Взрослые также болеют ротавирозом, но некоторые могут принять его симптомы за обычное временное расстройство пищеварения (говорят, «что-то не то съел»). Тошнота и рвота обычно не беспокоят, может быть общая слабость, снижение аппетита, повышение температуры и жидкий стул, но не длительное время.
Более легкое протекание ротавирусной инфекции у взрослых объясняется не только более сильным иммунитетом, но и большей приспособленностью желудочно-кишечного тракта к такого рода встряскам. Обычно если в семье или в коллективе есть инфицированный, то в течение 3-5 суток поочередно начинают заболевать и остальные. Предотвратить заражение от носителя инфекции возможно только в случае активной иммунной системы.
Лечение пищевого отравления у детей
Как только вы заметили у ребенка признаки кишечного расстройства, необходимо немедленно начинать лечение, одновременно обратившись за помощью к специалисту. Главная задача – еще до прихода врача попытаться компенсировать потерянные организмом ребенка жидкость и соль. Начните сразу же давать питье: по 1 ч. л. или 1 ст. л. (в зависимости от возраста) каждые 5-10 минут. Выпаивайте малыша глюкозо-солевым раствором «Регидрон», компотом, морсом, чаем, 5%-ным раствором глюкозы.
При поносе используются энтеросорбенты: смекта, полифепан, микросорб. Если в его стуле появилась слизь, зелень, кровь врач для лечения отравления у ребенка назначает антибиотики.
Если ребенок находится на грудном вскармливании, при появлении первых признаков заболевания сделайте небольшую паузу в кормлении и начните поить его кипяченой водой. Затем, если состояние начнет улучшаться, возвращайтесь к обычному режиму кормления.
Если ребенок находится на искусственном вскармливании, то после паузы в 8 — 12 часов, ему предпочтительнее давать кисломолочные смеси, в которые можно добавить рисовый отвар. Остальные продукты прикорма (овощное пюре, фруктовое пюре, желток, каши, мясо) вводят постепенно с третьего дня
Важно помнить, что до тех пор, пока ребенок не выздоровел полностью, в меню нельзя включать новые продукты, которые он еще не пробовал
При отравлении у детей постарше также используют щадящий режим питания. Максимально адаптированный для большинства ситуаций вариант: рисовая каша на воде, кефир, картофельное пюре без молока и масла, сухари, протертые вегетарианские супы, печеное яблоко — через небольшие промежутки времени и маленькими порциями.
При отравлении приготовленными грибами: появляются жалобы на боли в животе, головную боль, малыш становится вялым (даже если признаки отравления легкие, не выраженные), а тем более, если есть подозрение на ботулизм, то стоит срочно обратиться к врачу: немедленно вызвать скорую помощь или самостоятельно доставить пострадавшего в ближайшую детскую больницу. Лечение ботулизма проводится только в инфекционной больнице, где в качестве специфического лечения будет срочно введена противоботулиническая сыворотка, нейтрализующая токсин
Лечение пострадавших при отравлении ядовитыми растениями проводится путем удаления яда, поступившего в организм, и уменьшения его токсичности с помощью различных противоядий
Очень важно до прибытия врача или поступления в лечебное учреждение провести необходимые меры в порядке само- и взаимопомощи. Независимо от вида вызвавшего отравления растительного яда нужно срочно вызвать рвоту раздражением зева или корня языка
Диагностика острой кишечной инфекции
Острая кишечная инфекция часто диагностируется поздно. В специализированных лабораториях инфекционных больниц двукратное исследование фекалий позволяет выявить до 50% возбудителя, однократное – 30 %. При возникновении острой кишечной инфекции необходимо исключить обострение хронических терапевтических, хирургических болезней, которые могут иметь схожую симптоматику.
Очень важным моментом является эпидемиологический анамнез, изучение возможного источника заражения, сезона болезни, клинической картины. Это позволяет сориентироваться с возможной причиной заболевания.
Так, пищевой и водный пути заражения более характерны для бактериальных и паразитарных инфекций, контактно-бытовой (семейный) путь чаще вирусной причины.
Имеет значение возбудитель, который может определять клиническую картину заболевания. Некоторые примеры.
- Так, холерный вибрион и возбудители брюшного тифа могут вызывать острое кишечное заболевание с поражением тонкой кишки, желудочно-кишечного тракта, нарушением водно-электролитного баланса, обезвоживанием, интоксикацией в опасных, тяжелых формах.
- Различные виды сальмонелл вызывают гастроэнтерит, колит, гастроэнтероколит (сальмонеллез), сопровождающихся интоксикацией.
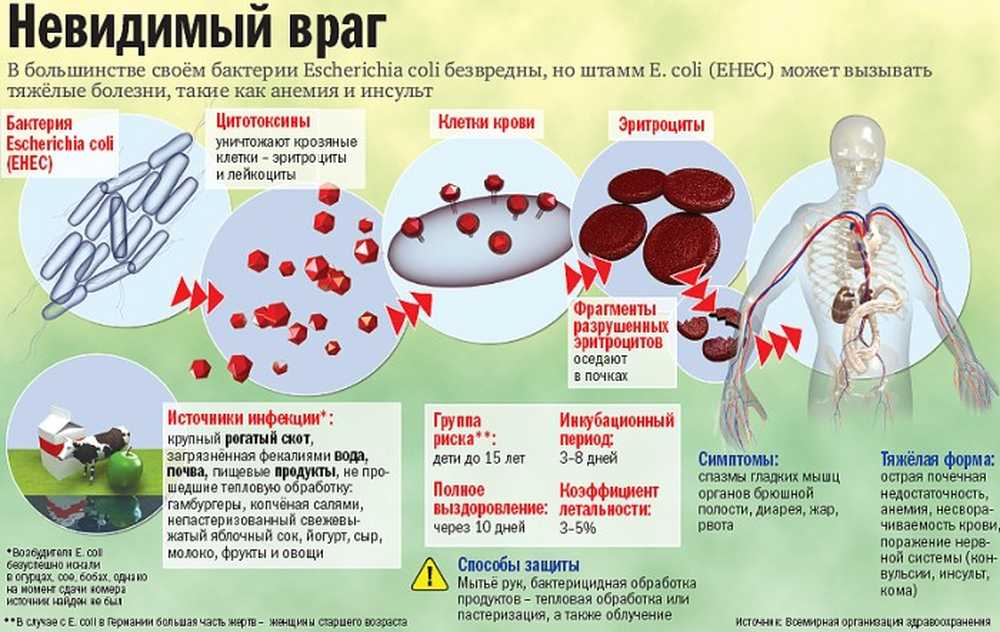
- Эшерихия коли, токсигенные, энтеропатогенные штаммы (эшерихиоз) поражают желудочно-кишечный тракт, чаще слизистую толстой кишки, возможен геморрагический колит.
- Иерсиния энтероколитика (иерсиниоз) вызывает гастроэнтероколит, может быть желтушная, септическая формы.
- Кампилобактер (кампилоактериз) – желудочно-кишечная форма (гастроэнтероколит, энтерит, аппендицит), генерализованная инфекция.
- Хеликобактер пилори (хеликобактериоз) – острый или хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, редко энтерит.
- Ротавирусы (вирусные диареи) , проявляются гастроэнтеритами, часто общая интоксикация.
- Лямблия интестиналис (лямблиоз) – поражение тонкой и двенадцатиперстной кишки, возможно длительное заболевание с переходом в хроническую форму, часто латентная форма инфекции (без клинических проявлений).
Клинические симптомы острых кишечных инфекций
Клинические проявления острой кишечной инфекции разнообразны, могут проявляться в различной степени активности, что позволяет говорить о легкой, средней и тяжелой степени заболевания.
- рвота, которая может быть не обильной, редкой или многократная обильная рвота, что зависит от локализации поражения различных отделов желудочно-кишечного тракта, рвота может быть пищей, или носить водянистый характер с патологическими примесями — слизь, желчь кровь, длительность рвоты не более 2 суток
- жидкий стул ( понос ), наиболее частый симптом, который может быть нечастым, 3-5 раз в сутки, водянистым, или обильным до 10 и более раз в сутки со слизью, «зеленоватый», иногда с кровью;
- метеоризм – вздутие живота незначительное или выраженное;
- боли в животе могут отсутствовать или быть выраженными или умеренными;
- общая слабость, сонливость, раздражительность, плаксивость;
- снижение аппетита или отказ от пищи;
- кожные покровы могут быть бледными, синюшными;
- температура тела может быть нормальная или колебаться от субфибрильной до значительного повышения, продолжительность которой может быть более 3 суток.
Выраженность клинических симптомов острой кишечной инфекции наблюдается более значимо при бактериальной причине инфекции.
Большое значение при оценке клинических симптомов острой кишечной инфекции имеет наличие трех синдромов:
- клинические проявления поражения желудочно-кишечного тракта ( рвота, понос, боли в животе);
- интоксикация организма, обусловленная действием микроорганизмов и их токсинов и ответная реакция организма человека ( выраженность всех клинических проявлений, общего состояния, раздражительности, спутанности сознания, температуры тела и т.д.);
- обезвоживание организма — обусловленное потерей воды организмом и солей (Nа, К, СL), наблюдающихся при рвоте и поносах.
Что нельзя делать при ОРВИ и гриппе у ребенка?
- 1. Следует избегать длительного регулярного приема (2–4 раза в день) жаропонижающих средств из-за опасности побочных эффектов и возможного затруднения диагностики бактериального осложнения (отит, пневмония и др.). Давать повторную дозу следует лишь при новом подъеме температуры и в соответствии с дозировкой, которая корректируется по весу ребенка. Если температура не снижается в течение нескольких часов, необходимо вызвать скорую помощь.
- 2. Ребенка с повышенной температурой нельзя укутывать. Если тепло одеть ребенка, то можно нарушить процесс образования тепла и теплоотдачи, который помогает поддерживать нужную температуру тела. Укутывание может привести к перегреву и потере сознания.
- 3. Нельзя закрывать окна в помещении. Больной ребенок нуждается в свежем воздухе. Также частое проветривание облегчает дыхание.
- 4. Нельзя принимать антибиотики без консультации с врачом. Антибиотики не действуют на вирусы и не предупреждают бактериальные осложнения.
- 5. Не стоит самостоятельно применять препараты для лечения кашля. Разные препараты направлены на лечение определенных проблем кашля. Не всем показаны противокашлевые препараты или муколитики. Более того, чаще всего такие препараты не нужны в лечении. Все индивидуально и прием таких лекарств должен быть согласован с педиатром.
- 6. Нельзя отказываться на несколько недель от прогулок. Кратковременные прогулки пойдут ребенку на пользу. Детям нужен свежий воздух и движение. Конечно же, прогулки оправданы только после снижения лихорадки и при нормализации состояния, если ребенок активен.
- 7. Не совсем оправдан во время ОРВИ отказ от водных процедур на несколько дней или недель. Напротив, ребенку купаться можно. Исключениями являются, конечно же, высокая температура и отит.
- 8. В отношении ребенка должны быть исключены любые методы самолечения.
Все лечебные мероприятия проводятся только по назначению и под контролем врача.
Прогноз и профилактика
Своевременное обнаружение первых признаков кишечной инфекции у ребенка и правильно подобранное лечение позволяют обеспечить полное выздоровление. Обычно иммунитет к подобным заболеваниям нестойкий. При развитии тяжелой формы болезни могут появиться осложнения вплоть до острой почечной или сердечной недостаточности, отека легких и прочих опасных состояний. По этой причине родителям рекомендуют не подбирать самим препараты для лечения, а сразу обращаться к врачу.
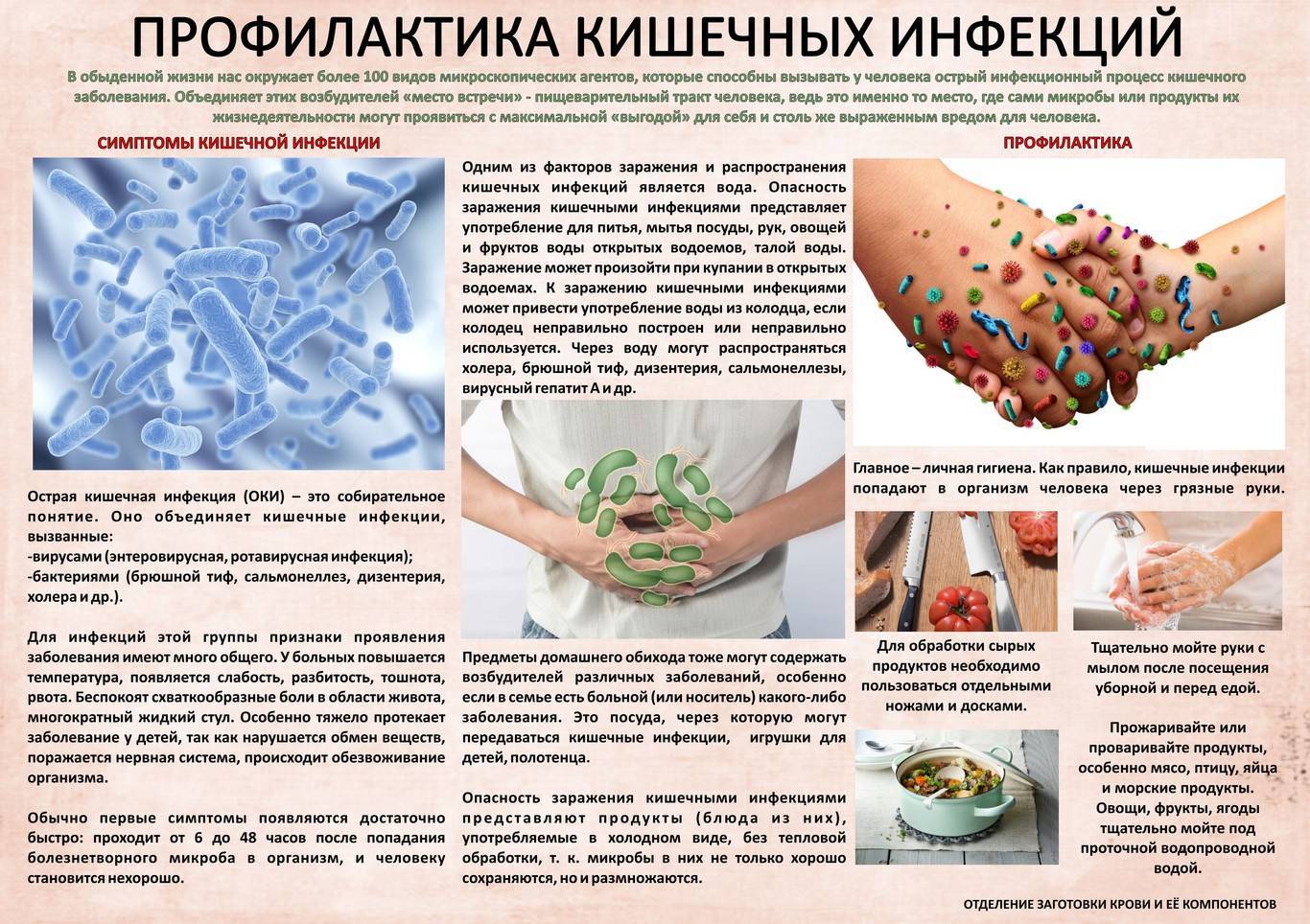
В качестве профилактики бактериальных и вирусных кишечных инфекций необходимо соблюдать следующие санитарно-гигиенические нормы:
- с ранних лет обучать ребенка правилам личной гигиены;
- правильно хранить и термически обрабатывать продукты питания;
- родителям после подмывания и пеленания малыша следует обязательно мыть руки;
- следить, чтобы употребляемая вода была чистой (поможет фильтрация и кипячение);
- дезинфекция игрушек и посуды в детских садах, которые могут быть источниками инфекции;
- при грудном вскармливании матери следует ежедневно принимать душ и регулярно менять белье, чтобы молочные железы были чистыми;
- если ребенок ест из бутылочек и сосет соску, то их также необходимо регулярно обрабатывать специально предназначенными средствами. Так вирусы и бактерии, вызывающие острые кишечные инфекции, не проникнут в желудочно-кишечный тракт через используемые предметы.
Остальные дети в семье или в детском учреждении, где находился заболевший ребенок, должны быть обследованы, а за их самочувствием нужно наблюдать не менее 7 дней.
Спрей Тантум® Верде при местном лечении ОРВИ и простуды у детей
Для лечения симптомов ОРВИ и простуды у детей рекомендован спрей Тантум Верде. Он снимает воспаление и помогает в борьбе против сезонных вирусных инфекций благодаря активному веществу бензидамину.Тантум Верде оказывает противовоспалительное, местное обезболивающее и антимикробное действие.Это означает, что лекарство помогает не только облегчить боль, но и действует на ее причину – воспаление.
Рекомендуемые дозировки спрея Тантум Верде:
- детям 3–6 лет – по 1 впрыскиванию на каждые 4 кг массы тела, но не более 4 впрыскиваний (максимальная разовая доза) 2 – 6 раз в день
- детям 6–12 лет − по 4 впрыскивания 2 – 6 раз в день
- детям старше 12 лет, взрослым и больным пожилого возраста − по 4 – 8 впрыскиваний 2 – 6 раз в сутки
Спрей Тантум Верде
подробнее
Раствор Тантум Верде
подробнее
Таблетки Тантум Верде
подробнее
Симптомы кишечной инфекции у детей
Некоторые симптомы инфекций ЖКТ очень похожи на ОРВИ. У многих детей начало проявления инфекции протекает как простудное заболевание. Отмечается повышение температуры, признаки ринита, кашель, першение в горле. Спустя несколько суток к симптомам гриппа добавляются признаки острого кишечного расстройства.

| Симптом заболевания | Характеристика симптома |
| Общая интоксикация | Новорожденные дети становятся вялыми, у них снижается активность, они отказываются от еды, беспричинно плачут. У более старших детей наблюдается похожая симптоматика, также они могут жаловаться на головные боли и головокружения. |
| Повышение температуры | У ребенка повышается температура тела 38-39°C в первые несколько суток заболевания. Затем температура немного снижается, но прежняя клиническая картина сохраняется. В тяжелых случаях высокая температура у ребенка наблюдается до недели и более. |
| Диарея | У детей до двух лет дефекация при кишечной инфекции может происходить свыше 10 раз в сутки. При этом стул водянистый, с вкраплениями слизи и пены. Жидкий стул может беспокоить ребенка до двух недель, становясь причиной обезвоживания организма. Это может стать причиной интоксикации и осложнения течения болезни. |
| Рвота | Частая рвота у ребенка наблюдается в первые сутки. Дети до года могут страдать рвотой дольше, до 48 часов. |
| Боль в животе | Ребенок жалуется на боли в животе. При прощупывании среднего и нижнего отдела живота боли усиливаются. |
Дети дошкольного возраста в большинстве случаев переносят заболевание тяжелее, чем дети более старшего возраста. Инфекция у малышей приводит к тяжелой степени интоксикации детского организма, а сильные кишечные расстройства усложняют картину. При диарее водянистый стул может приобретать зеленоватый оттенок или пениться, содержать частицы крови и слизь. Ребенок может жаловаться на вздутие живота и сильный дискомфорт в брюшной области. Обычно это схваткообразные приступы боли, которым могут сопутствовать ложные позывы на дефекацию. Также могут наблюдаться бурление, урчание, газы, при этом малыша рвет и он жалуется на сильную тошноту. Беспокоит озноб и повышение температуры, слабость, в тяжелых случаях – спутанность сознания.
ИФА в диагностике ротавирусной инфекции
ИФА (иммуноферментный анализ)
Забор биоматериала
калОсновными пунктами по забору фекальных проб пациента являются:
- Забор биоматериала следует произвести в течение 72 часов от начала заболевания.
- Забор фекальных проб у грудных детей производится из подгузника в специальную стерильную емкость.
- Для детей старшего возраста используются горшки или судна.
- После естественной дефекации больного с помощью стерильной деревянной или стеклянной палочки фекалии помещают в стерильный контейнер (пробирку или баночку с завинчивающимся колпачком).
- Количество биоматериала составляет один – два грамма испражнений.
- Хранение и транспортировка анализа кала производится при низкой температуре (2 – 8 градусов Цельсия).
- Забор биоматериала производится до начала приема антибиотиков или других терапевтических препаратов.
Проведение метода ИФА
Основными материалами и веществами для ИФА являются:
- микропланшет с большим количеством лунок;
- вещества для разведения фекальных образков;
- антитела к ротавирусу, выделенные из иммунизированных животных;
- суспензия меченых ферментов и антител к ротавирусу, выделенных из иммунизированных животных;
- контрольная суспензия с антигенами ротавируса, выделенными из зараженных животных;
- специальные растворы для промывки;
- субстратная смесь, которая входит в реакцию с меченым ферментом;
- фотометр (аппарат для определения интенсивности свечения).
Вариантами результатов ИФА являются:
- положительные образцы;
- отрицательные образцы;
- неопределенные образцы.
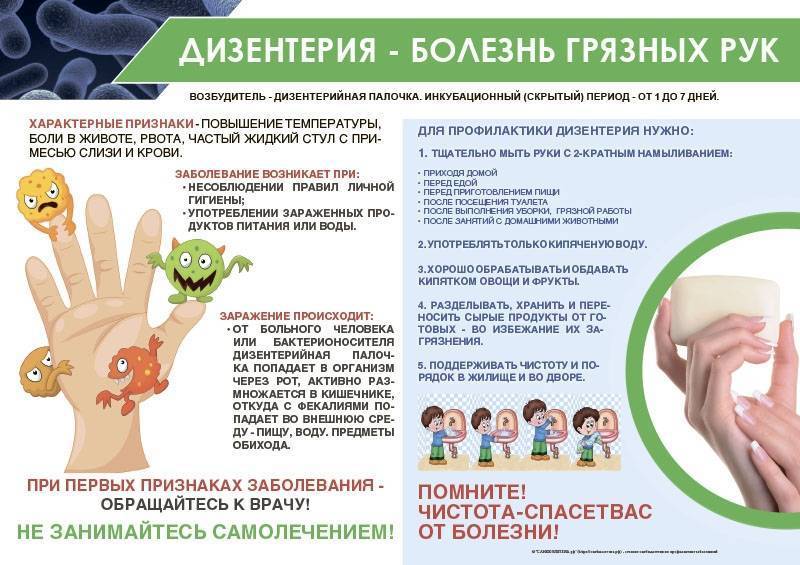
Скарлатина
Скарлатина – это острое инфекционное заболевание, которое вызывается β-гемолитическим стрептококком группы А и протекает с симптомами острого тонзиллита.
Источником заболевания может быть больной человек или бессимптомный носитель стрептококковой инфекции. Передача бактерии происходит преимущественно воздушно-капельным путем. Место входа инфекции – полость рта. Алиментарный путь заражения (через пищу) наблюдается при несоблюдении гигиенических норм при приготовлении продуктов. А контактно-бытовой путь передачи инфекции актуален только для маленьких детей. Одна из опасностей стрептококка – это высокая выживаемость во внешней среде, на бытовых предметах и в молочных продуктах они могут сохраняться до нескольких месяцев.
Наиболее часто скарлатиной болеют дети в возрасте от 2 до 10 лет, особенно если они пребывают в скученных коллективах. После болезни формируется стойкий иммунитет, а повторные случаи заболеваемости возможны при развитии иммунодефицита.
Скарлатина начинается с резкого повышения температуры до 39 С°, появляется головная боль, рвота. Уже в первый день заболевания появляется боль в горле, которая усиливается при глотании. Близлежащие лимфатические узлы уплотняются и становятся болезненными.
Мягкое небо при осмотре ярко-красного цвета, а на миндалинах появляется фибринозно-гнойный налет. К 4-5 дню заболевания налет на языке сменяется явлением «малиновый язык» (ярко-красный с крупными сосочками).
Сыпь на теле у ребенка появляется на 1-2 день заболевания. Это ярко-розовые пятна на фоне общей гиперемии кожи. Сыпь появляется одномоментно по всему телу, единственный участок, который не поражается ей, – это треугольник Филатова (носогубный треугольник). К 4-5 дню заболевания сыпь становится бледной, а затем начинает активно шелушиться.
У новорожденных случаи заболевания скарлатиной наблюдаются редко. Однако, при отсутствии лечения они могут осложняться стрептодермией (гнойно-воспалительным поражением кожи), пневмонией, сепсисом и менингитом. У детей старшего возраста также могут развиваться серьезные осложнения при этом состоянии:
- инфекционно-токсический шок;
- острая ревматическая лихорадка;
- кардит;
- артрит;
- хорея;
- PANDAS-синдром;
- Гломерулонефрит.
Многие из этих осложнений развиваются не сразу, а спустя несколько месяцев после выздоровления.
Диагностика скарлатины основана на данных анамнеза и лабораторных исследований. Для быстрой диагностики стрептококка и выбора подходящей антибиотикотерапии даже существует специальный тест.
Лечением скарлатины занимается детский врач-инфекционист. Терапия может проводиться как в домашних условиях, так и в стационаре. Этот выбор основывается на степени тяжести заболевания. Для борьбы со стрептококковой инфекцией используются антибиотики, а для облечения самочувствия подбирается симптоматическая терапия. Лечить скарлатину народными методами нет смысла, это лишь приведет к развитию серьезных осложнений.
В настоящее время нет прививки против скарлатины, а единственные методы профилактики – это частое мытье рук и объяснение ребенку правил личной гигиены.
Лечение вирусного гастроэнтерита
Лечение гастроэнтерита основано на симптоматической коррекции обезвоживания и дисбаланса внутренней среды (электролиты, щелочи и кислоты), так как специфической противовирусной терапии не существует. Главное — определить степень тяжести этих нарушений и начать соответствующее лечение:
Определение уровня обезвоживания основывается на клинических признаках. Электролитный, щелочной и кислотный дисбаланс обычно выявляется лабораторными исследованиями. При обнаружении изменений их корректируют конкретными растворами для приема внутрь или внутривенно. Способ введения подбирается с учетом клинического состояния ребенка и изменения параметров внутренней среды.
Жар, спазмы живота, рвота уменьшаются жаропонижающими, спазмолитическими, противорвотными средствами соответственно.
Показания к госпитализации:
- шок;
- сильное обезвоживание;
- умеренное обезвоживание, когда пациент отказывается от жидкости;
- ухудшение состояния больного;
- частая рвота или рвота с примесью желчи;
- неврологические симптомы — судороги, вялость;
- обнаруживается другая патология, вызывающая диарею или другие симптомы, требующие специального лечения;
- не обеспечивается надлежащий домашний уход и амбулаторное наблюдение.
Признаки кишечной палочки
Заболевание протекает часто, как стандартное отравление. Необходимо понимать, чем опасна кишечная палочка. Она способна спровоцировать развитие различных осложнений. Так, подобный патоген часто вызывает менингит у новорожденных. Он также может спровоцировать гастроэнтерит. Его признаки проявляются через неделю, после заражения.
Кишечная палочка протекает с разной степенью тяжести. Взрослому необходимо обратиться к доктору при следующих признаках:
- Наличие тяжелых симптомов, включая постоянную рвоту и диарею, вызывающие обезвоживание;
- Если диарея длится более 3 суток;
- Высокая температура, признаки лихорадки;
- В каловых массах присутствует слизь или кровь;
- Явные признаки обезвоживания, включая сильную жажду, потерю сознания, снижение давления.
Если заболевание переносит ребенок, тогда врача вызывают в следующих ситуациях:
- Симптомы обезвоживания, включая снижения количества мочи, сухость во рту, бледность кожи, конечности могут быть холодными;
- Тошнота, рвота не прекращаются, сильные болевые ощущения в области живота;
- Вялость, заторможенность реакций.
Профилактика отравлений у детей
Профилактика заключается в соблюдении элементарных гигиенических правил: мыть руки перед едой и после посещения туалета, пользоваться только кипяченой водой, тщательно промывать кипятком овощи и фрукты, кипятить молоко, хранить приготовленные блюда только в холодильнике и не более 2 суток. Исключить перекусы в кафе быстрого питания, а также приобретения продуктов в не надёжных магазинах;
В теплое время года лучше вообще не готовить впрок. Только что приготовленное блюдо безобидно, а вот через несколько часов, даже если вы тщательно перемыли и обработали все ингредиенты, оно может стать виновником болезни. Например, в 1 грамме мясного фарша сразу после прокрутки содержится около 2 миллионов бактерий, а через сутки — уже более 100 миллионов.
Следует соблюдать осторожность при купании детей в водоемах. Возбудители некоторых кишечных инфекций (например, дизентерии) живут там до 50 дней
А ребенок, который переболел дизентерией, в течение месяца является носителем инфекции: в этот период нельзя допускать его контактов с другими детьми. Помните, кишечные инфекции — это болезнь, которую всегда можно предотвратить.
Профилактика отравления растительными ядами состоит в неуклонном выполнении следующих правил: не позволять детям, особенно младшего возраста, самостоятельно, без контроля со стороны взрослых, собирать грибы и ягоды; не использовать в пищу незнакомых растений, грибов, следует знать, что детей до 5 лет не рекомендуется кормить грибами и блюдами из них, даже если это всего лишь начинка в пирожках, блинчиках, пицце или сушеные грибочки для грибного супа, так как детский организм не имеет достаточного количества ферментов для их переваривания; не принимать внутрь без согласования с врачом и не увеличивать самопроизвольно дозы, приготовленной в аптеке настойки.
Симптомы острой кишечной инфекции
У детей инкубационный период заболевания короткий, от 30 минут до нескольких часов. В подростковом возрасте первые проявления инфекции могут возникнуть через сутки после заражения (зависит от возбудителя, степени поражения, иммунитета организма).
Признаки острой кишечной инфекции у детей однотипны, независимо от вида патогенной микрофлоры. Болезнь начинается остро. Первые симптомы со стороны пищеварительной системы, затем у детей нарастает обезвоживание всего организма. Клиника развивается на фоне тяжелой интоксикации.
Поражение ЖКТ
Патологический процесс развивается в слизистой кишечника и приводит к функциональным нарушениям и морфологическим изменениям.
Функциональные изменения:
- сбои в выработке ферментов влечет недостаточное расщепление пищи;
- из-за воспаленной слизистой оболочки нарушается процесс всасывания питательных веществ, воды, электролитов;
- нарушение моторики и перистальтики всех отделов кишечника.
Морфологические или структурные изменения – гиперемия слизистой, истончение эпителия, образование язв на стенках, отмирание (некроз) небольших участков внутренней оболочки.
Кишечный синдром у детей проявляется реакцией органов пищеварения на инфекционный агент:
- со стороны желудка (гастрит) – тошнота, однократная или многократная рвота, не приносящая облегчения, тяжесть в эпигастральной области, появление рвотного рефлекса на попытки приема воды или пищи, у младенцев моментальное срыгивание после приема грудного молока или детской смеси;
- со стороны тонкого кишечника (энтерит) – вздутие живота, боль разной интенсивности в области пупка при надавливании на брюшную стенку, урчание в кишечнике;
- со стороны толстого кишечника – профузный понос, стул жидкий, содержит примеси, болезненность при испражнении, боли по периметру живота, отдают в прямую кишку, спазмы, ложные позывы акта дефекации.
Обезвоживание
Стремительное обезвоживание – опасный симптом для детского организма. Недостаток воды ведет к угнетению работы почек, печени, головного мозга. Быстро изменяется количественный и качественный состав крови, что приводит к нарушению внутриклеточного обмена. Нехватка жидкости способствует росту концентрации токсических веществ в организме, а интоксикационное отравление может стать причиной летального исхода болезни.
Как распознать признаки обезвоживания у маленьких детей:
- сухая слизистая оболочка рта и носа, пересохшие губы, из-за недостаточной выработки слюны выражены глотательные движения, язык выступает наружу;
- вязкая слюна;
- отсутствие слезной жидкости – ребенок плачет без слез;
- из-за нарушения работы почек мочеиспускание реже 1 раза в 2 часа;
- рвота, понос, потоотделение – признаки обезвоживания;
- сухая кожа, самостоятельно собирается в складки.
Интоксикация
Токсины, вырабатываемые бактериями, быстро попадают в кровеносное русло и разносятся по всему организму ребенка. Наличие в крови токсических веществ приводит к повышению температуры тела, вызывает боль и ломоту в мышцах, костях. У малышей могут проявляться судорожные сокращения в конечностях. Из-за повышенного мышечного тонуса голова запрокинута назад, веки плохо смыкаются. Важным симптомом интоксикации является изменение цвета кожи. Покровы становятся бледными, с синим оттенком, холодными на ощупь. На коже могут появляться пятна.
Сбой работы почек провоцирует повышение ацетона в крови. Это влияет на рвотный центр в головном мозге и вызывает рвоту, не связанную с поражением ЖКТ. В тяжелых случаях поражаются крупные нервы и стволы – нейротоксикоз. Для такого состояние характерно нарушение сознания, вплоть до его потери, сильные головные боли, нарушение двигательной активности, острая чувствительность к звукам и свету.
Сыпь
Если кишечная инфекция длится долго, у детей на коже появляются высыпания:
- пустулезная – гнойничковые образования округлой формы, на поверхности располагается белое или желтоватое образование (гной), локализуется преимущественно на лице, шее, спине, проявляется при стафилококковой инфекции;
- пятнисто-папулезная – сыпь , которая немного приподнимается над кожей, красного, розового цвета, иногда с коричневым оттенком, элементы могут сливаться и образовывать большие пятна, локализуется не только на коже, но и на слизистых оболочках, проявляется при ротавирусной инфекции;
- скарлатиноподобная – мелкая, точечная сыпь по всему телу, ярко-красного цвета, наибольшая сосредоточенность на лице и шее, проявляется при инфекции, вызванными грамотрицательными бактериями (шигелла).
Симптомы ВЗК у детей

Симптомы ВЗК у детей зависят от конкретной патологии, локализации очага поражения, степени вовлечения слизистой оболочки кишечника, возраста ребенка. Общими симптомами для группы патологий являются:
- боли в животе различной степени интенсивности от небольшого дискомфорта до сильнейших спазмов;
- боли в процессе опорожнения кишечника;
- частый жидкий стул с большим количеством слизи;
- выделение крови с калом от единичных прожилок до профузного кровотечения (больше характерно для язвенного колита);
- нарушения всасывания питательных веществ и сопутствующие расстройства: дефицит белка, витаминов, микроэлементов, анемия, задержка физического развития, снижение массы тела;
- ухудшение аппетита;
- вялость, бледность;
- умеренно повышенная температура тела.
Набор симптомов и их выраженность могут меняться, но, в целом, клиническая картина ВЗК остается единой.