Диагностика
Сначала осуществляется сбор анамнеза, выполняется осмотр пациента. Затем наступает черед инструментальных и лабораторных исследований:
- анализов мочи и крови;
- рентгена лёгких;
- спирографии;
- бактериального посева мокроты;
- бронхоскопии;
- биопсии плевры лёгкого;
- компьютерной томографии грудной клетки.
При проведении физикального исследования при подозрении на наличии пневмонии выявляется уплотнение лёгочной ткани. Для этой патологии характерны:
- крепитация;
- появление влажных, мелкопузырчатых, очаговых звучных хрипов.
Рентгенограмму при пневмонии обычно делают непосредственно в начале заболевания. Её выполняют и спустя 3-4 недели (в целях контроля эффективности лечения и исключения других патологий). При любой из форм пневмонии патологическим процессом охватываются нижние доли лёгкого. При выполнении этой диагностической процедуры могут быть выявлены разнообразные изменения (в частности, наличие диффузных или очаговых затемнений разной локализации).
Виды и состав фитопрепарата
Грудной сбор – это растительный препарат, который применяют для разжижения густой мокроты, с последующим ее выведением. Также это средство уменьшает спазмы в бронхах и оказывает противовоспалительное действие. Существует четыре вида грудных сборов:
- Сбор №1. Состоит из:
- корня алтея;
душицы и листьев мать-и-мачехи.
Данная смесь обладает антисептическими свойствами, снимает воспаление, способствует отхождению бронхиальной слизи. Этот сбор предназначен для устранения инфекции в дыхательных путях.
Сбор №2. В его состав входят:
- корни солодки;
мать-и-мачеха;
подорожник большой.
Благодаря полисахаридам, флавоноидам и тритерпенам, содержащимися в листьях растений, препарат оказывает бронхолитическое, тонизирующее, отхаркивающее действие, а так же имеет выраженный противовоспалительный эффект. Применяют при ОРВИ, трахеите, бронхите, бронхиальной астме, пневмонии.
Сбор №3. Содержит:
- листья шалфея;
плоды аниса;
сосновые почки;
корни алтея.
Имеет противомикробное действие. Уменьшает отек бронхов, стимулирует отхождение мокроты, снижает воспаления. Препарат используют при заболеваниях верхних дыхательных путей.
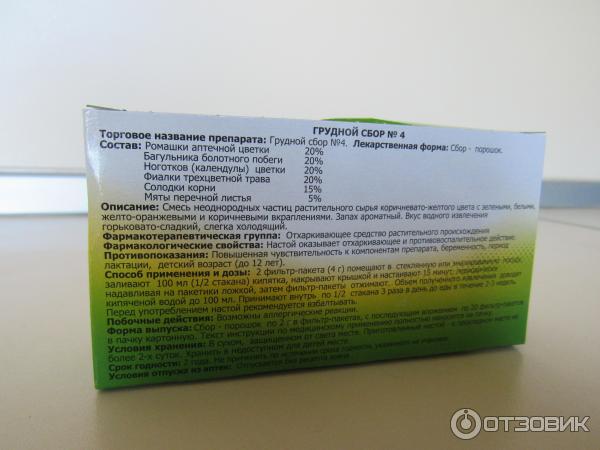
Сбор №4. Состав:
- побеги багульника;
цветки ромашки;
фиалка;
мята перечная;
ноготки;
солодка.
Ромашка уничтожает микробы, багульник борется с воспалением, ноготки расширяют бронхи, а фиалка, в сочетании с мятой, оказывают успокаивающий действие. Средство назначается для лечения сезонных ОРЗ, ларингитов, трахеитов, хронических и острых бронхитов, пневмоний и бронхиальных астм.
Опасные заболевания, сопровождающиеся кашлем
- Пневмония. Это воспаление паренхимы легких, вызванное вирусами, бактериями или грибами. Симптомы заболевания изначально похожи на грипп, позже к ним присоединяются хрипы, затрудненное дыхание и боль в груди. Вирусная пневмония чаще встречается в периоды эпидемий гриппа, то есть поздней осенью и зимой. Пневмония также может быть осложнением простуды или гриппа. Особенно это опасно для пожилых людей и людей с пониженным иммунитетом. Лечение вирусной пневмонии не требует приема антибиотиков. При бактериальной пневмонии антибиотикотерапия проводится не менее 7 дней. Лечение пневмонии также включает борьбу с жаром и болью с помощью жаропонижающих и обезболивающих. Нужно отдыхать и пить много жидкости. Пациентов с легкой пневмонией можно лечить дома. Больничное лечение обычно необходимо, когда болеет маленький ребенок, пожилой, хронически больной, а также когда пневмония связана с тяжелыми симптомами.
- Туберкулез. Это инфекционное заболевание, вызываемое микобактериями туберкулеза. Часто обнаруживаются случайно, так как симптомы: кашель и боли в груди, не уникальны для этого заболевания. При лечении туберкулеза, помимо регулярного приема противотуберкулезных и противовоспалительных препаратов, важна диета, богатая свежими фруктами и овощами, продуктами с высоким содержанием белка и цельнозерновыми продуктами. Для повышения иммунитета также рекомендуется увеличить дозы витаминов С и А, а также потребление селена и цинка. Пациенту следует как можно больше находиться на открытом воздухе.
- ХОБЛ. Хроническая обструктивная болезнь легких — это синдром, характеризующийся прогрессирующим ограничением воздушного потока через дыхательные пути. Это результат разрушения паренхимы легких, связанный с реакцией организма на вредную пыль и вещества, в том числе табачный дым. Наиболее частый симптом ХОБЛ — стойкий продуктивный утренний кашель и одышка при незначительных физических нагрузках. Сегодня статистическому пациенту с ХОБЛ около 40 лет, но этот возраст уменьшается с каждым годом. Чтобы избавиться от кашля, достаточно бросить курить, правильно питаться и начать регулярно заниматься спортом. Если болезнь запущена, шансы на полное выздоровление не очень высоки. Больным выписываются бронходилататоры, противовоспалительные препараты, отхаркивающие средства. Полезна кислородная терапия.
- Рак легких. Это наиболее распространенное злокачественное новообразование, от которого ежегодно умирает более миллиона человек во всем мире. Основная причина заболевания — вдыхание табачного дыма. Наиболее частые симптомы: хронические, то есть продолжающиеся более трех недель, кашель и одышка, постоянная усталость и значительно замедленный рост ногтей. Рак легких уносит больше жизней, чем рак груди, колоректальный рак и рак простаты вместе взятые. Через год после постановки диагноза выживает только пятая часть заболевших, а через пять лет только десятая часть. Однако это касается только средней и запущенной стадии. Процент выздоровления среди пациентов, у которых изменения были замечены достаточно рано и которым оперативно сделали операцию, — 80%.
Дозирование фитопрепарата
Из сухого сырья готовят отвары, которые используют при заболеваниях. Для этого 5 г первого сбора заливают 220 мл воды, ставят на водяную баню и томят 45 минут. После остывания средство процеживают и употребляют по полстакана двукратно или трёхкратно. Терапевтический курс длится 14 – 20 дней.
Для приготовления настоя из второго сбора берут 5 г сухого сырья, заливают 220 мл воды и кипятят на пару под крышкой 15 минут. Потом жидкость настаивают 45 минут, после чего фильтруют. Настой употребляют по 100 мл трижды или четырежды на протяжении 2 – 3 недель. Перед употреблением средство нужно размешать.

Из грудного сбора №3 тоже готовят отвар (10 г на 220 мл воды) таким же способом, как и предыдущие. Только лекарство принимают в тёплом виде по 100 мл трёхкратно или четырёхкратно. Лекарственный состав №4 готовят таким же способом (10 г на 220 мл). Употребляют отвар по 70 мл 3 или 4 раза. Подробнее о дозировке при ГВ и технологии приготовления проконсультирует врач.
Что давать детям
Детям лекарства от кашля должны назначаться только врачом после предварительного осмотра. Преодолеть приступы кашля и обилие мокроты помогут такие лекарственные средства:
- Халиксол. Активное вещество в составе – амброксол. Назначается с двухлетнего возраста, при отсутствии аллергических реакций и индивидуальной непереносимости.
- Бромгексин. Может использоваться для младенцев.
- Ацетилцистеин. Используется с двух лет. В каждом конкретном случае врач назначает индивидуальную дозировку. Не используется при непереносимости лактозы.
- Корень солодки. До года детям не назначается.
- Лазолван. Можно применять младенцам.
Лечение
Больных пневмонией обычно госпитализируют в отделение пульмонологии. На период интоксикации и лихорадки назначается богатое витаминами сбалансированное питание, предписываются обильное тёплое питьё, постельный режим. При выраженной дыхательной недостаточности показаны ингаляции кислорода.
К основным направлениям лечения принадлежат:
- антибиотикотерапия. Больному зачастую назначаются макролиды. К лекарствам этой группы относятся: Сумамед, Азитромицин. Антибиотики при пневмонии назначаются в индивидуальном порядке. При наличии показаний пациенту прописывают респираторные фторхинолоны (Таваник, Левофлоксацин и т. д.);
- физиотерапевтические процедуры. После снятия симптомов интоксикации, прекращения лихорадки показано проведение сеансов электрофореза с кальцием хлоридом, УВЧ, ингаляций, массажа);
- оксигенотерапия. Она предусматривает насыщение организма кислородом;
- симптоматическое лечение. При пневмонии рекомендовано назначение препаратов с отхаркивающим, жаропонижающим, антигистаминным, муколитическим эффектом, назначение дезинтоксикационной терапии.
Для борьбы с лихорадкой при пневмонии активно используется Парацетамол.Этот медикамент обладает выраженным болеутоляющим и жаропонижающим эффектом. Парацетамол воздействует на центры терморегуляции, боли. Лекарство оказывает достаточное слабое влияние на синтез простагландинов в периферических тканях. Поэтому при приёме Парацетамола не наблюдается поражение слизистой оболочки ЖКТ, нарушение водно-электролитного обмена.
У Парацетамола, активно применяющегося при пневмонии, имеются определённые противопоказания. От использования средства следует отказаться при тяжёлых патологиях печени и почек, повышенной чувствительности к компонентам лекарства
В период беременности и грудного вскармливания, алкогольном поражении печени это средство следует применять с осторожностью
Если пациент находится в тяжёлом состоянии, показано назначение низкомолекулярных гепаринов. Такие медикаменты назначают при риске возникновения тромбоэмболии.
Пневмония при коронавирусе зачастую требует назначение искусственной вентиляции лёгких. Этот метод лечения заболевания применяют при наличии следующих показаний:
- относительных (нарушения сознания, повышения РаСО2 > 20 % от исходного уровня и пр.);
- абсолютных (комы, сопора, остановки дыхания, психомоторного возбуждения, нестабильной гемодинамики).
Антибиотики
Лечение пневмонии у взрослых предусматривает назначение антибактериальной терапии. Соответствующие препараты следует назначать, не дожидаясь определения возбудителя. Подбор антибиотика при пневмонии должен осуществляться исключительно врачом. Отмечается недопустимость самолечения. При внегоспитальной пневмонии, как правило, назначаются лекарства из группы пенициллинов, цефалоспоринов, макролидов.
Способ введения медикамента в организм во многом определяется тяжестью течения болезни. В рамках комплексной терапии внутрибольничной пневмонии применяют фторхинолоны, цефалоспорины, пенициллины. Если возбудитель болезни неизвестен, показана комбинированная антибиотикотерапия. Она предполагает назначение 2-3 медикаментов.
Лечение пневмонии в большинстве случаев длится 7-14 дней. В отдельных случаях возможна замена антибиотика.
Как делать бронхиальный дренаж, чтобы откашляться
Эта схема применяется в домашних условиях и в лечебных учреждениях и вполне себя оправдала.
В каждой из приведенных позиций больной делает несколько глубоких вдохов с короткими прерывистыми выдохами. Часто на втором — третьем выдохах начинается кашель, выделяется мокрота. В первом положении больной находится, пока кашель и мокрота не прекратятся: «кашлять больше нечем». После этого он переходит к следующему положению, повторяя процедуру.
Полный цикл необходимо выполнять только в первые 3-4 дня. Это требует времени и терпения. Если процедура утомительна для больного, надо отдыхать после каждого или после двух положений. В последующие дни больной, запомнив, в каких положениях у него появляется кашель и отходит мокрота, будет принимать только те, которые «плодотворны», помогают ему откашляться. Такой сеанс желательно проводить утром и повторять вечером.
Больные нередко бывают удивлены результатами — кашля нет в течение всего дня. Но этот метод требует упорства: проводить процедуру необходимо ежедневно, до полного откашливания, иначе эффективность сводится к нулю.
Позиции бронхиального дренажа:
- Позиция первая. Из положения лежа на спине без подушки, больной медленно поворачивается на 45 градусов вправо и делает 3-5 глубоких вдохов с короткими прерывистыми выдохами. Если появляется кашель, следует кашлять, пока позывы к нему не исчезнут. Затем больной поворачивается еще на 45 градусов, снова делает три-пять глубоких вдохов и коротких выдохов, кашляет. Медленные повороты на 45 градусов с перерывами для дыхательных упражнений продолжаются, пока больной не вернется в исходное положение. Откашливаться надо всякий раз, когда появляется позыв к кашлю.
- Позиция вторая. Став на колени, наклонить голову к ладоням рук, согнутых в локтях (поза «молящегося мусульманина»). Сделать 5-10 глубоких вдохов с короткими прерывистыми выдохами и, если начнется кашель, откашляться.
- Позиции третья. Лежа в кровати вначале на правом боку, опустить левую руку и голову вниз (поза «поиск тапок под кроватью»). Сделать пять-десять глубоких вдохов и коротких выдохов, откашляться. Затем повернуться на левый бок и, приняв аналогичную позу, повторить дыхательные упражнения, откашляться.
Можно ли сдерживать кашель?
Мы говорим обычно: «Я кашляю». Это, по существу неверно, нашего активного участия в кашле нет. Больной при большом желании может подавить кашель лишь на несколько секунд, но полностью удержать кашель невозможно. Но можно его предотвратить. Для этого дома предварительно, перед уходом надо как следует откашляться. Несколько глубоких вдохов и быстрых выдохов, особенно после горячего чая с медом, облегчают откашливание и выделение скопившейся за день мокроты.
Совет помогает только страдающим некоторыми хроническими легочными болезнями, при которых перемена положения тела усиливает кашель. Врачу приходится слышать от таких больных: «Не могу лежать на спине, на левом (или правом) боку, начинает бить кашель». В таких случаях в легких обычно имеются полости, а чаще всего расширения бронхов (бронхоэктазы), в которых скапливается мокрота, как в бутылке. Пока мокрота находится в расширенной полости, она не вызывает кашля. При перемене положения тела мокрота медленно вытекает в отводящий бронх, и тогда начинается кашель.
Понимая этот механизм, больной должен был бы вместо слов: «Не могу лежать на правом (левом) боку», — сказать: «Приходится лечь на правый (левый) бок, чтобы откашлять мокроту»
Очень важно удалить из легкого все, что там накопилось. Обучиться процедуре бронхиального дренажа нелегко, но необходимо