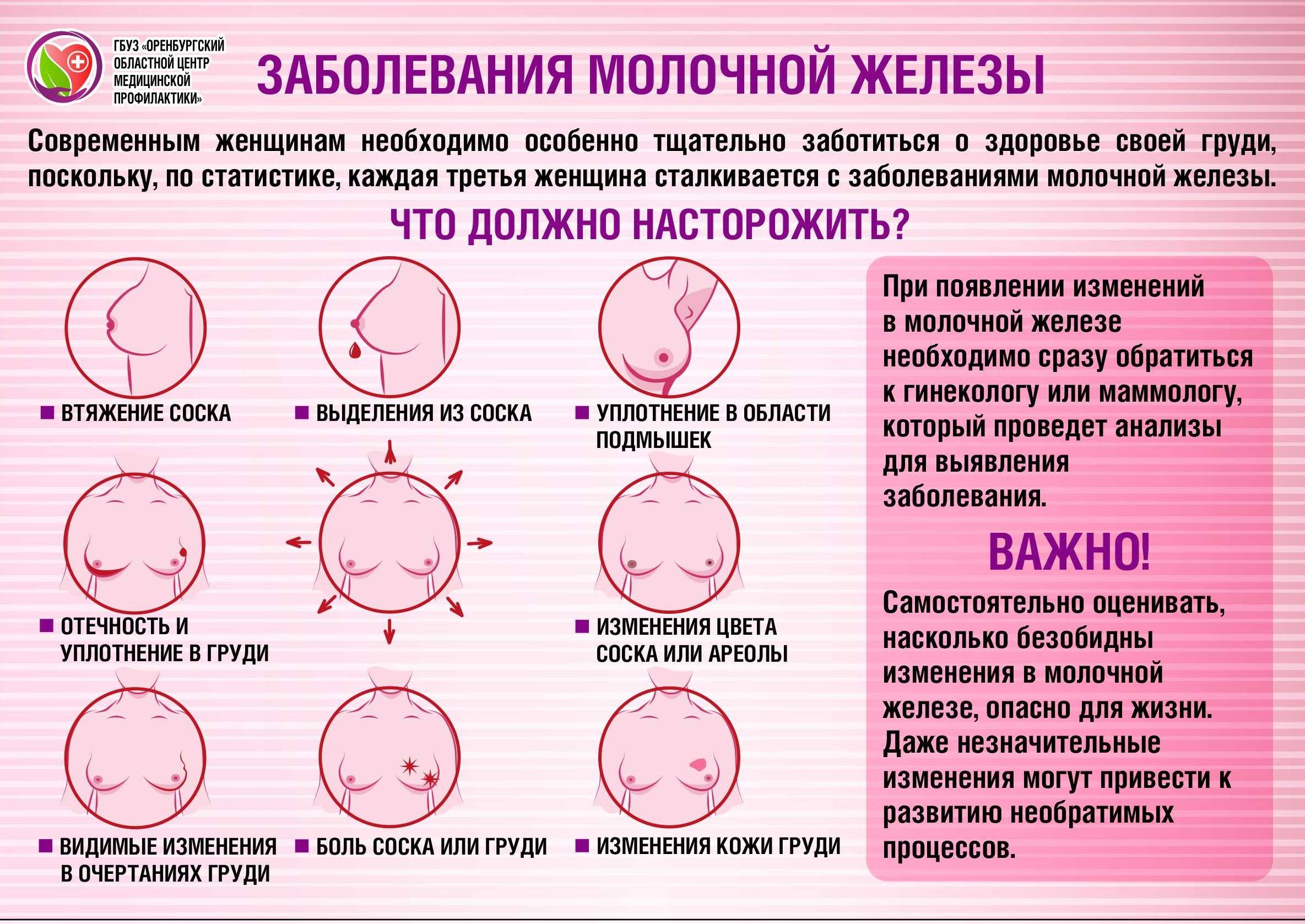
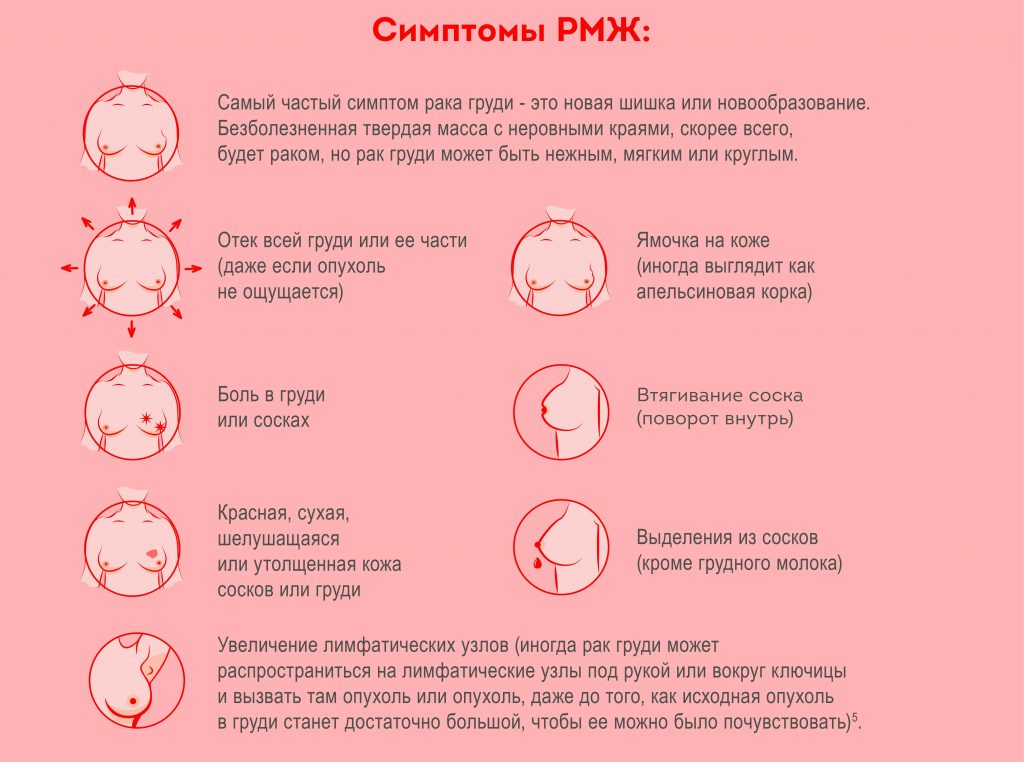
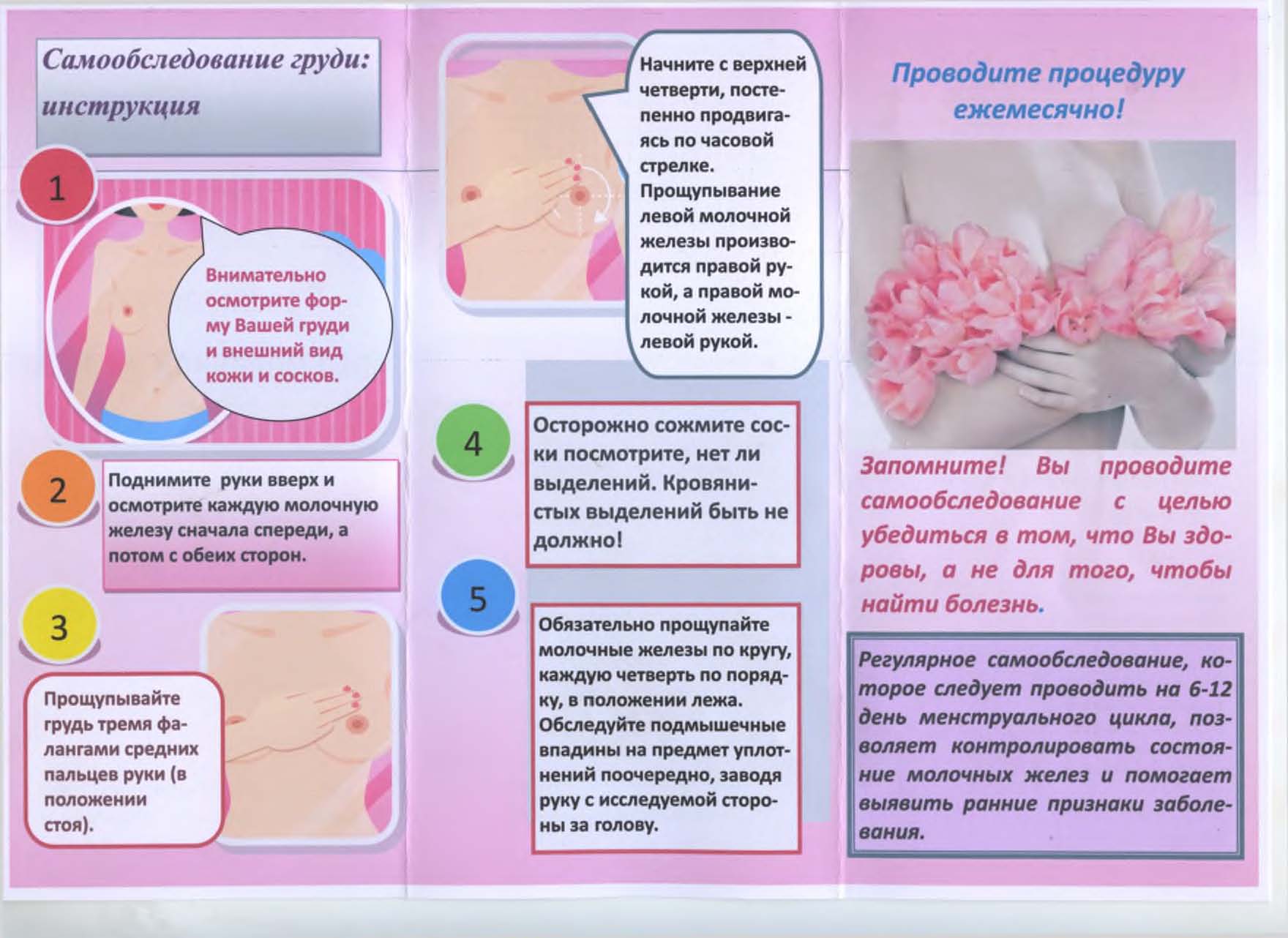
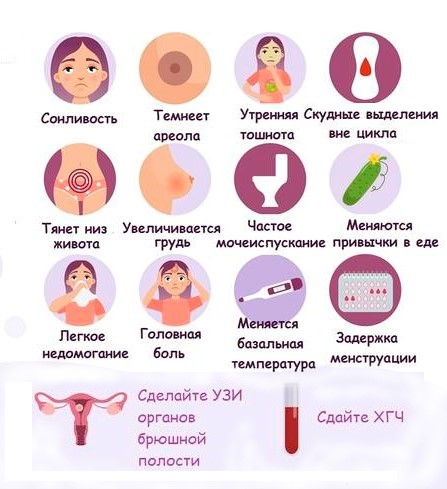
Признаки отторжения имплантата молочной железы
Отек
Первый признак возможного отторжения импланта – отек, который не проходит дольше 3 недель после маммопластики. Состояние свидетельствует о плохом заживлении тканей.
Серома
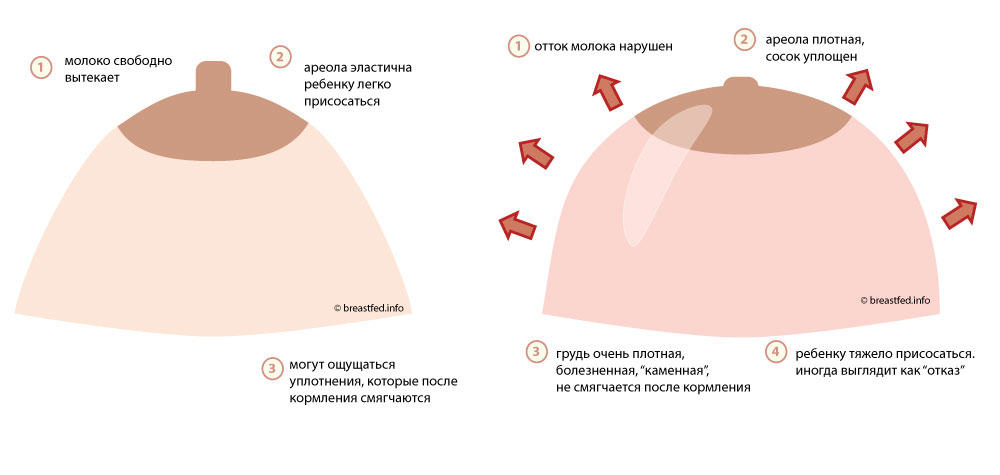
Острое отторжение имплантата может проявлятьсяв раннем послеоперационном периоде в виде серомы: между тканями молочной железы скапливается жидкость. Грудь при этом увеличивается, молочные железы выглядят несимметричными. При пальпации может ощущаться перекатывающаяся жидкость.
При своевременном обращении врач удаляет серозную жидкость под контролем УЗИ с помощью шприца.
Гематома
Еще один симптом возможного отторжения грудного импланта – гематома. Ее развитие возможно из-за кровоточивости сосуда. Сосуд может кровоточить из-за того, что в ходе операции хирург некачественно выполнил коагуляцию.
Другая причина – сосудистое кровотечение открылось после операции и наложения швов из-за травмирования сосудистой стенки (поэтому плохая свертываемость – противопоказание к маммопластике, обязанность хирурга его выявить, а задача пациентки – не скрывать).
Для устранения проблемы необходимо сделать прокол и очистить молочную железу от клеток гематомы.
Гнойная инфекция
Возникает из-за врачебных ошибок, несоблюдения пациенткой рекомендаций врача либо как непредсказуемая индивидуальная реакция организма.
Лечение – хирургическое: нагноение удаляют, ткани промывают, дренируют, назначают антибиотики. При неэффективности этих мер имплантат удаляют.
Некроз
Омертвение тканей округ имплантата может развиться из-за несоблюдения пациенткой врачебных рекомендаций – курения, раннего приема антикоагулянтов и т. п.
Лечение – только хирургическое.
Рубцевание тканей
Инфекционные заболевания в раннем послеоперационном периоде могут замедлить заживление тканей и спровоцировать формирование рубцов. Поэтому склонность к образованию келоидов – противопоказание к маммопластике; обязанность хирурга ее выявить, а задача пациентки – не скрывать.
Требует системного лечения. Результат не гарантирован.
Разрыв имплантата
Разрыв имплантата вызывает его отторжение из-за вытекания жидкости. Возможен при использовании дешевых несертифицированных имплантатов сомнительных производителей. Представляет угрозу для жизни пациентки и требует немедленного удаления.
Миграция имплантата
Чаще вызвана неправильно подобранным размером, низким качеством и гладкостью имплантата либо его неверной постановкой. Иногда возникает из-за раннего отказа от компрессионного белья, сна на спине и занятий спортом.
Решение проблемы – повторная операция.
Развитие системных заболеваний
Развитие в отсроченном послеоперационном периоде сахарного диабета, болезней щитовидной железы, крови и онкологических патологий теоретически может стать причиной отторжения имплантата.
Преимущества маммопластики после гв
После кормления могут наблюдаться различные изменения в эстетике молочных желез:
- растяжение ареол,
- деформация сосков,
- опущение груди,
- асимметрия и тому подобное.
Существует мнение, что отказ от грудного вскармливания поможет сохранить красоту бюста в неизменном состоянии. Это не так. Вне зависимости от того, какое решение приняла молодая мама — кормить или нет, изменения в молочных железах начинаются еще на стадии беременности, до самой лактации. Также бывает и случаи, когда у кормящих мам вид груди совершенно не менялся, хотя это достаточно редкие, даже уникальные ситуации.
Вмешательство хирурга позволяет восстановить дородовые параметры бюста и в большинстве ситуаций даже значительно их улучшить. Пластика груди помогает решить ряд проблем, в том числе и появившихся еще до беременности.
Классификация мастита
Существует несколько дополнительных классификаций мастита. По клиническому течению выделяют виды:
- острый;
- хронический.
Острый мастит – наиболее часто встречающийся, обычно возникает в послеродовом периоде. Он слагается из местных симптомов и синдрома интоксикации. Хронический бывает гнойный и негнойный. Мастит переходит к этой форме при неадекватном лечении острого.
По характеру имеющегося воспалительного процесса выделяют:
- серозный;
- серозно-инфильтративный;
- гнойный.
Гнойный делится на:
- инфильтративно-гнойный (сотоподобный, апостематозный);
- абсцедирующий;
- флегмонозный;
- гангренозный.
Серозная, инфильтративная и гнойная формы — последовательные стадии воспалительного процесса в ткани молочной железы. Первые две продолжаются в течение 2-4 суток (иногда дольше), затем развивается гнойный процесс.
Важно сразу же обратиться к маммологу после проявления первых симптомов. Нельзя заниматься самолечением
Часто женщины сами добровольно попадают в особую зону опасности, прикладывая капустные листы и различные компрессы, вместо того, чтобы обратиться за квалифицированной помощью в отделение маммологии.
При инфильтративно-гнойной форме наблюдаются множественные мелкие абсцессы, поэтому часто инфильтрат напоминает пчелиные соты.
- В абсцедирующей форме гнойник локализованный и ограниченный.
- В флегмонозной – гнойное воспаление распространяется по ткани железы.
По локализации очагов различают формы мастита:
- Субареолярная – гнойник расположен под кожей ареолы соска;
- Подкожная (антемаммарная, премаммарная) – непосредственно под кожей груди;
- Интрамаммарная – в глубине молочной железы. Это самая часто встречающаяся форма заболевания;
- Ретромаммарная – образуется в результате прорыва гнойника в ретромаммарное пространство (между капсулой молочной железы и фасцией груди). Это форма встречается реже всего, но представляет серьезную опасность.
Почему перестала болеть грудь при беременности?
Молодые женщины склонны переживать при беременности любые изменения в своем состоянии, независимо от их негативной или позитивной направленности. Поэтому факт снижения болей в груди воспринимается многими, как плохой симптом, но это не так. Причинами их исчезновения могут быть:
- Естественное снижение болей, не связанное с патологией.
- Замирание беременности.
- Пониженный уровень прогестерона.
- Самоизлечение нераспознанной мастопатии.
- Нарушения гипофиза.
- Болезни щитовидной железы.
При исчезновении болей в грудных железах на 10-14 неделе переживать не стоит, но если они резко прекратились в другие сроки, то это повод посетить женскую консультацию.
Диагностирование замершей беременности по снижению интенсивности болезненных ощущений в груди имеет ценность только на ранних сроках. Прекращение развития плода может быть связано с гормональной недостаточностью или эмбриональными патологиями.
Пониженный уровень прогестерона, как фактор уменьшения боли в груди, является грозным предвестником срыва беременности. Это состояние требует клинического обследования и назначения врачом корректирующих гормональных препаратов.
Патологии гипофиза, которые могут быть причинами снижения болезненности молочных желез, встречаются редко, и их диагностика предполагает дорогостоящие анализы крови.
Рецидивы после рака молочной железы
В англоязычной онкологической литературе термин «рецидив» часто обозначает любое проявление заболевания после радикального лечения, и метастазирование тоже. Отечественные специалисты под рецидивом обычно понимают повторное образование карциномы в зоне послеоперационного рубца.
Вероятность рецидива — развития опухоли на прежнем месте снижается применением лучевой терапии и качественным исполнением хирургического этапа. Длительные наблюдения показали, что частота рецидива в рубце после резекции практически аналогична таковой после мастэктомии, что стало поводом для расширения показаний к органосохраняющим вмешательствам.
В предотвращении рецидива большую роль играет искусство хирурга-онколога, правильно определяющего объём вмешательства и качественно его выполняющего, а также соблюдение стандартов облучения.
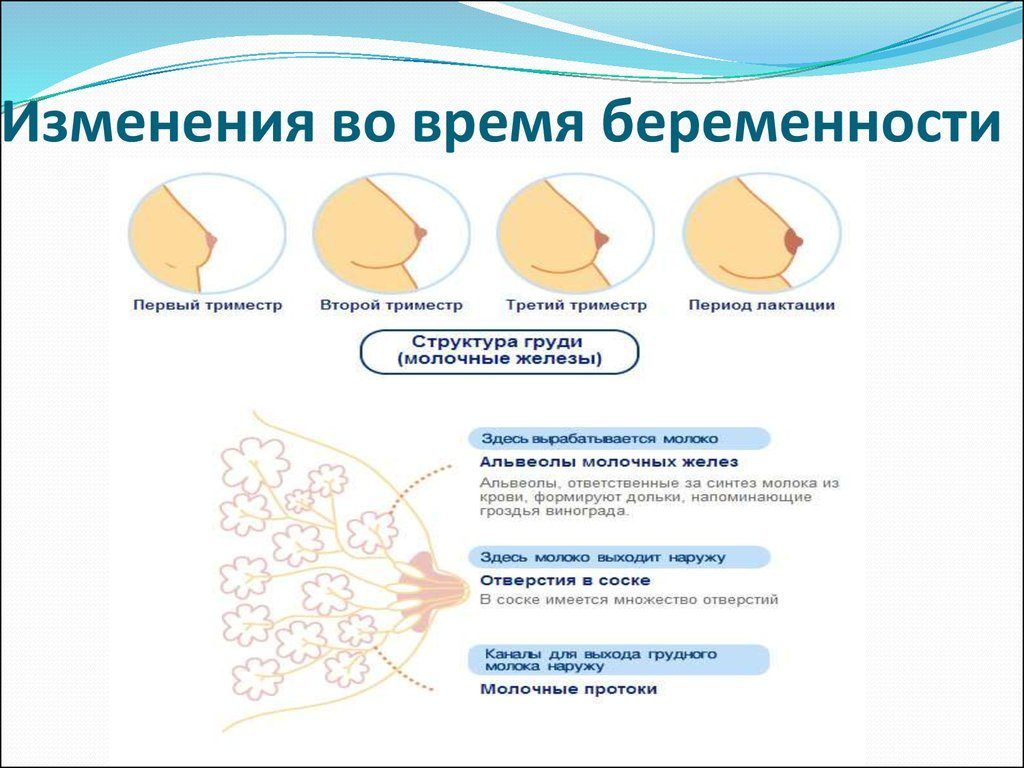
Как выглядит грудь
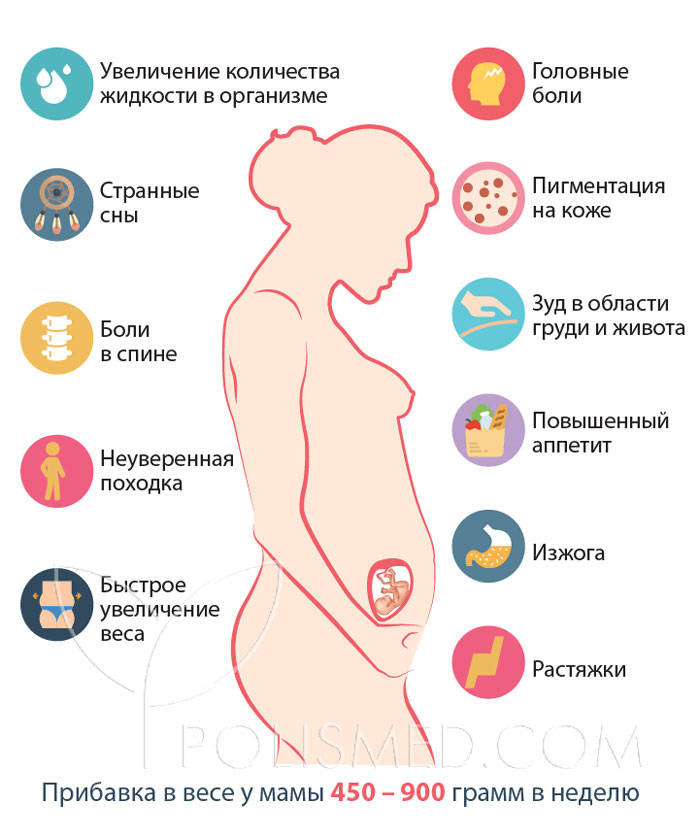
Глубокая внутренняя перестройка грудных тканей приводит к изменениям внешнего вида молочных желез. Интенсивность перемен зависит от многих факторов:
- индивидуальных особенностей – процессы протекают у женщин в разные сроки;
- при многоплодности (двойня) изменения более интенсивные и заметные;
- если в анамнезе уже есть роды, ощущения и изменения менее выраженные.
Рассмотрим, как в норме (по усредненным данным) меняется вид груди на разных сроках.
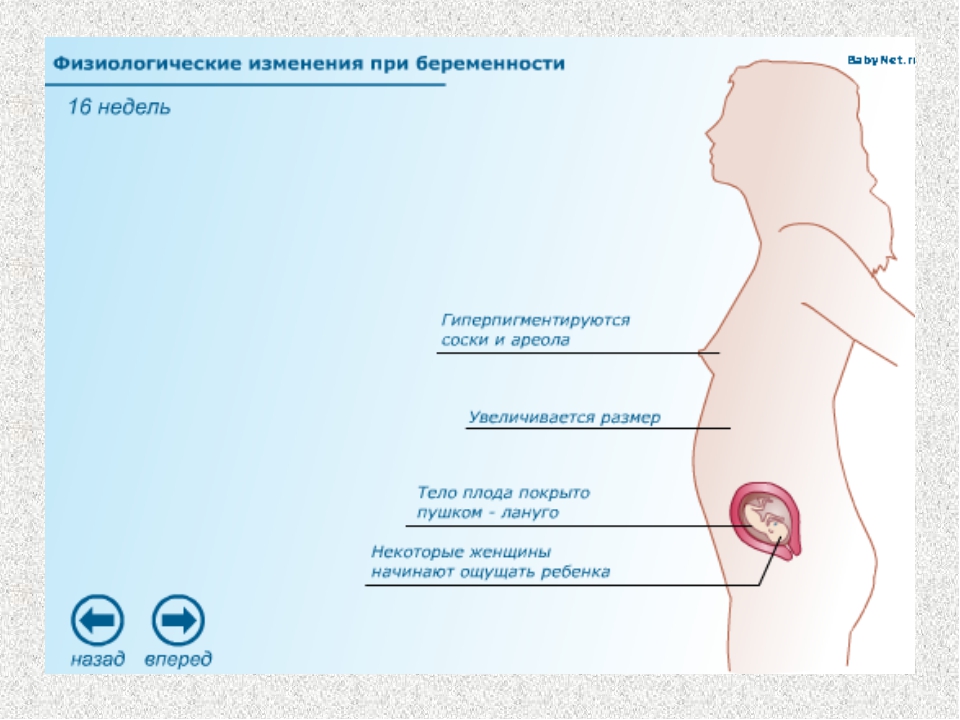
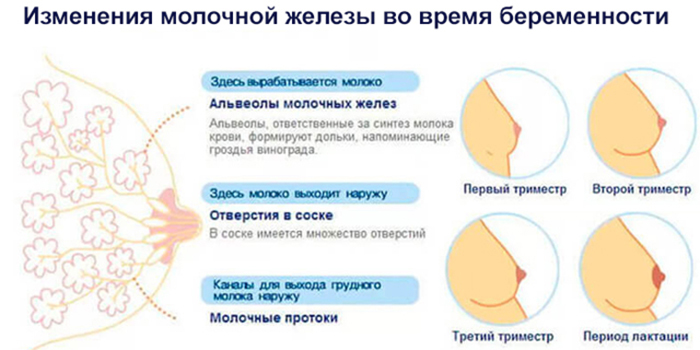
На первых неделях беременности
Первые изменения вида молочных желез начинаются обычно на 3-4 неделе. На ранних сроках беременности женщина чувствует покалывания в области сосков, появляется ощущение распирания. У многих дам наиболее интенсивно объем бюста увеличивается именно в начале гестации, далее изменения менее заметные. Чтобы избежать появления стрий, крем от растяжек, контрастный душ нужно использовать с первых дней появления болезненных ощущений.

Во втором триместре
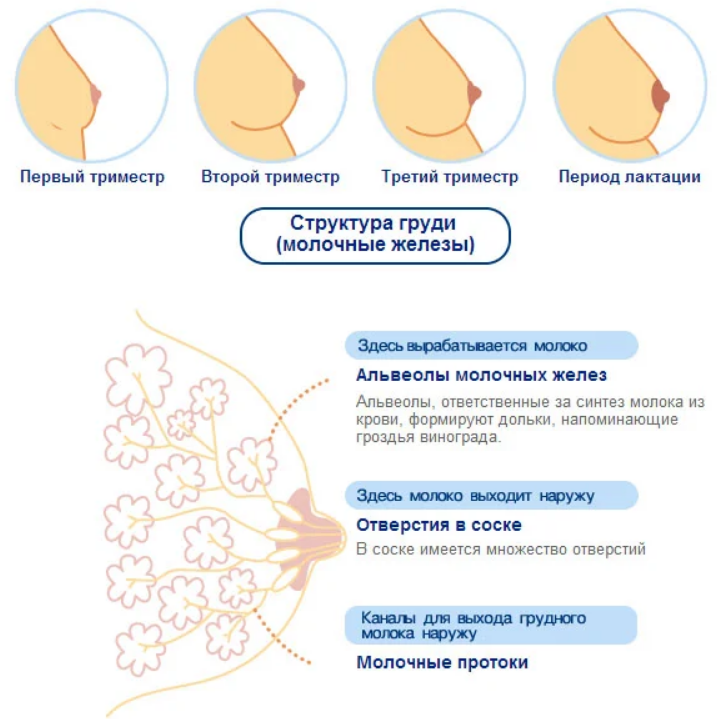
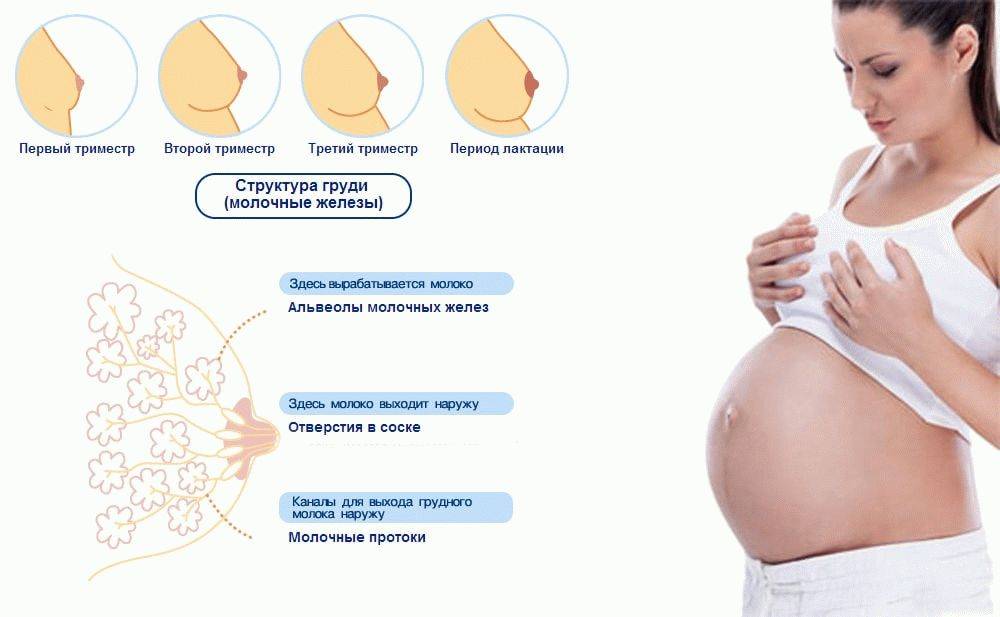
С 10-14 недели начинают расти бугорки Монгтомери, которые продуцируют маслянистые выделения, смягчающие соски. Молозиво появляется из сосков на 4-5 месяце. С этого срока следует перейти на мягкое белье из натуральной ткани, которое удобно часто стирать.
В третьем триместре
К последней стадии беременности бюст увеличивается, в среднем, на 1.5-2 размера. Болезненность на этих сроках может усилиться, так как объем железистых клеток вырос значительно, организм подготовился к лактации. Соски нужно обрабатывать, чтобы избежать трещин и сухости.
Определение болезни. Причины заболевания
Эклампсия — приступ судорог или серия судорожных припадков во время беременности и в первые дни после родов, в основе которого лежит расстройство общего кровообращения. Эклампсия возникает на фоне преэклампсии и характеризуется полиорганной недостаточностью (нарушением функций нескольких органов) .
В настоящее время эклампсия у беременных в условиях стационара развивается редко. Это связано с тем, что современные методы терапии позволяют предупредить развитие судорожной стадии. Однако пациентки могут поступить в больницу уже с приступом эклампсии. В этом случае эклампсия часто становится причиной материнской смертности в результате полиорганной недостаточности и отёка мозга.
Частота встречаемости эклампсии — от 1:1700 до 1:2000 родов .
Причины эклампсии
Эклампсия — это мультифакторное заболевание, пусковым механизмом в развитии которого является эндотелиальная дисфункция. При этой патологии эндотелиальные клетки, выстилающие сосуды изнутри, выделяют вещества, которые приводят к спазму сосудов и образованию тромбов. В результате повышается сосудистый тонус и нарушается кровоснабжение во всех органах, и что опаснее всего — в головном мозге, что в итоге приводит к судорогам.
Группы риска по развитию эклампсии:
- женщины с первой беременностью;
- беременные старше 40 лет;
- пациентки с многоплодной беременностью;
- с преэклампсией при предыдущей беременности;
- с артериальной гипертензией;
- с ожирением;
- с болезнями почек — хроническим пиелонефритом, гломерулонефритом, мочекаменной болезнью;
- с сахарным диабетом;
- с сосудистыми и аутоиммунными заболеваниями — системной красной волчанкой, антифосфолипидным синдромом;
- с проблемами гемостаза, например с наследственной тромбофилией .
Как правило, эклампсии предшествует преэклампсия — осложнение беременности с глубоким расстройством функций всех систем организма. Однако в 30 % случаев эклампсия возникает без преэклампсии . Согласно последним исследованиям, генетическая предрасположенность к гипертонии — это основной фактор риска преэклампсии .
Для преэклампсии характерна артериальная гипертензия на сроке после 20 недель беременности и присутствие белка в моче.
Умеренная преэклампсия — повышение артериального давления (АД) от 140/90 до 160/110, а также более 0,3 г белка в моче за сутки.
Тяжёлая преэклампсия — АД выше 160/110, более 5 г белка в моче за сутки.
Дополнительные критерии тяжёлой преэклампсии:
- внезапное появление или нарастание массивных отёков;
- головная боль;
- зрительные расстройства в виде «мелькания мушек» перед глазами;
- боль в верхней половине живота;
- тошнота и рвота;
- уменьшение количества мочи.
Тяжёлая преэклампсия сопровождается изменениями в биохимическом анализе крови:
- уменьшается количество тромбоцитов;
- повышается уровень печёночных ферментов АлАт, АсАт и креатинина.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Дерматозы беременных
Помимо физиологических изменений, существуют и дерматозы беременных.
Данные специфические кожные проявления впервые возникают только в период беременности и самостоятельно исчезают после родоразрешения.
К таким заболеваниям относятся четыре ассоциированных с беременностью состояния, которые включают в себя пемфигоид, полиморфный дерматоз беременных, внутрипеченочный холестаз и атопическую сыпь беременности.
Исходя из статистических данных, два из них относятся к широко распространенным заболеваниям и встречаются в подавляющем большинстве всех дерматозов беременных.

Полиморфная сыпь беременных (ПСБ)
Один их самых распространенных дерматозов беременных, частота которого составляет 1 на 160 случаев гестации. Несмотря на то, что частота заболевания высока, причины его появления до сих пор неизвестны. Отмечается взаимосвязь с большой прибавкой массы тела, гормональной перестройкой, но ни одна теория до сих пор не является до конца обоснованной.
ПСБ относится к доброкачественным воспалительным заболеваниям. Чаще всего проявляется в 3-м триместре беременности, обычно в период с 36-й до 39-й недели. Для данного дерматоза характерно наличие сильного зуда и полиморфных высыпаний на коже живота. Сыпь может быть в виде эритемы, нефолликулярных узелков, пузырьков или бляшек.
Полиморфная сыпь самостоятельно разрешается после родов и во время следующих беременностей обычно не повторяется.
Изначально сыпь появляется на коже живота, но при этом околопупочная область остается свободной от высыпаний. Затем возникают зудящие полиморфные высыпания, которые склонны к слиянию и образованию бляшек.
В 50% случаев процесс распространяется на кожу груди, бедер и становится более разнообразным.
Данный дерматоз не несет опасности для плода и в подавляющем большинстве у беременных проходит самостоятельно.
В основе лечения полиморфной сыпи лежит применение увлажняющих средств, в некоторых случаях требуется использование топических глюкокортикостероидов, однако назначаются они только врачом.

Атопический дерматит беременных
Также он известен как почесуха беременных, пруриго беременных, зудящий фолликулит, экзема беременных — названий много, а смысл один.
На данный дерматоз приходится почти 50% случаев всех высыпаний у беременных.
Атопический дерматит беременных относится к доброкачественным проявлениям и характеризуется зудящими экзематозными или папулезными высыпаниями. Как правило, данная картина появляется в 1-м и 2-м триместрах.
Типичными локализациями высыпаний являются: шея, сгибательные поверхности конечностей, также высыпания часто визуализируются на коже живота.
АтД беременных самостоятельно регрессирует после родов. Но за счет того, что высыпания на коже сопровождаются сильным зудом, необходима консультация дерматолога и назначение наружной терапии, разрешенной в период беременности.
Стоит отметить, что на плод атопический дерматит не влияет, но при этом риск развития АтД у младенца повышается. Также данный дерматоз может рецидивировать при последующих беременностях.
Основой лечения является базовое увлажнение кожи, также возможно применение топических глюкокортикостероидов. В тяжелых случаях врач может назначить системные антигистаминные препараты.

Отдаленные послеоперационные осложнения
Спустя несколько месяцев после операции, у некоторых женщин могут возникать следующие осложнения:
Снижение чувствительности вплоть до полной ее утраты. Обычно отмечается временное нарушение чувствительности в области сосков. Это осложнение развивается в результате повреждения мелких нервных волокон, которые расположены в коже. Чувствительность, как правило, восстанавливается через несколько месяцев, без какой-либо медицинской помощи.
Смещение импланта. Развивается в результате нарушения правил поведения во время реабилитации, в частности, нарушения режима ношения компрессионного белья, либо в результате несоблюдения хирургом технических нюансов операции. Данное осложнение устраняется при помощи повторной маммопластики.
Образование рубцов. Рубцы всегда образуются на месте разрезов, но в большинстве случаев они тонкие и незаметные. Примерно у 1% женщин шрамы растягиваются и увеличиваются в размерах, что сказывается на внешнем виде груди. Устранить их можно при помощи операции, однако ее проводят не ранее, чем через полгода после маммопластики.
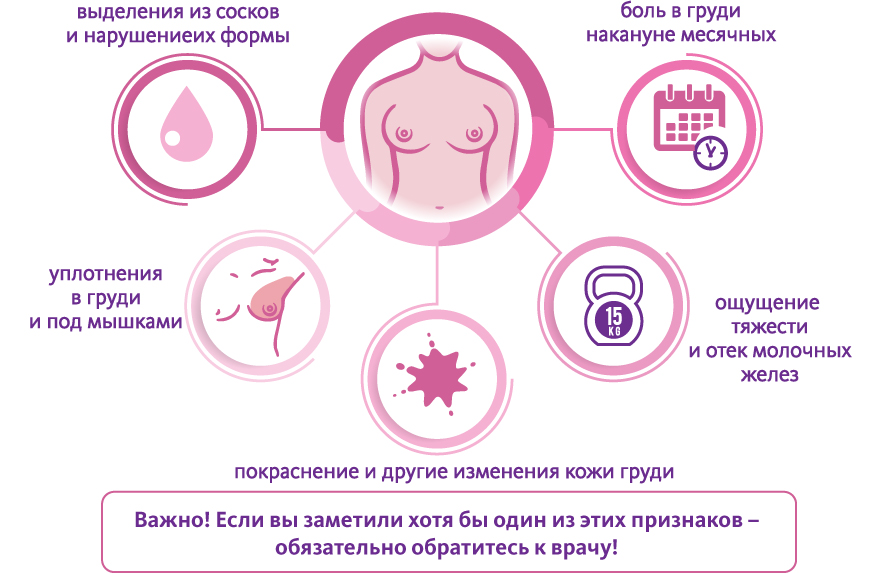
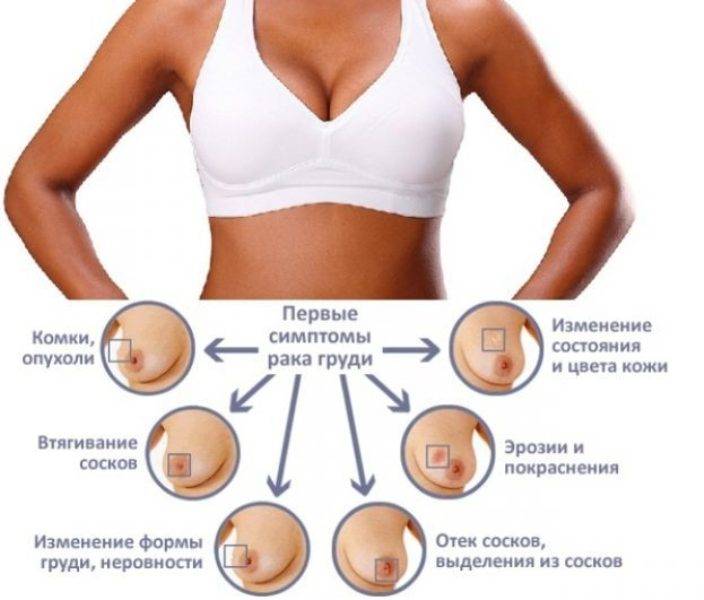
Рак молочной железы после операции
Без операции только химиотерапией и облучением невозможно навсегда вылечить рак, но можно на некоторое время приостановить его развитие, как правило, на два-три года и редко дольше. Поэтому хирургический этап следует рассматривать как благо, не взирая на его часто невосполнимые последствия.
Кроме рубца на коже, после мастэктомии пациентка лишается симметричной нагрузки на позвоночник, и если не восполнить потерю груди установкой имплантата или отказаться от ношения протеза, то искривление позвоночника станет заметным и приведёт к симптомам, которые обычно именуют как «обострение остеохондроза».
Сохраняющая репродуктивный орган резекция деформирует грудь, что усугубляет обязательная лучевая терапия. Надо быть готовой к тому, что рубцовые постлучевые изменения с течением времени будут усиливаться.
Основная цель частичного удаления груди — снижение степени лимфостаза руки, для этого онкологи отказались от повсеместного удаления подмышечных лимфоузлов при отсутствии в них метастазов, отдав предпочтение предварительной биопсии сторожевого узла во время операции.
При груди большого размера возникнет необходимость в операции на здоровой железе — эстетической, то есть выполняемой для «красоты» и симметричной нагрузки позвоночника. Но это не обязательно, потому что сегодня предлагается масса способов завуалировать потерю «части себя» от любопытных взглядов.
Чем обусловлена важность правильной интимной гигиены после родов?
В послеродовой период, который обычно длится 42 дня, внутренние и наружные половые органы женщины постепенно перестраиваются и возвращаются в дородовое состояние. До тех пор, пока они не пройдут инволюцию (обратное восстановление), половые органы нужно особенно тщательно оберегать от попадания в них инфекции. Почему же гигиена матери после родов так важна?
- Участок матки, к которому крепилась плацента, представляет собой раневую поверхность. Из-за большого количества мелких кровеносных сосудов, расположенных в этом месте, регенерация плацентарного места происходит достаточно медленно, и восстанавливается полностью только к концу послеродового периода. Поэтому если в полость матки (в частности – на место крепления плаценты) попадет инфекция, это может привести к началу воспалительного процесса – эндометриту.
- Во время прохождения ребенка по половым путям на стенках вагины, шейки матки, половых губах могут появляться разрывы и трещины. И если первые нуждаются в наложении швов, то вторые регенерируются самостоятельно. Однако до того момента, пока микротравмы не заживут, их необходимо тщательно оберегать от попадания инфекции. Использование правильно подобранных средств гигиены после родов позволяет защитить места травм от проникновения в них болезнетворных микроорганизмов и предотвратить воспаление.
Мнение эксперта
Обратите внимание: если во время родоразрешения женщине накладывали швы, необходимо регулярно обрабатывать их антисептическими препаратами, которые назначит акушер-гинеколог. Кроме того, рекомендуется периодически проветривать зашитую область: так как швы накладываются в области промежности (то есть не на открытом участке тела), возможен их перегрев и появление опрелостей. Чтобы избежать этого, молодым мамам советуют хотя бы раз в день снимать нижнее белье и принимать воздушные ванны интимной зоны
Чтобы избежать этого, молодым мамам советуют хотя бы раз в день снимать нижнее белье и принимать воздушные ванны интимной зоны.
Врач акушер-гинеколог высшей категории Оксана Анатольевна Гартлеб
- В течение нескольких недель после окончания родовой деятельности шейка матки остается приоткрытой: диаметр ее отверстия может составлять до 10 см. Постепенно зев сокращается и примерно через 3 недели после рождения ребенка он превращается в тонкую щель. Это значит, что с момента родоразрешения и вплоть до 20-21 дня после него в полость матки через приоткрытый зев шейки могут попасть болезнетворные инфекции.
- После родоразрешения вагинальная кислотность временно меняется с кислой на щелочную. Если в норме уровень pH влагалища у женщин репродуктивного возраста составляет 3.5-4.5, то после родоразрешения эти показатели колеблются от 4.7 до 5.5. Так как кислая среда является природным барьером, защищающим женские половые органы от проникновения патогенной микрофлоры и грибов, в послеродовой период повышается риск инфицирования. Использование правильно подобранного моющего геля после родов ускоряет процесс нормализации вагинальной кислотности.
- Потенциально возможное снижение защитных сил организма, обусловленное периодом беременности и родами, делает женский организм более уязвимым перед патогенной микрофлорой. Иммунитет матери может ослабнуть по ряду причин, среди которых: осложнения, имевшие место при беременности (гестоз, анемия), тяжелая родовая деятельность, сопровождающаяся значительной кровопотерей, недосыпание, скудное или несбалансированное питание и так далее. Несоблюдение правил интимной гигиены после родов способно привести к инфицированию влагалища, а через него – к попаданию патогенной микрофлоры в полость матки, маточные трубы и яичники.
- Гормональная перестройка, обусловленная рождением ребенка, может вызвать сухость и зуд влагалища и половых губ. Уменьшенная выработка эстрогенов, которая наблюдается после родоразрешения, часто становится причиной этих неприятных ощущений. Если появились такие проблемы, не рекомендуется тереть и расчесывать стенки влагалища, так как это может привести к образованию на них ссадин и микротрещин. Вместо этого желательно пользоваться специальными интимными гелями, устраняющими сухость, зуд и дискомфорт. Для этой цели хорошо подходят средства «Гинокомфорт».
Стадии гестоза при беременности
Выделяют четыре стадии или степени гестоза при беременности:
- Так называемая, водянка беременных. Протекает достаточно легко. Из видимых симптомов – только отечность кистей рук или отеки ног. Но по одному этому признаку не стоит судить о гестозе, просто это нужно озвучить врачу на очередном плановом визите.
- Нефропатия, которая может поражать почки. К отечности добавляется резкий скачок давления. Нефропатия может быстро перейти в эклампсию – самую тяжелую степень гестоза. Эта стадия требует немедленного лечения и медицинского наблюдения.
- Преэклампсия, нарушающая кровоснабжение центральной нервной системы. Сопровождается такими симптомами, как белок в моче и высоким давлением. Возможны тошнота и рвота, сильные головные боли, нарушения зрения. На фоне преэклампсии случаются даже разной степени психические расстройства.
- Эклампсия – самое тяжелое состояния, при котором возникают судороги, может произойти даже инсульт, отек мозга, нарушается работа многих органов. Наблюдается быстрое старение, возможна отслойка плаценты, гипоксия плода и даже замирание.
Для плода гестоз опасен кислородным голоданием, так как нарушается кровообращение в плаценте. Все три последние стадии очень опасны и перетекают из одной в другую очень быстро.
На самом деле от проявления гестоза никто не застрахован. В той или иной степени, его течение замечают практически у 30% беременных, но, благодаря современным препаратам и наблюдению врачей, тяжелых последствий удается избежать и чаще всего он проходит практически незаметно.
Диагностика
Для диагностики мастита используют различные методы: пальпацию, лабораторные анализы, ультразвуковое исследование (УЗИ).
Лабораторные исследования включают:
- клинический анализ крови и мочи;
- бактериологическое исследование молока из обеих желез (качественное и количественное определение микробных тел в 1 мл молока);
- цитологическое исследование молока (подсчет количества эритроцитов в молоке как маркеров воспалительного процесса);
- определение рН молока, активности редуктазы и т.п.
Лабораторными признаками мастита на начальных стадиях являются:
- увеличение количества лейкоцитов до 15-20 тыс. в 1 мкл крови (лейкоцитоз);
- повышение числа эозинофилов (эозинофилия);
- сдвиг Л-формулы влево;
- увеличение скорости оседания эритроцитов (СОЭ) до 30-40 мм/ч.
С развитием гнойного процесса эти показатели ухудшаются. Эозинофилия сменяется моноцитозом. Возможно и развитие лейкопении – понижения уровня лейкоцитов. Наблюдается нарастание признаков анемии со снижением гемоглобина до 40-45 г/%, токсическая зернистость нейтрофилов. В анализах мочи обнаруживаются белок, лейкоциты, эритроциты, цилиндры.
УЗИ молочной железы – это оптимальный метод диагностики мастита, характеризующийся высокой эффективностью (около 90%). В норме молочные железы имеют однородную структуру. Молочные протоки визуализируются как эхонегативные образования диаметром 10-20 мм. Ткани молочной железы хорошо дифференцируются друг от друга.
При серозной форме железистая ткань утолщается и отекает, обнаруживаются гиперэхогенные участки, поверхностная пластинка собственной фасции груди имеет нечеткие контуры.
Серозно-инфильтративный мастит характеризуется наличием гипоэхогенных зон в инфильтрате.
При инфильтративно-гнойной форме визуализируется ячеистое строение образования.
О развитии гнойного процесса говорит выявление гипоэхогенных очагов различных размеров с повышенной звукопроводимостью и неправильной формой.
Для диагностики мастита маммография обычно не проводится, так как патология достаточно легко обнаруживается указанными методами. При сомнительных результатах УЗИ прибегают к биопсии молочной железы (получение подозрительного материала тонкой иглой под контролем УЗИ — прицельная биопсия) и дальнейшему гистологическому исследованию.
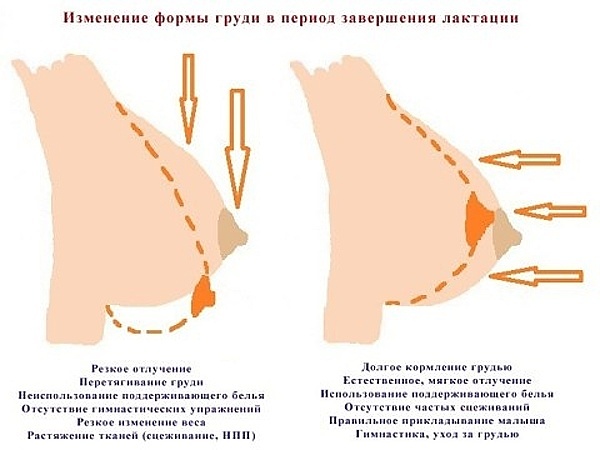
Подтяжка груди после грудного вскармливания без операции
Быстрее восстановить форму груди после периода лактации помогут несколько советов.
Правильное питание. Чтобы создать благоприятные условия для восстановления формы груди, необходимо рациональное питание. Оно всегда должно быть сбалансированным. Чтобы восстановить эластичность куперовых связок, следует в меню включать зельц, холодец. В нем должно быть достаточно мяса, рыбы, яиц. Обязательны овощи и фрукты, как источник витаминов и клетчатки. А вот быстрые, они же простые углеводы лучше исключить. Это касается сдобы, сладостей.
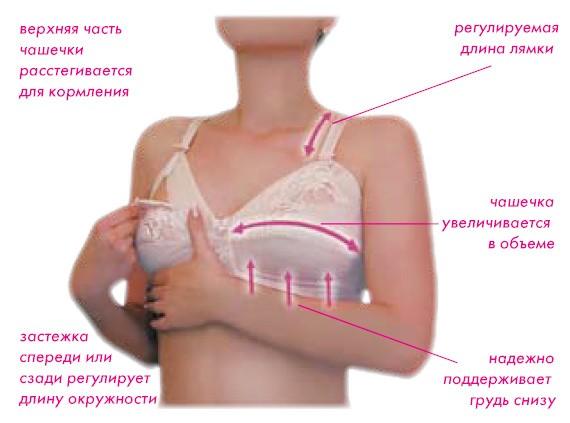
Нижнее белье
Очень важно подобрать нижнее белье так, чтобы оно снижало нагрузку на связки и поддерживало тяжелые железы. Бюстгальтер не должен сдавливать грудь. Для этого нужно подобрать нужный размер и модели с широкими бретелями
Для этого нужно подобрать нужный размер и модели с широкими бретелями.
Увлажнение кожи. Птоз груди зависит от состояния не только связок, но и кожи. Чтобы она не утратила эластичность, помимо сбалансированного питания необходимо соблюдать питьевой режим. Можно применять увлажняющие косметические средства.
Физические упражнения. Способствуют укреплению мышц спины и груди, а также улучшению микроциркуляцию крови в самой железе, что поможет избежать значительного птоза.
Лечение
В лечении мастита крайне важно его своевременно диагностировать и незамедлительно принять меры по устранению причины и подавлению инфекционного процесса. Именно поэтому нужно сразу же обратиться к маммологу при появлении первых признаков патологии
Для лечения мастита в серозной и серозно-инфильтративной формах прибегают к консервативным методам. Пациенту назначают антибиотикотерапию с применением сильнодействующих препаратов широкого спектра действия. На лечение патологии в серозной форме уходит обычно 2-3 дня, в серозно-инфильтративной – до 7 дней. При выраженной интоксикации назначаются дезинтоксикационная терапия (инфузия растворов электролитов, глюкозы). Выраженная избыточная лактация также подавляется специальными средствами.
Мастит в гнойной форме ликвидируется, как правило, оперативным путем. При развитии абсцесса молочной железы требуется экстренная хирургическая санация: вскрытие и дренирование гнойного очага.
При прогрессирующем мастите на любой его стадии запрещается кормление грудью, в том числе и здоровой железой. Это обусловлено наличием инфекции в грудном молоке и лечением патологии антибиотиками, что опасно для ребенка. Кормление таким молоком может привести к дисбактериозу, расстройству функционального состояния пищеварительной системы, нарушениям роста и т.д. Во время терапии разрешается сцеживать молоко и кормить им только после пастеризации.
Лактация подавляется в следующих случаях:
- отсутствует динамика при мастите в серозной и серозно-инфильтративной формах на протяжении трех суток антибиотикотерапии;
- заболевание перешло в гнойную форму;
- субареолярная локализация гнойника;
- наличие гнойного мастита в анамнезе пациентки;
- имеются сопутствующие патологии органов и систем, которые значительно ухудшают общее состояние.
Мочевыделительная система
Мочевой пузырь после родов изменяется. Его стенки становятся отечными, гиперемированными, его объем увеличивается, что создает условия для застоя мочи.
На что обратить внимание:
Задержка мочи в первые несколько дней после родов вызывается: дряблостью брюшной мускулатуры, атонией мочевого пузыря, сдавлением уретры отеком или гематомой, рефлекторным торможением мочеиспускания из-за травмы мочеполовой системы. К урологу рекомендуется обратиться незамедлительно, чтобы найти точную причину и установить катетер для отвода мочи.
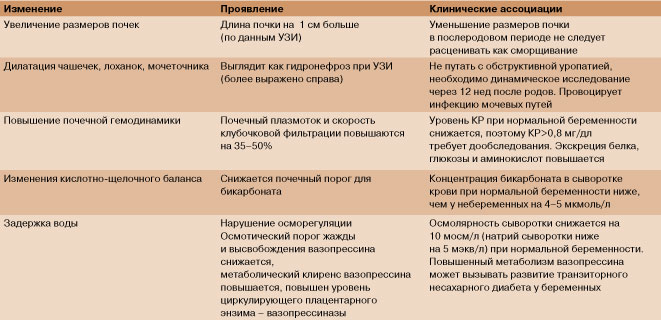
Обратная ситуация – недержание мочи, поражает 30% женщин в послеродовом периоде. Чаще всего объясняется психологическим стрессом, связанным с родами. Во время беременности давление матки и вызванное прогестероном снижение тонуса, перистальтики и сокращения мочеточников приводят к расширению чашечной системы, увеличивая объем почек на 30% от состояния до беременности. Расширенные мочеточники и почечная лоханка обычно возвращаются в состояние до беременности в течение четырех-восьми недель.
На что обратить внимание:
Если частые позывы причиняют такой дискомфорт, рекомендуется консультация уролога.